-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Hidradenitis suppurativa
Hidradenitis suppurativa
Hidradenitis suppurativa is a chronic disease characterized by recurrent inflammatory nodules, sinus tracts with suppuration, abscesses and scarring in the skin folds containing terminal hair and apocrine glands. Hidradenitis suppurativa usually manifests after puberty, most often in the third decade; and persists into old age. The prevalence of the disease is approximately 1%. Axillary and inguinal involvement is more common in females, perianal and gluteal areas are predominantly affected in males. The exact etiopathology is still unknown. The primary event is hyperkeratosis leading to follicular occlusion with distension and destruction of infundibulum that provokes large inflammatory reaction in the adjacent tissue. Smoking and obesity may be potential triggering factors. Squamous cell carcinoma and arthropathy belong to the main complications of hidradenitis suppurativa. Treatment depends on the stage of the disease. Topical therapy with antibiotics, antiseptics or long-term systemic antibiotic therapy is suitable for initial and mild forms. In advanced stages, systemic retinoids, antiandrogens, steroids or cyclosporin A are used and anti-TNF drugs have shown promising effect in the severe cases, recently. Total wide excision of the affected area remains the only curative procedure.
Key words:
hidradenitis suppurativa – acne inversa – therapy
Autori: M. Arenbergerová; T. Frey; S. Gkalpakiotis; P. Arenberger
Pôsobisko autorov: Dermatovenerologická klinika 3. LF UK a FNKV, Praha, přednosta prof. MUDr. Petr Arenberger, DrSc., MBA
Vyšlo v časopise: Čes-slov Derm, 86, 2011, No. 1, p. 5-11
Kategória: Souborné referáty (doškolování lékařů)
Súhrn
Hidradenitis suppurativa je chronické onemocnění s přítomností recidivujících zánětlivých nodulů, secernujících píštělí, abscesů a jizvení zejména v místech kožních záhybů, kde se vyskytují terminální vlasy a apokrinní žlázy. Hidradenitis suppurativa se manifestuje po pubertě, nejčastěji ale ve 3. dekádě s přetrváváním nemoci do vyššího věku. Prevalence onemocnění se pohybuje kolem 1 %. Axilární a inguinální postižení je častější u žen, perianální a gluteální lokality převažují u mužů. Přesná etiopatogeneze choroby není známa, primární je hyperkeratóza vedoucí k okluzi vlasového folikulu s následným rozšířením až rupturou jeho infundibula, která podnítí rozsáhlou zánětlivou reakci v okolí. Kouření a obezita se řadí mezi potenciální vyvolávající faktory. Mezi hlavní komplikace patří vznik spinaliomu v postižené oblasti a artropatie. Léčebný postup je závislý na stadiu onemocnění, v iniciálních fázích se uplatňuje lokální terapie antibiotiky, antiseptiky nebo dlouhodobé systémové podávání antibiotik. U pokročilejších forem se doporučují retinoidy, antiandrogeny, kortikoidy nebo cyklosporin A a u těžkých forem se v poslední době osvědčily antagonisté tumor nekrotizujícího faktoru αα. Jedinou kurativní metodu představuje chirurgické odstranění celé postižené oblasti.
Klíčová slova:
hidradenitis suppurativa – acne inversa – léčbaHISTORIE
Názvy hidradenitis suppurativa (HS), intertriginózní akné, apokrinní akné, akné inversa a morbus Verneuil jsou užívány jako synonyma, nebo se jedná o historická pojmenování stejné choroby. První popis nemoci provedl francouzský chirurg Aristide Verneuil již v roce 1854. Onemocnění pojmenoval hidrosadénite phlegmoneuse, neboť předpokládal, že jde o zánět potních žláz [46]. Představa, že HS je nemocí apokrinních žláz převládala až do roku 1956, kdy Pillsbury et al. za hlavní patogenetický mechanismus označili retenční hyperkeratózu vedoucí k okluzi vlasového folikulu s následným rozšířením až rupturou jeho infundibula, která podnítí rozsáhlou zánětlivou reakci [36]. Plewig a Steger vycházeli z folikulárního původu choroby a zavedli v roce 1989 termín akné inversa, zohlednili tak odlišnou (inverzní) lokalizaci oproti klasickému akné [37].
DEFINICE
HS je charakterizována svým klinickým obrazem a chronickým průběhem. Konsenzus v definici HS přinesl druhý kongres organizovaný společností Hidradenitis Suppurative Foundation (San Francisco 2009) [13]. HS je chronické, zánětlivé, recidivující onemocnění, které se zpravidla manifestuje po pubertě bolestivými, v hloubce uloženými, zánětlivými projevy v oblastech s apokrinními žlázami, nejčastěji v axilární, inguinální a anogenitální oblasti.
EPIDEMIOLOGIE
Přesná prevalence HS není bezpečně známa, ale je možné, že je častější, než ukazují provedená šetření vzhledem k malému povědomí o této chorobě v lékařské komunitě. Jemec et al. [20] nalezli v souboru mladších žen v Dánsku prevalenci 4,1%, jiné práce odhadují výskyt HS na 1 % [33]. Nemoc postihuje ženy i muže, ženské pohlaví však více než 3krát častěji než mužské, muži však mívají postiženou spíše perianální oblast, o klasickou androtropii se však nejedná.
HS vzniká obvykle u mladých dospělých, průměrný věk při vzniku je asi 21 let. Vzácně byl popsán vznik před pubertou, začátek nemoci před 11. rokem měla méně než 2 % pacientů [35]. Většina případů u dětí souvisí s předčasným nástupem puberty. Breitkopf [3] udává věkové spektrum choroby mezi 12 a 88 roky. U žen bývá ústup projevů pozorován po menopauze.
ETIOPATOGENEZE
Genetická predispozice hraje nepochybně významnou roli při vzniku HS. Pozitivní rodinnou anamnézu nalezl Jemec ve 26 % případů [21]. Nottinghamská studie [8] již před 15 lety nalezla u familiární formy hidradenitis suppurativa autozomálně dominantní dědičnost, pro kterou mluví i novější práce [49]. To, že je výskyt nemoci u blízkých příbuzných nižší, než by se čekalo, lze vysvětlit ne zcela jasným vymezením choroby, různým stupněm penetrance genu a snad i hormonálním ovlivněním genové exprese. K ozřejmění, zda se u HS podílí jeden nebo více genů, byly zahájeny molekulárně genetické studie.
Patogeneticky dnes platí za prokázané, že podobně jako u akné vulgaris začíná HS vznikem komedonu, k němuž dochází na podkladě hyperkeratózy folikulárního ústí. Okluze vede k rozšiřování a posléze k ruptuře folikulu, na níž navazuje granulomatózní zánětlivá reakce v okolním vazivu. V jejím průběhu se tvoří hnisavé abscesy, které někdy komunikují s povrchem formou píštělí. Opakující se proces vede k šíření do plochy i hloubky, za současného jizvení. Tento mechanismus poprvé histologicky prokázali Plewig a Steger [37]. Zjistili rovněž, že apokrinní žlázy nejsou primárně postiženy a k jejich zánětu dochází až později sekundárně.
Také bakteriální infekce je zřejmě sekundární záležitost. Podílí se na ní aerobní i anaerobní flóra [4]. Nejčastější je Staphylococcus aureus, v hlubších úsecích byly zachyceny koaguláza-negativní stafylokoky, o jejichž možném patogenním působení se nově opět diskutuje [25]. Význam je přikládán i bakterii Streptococcus milleri, mikroorganismu, který často kolonizuje gastrointestinální a ženský genitální trakt. Highet et al. udávají, že výskyt Streptococcus milleri výrazně koreluje s aktivitou HS [14]. Jiné studie jeho výskyt při HS nepotvrdily. Z anaerobních kmenů je nejčastěji přítomen Peptostreptococcus spp., Prevotella spp., mikroaerofilní streptokoky, Fusobacterium spp. aj. Izolováno bylo i Propionibacterium acnes. Spektrum osídlení se liší podle toho, zda jde o lokalizaci axilární nebo perianální, kde bývá zjišťována Escherichia coli, Klebsiella a Proteus, spolu s anaerobní flórou. Lze říci, že nález mikroorganismů není u HS konstantní a může se měnit případ od případu.
Některé studie poukazují na koincidenci HS s metabolickými poruchami, zejména s diabetes mellitus [27] nebo poruchou glukózové tolerance (10–33 %). Jiné práce tato pozorování nepotvrdily. HS může být sdružena s endokrinopatiemi, např. s Cushingovým syndromem a akromegalií [5]. Hormonální souvislosti jsou nápadné především u androgenů. Předpoklad, že se v patogenezi HS významně uplatňuje zvýšená periferní konverze androgenů v apokrinních žlázách, nebyl potvrzen prací, která by srovnávala aktivitu androgen-konvertujících enzymů u osob s HS a u zdravých jedinců. Onemocnění se zhoršuje před menstruací, po menarche, a naopak se zlepšuje v těhotenství a po menopauze. U postižených žen byla zjištěna snížená hladina globulinu vážícího pohlavní hormony (SHBG), takže by se teoreticky dalo uvažovat o hyperandrogenismu, který může mít na onemocnění stimulující vliv. Hormonální původ onemocnění zatím není spolehlivě objasněn, protože SHBG je snížen také u obézních žen, což bývá většinou typické i pro ženy s HS, a ani jiné parametry hyperandrogenismu nejsou u žen s tímto onemocněním přítomny [2].
U HS nebyla nalezena primární porucha buněčné nebo humorální imunity, zvlášť závažné stavy mohou mít snížené množství T lymfocytů [6]. Současný výskyt HS a pyoderma gangraenosum nebo m. Crohn, stejně jako příznivý efekt podání cyklosporinu A, respektive antagonistů tumor nekrotizujícího faktoru α (TNF-α) u obou těchto stavů, by ale mohl na poruchu imunity poukazovat. Současný další výzkum se orientuje na Toll-like receptory, cytokiny a antimikrobiální peptidy ve vlasovém folikulu, a to zejména u apokrinní žlázy [40]. Často jsou zjišťované patologické laboratorní hodnoty, zejména vysoká sedimentace, zvýšení hladiny C-reaktivního proteinu, leukocytóza, snížení železa v séru a změny v elektroforéze sérových proteinů. Všechny korelují s chronickým zánětlivým procesem.
VYVOLÁVAJÍCÍ FAKTORY
Ve studii s 302 pacienty, která sledovala rizikové faktory pro vznik HS, se potvrdilo, že kouření a nadváha jsou nejčastější faktory spojené s HS [19]. Pacienti s HS bývají často kuřáci (70–88 %), oproti 23–46 % v ostatní populaci [24]. Předpokládá se, že by kouření mohlo poškozovat chemotaxi neutrofilů. Nejsou však k dispozici pozorování, která by potvrdila příznivý efekt přerušení kouření nebo snížení počtu cigaret na průběh HS. Asociace obezity a nadváhy byla pozorována se zvýšením rizika s každou přibývající jednotkou body mass indexu. Redukce hmotnosti je tedy pro omezení progrese onemocnění klíčová.
Chemické dráždění deodoranty a mechanická iritace při vyholování nebo depilaci má při vzniku HS zřejmě jen přídatný význam [31]. Podobně může přispívat zvýšené tření v intertriginózních lokalizacích, zejména u obézních osob, k zesílení postižené kůže a k folikulární hyperkeratóze.
Ojedinělé jsou popisy vzniku HS při terapii lithiem [11]. Lithium může uvolnit lysozomální enzymy a zvýšit chemotaxi polynukleárů, a přispět tak k rozvoji zánětlivého procesu. HS de novo se objevila i u některých pacientů, kteří užívali sirolimus po orgánové transplantaci [28].
KLINICKÝ OBRAZ
Predilekcí HS je zejména intertriginózní lokalizace. Nejčastěji jde o axily perianální, inguinální a submamární oblasti (obr. 1). Zasažen bývá i genitál. Zduření typu elephantiasis nostras může vést k monstróznímu zbytnění hlavně na skrotu. Postižení se může šířit na gluteální krajinu a na mons pubis (obr. 2). Méně časté je postižení šíje a kštice nebo pupku. Vzácně se ložiska tvoří i jinde po těle (např. na končetinách). Ve 38–45 % případů je postižena pouze jedna lokalizace [37].
Obr. 1. Intermamární a submamární postižení hidradenitis suppurativa 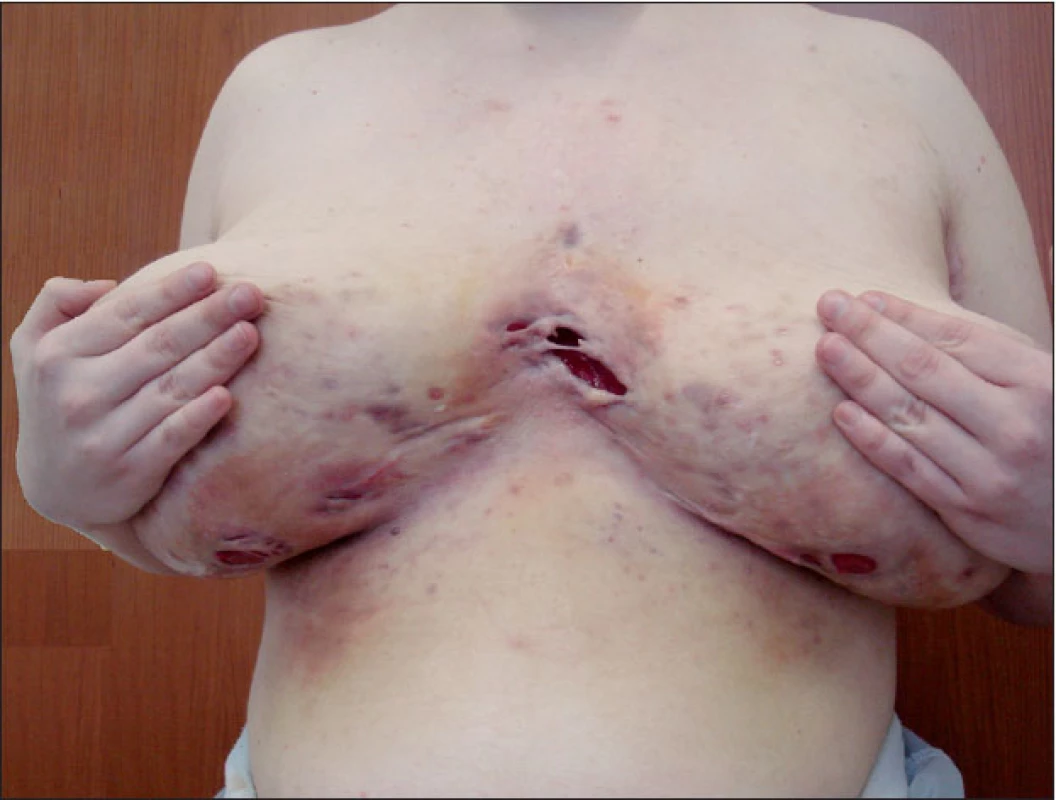
Obr. 2. Perianální hidradenitis suppurativa s přechodem do gluteální krajiny 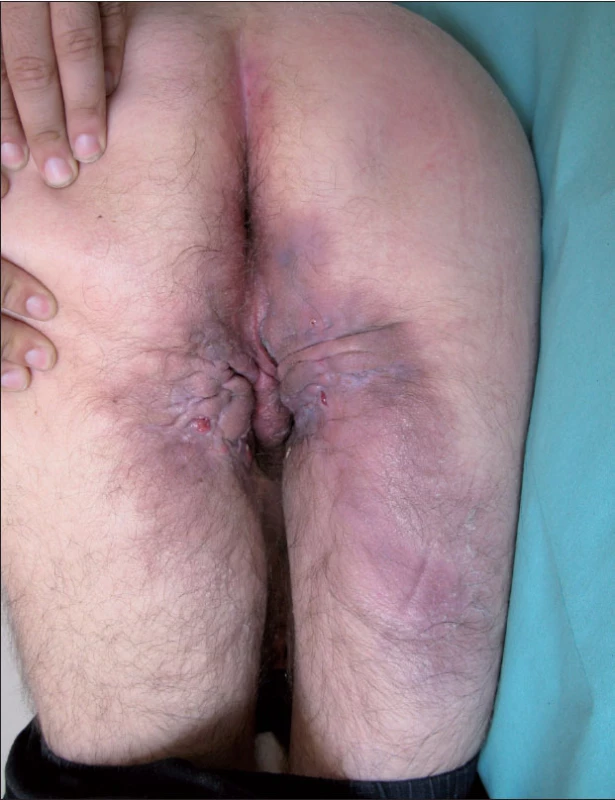
V časném stadiu se zjišťují obrovské komedony a bývají hmatné tuhé nebolestivé uzly v podkoží. Postupně se tyto uzly zvětšují, splývají a mění se v abscesy. V pozdním stadiu je pro HS typické postižení větších ploch, kde je kůže indurovaná, tmavě zbarvená a zánětlivě infiltrovaná. Jsou zde četné uzly, abscesy a podkoží prostupují epitelem vystlané sinusy a píštěle hnisavě secernující na povrch (obr. 3). Krvavě hnisavý mastný sekret silně zapáchá, což může být pro nemocné značným společenským problémem. Postižená oblast je bolestivá, zejména při gluteálním zasažení bývá pro bolest silně ztížené i sezení. Fibrotizace vede ke vzniku jizev, které prostupují nově vznikající zánětlivá ložiska. V axilách mohou mít jizvy za následek vznik dermatogenních kontraktur, které významně snižují hybnost ramene a mohou se podílet na artrotických změnách kloubu. Typickou známkou předcházející HS jsou polyporózní komedony. Závažnost onemocnění je definována klasifikací podle Hurleyho – tabulka 1 [16]. Mírné formy HS se vyskytují nejčastěji, jak ukazuje studie s náhodně vybranými 302 pacienty s HS [48]. Lehká forma (Hurley I) tvořila 68,2 % pacientů, středně těžká forma (Hurley II) 27,6 % a nejtěžší forma (Hurley III) 3,9 %.
Obr. 3. Axilární hidradenitis suppurativa – těžká forma Postižená kůže je indurovaná, tmavě zbarvená a zánětlivě infiltrovaná. Přítomné jsou zánětlivé uzly, abscesy a podkoží prostupují píštěle hnisavě secernující na povrch. 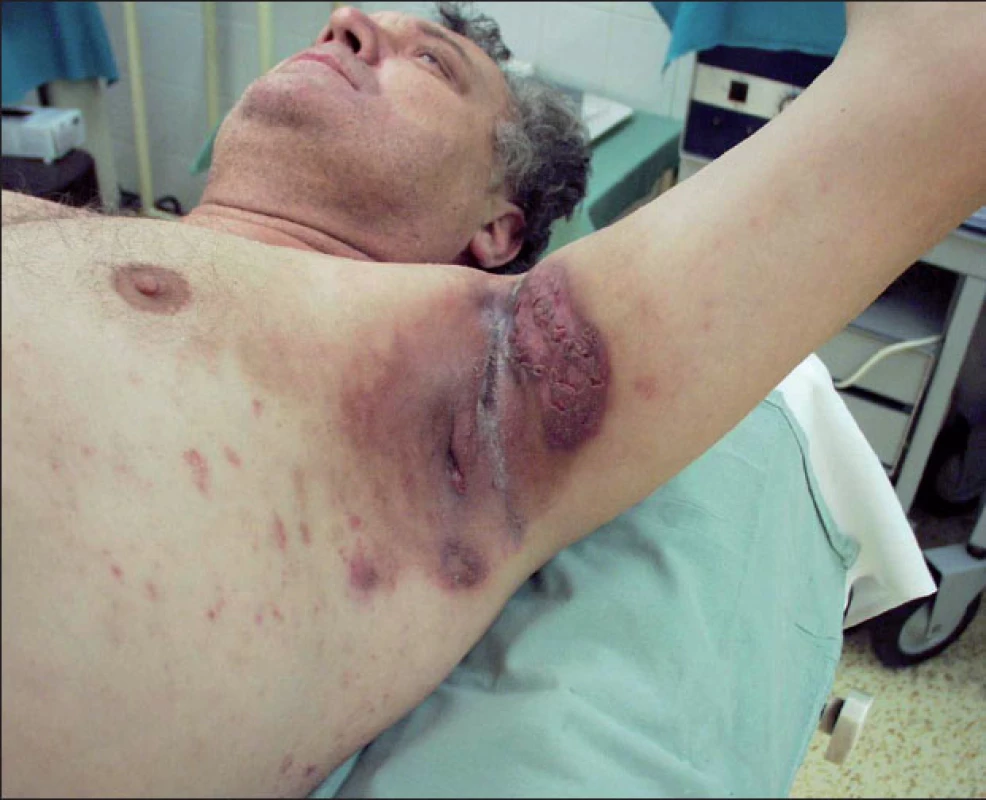
Tab. 1. Klasifikace hidradenitis suppurativa podle Hurleyho 
HS se může vyskytnout s dalšími jednotkami, kterým je společné zánětlivé postižení vlasového folikulu. O tzv. aknetriádě hovoříme při současném výskytu HS, acne conglobata a postižení kštice ve smyslu perifolliculitis capitis abscedens et suffodiens [36]. Je-li přítomen ještě pilonidální sinus, jde o tzv. aknetetrádu.
Současný výskyt HS byl popsán i s dalšími chorobami [42], které s ní sdílejí folikulární okluzi: morbus Fox-Fordyce, pityriasis rubra pilaris, acanthosis nigricans, steatocystoma multiplex a morbus Dowling-Degos.
KOMPLIKACE
HS může vést jizvením ke kontrakturám, které mohou omezit hybnost příslušného kloubu. Podobně jako acne conglobata, může se i HS vyskytnout současně s artritidou. Ta je séronegativní, typicky asymetrická a nejčastěji postihuje jedince středního věku. Zasaženým kloubem může být koleno, kotník nebo loket, ale také sakroilické skloubení. Artritida sdružená s HS může přicházet i v rámci SAPHO syndromu (synovitis, acne, pustulosis palmoplantaris, hyperostosis, osteitis) [39].
Závažnou, ale vzácnou komplikací je vznik spinaliomu, zejména po dlouhém trvání HS, nejčastěji u mužů v perianální lokalitě. Vzhledem k obtížnosti časné diagnostiky je prognóza většinou nepříznivá. Vyvolávajícím faktorem je zřejmě chronické zánětlivé dráždění. V případech s maligním bujením je průměrná doba trvání HS do vzniku nádoru 19 let [30].
Komplikací neléčené choroby jsou píštěle do uretry, močového měchýře, rekta nebo peritonea jako následek chronického zánětu a hnisání. Rozsáhlé projevy HS s těžkým celkovým stavem mohou vyvolat bakteriální meningitidu, pneumonii nebo sepsi zakončenou exitem.
Onemocnění svým charakterem významně ovlivňuje psychiku nemocného. Velmi časté jsou proto např. chronické depresivní stavy doprovázející HS.
DIFERENCIÁLNÍ DIAGNOSTIKA
V časném stadiu je třeba odlišit furunkl a karbunkl, v pozdním stadiu ostatní granulomatózní procesy s tvorbou píštělí, jako tuberculosis cutis colliquativa, pyodermia vegetans, aktinomykózu, lymphogranuloma inguinale nebo hlubokou trichofycii. Myslet musíme i na perianální píštěle včetně jejich výskytu při morbus Crohn. Současný výskyt HS a Crohnovy nemoci je sice ojedinělý, ale jedná se o nepříjemnou komplikaci. Tsianos et al. dokonce spekulují, že HS je jednou z kožních manifestací Crohnovy nemoci [45]. Kolonoskopické vyšetření by proto mělo proběhnout ve všech nejasných případech i při absenci trávicích obtíží.
OVLIVNĚNÍ KVALITY ŽIVOTA
Výrazná změna kvality života byla pozorována i u mírnějších forem HS. Studie se 114 pacienty, která vyhodnocovala dotazník dermatologického indexu kvality života (DLQI), zaznamenala velmi vysoké skóre zejména u 1. otázky, hodnotící úroveň bolesti a svědění [47]. Studie sledující 61 pacientů s HS pomocí několika různých dotazníků zaměřených na kvalitu života ukázala ovlivnění kvality života statisticky vyšší (p < 0,001) než u neurofibromatózy, psoriázy nebo atopické dermatitidy, zejména při posuzování psychosociálních parametrů [50].
PRŮBĚH A PROGNÓZA
Spontánní vyhojení je možné, ale velmi vzácné. Dojít k němu může jen u počínajících projevů s jedním nebo několika málo menšími uzly. Zpravidla je průběh chronicky progredující s postupným postižením větších okrsků a dalších lokalizací [18]. U žen bývá ústup projevů pozorován po menopauze.
LÉČBA
Konzervativní přístupy
Lokální aplikace antiseptik, antibiotik, retinoidů nebo kortikoidů může mít určitý úspěch pouze u počínajících nebo nevelkých ložisek. Totéž platí o intralezionální aplikaci kortikosteroidů (5–10 mg triamcinolon acetonidu), která vede k involuci jen jednotlivých ložisek [34].
Udržovací terapii pro lehčí formy HS může představovat dlouhodobá terapie tetracykliny s očekávaným protizánětlivým účinkem. Pro HS ve stadiu I a II podle Hurleyho se osvědčila desetitýdenní léčba klindamycinem v kombinaci s rifampicinem [29]. U některých pacientů se pomocí této terapie podařilo dosáhnout plné remise trvající déle než rok. Další variantu představuje tříměsíční terapie perorálním metronidazolem – tlumí zápach, sekreci i bolestivost postižených míst. Antibiotická léčba je doporučována jak k předoperační přípravě pacienta (měsíc před výkonem), tak v pooperačním průběhu, aby se zabránilo infekčním komplikacím.
Hofer a Itin [15] podávali pěti ženám s HS dapson a zaznamenali téměř kompletní zhojení za 2–4 týdny terapie. Vzhledem k chybějící teratogenicitě doporučují dapson jako nejvhodnější k léčbě HS u mladých žen, nicméně je nutné zvážit riziko nežádoucích vedlejších účinků.
Předpoklad, že HS je androgen-dependentní nemocí, vedl k pokusům s hormonální terapií. Mortimer et al. [32] dosáhli úplného vyhojení HS u 25 % žen pomocí antiandrogenní léčby (2 mg cyproteronacetátu + 35 mg ethinylestradiolu). Ve zvláštních případech se dá využít i vyšších dávek cyproteronacetátu. V retrospektivní studii se 64 ženami se prokázalo, že antiandrogenní léčba je účinnější než antibiotická terapie [23]. Farrell et al. [7] a Joseph et al. [22] popsali dobrý efekt finasteridu (inhibitor 5-α reduktázy) u dvou, respektive deseti osob s těžkou HS. Antiandrogenní léčba tak zůstává zajímavým předmětem dalšího výzkumu.
Dobrý efekt izotretinoinu u acne conglobata vedl k jeho aplikaci i u HS. Většina prací však dospěla k závěru, že jeho účinnost je zde výrazně nižší než u acne vulgaris [41]. Existují práce, které ukazují, že u HS je účinnější etretinát a acitretin než izotretinoin. Pro závažnější případy však také nejsou dostačující [17].
Poměrně starou léčebnou metodou u HS je radioterapie. Dávky do 8 Gy mají velmi dobrý efekt. Je nutné zvážit riziko postiradiačních změn včetně kancerogenity, a to zejména v gluteální a intergluteální oblasti [9].
Účinek antagonistů TNF-αα u HS byl objeven zcela náhodou při anti-TNF-αα terapii pacienta s m. Crohn, který zároveň trpěl i HS. Obě onemocnění byla dramaticky dobře potlačena. Kromě velmi dobrého efektu adalimumabu [51], byl zaznamenán i úspěch terapie infliximabem [44] a etanerceptem [10], a to u velmi těžkých forem HS. První pilotní studie, které mají za úkol prověřit úspěch publikovaných kazuistických sdělení, již probíhají na větších souborech pacientů. Vzhledem k tomu, že se jedná zatím o neregistrovanou indikaci, je třeba pacienty pro anti-TNF-α léčbu velmi pečlivě vybírat a intenzivně monitorovat. Antagonisté TNF-α by v budoucnu mohly představovat nový konzervativní přístup v léčbě HS.
Chirurgická léčba
Přechodnou úlevu od bolesti a místního napětí přinášejí incize abscesů s následnou drenáží, které však nemají vliv na dynamiku onemocnění. Důležité je odlišit absces od zánětlivého nodulu, u kterého incize není indikována. Přítomnost abscesu se projeví zvýšením teploty v postižené oblasti, zbělením kůže ve středu projevu, horečkou, poruchami spánku a výraznou bolestivostí s maximem v noci.
Metodou volby u těžkých forem HS je chirurgické odstranění veškeré postižené tkáně. Pouze při menším rozsahu lze výkon provést v místním znecitlivění a ambulantně. Častěji je vzhledem k rozsahu operace nutná hospitalizace a někdy výkon i v celkové anestezii. Tumescenční anestezie není příliš vhodná, neboť průnik anestetika v jizevnaté nebo hnisavě rozpadlé tkáni je výrazně omezen.
Před výkonem je třeba aspekcí i palpací pečlivě stanovit rozsah kožních změn a ten zakreslit na operovanou oblast. Patologicky postižená kůže a podkoží musí být excidovány široce do zdravé tkáně, často až k fascii. Výkon lze provést skalpelem, elektrochirurgicky nebo laserem (CO2).
V názoru na další postup hojení není jednota. Menší ránu možno uzavřít primární suturou.Vzniklá rána však obvykle bývá velkého rozsahu. Většina autorů pak upřednostňuje ponechání rány ke spontánnímu zhojení. To trvá podle velikosti rány 2–3 měsíce. Hospitalizaci lze často ukončit již po týdnu a další hojení pak probíhá ambulantně. Kosmetické i funkční výsledky jsou dobré, třebaže v axilách někdy jizvení vede k určitému omezení abdukce paže (obr. 4). Postupně však jizva měkne a rozsah pohybu se zvětšuje i za přispění rehabilitace.
Obr. 4. Stav před, při a po chirurgickém řešení axilární hidradenitis suppurativa Případné kontraktury je možno rehabilitací rozcvičit a uvolnit. 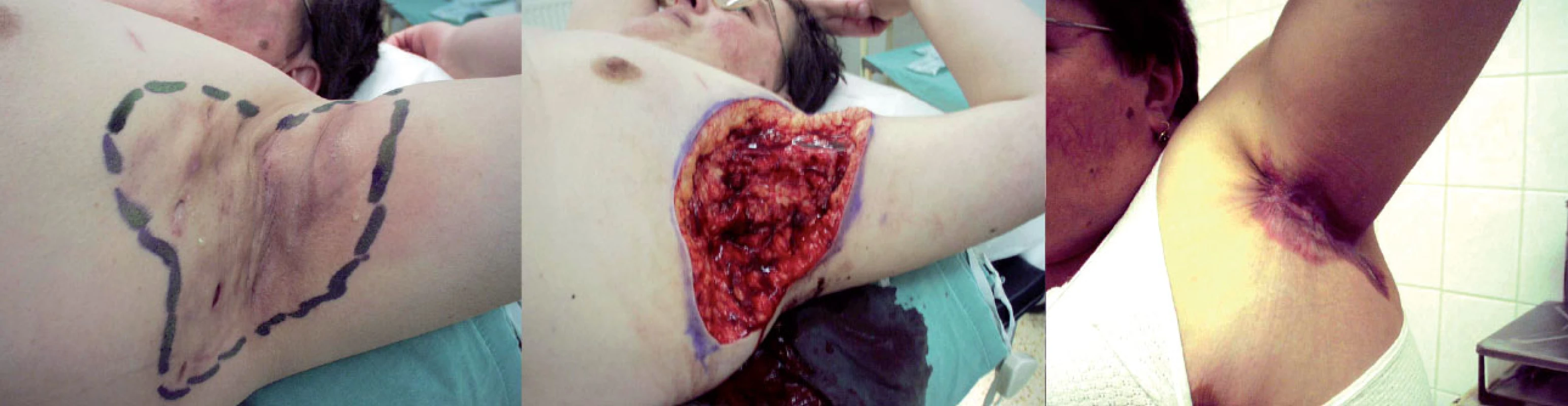
Rychlejší zhojení lze dosáhnout pomocí kožního transplantátu. Vzhledem k obvykle velké ráně je třeba užít dermoepidermální (případně meshovaný) transplantát. Kosmetické a funkční výsledky se od spontánního hojení výrazně neliší.
Někteří autoři upřednostňují krytí rány pomocí laloku. Pokud to velikost rány dovolí, je možné použít např. transpoziční lalok podle Limberga [1]. Používají se i fasciokutánní laloky z paže nebo ze zad. To jsou však již náročnější výkony, které mohou mít některé komplikace a výraznější morbiditu. Měly by být proto vyhrazeny jen speciálním případům.
Recidivy po radikální excizi nastávají asi ve 27 % [12]. Obvykle se objeví asi za 20 měsíců po operaci. Nezvykle vysoký počet recidiv (50 %) byl zjištěn při submamární lokalizaci HS. Chirurgický výkon se v tomto případě jednoznačně nedoporučuje. S recidivami se setkáváme buď tam, kde excize nebyla dostatečně hluboká, častěji však se jedná o novou manifestaci choroby v okrajích, které nebyly do excize zavzaty. Pacienta je na možnost recidiv nutno upozornit, stejně jako na případný vznik chorobných ložisek v jiné lokalizaci. Pravidelné kontroly jsou proto vhodné.
Excize postižené oblasti pomocí CO2 laseru je rezervována pro mírné formy choroby. Srovnání chirurgické a laserové excize provedla retrospektivní studie Lapins et al. [26]. Laserová depilace jako prevence nových projevů je zatím ve stadiu zkoumání.
Opichy botulotoxinem ukázaly v jednotlivých případech dobrý efekt [38], zatímco fotodynamická terapie nepřinesla očekávané výsledky [43].
Náročnost chirurgického výkonu i dlouhý postup hojení jsou nepříjemné jak pro lékaře, tak pro pacienta. Přesto je u pacientů obvyklá trpělivost a vděčnost za výkon, který je zbaví často mnohaleté a velmi obtěžující choroby.
ZÁVĚR
Závěrem je třeba zdůraznit, že kromě klasické i moderní terapie je s ohledem na specifika onemocnění třeba zvolit citlivý psychologický přístup, který pacientovi vysvětlí celou problematiku a dodá mu optimismus při řešení jeho chronických obtíží.
Do redakce došlo dne 13. 12. 2010.
Kontaktní adresa:
MUDr. Monika Arenbergerová, PhD.
Dermatovenerologická klinika FNKV a 3. LFUK
Šrobárova 50
100 34 Praha 10
e-mail: ma@avemedica.cz
Zdroje
1. ALTMANN, S., FANSA, H., SCHNEIDER, W. Die chirurgische Behandlung der axillären Hidradenitis suppurativa. Chirurg, 2001, 72, p. 1413–1416.
2. BARTH, J. H., LAYTON, A. M., CUNLIFFE, W. J. Endocrine factors in pre - and postmenopausal woman with hidradenitis suppurativa. Br. J. Dermatol., 1996, 134, p. 1057–1059.
3. BREITKOPF, C., BOCKHORST, J., LIPPOLD, A. et al. Pyodermia fistulans sinifica (Akne inversa) und Rauchgewohnheiten. Z. Hautkr., 1995, 70, p. 332–334.
4. BROOK, I., FRAZIER, E. H. Aerobic and anaerobic microbiology of axillary hidradenitis suppurativa. J. Med. Microbiol., 1999, 48, p. 103–105.
5. CURTIS, A. C. Cushing´s syndrome and hidradenitis suppurativa. Arch. Dermatol. Syphilol., 1950, 62, p. 329–330.
6. DVORAK, V. C., ROOT, R. K., MACGREGOR, R. R. Host-defense mechanisms in hidradenitis suppurativa. Arch. Dermatol., 1977, 113, p. 450–451.
7. FARELL, A. M., RANDALL, V. A., VAFAEE, T., DAWBER, R. P. R. Finasteride as a therapy for hidradenitis suppurativa. Br. J. Dermatol., 1999, 141, p. 1138–1139.
8. FITZSIMMONS, J. S., GUILBERT, P. R. A family study of hidradenitis suppurativa. J. Med. Genet., 1985, 22, p. 367–373.
9. FROHLICH, D., BAASKE, D., GLATZEL, M. Radiotherapy of hidradenitis suppurativa-still valid today? Strahlender Onkol., 2000, 176, p. 286–289.
10. GIMARELLOS-BOURBOLIS, E. J., PELEKANOU, E., ANTONOPOULOU, A. An open-label phase II study of the safety and efficacy of etanercept for the therapy of hidradenitis suppurativa. Br. J. Dermatol., 2008, 158, p. 567–572.
11. GUPTA, A. K. Lithium therapy associated with hidradenitis suppurativa. J. Am. Acad. Dermatol., 1995, 32, p. 382–386.
12. HARRISON, B. J., MUDGE, M., HUGHES, L. E. Recurrence after surgical treatment of hidradenitis suppurativa. Br. Med. J., 1987, 294, p. 487–489.
13. Hidradenitis suppurativa foundation 7895 via Belfiore, San Diego, Kalifornia 92129, Dostupné na www: www.hs.foundation.org.
14. HIGHET, A. S., WARREN, R. E., STAUGHTON, R. C., ROBERTS, S. O. Streptococcus milleri causing treatable infection in perineal hidradenitis suppurativa. Br. J. Dermatol., 1980, 103, p. 375–381.
15. HOFER, T., ITIN, P. H. Acne inversa. Eine Dapson-sensitive Dermatose. Hautarzt, 2001, 52, p. 989–992.
16. HURLEY, H. J. Axillary hyperhidrosis, apocrine bromhidrosis, hidradenitis suppurativa and familial benign pemphigus: surgical approach. In: Roenigk, R. K. eds. Dermatologic surgery. Marcel Dekker: New York, 1989, p. 729–739.
17. CHOW, E. T., MORTIMER, P. S. Succesfull treatment of hidradenitis suppurativa and retroauricular acne with etretinate. Br. J. Dermatol., 1992, 126, p. 415.
18. JANSEN, T., PLEWIG, G. Acne inversa. Int. J. Dermatol., 1998, 37, p. 96–100.
19. JEMEC, G. B., GNIADECKA, M. Sebum excretion in hidradenitis suppurativa. Dermatology. 1997, 194, p. 325–328.
20. JEMEC, G. B. E., HEIDENHEIM, M., NIELSEN, N. H. The prevalence of hidradenitis suppurativa and its potential precursor lesions. J. Am. Acad. Dermatol., 1996, 35, p. 191–194.
21. JEMEC, G. B. E., WNDELBOE, B. Topical clindamycin versus systemic tetracykline in the treatment of hidradenitis suppurativa. J. Am. Acad. Dermatol., 1998, 39, p. 971–974.
22. JOSEPH, M. A., JAYASEELAN, E., GANAPATHI, B., STEHEN, J. Hidradenitis suppurativa treated with finasteride. J. Dermatolog. Treat., 2005, 16, p. 75–78.
23. KRAFT, J. N., SEARLES, G. E. Hidradenitis suppurativa in 64 female patiens retrospective study comparing oral antibiotics and antiandrogen therapy. J. Cutan. Med. Surg., 2007, 11, p. 125–131.
24. KÖNIG, A., LEHMANN, C., ROMPEL, R., HAPPLE, R. Cigarette smoking as a triggering factor of hidradenitis suppurativa. Dermatology, 1999, 198, p. 261–264.
25. LAPINS, J., JARSTRAND, C., EMTESTAM, L. Coagulase-negative staphylococci are the most common bacteria found in cultures from the deep portions of hidradenitis suppurativa lesions, as obtained by carbon dioxide laser surgery. Br. J. Dermatol., 1999, 140, p. 90–95.
26. LAPINS., J., SARTORIUS, K., EMTESTAM, L. Scanner--assisted carbon dioxide laser surgery: a retrospective follow-up study of patients with hidradenitis suppurativa. J. Am. Acad. Dermtol., 2002, 47, p. 280–285.
27. O’LOUGHLIN, S., WOODS, R., KIRKE, PN. et al. Hidradenitis suppurativa. Glucose tolerance, clinical, microbiologic and immunologic features and HLA frequencies in 27 patients. Arch. Dermatol., 1988, 124, p. 1043–1046.
28. MAHE, E., MORELSON, E., LECHATON, S. et al. Cutaneous adverse events in renal transplant recipients receiving sirolimus-based therapy. Transplantation, 2005, 79, p. 476–482.
29. MENDONCA, C. O., GRIFFITH, C. E. Clindamycin and rifampicin combination therapy for hidradenitis suppurativa. Br. J. Dermatol., 2006, 154, p. 977–978.
30. MENDONCA, H., REBELO, C., FERNARDES, A. et al. Squamous cell carcinoma arising in chronic hidradenitis suppurativa. J. Dermatol. Surg. Oncol., 1991, 17, p. 830–832.
31. MORGAN, W. P., LEICESTER, G. The role of depilation and deodorants in hidradenitis suppurativa. Arch. Dermatol., 1982, 118, p. 101–102.
32. MORTIMER, P. S., DAWBER, R. P., GALES, M. A., MOORE, R. A. A double-blind controlled cross-over trial of cyproterone acetate in females with hidradenitis suppurativa. Br. J. Dermatol., 1986, 115, p. 263–268.
33. NALDI, L. Epidemiology. In: JEMEC, G., REVUZ, J., LEDEN, J. eds. Hidradenittis suppurativa, Vol. 1, Springer, 2006, p. 58–64.
34. NORRIS, J. F. B., CUNLIFFE, W. J. Hidradenitis suppurativa and response to oral steroids. Br. J. Dermatol., 1987, 117, Suppl 32, p. 96.
35. PALMER, R. A., KEEFE, M. Early-onset hidradenitis suppurativa. Clin. Exp. Dermatol., 2001, 26, p. 501–503.
36. PILLSBURY, D. M., SHELLEY, W. B. KLIGMAN, A. M. Dermatology. 1st edn. Saunders, Philadelphia, 1956, p. 482–484.
37. PLEWIG, G., STEGER, M. Acne inversa (alias acne triad, acne tetrade or hidradenitis suppurativa). In: MARKS, R., PLEWIG, G. editors. Acne and Related Disorders. Martin Dunitz: London, 1989, p. 345–357.
38. O’REILLY, D. J., PLEAT, J. M., RICHARDS, A. M. Treatment of hidradenitis suppurativa with botulinum toxin A. Plast. Reconstr. Surg., 2005, 116, p. 1575–1576.
39. ROSNER, I. A., BURG, C. G., WINIEVSKI, J. J. The clinical spectrum of the arthropathy associated with hidradenitis suppurativa and acne conglobata. J. Rheumatol., 1993, 20, p. 684–687.
40. SEKSIK, P., CONTOU, J. F., COSNES, A., COSNES, J. Hidradenitis suppurativa and Crohn’s disease. In: JEMEC, G., REVUZ, J., LEDEN, J. eds. Hidradenittis suppurativa Vol. 1, Springer, 2006, p. 50–57.
41. SORIA, A., CANOUI-POITRINE, F., WOLKENSTEIN, P. et al. Abscence of efficacy of oral isotretinoin in hidradenitis suppurativa: a retrospective study based on patients’outcome assessment. Dermatology, 2009, 218, p. 134–135.
42. SPILLER, J. F., KNOX, J. Fox-Fordyce disease with hidradenitis suppurativa. J. Invest. Dermatol., 1958, 31, p. 127–135.
43. STRAUSS, R. M., POLLOCK, B., STABLES, G. I., GOULDEN, V., CUNLIFFE, W. J. Photodynamic therpay using aminolaevulinic acid does not lead to clinical improvement in hidradenitis suppurativa. Br. J. Dermatol., 2005, 152, p. 803–804.
44. SULLIVAN, T. P., WELSH, E., KERDEL, F. A. Infliximab for hidradenitis suppurativa. Br. J. Dermatol., 2003, 149, p. 1046–1049.
45. TSIANOS, E. V., DALEKOS, G. N., TZERMIAS, C. Hidradenitis suppurativa in Crohn´s disease. A further support to this association. J. Clin. Gastroenterol., 1995, 20, p. 151–153.
46. VERNEUIL, A. Études sur les tumeurs de la peau et quelques maladies des glandes sudoripares. Arch. Gén. Méd., 1854, p. 447–468.
47. von der WERTH, J. M., JEMEC, G. B. Morbidity in patiens with hidradenitis suppurativa. Br. J. Dermatol., 2001, 144, p. 809–813.
48. von der WERTH, J. M., WILLIAMS, H. C. The natural history of hidradenitis suppurativa. J. Eur. Acad. Venereol., 2000, 14, p. 389–392.
49. von der WERTH, J. M., WILLIAMS, H. C., REABURN, J. A. The clinical genetics of hidradenitis suppurativa revisited. Br. J. Dermatol., 2000, 142, p. 947–953.
50. WOLKENSTEIN, P., LOUNDOU, A., BARRAU, K. et al. Quality of life impairment in hidradenitis suppurativa. A study of 61 cases. J. Am. Acad. Dermatol., 2007, 56, p. 621–623.
51. YAMAUCHI, P. S., MAU, N. Hidradenitis suppurativa managed with adalimumab. J. Drugs Dermatolog., 2009, 8, p. 181–183.
Štítky
Dermatológia Detská dermatológia
Článok vyšiel v časopiseČesko-slovenská dermatologie
Najčítanejšie tento týždeň
2011 Číslo 1- První zkušenosti s léčbou psoriázy bimekizumabem v české reálné praxi – kazuistika z FNUSA
- Na český trh přichází biosimilar adalimumabu s prokázanou terapeutickou ekvivalencí
- Nehoňte nemocné s mMCC od čerta k ďáblu!
- První a jediná schválená imunoterapie vzácného agresivního karcinomu kůže
-
Všetky články tohto čísla
- DOŠKOLOVÁNÍ LÉKAŘŮ – KONTROLNÍ TEST
- Kožní změny po transplantaci ledvin – první výsledky klinického sledování
- Úspěšná léčba těžké formy hidradenitis suppurativa pomocí adalimumabu
- Vznik autoimunitní hepatitidy v průběhu léčby psoriázy infiximabem – popis případu
- Klinický prípad: Tuhý belavý uzol v skrotálnej koži
- Evropa a my
- Diagnosticky cenné cévy
- Klinicko-patologické aspekty tzv. pendulujúceho mäkkého fibrómu
- Aktuální informace a zpráva z venerologické sekce ČDS a Národní referenční laboratoře pro syfilis
- Zápis ze schůze výboru ČDS konané dne 9. září 2010
- Hidradenitis suppurativa
- Zápis ze schůze výboru ČDS konané dne 21. října 2010
- Zápis ze schůze výboru ČDS konané dne 2. prosince 2010
- Zápis ze schůze výboru ČDS konané dne 13. ledna 2011
- Zápisnica zo zasadnutia výboru Slovenskej dermatovenerologickej spoločnosti dňa 10. 12. 2010
- K významnému životnímu jubileu prof. MUDr. Věry Semrádové, CSc.
- Sedmdesátiny profesora MUDr. Vladimíra Resla, CSc.
- Odborné akce v roce 2011
- Česko-slovenská dermatologie
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Úspěšná léčba těžké formy hidradenitis suppurativa pomocí adalimumabu
- Hidradenitis suppurativa
- Klinicko-patologické aspekty tzv. pendulujúceho mäkkého fibrómu
- Vznik autoimunitní hepatitidy v průběhu léčby psoriázy infiximabem – popis případu
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



