-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Klinický případ: Bilaterální ulcerace bérců
Autoři: Z. Dubská 1; Z. Kodetová 1; S. Gkalpakiotis 1; E. Sticová 2; S. Křemenová 1; P. Arenberger 1
Působiště autorů: Dermatovenerologická klinika FNKV a 3. LF UK v Praze přednosta prof. MUDr. Petr Arenberger, DrSc., MBA 1; Ústav patologie FNKV a 3. LF UK v Praze přednosta prof. MUDr. Václav Mandys, CSc. 2
Vyšlo v časopise: Čes-slov Derm, 89, 2014, No. 5, p. 236-239
Kategorie: Repetitorium
Pacientkou byla 69letá žena s nevýznamnou rodinnou anamnézou. Před třiceti lety prodělala karcinom hrdla děložního řešený kombinovanou radioterapií. Nádorové onemocnění nevykazovalo podle průběžných zpráv z dispenzárních kontrol na onkologickém pracovišti známky aktivity. Postaktinická kolitida s chronickou diarrhoeou a postaktinická uretritida s cystitidou si však vyžádaly trvalé sledování pacientky v gastroenterologické a urologické ambulanci. Alergii negovala. Chronicky užívala Imodium (loperamidi hydrochloridum), Apo-Simva (simvastatinum), Sectral (acebutoli hydrochloridum), Rivotril (clonazepamum), Zoxon (doxazosini mesilas), Calcium (Calcii carbonas). Pacientka je nekuřačka, žijící ve společné domácnosti s manželem, alkohol požívala pouze příležitostně.
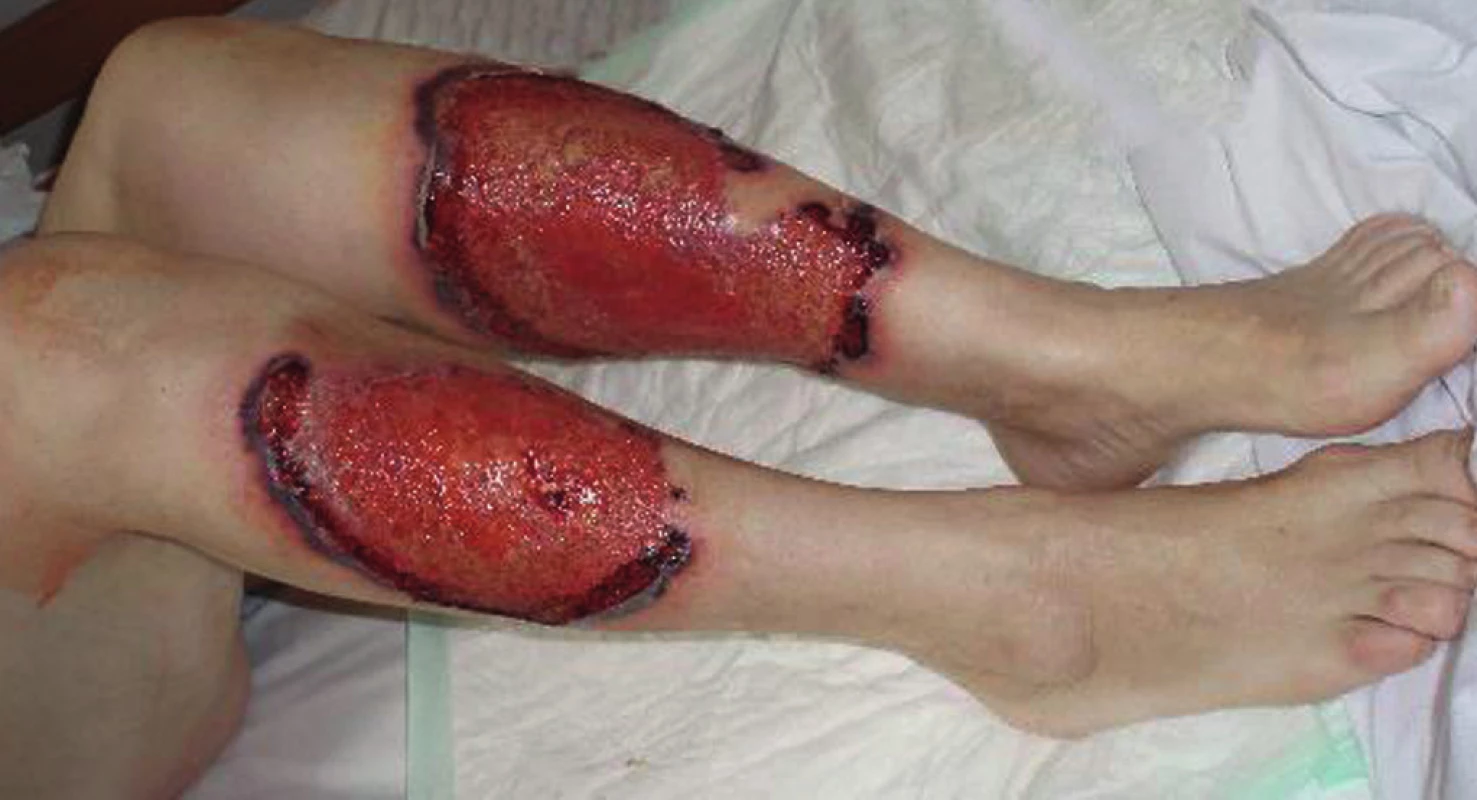
V květnu 2010 se dostavila k vyšetření pro čtyři týdny trvající a stále progredující mělké vředy na předních stranách obou bérců. Vytvoření vředů předcházel pád na zápraží s úderem do výše zmíněných lokalizací dolních končetin. V místě traumatu vzniklo nejprve několik drobných erozí, které se postupně zvětšovaly do podoby rozsáhlejších bolestivých ulcerací o velikosti 10 x 15 cm (pravý bérec) a 12 x 18 cm (levý bérec) s ložiskově žlutě povleklou spodinou, lividním až hemoragickým mírně navalitým periferním lemem a se zachycenými nekrotickými změnami při okrajích vředů (obr. 1, 2).
Byla provedena biopsie z okraje ulcerace levého bérce.
Histopatologický nález
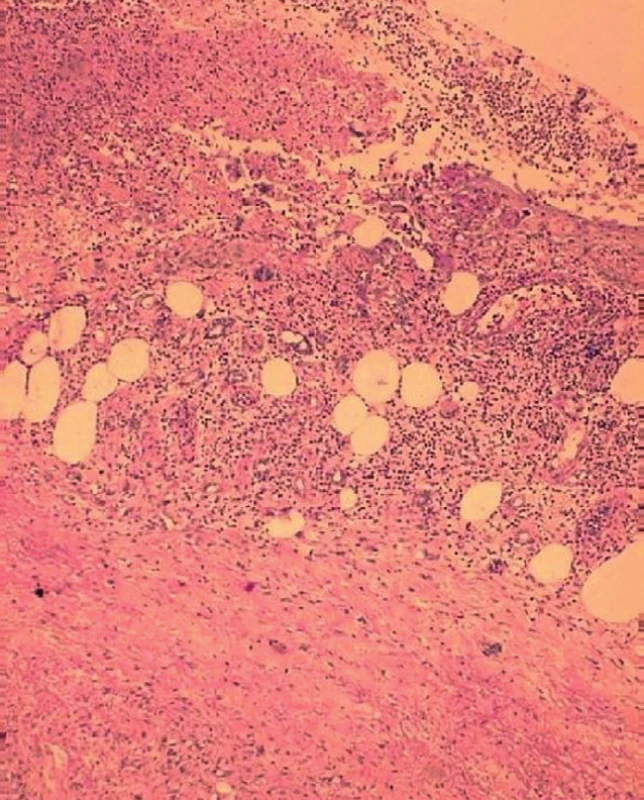
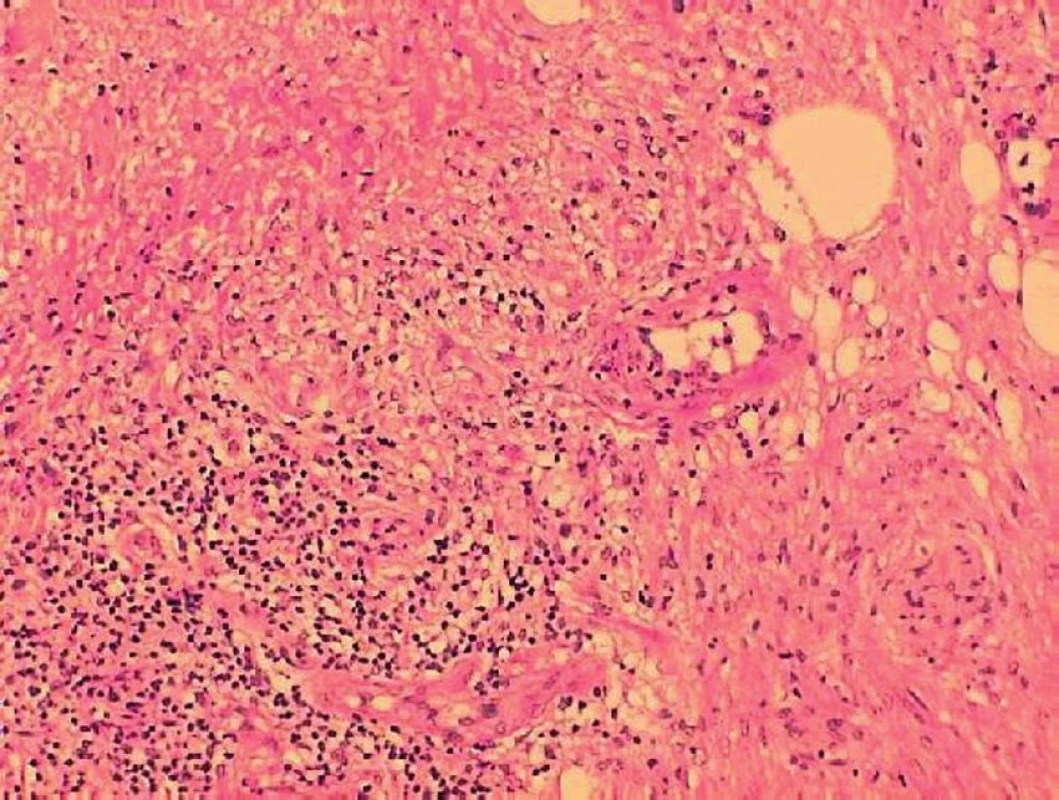
V materiálu z excize levé dolní končetiny byla nalezena velmi intenzivní smíšená zánětlivá celulizace s výrazným podílem až převahou polymorfonukleárních leukocytů (okraje a spodina kožního defektu), vrstva nekrotické drtě (obr. 3) prostoupená hustou leukocytární celulizací (spodina defektu), četné struktury nespecifické reakce makrofagické (spodina, okraje defektu). V ojedinělých drobných cévách byla popsána fibrinová insudace (obr. 4) do stěn cév s drobnými fragmenty jaderného chromatinu (okraj a spodina defektu). Zastiženy byly i drobné skupinky balonově degenerovaných keratinocytů (spodina defektu), povrchový epitel epidermis s reaktivní akantózou a papilomatóza (okraje defektu). Cíleně bylo speciálními barveními pátráno po přítomnosti bakteriální či mykotické mikroflóry. Žádný typ pomnožené mikroflóry, které by bylo možno hodnotit jako etiologické agens, však nebyl při speciálních barveních nalezen. Závěr histologického vyšetření podpořil klinicky předpokládanou diagnózu pyoderma gangrenosum.
Závěr: Pyoderma gangrenosum.
PRŮBĚH
Pacientce s hmotností 68 kg byl do terapie nasazen Prednison (prednisonum) v iniciální dávce 65 mg/den s dobrým efektem. Na systémovou kortikoidní terapii zareagovaly vředy obou bérců hojivou tendencí. Po 3 týdnech se postupně zahájilo opatrné snižování dávkování systémových kortikoidů (každé 2 týdny redukce o 5 mg Prednisonu/den, od dávky 20 mg Prednisonu/den redukce o 2,5 mg Prednisonu/den) za pravidelných kontrol základní laboratoře. Při poklesu dávky Prednisonu (prednisonum) na 10 mg/den se v terénu pravého bérce objevil nový vřídek velikosti mince s lividním navalitým lemem a s tendencí plošné progrese. Paralelně provedené denzitometrické vyšetření zjistilo osteoporotické změny skeletu pacientky, kterým endokrinolog přisoudil kombinovanou etiologii (postmenopauzální a steroidní). Z tohoto důvodu bylo tentokrát indikováno navýšení Prednisonu (prednisonum) pouze na 20 mg/den. Do terapie jsme zároveň přidali Imuran (azathioprinum) 100 mg/den a antiresorpčně působící Fosavance (natrii alendronas trihydricus, colecalciferolum) 70 mg/2800 IU/den. Kombinace systémového kortikoidu a imunosupresiva zaznamenala během následujícího měsíce dobrou odezvu – hojení vředu pravého bérce bez tvorby nových ulcerací. Naše sledování pacientky končí v okamžiku, kdy je tato podrobena urologické operaci pro vystupňované obtíže stran postaktinické cystitidy a uretritidy a dále pak kolostomii pro poradiační proktitidu v jiném nemocničním zařízení. Podle dostupných informací od rodinných příslušníků byla předána do péče léčebny dlouhodobě nemocných. Další kontroly již na našem pracovišti nezrealizovala.
DISKUSE
Pyoderma gangrenosum (PG) je poměrně vzácná neinfekční chronická ulcerózní dermatóza neznámé příčiny. Vzniká pravděpodobně na podkladě hyperergické reakce a často souvisí se systémovými chorobami. Manifestuje se charakteristickým klinickým a nespecifickým histologickým nálezem [8].
Incidence onemocnění se odhaduje do deseti případů na milion za rok. Častěji jsou postiženy ženy ve věku mezi 20. a 50. rokem. Případy dětí a adolescentů představují 4 % všech zjištěných PG [9].
Etiologie a patogeneze této choroby je dosud nejasná. Abnormální imunologickou reakci na infekční, alergické či traumatické podněty mohou podmiňovat poruchy funkce polymorfonukleárů (neutrofilů) spolu s parciálním defektem buněčné imunity [8, 9]. Pro charakteristický histologický nález sterilních infiltrátů normálních polymorfonukleárních leukocytů se onemocnění řadí k tzv. neutrofilním dermatózám. Osídlení vředů mikroorganismy má spíše sekundární charakter, o čemž svědčí i neúčinnost antibiotické terapie.
Onemocnění postihuje nejčastěji kůži dolních končetin, a to zejména pretibiální oblast, nicméně ani jiné lokalizace nejsou výjimkou (hlava, krk, trup, ruce, peristomálně). Extrakutánní manifestace zahrnuje postižení sliznice horních cest dýchacích, sliznice genitálu [4], oka, může mít podobu sterilních neutrofilních infiltrátů v plicích a ve slezině [9]. Byla pozorována i neutrofilní myozitida či sterilní kortikální osteolýza [2, 9].
PG obvykle vzniká po předchozím poranění (pathergie) jako jedno nebo více zánětlivých pustulózních ložisek, které splývají, nekroticky se rozpadají a tvoří plošně se zvětšující silně bolestivé ulcerace. Tento mechanismus vzniku byl zaznamenán i v případě naší pacientky. Projevy progredují a nemají tendenci ke spontánnímu hojení. Typický je lividní, navalitý, podminovaný okraj, kterým se ulcerace šíří do periferie. Takzvaná kribriformní hojení vzájemně se křížících a přemosťujících epitelizačních pruhů v centru defektů podmiňuje mřížkovitý vzhled jizvy, tolik charakteristický pro tuto diagnózu [8].
Powell et al. navrhl klasifikaci PG do čtyř hlavních klinických typů [9]. Kromě formy ulcerózní popisuje formu pustulózní, bulózní a vegetativní. Klasická forma ulcerózní, kterou pozorujeme u naší nemocné, je nejčastějším typem PG vyskytujícím se zejména na dolních končetinách či na trupu. Typickým projevem je nekrotický a mukopurulentní vřed s lividními expandujícími podminovanými okraji. Forma pustulózní je běžně asociovaná se zánětlivým onemocněním střev a má podobu bolestivých vezikulo-pustulózních afekcí v oblasti extenzorů končetin či na trupu bez progrese do vředů. Formu bulózní představují rychle se vyvíjející vezikuly či buly s centrální nekrózou, tvorbou superficiálního vředu obklopeného lividním lemem. Bulózní forma postihuje častěji obličej a paže a je asociována s hematologickými malignitami, zejména s akutní myeloidní leukémií. Vegetativní (lokalizovanou, neagresivní) formu charakterizují eroze a povrchové ulcerace. Pyostomatitis vegetans představuje formu PG s postižením ústní sliznice v podobě erozí připomínajících hlemýždí stopy [8]. Mezi vzácné varianty patří tzv. peristomální forma PG, která se může vyskytovat v okolí entero - či kolonostomií u pacientů se zánětlivým onemocněním střev. Pyoderma gangrenosum se často vyskytuje v souvislosti se systémovými chorobami, např. s colitis ulcerosa, morbus Crohn, revmatoidní artritidou, paraproteinémií, plazmocytómem (často typ IgA), plicními abscesy, chronickou bronchitidou, eventuálně s léky (interferon alfa, propylthiouracil, pegfilgastrim, gefinib) [1, 8, 9, 10]. Spolu s diagnostickými jednotkami jako jsou Sweetův syndrom (akutní febrilní neutrofilní dermatóza), erythema elevatum diutinum, subkorneální pustulózní dermatóza a jejich atypické či přechodové varianty představuje PG jednu z klinických forem tzv. neutrofilních dermatóz, tj. zánětlivých kožních onemocnění, v jejichž histologickém vyšetření nalezneme sterilní infiltrát polymorfonukleárů (především neutrofilů) bez průkazu infekce. PG je rovněž součástí tzv. PAPA syndromu [9]. Jedná se o vzácné autozomálně dominantní onemocnění charakterizované triádou – pyoderma gangrenosum, acne, sterilní pyogenní arthritis. PAPA syndrom je způsoben mutacemi v PSTPIP1 genu na chromozomu 15. U naší pacientky jsme však žádnou z výše uvedených chorob nezaznamenali.
Stanovení diagnózy PG se opírá o klinický obraz a stejně jako v popisovaném případě může být podpořeno výsledkem histopatologického vyšetření bioptovaného materiálu. Samozřejmostí je znalost anamnézy pacienta, historie základního onemocnění a jeho dosavadní léčby. Posuzujeme i jiné možnosti v rámci diferenciálně diagnostické rozvahy.
Laboratorní nálezy nejsou jednotné. FW ani autoprotilátky (ANA, ANCA, revmatoidní faktor) nebývají zvýšené. Nejčastěji se zjišťují monoklonální gamapatie typu IgA, IgG či IgM, což se však v případě naší pacientky neprokázalo.
Histologické vyšetření má pouze dokumentační charakter. I zde je třeba vyloučit jinou možnou příčinu. V nespecifickém histologickém obraze bývá typicky přítomen neutrofilní infiltrát (granulomatózní infiltrát přísluší k vegetující formě). Můžeme nalézt lymfocyty, plazmocyty, histiocyty, dále pak obraz nekrotizující vaskulitidy s průnikem fibrinu a neutrofilů do stěn malých dermálních cév. Vyskytuje se též leukocytoklázie, přímou imunofluorescencí cévních stěn se zjišťují depozita IgG a komplementu. Některé zdroje uvádí, že histopatologický nález připouští vývoj pyodermy gangrenosum z folikulitidy a abscesu, s následným přechodem do granulomatózní dermatitidy s výraznou fibroplazií [8].
V diferenciálně diagnostické rozvaze připadá v úvahu šest kategorií onemocnění, které mohou imitovat klinický obraz PG. Jedná se o žilní a okluzivní cévní choroby, vaskulitidy, nádory, infekční onemocnění, exogenní tkáňová poranění, lékové reakce. Je třeba odlišit vředy jiné etiologie, pyodermie, panikulitidy, artefakty, akutní febrilní neutrofilní dermatózu, hluboké mykózy, virové herpetické infekce, systémový lupus erythematodes, antifosfolipidový syndrom, Wegenerovu granulomatózu, Behcetovu chorobu či neoplazii (lymfom, leukémie) [8, 9].
V terapii je zásadní léčba základního onemocnění. Na začátku se pyoderma gangrenosum často nerozpozná, proto se léčí nejprve antibiotiky, která však neúčinkují. Lék volby u pyoderma gangraenosum představují vysoké dávky glukokortikoidů podávaných perorálně (prednisolon iniciálně v dávce 1–2 mg/kg/den) či v intravenózních pulzech (1 g methylprednisolonu denně po dobu 3–5 dní) [9]. Kortikoidní terapie vyvolává většinou rychlé zlepšení, jak tomu bylo i v případě naší pacientky. Při neúčinnosti léčby mohou být kortikosteroidy kombinovány s imunosupresivy (azathioprin, cyclophosphamid, cyclosporin A), s dapsonem, sulfasalazinem [7]. Mykofenolát mofetil je zmiňován například v souvislosti s léčbou peristomální PG. Infliximab, etanercept a adalimumab, tj. inhibitory TNF-alfa (tumor necrosis factor alfa) jsou v léčbě pyoderma gangrenosum velkým příslibem [5, 6].
Infliximab je popisován jako úspěšná terapie PG asociované se zánětlivým onemocněním střev, známy jsou též případy pacientů s PG léčených clofaziminem, kolchicinem [3], ustekinumabem či intravenózně aplikovaným imunoglobulinem. Leukocytoferéza či léčba v hyperbarické komoře je rovněž možná.
Lokální terapie projevů u PG odpovídá zásadám léčebné strategie péče o ránu a v současné době se upřednostňuje princip tzv. vlhkého hojení (moist wound healing). Lokálně aplikované kortikoidy se používají na menší ložiska bez přítomnosti sekundární infekce. Alternativou mohou být topické inhibitory calcineurinu tacrolimus a pimecrolimus [8, 9]. V indikovaných případech se nabízí využití chirurgické intervence za účelem krytí defektů kožními štěpy.
Navzdory všem dostupným léčebným možnostem bývá průběh PG chronický a mnohdy přes veškerá úsilí lékařů progredující. Recidivy nelze s jistotou vyloučit.
Do redakce došlo dne 25. 8. 2014.
Adresa pro koespondenci:
MUDr. Zora Dubská
Dermatovenerologická klinika FNKV a 3. LF UK v Praze
Šrobárova 50
100 34 Praha 10
e-mail: zoradubska@seznam.cz
Zdroje
1. CETKOVSKÁ, P., PIZINGER, K., ŠTORK, J. Kožní změny u interních onemocnění. Praha: Grada Publishing, a. s., 2010, s. 56–58.
2. HAYES, R. C., CURTIS, A. Pyoderma gangrenosum with a contiguous erosion of the distal ulna. J. Cutan. Med. Surg., 2004, 8, p. 162–165.
3. KONTOCHRISTOPOULOS, G. J., STAVROPOULOS, P. G., GREGORIOU, S. et al. Treatment of pyoderma gangrenosum with low-dose colchicine. Dermatology, 2004, 209, p. 233–236.
4. LANGELAND, T., ROKKONES, E. Pyoderma gangrenosum as a cause of spontaneous vulvovaginal ulceration. Acta Obstet. Gynecol. Scand., 2004, 83, p. 1220–1221.
5. MIMOUNI, D., ANHALT, G. J., KOUBA, D. J. et al. Infliximab for peristomal pyoderma gangrenosum. Br. J. Dermatol., 2003, 148, p. 813–816.
6. ROY, D. B., CONTE, E. T., COHEN, D. J. The treatment of pyoderma gangrenosum using etanercept. J. Am. Acad. Dermatol., 2006, 54 (Suppl 2), p. 128–134.
7. SCHMIDT, C., WITTIG, B. M., MOSER, C. et al. Cyclophosphamide pulse therapy followed by azathioprine or methotrexate induces long-term remission in patients with steroid-refractory Crohn’s disease. Aliment. Pharmacol. Ther., 2006, 24, p. 343–350.
8. ŠTORK, J. et al. Dermatovenerologie. 2. vyd. Praha: Galén, 2013, s. 320–321.
9. WOLLINA, U. Pyoderma gangrenosum – a review. Orphanet Journal of Rare Diseases, 2007, 2, p. 19.
10. ZGAŽAROVÁ, S., JEDLIČKOVÁ, H., VAŠKŮ, V. Pyoderma gangrenosum asociovaná s revmatoidní artritidou a adenokarcinomem prostaty. Čes.-slov. derm., 82, 2007, 5, s. 260–263.
Štítky
Dermatológia Detská dermatológia
Článok vyšiel v časopiseČesko-slovenská dermatologie
Najčítanejšie tento týždeň
2014 Číslo 5- První zkušenosti s léčbou psoriázy bimekizumabem v české reálné praxi – kazuistika z FNUSA
- Na český trh přichází biosimilar adalimumabu s prokázanou terapeutickou ekvivalencí
- Nehoňte nemocné s mMCC od čerta k ďáblu!
- První a jediná schválená imunoterapie vzácného agresivního karcinomu kůže
-
Všetky články tohto čísla
- Struktura a funkce ekrinních potních žláz a možnosti ovlivnění produkce potu
- Doškolování lékařů - kontrolní test
- Závažná reakce typu generalizovaného bulózního fixního lékového exantému po nimesulidu – popis případu
- Pretibiální myxedém
- Cheyletiellóza – málo známá parazitóza
- Klinický případ: Bilaterální ulcerace bérců
-
Up-to-date Situation with Gonorrhoea:
Prague STI Center Results – Antimicrobial Susceptibility Monitoring - Zápis ze schůze Výboru ČDS
- Zápisnica zo zasadania výboru Slovenskej dermatovenerologickej spoločnosti
- Odborné akce v roce 2014
- Česko-slovenská dermatologie
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Struktura a funkce ekrinních potních žláz a možnosti ovlivnění produkce potu
- Pretibiální myxedém
- Cheyletiellóza – málo známá parazitóza
- Závažná reakce typu generalizovaného bulózního fixního lékového exantému po nimesulidu – popis případu
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy