-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Dny dětské endokrinologie 2008
Vyšlo v časopise: Čes-slov Pediat 2008; 63 (5): 286-294.
Kategorie: Krátká sdělení
9. setkání Pracovní skupiny dětské endokrinologie České pediatrické společnosti ČLS JEP
Brno, hotel Avanti, 25.–26. 1. 2008
Úvodem
Deváté Dny dětské endokrinologie se formou čtyř sympozií pokusily nalézat odpovědi na otázky, kudy dále v některých významných oblastech dětské endokrinologie – léčbě kryptorchismu, řešení kraniofaryngeomu, v oblasti růstu a růstového hormonu a v přístupu k dětské obezitě.
V léčbě kryptorchismu se objevila některá nová doporučení: Doporučená horní hranice věku pro umístění primárně kryptorchického varlete do skrota se posouvá z 2 let na 18 měsíců. Hormonální léčba vrozeného kryptorchismu se obvykle neprovádí před 6 měsíci věku. Pokud hormonální léčba selhala, je čas na řešení chirurgické, a to ve věku 12–18 měsíců. Chirurgický postup bez předchozí hormonální léčby je indikován u chlapců s ektopickým varletem a u chlapců s intraabdominální lokalizací varlete/obou varlat. Sekundárně vzniklý kryptorchismus operujeme co nejdříve po zjištění stavu. Každou orchidopexi má provádět erudovaný chirurg-specialista. Oboustranný kryptorchismus u novorozence a kojence vyžaduje mimořádnou pozornost, zejména při poruše vývoje genitálu. Retraktilní varle není kryptorchismem a neléčí se.
V ČR se ročně diagnostikuje asi 5–6 dětí s kraniofaryngeomem. Závažná životní prognóza pacientů je dána lokalizací tumoru a riziky klasické operace. V současné době existuje řada možností řešení tumoru s minimalizací dalšího poškození této citlivé oblasti. Endoskopická operační metoda (transnazální) je mnohem šetrnější a zkracuje délku hospitalizace. Dále se podstatně mění a rozšiřují možnosti cílené radioterapie. Obě metody se používají samostatně nebo se kombinují. Vzhledem k malému počtu pacientů je vhodné péči centralizovat, maximálně využít současné léčebné postupy, individualizovat řešení tumoru a tím se pokusit omezit následné poškození hypotalamo-hypofyzární oblasti a zlepšit životní prognózu našich pacientů.
V roce 2008 se díky rozšířené registraci jednotlivých přípravků v Evropské unii otevírají nové indikační oblasti pro léčbu růstovým hormonem – (1) deficit SHOX, (2) růstové selhání spojené s juvenilní idiopatickou artritidou a (3) syndrom Noonanové. Vedle toho vstupuje na evropský trh zcela nový přípravek – rekombinantní IGF-I (Increlex) pro léčbu syndromu primárního deficitu IGF-I. V současné době je tedy uvedené skupiny dětí možné léčit lege artis, zatím však není dořešená otázka financování této terapie.
Prevence a léčba obezity u dětí má být vícestupňová. Prevence a včasný záchyt jsou úkoly pro PLDD, péče specialisty (endokrinologa, obezitologa) se postupně přesunuje do center, která vznikají na regionálních úrovních. Farmakoterapie obezity, již s částečným úspěchem uplatňovaná u dospělých, bude zřejmě častěji pronikat i do období adolescence. Prevence epidemické obezity vyžaduje změnit vysoce obezitogenní prostředí současného vyspělého světa na prostředí leptogenní, avšak naděje na takovou změnu zatím není příliš reálná.
Jan Lebl, Božena Kalvachová,
Stanislava Koloušková, Marta Šnajderová
Sympozium 1
Polohové anomálie varlat – současná diagnostická a léčebná doporučení
Polohové anomálie varlat v dětském věku: hormonální léčba nebo chirurgické řešení?
Šnajderová M.
Pediatrická klinika UK 2. LF a FN Motol, Praha
Polohové anomálie varlat vyžadují aktivní přístup pediatra, dětského endokrinologa a velmi často i dětského urologa. Jedno či obě nesestouplá varlata má asi 30 % nedonošených novorozenců. U donošených chlapců je frekvence kryptorchismu při narození asi 3,5 %, po dosažení věku 1 měsíce 2 % a v 1 roce 0,8 %. Kryptorchismus může být vrozený nebo získaný (změna polohy varlete při perzistenci processus vaginalis perotonei a spazmu m. cremaster). Je potřeba odlišit retraktilní varlata (nevyžadují léčbu) od skutečného kryptorchismu, kde je léčba naopak nutná. Varle/varlata uložená mimo skrotum mohou být hmatná (retinovaná nebo ektopická) nebo nehmatná (ageneze nebo abdominální retence varlete). Výběr optimálního léčebného postupu je pediatricko-endokrinologickým evergreenem.
Cíle a efekt léčby: Cílem léčby je a) chránit spermatogenezi, b) optimalizovat funkci Leydigových buněk a c) snížit riziko následného vzniku nádoru v původně nesestouplém varleti. V úvahu přichází hormonální léčba lidským choriovým gonadotropinem (hCG), méně často krátkodobými agonistickými analogy gonadoliberinu. Ne vždy je hormonální léčba účinná. Hormonální stimulace provázená následným vzestupem hladiny androgenů může mít též u chlapců starších než 6 měsíců, tedy již mimo období fyziologické minipuberty, negativní vliv na zárodečné buňky varlat. Další možností léčby kryptorchismu je operační řešení. Orchidopexe před 10. měsícem věku se u nás nedoporučuje. Vždy by měl operovat zkušený dětský urolog nebo chirurg. U získaného kryptorchismu musí být operace provedena co nejdříve po stanovení diagnózy. Pozdní řešení přináší značné riziko poškození nesestouplého varlete z hlediska reprodukční funkce.
Závěry: Ani v současné době není volba optimálního přístupu k léčbě kryptorchismu jednoznačná, dosud je předmětem živé mezioborové diskuse. Nesprávně načasovaná léčba kryptorchismu, ať již hormonální nebo operační, může mít negativní vliv na spermatogenezi a tím i na budoucí plodnost.
SOUČASNÝ PŘÍSTUP DĚTSKÉHO UROLOGA K LÉČBĚ KRYPTORCHISMU
Zerhau P.
Urologické oddělení KDCHOT, FN Brno
Kryptorchismus je soubor vrozených patologických lokalizací varlete mimo skrotum, nachází se u 3,5–6 % donošených novorozenců. Nedojde-li k normálnímu sestupu varlete, je narušena transformace fetálních spermatogonií ve spermatogonie typu Ad (Adult dark) a vývoj Leydigových buněk. Nejčastěji se jedná o retenci varlete v průběhu přirozené dráhy sestupu. Ektopické varle je umístěno mimo tuto dráhu, při anorchii/agenezi varlete končí ductus spermaticus slepě. Při získaném kryptorchismu dochází ke kraniální retrakci již sestouplého varlete.
V diagnostice využíváme fyzikální vyšetření bimanuální palpací vleže a v tureckém sedu. Tak lze odlišit kryptorchismus od retraktilního varlete, nevyžadujícího léčbu. U nehmatného varlete je nutná diagnostická laparoskopie.
Načasování a taktika léčby zůstává kontroverzní. Podle některých prací v nesestouplém varleti klesá počet zárodečných buněk již po 6. měsíci, podle jiných nebyly zjištěny významnější rozdíly ještě v 1. roce života. Operace do 1,5 roku není zatím považována za chybu (EAU Guidelines pro rok 2007), stále častěji je však doporučován věk podstatně nižší. Otázkou zůstává vhodnost operace již v 6. měsíci věku, kdy je gracilní funikl peroperačně potenciálně více zranitelný. Pozdější termín je pravděpodobně bezpečnější, předpokládá se určitá reverzibilita zárodečných buněk při umístění varlete do skrota v průběhu prvního roku věku dítěte. Dlouhodobé studie však zatím chybějí. Operační léčbou kryptorchismu při hmatném varleti je orchidopexe z tříselného kanálu s fixací varlete do skrota. Při nehmatném varleti je nutná laparoskopická revize dutiny břišní. Pokud je varle přítomno, je buď v jedné době uvolněno a je provedena orchidopexe, nebo je nutno přetnout vnitřní spermatické cévy a následně (nejdříve po 3 měsících) provést otevřenou orchidopexi. Předmětem diskuse je i indikace hormonální léčby. Dříve byla hojně užívaná (choriový gonadotropin, LHRH analoga), nyní se od ní u vrozené retence varlete upouští, příznivý efekt je popisován spíše u retence získané. Zdá se také, že intraabdominální varle je po hormonální léčbě méně náchylné ke vzniku pooperační ischémie díky výraznějšímu kolaterálnímu oběhu. Není zcela zodpovězena otázka vhodnosti neoadjuvantní nebo adjuvantní hormonální léčby. Na jedné straně je popisován příznivý efekt LHRH analogů na zrání testikulární tkáně, zvýšení počtu spermatogonií a zlepšení indexu fertility, jiné práce však popisují nižší počet zárodečných buněk, zvýšenou apoptózu a spíše předčasné pubertální změny ve varleti než zlepšení sestupu varlete a normalizaci vývoje zárodečných buněk.
Závěr: Současná léčba kryptorchismu se přesouvá do nižšího věku a klade důraz na chirurgický výkon. Kombinace s hormonální léčbou, stejně jako její přesné načasování je dosud předmětem dalšího výzkumu.
Polohové anomálie varlat a jejich následky v dospělosti
Heráček J.
Urologická klinika UK 3. LF a FN Královské Vinohrady, Praha
Poloha varlat významně ovlivňuje spermiogenezi a tvorbu androgenů u muže. Věková hranice pro korekci polohy varlete bez předpokladu pozdního poškození gonád jsou 2 roky věku chlapce. Každá poloha varlete mimo skrotum má být proto korigována. V dospělosti retinované varle musíme odstranit, a to pro tvorbu spermatických protilátek a zvýšenou incidenci malignit varlete.
Polohové anomálie varlat ovlivňují fertilitu muže. Při jednostranném postižení varlete bývá následkem subfertilita, při oboustranném postižení závisí na výšce retence. Jsou-li varlata uložena vysoko v inguinálním kanálu nebo intraabdominálně, bývá pravidlem infertilita. Poruchu fertility řešíme odběrem spermií a metodami asistované reprodukce. MESA (microsurgical epididymal sperm aspiration) je metoda odběru spermií pod optickou kontrolou, tzv. otevřenou cestou, aspirací tekutiny z dilatovaných kanálků nadvarlete. PESA (percutaneus epididymal sperm aspiration) a FNA (fine needle aspiration) jsou opakované transkutánní, tzv. naslepo prováděné punkce varlete bez optické kontroly. MikroTESE je mikromanipulační metoda, při které ze skrotální incize pronikáme k varleti, které luxujeme před ránu. Po otevření obalů provádíme podélný nářez tunica albuginea, otevíráme varle „jako knihu“ a odebíráme spermie. I když je tento postup invazivnější, je jednoduchý a v konečném důsledku méně traumatizující než mnohočetné drobné oboustranné biopsie.
Porucha funkce varlat může ovlivnit tvorbu androgenů. Pacienty léčíme hormonální substituční terapií (HST) testosteronem (T), kterou zahajujeme po klinickém a biochemickém vyšetření, která potvrzují androgenní deficit. Smyslem léčby je zlepšení symptomů nedostatku T, nastavení a udržení stabilních fyziologických koncentrací celkového a biodisponibilního T a jeho hlavních metabolitů (DHT a estradiolu). HST má svoje rizika a nežádoucí účinky, proto je nutné během léčby pacienta pečlivě sledovat. Zvláštní pozornost vyžaduje během HST prostata, jelikož androgeny mají významnou úlohu při jejím růstu a vývoji. Obecně je přijat konsensus, že HST nezpůsobuje nádor prostaty, ale subklinický karcinom prostaty se může významně manifestovat při hormonální léčbě. HST je absolutně kontraindikována u podezření na karcinom prostaty nebo prsu. Androgeny ovlivňují také hladinu lipidů v séru, HST indukuje erytropoézu a může tak zvyšovat riziko CMP u pacientů s aterosklerózou, zejména u kuřáků a hypertoniků s hypercholesterolémií.
Centrální úlohu při dispenzarizaci pacienta s léčenou polohovou anomálií varlat, přesto že se jedná jednoznačně o mezioborovou problematiku, má urolog.
Sympozium 2
Kraniofaryngeom u dětí
Analýza klinického stavu dětí léčených pro kraniofaryngeom
Koloušková S.1, Zemková D.1, Cháňová M.2
1Pediatrická klinika UK 2. LF a FN Motol, Praha
2Klinika dětské hematologie a onkologie UK 2. LF a FN Motol, Praha
Kraniofaryngeom je afekce hypotalamo-hypofyzární oblasti, která neohrožuje pacienta povahou buněk, ale svou lokalizací. V dětském věku se nejčastěji vyskytuje mezi 5.–14. rokem a představuje přibližně 6–10 % intrakraniálních procesů s incidencí asi 2–3 případy na 1 milion dětí.
Cílem práce bylo zjistit rozsah poškození před a po operaci kraniofaryngeomu. Soubor tvoří 41 pacientů (16 dívek) operovaných v letech 1983–2003. Věk při operaci byl v rozmezí 1,7–15,5 let. Hodnotili jsme zejména antropologické parametry před operací a při poslední kontrole.
Výsledky: Medián tělesné výšky byl před operací –2,0 SD (rozmezí -5,2 až +0,6 SD), 21/41 dětí bylo pod 3. percentilem (P3). Cílová výška podle rodičů byla ve středním pásmu (medián -0,3 SD). Kostní věk byl opožděn o 2,1 roku (rozmezí -6,2 až +1,1 roku). Poslední vyšetření bylo provedeno v rozmezí 2,3–8,5 let po operaci.
Medián BMI před operací byl 0,8 SD (rozmezí -2,1 až +4,6 SD). Pod P3 byli 2 pacienti, nad 97. percentilem (P97) bylo 6/41. Při posledním vyšetření se medián BMI významně nezměnil, činil 0,7 SD (rozmezí -1,6 až +4,0 SD). Pod P3 nebyl žádný pacient, zatímco nad P97 bylo 11/36. U 8 pacientů došlo po operaci k poklesu BMI o více než 1 SD, zatímco u 13 pacientů se BMI zvýšil o více než 1 SD.
U 10/36 pacientů byl BMI nad P90 a zároveň jsme po operaci pozorovali nárůst hmotnosti o více než 1 SD. Pouze jeden z těchto pacientů byl obézní již při operaci.
Závěr: Naše výsledky potvrzují, že děti s kraniofaryngeomem jsou zachyceny pozdě, z růstové křivky je u většiny z nich patrná výrazná retardace růstu. Prokázali jsme, že nejméně u čtvrtiny pacientů se následně po operaci rozvíjí obezita pravděpodobně na podkladě hypotalamického syndromu, který komplikuje životní prognózu těchto pacientů.
Možnosti stereotaktické radioterapie v léčbě nádorů CNS
Šlampa P., Hřivňacká J.
Klinika radiační onkologie, Masarykův onkologický ústav, Brno
Stereotaktická radioterapie (SRT) využívá frakcionovanou konformní techniku cílené radioterapie vysokými dávkami do malého objemu opakovaně ve více následujících dnech, zpravidla 5x 5 Gy. V případě aplikace SRT v oblasti mozkovny, hlavy a krku je pacient pro opakované ozáření fixován speciální maskou pro stereotaktickou radioterapii; u extrakraniální SRT (ložiska v plicích, játrech aj.) se využívají speciální fixační a zaměřovací systémy. Technika SRT je standardně prováděna upraveným lineárním urychlovačem (X nůž). Stejný systém je využíván i pro jednorázovou aplikaci ještě vyšších dávek (např. 1x 10 až 30 Gy) záření metodou radiochirurgie (SRS) za invazivní fixace kalvy stereotaktickým rámem. Obě techniky zaručují aplikaci vysoké dávky záření do nepravidelného malého objemu s maximálním šetřením okolních zdravých tkání. V případě radiochirurgie jsou možnosti gamma nože a X nože identické. Ve srovnání s externí frakcionovanou radioterapií jsou při stereotaktické radiochirurgii ozařované cílové objemy většinou menší, léčba je aplikována v jediné frakci a účinná dávka, resp. referenční izodóza, téměř ideálně konformně zaujímá nepravidelný objem ozařované léze. Radiobiologické předpoklady tolerance okolní zdravé tkáně limitují velikost ozařovaného ložiska při radiochirurgii na maximální průměr 3–4 cm, v případě stereotaktické radioterapie je možnost ozáření větších lézí, až do velikosti průměru 10 cm.
V MOÚ je od června 2004 v provozu systém BrainLab pro aplikaci SRT a SRS. Jeho základní součástí je mikrokolimátor (mMLC) a plánovací systém využívající pro přesné stanovení cílového objemu fúzi obrazů z MR a CT vyšetření. Systém lamel mMLC zajistí nepravidelně ohraničená pole úzkého svazku brzdného záření urychlovače Varian 2100 C/D, na který je v případě aplikace SRT či SRS nasazen. V současnosti je technika SRT v MOÚ standardně vyžívána při ozařování malých lézí v oblasti mozkovny a hlavy. Dále naše pracoviště rutinně provádí techniku vysoce konformní zevní radioterapie, tzv. IMRT radioterapii (Intensity Modulated RadioTherapy), s modulovanou intenzitou svazku. Tato technika je také schopna cíleně ozářit nepravidelná pole v blízkosti kritických orgánů, např. v oblasti báze lební, a může se s výhodou kombinovat se stereotaktickou radioterapií.
Endoskopické řešení tumorů hypotalamo-hypofyzární oblasti
Masopust V., Netuka D.
Neurochirurgická klinika UK 1. LF, IPVZ a ÚVN, Praha
Úvod: Od roku 1914, kdy Cushing provedl hypofyzektomii z gingivolabiální incize, uplynulo 93 let a během této doby se chirurgický přístup k adenomům hypofýzy neustále zdokonaloval. Avšak původní přístup má jistě svoje nezastupitelné místo. Přednáška je věnována zamyšlení o indikaci k jednotlivým přístupům a zároveň k hodnocení výhod a nevýhod přístupu z obou nosních dírek.
Materiál a metodika: Od začátku roku 2007 bylo na Neurochirurgické klinice ÚVN provedeno 50 operací adenomů hypofýzy technikou z obou nosních dírek bez použití retraktorů. Použit byl endoskop Storz s nulovou nebo 30stupňovou optikou s proplachem, který byl zaváděn do levé nosní dírky, a nástroje byly zaváděny z pravé nosní dírky. Při operaci byla použita dvě sání, jedno pro operatéra k práci ve sfenoidální dutině a druhé pro asistenta. Sfenoidální dutina byla otevřena vysokoobrátkovou frézou ve střední rovině, aniž by byla deviována přepážka.
Výsledky: Během prvních operací nedošlo ke komplikacím ve smyslu většího krvácení z dutiny nosní. Přechodně se objevila likvorea v době, kdy z technických důvodů nebylo používáno lepidlo. Všichni pacienti byli bez tamponády, s dobrou funkčností dutiny nosní druhý den po operaci.
Diskuse: Endoskopie z obou nosních dírek při využití čtyř rukou je jednoznačně minimálně traumatizující a zároveň je zde velmi dobrý rozsah pohybu nástrojů, protože zde nevadí endoskop. Problém s možným přesunem přepážky při zavádění nástrojů jsme vyřešili pevnými vatičkami kolem endoskopu. Tím nemohla přepážka na endoskop narážet a udržoval se čistý i bez průplachu.
Závěr: Nové metody jsou přínosem pro pacienty, protože znamenají snížení peroperační zátěže. Nadále však nejsme jednoznačně přesvědčeni, že jsou tyto přístupy určeny pro všechny. K daným možnostem by se mělo přistupovat individuálně a dobrý chirurg zabývající se touto problematikou by měl zvládat všechny přístupy, které jsou k dispozici.
Kraniofaryngeom – diagnosticko - terapeutický postup
Magnová O.
I. dětská klinika LF MU a FN Brno
Péče o pacienta s kraniofaryngeomem je komplexní a kontroverzní. Je to nádor většinou benigní, který je možno vyléčit radikální resekcí, má však sklon k invazi do okolních struktur a k recidivám. Jeho centrální lokalizace často způsobuje poškození zrakové dráhy, pituitární dysfunkci a obstrukční hydrocefalus. Nejzávažnějšími celoživotními následky jsou postižení v oblasti hypotalamické, která vedou k těžkým a život ohrožujícím komplikacím, jako jsou chybění pocitu žízně, monstrózní obezita, poruchy spánku, chování a kognitivních funkcí. Hypotalamický syndrom je u velké části pacientů způsoben operačním výkonem při snaze o úplné odstranění nádorové tkáně.
Radikální chirurgický výkon by měl být indikován u pacientů s malým nádorem a bez postižení hypotalamické oblasti a zrakové dráhy. V opačném případě by měl být zvolen postup konzervativní vedoucí ke snížení tlakových změn vyvolaných nádorem a i s ponecháním reziduální nádorové tkáně s cílem zachovat neporušené okolní struktury (hypotalamus, zrakový nerv). Indikované zařazení stereotaktické konformní radioterapie významně snižuje riziko následné progrese onemocnění a tím i nutnost provedení dalších neurochirurgických zákroků, které jsou i přes klesající radikalitu spojeny se vzrůstající pooperační mortalitou a morbiditou. Je však třeba posoudit i riziko vzniku pozdních následků radioterapie především u malých dětí ve věku pod 5 let.
Cílem takto navrženého léčebného postupu je minimalizovat riziko recidivy/progrese choroby a zlepšit kvalitu života pacienta. Toho je možno dosáhnout jen těsnou a koordinovanou spoluprací zainteresovaných odborníků ve specializovaných pediatricko-onkologických centrech.
Sympozium 3
Růst a růstový hormon – novinky v roce 2008
Incidence dětí narozených small-for-gestational-age (SGA) v České republice
Novotná D.1, Borek I.2, Lebl J.3, Straka P.4
1II. dětská klinika LF MU a FN Brno
2Neonatologické oddělení FN Brno
3Pediatrická klinika UK 2. LF a FN Motol, Praha
4Výzkumné pracoviště preventivní a sociální pediatrie LF MU, Brno
Problematika růstu dětí narozených small-for-gestational-age (SGA) je stále předmětem diskusí. Všeobecně akceptovaným kritériem SGA je porodní hmotnost a/nebo porodní délka <-2 SD vzhledem ke gestačnímu věku. Předpokládaná četnost těchto novorozenců je tedy 2,3 %. Zajímalo nás, kolik dětí se skutečně v ČR rodí jako SGA a u kolika z nich porucha růstu přetrvává i v postnatálním období.
Provedli jsme analýzu růstových dat od narození až do věku 11 let u skupiny 7313 dětí ze studie ELSPAC (European Longitudinal Study of Pregnancy and Childhood), což je skupina dětí narozených v Brně a Znojmě během patnácti měsíců v letech 1991–1992. 717 dětí splňovalo námi zvolená kritéria SGA, což představuje četnost 9,8 %. Předčasně se narodilo 452 (6,1 %) dětí a mezi nimi bylo 68 (15 %) dětí SGA. 132 dětí (1,8 %) se narodilo z vícečetných těhotenství a 374 (5,1 %) s hmotností pod 2500 g.
Většina dětí SGA v batolecím věku prodělala catch-up růst, ale přesto je počet velmi malých dětí ve skupině SGA statisticky významně vyšší než u dětí s obvyklými porodními mírami. Dále nás zajímalo, zda se výskyt SGA v populaci se zlepšováním prenatální péče mění. Analyzovali jsme skupinu novorozenců narozených v Brně během roku 2007. Ze skupiny 7736 živě rozených novorozenců jich 626 (8 %) splnilo kritéria SGA. V roce 2007 se z vícečetných těhotenství narodilo 438 dětí (5,7 %) a s hmotností pod 2500 g 743 dětí (9,6 %).
Je příznivé, že během 15 let poklesla incidence SGA, přestože v populaci stoupá podíl rizikových novorozenců, u kterých je četnost SGA vyšší (vícečetná těhotenství, předčasně narození). Ve srovnání s předpokládanou incidencí SGA je tato ve vzorku české populace významně vyšší, což může souviset mimo jiné s použitými normami (Lawrence 1989).
Deficit SHOX genu – klinické projevy a možnosti léčby
Zapletalová J.
Dětská klinika LF UP a FN, Olomouc
Insuficience SHOX genu je jednou z častějších genetických příčin růstové retardace. SHOX gen je lokalizován v pseudoautozomální oblasti 1 (PAR 1) pohlavních chromozomů (Xp22.3, Yp11.3). Má funkci regulačního genu kódujícího tvorbu transkripčního faktoru, který hraje významnou úlohu v růstu dlouhých kostí. SHOX nepodléhá X inaktivaci a je za fyziologických okolností přítomen ve dvou funkčních kopiích. Haploinsuficience SHOX (v důsledku delece nebo bodové mutace) se vyskytuje u 2,4 % jedinců s malým vzrůstem (<-2,0 SDS) a bývá provázena kostními odchylkami: Madelungovou deformitou předloktí, zkrácením středních segmentů dlouhých kostí (mesomelií), výraznějším zakřivením radia a tibie, kratšími metakarpy a metatarzy (především IV.) a gotickým patrem.
Insuficience SHOX zahrnuje kontinuum klinických jednotek s různou tíží projevů: od závažného postižení u pacientů s Langerovým syndromem (homozygotní formou defektu SHOX), přes mírnější fenotyp u Léri-Weillova syndromu (LWS) až k izolované růstové retardaci (ISS). Delece SHOX je rovněž součástí Turnerova syndromu (TS), díky kterému byl v roce 1997 gen identifikován a který se stal výchozím modelem pro léčbu růstovým hormonem (GH).
V roce 2006 byly publikovány výsledky první randomizované multicentrické klinické studie, které prokázaly, že podávání GH prepubertálním pacientům s haploinsuficiencí SHOX (SHOX-D LWS a SHOX-D ISS) významně ovlivňuje růstovou rychlost a tím zlepšuje prognózu dospělé výšky (tab. 1). Nález byl srovnatelný s výsledky léčby GH u dívek s TS.
Tab. 1. 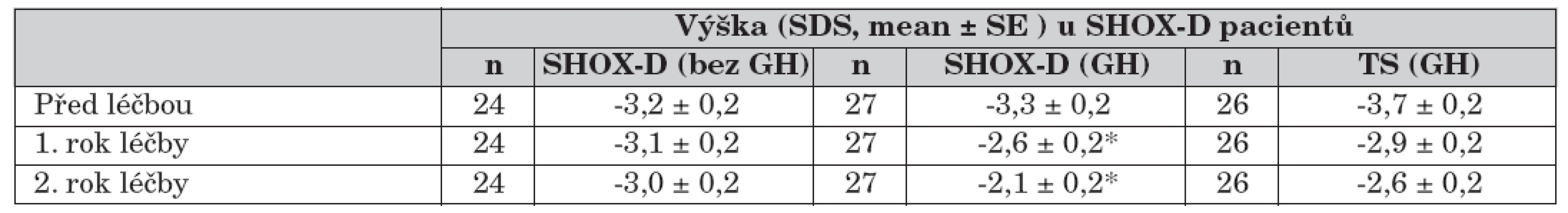
* p <0,001 Upraveno podle Blum et. al. J. Clin. Endocr. Metab., 2007;92(1): 219–228. Terapie růstovým hormonem a její vliv na složení těla u dětí a adolescentů
Šumník Z., Souček O.
Pediatrická klinika UK 2. LF a FN Motol, Praha
Spektrum diagnóz vhodných pro terapii růstovým hormonem (GH) se neustále rozšiřuje. Tento trend vede k úvahám o vlivu GH podávaného často v suprafyziologických dávkách na složení těla u dětí dlouhodobě exponovaných terapii GH. V centru pozornosti je vyšetřování podílu viscerálního a subkutánního tuku, dále svalstva, resp. tzv. lean body mass, parametrů kvality kostí a také vzájemných poměrů mezi těmito tkáněmi.
Je obecně akceptovaným faktem, že deficit GH jako významného anabolického hormonu vede k alteraci složení těla ve smyslu zvýšení adipozity, snížení podílu kosterního svalstva a – primárně, ale i v důsledku snížené stimulace méně vyvinutým svalstvem – k osteoporóze. Očekávaným výsledkem substituční terapie GH je postupná normalizace uvedených změn. Je však třeba podotknout, že ne všechny publikované práce jsou jednotné nejen v názoru na vliv terapie GH na tělesné složení, ale dokonce ani ve výchozím stavu před léčbou. Při výběru metody vhodné pro sledování vývoje změn tělesného složení po zahájení léčby GH je třeba zohlednit nejen „nestandardní“ tělesnou výšku těchto dětí, ale také většinou jejich ne zcela odpovídající stav pubertálního vývoje. Proto dáváme zejména v dětské osteologii přednost kvantitativním volumetrickým metodám, u kterých výška pacienta nemusí být zohledněna a získané výsledky korigujeme podle kostního věku. Pokud interpretujeme výsledky vyšetření přístroji pracujícími na principu plošné – areální – denzitometrie (např. DXA), je třeba pracovat s daty přepočítanými na tělesnou výšku.
Sdělení shrnuje současné poznatky o účincích terapie růstovým hormonem na tělesné složení u dětí ze všech indikačních skupin.
Od Laronova syndromu k „syndromu primárního deficitu IGF-I (SPIGFD)“
Lebl J.
Pediatrická klinika UK 2. LF a FN v Motole, Praha
Laronův syndrom je klasickou a nejtěžší formou geneticky podmíněné rezistence k růstovému hormonu (GH). Je způsoben homozygotní nebo kombinovaně heterozygotní mutací genu pro receptor růstového hormonu (GHR). Fenotyp poprvé popsal Laron v 60. letech 20. století. Zahrnuje extrémní postnatální růstovou retardaci s velmi malou postavou v dětství i v dospělosti, abnormální kraniofaciální vývoj s typickými rysy tváře (vpáčený kořen nosu, široce prominující čelo) a rekurentní hypoglykémie, často asymptomatické.
Pro děti s Laronovým syndromem jsou příznačné normální nebo vysoké hladiny GH, ale současně velmi nízké hladiny všech tří složek „IGF-I komplexu“ – IGF-I, IGFBP-3 i acidolabilní podjednotky (acid lable subunit; ALS). Sekrece GH stoupá vlivem negativní zpětné vazby. U klasických případů s defektem extracelulární domény GHR v krvi necirkuluje vazebný protein pro růstový hormon (GHBP). GHBP je přítomen, pokud genový defekt postihuje intracelulární přenos signálu.
Primární deficit IGF-I je širší pojem, který označuje klinický stav vyvolaný rezistencí vůči růstovému hormonu. Je charakterizován deficitem IGF-I při normální sekreci GH. Zahrnuje spektrum defektů od klasického Laronova syndromu až po některé děti s „idiopathic short stature“ – malou postavou z neznámé příčiny. Částečná rezistence vůči růstovému hormonu vzniká při mutacích pseudoexonu GHR či při dominantně negativních heterozygotních GHR mutacích. V těchto případech jsou hladiny GHBP normální a růstová retardace je mírnější než u klasického Laronova syndromu. Primární deficit IGF-I vzniká také při molekulárních defektech STAT5b a ALS.
Z každodenní praxe víme, že řada pacientů vyšetřovaných pro růstovou retardaci má nízkou hladinu IGF-I, ale normální nebo zvýšenou hladinu GH ve stimulačních testech, což svědčí pro GH rezistenci. Tu může vyvolat vážné somatické onemocnění, ale u řady dětí jde zřejmě o primární poruchu. Výzkum etiopatogeneze rezistence vůči GH u dalších forem primárního deficitu IGF-I bude jistě pokračovat a může přinést nové poznatky o molekulárních mechanismech.
Increlex je rekombinantní lidský IGF-I, který byl schválen nejdříve v USA a v roce 2007 také v EU pro léčbu dětí s těžkým primárním deficitem IGF-I. Tato porucha je pro indikaci léčby definována jako:
- SDS tělesné výšky ≤3,0
- bazální hladina IGF-I pod 2,5 percentil pro daný věk a pohlaví (to odpovídá přibližně ≤2 SDS)
- dostatečná sekrece GH (ve stimulačních testech nad limit pro deficit GH)
- vyloučení sekundárních forem deficitu IGF-I (zvláště je zmíněna podvýživa, hypotyreóza či dlouhodobé podávání kortikosteroidů ve farmakologických dávkách).
Increlex není náhradou za léčbu růstovým hormonem. Je novou a zcela specifickou možností léčby dětí s primárním deficitem IGF-I s jednoznačnými indikačními kritérii. V pěti klinických studiích vedl po dobu 8 let ke zvýšení růstové rychlosti i ke zlepšení SDS tělesné výšky při dávkování 60–120 μg/kg dvakrát denně s.c.
Nalezení vhodných kandidátních pacientů pro léčbu Increlexem je úkolem pro dětské endokrinology. V minulosti jsme tyto děti neuměli léčit, proto jsme jejich rozpoznávání nevěnovali dostatečnou pozornost. Díky zavedení nových kritérií diagnostiky a díky nové možnosti léčení se i pro tyto děti v současné době otevírá pozitivní perspektiva.
Sympozium 4
Obezita v ordinaci dětského endokrinologa
Návrhy koncepce péče o obézní děti
Kytnarová J.
KDDL UK 1. LF a VFN, Praha
Prevalence obezity v dětském věku celosvětově narůstá. Za posledních 40 let se ve věkové skupině dětí 6–11letých prevalence obezity více než zčtyřnásobila. Ve Spojených státech trpí 30 % dětí nadváhou či obezitou, z tohoto počtu je přibližně 18 % dětí obézních. V České republice jsou sice údaje relativně příznivější, podle výsledků 6. celostátního antropologického výzkumu 2001 se u dětí ve věku 6–11 let zvýšil podíl chlapců s nadváhou na 8,9 %, u dívek na 8,5 %. Oproti roku 1991 došlo tedy ke zvýšení výskytu nadváhy u chlapců o 1,9 % a u dívek o 1,5 %. Podíl obézních činil v roce 2001 6,6 % u chlapců a 5,6 % u dívek. Studie „Životní styl a obezita“ u reprezentativního vzorku populace z roku 2005 ukazuje další nárůst prevalence nadváhy a obezity u této věkové kategorie dětí.
Tento vzestupný trend nelze opomíjet. Vzhledem k epidemickému nárůstu prevalence je celosvětově diskutován systém prevence a léčby obezity v dětském věku. V souladu se zahraniční strategií boje proti dětské obezitě byl ve spolupráci s Českou obezitologickou společností, Pracovní skupinou pro prevenci aterosklerózy u dětí a Společností praktických dětských lékařů vytvořen návrh několikastupňové péče o obézní děti. V boji proti obezitě na prvním místě stojí prevence. V rámci preventivních prohlídek by měl praktický lékař vyhledávat děti ohrožené nadváhou a obezitou (stanovení BMI, zařazení podle percentilových grafů, měření TK, na základě rodinné anamnézy vyhledání dětí se zvýšeným rizikem komorbidit). V rámci dispenzární péče o děti s nadváhou, mírným stupněm obezity a negativní rodinnou anamnézou může zajistit podle svých možností základní laboratorní vyšetření, klinické kontroly a navrhovat změny životního stylu. Děti se závažným stupněm obezity, se sekundární obezitou, děti se známkami rozvíjejícího se metabolického syndromu nebo se závažnou rodinnou anamnézou kardiovaskulárních chorob a diabetes mellitus 2. typu by měly být předány do péče specialisty vyškoleného v obezitologii (endokrinolog, kardiolog, praktický lékař nebo gastroenterolog) či do klinického centra. Budou diskutovány kompetence i předpokládaná vybavenost na jednotlivých stupních péče o obézní děti.
(Farmako)terapie obezity u dětí a dospívajících
Kalvachová B.
Endokrinologický ústav a Pediatrická klinika UK 2. LF a FN Motol, Praha
Léčba respektuje klasické dělení obezity (OB) na prostou, tedy podmíněnou nepoměrem mezi příjmem/výdejem energie, a OB sekundární, kdy jako prvotní působí jiné vlivy (genetické vlohy, základní onemocnění, léčba…).
Základem léčby OB prosté je apel na omezení kalorického příjmu ve stravě a nápojích, navýšení pohybové aktivity a navození behaviorálních zásad správné životosprávy. Výhodou pro konkrétní postupy je odkaz na edukační materiály společnosti STOB.
Farmaka lze po velmi zralé úvaze užít u starších jedinců.
Sibutramin s centrálním působením na serotoninové receptory navozuje sytost a brání poklesu energetického výdeje, jeho podání adolescentům je možné, reference jsou slibné.
Orlistat blokací střevních lipáz ovlivňuje vstřebávání tuků, prokazatelně snižuje tlak krevní i inzulinovou rezistenci a zlepšuje lipidové spektrum. Má jistě také významný výchovný efekt, pro vyvíjející se organismus se ale jeví méně doporučeníhodným.
Rimonabant blokující endokanabinoidní receptory CB1 v mozku je očekáván s velkými nadějemi, pro pediatrickou praxi zpočátku zřejmě nebude dostupný.
Bariatrická chirurgie je vyhrazena pro pacienty starší 18 let.
Lék, který lze nabídnout i mladším, od 10. roku věku, je inzulinový senzitizér metformin. U pacientů s vyšším C peptidem po nočním lačnění nebo při glukózovém zátěžovém testu můžeme předpokládat rezistenci na inzulin a při výskytu dalších známek počínajícího metabolického syndromu či PCOS je jeho předpis na místě. Běžné používání originálního metforminu u dětí v jiných zemích a výsledky studií jeho použití podporují.
Další možná léčiva v podpůrné terapii OB představují vitamin D, a to pro působení antihypertenzivní a antiaterosklerotické, dále lecitin snižující celkový cholesterol, z potravních doplňků je vhodný selen, hořčík a zinek.
U OB sekundární při selhávání tyroidální osy použijeme tyroxin, jodid nebo jejich kombinaci, u Praderova-Williho syndromu pomáhá redukci růstový hormon, při hypogonadismu hormonální léčba, u diabetiků 1. typu individualizovaná léčba inzulinem. Snížení kortikoidů v léčbě základních onemocnění je vysoce žádoucí. I u sekundárních OB je nutné doporučit režim rozumné životosprávy.
Máme šanci zabránit dalšímu šíření celosvětové epidemie obezity?
Hainer V.
Endokrinologický ústav, Praha
Obezita se stala na přelomu tisíciletí podle Světové zdravotnické organizace celosvětovou epidemií, která postihuje jak rozvinuté, tak rozvojové země. Prevalence obezity v evropských zemích v současnosti dosahuje 10–20 % u mužů a 15 až 30 % u žen. V některých zemích se prevalence obezity během jednoho až dvou desetiletí více než zdvojnásobila. Hrozící je vzestup prevalence nadváhy a obezity u dětí. V evropských zemích je pozorován narůstající trend prevalence obezity od severu k jihu. V jižní Itálii a Řecku dosahuje prevalence nadváhy 20–40 %, zatímco v severních oblastech se pohybuje mezi 10–20 %. Bude-li současný trend v nárůstu prevalence obezity pokračovat, předpokládá se, že během 20 let bude každý druhý občan Spojených států obézní a prevalence obezity v některých evropských zemích dosáhne 30–40 %.
Dalšímu šíření celosvětové epidemie lze zabránit především účinnou prevencí, která je úkolem celé společnosti a nikoliv jen zdravotníků. Aby se zabránilo dalšímu šíření celosvětové epidemie obezity, je nezbytné nejenom změnit životní styl člověka, ale také současné obezigenní prostředí. Dodržovat dlouhodobě dietní a pohybový režim v současném obezigenním prostředí je pro většinu lidí s náchylností k obezitě nereálným cílem. Požadujeme-li změnu životního stylu, je nutno změnit nejenom charakter stravy a jídelního chování, ale je třeba také zvýšit zejména každodenní habituální pohybovou aktivitu. Úkolem celé společnosti je změnit současné obezigenní prostředí v leptogenní. Účinná prevence obezity vyžaduje připravit a realizovat národní programy prevence a léčby obezity, které zahrnou vládní a regionální instituce, zdravotní systém, školství a vzdělávání, potravinářství a trh s potravinami, zemědělství, dopravní politiku, reklamu, sdělovací prostředky atd. Na úrovni Evropské unie se snaží hledat cesty k řešení situace v prevenci obezity „EU Platform on Diet and Physical Activity“. WHO Expert Forum připravilo v roce 2006 dokument „Marketing of Food and Non-Alcoholic Bevareges to Children“, který byl jedním z podkladů „WHO European Ministerial Conference on Counteracting Obesity“, která se konala v listopadu 2006 v Istanbulu. Ministři zdravotnictví na závěr tohoto zasedání přijali „European Charter on Counteracting Obesity“, která definuje konkrétní kroky především v prevenci obezity. V přijatém dokumentu se zdůrazňuje, že problematika obezity by měla být jedním ze stěžejních bodů politické agendy evropských vlád. Ministerstva zdravotnictví by měla při realizaci programu postupovat ve spolupráci s ostatními vládními rezorty, občanskými sdruženími, privátním sektorem, odbornými společnostmi a sdělovacími prostředky. V usnesení je zdůrazněna stěžejní úloha boje s dětskou obezitou. V té souvislosti se poukazuje na nutnost přijmout opatření k omezení na děti cílené reklamy zejména v televizi, která propaguje jídla a nápoje o vysoké energetické denzitě. Doporučuje se rovněž podpora mateřského kojení, úprava cenové politiky umožňující dostupnost „zdravějších“ jídel, redukce obsahu tuků, jednoduchých sacharidů a soli v potravinách, výuka výživy ve školách a umožnění stravování založeného na principech zdravé výživy ve školách a na pracovištích. Je rovněž akcentována úloha komunální a dopravní politiky při plánování měst a sídlišť a jejich dopravní obslužnosti včetně zajištění bezpečných cest pro pěší, cyklistických tras a prostorů pro cvičení a sport. Velký význam v informovanosti veřejnosti se v rámci EU připisuje sjednocení systému deklarování energetické a nutriční hodnoty potravin. V ČR byla před třemi lety založena Národní rada pro obezitu, která si vytkla za cíl připravit program prevence a léčby obezity na celospolečenské úrovni. Národní rada pro obezitu připravuje Národní akční plán prevence a léčby obezity v ČR.
K zefektivnění léčby obezity by mělo přispět důsledné uplatňování principů komplexní diferencované péče o obézní, která předpokládá vytvoření léčebné sítě zahrnující: centra pro diagnostiku a léčbu obezity, obezitology, ostatní specialisty, praktické lékaře, redukční kluby vedené vyškolenými lektory a svépomocné metody, využívající knižních publikací, internetu, televize, rozhlasu a jiných sdělovacích prostředků. Evropská asociace pro studium obezity (EASO) plánuje s cílem zkvalitnění péče o obézní a prohloubení mezinárodní spolupráce vytvoření „EASO Collaborating Centres in Obesity Management“. V poslední době se stává pro pacienty dostupnější farmakoterapie obezity a dochází rovněž k širšímu uplatňování bariatrické chirurgie v léčbě těžkých obezit. Poznávání mechanismů regulace energetické rovnováhy otevírá perspektivu uvádění nových farmak pro léčbu obezity a pro zavádění nových postupů v bariatrické chirurgii. K uplatňování adekvátních léčebných metod by měly napomáhat „Doporučené postupy pro léčbu obezity v primární péči“ a „Doporučené postupy pro chirurgickou léčbu těžké obezity“ připravené Obesity Management Task Force EASO. Je třeba zdůraznit, že léčba pomocí farmak a bariatrické chirurgie je v pediatrii omezena pouze na kategorii dospívajících, a to za předpokladu splnění definovaných indikačních kritérií.
K úspěšnější léčbě obezity v budoucnosti by mělo přispět nejen poznání faktorů, které ovlivňují hmotnostní redukci, ale i poznání těch faktorů, které sehrávají úlohu při udržení hmotnostního poklesu. Jako prediktory hmotnostní redukce a jejího udržení byly identifikovány faktory hereditární, metabolické, hormonální, nutriční, psychobehaviorální a socioekonomické.
Je si třeba uvědomit, že i další rozvoj poznání etiopatogeneze obezity může významně přispět k adekvátní prevenci a léčbě obezity. V poslední době se poukazuje na to, že vedle stěžejní role genetické predispozice, zvýšeného energetického příjmu a sedavého způsobu života přispívají k rozvoji obezity i další faktory, jako např. intrauterinní programování, nitroděložní a postnatální epigenetické faktory, cílený výběr partnerů (assortative mating), některé infekce (adenoviry), snížená doba spánku, zvýšená teplota v příbytcích v zimním období a naopak stále častější využívání klimatizace v létě.
Závěrem je třeba zdůraznit, že k zastavení dalšího nárůstu prevalence obezity je třeba urychleně přijmout účinná opatření jak v prevenci, tak v léčbě obezity.
Štítky
Neonatológia Pediatria Praktické lekárstvo pre deti a dorast
Článok vyšiel v časopiseČesko-slovenská pediatrie
Najčítanejšie tento týždeň
2008 Číslo 5- I „pouhé“ doporučení znamená velkou pomoc. Nasměrujte své pacienty pod křídla Dobrých andělů
- Rizikové období v léčbě růstovým hormonem: přechod mladých pacientů k lékařům pro dospělé
- Gastroezofageální reflux a gastroezofageální refluxní onemocnění u kojenců a batolat
-
Všetky články tohto čísla
- O citáciách, impakte a o našom časopise
- Črevné duplikatúry v detskom veku
- Cholelitiáza u novorodencov – bežný nález
- Praktické aspekty 24hodinového ambulantního monitorování krevního tlaku
- Zmeny autonómneho nervového systému pri poruchách príjmu potravy (mentálna anorexia)
- Diagnostický algoritmus potravinovej alergie v detskom veku
- Doporučené terapeutické postupy k biologické léčbě IBD infliximabem
- Dny dětské endokrinologie 2008
- VIII. ČESKÝ PEDIATRICKÝ KONGRES S MEZINÁRODNÍ ÚČASTÍ
- Česko-slovenská pediatrie
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Praktické aspekty 24hodinového ambulantního monitorování krevního tlaku
- Diagnostický algoritmus potravinovej alergie v detskom veku
- Zmeny autonómneho nervového systému pri poruchách príjmu potravy (mentálna anorexia)
- Cholelitiáza u novorodencov – bežný nález
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



