-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Epidemie hepatitidy A u dětí hospitalizovaných na Klinice dětských infekčních nemocí FN Brno od března 2016 do března 2017
Hepatitis A epidemy in children hospitalized at the Department of Pediatric Infectious Diseases, University Hospital, Brno, from March 2016 to March 2017
Objective:
To evaluate the epidemy of hepatitis A in children from 0 to 18 years admitted for compulsory isolation at the Department of Pediatric Infectious Diseases, University Hospital, Brno, between March 2016 and March 2017 from Brno and the South Moravian Region.Methods:
A retrospective study evaluated pediatric patients (0–18 years) hospitalized for hepatitis A (VHA) confirmed by the serological positivity of anti-HAV IgM antibodies. We evaluated age, sex, contact with infection, interval from the beginning of clinical symptoms to date of admission, duration of hospitalization, clinical symptoms, vaccination against VHA.Results:
61 patients (26 girls and 35 boys) were hospitalized with VHA diagnosis. The youngest patient was 12 months old, the oldest 18 years old. The mean age of patients was 6.63±4.48 years, median 6 years. The average length of hospitalization was 11.3±7.52 days. At the age of 1–3 years, 19.7% of patients were hospitalized, 27.9% at age 3–6, 31.1% at age 6–12, 21.3% at age 12–18. In 19.7% cases an inicteric form of VHA was present, in 63.9% an anicteric form, in 16.4% an inaparent form. Epidemiologically significant contact with the infection was recorded in 90.2% of cases. Contacts prevailed in the family or pre-school and school facilities. The most common symptoms were symptoms of the gastrointestinal system, icterus and subfebrilia or febrilia. The clinical course of VHA was benign, asymptomatic infections were numerous. In 98.4% of patients, the course of VHA was uncomplicated, the prolonged course with laboratory relapse was recorded in 1.6% of cases. 24.6% of patients were prophylactically vaccinated for up to one month prior admission.Conclusion:
In 2016 and 2017, the largest epidemic of VHA occurred in SMR since 1989, cases from the SMR constituted a half of all cases in the Czech Republic. The anicteric form prevailed among children. The age groups represented the most in children (0–18 years) were children in pre-school and younger school age. Early vaccination of contacts is a very important precaution limiting the spread of the disease.Key words:
hepatitis A, children, vaccination, icterus, isolation, epidemiology
Autoři: M. Malá 1; V. Musil 1; I. Čapovová 1; L. Klapačová 1; R. Ciupek 2; J. Bednářová 3; L. Krbková 1
Působiště autorů: Klinika dětských infekčních nemocí LF MU a FN Brno 1; Protiepidemický odbor Krajské hygienické stanice Jihomoravského kraje se sídlem v Brně 2; Oddělení klinické mikrobiologie, FN Brno 3
Vyšlo v časopise: Čes-slov Pediat 2017; 72 (7): 388-395.
Kategorie: Sympozium: dětské infekční nemoci
Souhrn
Cíl:
Zhodnotit epidemii hepatitidy A u dětí od 0 do 18 let věku přijatých k povinné izolaci na Kliniku dětských infekčních nemocí Fakultní nemocnice Brno v období od března 2016 do března 2017 z Brna a Jihomoravského kraje (JMK).Metody:
Retrospektivní studie hodnotila dětské pacienty (0–18 let) hospitalizované pro hepatitidu A (VHA) potvrzenou sérologicky pozitivitou anti-HAV IgM protilátek. Hodnotili jsme věk, pohlaví, kontakt s infekcí, interval od počátku klinických symptomů do data přijetí, délku trvání hospitalizace, klinické symptomy, očkování proti VHA.Výsledky:
S diagnózou VHA bylo hospitalizováno 61 pacientů (26 dívek a 35 chlapců). Nejmladšímu pacientovi bylo 12 měsíců, nejstaršímu 18 let. Průměrný věk pacientů byl 6,63 ± 4,48 let, medián 6 let. Průměrná délka hospitalizace byla 11,3 ± 7,52 dní. Ve věku 1–3 roky bylo hospitalizováno 19,7% pacientů, ve věku 3–6 let 27,9%, ve věku 6–12 let 31,1%, ve věku 12–18 let 21,3%. U 19,7% případů se vyskytla ikterická forma VHA, u 63,9% anikterická forma, u 16,4% inaparentní forma. Epidemiologicky signifikantní kontakt s infekcí jsme zaznamenali v 90,2% případů. Kontakty převažovaly v rodině nebo v předškolním a školním zařízení. Nejčastěji se manifestovaly symptomy z gastrointestinálního systému, ikterus a subfebrilie nebo febrilie. Klinický průběh VHA byl benigní, asymptomatické průběhy infekcí byly četné. U 98,4% pacientů byl průběh VHA nekomplikovaný, protrahovaný průběh s laboratorním relapsem jsme zaznamenali v 1,6% případů. 24,6% pacientů bylo v období do měsíce před přijetím profylakticky očkováno.Závěr:
V letech 2016 a 2017 proběhla v JMK největší epidemie VHA od roku 1989, případy z JMK tvořily polovinu všech případů z celé ČR. Mezi dětmi převažovala anikterická forma. Nejvíce zastoupenými nemocnými v kohortě 0–18 let byly děti v předškolním a mladším školním věku. Včasné očkování kontaktů je důležité opatření omezující šíření nemoci.Klíčová slova:
hepatitida A, děti, očkování, ikterus, izolace, epidemiologieÚVOD
Virus hepatitidy A (HAV) je hepatotropní, jednovláknový, neobalený RNA virus z čeledi Picornaviridae s genomem sestávajícím ze 7500 nukleotidů [1]. Rychlost mutací HAV je nízká, proto je virový genom relativně konzervován [1]. HAV se přenáší fekálně-orální cestou. Je poměrně stabilní v životním prostředí a je odolný vůči acidifikaci, sušení, mrazu a jiným metodám konzervace, má tedy dobrý potenciál šířit se i kontaminovanými potravinami [2–5]. Inkubační doba virové hepatitidy A (VHA) je přibližně 28–30 dní (15–50 dní). Spektrum klinických příznaků způsobených VHA je relativně široké, v dětském věku je průběh většinou lehký, často bezpříznakový nebo s nespecifickými projevy, jako jsou horečka, nauzea, zvracení a průjem [6, 7]. U dospělých pacientů je průběh většinou závažnější, často spojený s ikterem [6]. VHA je obvykle benigní onemocnění. Průběh onemocnění je závislý na preexistujícím jaterním postižení, které nemocného disponuje k nepříznivému až fulminantnímu průběhu vyžadujícímu v nejzávažnějších případech transplantaci jater. Onemocnění nikdy nepřechází do chronicity. Imunita po proběhlém onemocnění je celoživotní.
Česká republika (ČR) reprezentuje rozvinutou zemi s nízkým výskytem VHA. Snížení incidence VHA díky zlepšení hygienických a socioekonomických podmínek během posledních desetiletí a nedostatečný vakcinační program vedly k navýšení počtu vnímavých jedinců. Dopady této situace jasně ilustruje nárůst počtu případů VHA v posledních letech [7]. VHA postihuje zejména adolescenty a mladé dospělé a vysoce rizikové skupiny (muže mající sex s muži, injekční uživatele drog), jednotlivce cestující do endemických oblastí [8, 9] a dětské kolektivy. Signifikantní část asymptomatických případů je v České republice identifikována a vyšetřena pouze díky aktivnímu vyhledávání případů systémem lékařského dohledu nařízeného orgánem ochrany veřejného zdraví – příslušnou krajskou hygienickou stanicí – v ohnisku výskytu nákazy (dále jen nařízený lékařský dohled).
Předkládáme zhodnocení epidemie hepatitidy A u dětí přijatých k povinné izolaci na Kliniku dětských infekčních nemocí FN Brno (KDIN) v období od března 2016 do března 2017 z Brna a Jihomoravského kraje (JMK) s cílem popsat epidemiologické charakteristiky a klinické projevy onemocnění v různých věkových skupinách a porovnat s daty s celého JMK poskytnutými Krajskou hygienickou stanicí JMK se sídlem v Brně (KHS). Statistické hodnocení laboratorních výsledků není předmětem této studie.
MATERIÁL A METODY
Do retrospektivní studie jsme zařadili dětské pacienty (0–18 let) hospitalizované na KDIN během epidemie VHA v Jihomoravském kraji v období od března 2016 do března 2017 (13 měsíců). Hospitalizace po potvrzení VHA je v ČR povinná a řídí se Vyhláškou Ministerstva zdravotnictví ČR č. 306/2012 Sb., o podmínkách předcházení vzniku a šíření infekčních onemocnění a o hygienických požadavcích na provoz zdravotnických zařízení a ústavů sociální péče. Stejným právním předpisem se řídí i způsob povinného hlášení potvrzené VHA příslušné hygienické stanici.
V naší studii byl případ definován jako VHA, jestliže pacient měl klinické příznaky VHA a pozitivní protilátky anti-HAV ve třídě IgM v séru nebo v případě asymptomatického průběhu měl společně s pozitivitou protilátek anti-HAV ve třídě IgM epidemiologicky signifikantní kontakt s onemocněním a/nebo zvýšenou hladinu aminotransferáz v séru. U všech pacientů byla potvrzena virová hepatitida A prokázáním anti-HAV IgM protilátek v séru. Stanovení protilátek bylo prováděno v sérologické laboratoři Oddělení klinické mikrobiologie FN Brno metodou CMIA (chemiluminiscenční imunoanalýza na mikročásticích) na analyzátoru Architect i2000.
Pacienty jsme identifikovali v elektronickém nemocničním informačním systému. Hodnotili jsme věk, pohlaví, datum přijetí k hospitalizaci, délku trvání hospitalizace, interval od počátku klinických symptomů do data přijetí k hospitalizaci, kontakt s infekcí, klinické symptomy (získané anamnesticky nebo pozorované během hospitalizace), údaj o očkování proti VHA v anamnéze a laboratorní hodnoty. Z laboratorních hodnot jsme hodnotili výši aspartátaminotransferázy (AST), alaninaminotransferázy (ALT), gammaglutamyltransferázy (GGT) a celkového bilirubinu po dobu hospitalizace s cílem rozdělit pacienty do skupin podle průběhu.
Pacienty jsme pro účely studie rozdělili do tří skupin podle průběhu. Ikterickou formu reprezentují pacienti s ikterem hodnoceným klinicky i laboratorně. Pacienti byli ikteričtí při přijetí, nebo se ikterus rozvinul během hospitalizace, u všech pacientů byl ikterus potvrzen i laboratorně zvýšenou hladinou celkového bilirubinu (v naší laboratoři jsou referenční hodnoty pro děti od 1 měsíce věku stejné jako pro dospělé, 2,0–21,0 mmol/l). Anikterickou formu představovali pacienti symptomatičtí bez klinických známek ikteru nebo pacienti asymptomatičtí s hodnotou AST nebo ALT zvýšenou během hospitalizace nad horní referenční mez. Inaparentní formu tvořili pacienti bez klinických příznaků a s hodnotami AST nebo ALT během hospitalizace pod horní referenční mezí. Žádný z pacientů neměl izolovaně zvýšenou hodnotu GGT, proto v kritériích není hodnota GGT zahrnuta.
Referenční meze biochemické laboratoře jsou odlišné pro jednotlivé věkové skupiny. Pro ALT jsou u dětí ve věku 0–1 měsíc v rozmezí 0,15–0,73 µkat/l, ve věku 1 měsíc – 1 rok v rozmezí 0,15–0,85 µkat/l, ve věku 1 rok – 15 let v rozmezí 0,25–0,6 µkat/l, pro starší pacienty 15–18 let jsou referenční meze jako pro dospělé, u mužů 0,17–0,85 µkat/l, u žen 0,17–0,60 µkat/l. Pro AST jsou u dětí ve věku 0–1 měsíc referenční meze 0,38–1,21 µkat/l, ve věku 1 měsíc – 1 rok v rozmezí 0,27–0,97 µkat/l, ve věku 1 rok – 15 let v rozmezí 0,20–0,63 µkat/l, pro starší pacienty 15–18 let jsou referenční meze jako pro dospělé, u mužů 0,17–0,85 µkat/l, u žen 0,17–0,60 µkat/l.
Tab. 1. Základní charakteristika souboru. 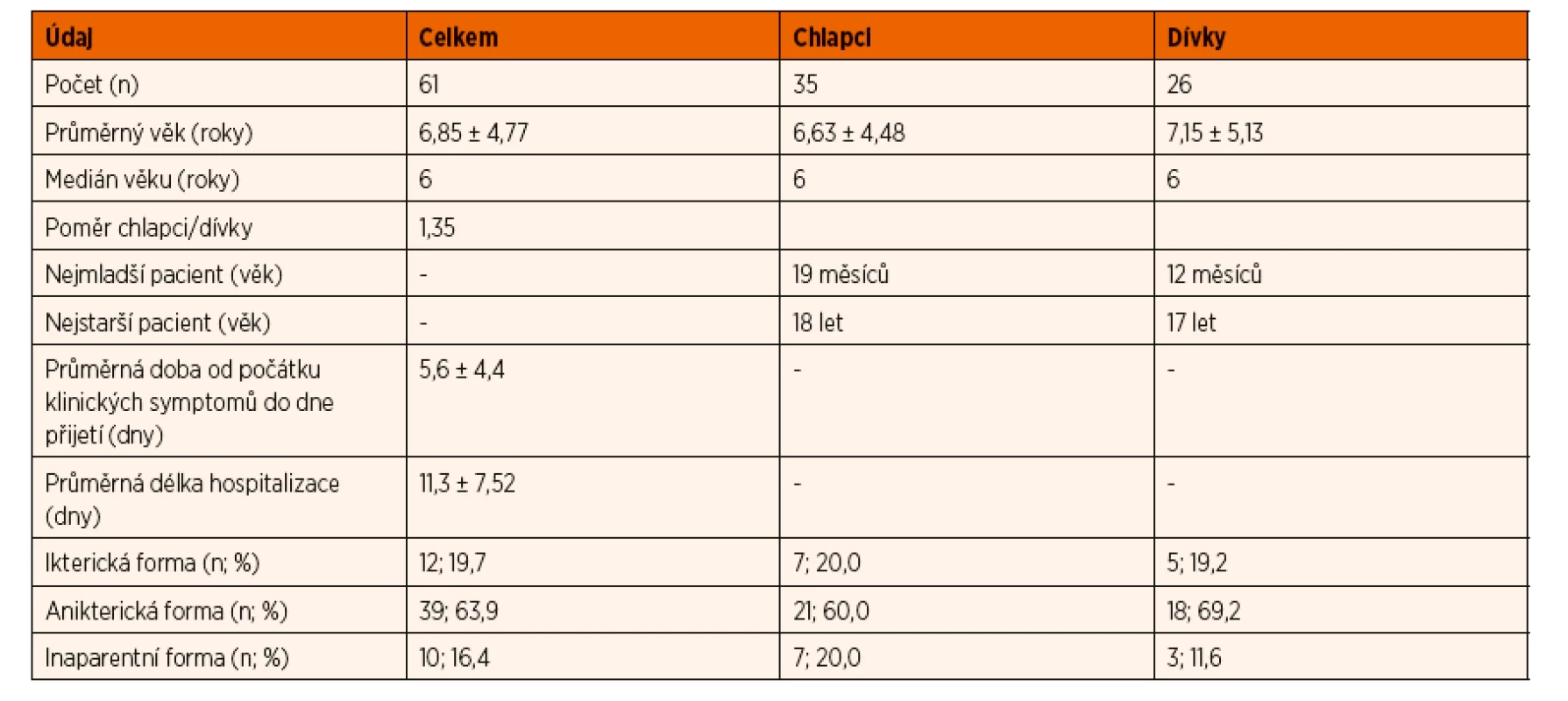
VÝSLEDKY
Naše studie zahrnovala 61 dětí (35 chlapců, 26 dívek), poměr chlapců k dívkám byl 1,35. Nejmladší hospitalizované pacientce bylo 12 měsíců, nejmladšímu hospitalizovanému chlapci 19 měsíců. Nejstaršímu hospitalizovanému chlapci bylo 18 let, nejstarší hospitalizované dívce 17 let. Průměrný věk pacientů byl 6,85 ± 4,77 let, medián 6 let (u chlapců 6,63 ± 4,48 let, medián 6 let; u dívek 7,15 ± 5,13 let, medián 6 let).
Do 1 roku věku nebyl hospitalizován žádný pacient. V batolecím věku (1–3 roky) bylo přijato 19,7% pacientů (5 chlapců, 7 dívek). V předškolním věku (3–6 let) bylo hospitalizováno 27,9% pacientů (12 chlapců, 5 dívek). Nejpočetnější skupinu představovali pacienti školního věku, ve věku 6–12 let jsme zaznamenali 31,1% případů (12 chlapců, 7 dívek), ve věku 12–18 let 21,3% případů (6 chlapců, 7 dívek) (graf 1).
Graf 1. Počet případů hepatitidy A (VHA) v jednotlivých věkových kategoriích. 
Průměrná doba od počátku klinických symptomů do dne hospitalizace byla 5,6 ± 4,4 dní. Průměrná délka hospitalizace byla 11,3 ± 7,52 dní, medián 9 dní.
U 19,7% pacientů (5 dívek, 7 chlapců) se vyskytla ikterická forma hepatitidy A, u 63,9% pacientů (18 dívek, 21 chlapců) anikterická forma, u 16,4% pacientů (3 dívek, 7 chlapců) inaparentní forma. Průměrný věk u pacientů s ikterickou formou byl 11,17 ± 4,63 let, medián 12,5 let, u pacientů s anikterickou formou 5,50 ± 4,15 let, medián 4 roky, u pacientů s inaparentní formou 6,50 ± 4,10 let, medián 5,5 let. Poměrný výskyt ikterické formy a anikterických forem vzhledem k věku je zobrazen v grafu 2.
Graf 2. Poměr ikterické formy a ostatních forem vzhledem k věku. 
Nejvíce případů se vyskytlo v podzimních a zimních měsících s vrcholem v září roku 2016.
U 98,4% pacientů (60/61) byl průběh VHA nekomplikovaný. U 1,6% procenta případů (1/61) byl průběh onemocnění protrahovaný s laboratorním relapsem onemocnění. Probíhající infekce (pozitivita anti-HAV IgM protilátek) u šestiletého chlapce byla zjištěna v období nařízeného lékařského dohledu v azylovém domě. Chlapec byl asymptomatický, zároveň byly v odběrech zvýšené aminotransferázy (ALT 23,3 µkat/l, AST 15,6 µkat/l), bilirubin byl v normě. Očkován postexpozičně nebyl. Za hospitalizace na KDIN byl po celou dobu afebrilní, bez klinických potíží, anikterický, klinické potíže se neobjevily ani při dvojnásobném vzestupu aminotransferáz, ultrasonografické vyšetření hepatobiliární oblasti opakovaně prokázalo hepatomegalii a sníženou elasticitu jater. Hodnoty aminotransferáz byly při přijetí ALT 19,1 µkat/l, AST 15,1 µkat/l, maximální ALT 42,1 µkat/l, AST 26,3 µkat/l, při propuštění ALT 2,3 µkat/l, AST 0,8 µkat/l. Žádné z vyšetření neprokázalo preexistující nebo současně probíhající jaterní onemocnění, chlapec měl jen hraniční antinukleární protilátky nukleolárního typu. Jiná infekční příčina hepatopatie byla vyloučena, také screening autoimunitních hepatitid a metabolický screening byly v normě, oční vyšetření bylo s normálním nálezem a potní test negativní. Chlapec byl léčen týden glukokortikoidy (prednison 1 mg/kg/den) a propuštěn do péče specializované hepatologické ambulance.
Fulminantní forma se u žádného pacienta neobjevila, nikdo z pacientů nezemřel.
Epidemiologicky signifikantní kontakt s infekcí jsme zaznamenali v 90,2% případů (55/61). Transmise hepatitidy byla ve všech případech autochtonní. Kontakty převažovaly v rodině (68,9%; 42/61, z toho v 9 případech šlo o pacienty žijící na ubytovně nebo ve squatu), na druhém místě ve 18,0% případů proběhl kontakt mezi spolužáky v předškolním nebo školním zařízení (11/61) a 3,3% případů jsme identifikovali jako kontakt s VHA v sociálním zařízení, kde byly děti umístěny (2/61). U 9,8% případů (6/61) nebyl kontakt s infekcí dohledán.
Nejčastější byly příznaky z gastrointestinálního systému (bolest břicha, zvracení, průjem; 22 případů, 36,1%). Subfebrilie nebo febrilie se vyskytly u 13 případů (21,3%), ikterus u 12 případů (19,7%), klinicky hmatnou hepatomegalii jsme zaznamenali u 6 případů (9,8%), acholickou stolici udávali pacienti v 5 případech (8,2%), tmavou moč v 5 případech (8,2%). Graf 3 uvádí jednotlivé příznaky u pacientů rozdělených podle věku.
Graf 3. Hlavní symptomy u pacientů s hepatitidou A (VHA) vzhledem k věku. 
Pacienti léčení pro VHA na naší klinice po dobu hospitalizace dodržovali tělesný klid, dietu s omezením tuků, byla jim podávána hepatoprotektiva (esenciální fosfolipidy a silymarin) a u ikterických pacientů infuze krystaloidů.
Celkem 24,6% případů (15/61) bylo v období do měsíce před přijetím v rámci nařízeného lékařského dohledu postexpozičně profylakticky očkováno. Tito pacienti tvořili 27,3% případů (15/55) s epidemiologicky signifikantním kontaktem s VHA. Žádný z pacientů neuváděl preexpoziční očkování v minulosti. Ikterická forma onemocnění se rozvinula u postexpozičně očkovaných pacientů v 6,7% případů (1/15), u neočkovaných v 23,9% případů (11/46). Anikterická forma se rozvinula u 80,0% očkovaných (12/15) a 58,7% neočkovaných pacientů (27/46). Inaparentní forma se objevila u 13,3% očkovaných dětí (2/15) a u 17,4% neočkovaných (8/46).
Statistické hodnocení laboratorních parametrů není předmětem této studie.
DISKUSE
Prezentovaná studie analyzuje klinické příznaky VHA u dětí a charakteristiky epidemie VHA v JMK od března 2016 do března 2017. V minulosti byla v České republice a předtím v Československu incidence VHA podstatně vyšší, v roce 1979 byla popsána rozsáhlá epidemie způsobená importovanými mraženými jahodami, při které se nakazilo přes 28 tisíc lidí [7]. Později, v roce 1981, byly během hodnocení sérostatu obyvatelstva nalezeny protilátky proti VHA u 40% dětí ve věku 0–6 let a téměř u všech dospělých nad 45 let [10]. Od epidemie v roce 1979 se incidence VHA rapidně snížila a zvýšila se vnímavost k tomuto onemocnění [11–13]. Rozsáhlé epidemie VHA na evropském kontinentu v posledních letech byly vyvolány kontaminovanými potravinami, zejména čerstvým [14] i mraženým ovocem a zeleninou [3, 4], mořskými plody [15,16], ale i pekárenskými výrobky [2, 17]. Bez genotypizace bývá počet případů přenesených kontaminovanými potravinami podhodnocen [18]. Popisovány jsou i epidemie vyvolané kontaminovanou vodou [19].
Epidemie VHA, která JMK postihla v letech 2016 a 2017, je v tomto kraji prozatím největší od roku 1989. Během epidemie v celém JMK onemocnělo celkem 475 osob (údaj od 1. 1. 2016 do 31. 3. 2017), tyto případy tvořily polovinu všech případů v celé ČR, ačkoli počtem obyvatel tvoří kraj jen 10% obyvatel ČR. Jinými slovy incidence pro JMK v roce 2016 činila 38,2/100 000 obyvatel, zatímco pro ČR 8,8/100 000 obyvatel. Podle údajů KHS první případy vznikly v komunitě mladých dospělých, nepracujících osob, squatterů, uživatelů marihuany i jiných návykových látek v lokalitách jižně od Brna. Z věkové kategorie 25–34 let bylo za celou dobu nejvíce případů. Epidemie postihla hlavně dospělé osoby a kulminovala na podzim roku 2016, což odpovídá dlouhé inkubační době onemocnění, stejně tak i v naší studii byl vrchol výskytu v září 2016 (graf 4). Genotypizace viru byla provedena u všech relevantních případů (neprováděla se např. u dalších případů vzniklých v jedné rodině či v obdobných situacích s prokázanou epidemiologickou souvislostí). U všech byl nalezen shodný genotyp HAV IA, u kterého byla zjištěna významná podobnost s kmenem HAV, který byl v rozmezí let 2012–2013 importován do Maďarska a v roce 2013 byl popsán v Rakousku.
Graf 4. Výskyt hepatitidy A (VHA) v letech 2016–2017 v ČR, Jihomoravském kraji a na Klinice dětských infekčních nemocí FN Brno. 
Epidemie VHA v JMK v letech 2016–2017 u dětské populace svým rozsahem nepřevýšila místní epidemii v roce 2010, kdy bylo na naší klinice hospitalizováno 76 pacientů.
Během hodnocené epidemie v JMK děti hospitalizované na naší klinice (61 případů) reprezentují 75,3% případů v dětské populaci (81 případů), ale tvoří jen 12,84% z celého počtu případů z JMK (475 případů). Stejně jako v jiných studiích, i v naší studii mírně převažovali chlapci nad dívkami [18, 20], průměrně byli chlapci mladší než dívky. Většinu hospitalizovaných dětských pacientů představovaly děti předškolního a školního věku.
V námi sledovaném souboru pacientů byl epidemiologicky signifikantní kontakt s onemocněním udán v 90,2% případů. Nejběžnějším zdrojem infekce byl kontakt ve společné domácnosti a v rámci širší rodiny (68,9%), následován kontakty ve školních a sociálních zařízeních (18,0 %). Tyto údaje jsou v souladu s dříve publikovanými studiemi, ve kterých je úzký kontakt osob v rodině nejčastějším způsobem přenosu VHA [7, 21]. Většina asymptomatických a inaparentních případů byla identifikována a vyšetřena pouze díky aktivnímu vyhledání systémem nařízeného lékařského dohledu v ohnisku výskytu.
Ikterickou formu jsme pozorovali u 19,7 % případů, anikterickou formu u 63,9 % a inaparentní formu u 16,4 %. Naše studie ukazuje, že anikterické a inaparentní průběhy nemoci u dětí jsou četné. Je prokázáno, že ve vysoce vnímavé populaci jsou asymptomatičtí pacienti velkým rizikem pro šíření nemoci. Příkladem je americká studie z let 2006–2010 z Minnesoty, která popisuje výskyt 30 případů VHA mezi dětmi adoptovanými ze zahraničí (z 656 dětí), všechny případy byly asymptomatické, většina dětí byla mladší 2 let [21]. Další studie toto tvrzení dokládají [7, 22, 23]. Proto je důležitá osvěta u laické veřejnosti a zvýšení proočkovanosti proti hepatitidě A, nejenom aktivní vyhledávání nemocných sytémem nařízeného lékařského dohledu a postexpoziční vakcinace.
U 98,3 % pacientů byl klinický průběh VHA nekomplikovaný. U jednoho chlapce bez jiného jaterního onemocnění jsme za hospitalizace pozorovali protrahovaný průběh s laboratorním relapsem onemocnění. Protrahované průběhy nebo relapsy onemocnění jsou popisovány poměrně často [6, 7, 20, 24], proto je vhodné pacienty dále sledovat ve specializované ambulanci. Všichni naši pacienti byli pozváni do specializované hepatologické poradny KDIN. Fulminantní průběh jsme na rozdíl od v literatuře popisovaných průběhů VHA u dětí nezaznamenali [20, 24].
Z klinických příznaků jsme nejčastěji zaznamenali gastrointestinální příznaky (36,1 %), subfebrilie nebo febrilie (21,3 %) a ikterus (19,7 %). Hepatomegalie, acholická stolice nebo tmavá moč se vyskytovaly v mnohem menším procentu. Všichni pacienti hospitalizovaní pro VHA na naší klinice dodržovali tělesný klid a symptomatickou léčbu sestávající zejména z diety s omezením tuků a podávání hepatoprotektiv, u ikterických pacientů současně s infuzemi krystaloidů. V České republice je podávání hepatoprotektiv častou součástí symptomatické léčby akutních zánětů jater [6].
Vakcinace kontaktů je efektivním opatřením omezujícím šíření nemoci [25, 26]. Během celé epidemie bylo podle údajů KHS v hodnoceném období (od března 2016 do března 2017) postexpozičně profylakticky očkováno 1810 kontaktů, z toho 468 dětí. Pasivní imunizace se v České republice nepoužívá. Navzdory vakcinaci se VHA rozvinula celkem u 53 osob (2,9 % kontaktů; z toho 38 dospělých a 15 dětí). Všechny tyto profylakticky očkované děti byly hospitalizovány na naší klinice. Z naší studie vyplývá, že jen 27,3 % pacientů s epidemiologicky signifikantním kontaktem bylo postexpozičně profylakticky očkováno. Žádný z pacientů neuváděl preexpoziční očkování v minulosti. Klinický průběh byl u postexpozičně očkovaných pacientů z velké většiny anikterický (80,0 %), u 13,3 % pacientů inaparentní a pouze v jednom případě (6,7 %) ikterický. Podobná studie z roku 2012 u dětí hospitalizovaných v Nemocnici na Bulovce v letech 2008–2009 dospěla k závěru, že rozdíl v klinickém průběhu u skupiny postexpozičně očkovaných a neočkovaných pacientů nebyl signifikantní, i když poměr ikterických pacientů k anikterickým ve skupině postexpozičně očkovaných osob byl rovněž nižší [7].
V některých zemích Evropské unie (EU) se očkování proti VHA začalo používat plošně. Zavedení vakcinačního programu proti VHA a virové hepatitidě B (VHB) u 12letých dětí v Katalánsku v roce 1989 pomohlo k signifikantnímu snížení incidence VHA [27, 28]. Řecko jako první země v EU v roce 2008 zavedlo vakcínu proti VHA do národního očkovacího kalendáře [29]. Od jejího zavedení se snížil počet hospitalizací pro VHA [30]. V posledních letech se Řecko spíše potýká s případy VHA mezi migranty, uprchlíky a žadateli o azyl [31], podobná data hlásí i Německo [32]. V ČR nepatří očkování proti VHA mezi pravidelná očkování ve smyslu Vyhlášky č. 537/2006 Sb., o očkování proti infekčním nemocem, v platném znění. Očkování proti VHA probíhá v ČR v režimu očkování na žádost, mimořádného očkování a očkování zvláštního pro specifické profesní skupiny. Při opatření v ohnisku nákazy VHA lze v indikovaných případech využít možnosti postexpoziční profylaxe ve smyslu Vyhlášky č. 473/2008 Sb., o systému epidemiologické bdělosti pro vybrané infekce.
ZÁVĚR
V letech 2016 a 2017 proběhla v Jihomoravském kraji největší epidemie VHA od roku 1989, případy z JMK tvořily polovinu případů z celé ČR a většina postižených byli dospělí. Mezi dětskými pacienty hospitalizovanými na naší klinice ve věku 0–18 let převažovaly děti předškolního a mladšího školního věku, převládaly případy benigní, nekomplikované a bez přítomnosti ikteru. Nejčastěji kontakt s onemocněním proběhl v rodině nebo mezi spolužáky ve školním nebo předškolním zařízení. Primární zdroj infekce se nepodařilo zjistit. Postexpoziční vakcinace nemusí zabránit rozvoji VHA, přesto je důležitým opatřením omezujícím šíření nemoci.
Poděkování
Genotypizaci viru ze stolice nemocných prováděl Výzkumný ústav veterinárního lékařství v Brně, v.v.i., jmenovitě děkujeme zejména Mgr. Petře Vašíčkové, Ph.D.
MUDr. Miriam Malá
Klinika dětských infekčních nemocí
Lékařská fakulta Masarykovy univerzity
Fakultní nemocnice Brno
Černopolní 22a
613 00 Brno
e-mail: mala.miriam@fnbrno.cz
Zdroje
1. Cristina J, Costa-Mattioli M. Genetic variability and molecular evolution of hepatitis A virus. Virus Res 2007; 127 (2): 151–157.
2. Harries M, Monazahian M, Wenzel J, et al. Foodborne hepatitis A outbreak associated with bakery products in northern Germany, 2012. Euro Surveill 2014; 19 (50): pii=20992. http://www.eurosurveillance.org/ViewArticle.aspx?ArticleId=20992.
3. Severi E, Verhoef L, Thornton L, et al. Large and prolonged food-borne multistate hepatitis A outbreak in Europe associated with consumption of frozen berries, 2013 to 2014. Euro Surveill 2015; 20 (29): pii=21192. http://www.eurosurveillance.org/ViewArticle.aspx?ArticleId=21192.
4. Collier MG, Khudyakov YE, Selvage D, et al. Outbreak of hepatitis A in the USA associated with frozen pomegranate arils imported from Turkey: an epidemiological case study. Lancet Infect Dis 2014; 14 (10): 976–981.
5. Wenzel JJ, Schemmerer M, Oberkofler H, et al. Hepatitis A outbreak in Europe: Imported frozen berry mix suspected to be the source of at least one infection in Austria in 2013. Food Environ Virol 2014; 6 (4): 297–300.
6. Husa P. Virové hepatitidy A a E. Med praxi 2013; 10 (2): 78–80.
7. Blechová Z, Trojánek M, Kynčl J, et al. Clinical and laboratory features of viral hepatitis A in children. Wien Klin Wochenschr 2013; 125 (3–4): 83–90.
8. Faillon S, Martinot A, Hau I, et al. Impact of travel on the seroprevalence of hepatitis A in children. J Clin Virol 2013; 56 (1): 46–51.
9. Braccio S, Irwin A, Riordan A, et al. Acute infectious hepatitis in hospitalised children: a British Paediatric Surveillance Unit study. Arch Dis Child 2017; 102 (7): 628–632.
10. Vodák M, Helm R, Benda R. Protilátky proti viru hepatitidy A u zdravých osob. Čas Lék čes 1981; 120 (6): 152–154.
11. Cástková J, Benes C. Increase in hepatitis A cases in the Czech Republic in 2008 – an update. Euro Surveill 2009; 14 (3): pii=19091. http://www.eurosurveillance.org/ViewArticle.aspx?ArticleId=19091.
12. Kurkela S, Pebody R, Kafatos G, et al. Comparative hepatitis A seroepidemiology in 10 European countries. Epidemiol Infect 2012; 140 (12): 2172–2181.
13. Beran J, Douda P, Rychlý R. Seroprevalence of viral hepatitis A in the Czech Republic. Eur J Epidemiol 1999; 15 (9): 805–808.
14. Bouwknegt M, Verhaelen K, Rzeżutka A, et al. Quantitative farm-to-fork risk assessment model for norovirus and hepatitis A virus in European leafy green vegetable and berry fruit supply chains. Int J Food Microbiol 2015; 198 : 50–58.
15. Sánchez G, Pintó RM, Vanaclocha H, et al. Molecular characterization of hepatitis a virus isolates from a transcontinental shellfish-borne out-break. J Clin Microbiol 2002; 40 (11): 4148–4155.
16. Boxman ILA, Verhoef L, Vennema H, et al. International linkage of two food-borne hepatitis A clusters through traceback of mussels, the Netherlands, 2012. Euro Surveill 2016; 21 (3): pii=30113. http://www.eurosurveillance.org/ViewArticle.aspx?ArticleId=21356.
17. Sattar SA, Jason T, Bidawid S, et al. Foodborne spread of hepatitis A: Recent studies on virus survival, transfer and inactivation. Can J Infect Dis 2000; 11 (3): 159–163.
18. Petrignani M, Verhoef L, Vennema H, et al. Underdiagnosis of foodborne hepatitis A, The Netherlands, 2008–2010 (1.). Emerg Infect Dis 2014; 20 (4): 596–602.
19. Kožíšek F, Jeligová H, Dvořáková A. Epidemický výskyt vodou přenosných chorob v České republice za období 1995 až 2005. Epidemiol Mikrobiol Imunol 2009; 58 (3): 124–131.
20. Çetinkaya B, Tezer H, Özkaya Parlakay A, et al. Evaluation of pediatric patients with hepatitis A. J Infect Dev Ctries 2014; 8 (3): 326–330.
21. Raabe VN, Sautter C, Chesney M, et al. Hepatitis a screening for internationally adopted children from hepatitis A endemic countries. Clin Pediatr 2014; 53 (1): 31–37.
22. Galmes-Truyols A, Gimenez-Duran J, Nicolau-Riutort A, et al. Outbreak of hepatitis A in a nursery school. BioMed Res Int 2013; 2013 : 684908. doi: 10.1155/2013/684908.
23. Trmal J, Beneš C, Trnková M. Rozdíly v incidenci virové hepatitidy A a E v České republice. Epidemiol Mikrobiol Imunol 2013; 62 (1): 19–25.
24. Kumar KJ, Kumar HCK, Manjunath VG, et al. Hepatitis A in children – clinical course, complications and laboratory profile. Indian J Pediatr 2014; 81 (1): 15–19.
25. Averhoff F, Shapiro CN, Bell BP, et al. Control of hepatitis A through routine vaccination of children. JAMA 2001; 286 (23): 2968–2973.
26. Bonanni P, Franzin A, Staderini C, et al. Vaccination against hepatitis A during outbreaks starting in schools: what can we learn from experiences in central Italy? Vaccine 2005; 23 (17–18): 2176–2180.
27. Martínez A, Broner S, Sala MR, et al. Changes in the epidemiology of hepatitis A outbreaks 13 years after the introduction of a mass vaccination program. Hum Vaccines Immunother 2015; 11 (1): 192–197.
28. D’Andrea L, Pérez-Rodríguez FJ, de Castellarnau M, et al. Hepatitis A virus genotype distribution during a decade of universal vaccination of preadolescents. Int J Mol Sci 2015; 16 (4): 6842–6854.
29. Mellou K, Sideroglou T, Papaevangelou V, et al. Considerations on the current universal vaccination policy against hepatitis A in Greece after recent outbreaks. PloS One 10 (1): e0116939. https://doi.org/10.1371/journal.pone.0116939.
30. Papaevangelou V, Alexopoulou Z, Hadjichristodoulou C, et al. Time trends in pediatric hospitalizations for hepatitis A in Greece (1999-2013): Assessment of the impact of universal infant immunization in 2008. Hum Vaccines Immunother 2016; 12 (7): 1852–1856.
31. Mellou K, Chrisostomou A, Sideroglou T, et al. Hepatitis A among refugees, asylum seekers and migrants living in hosting facilities, Greece, April to December 2016. Euro Surveill 2017; 22 (4) pii=30448. http://www.eurosurveillance.org/ViewArticle.aspx?ArticleId=22699.
32. Michaelis K, Wenzel JJ, Stark K, et al. Hepatitis A virus infections and outbreaks in asylum seekers arriving to Germany, September 2015 to March 2016. Emerg Microbes Infect 2017; 6 (4): e26. http://www.nature.com/emi/journal/v6/n4/full/emi201711a.html.
Štítky
Neonatológia Pediatria Praktické lekárstvo pre deti a dorast
Článok vyšiel v časopiseČesko-slovenská pediatrie
Najčítanejšie tento týždeň
2017 Číslo 7- Facilitovaná subkutánna imunoglobulínová terapia u seniorov s imunodeficienciami v reálnej praxi
- fSCIG v reálnej klinickej praxi u pacientov s hematologickými malignitami
- Rizikové období v léčbě růstovým hormonem: přechod mladých pacientů k lékařům pro dospělé
- Gastroezofageální reflux a gastroezofageální refluxní onemocnění u kojenců a batolat
- I „pouhé“ doporučení znamená velkou pomoc. Nasměrujte své pacienty pod křídla Dobrých andělů
-
Všetky články tohto čísla
- Editorial: Infekční onemocnění
- Epidemie hepatitidy A u dětí hospitalizovaných na Klinice dětských infekčních nemocí FN Brno od března 2016 do března 2017
- Rotaviry a další původci gastroenteritid u pacientů hospitalizovaných na Klinice dětských infekčních nemocí Fakultní nemocnice Brno v letech 2015 a 2016
- Syphilis congenita recens – kazuistika
- Studie negativních zážitků z dětství (ACE) v České republice
- Longitudinální sledování změn somatických parametrů dětí v období dospívání
- Prevalence podváhy, nadváhy a obezity u 7–9letých venkovských dětí v průběhu ekonomické transformace v Polsku. 40 let pozorování: případová kontrolní studie
- Atypická cysta ductus thyreoglossus s tracheální píštělí
- 100. výročí narození doc. MUDr. Bohunky Blehové, CSc.
- Vydavatelství Mladá fronta pořádalo čtvrtý ročník konference Zdravotnictví 2018
- Česko-slovenská pediatrie
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Atypická cysta ductus thyreoglossus s tracheální píštělí
- Studie negativních zážitků z dětství (ACE) v České republice
- Syphilis congenita recens – kazuistika
- Rotaviry a další původci gastroenteritid u pacientů hospitalizovaných na Klinice dětských infekčních nemocí Fakultní nemocnice Brno v letech 2015 a 2016
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



