-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Hypertermie, její příčiny a rizika z pohledu patofyziologa
Hyperthermia, its causes and risks from the pathophysiologist’s perspective
Hyperthermia, the risk of which is increasing in our geographical area due to climate change, is associated with a high risk of morbidity and mortality. High ambient temperatures activate thermoregulation, altering the body’s homeostasis and causing different symptoms depending on the degree of heat stress. Extreme hyperthermia triggers the vicious circle, which gradually leads to exhaustion of thermoregulatory capacity, impairment of vital organ function and death. It is a heat stroke that can result from simple overheating (CHS) or physical exertion in a hot environment (EHS). According to statistics, seniors and children are most at risk of hyperthermia.
Keywords:
children – thermoregulation – skin blood flow – sweating – heat illness – heat stroke
Autori: Bernášková Klára
Pôsobisko autorov: Ústav patofyziologie, 3. lékařská fakulta, Univerzita Karlova, Praha
Vyšlo v časopise: Čes-slov Pediat 2022; 77 (4): 241-245.
Kategória:
doi: https://doi.org/10.55095/CSPediatrie2022/040Súhrn
Hypertermie, jejíž riziko se vzhledem ke změnám klimatu vyskytuje i v naší zeměpisné oblasti čím dál častěji, je spojena s vysokým nebezpečím morbidity a mortality. Vysoká teplota okolí aktivuje termoregulaci, mění homeostázu organismu a vyvolává různé příznaky podle míry tepelné zátěže. Extrémní hypertermie spouští circulus vitiosus, který postupně vede k vyčerpání možností termoregulace, poškození funkcí životně důležitých orgánů a smrti. Jedná se o úpal, který může vzniknout pouhým přehřátím (classic heat stroke – CHS) nebo fyzickou zátěží v horkém prostředí (exertional heat stroke – EHS). Podle statistik jsou hypertermií nejvíce ohroženi senioři a děti.
Klíčová slova:
deti – úpal – termoregulace – průtok krve kůží – pocení – onemocnění z horka
Úvod
Globální změna klimatu způsobuje, že v poslední době čelí lidstvo nezvykle vysokým teplotám. Tyto vlny veder jsou jedním z nejrizikovějších důsledků změn klimatu co do počtu obětí, neboť náhlý vzestup teploty neumožňuje adaptaci, zvláště u rizikových skupin. Extrémní teploty se vyskytují čím dál častěji a přinášejí s sebou riziko vzniku nemocí z horka se smrtícími komplikacemi. Nejvíce ohroženými jsou kromě seniorů děti do čtyř let a prepubescenti (8–12 let).(1) Na teplotě těla závisí všechny biochemické pochody v organismu. Metabolické procesy se v horku zrychlují, zvyšují požadavky na dodávku kyslíku a živin, ale potřeby termoregulace snižují možnost tyto nároky pokrýt. Výsledkem je onemocnění z horka, které se postupně rozvíjí od nejmenších příznaků až po poškození tkání a úpal vedoucí ke vzniku multiorgánového selhání a smrti.
Termoregulace a její mechanismy
Termoregulace je jednou ze základních složek homeostázy, protože udržuje nejvýhodnější podmínky fungování organismu. Udržování fyziologické teploty je nutné pro účinnost enzymů a funkci transportních mechanismů v těle. Extrémní výkyvy teplot (nad 42 °C) mají cytotoxický efekt a mohou způsobit denaturaci buněčných proteinů a poškození DNA.(2)
Tělesná teplota lidského těla měřená v axile kolísá mezi 35,8–37,0 °C. Jedná se o teplotu slupky, jejíž teplota se mění vlivem okolí (horní a dolní končetiny, hlava a povrchové vrstvy těla). Teplota jádra je proti tomu relativně konstantní, na teplotě okolí nezávislá. Jde o teplotu v hrudní a břišní dutině a její hodnota v játrech se pohybuje mezi 39–40 °C. Zevním měřením se teplota jádra měřit nedá, ale její změny relativně dobře sleduje hodnota rektální teploty. (Za fyziologických okolností je rektální teplota o 0,5 °C vyšší než teplota v axile.) Tvorba a výdej tepla je fyziologicky v rovnováze a udržuje se v rozsahu teplotní pohody (35,8–37,0 °C v axile). Termoregulace nastupuje až po přestoupení těchto hranic. Centrum pro termoregulaci se nachází v hypotalamu. Informace o tělesné teplotě se sem dostává z termoreceptorů, které jsou umístěny jak centrálně (játra, mícha, břišní dutina, svaly), tak i periferně (kůže). Podle informací z receptorů zprostředkuje hypotalamus autonomní reflexy, které snižují nebo zvyšují teplotu jádra.
Teplota jádra je udržovaná ve stálém rozmezí tvorbou a výdejem tepla. Tvorba tepla probíhá v jádře především v játrech, protože mají velice aktivní metabolismus. Teplo se tvoří jako vedlejší produkt při metabolických dějích, které mají účinnost kolem 25 %.(3) Teplo vzniká i zvýšenou aktivitou svalů (zvýšení svalového tonu, třes). Novorozenci vytvářejí teplo netřesovou termogenezí (rozpojením dýchacího řetězce v mitochondriích buněk hnědé tukové tkáně, kdy se všechna energie mění na teplo). Ke snížení produkce tepla využívá termoregulace reflexní snížení svalového tonu a metabolismu buněk (tento jev vysvětluje pocit únavy a snížení chuti k jídlu v horkém prostředí). Výdej tepla je možný, pokud je teplo jádra odváděno cirkulující krví do kůže – slupky a okolní teplota je nižší než teplota kůže. Krevní průtok je v ní regulovaný autonomními reflexy v závislosti na teplotě jádra ve velkém rozsahu – od téměř nulového průtoku až po skoro 30 % srdečního výdeje.(4) V kůži se krev ochladí a návratem do jádra ochlazuje tělo. Ztráty tepla slupkou velice úzce souvisejí kromě schopnosti vazodilatace v kůži, dostatečného cirkulujícího objemu a funkce srdce i s podmínkami v okolí organismu: teplotou, vlhkostí, prouděním a sáláním (horká podlaha nebo zeď) a na izolaci organismu (oblečení). Výdej tepla může probíhat několika způsoby: sáláním (radiací), vedením (kondukcí), prouděním (konvekcí) a odpařováním (evaporací). Odpařování je nejúčinnější způsob snižování teploty a současně jediný možný způsob výdeje tepla, jestliže je teplota okolí vyšší než teplota těla. Odpařuje se pot vyloučený na kůži a svou přeměnou na páru odebírá (změnou skupenství) slupce teplo. Pot, který se neodpaří, teplo neodebírá. Odpařování významně závisí na vlhkosti vzduchu (v prostředí s vlhkostí vzduchu nad 75 % se pot neodpařuje).(1) Kromě potu se odpařuje také tekutina ze sliznic a plic. Tento typ odpařování však není možné regulovat ve prospěch udržování tělesné teploty. U dospělých jsou k udržení tepelné pohody důležité i změny chování: přesun do stínu, lehčí oblečení a pití většího množství tekutin.
Další vlivy. Změny teploty těla v horkém prostředí jsou kromě termoregulace ovlivňovány mnoha dalšími různorodými faktory: velikostí svalové hmoty, množstvím tuku, hydratací, sekrecí metabolických hormonů (adrenalin, hormony štítné žlázy), aktivitou autonomního nervového systému a funkcí kardiovaskulárního aparátu. Proto může zvýšená svalová zátěž (pohyb, běh) nebo zvýšení bazálního metabolismu (hypertyreóza, příjem velkého množství proteinů, velký stres) tepelnou homeostázu porušit dalším zvýšením tvorby tepla a obezita, selhávání srdce, silný stres nebo dehydratace poruchou výdeje tepla. Vzniká hypertermie. Obecně je hypertermie fyziologické zvýšení teploty z různých (vnějších i vnitřních) příčin. Při excesivním zvýšení teploty jádra se však rozvíjejí příznaky onemocnění z horka („heat illness“).
Důležitou příčinou změny teploty těla je také horečka (tab. 1). Je to systémový příznak zánětu, kdy je za pomoci exogenních (bakteriálních) a endogenních (interleukiny) pyrogenů nastavený vyšší set-point centra termoregulace. Zapnutím termoregulačních mechanismů se teplota set-pointu a těla srovná. Těmito mechanismy zvýšená teplota je pro organismus výhodná, protože aktivuje imunitní děje a kromě toho se velká část bakterií nebo virů nedokáže ve vyšší teplotě rozmnožovat, některé mikroorganismy dokonce hynou.
Tab. 1. Rozdíl mezi horečkou a hypertermií, upraveno podle(5,6) 
Zvláštnosti termoregulace u dětí
Obecně se předpokládá, že děti mají horší termoregulaci než dospělí. Výzkumy posledních let však prokazují, že při minimálních nebo středních změnách teploty je termoregulace dětského organismu stejně účinná jako termoregulace dospělého. Zvýšené nebezpečí onemocnění z horka tak hrozí pouze při extrémních teplotách prostředí, ale vzhledem ke změnám klimatu se riziko hypertermie u dětí zvyšuje.(4)
V poměru k tělesné hmotnosti mají děti mnohem větší povrch (až třikrát).(7) Při lehkém a středním zvýšení teploty prostředí, kdy zůstává teplota okolí nižší než vazodilatací zvýšená teplota kůže, se teplo odvádí především radiací a konvekcí (suchý tepelný tok bez pocení). V extrémně horkých podmínkách však větší povrch těla znamená větší riziko vstřebávání tepla z okolí.(8) Děti tvoří daleko méně potu než dospělí. Při malé nebo střední tepelné zátěži není u dětí pocení tolik důležité. Snižuje se tím závislost na podmínkách odpařování i ztráta tekutin pocením. Při vysoké tepelné zátěži se však velkým povrchem těla odpařuje podstatně větší objem potu.(4) U dětí je obecně vyšší riziko přehřátí, protože mají vyšší bazální metabolismus, a proto i zvýšenou produkci tepla. Rychle rostoucí novorozenec má bazální metabolismus vyšší až třikrát, starší děti (až do dvanácti let) mají při pohybu horší koordinaci svalů, což také zvyšuje tvorbu tepla(4,8) proti dospělým. Děti mají navíc menší cirkulující objem a srdeční výdej než dospělí. Při tepelné zátěži velmi rychle reagují vazodilatací v kůži, což umožní udržet teplotu jádra, ale zvýší odvod velké části srdečního výdeje do periferie (až 30 %), kde díky vazodilataci krev pomalu protéká, a tím snižuje žilní návrat a srdeční výdej. Navíc pomalu proudící krev odvádí pomaleji teplo z jádra. U malých dětí jsou také vyloučeny vědomé mechanismy termoregulace (svléknutí, přesun do stínu, doplňování tekutin).
Hypertermie – přehřátí
Úplně obecně by se daly příčiny hypertermie rozdělit na přehřátí způsobené vlivem vysoké teploty prostředí, vysokou fyzickou zátěží, případně kombinací obou. Zvýšené riziko hypertermie však představují i některá traumata (poranění mozku s poruchou hypotalamu, přerušení míchy nad T6), snížený cirkulující objem (poruchy trávicího traktu nebo ledvin, popáleniny většího rozsahu, diabetes insipidus, Addisonova choroba), snížený příjem vody (malé děti), porucha termoregulace u obézních pacientů, selhávání srdce (i kongenitální srdeční vady), hypertyreóza a některé léky (anticholinergní látky, některá antiepileptika atd.) a drogy (amfetamin, extáze, kokain).(1,6)
Fyziologicky reaguje organismus na zvýšení teploty především zvýšením průtoku krve kůží a produkcí potu. Perfuze zodpovídá za transport tepla do slupky a umožňuje „suché“ ztráty tepla a tvorbu potu, který odebírá teplo odpařováním. Přehřátí je stav, kdy mechanismy zajišťující termoregulaci nezvládají situaci nebo nefungují, protože zvýšená tvorba tepla, zvýšené teplo v okolí nebo snížená schopnost snížit teplotu těla přesahují jejich možnosti.
Předpokladem pro správnou funkci termoregulace je zdravé srdce a dostatečný příjem tekutin. Masivní periferní vazodilatace totiž snižuje srdeční výdej a pro udržení perfuze ostatními orgány zvyšuje srdeční frekvenci. Srdeční frekvenci přímo zvyšuje i teplem zvýšený bazální metabolismus. Pocením se navíc z těla ztrácí voda (u neaklimatizovaného člověka asi 1000 ml potu za hodinu) a ionty (asi 4 g na litr potu). Za normálních teplot se ztrácí také kolem 450–800 ml tekutiny denně odpařováním ze sliznic a plic. Při hyperventilaci se tyto ztráty zvyšují. Navíc hyperventilace vyvolaná většími nároky na kyslík při teplem zvýšeném bazálním metabolismu sice tělo ochlazuje, ale svalovou prací také zahřívá. Odpařováním se při nedostatečném pití snižuje cirkulující objem, což dále sníží srdeční výdej a perfuzi kůže, a tím i účinnost tohoto mechanismu. Při dalším růstu teploty jádra a excesivním pocení dochází k hidromeióze (zástavě pocení), která je způsobená otokem a mechanickým zablokováním vylučování potu potními žlázami. Tento mechanismus podporuje další růst teploty jádra.(4,9) Celý proces rozvoje přehřátí urychluje dehydratace. Bylo prokázáno, že termoregulační vazodilatace nastupuje při dehydrataci později, stejně jako pocení; navíc není pocení dostatečně efektivní.(3) Prevencí výskytu všech známek nemoci z horka je aklimatizace, omezení fyzické aktivity v horkém prostředí a dostatečná hydratace.
Přehřívání organismu je kontinuální proces, který má velké množství příčin, ale důsledky a projevy bývají podobné (tab. 2). Podle délky trvání a zvyšování tepelné zátěže se mohou postupně vyskytovat následující příznaky a stavy. Vyrážka z horka je typickým symptomem u novorozenců, může se ale objevit i později. Vzniká v důsledku hromadění potu pod zablokovanými ekrinními potními žlázkami. Otok z horka se objevuje hlavně na končetinách a je způsobený vazodilatací, která zvyšuje tlak v kapilárách a umožní filtraci tekutiny do intersticia. Synkopa z horka vzniká při hypoperfuzi mozku v důsledku ortostatické hypotenze vyvolané vazodilatací v periferii a případně ztrátou tekutin pocením. Může se na ní podílet i hyperventilace, která vede k vazokonstrikci v CNS. Předcházet může „točení hlavy“ a závrať. Křeče z horka vznikají většinou při fyzické zátěži nedostatečným prokrvením postižených svalů kvůli sníženému objemu cirkulace. Příčinou může být i iontová dysbalance (hypernatremie ztrátou hypotonického potu nebo hyponatremie při kompenzaci dehydratace antidiuretickým hormonem nebo pitím vody). Bolestivé křeče většinou postihují velké svalové skupiny dolních nebo horních končetin a případně břicha. Teplota jádra je v tomto případě již zvýšená, ale nepřesahuje 40 °C. Tetanické křeče způsobené horkem vznikají spontánně teplem nebo z důvodu zvýšení dráždivosti buněk respirační alkalózou při hyperventilaci. Objevují se typické karpopedální spasmy a známky zvýšené dráždivosti (pozitivní Chvostkův a Trousseauův příznak). Může vzniknout i laryngospasmus. Teplota jádra bývá opět zvýšená, ale nepřesahuje 40 °C. Vyčerpání z horka vzniká při snížení cirkulujícího objemu a změně koncentrace iontů. Teplota jádra je kolem 40 °C, teplota v axile kolem 38 °C. Příznaky bývají velmi různorodé: pocení je buď excesivní, nebo snížené, kůže je často bledá, vlhká a lepkavá. Pacient má tachykardii, hypoperfuze trávicího traktu, který je méně prokrven od samého začátku, způsobuje nauzeu a zvracení. Objevují se bolesti svalů, křeče a bolesti hlavy způsobené změnou koncentrace sodíku v séru. Bývá přítomna závrať až lehká zmatenost, snadno potlačitelná ochlazením. Příčinou je snížená perfuze mozku při sníženém cirkulujícím objemu podpořená vazokonstrikcí v CNS při hyperventilaci.(1) Pacient může mít nekoordinované pohyby a řeč, protože má horkem vyvolanou poruchu mozečkových funkcí. Purkyňovy buňky mozečku jsou totiž k vysoké teplotě velmi citlivé.(10) Příznaky vyčerpání z horka jsou velmi podobné příznakům úpalu, proto je namístě děti s vysokou teplotou a známkami poruch CNS okamžitě intenzivně léčit (chladit).(1) Úpal (heat stroke) je nejzávažnější ze všech syndromů způsobených zvýšením tělesné teploty. Obecně je diagnostikován na základě hypertermie, neurologických abnormalit (dezorientace, poruchy vědomí, křeče až kóma) a expozice vysoké teplotě nebo fyzické zátěži v anamnéze.(5) Vždy jsou přítomné známky poškození CNS a pacient má červenou horkou suchou kůži, jejíž barva může přecházet do cyanózy. Rektální teplota bývá vyšší než 40,5 °C. Teplota jádra nad 40,0 °C je známkou, že se termoregulace podřídila kolabující cirkulaci, která nedokáže uspokojit metabolické nároky buněk a rozvíjí se syndrom zánětlivé odpovědi.(11)
Tab. 2. Změny při zvyšující se závažnosti hypertermie, upraveno podle(1) 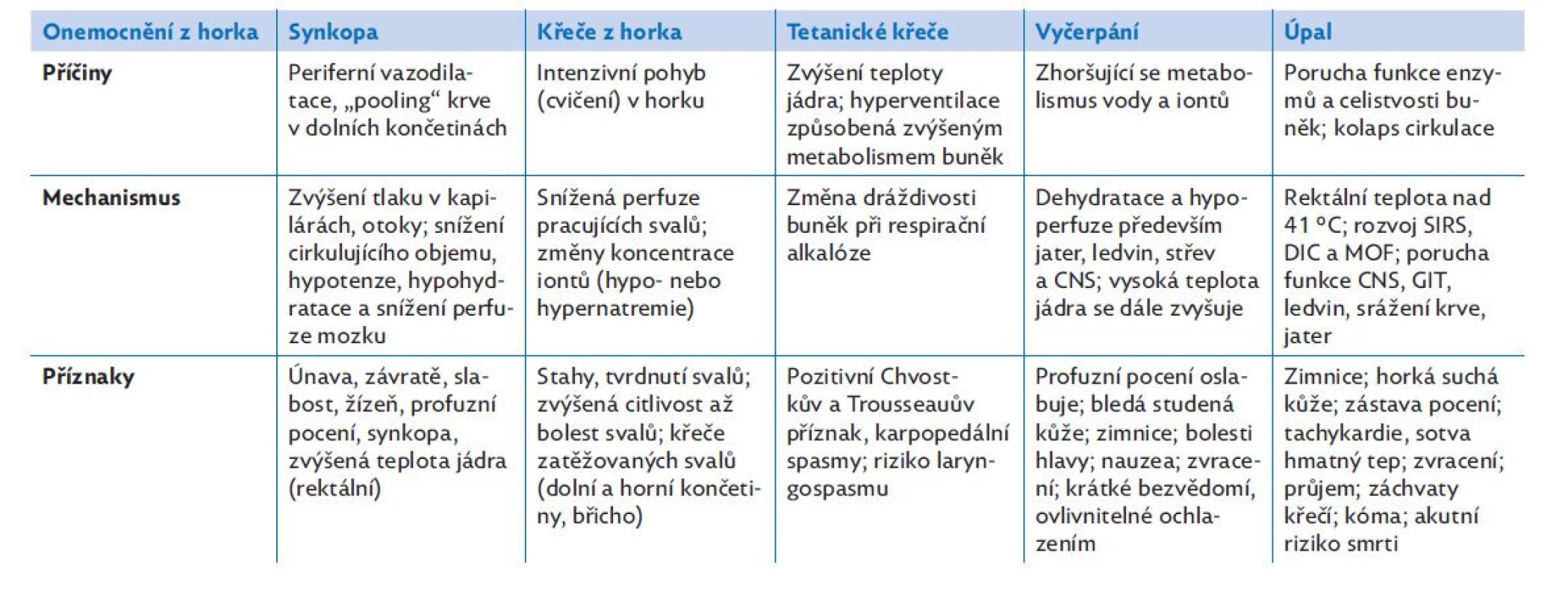
Úpal
Pro úpal je typické selhání funkcí mozku a selhání cirkulace vedoucí až k multiorgánovému selhání (MOF).(11,12) Jak už bylo řečeno, zvýšení tělesné teploty je vždy provázeno zvýšením bazálního metabolismu a spotřeby kyslíku a živin tkáněmi, což vede k hyperventilaci a tachykardii. Při zvýšení tělesné teploty nad 41 °C se už projevují důsledky přetížení fyziologických funkcí organismu naplno: selhává cirkulace (ztráty tekutin potem, otoky) a rozvíjí se ischemie tkání a orgánů. V mitochondriích buněk se rozpojuje oxidativní fosforylace ve prospěch vzniku dalšího tepla a buňky jsou poškozeny nedostatkem ATP i přímým tepelným účinkem – dochází k denaturaci bílkovin, která ničí také enzymy. Rozpad (nekróza) buněk spouští sekreci cytokinů, které zahajují systémovou zánětlivou odpověď organismu (SIRS – systemic inflammatory response syndrome). Nejcitlivějšími jsou k těmto změnám hepatocyty, endotel a nervová tkáň. Poškození funkce jater znemožňuje detoxikovat endotoxiny, které se do krve dostávají ischemizovanou vysoce permeabilní stěnou trávicího traktu. Endotoxiny podporují sekreci dalších zánětlivých cytokinů, především z endotelu. Aktivovaný endotel spouští produkci vazoaktivních proteinů a vyvolá poruchu mikrocirkulace s DIC (disseminated intravascular coagulation). V důsledku všech těchto dějů dojde v mozku k cytotoxickému edému, prohloubení hypoperfuze a poškození hematoencefalické bariéry. Poškozeny jsou však i další orgány a u pacienta propuká MOF. Selhávají svaly (rhabdomyolýza), ledviny (acute kidney injury z těžké hypoperfuze), respirace (ARDS), mozek, srdce, játra i trávicí trakt.(1,11)
Vzhledem k tomu, že ke zvýšení teploty organismu může vést velké množství příčin, je třeba, aby každá z těchto příčin byla diagnostikována a správně zaléčena, protože při ní může v horkém prostředí nebo při zátěži snadno vzniknout vyčerpání termoregulačních mechanismů. Pak je třeba snižovat teplotu nejen kauzální léčbou, ale i fyzikálními prostředky. Pokud by totiž teplota jádra přesáhla určitou mez (41 °C rektální teploty), vznikl by circulus vitiosus popsaný u úpalu s poškozením buněk a rozvojem multiorgánového selhání.(1,6)
Závěr
Termoregulace u dětí ve velmi horkém prostředí je výrazně jiná než u dospělých, rychle vede k vyčerpání svých možností. Rychlost rozvoje hypertermie jasně zvyšuje dehydratace, která oddaluje vazodilataci v periferii i pocení. V riziku jsou především děti, které jsou v prostředí teplejším, než je teplota jejich kůže po vazodilataci, bez proudění vzduchu (například zavřené v autě vystaveném slunci), a děti ve velmi teplém a vlhkém prostředí (například v horké vířivce). Při vyšetření je vždy třeba sledovat především rektální teplotu a při jejím zvýšení začít okamžitě ochlazovat fyzikálními prostředky (nesteroidní antiflogistika nejsou namístě, protože snižují teplotu snížením set-pointu termostatu v hypotalamu, ale ten není u přehřátí posunut). Vždy je třeba doplňovat tekutiny.
Poznámka na konec: U úpalu vyvolaného vysokou fyzickou zátěží v horku (fotbal, atletické utkání) byl opakovaně popsán rozvoj bez závislosti na nejvíc horké fázi dne. V anamnéze se zjistilo lehké virové onemocnění horních nebo dolních dýchacích cest až týden předem. Riziko zvyšuje i zvýšená teplota před výkonem. Mechanismus není znám.(10) Zvláště v horkém počasí by se proto mělo dodržovat fyzické šetření i po banálních virózách.
Korespondenční adresa:
MUDr. Klára Bernášková, CSc.
Ústav patofyziologie 3. LF UK
Ke Karlovu 4
120 00 Praha 2
Zdroje
1. Ishimine P. Heat stroke in children. In. UpToDate 2022.
2. Astapenko D, Černý V. Klinické poznámky k termoregulaci a termogenezi. Anest intenziv Med 2017; 28(1): 38–40.
3. Kenefick RW, Cheuvront SN. Physiological adjustments to hypohydration: Impact on thermoregulation. Autonomic Neuroscience 2016; 196 : 47–51.
4. Smith CJ. Pediatric thermoregulation: considerations in the face of global climate change. Nutrients 2019; 11(9): 2010.
5. Bhatia PK, Biyani G, Mohammed S. Hyperthermia and heatstroke. Chronic Illness 2020; 10 : 11.
6. El-Radhi AS, Carroll J, Klein N. Clinical manual of fever in children: Springer 2009.
7. Nováková Z. Fyziologické zvláštnosti dětského věku. Prakt Lékáren 2012; 8(6): 279–228.
8. Falk B, Dotan R. Children’s thermoregulation during exercise in the heat—a revisit. Appl Physiol Nutr Metab 2008; 33(2): 420–427.
9. Parsons KC. Human Thermal Environments London and New York. 2003.
10. Laitano O, Leon LR, Roberts WO, Sawka MN. Controversies in exertional heat stroke diagnosis, prevention, and treatment. J Appl Physiol (1985) 2019; 127(5): 1338–1348.
11. Epstein Y, Roberts WO. The pathopysiology of heat stroke: an integrative view of the final common pathway. Scand J Med Sci Sports 2011; 21(6): 742–748.
12. Miyake Y. Pathophysiology of heat illness: Thermoregulation, risk factors, and indicators of aggravation. Japan Med Assoc J 2013; 56(3): 167 – 173.
Štítky
Neonatológia Pediatria Praktické lekárstvo pre deti a dorast
Článek Co jsme psaliČlánek EditorialČlánek DystrofinopatieČlánek Sepse u dětíČlánek Pediatrická poezie
Článok vyšiel v časopiseČesko-slovenská pediatrie
Najčítanejšie tento týždeň
2022 Číslo 4- fSCIG v reálnej klinickej praxi u pacientov s hematologickými malignitami
- I „pouhé“ doporučení znamená velkou pomoc. Nasměrujte své pacienty pod křídla Dobrých andělů
- Facilitovaná subkutánna imunoglobulínová terapia u seniorov s imunodeficienciami v reálnej praxi
- Rizikové období v léčbě růstovým hormonem: přechod mladých pacientů k lékařům pro dospělé
-
Všetky články tohto čísla
- Co jsme psali
- Purkyňova cena za rok 2022 byla udělena prof. MUDr. Otto Hrodkovi, DrSc.
- Editorial
- Gregor Mendel slaví 200 let: ze zahrad augustiniánského kláštera v Brně až ke kauzální léčbě monogenně podmíněných chorob
- Dystrofinopatie
- Gregor Mendel a řízení růstu dítěte: geny, molekuly a pediatrická klinická praxe
- Genetic diversity of monogenic diabetes in Ukraine
- Syndrom intelektuálního postižení související s DYRK1A
- Fabryho choroba v dětském věku – přehled a kazuistika
- Klinický fenotyp a genetická diagnostika raritného syndrómu cutis laxa u polystigmatizovaného novorodenca
- Pacient s Williamsovým–Beurenovým syndromem v ordinaci dětského lékaře
- Diferenciální diagnostika mikroskopické hematurie
- Hypertermie, její příčiny a rizika z pohledu patofyziologa
- Sepse u dětí
- Za MUDr. Janem Škovránkem, CSc.
- Pediatrická poezie
- Ze sbírky moderního českého a slovenského umění
- Česko-slovenská pediatrie
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Sepse u dětí
- Diferenciální diagnostika mikroskopické hematurie
- Hypertermie, její příčiny a rizika z pohledu patofyziologa
- Dystrofinopatie
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy




