-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Úrazy břicha u dětí – identifikace, základní principy klinické rozvahy a léčby
Abdominal solid organ injuries in children – identification, basic principles of clinical evaluation and management
Abdominal trauma represents a significant type of injury in childhood, the majority being of a blunt mechanism. Organs the most commonly involved are spleen, liver and kidney. If not recongnised and managed in optimal timely manner, these injuries endanger a patient with acute haemorrhagic shock or subsequent development of infectious complications. To identify the source of bleeding and the grade of the injury, it is essential to provide an appropriate clinical as well as radiological examination, the most commonly used modalities being FAST and contrast – enhanced computer tomography (CT). In children, the majority of solid organ injuries are managed conservatively (non-operative management, NOM). For this approach, the haemodynamic stability of a child and appropriate monitoring are crucial conditions. Regarding the invasive management, both intervention radiology and surgery are possible (based on the the services available). In isolated solid organ injury the prognosis is usually good. However, if a part of polytrauma, solid organ injuries increase the mortality in children.
Autori: Trávníček Bořek 1,2; Nowaková Markéta 1,2; Dudík Igor 3; Pavlíček Jan 1,4
Pôsobisko autorov: SIMU, Lékařská fakulta, Masarykova Univerzita v Brně 2; Klinika úrazové chirurgie a ortopedie, Fakultní nemocnice Ostrava a Lékařská fakulta Ostravské univerzity, Ostrava 3; Centrum biomedicínského výzkumu, Fakultní nemocnice Hradec Králové, Hradec Králové 4
Vyšlo v časopise: Čes-slov Pediat 2024; 79 (1): 39-45.
Kategória: Souborný referát
doi: https://doi.org/10.55095/CSPediatrie2024/005Súhrn
Poranění břicha u dětí patří k významným úrazům, převažuje zavřený (tupý) typ poranění, nejčastěji poraněnými orgány jsou slezina, játra a ledviny. Při nerozpoznání poranění orgánů a intraabdominálního krvácení ohrožuje pacienta akutně vývoj hemoragického šoku nebo subakutně rozvoj infekčních komplikací. Důležité je správné klinické a zobrazovací vyšetření k identifikaci krvácení a stupně poškození orgánů a správně navržená terapie. Ze zobrazovacích metod se dnes nejlépe uplatňuje FAST (focused assessment with sonography in trauma) v kombinaci s CT (computer tomography) s podáním kontrastní látky. V léčbě břišních úrazů dětí dominuje konzervativní přístup a neoperační management, podmínkou je zajištění hemodynamické stability a optimální monitoring. Z invazivních terapeutických postupů je možné ošetření krvácení ve spolupráci s intervenčním radiologem nebo chirurgický zákrok. Při izolovaném poranění je prognóza dobrá, při kombinaci s polytraumatem nitrobřišní poranění zvyšuje mortalitu dítěte.
Úvod
Úraz je obecně definován jako poškození zdraví, které vzniklo náhle, působením vnější síly a jež svou intenzitou přesahuje adaptační možnosti lidského organismu. Úrazy představují závažný zdravotnický, ekonomický a společenský problém. Dopravní nehody, utonutí, popáleniny, pády a otravy jsou nejčastějšími příčinami úmrtí a invalidity u dětí do 19 let.(1,2) V pediatrii mají úrazy specifické postavení, vyjma kojeneckého období jsou traumata vedoucí příčinou mortality v dětském věku. V rámci úrazu hrají v dětství významnou roli rizikové faktory. Většinou jsou tato rizika definována jako multifaktoriální a zahrnují individuální charakteristiky (věk dítěte, pohlaví, psychologické faktory a faktory chování) a charakteristiky na úrovni rodiny nebo domácnosti (sociální a ekonomické faktory, věk matky, zaměstnání rodičů a faktory prostředí).(3) U dětí je důležitá jejich somatická, motorická, duševní nezralost. Úrazy mají řadu dělení: dle mechanismu úrazového děje, místa vzniku úrazu, druhu úrazu, okolností nebo vzniku úrazu, dle úmyslu, následků, nutnosti ošetření nebo hospitalizace. Jednou z nejdůležitějších specifikací je dělení dle poraněné části těla.
Břicho je u dětí třetí nejčastěji poraněná oblast po hlavě a končetinách. Většinou převažují zavřená (tupá) poranění, méně často jde o poranění otevřená (penetrující). Nejčastějšími poraněnými orgány jsou slezina, játra a ledviny, vzácnější je poranění střeva. Izolované poranění břicha je zřídka příčinou úmrtí dítěte, v rámci polytraumatu ale zvyšuje významně mortalitu a je nejčastější příčinou nerozpoznaného fatálního poranění u dětí s hemoragickým šokem.(4) Kromě krvácení z velkých cév a parenchymatózních orgánů existují při břišních poraněních další komplikace, například sterkorální a infekční komplikace při poranění trávicí trubice nebo urosepse při poranění močového měchýře a vývodných cest močových.(5)
Poranění břišní dutiny nemusí být po úraze časně klinicky zjevné nebo na něj není pomýšleno, u těchto pacientů pak hrozí rychlé zhoršování stavu a vývoj výše uvedených komplikací. V tomto přehledovém článku jsou představeny základní principy klinického hodnocení, vyšetřovacího algoritmu a terapeutického postupu pro poranění břicha u dětí.
Etiologie a epidemiologie dětských úrazů
Při celkovém hodnocení úrazů z pohledu standardizované úmrtnosti je i v České republice u dětí nejčastější příčinou úmrtí dopravní nehoda a úmyslné sebepoškození. Pro úraz jsou nejrizikovější skupinou dospívající děti nad 15 let, převažují chlapci. Dle různých sběrů dat je v České republice ročně ošetřeno s úrazem přes 300 000 dětí, hospitalizaci vyžaduje přes 30 000, úmrtí se pohybuje v rozmezí 100–200 dětí za rok.(6) Při hodnocení věkových údobí je nutno připomenout jednotlivá specifika: novorozenec je ohrožen porodním traumatem, eventuálně nevhodnou manipulací ze strany rodičů a event. pádem; u kojenců a předškoláků jsou nejčastějšími úrazy pády, náhodné intoxikace, popáleniny a event. tonutí; u školáků narůstají fyzické a sportovní aktivity, u kterých se nejčastěji zraní; pro období dospívání jsou charakteristické sportovní úrazy a úmyslné intoxikace.
Z pohledu břišních úrazů i zde jde nejčastěji o dopravní nehody a sražení dítěte autem, pády, sportovní úrazy (například cyklistické nehody – náraz břicha na řídítka, pád z kola nebo pád z koně). Méně častá jsou úmyslná poranění například při týrání a zneužívání nebo násilném útoku. Zvláštní kategorií je porodní poranění břicha novorozence při obtížném porodu. Obecně dominují poranění tupá, penetrující poranění (střelná, bodná) jsou méně častá.(7) Celkově je poranění břicha přítomno u zhruba 8–12 % dětí přijatých do nemocnice s úrazem. Výsledná mortalita u nitrobřišního traumatu je nízká, pohybuje se okolo 1 %, přesto většina dětí vyžaduje intenzivní péči.(8)
Specifika dětského věku v korelaci k břišnímu poranění
Z hlediska poranění břicha existují u dětí následující zásadní odlišnosti, které ovlivňují charakter a obraz těchto úrazů:
- břišní stěna je tenčí, zejména u menších dětí je méně pevný svalový korzet, protekce parenchymatózních orgánů je snížená;
- žebra dítěte jsou chrupavčitá, poddajná, méně náchylná k frakturám a méně schopná absorbovat úrazovou energii;
- relativně větší játra a slezina v kombinaci s horizontálním průběhem žeber a preferenčně bráničním dýcháním u malých dětí představují menší možnost protekce solidních orgánů;
- slezina dětí má v porovnání s dospělými silnější kapsulu;
- močový měchýř zasahuje výše nad symfýzu;
- méně těsná je fixace střeva (tenkého, colon ascendens a colon sigmoideum) a střevo je náchylnější k akceleračně-deceleračnímu poranění;
- dvoubodový pás při autonehodě vytváří vyšší riziko intraabdominálního poranění (poranění střeva, duodena) a bederní páteře při prudké flexi (frontální kolize).(4)
Klinický obraz poranění břicha
Na rozdíl od poranění jiných části těla je diagnostika poranění břicha složitější. Břišní dutina je anatomicky ohraničená kraniálně mobilní bránicí, kaudálně relativně pevným dnem pánevním. Její hranice jsou tedy měnlivé v závislosti na dechovém vzorci. Pokud bychom lokalizovali dutinu břišní na povrch těla, zasahuje dle fáze dýchání a eventuálně obsahu dutiny břišní (výrazný meteorismus, náplň žaludku) ventrálně od linie bradavek při výdechu nebo okraje hrudního koše při nádechu po tříselné vazy na ventrální straně břicha, dorzálně od spojnice dolních úhlů lopatek kaudálně, laterálně se rozkládá mezi přední a zadní axilární čarou. Oblast je tedy rozsáhlá a objemná. Krvácení do dutiny břišní může tak zůstat dlouhou dobu klinicky němé či nerozpoznané, zejména u pacientů s dalšími, pozornost odvádějícími poraněními. Pro včasnou diagnostiku poranění dutiny břišní jsou tak nutné čtyři následující kroky:
- znalost mechanismu úrazu;
- nízký práh podezření na úraz dutiny břišní;
- opakované vyšetření, ideálně jedním lékařem;
- časná optimální zobrazovací metoda.
Vyšetření dětského pacienta a klíčové otázky
Jako u každého pacienta s úrazem zahajujeme klinické kroky tzv. primárním vyšetřením dle doporučeného postupu ERC (European Resuscitation Council): A (airway) – B (breathing) – C (circulation) – D (disability) – E (exposure).(9) Poranění břicha se klinicky prezentuje nejčastěji v rámci C (hemoragický šok, oběhová nestabilita), ale může ovlivnit i dýchání (A + B – poranění bránice, tachypnoe) či se projevit příznaky vzdálenými od vlastní dutiny břišní (bolest levého ramene u poranění sleziny, bradykardie při dráždění peritonea krví nebo obsahem střevním). Vše samozřejmě může být ovlivněno i poruchou vědomí či jiným výrazně bolestivým poraněním.
Otázka č. 1: Krvácí pacient?
První otázkou u pacienta s traumatem je, zda krvácí, či nikoliv a zda je v šokovém stavu. V rámci vyšetření C se zaměřujeme u dětí na tzv. pět P:
- pulz (akce srdeční);
- periferní pulzace (náplň, kvalita);
- periferní prokrvení (teplota a barva končetin, kapilární návrat centrální a periferní);
- krevní tlak (blood pressure);
- preload (náplň krčních žil u větších dětí, hepatomegalie, chrůpky na plicích).
Kombinace patologických nálezů v jednotlivých bodech a případně další příznaky z dopadu neefektivního oběhu na jiné orgány (centrální nervový systém – apatie, porucha vědomí; plíce – tachypnoe při metabolické acidóze; ledviny – oligurie) klinicky určuje přítomnost šoku u dítěte. Šok u pacienta s úrazem je vždy v prvé řadě suspektní z krvácení (hypovolemický hemoragický šok), v dalších úvahách je potřeba zvažovat šok obstrukční (tenzní pneumotorax, tamponáda srdeční), kardiogenní (kontuze srdeční) či neurogenní (poranění dolní krční a horní hrudní páteře) – všechny tyto jsou však v porovnání s hemoragickým šokem méně pravděpodobné a méně časté.
Otázka č. 2: Je břicho zdrojem krvácení?
Poranění břicha se nejčastěji projeví při vyšetření cirkulace, jde o jeden z kompartmentů, které jsou potencionálním zdrojem hemoragického šoku (vedle externího krvácení, poranění dutiny hrudní a pánve / dlouhých kostí). Na dutinu břišní jako místo krvácení mohou upozornit:
- hematomy stěny břišní, otisky bezpečnostního pásu;
- lacerace, tržné nebo penetrující rány;
- palpační bolestivost stěny břišní;
- známky peritoneálního dráždění;
- distenze břicha (u štíhlých pacientů);
- skrotální nebo perineální hematom;
- poranění zad nebo dolní části hrudníku (krepitace při fraktuře žeber);
- bolest levého ramene.
Otázka č. 3: Jak lze krvácení do dutiny břišní prokázat?
Klinická vyšetření mají limitovanou schopnost odhalit krvácení do břišní dutiny. Na základě znalosti mechanismu úrazu a eventuálních výše uvedených příznaků je nutné doplnit zobrazovací vyšetření. Možnostmi jsou:
- FAST (focused assessment with sonography in trauma) – rychlé vyšetření dutiny břišní se zaměřením na odhalení volné tekutiny; nemusí být prováděno radiologem nebo licencovaným abdominálním sonografistou (obr. 1A);
- abdominální sonografie – prováděna radiologem nebo licencovaným abdominálním sonografistou; detailně popisuje parenchymatózní orgány (limitováno přehledností, nelze spolehlivě hodnotit event. retroperitoneální krvácení);
- CEUS (contrast enhanced ultrasound) – je ultrazvukové zobrazení s podáním vhodné kontrastní látky, většinou na bázi mikrobublin;
- CT břicha s podáním kontrastní látky – umožňuje přehlédnutí viscerální oblasti, retroperitonea i muskuloskeletálních struktur; je ideální k rozhodování o neoperačním přístupu (NOM); nevýhodou je vyšší radiační zátěž (obr. 1C,D);
- rentgen břicha – umožňuje identifikovat nepřímé známky poranění dutiny břišní – volný vzduch, fraktury žeber, fraktury pánve, porušení linie bránice); lze indikovat v případě pátrání po cizím tělese, například po poranění střelnou zbraní k identifikaci projektilu.
FAST vyšetření je ze zobrazovacích metod nejrychlejší. Neprovádí detailní popis intra - a retroperitoneálních orgánů, cílem je pouze průkaz volné tekutiny. FAST trvá většinou 2–3 minuty, břicho je rychle vyšetřeno ve čtyřech abdominálních kvadrantech, možné je rozšíření o pohled na perikardiální prostor. Vyšetření je proveditelné přenosným ultrazvukovým přístrojem, je neinvazivní a kdykoliv opakovatelné, má dobrou citlivost k záchytu hemoperitonea u dětí po tupém břišním traumatu.(10) U stabilních pacientů s nízkým podezřením na intraabdominální trauma může opakované FAST snížit počet indikací k CT.(11) FAST i podrobná abdominální sonografie u dětí mají vyšší rozlišení i penetraci v porovnání s dospělými, nicméně u obou metod je nízká negativní prediktivní hodnota (tzn. negativní sonografie či FAST nevylučuje závažné poranění břicha). CEUS je určitou alternativou ke kontrastnímu CT při snaze snížit dávky ionizujícího záření, toto vyšetření můžeme provést u hemodynamicky stabilních dětí s izolovaným nízkoenergetickým tupým břišním traumatem. CEUS může být použito k dalšími sledování nejistých CT nálezů nebo ke sledování konzervativně zvládnutých traumat.(12,13) U dětí s předpokládaným závažným poraněním dutiny břišní nebo u dětí s polytraumatem je CT vyšetření s podáním kontrastní látky metodou volby. Otázkou je indikace CT u dětí s nízkým rizikem poranění břišní dutiny – zde lze využít například tzv. PECARN clinical decision rule – jde o rozhodovací nástroj k identifikaci pacientů, u kterých převažují negativní rizika z radiace nad přínosem vyšetření z důvodů malé pravděpodobnosti pozitivního výsledku (obr. 2). Celkový základní rozhodovací postup u dítěte s podezřením na úraz dutiny břišní ukazuje obrázek 3.(14,15)
Laboratorní vyšetření mají jen limitovaný přínos v úvodní terapii. Jedná se o vyšetření parametrů letální triády (acidózy, koagulopatie, hypotermie), která akceleruje šokový stav. Důležitými hodnotami jsou pH, stanovení deficitů bází a eventuálně laktát ke stanovení tíže hemoragického šoku a metabolické acidózy. Hodnota hemoglobinu v případě akutního krvácení je často nevýpovědní, pokles hemoglobinu a hematokritu lze čekat v odstupu několika hodin (kompenzatorní mechanismy přesunu extracelulární tekutiny, hemodiluce při podávání krystaloidů). Nutný je odběr krve na křížovou zkoušku. Důležitý je monitoring stavu hemokoagulace (hypokoagulační stav). Elevace jaterních testů dobře korelují s jaterními poraněními, naopak pankreatické enzymy jako amyláza a lipáza jsou méně spolehlivé při použití k diagnostice tupého nebo penetrujícího traumatu.(4,16)
Hematurie může korelovat s poraněním ledvin.Obr. 1. Diagnostika břišního poranění. 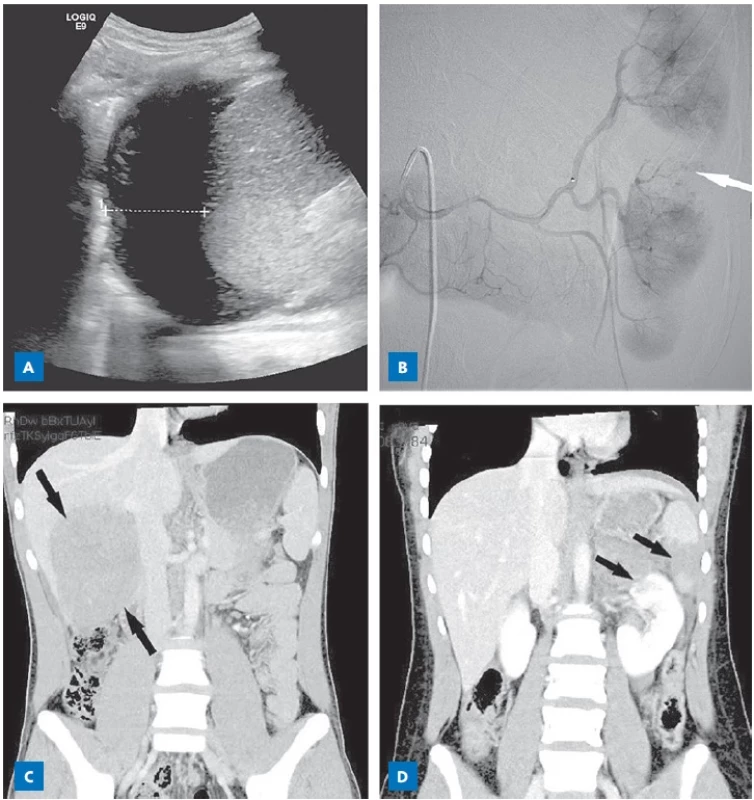
A – FAST (focused assessment with sonography in trauma), zobrazení volné tekutiny v okolí sleziny; B – angiografie, průkaz lacerace sleziny; C – CT s použitím kontrastu, zobrazení nesytícího se ložiska v oblasti jater (krvácení po úraze); D – CT s použitím kontrastu, zobrazení lacerace sleziny a kontuze horního pólu ledviny. Obr. 2. Rozhodovací algoritmus PECARN pro provedení CT břicha, upraveno dle(14) 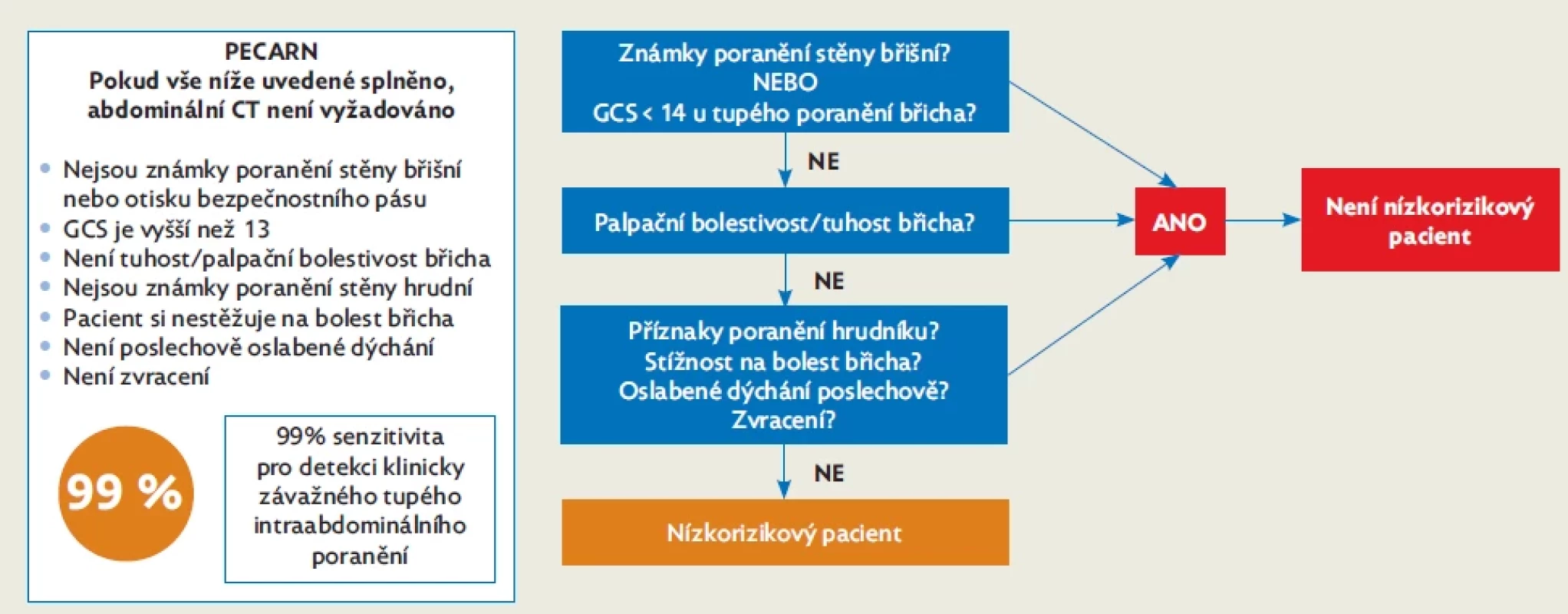
Obr. 3. Diagnostický postup u dítěte s podezřením na poranění dutiny břišní, upraveno dle(15) 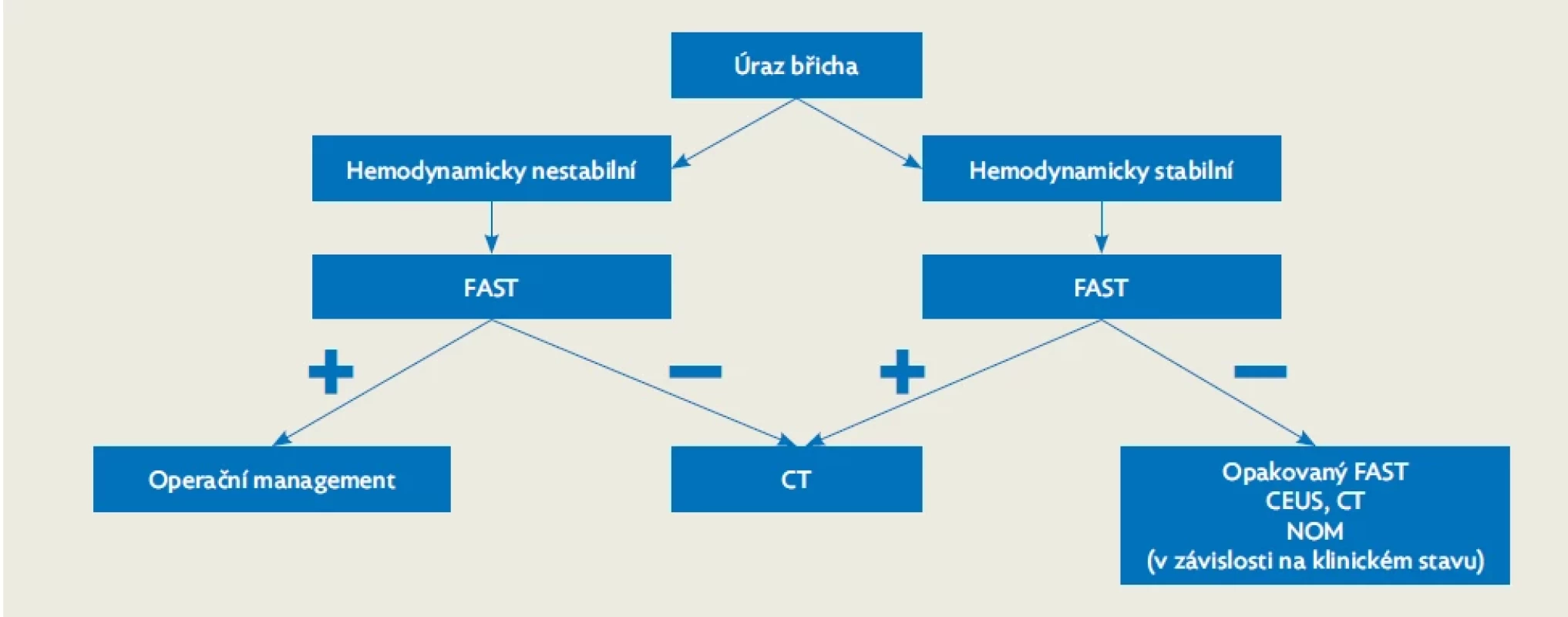
CEUS – contrast enhanced ultrasound, kontrastní ultrasonografie; CT – computer tomography; FAST – focused abdominal sonography in trauma; NOM – non-operative management Základy terapie
U každého pacienta s polytraumatem je zásadní v úvodu zajistit základní životní funkce, tedy průchodnost dýchacích cest, oxygenaci a ventilaci a funkční oběh. Aplikujeme oxygenoterapii a podporu ventilace dle zachovalé spontánní dechové aktivity a stavu pacienta (kyslíková maska s rezervoárem, ventilace pomocí samorozpínacího vaku s napojeným přívodem kyslíku, zajištění dýchacích cest endotracheální kanylou či supraglotickou pomůckou, napojení na ventilátor s optimální frakcí FiO2). V rámci zajištění efektivní cirkulace krve je prioritou zajištění ideálně dvou periferních žilních kanyl optimální velikosti dle věku dítěte či intraoseálního vstupu a zahájení aplikace infuzních roztoků či krevních derivátů. Zajištění centrálního žilního vstupu je vhodné, nicméně vyžaduje delší čas na přípravu a expertízu, zejména u dětských pacientů (s výhodou zajištění pod ultrazvukovou kontrolou, dostupnost vhodného instrumentária a velikostí katétrů, znalost anatomických odlišností v dětském věku, nutnost analgosedace), a spadá tak do rukou zkušeného dětského chirurga/intenzivisty jako následný krok. Další kroky v rámci polytraumatu směřují k prevenci hypotermie a zajištění efektivní perfuze mozku (neuroprotekce – při suspekci na poranění CNS). Následuje vstupní diagnostika (zobrazovací metody, laboratorní vyšetření) a plánování již specifických intervencí dle identifikovaných poranění.
Terapie je u dětí většinou cestou neoperačního přístupu (non-operative management, NOM), konzervativní vedení léčby je úspěšné až u 90 % dětských pacientů. Pro správné směřování terapie je klíčová včasná diagnostika a rychlý transport pacienta do dětského traumacentra k optimálnímu řešení (obr. 4). K zásadním krokům postupu patří:
- zajištění hemodynamické stability – základem je volumoresuscitace. V literatuře se objevují rozdílné velikosti úvodního bolusu, většinou v rozmezí 10–20 ml/kg (fyziologický roztok, Ringer laktát). Vzhledem k tomu, že u břišního poranění předpokládáme hemoragický šok, doporučujeme dle poslední revize ERC v případě klinických známek šoku bolus 10 ml/kg izotonického krystaloidu, bolus lze event. opakovat maximálně 2×, tedy 20 ml/kg.(9) Pokud přetrvává nestabilita nebo jde jen o tranzientní odpověď, přistupujeme k aplikaci krevních derivátů (plná krev, erytrocyty, trombocyty, čerstvá mražená plazma). Pokud je pacient hemodynamicky stabilní, můžeme provádět standardní infuzní terapii s ohledem na věk dítěte během dalšího postupu (za trvalé monitorace oběhových parametrů);
- pro dobře vedenou terapii je nutno zvolit optimální zobrazovací vyšetření – viz výše;
- zásadní je zabránit rozvoji hypotermie jako jedné ze složek letální triády akcelerace šokového stavu (vhodná teplota prostředí, krytí pacienta dle možností, ohřívání teplým vzduchem, zahřáté intravenózní roztoky);
- analgetika, antibiotika a hemostyptika podáváme dle klinického uvážení. Podání kyseliny tranexamové (Exacyl, 15–20 mg/kg během 10 minut) je v rámci mezinárodních doporučení indikováno do 3 hodin od úrazu;
- emergentní laparotomie je indikována u pacientů s pneumoperitoneem, hemodynamickou nestabilitou i přes maximální volumoterapii (transfuze více než 50 % celkového objemu krve), se střelným nebo jiným penetrujícím traumatem a při evisceraci intraperitoneálního obsahu.
Obr. 4. Klinický přístup u dítěte s podezřením na poranění dutiny břišní 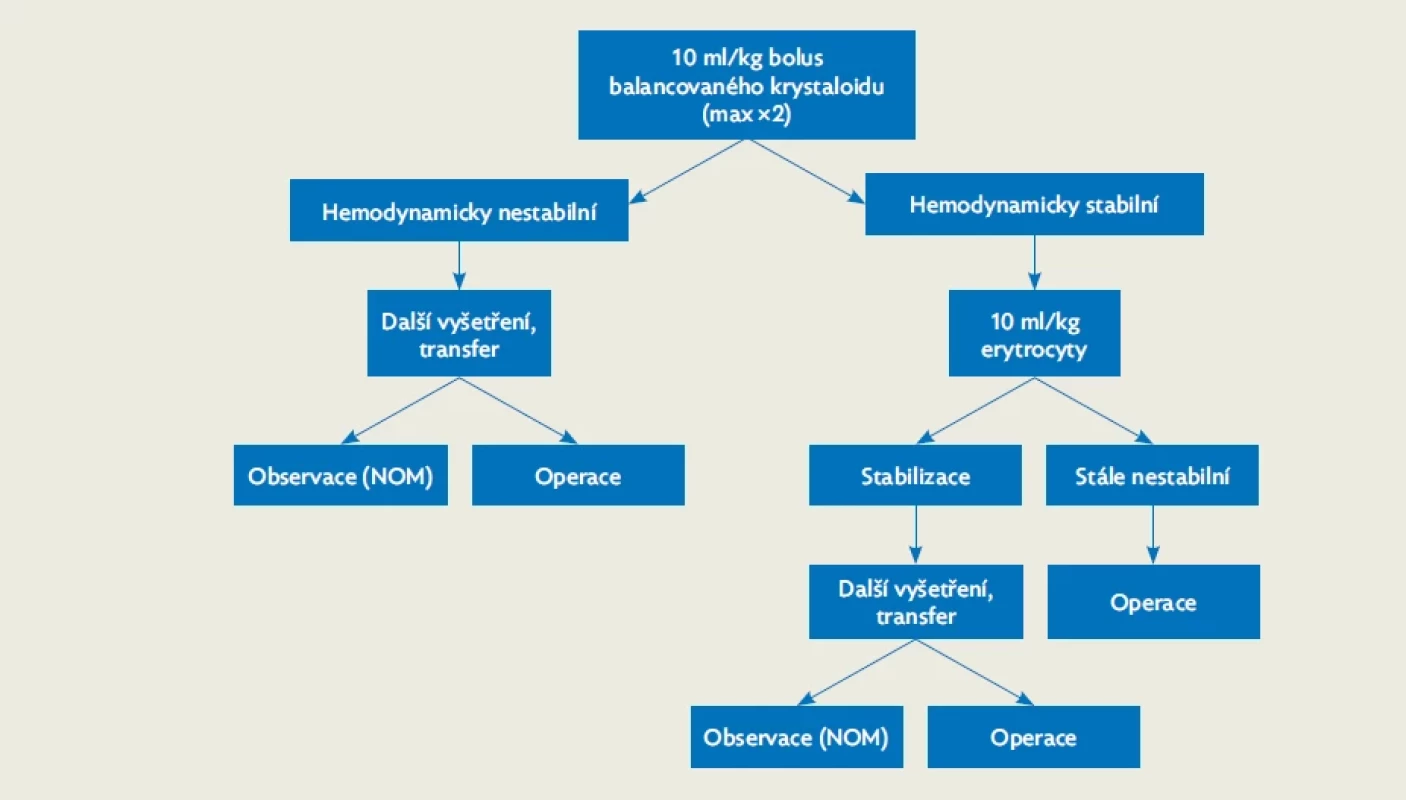
NOM – non-operative management Vlastní léčebný postup při krvácení a rozhodnutí o dalším postupu je nutné vést ve spolupráci s dětským chirurgem, chirurgem nebo traumatologem, dle typu nemocnice, která dítě ošetřuje. Vychází ze stanoveného typu poranění (solidní orgán, dutý orgán, retroperitoneum) a klinického stavu pacienta. Samozřejmostí je trvalé sledování a úprava postupu při změně stavu. Postupy využívané při poranění dutiny břišní jsou:
- neoperační postup – většina poranění jater a sleziny u dětí (nad 90 %) – podmínkou je dosažení hemodynamické stability dítěte, striktní klidový režim, monitorované lůžko, 24/7 přítomnost chirurga, pravidelné ultrasonografické a laboratorní kontroly;
- intervenční radiologie – angiografie s embolizací (obr. 1B), u hemodynamicky stabilních pacientů se známkami úniku kontrastní látky na CT (játra, slezina), výhodou je nižší invazivita, nevýhodou je nutnost přítomnosti nebo dostupnosti intervenčního radiologa, metoda časově náročnější na přípravu, technické zázemí, možné komplikace vlastního výkonu (trombóza, krvácení, pseudoaneurysma), radiační zátěž, riziko podání kontrastní látky (alergie). Tuto metodu lze využít u krvácení solidních orgánů (slezina – akutní tepenné krvácení – distální nebo proximální embolizace dle typu poranění; játra – akutní tepenné krvácení, přetrvávající tepenné krvácení po chirurgické intervenci – maximálně selektivní embolizace, vzácně neselektivní embolizace při zachovalé průchodnosti v. portae; ledviny – akutní tepenné krvácení – selektivní embolizace nebo zavedení stentu), pánve (průkaz aktivního krvácení po chirurgické intervenci, selektivní katetrizace větví a. illiaca interna / a. lumbalis / a. femoralis), velkých cév (pseudoaneurysma, ruptura – zavedení stentgraftu do abdominální či hrudní aorty) i střeva (fokální krvácení při absenci známek ischemie nebo perforace);
- operační postup – zejména u pacientů s lézemi solidních orgánů V. stupně či s oběhovou nestabilitou u pacientů s lézí IV. stupně; dále u pacientů s jinými typy intraabdominálního poranění (poranění střeva, penetrující poranění). Možný je přístup laparoskopicky či laparotomicky. Je možno využít záchovné operace (například sutura orgánu) nebo odstranění zbytných orgánů (splenektomie, nefrektomie). Jednoznačné indikace k akutnímu chirurgickému výkonu jsou uvedeny výše;
- damage control surgery – u nejtěžších hemodynamicky nestabilních pacientů, často u polytraumat, cílem je kontrola život ohrožujícího krvácení, nikoliv definitivní řešení poraněných orgánů. Možné intervence jsou: revize cévního zásobení, odstranění sleziny (je-li indikováno), packing neodstranitelných orgánů (játra), sutura perforací stěny gastrointestinálního traktu (žaludek, střeva), kontrola jakéhokoliv dalšího zdroje krvácení (packing, hemostatika), ponechání open-abdomen (laparostomie) jako prevence traumatického abdominálního kompartment syndromu. Následná resuscitační péče o pacienta (korekce hypotermie, koagulopatie a acidózy) probíhá na JIP. V odstupu několika dní a při stabilizaci pacienta je pak možné definitivní chirurgické řešení.(17,18)
Závěr
Poranění břicha patří u dětí k významným úrazům, převažuje zavřený (tupý) typ poranění, nejčastěji poraněnými orgány jsou slezina, játra a ledviny. Nerozpoznané břišní zranění může mít za následek fatální vývoj v podobě hemoragického šoku nebo v odstupu rozvoj infekčních komplikací. Vyjma pečlivého klinického vyšetření, klinické rozvahy a znalosti mechanismu úrazu je zásadní výběr vhodného typu zobrazovací metody. Metodou volby je stále CT vyšetření s podáním kontrastní látky, u části pacientů lze vystačit s opakovaným ultrazvukovým vyšetřením. V terapii je nejdůležitější zajištění hemodynamické stability, celkově u dětí převažuje neoperační přístup. Invazivní ošetření je indikováno ve spolupráci s intervenčním radiologem nebo chirurgem. Při izolovaném poranění je prognóza dobrá, při kombinaci s polytraumatem nitrobřišní poranění zvyšuje mortalitu dítěte. |
Korespondenční adresa:
doc. MUDr. Jan Pavlíček, Ph.D., MHA
Klinika dětského lékařství
Fakultní nemocnice Ostrava
Tř. 17. listopadu 1789
708 52 Ostrava-Poruba
jan.pavlicek@fno.cz
Zdroje
1. Peden M, Oyegbite K, Ozanne-Smith J, et al (eds.). World Report on Child Injury Prevention. Geneva: World Health Organization 2008.
2. Cunningham RM, Walton MA, Carter PM. The major causes of death in children and adolescents in the United States. N Engl J Med 2018; 379(25): 2468–2475.
3. Ghebreab L, Kool B, Lee A, Morton S. Risk factors of unintentional injury among children in New Zealand: a systematic review. Aust N Z J Public Health 2021; 45(4): 403–410.
4. Lynch T, Kilgar J, Al Shibli A. Pediatric abdominal trauma. Curr Pediatr Rev 2018; 14(1): 59–63.
5. Bibrová Š, Tůma J, Hnilička B, Plánka L. Poranění břicha u dětí. Pediatr praxi 2013; 14(4): 257–258.
6. Zpráva o plnění Národního akčního plánu prevence úrazů na období 2007–2017 (MPS MZ) ÚZIS ČR, Aktuální informace. Dostupné na: https://www.mzcr.cz/zaverecne-zhodnoceni-plneni-ukolu-vyplyvajicich-z-narodniho-akcniho-planu-prevence-detskych-urazu-na-leta-2007-2017/
7. Nimanya SA, Sekabira J, Kakembo N, et al. Pediatric abdominal trauma in a National Referral Hospital. Afr Health Sci 2022; 22 (Spec Issue): 108–113.
8. Mehl SC, Cunningham ME, Streck CJ, et al. Characteristics and predictors of intensive care unit admission in pediatric blunt abdominal trauma. Pediatr Surg Int 2022; 38(4): 589–597.
9. Perkins GD, Graesner JT, Semeraro F, et al. European Resuscitation Council Guidelines 2021: Executive summary. Resuscitation 2021; 161 : 1–60.
10. Pediatric Blunt Abdominal Trauma and Point-of-Care Ultrasound. Pediatr Emerg Care 2021; 37(12): 630–631.
11. Menaker J, Blumberg S, Wisner DH, et al. Intra-abdominal Injury Study Group of the Pediatric Emergency Care Applied Research Network (PECARN). Use of the focused assessment with sonography for trauma (FAST) examination and its impact on abdominal computed tomography use in hemodynamically stable children with blunt torso trauma. J Trauma Acute Care Surg 2014; 77(3): 427–32.
12. Paltiel HJ, Barth RA, Bruno C, et al. Contrast-enhanced ultrasound of blunt abdominal trauma in children. Pediatr Radiol 2021; 51(12): 2253–2269.
13. Zakaria OM, Daoud MYI, Zakaria HM, et al. Management of pediatric blunt abdominal trauma with split liver or spleen injuries: a retrospective study. Pediatr Surg Int 2023; 39(1): 106.
14. Holmes JF, Lillis K, Monroe D, et al; Pediatric Emergency Care Applied Research Network (PECARN). Identifying children at very low risk of clinically important blunt abdominal injuries. Ann Emerg Med 2013; 62(2): 107–116.e2.
15. Richards JR, McGahan JP. Focused Assessment with Sonography in Trauma (FAST) in 2017: What radiologists can learn. Radiology 2017; 283(1): 30–48.
16. Antonsen I, Berle V, Søreide K. Blunt pancreatic injury in children. Tidsskr Nor Laegeforen 2017; 137(17).
17. Tran A, Campbell BT. The art and science of pediatric damage control. Semin Pediatr Surg 2017; 26(1): 21–26.
18. European Trauma Course. The European Trauma Course Manual. Dostupné na: https://www.europeantraumacourse.com/ on-line-resources
Štítky
Neonatológia Pediatria Praktické lekárstvo pre deti a dorast
Článok vyšiel v časopiseČesko-slovenská pediatrie
Najčítanejšie tento týždeň
2024 Číslo 1- Facilitovaná subkutánna imunoglobulínová terapia u seniorov s imunodeficienciami v reálnej praxi
- fSCIG v reálnej klinickej praxi u pacientov s hematologickými malignitami
- Rizikové období v léčbě růstovým hormonem: přechod mladých pacientů k lékařům pro dospělé
- Gastroezofageální reflux a gastroezofageální refluxní onemocnění u kojenců a batolat
- I „pouhé“ doporučení znamená velkou pomoc. Nasměrujte své pacienty pod křídla Dobrých andělů
-
Všetky články tohto čísla
- Z Lobkowiczké sbírky na Pražském hradě
- Co jsme psali
- Editorial
- Preventivní kardiologie v pediatrii
- Prenatální kardiologie
- Prevence poškození zdraví při sportu
- Současný pohled na prevenci infekční endokarditidy v dětství v České republice
- Porucha příjmu potravy kojenců a batolat
- Diferenciální diagnostika polyurie-polydipsie
- Úrazy břicha u dětí – identifikace, základní principy klinické rozvahy a léčby
- Chemická pleurodéza s použitím jodovaného povidonu (Betadine) u vrozeného chylothoraxu: vlastní zkušenost a přehled literatury
- Cena ministra zdravotnictví za zdravotnický výzkum a vývoj
- 70 let Fakulty dětského lékařství Univerzity Karlovy v Praze
- Humor & poezie
- Zemřel profesor MUDr. Bohumil Hučín, DrSc.
- Česko-slovenská pediatrie
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Diferenciální diagnostika polyurie-polydipsie
- Úrazy břicha u dětí – identifikace, základní principy klinické rozvahy a léčby
- Současný pohled na prevenci infekční endokarditidy v dětství v České republice
- Porucha příjmu potravy kojenců a batolat
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



