-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Ikty v těhotenství
Autori: PhDr. Jaššo Petr 1; MUDr. Kašičková Linda 2
Pôsobisko autorov: Zdravotnická záchranná služba Moravskoslezského kraje, p. o. 1; Neurologická klinika LF OU a FN Ostrava 2
Vyšlo v časopise: CMP jour., 3, 2020, č. 2, s. 30-34
Kategória:
TEORETICKÁ ČÁST
Cévní mozková příhoda v těhotenství má zvláštní význam nejen proto, že postihuje ženy v reprodukčním věku, ale také proto, že je často výsledkem specifických stavů souvisejících s těhotenstvím a je možné jí předcházet. Rozsah terapie je navíc zejména u nezkušených lékařů a zdravotníků ovlivněn předsudky, které se k léčbě těhotných vztahují. (1, 2)
Rizikové faktory jsou všeobecně popisovány bez diskrepancí a patří mezi ně vyšší věk pacientky, černá rasa, hypertenze, diabetes mellitus, preeklampsie a eklampsie, hematoonkologická onemocnění, migréna a samozřejmě abúzus návykových látek (alkohol, nikotin, drogy) (3, 4).
Incidence CMP u těhotných se v posledních 20 letech zvyšuje. V letech 2003–2007 bylo na území Kanady zaznamenáno pouze 4,8 případu na 100 000 těhotných (5). Evropské studie z let okolo roku 2005, byť byly spíše populační, rovněž udávaly incidenci iktů v těhotenství okolo 5–8 případů na 100 000 těhotenství (4). Spojené státy prezentovaly mezi lety 1995–2007 incidenci 12–27 případů na 100 000 těhotných s postupným nárůstem. Japan Stroke Society publikovala v období 2012–2013 studii 736 nemocnic, kde incidence CMP v těhotenství byla poměrně konstantní: 10,2 na 100 000 těhotenství. Jednou z příčin rozdílu mezi asijskými a americkými studiemi je demografická (ne)přítomnost vysoce rizikového faktoru vzniku iktu v těhotenství, a to černé rasy pacientů. Vliv mají rovněž obecně odlišné životní a stravovací návyky obyvatel obou kontinentů. Metaanalýzy všech existujících studií posledních let se ustalují na míře výskytu přibližně 20–30 případů na 100 000 těhotenství. Shodný je důležitý údaj, který vyšel již ze statistik například systému UKOSS (United Kingdom Obstetric Surveillance System) z let 2007–2010. Stejně jako jiné národní registry schopné dané analýzy UKOSS ukazuje, že mrtvice během období před porodem jsou vzácné, s odvoláním na výskyt 1,5 případu na 100 000 porodů (6). Co však rovněž ovlivňuje zvyšující se množství iktů v těhotenství, je zvyšující se věk rodiček (5).
Etiologie vzniku CMP u těhotných se liší od standardu, což prezentují Khalid et al. v letošním článku s výsledky metaanalýzy 11 studií z období 1990–2017. Většina cévních mozkových příhod v obecné populaci je ischemická (80–85 %), ale v těhotenství má ischemie, krvácení a žilní trombóza podobný příspěvek k etiologii. Souhrnná hrubá míra výskytu CMP na 100 000 těhotenství byla 19,9 (95% interval spolehlivosti [CI] 10,7–36,9) u nehemoragické cévní mozkové příhody (arteriální i venózní trombózy) a 12,2 (95% CI 6,4–23,2) u hemoragické cévní mozkové příhody. Ve studiích uvádějících mozkovou žilní trombózu jako samostatnou entitu byla míra 12,2 (95% CI 6,7–22,2) u ischemické cévní mozkové příhody, 9,1 (95% CI 4,3–18,9) u mozkové žilní trombózy a 12,2 (95% CI 6,4–23,2) u hemoragické cévní mozkové příhody na 100 000 těhotenství. Tento rozdíl lze přičíst mladšímu věkovému profilu pacientů s vyšším výskytem mozkové žilní trombózy a intracerebrálního krvácení a relativně menším výskytem ischemických cévních mozkových příhod ve srovnání s běžnou populací. Vaskulární disekce, aneuryzma, arteriovenózní malformace a vrozené srdeční stavy jsou také častější etiologií v mladší populaci (7). Rozdílné výsledky pak ukazují Liu et al. (5): prezentují výsledky s významným souborem starších matek, které označují věkem více než 40 let, kdy bylo identifikováno pět set dvacet čtyři případů mrtvice mezi 3 907 262 porody (13,4 na 100 000). Většinu případů tvořily hemoragické cévní mozkové příhody (307 případů, 58,6 %) a nejvíce se vyskytly v období po porodu (270 případů, 51,5 %). Míra úmrtnosti byla 7,4 %.
Cílem tohoto článku je však prezentace dvou dosud stále diskutovaných klíčových bodů. Prvním je okamžitý přístup k terapii – „čas je mozek“ – a při vzniku příznaků provedení radiodiagnostiky. Otázka ne-/provádění rentgenového zobrazování často významně zatěžuje mysl lékaře kvůli obavám z vystavení vyvíjejícího se plodu záření nebo magnetickým polím. Při CT zobrazování matčiny hlavy je však expozice plodu radiaci obzvláště nízká (9). Počáteční CT hlavy, aby se vyloučila možnost hemoragického infarktu, by tak mělo být u těhotných žen provedeno ve většině případů. MRI mozku se provádí bez kontrastu, protože je známo, že kontrastní látky procházejí placentou, i když samotné účinky na placentu nejsou známy (10). Toto vše je v současné době již možno provádět ve všech centrech iktové péče bez konzultace s gynekologem, obzvláště tam, kde by tato konzultace vedla k oddálení možného podání intravenózní trombolýzy.
Právě trombolýza je druhým klíčovým bodem tohoto článku. Přestože bylo těhotenství historicky široce považováno za relativní kontraindikaci trombolytické léčby, existuje mnoho článků a prací, které ukazují, že léčba je účinná a vede ke snížení následků cévní mozkové příhody bez poškození plodu. Již v roce 1995 Ahearn et al. prezentovali, že bylo hlášeno >200 těhotných pacientek, které dostaly tuto léčbu s celkově nízkou úmrtností matek (1 %), nízkou ztrátou plodu (6 %) a nízkou incidencí předčasného porodu (6 %) (11). Dále u řady 172 těhotných pacientek, které dostávaly trombolytika, bylo u kojenců při počátečních vyšetřeních uvedeno, že jsou normální (12).
Konkrétní kazuistiky podobně jako ta naše ukazují situace, kdy se neurolog rozhodl k podání trombolytik, a výsledky vycházejí vždy pozitivně. Od zmíněných prací v roce 1995 to bylo jedno z přelomových podání ve 37. týdnu těhotenství pacientky v roce 2006, jak uvádějí Weise et al. Jeden z prvních zdokumentovaných úspěšných výsledků trombolýzy pro tento stav ve Velké Británii a informace cenné pro budoucí management těchto žen přinesli v Evropě také Ritchie et al. v roce 2016: jejich případ popisuje 28letou ženu s předchozím normálním vaginálním porodem ve třetím trimestru s náhlým nástupem husté levé hemiparézy. Úspěšně byla léčena alteplázou, intravenózním aktivátorem plazminogenu rekombinantního tkáňového typu, a po normálním porodu zdravého dítěte došlo k úplnému zotavení.
Podání trombolýzy v iktovém centru, které nemá bezprostředně dostupné komplexní cerebrovaskulární centrum, je tedy dle stávajících poznatků bezpečné a mělo by být zváženo, obzvláště pohybujeme-li se v časovém oknu léčitelné cévní mozkové příhody. V podobném oknu, jaké nabízí případ kolegyně Kašičkové, která naštěstí nemusela podstoupit trombolýzu. Po 4 dnech hospitalizace bylo těhotenství ukončeno císařským řezem a klasický porod byl z důvodu rizika vzniku CMP zamítnut.
KAZUISTICKÁ ČÁST
Kazuistické pojednání se týká 28leté ženy v 39. týdnu gravidity, která se po návratu z procházky se psem začala cítit divně, pocítila neobratnost PHK, následně rozvoj parestezií a hypestezie pravé poloviny tváře a pravé horní končetiny. V časovém odstupu následovaly potíže s vyjadřováním, nemohla také najít slova ani při psaní SMS. Svůj stav ihned, vzhledem ke svému povolání lékařky neurologické kliniky a doktorandskému studiu se zaměřením na léčbu CMP, konzultovala se svým kolegou, sloužícím neurologem komplexního cerebrovaskulárního centra. Také při tomto telefonickém rozhovoru zde byla patrná lehká fatická porucha a hledání slov. Pacientka byla rodinou dovezena do nemocnice, tam po příjezdu na urgentní příjem byl nález již bez lateralizace na končetinách a hlavových nervech, byl viděn značný stres pacientky, řeč již byla bez větších potíží.
OA: Leidenská mutace – heterozygot. FA: sine. RA: bezvýznamná. GA: gravidita bez obtíží.
Obj. neurotopicky negativní nález, lab. bez hrubé patologie.
MRI mozku: Provedeny T2, FLAIR transverzální, T1 sagitální a T2 koronární sekvence, DWI transverzálně a sagitálně, MRA metodou TOF pro rychlé toky.
Závěr: Okrsek lehce vyššího T2, FLAIR signálu v centrální části pontu, na DWI zde mírná restrikce difuze, jinak bez ložiskových změn. Splavy v necíleném obraze bez patrné trombózy. Intrakraniální tepny rovněž s patrným tokem, hypoplazie V4 AV l. dx a P1 ACP l. dx.
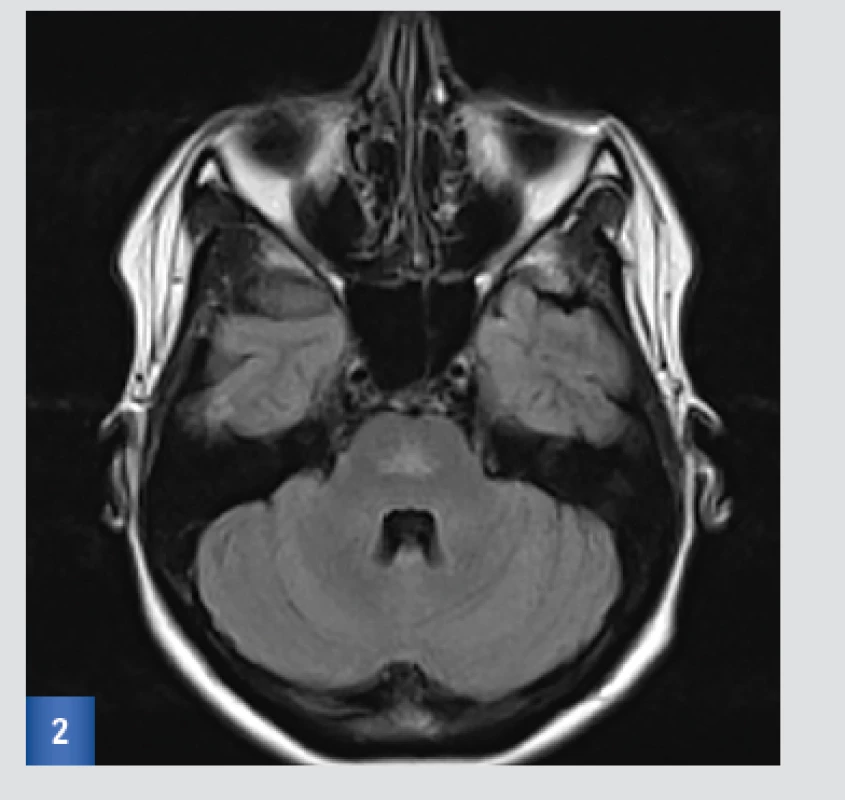
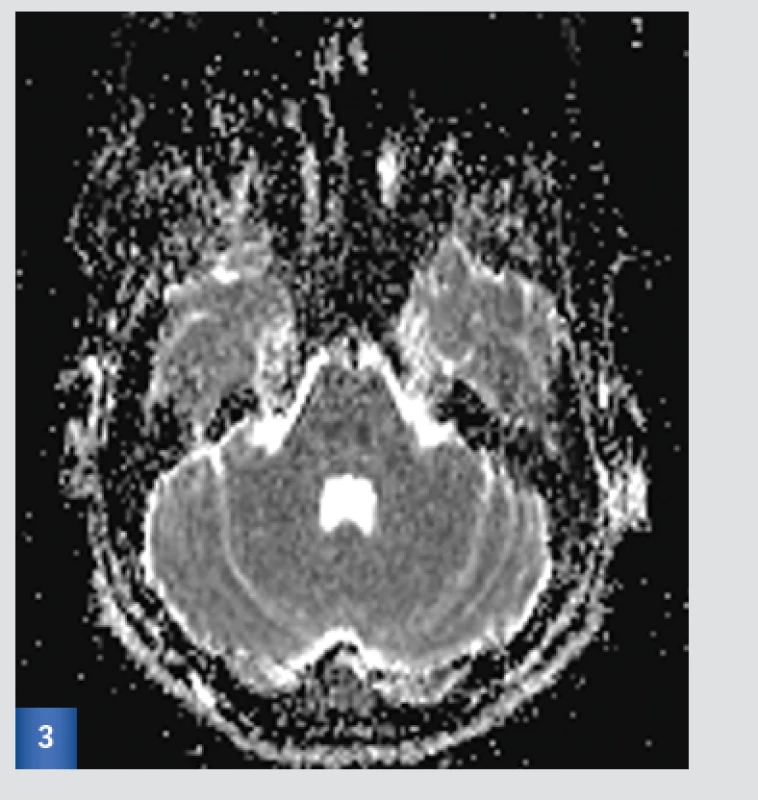
Suspektně drobná ischémie v centrální části pontu.(viz obr. 1, 2 a 3).
Obr. 1. Vstupní MRI: T2-vážený obraz 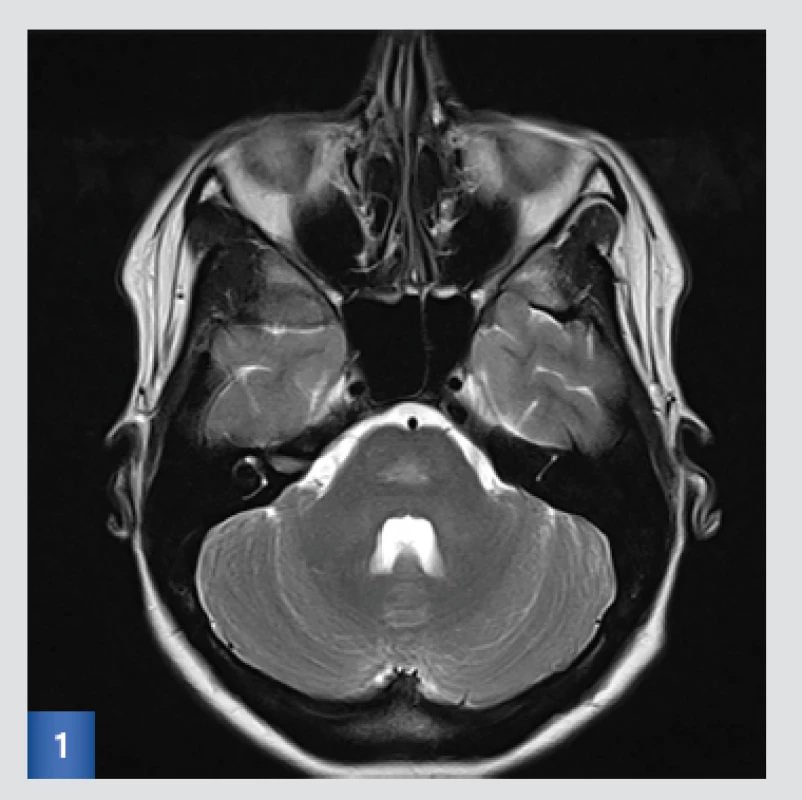
UZ žil a tepen DKK: sonograficky bez známek DVT DKK.
Neurosonologie: Normální nález na karotických tepnách, normální nález na AV vlevo, pravá AV hypoplastická, končí jako PICA, normální nález na intrakraniálních tepnách, proveden test na P-L zkrat dle Spencerova protokolu – negativní, při obou měřeních bez průchodu HITS do ACM, TTE: normální nález.
Vyšetření trombofilních stavů (krom Leiden V mutace): negativní.
Dg.: Přechodná porucha řeči charakteru expresivní afázie a dysartrie, neobratnost pravé horní končetiny, hypestezie pravé poloviny tváře a pravé horní končetiny na podkladě transitorní ischemické ataky, vstupní NIHSS 0b, dle MRI mozku drobná ischemická léze v centrální části pontu, mRS 0. Doporučena kontrola neurologa při porodu očekávaném v řádu dnů, i v případě komplikací.
Terapie: LMWH 0,4 ml s.c.
MRI mozku (kontrolní s odstupem 3 měsíců): Nativně, pacientka kojící; provedeny T2, FLAIR transverzální, T1 sagitální a T2 koronární sekvence, DWI a SWI transverzálně a sagitálně.
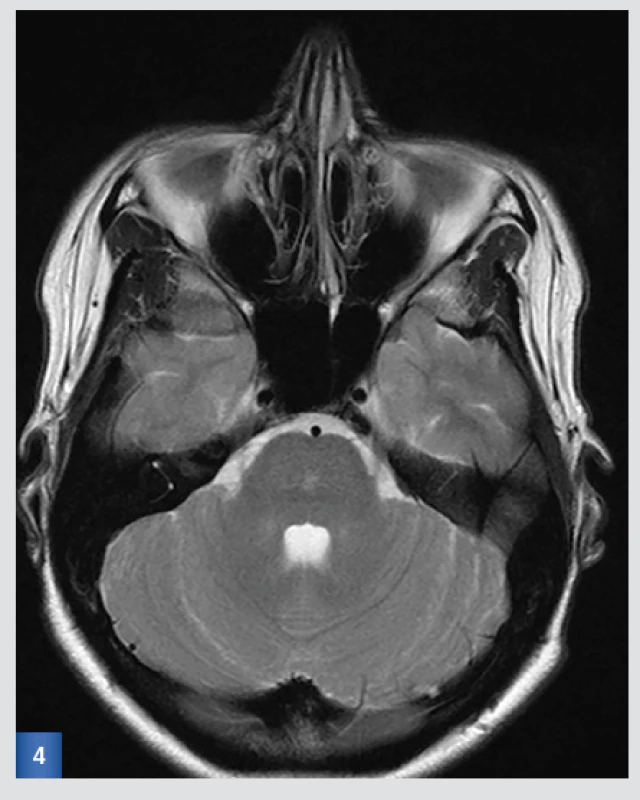
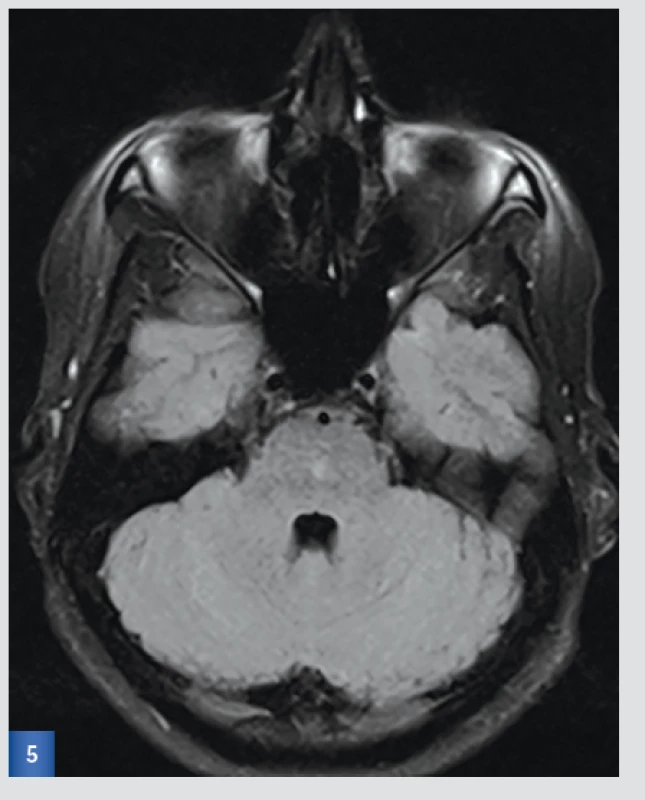
Závěr: Trvá okrsek lehce vyššího T2, FLAIR signálu v centrální části pontu velikosti do 3×4 mm, není již jednoznačná restrikce v difuzi, ostatní část kmene bez ložiskových změn.(viz obr. 4 a 5).
Zdroje
1. Cuero MR, Varelas PN. Neurologic complications in pregnancy. Crit Care Clin 2016; 32 : 43–59, doi: 10.1016/j.ccc.2015.08.002.
2. O’Neal MA, Feske SK. Stroke in pregnancy: a case-oriented review. Pract Neurol 2016; 16 : 23–34, doi: 10.1136/practneurol-2015-001217.
3. James AH, Bushnell CD, Jamison MG, Myers ER. Incidence and risk factors for stroke in puerperium. Obstet Gynecol 2005; 106 : 509–516, doi: 10.1097/01.AOG.0000172428.78411.b0.
4. Kalita Z. Epidemiologie cévních mozkových příhod. In: Kalita Z a kol. Akutní cévní mozkové příhody. Diagnostika, patofyziologie, management. Maxdorf, Praha, 2006 : 6–19.
5. Liu S, Chan WS, Ray JG et al. Stroke and cerebrovascular disease in pregnancy. Stroke 2019; 50 : 13–20.
6. Scott CA, Bewley S, Rudd A et al. Incidence, risk factors, management, and outcomes of stroke in pregnancy. Obstet Gynecol 2012; 120: 318–324, doi: 10.1097/AOG.0b013e31825f287c.
7. Khalid A, Hadbavna A, Williams D, Byrne B. A review of stroke in pregnancy: incidence, investigations and management. The Obstetrician & Gynaecologist 2020; 22: 21–33, doi: 10.1111/tog.12624.
8. National Radiological Protection Board (NRPB). Diagnostic medical exposures: exposure to ionizing radiation of pregnant women. NRPB, 1993; 4 : 5–14.
9. Cauldwell M, Rudd A, Nelson-Piercy C. Management of stroke and pregnancy. Eur Stroke J 2018; 3(3): 227–236, doi: 10.1177/2396987318769547.
10. Sadro CT, Dubinsky TJ. CT in pregnancy: risks and benefits. Applied Radiology, 2013 Sep 30. Dostupné na: https://appliedradiology.com/communities/Pediatric-Imaging/ct-in-pregnancy-risks-and-benefits
11. Ahearn GS, Hadjiliadis D, Govert JA, Tapson VF. Massive pulmonary embolism during pregnancy successfully treated with recombinant tissue plasminogen activator. Arch Intern Med 2002; 162 : 1221–1227, doi: 10.1001/archinte.162.11.1221.
12. Turrentine MA, Braems G, Ramirez MM. Use of thrombolytics for the treatment of thromboembolic disease during pregnancy. Obstet Gynecol Surv 1995; 50 : 534–541, doi: 10.1097/00006254-199507000-00020.
13. Wiese K, Talkad A, Mathews M, Wang D. Intravenous recombinant tissue plasminogen activator in a pregnant woman with cardioembolic stroke. Stroke 2006; 37 : 2168–2169, doi: 10.1161/01.STR.0000230286.95513.c2.
14. Ritchie J, Lokman M, Panikkar J. Thrombolysis for stroke in pregnancy at 39 weeks gestation with a subsequent normal delivery. BMJ Case Rep 2015; 2015: bcr2015209563, doi: 10.1136/bcr-2015-209563.
15. Grear KE, Bushnell CD. Stroke and pregnancy: clinical presentation, evaluation, treatment, and epidemiology. Clin Obstet Gynecol 2013; 56(2): 350–359, doi: 10.1097/GRF.0b013e31828f25fa.
16. DeKeyser J, Gdovinová Z, Uyttenboogaart M et al. Intravenous alteplase for stroke. Beyond the guidelines and in particular clinical situations. Stroke 2007; 38 : 2612–2618, doi: 10.1161/STROKEAHA.106.480566.
Štítky
Interné lekárstvo Kardiológia Neurochirurgia Neurológia Rádiodiagnostika Urgentná medicína
Článok vyšiel v časopiseCMP journal
Najčítanejšie tento týždeň
- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Kombinace metamizol/paracetamol v léčbě pooperační bolesti u zákroků v rámci jednodenní chirurgie
- Antidepresivní efekt kombinovaného analgetika tramadolu s paracetamolem
- Naděje budí časná diagnostika Parkinsonovy choroby založená na pachu kůže
- Neuromultivit v terapii neuropatií, neuritid a neuralgií u dospělých pacientů
Najčítanejšie v tomto čísle- Simulace příjmu pacientů s iktem
- Ikty v těhotenství
- Embolizační ischemické cévní mozkové příhody z neurčeného zdroje – ESUS: 2. část
- Intrakraniální flebotrombózy – vzácná příčina CMP
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy