-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Srdeční selhání u seniorů v podmínkách oddělení následné péče
Heart failure in seniors in the conditions of follow-up care wards
Heart failure has increasing prevalence in the population of seniors. Prognosis of this disease is poor; only 20–30 % of patients survive 5 years from the establishment of the diagnosis.
We have collected data about patients hospitalized for the diagnosis of “heart failure” at the Department of Geriatrics and Follow-up Care of Thomayer hospital in Prague during years 2012 and 2013. We followed 162 patients. 54 % of all patients died during the hospitalization or within one month after discharge. Renal failure and hypalbuminemia was statistically more frequent among the deceased patients. 68 % of survivors used beta-blocker, whereas among deceased patients it was only 55 % (p < 0.1). Patients with systolic dysfunction had higher mortality (62 %) in comparison with patients with preserved systolic function (43 %, p < 0.05). Interesting was high incidence of pulmonary hypertension revealed by echocardiography, especially among patients with preserved systolic function.
More studies are needed to learn about the pathophysiology and appropriate treatment of heart failure among the elderly, especially of heart failure with preserved systolic function of the left ventricle. It would be suitable to prove observed positive effect of beta-blockers for the population of seniors with heart failure.Keywords:
heart failure – ejection fraction – diastolic dysfunction
Autoři: L. Pavlíčková; A. Cybulja
Působiště autorů: Oddělení geriatrie a následné péče, Thomayerova nemocnice, Praha
Vyšlo v časopise: Geriatrie a Gerontologie 2015, 4, č. 1: 5-12
Kategorie: Původní práce/studie
Souhrn
Srdeční selhání je velmi závažné onemocnění, jehož prevalence ve stáří stoupá. Pouze 20–30 % pacientů přežívá 5 let od stanovení diagnózy.
Retrospektivně za období let 2012 a 2013 byla shromažďována data o pacientech hospitalizovaných na oddělení geriatrie a následné péče Thomayerovy nemocnice v Praze. Sledováno bylo celkem 162 pacientů. Za hospitalizace či do 1 měsíce od propuštění zemřelo 54 % pacientů. Ve skupině zemřelých pacientů mělo statisticky významně více pacientů renální insuficienci a hypalbuminemii. Ve skupině přeživších užívalo 68 % pacientů betablokátor, zatímco ve skupině zemřelých pacientů pouze 55 %(p < 0,1). Pacienti se sníženou systolickou funkcí levé komory měli vyšší úmrtnost (62 %) v porovnání s pacienty se zachovanou systolickou funkcí levé komory srdeční (43 %, p < 0,05). Pozoruhodný byl vysoký výskyt echokardiograficky zjištěné plicní hypertenze v celém souboru, zejména však u pacientů se zachovanou systolickou funkcí levé komory.
Je třeba dalších studií k lepšímu poznání patofyziologie a správné léčby srdečního selhání u seniorů, především srdečního selhání se zachovanou systolickou funkcí levé komory srdeční. Dále by bylo vhodné ověřit pozorovaný pozitivní efekt betablokátorů pro populaci seniorů se srdečním selháním.Klíčová slova:
srdeční selhání – ejekční frakce – diastolická dysfunkceÚvod
Srdeční selhání má celosvětově stoupající incidenci i prevalenci. Jedná se o syndrom, při němž dochází k projevům nedostatečného okysličení tkání v důsledku abnormalit srdeční struktury a funkce. Podle údajů z USA je 80 % pa-cientů hospitalizovaných pro srdeční selhání starších 65 let(1). Podobné údaje uvádí i francouzský registr pacientů se srdečním selháním z roku 2000, v němž 73 % pacientů bylo starších 70 let(2). Incidence v populaci nad 65 let se pohybuje podle dostupných údajů kolem 10 případů na 1000 obyvatel starších 65 let(1, 3). Prevalence srdečního selhání je více než 10 % u lidí nad 70 let(4). Diagnóza srdečního selhání je velmi závažná, neboť mortalita je během 5 let od stanovení diagnózy vysoká; uváděné přežití je jen 20–30 % pacientů(5, 6). S přibývajícím věkem je častěji zastoupeno srdeční selhání se zachovanou systolickou funkcí levé komory srdeční. Ta je podle Americké kardiologické společnosti definována ejekční frakcí levé komory ≥ 50 %, redukovaná systolická funkce je hodnocena jako EF LK ≤ 40 %. Hraniční hodnoty jsou od 41 do 49 %(7). Evropská kardiologická společnost srdeční selhání se zachovanou systolickou funkcí levé komory podle hodnot EF LK přesně nevymezuje(8). Tento typ srdečního selhání bývá častější u žen, častou komorbiditou je arteriální hypertenze. Doporučení pro terapii srdečního selhání se zachovanou systolickou funkcí levé komory jsou spíše vágní, klinické studie zatím neprokázaly jednoznačně pozitivní efekt žádné ze zkoumaných skupin léčiv. Doporučuje se především adekvátní léčba arteriální hypertenze a kontrola srdeční frekvence, zejména při fibrilaci síní.
Cílem zde publikovaného sledování bylo popsat skupinu pacientů hospitalizovaných pro diagnózu srdečního selhání a zhodnotit jejich komorbidity, medikaci a prognózu. Pacienti byli stratifikováni podle hodnot ejekční frakce levé komory srdeční a podle mortality a byly porovnávány charakteristiky těchto skupin. Naší snahou bylo rovněž zjistit přidružená onemocnění a faktory asociované s horší prognózou pacientů.
Metodika studie
Retrospektivně byla shromážděna data od pacientů hospitalizovaných pro diagnózu srdečního selhání na oddělení geriatrie a následné péče Thomayerovy nemocnice v Praze. Sběr dat byl proveden na základě hlavní diagnózy při propuštění, v převážné většině případů však bylo srdeční selhání zároveň příjmovou diagnózou. Většina pacientů byla přijata překladem z interního oddělení Thomayerovy nemocnice (90 %), někteří byli přeloženi z chirurgického oddělení (3 %), z plicního oddělení (2 %), z neurologie (1 %) a dále z revmatologie, kardiologie IKEM, infekčního oddělení či na základě doporučení praktického lékaře (dohromady 4 %).
Celkem bylo hodnoceno 162 pacientů. Byla sbírána demografická data (pohlaví, věk, sociální situace), byly zjišťovány údaje o předchozích dekompenzacích srdečního selhání a zaznamenávána doba od stanovení diagnózy. Byly též sledovány komorbidity – jmenovitě arteriální hypertenze, infarkt myokardu či srdeční revaskularizace v anamnéze, chronická obstrukční plicní nemoc (CHOPN), implantace kardiostimulátoru, renální insuficience, diabetes mellitus, proběhlá cevní mozková příhoda či tranzitorní ischemická ataka, tromboembolická příhoda (flebotrombóza či plicní embolie), hypothyreóza, léčená dyslipidemie a nádorové onemocnění. Dále byla shromažďována data o skladbě léků při přijetí na akutní oddělení (nejčastěji tedy na interní oddělení) a o medikaci při propuštění z našeho oddělení. Byly zaznamenávány údaje z vyšetření při přijetí na naše oddělení – tlak krve, tepová frekvence, srdeční rytmus na EKG, saturace krve kyslíkem podle pulzní oxymetrie, výsledek hodnocení kognitivních funkcí podle Mini-Mental State Examination (MMSE) a údaj o pohyblivosti pacienta při příjmu na oddělení geriatrie. Pokud bylo provedeno echokardiografické vyšetření, byla vyhledávána data o systolické funkci levé komory srdeční, diastolické dysfunkci levé komory, chlopenních vadách, přítomnosti plicní hypertenze, hypertrofii levé komory, popř. jiných abnormitách srdeční struktury a funkce.
Kromě analýzy celého souboru byly porovnávány údaje o pacientech, kteří zemřeli během hospitalizace či do 1 měsíce od propuštění, s údaji pacientů propuštěných domů, do zařízení sociální péče, eventuálně do zařízení další následné péče. Dále byl soubor sledovaných pacientů rozdělen podle funkce levé komory srdeční a byla porovnávána skupina pacientů se zachovanou systolickou funkcí levé komory srdeční s pa-cienty se sníženou systolickou funkcí levé komory. Statistické hodnocení bylo provedeno v programu Microsoft Excel 2007. Statistická významnost porovnávaných údajů byla hodnocena prostřednictvím Studentova T testu; za statisticky významné byly považovány rozdíly s hladinou významnosti p < 0,05; v případě hodnocení medikace byla použita hladina významnosti p < 0,1 (graf 2).
Graf 1. Srovnání medikace užívané pacienty při přijetí na akutní oddělení, u skupiny pacientů zemřelých za hospitalizace či do 1 měsíce od propuštění/překladu a pacientů přeživších déle než 1 měsíc od propuštění 
Poznámky: *významnější rozdíl je pouze v užívání betablokátoru, p < 0,1 ACEI – inhibitor angiotenzion konvertujícího enzymu; B-blokátor – betablokátor; Ca2+- blokátor – blokátor vápníkových kanálů Výsledky
Demografické charakteristiky a vybrané údaje o celém souboru shrnuje tabulka 1. Byla zaznamenávána pravděpodobná příčina dekompenzace srdečního selhání – nejčastěji byly s dekompenzací asociovány respirační infekty či exacerbace CHOPN (18 %), supraventrikulární tachyarytmie, většinou fibrilace síní (12 %), a dekompenzace arteriální hypertenze (8 %). Dále se v souvislosti s dekompenzací srdečního selhání vyskytoval infarkt myokardu či nestabilní angina pectoris, uroinfekce, septický stav, zhoršení bércových defektů s pravděpodobnou sepsí, pád s traumatem či bez něj, pooperační stav, gastroenteritida, anemie, malnutrice, bolesti, progrese renální insuficience, non-compliance, kontuze hrudníku, intoxikace benzodiazepiny a digitalisem, plicní embolie, cévní mozková příhoda, dekompenzace jaterní cirhózy, bradykardie, dysfunkce elektrody kardiostimulátoru a restenóza mitrální bioprotézy. Ve dvou případech byla diagnostikována stresová Tako-tsubo kardiomyopatie. Ve 29 % byla příčina dekompenzace neznámá nebo se jednalo o postupnou progresi známek kardiální insuficience.
Tab. 1. Vybraná data popisující celý soubor 162 pacientů 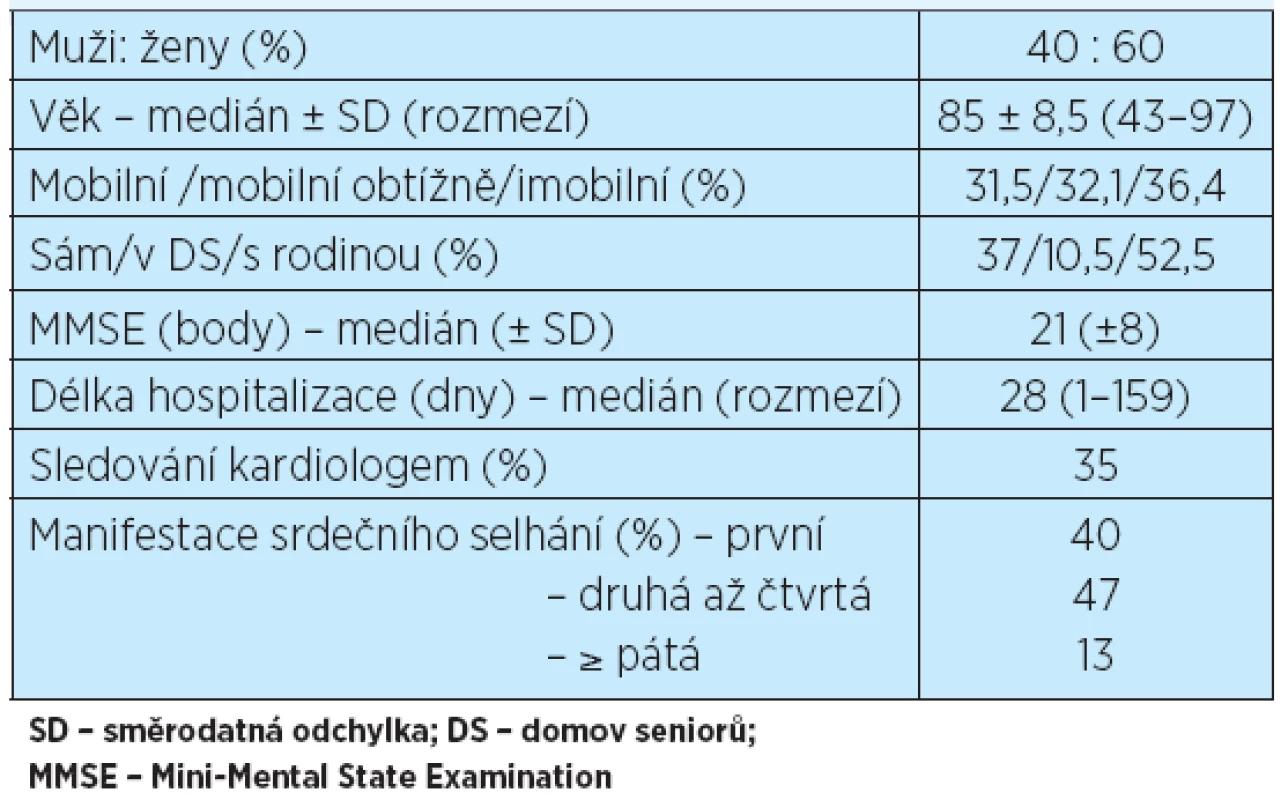
U všech pacientů byla hodnocena medikace, kterou měli pacienti uvedenou při přijetí na akutní oddělení – ACE inhibitory užívalo 52 % pacientů, betablokátory 61 %, furosemid 69 %, verospiron 38 %, digoxin 18 %, nitrát 8 % a blokátor vápníkových receptorů 18 % pacientů. Vzhledem k tomu, že 40 % pacientů bylo hospitalizováno pro první manifestaci srdečního selhání, byla vyjmuta skupina pacientů s již známým srdečním selháním (více než 1 manifestace), tito užívali ACE ihibitor ve 48 % případů, betablokátor v 70 %, furosemid v 82 %, verospiron ve 47 %, digoxin ve 24 %, nitrát v 9 % a blokátor vápníkových receptorů ve 14 % případů.
Hodnocení mortality
Mortalita v celém souboru byla velmi vysoká, během hospitalizace zemřelo 48 % pacientů, 5 % bylo přeloženo na akutní oddělení, kde většina z nich rovněž zemřela, 5 % pacientů bylo přeloženo do zařízení následné péče a 43 % bylo propuštěno domů či do zařízení sociální péče (graf 1). Z dostupných záznamů byla sledována následná mortalita – do 1 měsíce od propuštění či překladu zemřelo 10 pacientů (6 % z celkového souboru), do 1 roku zemřelo dalších 17 pacientů (10 % z celkového souboru). Celkově tedy zemřelo během hospitalizace či do 1 měsíce od propuštění, popřípadě od překladu na jiné oddělení 87 pacientů (54 % z celého souboru). Propuštěno domů, eventuálně přeloženo do dalšího zařízení následné zdravotní či sociální péče bylo 75 pacientů (46 % z celého souboru).
Graf 2. Rozdělení souboru podle ukončení hospitalizace 
Byla srovnávána skupina pacientů, kteří zemřeli během hospitalizace či do 1 měsíce od propuštění, se skupinou pacientů propuštěných domů nebo do zařízení další následné zdravotní či sociální péče. Údaje shrnuje tabulka 2. Z hodnocených komorbidit se jako statisticky významná ukázala častější přítomnost renální insuficience ve skupině zemřelých pa-cientů. V této skupině byl též větší počet pacientů se sníženou systolickou funkcí levé komory srdeční; srovnávána byla EF LK > 40 % a ≤ 40 %, přičemž do statistiky byly použity údaje jen od těch pacientů, u nichž bylo provedeno echokardiografické vyšetření a současně zhodnocena EF LK (84 % všech pacientů). Při hodnocení medikace v obou skupinách nebyly rozdíly v užívání sledovaných léčiv jednoznačně statisticky významné, výraznější rozdíl byl jen v užívání betablokátoru, přičemž přeživší pacienti užívali betablokátor při přijetí na akutní oddělení v 68 % případů oproti 55 % ve skupině zemřelých pacientů (p < 0,1). Laboratorně představovala statisticky významný rozdíl mezi oběma skupinami hladina urey a krea-tininu, což koresponduje s vyšším výskytem renální insuficience ve skupině zemřelých pacientů. Výrazný byl též rozdíl v hladině C-reaktivního proteinu (CRP), který byl významně zvýšen ve skupině zemřelých pacientů. Oproti tomu hladina albuminu byla v této skupině statisticky významně nižší(p < 0,05). Co se týče kardiospecifických markerů, byly oba (NT-proBNP i hsTnT) vyšší ve skupině pacientů zemřelých, avšak NT-proBNP bylo vyšetřeno pouze u 22 pacientů ze skupiny zemřelých (25 %) a u 22 ze skupiny přeživších (29 %) a rozptyl v hodnotách byl značně vysoký. Podobně tomu bylo s hsTnT; střední hodnoty NT-proBNP a hsTnT a průměrné hodnoty ostatních laboratorních parametrů jsou uvedeny v tabulce 3.
Tab. 2. Srovnání pacientů zemřelých za hospitalizace či do 1 měsíce od propuštění s pacienty přeživšími. Procenta se vztahují k počtu pacientů v dané skupině 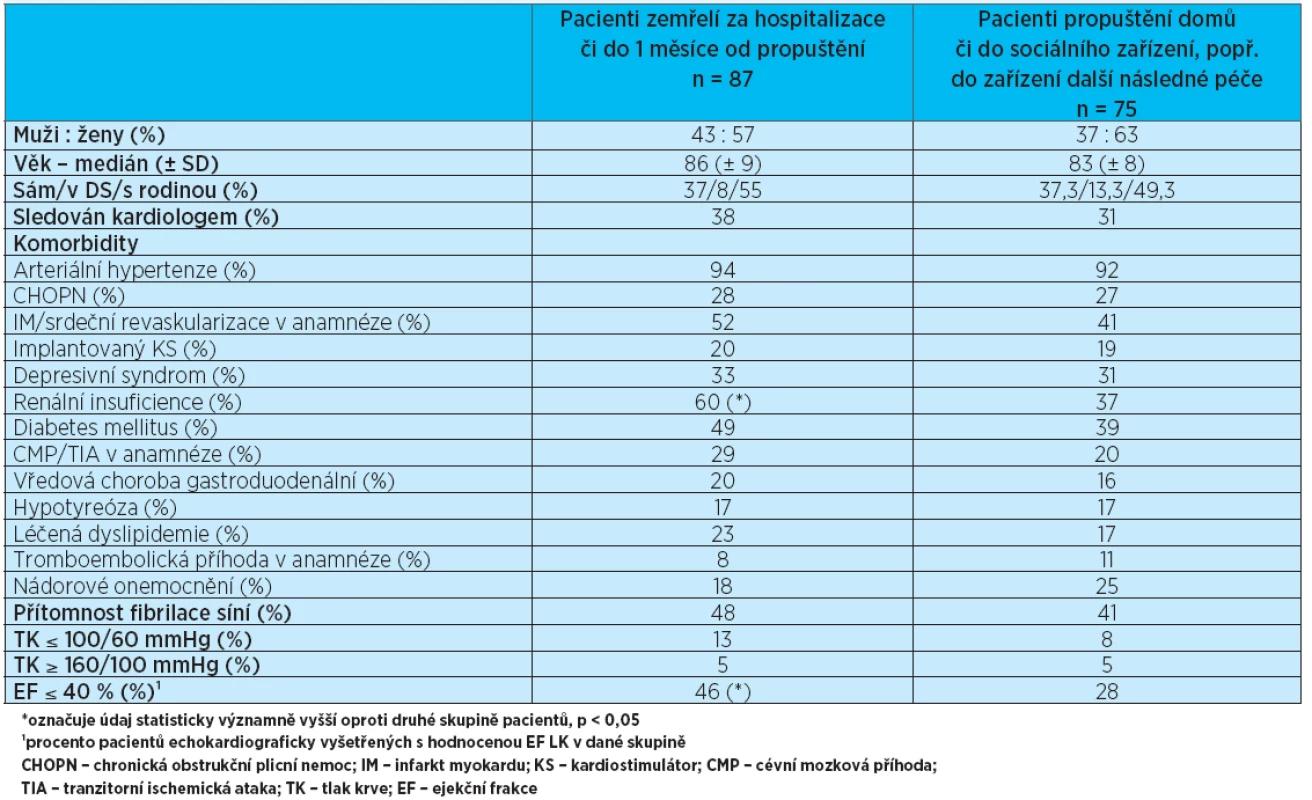
Tab. 3. Výsledky laboratorního vyšetření. Jsou uváděny průměrné hodnoty pro danou skupinu pacientů, pouze pro NT-proBNP a hsTnT jsou uvedeny střední hodnoty z důvodů velkého rozptylu hodnot 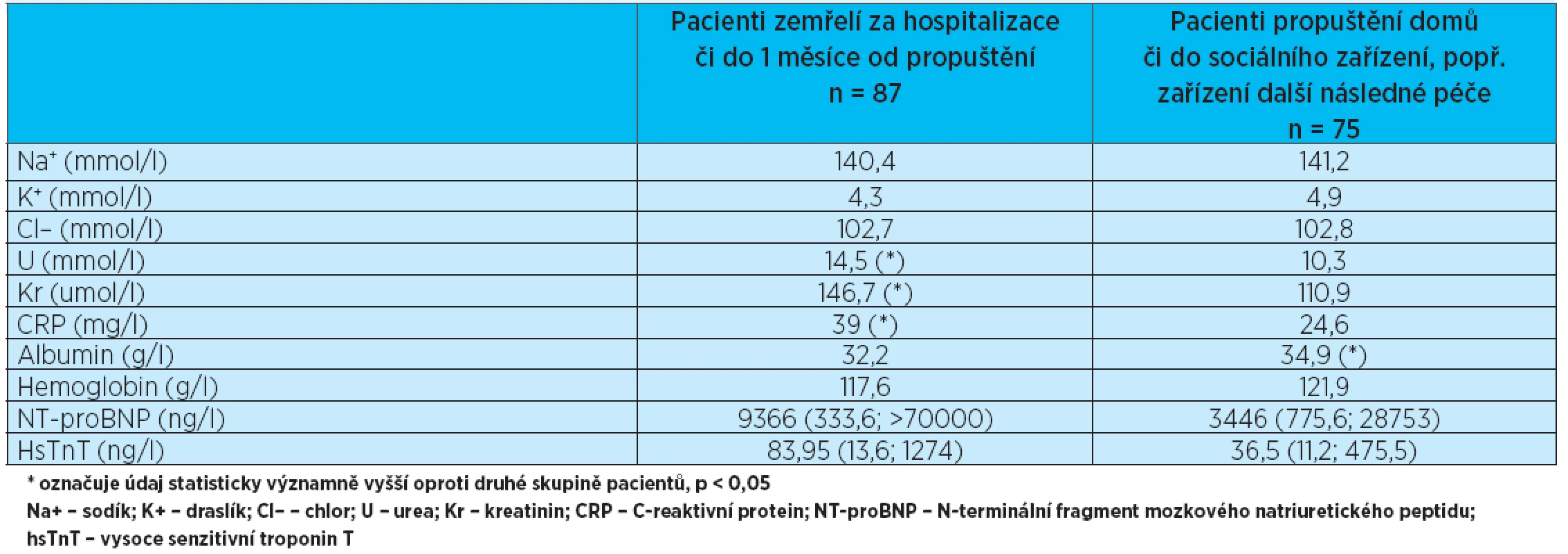
Rozdělení souboru podle ejekční frakce
Soubor pacientů byl též rozdělen podle ejekční frakce levé komory. Echokardiografické vyšetření bylo provedeno u 88 % pacientů, ejekční frakce levé komory byla zhodnocena u 84 % pacientů z celého souboru. Ejekční frakci (EF) 40 % a méně mělo 50 pacientů (37 % pacientů s hodnocenou EF), EF nad 40 % mělo 86 pacientů (63 %). Obecně se předpokládá, že srdeční selhání při zachované EF levé komory je způsobeno diastolickou dysfunkcí levé komory; ta byla v našem souboru ale prokázána, respektive zhodnocena pouze u 13 % pacientů s provedeným echokardiografickým vyšetřením. Stejně tak hypertrofie levé komory byla zjištěna jen u 8 % pacientů; všichni z nich měli EF levé komory nad 40 %. Významné chlopenní vady se vyskytovaly u 30 % vyšetřených pacientů. Jednalo se nejčastěji o současnou mitrální a trikuspidální insuficienci, dále o samostatnou mitrální či trikuspidální insuficienci, o těsnou aortální stenózu, aortální insuficienci, u jednoho pacienta o aortomitrální vadu a jednou o významnou aortální stenózu spojenou s významnou trikuspidální insuficiencí. Zajímavý je vysoký výskyt plicní hypertenze v celém souboru – u 58 % echokardiograficky vyšetřených pacientů. Statisticky významně častěji se plicní hypertenze vyskytovala u pacientů se zachovanou systolickou funkcí levé komory (p < 0,05). Pacienti se sníženou EF levé komory měli při příjmu na naše oddělení častěji hypotenzi (TK ≤ 100/60 mmHg). Rozdíl ve výskytu fibrilace síní nebyl významný. Stejně tak rozdíl v počtu manifestací srdečního selhání mezi oběma skupinami nebyl významný; údaje shrnuje tabulka 4. Byl srovnáván též výskyt přidružených onemocnění a užívaná medikace ve skupině pacientů se sníženou systolickou funkcí levé komory a pa-cientů se zachovanou systolickou funkcí levé komory srdeční (tab. 5). Podle očekávání byl zjištěn významně vyšší výskyt infarktu myokardu u pacientů se sníženou EF levé komory. Tito pacienti měli též častěji implantovaný kardiostimulátor. Při hodnocení medikace uváděné při příjmu na akutní oddělení užívali pacienti se sníženou systolickou funkcí levé komory významně častěji betablokátor a diuretika (furosemid i verospiron). Oproti tomu pacienti se zachovanou systolickou funkcí levé komory měli v medikaci častěji blokátor kalciového kanálu. Medikace v obou skupinách byla srovnávána též z hlediska přežití. Nebyla zjištěna žádná léková skupina, která by byla statisticky významně asociována s lepším přežitím jak ve skupině pacientů se sníženou systolickou funkcí levé komory, tak ve skupině pacientů se zachovanou systolickou funkcí levé komory srdeční. Přeživší pacienti v obou skupinách však častěji užívali betablokátor a digoxin. Srovnání medikace podle přežití a EF levé komory zobrazují grafy 3 a 4.
Tab. 4. Srovnání skupin pacientů s EF levé komory > 40 % a EF ≤ 40 % 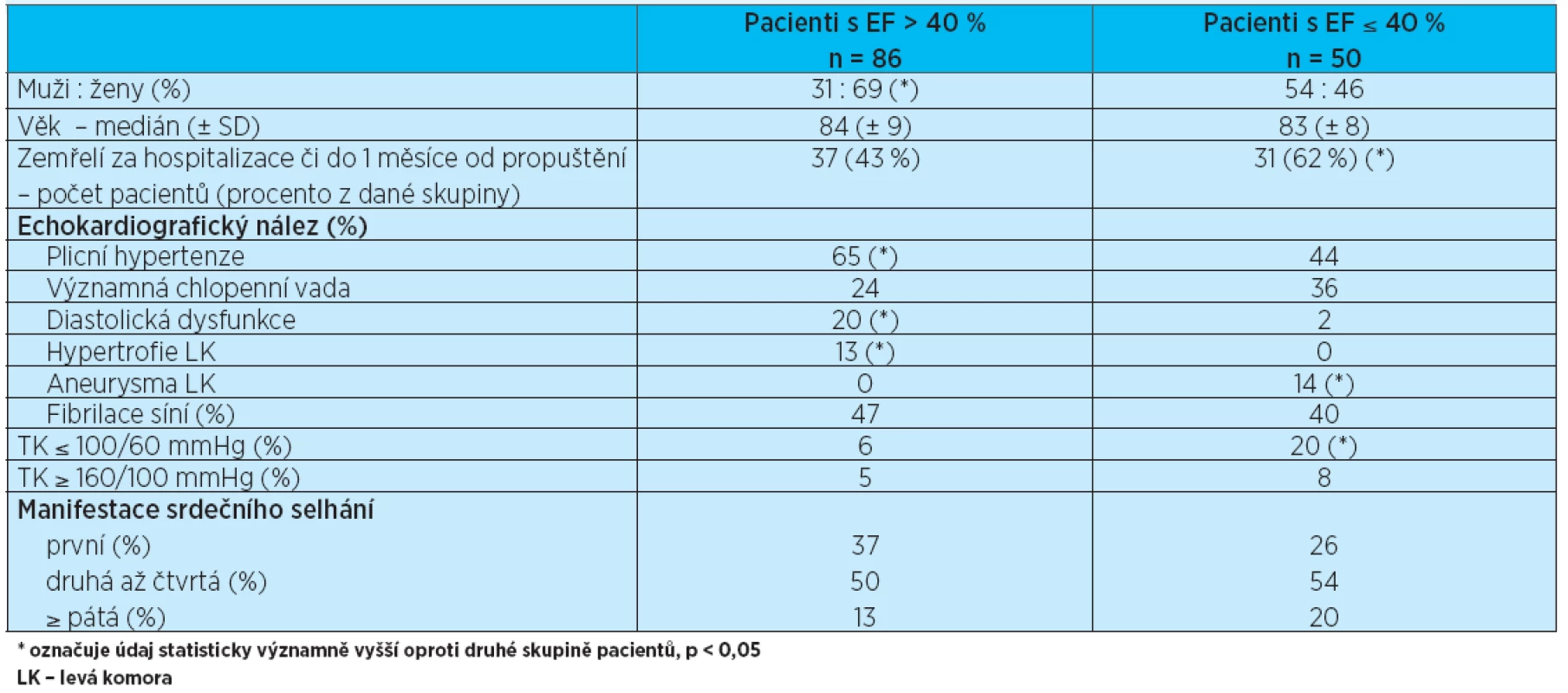
Tab. 5. Porovnání výskytu přidružených onemocnění a užívané medikace mezi skupinou pacientů s EF > 40 % a EF ≤ 40 % 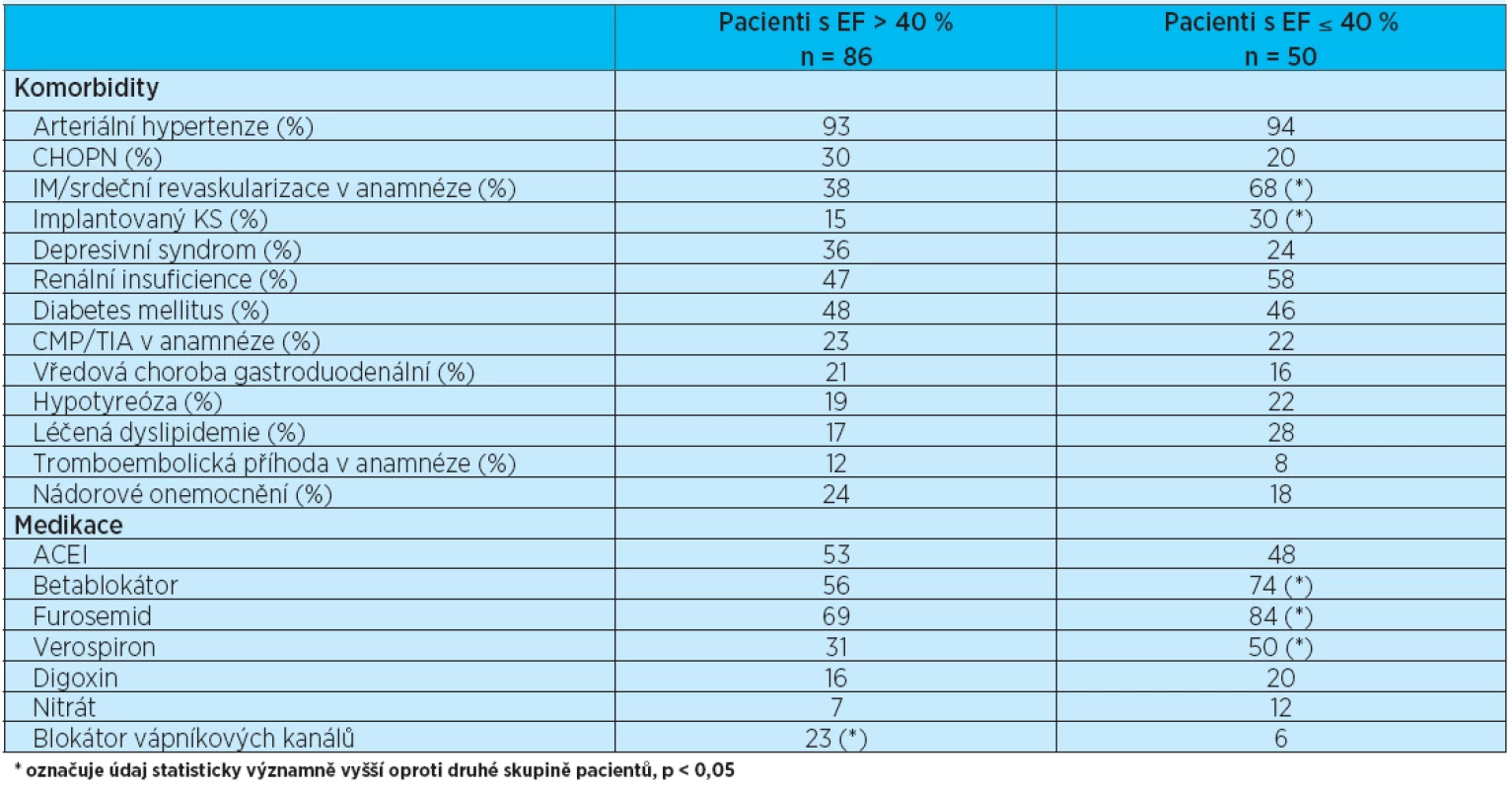
Graf 3. Medikace ve skupině pacientů se sníženou systolickou funkcí levé komory. Skupina je rozdělena na pacienty zemřelé za hospitalizace či do 1 měsíce od propuštění a na pacienty přeživší. Rozdíl v užívání jednotlivých lékových tříd nebyl mezi zemřelými a přeživšími pacienty statisticky významný, je patrná pouze tendence k častějšímu užívání betablokátoru a digoxinu ve skupině přeživších pacientů. 
Graf 4. Medikace ve skupině pacientů se zachovanou systolickou funkcí levé komory. Ani v této skupině nebyl zjištěn statisticky významný rozdíl mezi pacienty zemřelými za hospitalizace či do 1 měsíce od propuštění a pacienty přeživšími. Opět patrná tendence k častějšímu užívání betablokátorů a digoxinu ve skupině přeživších pacientů a naopak častější užívání ACEI a blokátoru vápníkových receptorů ve skupině zemřelých pacientů. 
Diskuse
V této retrospektivní studii byla zjištěna velmi vysoká mortalita pacientů hospitalizovaných pro srdeční selhání na oddělení geriatrie a následné péče Thomayerovy nemocnice v Praze. Vysoké procento úmrtí během hospitalizace je dáno jistě věkem pacientů, neboť střední věk sledovaných pacientů byl 85 let. Při srovnání skupiny pacientů zemřelých za hospitalizace či do 1 měsíce od propuštění, popřípadě od překladu na jiné oddělení a skupiny pacientů propuštěných domů či do zařízení sociální nebo další následné péče byl střední věk v první skupině vyšší oproti skupině druhé (86 vs. 83 let). Mortalita v tomto souboru (54 %) je srovnatelná například s izraelskou studií, v níž byla jednoroční mortalita 57 %(16). Ve studii Euro Heart Survey byla zjištěna hospitalizační mortalita značně nižší – 10,7 %, stejně tak i jednoroční mortalita – 28,4 %(17). Vyšší počet zemřelých v našem pozorování může být ovlivněn způsobem vyhledávání pacientů, neboť vyhledávání probíhalo na základě diagnózy při propuštění. Přestože se v převážné většině případů jednalo též o příjmovou diagnózu, u malého procenta pacientů došlo k manifestaci srdečního selhání až v průběhu hospitalizace, převážně v rámci terminální orgánové deteriorace. Mortalita v tomto souboru je zřejmě ovlivněná též typem oddělení. Pacienti méně polymorbidní a soběstačnější ve většině případů odchází domů již z akutního oddělení, a na oddělení následné péče se proto dostávají pacienti s horší prognózou, často značně závislí na ošetřovatelské péči. Rozdíly mezi pacienty přijatými pro srdeční selhání na oddělení geriatrie a kardiologie, popřípadě na interní oddělení popisuje francouzský registr pacientů se srdečním selháním(2) či belgická práce(18). Obojí zjišťují horší prognózu s vyšší mortalitou a větší disabilitou pacientů hospitalizovaných na geriatrických odděleních.
Pokud bychom měli stanovit prediktory mortality na základě našeho souboru pacientů, pak z přidružených onemocnění byla pouze renální insuficience asociovaná s úmrtím za hospitalizace či do jednoho měsíce od propuštění. Tento údaj je ve shodě se závěry z jiných studií(16, 17). Z laboratorních ukazatelů je to vyšší hladina urey a kreatininu, což koresponduje s renální insuficiencí a rovněž s výsledky jiných prací(16, 19). Dalším laboratorním parametrem, který je asociován s mortalitou pacientů v naší studii, je hladina albuminu. Pacienti zemřelí za hospitalizace či do 1 měsíce od propuštění měli významně nižší hladinu albuminu než přeživší pacienti. Opět je to ve shodě s údaji z literatury, které uvádí horší prognózu pacientů se srdečním selháním a současnou malnutricí(16, 20). Pacienti zemřelí v naší studii měli též významně vyšší hladinu CRP, což pravděpodobně odráží jejich celkově horší stav a komplikovanější průběh onemocnění již při příjmu na naše oddělení. Bowling et al. uvádí asociaci hypokalemie s vyšší mortalitou pacientů se srdečním selháním(21). V našem sledování lze též pozorovat nižší hladiny K+ ve skupině pacientů, kteří zemřeli za hospitalizace či do 1 měsíce od propuštění oproti skupině přeživších pacientů. Rozdíl ale není statisticky významný. Tento fakt je zajímavý v souvislosti s užíváním blokátorů mineralokortikoidních receptorů. Při přijetí na akutní oddělení je užívalo jen 38 % pacientů a při propuštění či přeložení z našeho oddělení 59 %. Dalo by se předpokládat, že nebyly podávány z důvodu hyperkalemie, ale hladina K+ u většiny pacientů tomu nenasvědčuje. Naopak někteří pacienti užívali kličkové diuretikum furosemid a namísto blokátoru mineralokortikoidních receptorů verospironu, jakožto kalium šetřícího diuretika, měli v medikaci suplementaci kaliem. Vzhledem k průkazu pozitivního vlivu blokátorů mineralokortikoidních receptorů na snížení mortality a morbidity pacientů se srdečním selháním je podužívání této lékové skupiny v rozporu s doporučenými postupy. Důvodem by u některých pacientů mohla být hyponatremie, kterou kombinovaná diuretická léčba může vyvolávat.
Při hodnocení laboratorních ukazatelů jsou zajímavé výsledky kardiospecifických markerů. V laboratoři Thomayerovy nemocnice se provádí vyšetření N-terminálního fragmentu mozkového natriuretického peptidu (NT-proBNP) a vysoce senzitivního troponinu T (hsTnT). Odběr NT-proBNP byl proveden u 27 % pacientů. Pacienti zemřelí měli vyšší střední hodnotu NT-proBNP oproti pacientům přeživším, ale vzhledem k malému počtu vyšetřených a velkému rozptylu naměřených hodnot nebyl rozdíl mezi oběma skupinami statisticky významný. Podobně tomu bylo i s hs-TnT. Vyšetření obou kardiospecifických markerů, zejména však NT-proBNP, přispívalo k diagnóze srdečního selhání zvláště v případech koincidence s CHOPN u některých pacientů. Uvádí se i možnost řízení léčby podle hladiny NT-proBNP, ale u pacientů se zachovanou EF levé komory se takto řízená léčba neukazuje jako výhodná(22). Vzhledem k tomu, že minimálně polovina seniorů se srdečním selháním má zachovanou EF levé komory, a též vzhledem k ceně vyšetření kardiospecifických markerů je pravděpodobně účelnější řídit terapii podle symptomů pacienta.
Prevalence srdečního selhání se zachovanou systolickou funkcí LK byla 63 %, což je srovnatelné s údaji z literatury – Tresch uvádí minimálně čtyřicetiprocentní výskyt srdečního selhání s normální ejekční frakcí levé komory(23), ve francouzském registru bylo těchto pacientů 53 %(2), podle Americké kardiologické společnosti má 20–60 % pacientů se srdečním selháním zachovanou ejekční frakci levé komory(1). Prevalence srdečního selhání se zachovanou EF levé komory narůstá s věkem. Tento typ srdečního selhání, jak již bylo uvedeno, postihuje častěji ženy a je asociován s arteriální hypertenzí, diabetem, ischemickou chorobou srdeční a fibrilací síní(1). Studie u našich pacientů potvrzuje větší procento žen mezi pacienty se zachovanou EF levé komory. Arteriální hypertenze se vyskytovala s vysokou četností u všech pacientů se srdečním selháním. Rozdíl ve výskytu diabetu rovněž nebyl pozorován. Pacienti se zachovanou systolickou funkcí levé komory měli častěji než druhá skupina pacientů fibrilaci síní, rozdíl mezi oběma skupinami ale nebyl statisticky významný. Mortalita pacientů se sníženou EF levé komory byla významně vyšší než u pacientů se zachovanou EF levé komory srdeční.
Při hodnocení echokardiografického vyšetření, které bylo provedeno u 88 % pacientů, je pozoruhodný vysoký výskyt plicní hypertenze. Hodnocení plicní hypertenze může být zatíženo chybou, neboť 45 % pacientů mělo fibrilaci síní, při níž je zhodnocení tlaku v plicnici při echokardiografickém vyšetření obtížné. Plicní hypertenze se ale vyskytovala i u pacientů se sinusovým rytmem; rozdíl výskytu plicní hypertenze mezi pacienty s fibrilací síní a se sinusovým, popřípadě stimulovaným rytmem, nebyl významný. Plicní hypertenze byla častá zejména u pacientů se zachovanou systolickou funkcí levé komory (65 %). V literatuře je popisován častý výskyt plicní hypertenze u seniorů(24). Pugh et al. uvádí, že z analýzy 246 seniorů s plicní hypertenzí bylo zjištěno, že největší část z nich měla plicní hypertenzi v důsledku onemocnění levé komory srdeční (28 %), část v důsledku plicního onemocnění (14 %), 15 % mělo plicní arteriální hypertenzi, která byla často asociována se systémovým onemocněním pojiva, 17 % pacientů mělo smíšenou plicní hypertenzi(24). Při hodnocení transpulmonálního gradientu u 392 pacientů se srdečním selháním a plicní hypertenzí van Empel et al. zjistili, že 54 % pacientů mělo transpulmonální gradient > 12 mmHg, což svědčí o prekapilární složce plicní hypertenze, přičemž plicní hypertenze byla zjištěna i u pacientů s pouze mírným stupněm diastolické dysfunkce(25). Patogeneze plicní hypertenze u seniorů se srdečním selháním není tedy zcela objasněná. Přestože nejčastěji se jedná o postkapilární plicní hypertenzi, může být přítomna i prekapilární složka. Lze spekulovat o remodelaci plicního cévního řečiště vlivem trvale zvýšeného tlaku v zaklínění, o vlivu kyslíkových radikálů při chronické hypoxemii v důsledku srdečního selhání, o srdeční restrikci při snížené poddajnosti a kontraktilitě myokardu v séniu, o stařecké amyloidóze srdce a podobně. Výskyt plicní hypertenze u pacientů se srdečním selháním je však pravděpodobně asociován s horší prognózou, jak uvádí africká studie(26). V našem souboru pacientů nebyl rozdíl ve výskytu plicní hypertenze mezi pacienty zemřelými a přeživšími statisticky významný. Vzhledem k špatné prognóze pacientů s plicní arteriální hypertenzí lze však očekávat, že by tato patologie mohla zhoršovat průběh srdečního selhání.
Posouzení léčby v naší skupině pacientů z hlediska adherence k doporučeným postupům je obtížné vzhledem k vysokému procentu pacientů se zachovanou systolickou funkcí levé komory, pro které nejsou jednoznačná doporučení stran farmakoterapie, založená na velkých randomizovaných studiích. Nebyl prokázán jednoznačně příznivý efekt na ovlivnění mortality a morbidity při léčbě sartany – studie CHARM-Preserved(9) s candesartanem či I-PRESERVE s irbesartanem(10) ani při léčbě ACE inhibitorem – studie PEP-CHF s perindoprilem(11). Vliv betablokátorů byl studován ve studii SENIORS, v níž při rozdělení pacientů podle EF (nad 40 % a ≤ 40 %) nebyl patrný pozitivní vliv nebivololu u pacientů s EF > 40 % oproti placebu(12, 13). Ve dvou malých studiích byl zjištěn příznivý efekt verapamilu při srdečním selhání se zachovanou systolickou funkcí LK. Verapamil zmírnil symptomy a zlepšil toleranci zátěže; došlo též k zlepšení diastolické dysfunkce levé komory srdeční(8, 14, 15). Při hodnocení léčby v našem souboru pacientů užívalo ACE inhibitory 52 % pa-cientů, betablokátory 61 %, furosemid 69 %, verospiron 38 %, digoxin 18 %, nitrát 8 % a blokátor vápníkových kanálů 18 % pacientů. Tyto údaje jsou srovnatelné například s izraelskou studií, v níž ACE inihibitor užívalo 42 % pacientů, betablokátor 36 %, furosemid 79 %, spironolakton 21 % a digoxin 26 %(16). Podle americké studie týkající se srdečního selhání, která nebyla zaměřená přímo na seniory, avšak 83,3 % pa-cientů bylo nad 65 let, užívalo v roce 2004 ACE inhibitor 51,4 % pacientů, betablokátor 73,7 % a digoxin 33,3 %(6). Otázkou je nízké procento pacientů užívajících ACE inhibitor, přestože patří k základní doporučované medikaci v léčbě pacientů se srdečním selháním. Možný je vliv nežádoucích účinků ACE inhibitorů, zejména ortostatické hypotenze, která může být u seniorů často důvodem netolerance léčby ACE inhibitorem. Dalším důvodem může být preference symptomatické terapie u seniorů (diuretika, digoxin) před terapií snižující mortalitu. Limitem v hodnocení medikace je fakt, že byla zaznamenávána medikace při příjmu na akutní oddělení, přičemž 40 % pacientů bylo přijato pro první manifestaci srdečního selhání. Při zhodnocení medikace u pacientů hospitalizovaných pro opakovanou dekompenzaci známého srdečního selhání byly však údaje podobné. Při srovnání medikace pacientů zemřelých za hospitalizace či do 1 měsíce od propuštění a pacientů přeživších se jako jediné z lékových skupin asociovaných s lepším přežitím zdají být betablokátory (p < 0,1). Totéž je patrné i při rozdělení pa-cientů podle EF levé komory srdeční. Žádná léková skupina nepředstavovala statisticky významný rozdíl mezi pacienty zemřelými a přeživšími; je patrná pouze větší asociace mezi přežitím a užíváním betablokátorů a digoxinu ve skupině pacientů přeživších, a to jak při systolické dysfunkci levé komory srdeční, tak při její zachované systolické funkci. Skupiny pacientů při tomto rozdělení byly však příliš malé na to, aby bylo možné dělat z hodnocení léčby a jejího vlivu na mortalitu jednoznačné závěry.
Závěr
Výsledky této práce potvrzují, že charakteristiky pacientů se srdečním selháním se mění s přibývajícím věkem – je zastoupeno více žen, je častěji přítomna zachovaná systolická funkce levé komory srdeční. Mortalita seniorů na srdeční selhání je velmi vysoká. Úmrtím jsou ohroženi zejména pacienti se současnou renální insuficiencí a malnutricí, horší prognózu mají též pacienti se systolickou dysfunkcí levé komory srdeční. V adherenci k doporučeným postupům stran farmakoterapie srdečního selhání jsou rezervy, které mohou být u seniorů zčásti dané netolerancí doporučovaných lékových skupin. Problémem je léčba srdečního selhání se zachovanou systolickou funkcí levé komory srdeční, pro niž jednoznačné doporučené postupy chybí. V našem souboru pacientů lze pozorovat vztah mezi přežitím a léčbou betablokátory jak ve skupině pacientů se sníženou systolickou funkcí levé komory, tak ve skupině pacientů se zachovanou systolickou funkcí levé komory srdeční. Z echokardiografických parametrů je zajímavý vysoký výskyt plicní hypertenze. Studií zaměřených na populaci seniorů se srdečním selháním není mnoho. Randomizované studie, podle nichž jsou vytvářeny doporučené postupy, mají většinou zastoupení seniorů malé. Navíc primárním cílem většiny z nich je snížení mortality, přičemž u seniorů je třeba též myslet na ovlivnění symptomů, které ve studiích často hodnoceny nejsou. Lékové skupiny indikované u srdečního selhání se sníženou systolickou funkcí levé komory zatím neprokázaly stejně pozitivní vliv na snížení mortality a morbidity pacientů se zachovanou systolickou funkcí levé komory srdeční. Léčbu srdečního selhání se zachovanou systolickou funkcí levé komory je tedy nutné nadále intenzivně zkoumat. Je třeba celkově prohlubovat znalosti o populaci seniorů se srdečním selháním a podněcovat další studie, které by směřovaly k zlepšení léčby a péče o tuto skupinu pacientů.
Autoři prohlašují, že v souvislosti s publikací článku nejsou ve střetu zájmů a vznik ani publikace článku nebyly podpořeny farmaceutickou firmou.
MUDr. Ludmila Pavlíčková
Dr. MEd. Anatolij Cybulja
oddělení geriatrie a následné péče,
Thomayerova nemocnice, Praha
MUDr. Ludmila Pavlíčková
e-mail: ludmila.pavlickova@ftn.cz
Je absolventkou 1. LF UK v Praze. V letech 2006–2009 byla zaměstnána na II. interní klinice Všeobecné fakultní nemocnice v Praze. V období 2009–2010 pracovala na Georgetown University ve Washingtonu DC, kde se v laboratoři profesora Y. Suzukiho zabývala studiem reaktivních forem kyslíku a plicní hypertenze. Od ledna 2011 působí na oddělení geriatrie a následné péče Thomayerovy nemocnice v Praze. V roce 2014 složila atestaci z geriatrie.
Zdroje
1. Hunt SA, Abraham WT, Chin MH, et al. 2009 Focused update incorporated into the ACC/AHA 2005 Guidelines for the Diagnosis and Management of Heart Failure in Adults: A report of the American College of Kardiology Foundation/American Heart Association Task Force on Practice Guidelines: Developed in collaboration with the International Society for Heart and Lung Transplantation. Circulation 2009; 119 : 391–479.
2. Cohen-Solal A, Desnos M, Delahaye F, et al. A national survey of heart failure in French hospitals. The Myocardiopathy and Heart Failure Working Group of the French Society of Cardiology, the National College of General Hospital Cardiologists and the French Geriatrics Society. Eur Heart J 2000; 21(9): 763–769.
3. Masoudi FA, Havranek EP, Krumholz HM. The burden of chronic congestive heart failure in older persons: magnitude and implications for policy and research. Heart Fail Rev 2002; 7 : 9 –16.
4. Mosterd A, Hoes AW. Clinical epidemiology of heart failure. Heart 2007; 93 : 1137–1146.
5. Stewart S, MacIntyre K, Hole DJ, et al. More ‚malignant‘ than cancer? Five-year survival following a first admission for heart failure. Eur J Heart Fail 2001; 3(3): 315–322.
6. Joffe SW, Webster K, McManus DD, et al. Improved survival after heart failure: a community-based perspective. J Am Heart Assoc 2013; 2(3): 000053.
7. Yancy CW, Jessup M, Bozkurt B, et al. ACCF/AHA guideline for the management of heart failure: executive summary: a report of the American College of Cardiology Foundation/American Heart Association Task Force on practice guidelines. Circulation 2013; 128(16): 1810–1852.
8. McMurray JJ, Adamopoulos S, Anker SD, et al; ESC Committee for Practice Guidelines. ESC Guidelines for the diagnosis and treatment of acute and chronic heart failure 2012: The Task Force for the Diagnosis and Treatment of Acute and Chronic Heart Failure 2012 of the European Society of Cardiology. Developed in collaboration with the Heart Failure Association (HFA) of the ESC. Eur Heart J 2012; 33(14): 1787–17847.
9. Yusuf S, Pfeffer MA, Swedberg K, et al. Effects of candesartan in patients with chronic heart failure and preserved left-ventricular ejection fraction: the CHARM-Preserved Trial. Lancet 2003; 362 : 777–781.
10. Massie BM, Carson PE, McMurray JJ, et al. Irbesartan in patients with heart failure and preserved ejection fraction. N Engl J Med 2008; 359 : 2456–2467.
11. Cleland JG, Tendera M, Adamus J, et al. The perindopril in elderly people with chronic heart failure (PEP-CHF) study. Eur Heart J 2006; 27 : 2338–2345.
12. Haq MA, Wong C, Mutha V, et al. Therapeutic interventions for heart failure with preserved ejection fraction: A summary of current evidence. World J Cardiol 2014; 6(2): 67–76.
13. Ghio S, Magrini G, Serio A, et al. Effects of nebivolol in elderly heart failure patients with or without systolic left ventricular dysfunction: results of the SENIORS echocardiographic substudy. Eur Heart J 2006; 27 : 562–568.
14. Setaro JF, Zaret BL, Schulman DS, et al. Usefulness of verapamil for congestive heart failure associated with abnormal left ventricular diastolic filling and normal left ventricular systolic performance. Am J Cardiol 1990; 66 : 981–986.
15. Hung MJ, Cherng WJ, Kuo LT, Wang CH. Effect of verapamil in elderly patients with left ventricular diastolic dysfunction as a cause of congestive heart failure. Int J Clin Pract 2002; 56 : 57–62.
16. Vigder C, Ben Israel Y, Meisel SR, et al. Management and 1 year outcome of odest-old hospitalized heart failure patients: a subacute geriatric hospital survey. Isr Med Assoc J 2010; 12(8): 483–488.
17. Komajda M, Hanon O, Hochadel M, et al. Contemporary management of octogenarians hospitalized for heart failure in Europe: Euro Heart Failure Survey II. Eur Heart J 2009; 30(4): 478–486.
18. De Geest S, Scheurweghs L, Reynders I, et al. Differences in psychosocial and behavioral profiles between heart failure patients admitted to cardiology and geriatric wards. Eur J Heart Fail 2003; 5(4): 557–567.
19. Heras M, Fernández-Reyes MJ, Sánchez R, et al. Serum uric acid as a marker of all-cause mortality in an elderly patient cohort. Nefrologia 2012; 32(1): 67–72.
20. Sargento L, Satendra M, Almeida I, Sousa C. Nutritional status of geriatric outpatients with systolic heart failure and its prognostic value regarding death or hospitalization, biomarkers and quality of life. J Nutr Health Aging 2013; 17(4): 300–304.
21. Bowling CB, Pitt B, Ahmed MI, et al. Hypokalemia and outcomes in patients with chronic heart failure and chronic kidney disease: findings from propensity-matched studies. Circ Heart Fail 2010; 3(2): 253–260.
22. Maeder MT, Rickenbacher P, Rickli H, Abbühl Het al; TIME-CHF Investigators. N-terminal pro brain natriuretic peptide-guided management in patients with heart failure and preserved ejection fraction: findings from the Trial of Intensified versus standard Medical therapy in Elderly patients with Congestive Heart Failure (TIME-CHF). Eur J Heart Fail 2013; 15(10): 1148–1156.
23. Tresch DD, McGough MF. Heart failure with normal systolic function: a common disorder in older people. J Am Geriatr Soc 1995; 43(9): 1035–1042.
24. Pugh ME, Sivarajan L, Wang L, et al. Causes of Pulmonary hypertension in the elderly. Chest 2014.
25. van Empel VP, Kaufmann BA, Bernheim AM, et al. Interaction between Pulmonary Hypertension and Diastolic Dysfunction in an elderly Heart Failure population. J Card Fail 2014; 20(2): 98–104.
26. Karaye KM, Saidu H, Bala MS, Yahaya IA. Prevalence, clinical characteristics and outcome of pulmonary hypertension among admitted heart failure patients. Ann Afr Med 2013; 12(4): 197–204.
Štítky
Geriatria a gerontológia Praktické lekárstvo pre dospelých Protetika
Článek Editorial
Článok vyšiel v časopiseGeriatrie a Gerontologie
Najčítanejšie tento týždeň
2015 Číslo 1- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Kombinace metamizol/paracetamol v léčbě pooperační bolesti u zákroků v rámci jednodenní chirurgie
- Antidepresivní efekt kombinovaného analgetika tramadolu s paracetamolem
- Vareniklin jako pomocník v léčbě nikotinismu i u psychiatrických pacientů
- Fixní kombinace paracetamol/kodein nabízí synergické analgetické účinky
-
Všetky články tohto čísla
- Kvalita života obyvateľov v zariadeniach pre seniorov
- Akutní pankreatitida, obávaná diagnóza i ve starším věku
- Tuberkulóza v seniorském věku
- Editorial
- Věnujeme dost pozornosti orální hygieně seniorů?
- Tinnitus – často opomíjený problém
- Inkluzivní mobilita – o dopravě a stárnutí populace měst
-
20. celostátní gerontologický kongres – vybraná abstrakta
20th National Gerontological Congress –selected abstracts - Srdeční selhání u seniorů v podmínkách oddělení následné péče
- Vzpomínka na profesora Jaro Křivohlavého
- Primář MUDr. Jaroslav Müllner osmdesátiletý
- Geriatrie a Gerontologie
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Akutní pankreatitida, obávaná diagnóza i ve starším věku
- Tinnitus – často opomíjený problém
- Kvalita života obyvateľov v zariadeniach pre seniorov
- Tuberkulóza v seniorském věku
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy




