-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Infekce močových cest u seniorů
Urinary tract infections in geriatric patients
Urinary tract infections are very numerous in people over 60 years of age.They will be met by all physicians who care for these patients across the union. Based on current knowledge of pathophysiology, colonization of urinary tract and clinical manifestations westrive for ration altreatment with the aim of restricting antibiotics to indicated cases and the use of other modalities of treatment.
Keywords:
antibiotics – urinary infection – asymptomatic bacteruria
Autori: K. Vlachová
Pôsobisko autorov: Centrum následné péče FN Motol, Praha
Vyšlo v časopise: Geriatrie a Gerontologie 2019, 8, č. 4: 158-163
Kategória: Přehledový článek
Súhrn
Infekce močových cest jsou u osob starších 60 let velmi četné. Setkají se s nimi všichni lékaři, kteří s o tyto pacienti starají napříč odbornostmi. Na základě současných znalostí o patofyziologii, kolonizaci močových cest a klinických projevů se snažíme o racionální léčbu s cílem omezení antibiotik na indikované případy a využití dalších modalit léčby.
Klíčová slova:
močová infekce – asymptomatická bakteriurie – antibiotiká
Úvod
Infekce močových cest provázejí člověka od narození do konce života. Jejich výskyt a četnost se mění v průběhu života v závislosti na pohlaví a věku člověka. Od narození do batolecího věku mírně převažují chlapci, což odpovídá vyššímu zastoupení vrozených vad močových a pohlavních cest, většinou spojených se stagnací moči a sekundární uroinfekcí. Od batolecího věku až po stáří pak jednoznačně převažují ženy. Od 60 let výše se četnost infekcí u obou pohlaví vyrovnává. Odpovídá to fyziologickým změnám spojeným se stárnutím, které ovlivňují evakuaci močových cest zejména měchýře, a stavem sliznic s větší náchylností k vytváření bakteriálních biofilmů (1).
Poznámka: Věkové hranice kalendářně dle WHO: do 60 let střední věk; do 75 let časné stáří a od 90 let vlastní stáří. Dle současných pohledů je třeba zohlednit též biologický a sociální věk (2).
Obecně lze říci, že se ve stáří pravidelně setkáváme s kolonizací močových cest bakteriemi. Infekce znamená již onemocnění, které naše pacienty nejen obtěžuje, ale může je i vážně ohrozit (graf 1, tab. 1).
Graf 1. Rozložení symptomatické uroinfekce a ABU v populaci. Naber KG, 2001 
Tab. 1. Klasifikace močových infekcí dle Evropské urologické asociace 
Asymptomatická bakteriurie (dále ABU) znamená opakovanou přítomnost významného množství patogenních bakterií ve dvou vzorcích moči po sobě bez klinických a biochemických projevů zánětu.
V současné době je kladen velký důraz na klinické vymezení ABU. ABU se vyskytuje u 6–16 % žen nad 60 let v komunitě, u 25–54 % žen a poloviny mužů žijících v léčebných domech a obdobných institucích a ve 100 % u osob s permanentním močovým katétrem (3).
ABU nacházíme u onemocnění podporujících adherenci bakterií na sliznicích: imunodeficitní stavy, nádorová onemocnění, metabolická onemocnění (např. diabetes mellitus), užívání některých farmak (např. kortikoidů), stavy po opakovaných výkonech na močových cestách a střevním traktu pro onemocnění střeva (např. M. Crohn), divertikulární onemocnění. V praxi se nedoporučuje provádět mikrobiologická vyšetření tam, kde předpokládáme z anamnézy, biologického a klinického stavu kolonizaci, protože tyto osoby stejně nebudeme léčit.
Mikrobiologické vyšetření je opodstatněné, pokud plánujeme diagnostický nebo operační výkon, spojený s rizikem aktivace infekce a možnosti ovlivnění průběhu operace a pooperačního stavu vznikem infekce.Tento postup šetří výdaje za zbytečné vyšetřování a snižuje rozvoj bakteriální rezistence.
Je třeba opakovaně zdůrazňovat, že cílenými studiemi bylo prokázáno, že ABU na podkladě kolonizace močových cest nelze trvale vyléčit. Naopak kolonizující bakterie se do určité míry chovají jako obranná bariéra proti potencionálně vyšším agresorům. Pokud tyto kolonisty zlikvidujeme neuváženým podáváním antibiotik, pacienta více ohrozíme komplikovanější polyrezistentními bakteriemi a expozicí dalšími farmaky (4, 5, 6).
A. Přístup k uroinfekcím seniorů v ambulanci
Ambulantní léčení močových infekcí se týká většinou zánětů dolních močových cest, u mužů též zánětů prostaty a nadvarlat. Záněty horních močových cest u osob vyššího věku 65+ léčíme ambulantně méně, protože jejich klinický průběh vyžaduje hospitalizaci častěji než u osob mladšího věku.
Klinické příznaky
Zánět močového měchýře u žen – seniorek patří podle v současné době platné definice mezi komplikované cystitidy. Důvodem jsou předpokládané involuční změny sliznice a často přítomné komorbidity. Změny obranyschopnosti sliznice podmiňují kolonizaci sliznice enteropatogenními bakteriemi a tendenci k častým recidivám pro snížené možnosti samo uzdravení. Komorbidity, byť kompenzované, komplikují hojení a podporují recidivy či rekurence infekcí. V této skupině žen se vyskytují časté chronické mikční obtíže, jako jsou chronické dysurie, nykturie a inkontinence moči. Pro klinické posouzení je důležitý akutní vznik nových obtíží, akutní významné zhoršení stávajících obtíží a doprovodné změny charakteru moči (kalná, páchnoucí, někdy hematurická).
U mužů – seniorů se setkáváme též s cystitickými obtížemi po prochladnutí, při dehydrataci, při předchozí, byť krátkodobé manipulaci v močových cestách. Rozvoj infekce podporuje vedle změn sliznice i horší vyprazdňování měchýře s významným podílem onemocnění prostaty různého typu nebo chronických změn v uretře po anamnestických zánětech a instrumentacích. Zatímco u žen je zdrojem recidiv kolonizace sliznice měchýře a introitu, u mužů osidlují kolonizující bakterie měchýř nezřídka s divertikulární přestavbou a tkáň prostaty při chronickém reziduu různého objemu. Zánět nadvarlete je velmi bolestivé onemocnění, provázené vysokou teplotou a lokálně otokem a zarudnutím celého skrota s výraznou bolestivostí na straně zánětu. Někdy již při vstupním vyšetření pozorujeme fluktuaci a riziko vzniku abscesu. Zánět prostaty u seniorů je řidší komplikací, spíše po předchozí diagnostické biopsii. Je provázený bolestivostí, makroskopickou hematurií, teplotou a někdy retencí moči.
Pokud mají ambulantní, dosud aktivní pacienti systémové příznaky, tj. teplotu, nově se vyskytnuvší lumbalgie nebo nejasné bolesti břicha či podbřišku, jsou významně unavení, mají nově hypotenzi, vždy zvažujeme pyelonefritidu.
Diagnostika
Hojně je diskutovaná otázka kultivace moči ambulantních pacientů – kdy, jak a proč. Promítají se zde kritéria nákladů, výtěžnosti výsledků pro nastavení léčby a reálné provedení správného odběru moči a možnost včasného zpracování vzorku.Vzhledem k tomu, že pacienti přicházejí akutně, je nutné v ambulanci provést dostupná vyšetření. Moč je vyšetřena diagnostickými papírky, dle dostupnosti akutních laboratoří biochemicky, někdy v ordinaci urologa mikroskopicky. Součástí vyšetření by mělo být vyšetření břicha a genitálu a sonografie (UZ) s vyloučením obstrukční uropatie. UZ vyšetření je nebytné u pacientů se systémovými příznaky a těch, kteří se nemohou vymočit (mužů i žen!). Makroskopickou hematurii i při podezření na nádor močových cest hned nevyšetřujeme endoskopicky. Endoskopické nebo i celkové zobrazovací vyšetření se doplňuje dle klinického průběhu po zvládnutí akutních zánětlivých příznaků.
Kultivační vyšetření indikujeme vždy při podezření na pyelonefritidu a pacienta s antibiotiky posíláme ještě do domácího ošetřování a dále u pacientů s opakovanými obtížemi po předchozí empirické léčbě.
Odběr moči sterilní technikou může být technicky obtížný – špatně pohyblivý pacient, pacient s neurologickým onemocněním s ovlivněním motoriky, výrazně obézní pacient, ženy s významnou atrofií genitálu a muži s pokročilou fimózou. U všech jmenovaných je vysoký předpoklad kontaminace vzorku při odběru. Je na lékaři zvážit odběr cévkované moči a samozřejmě pak tuto skutečnost uvést na mikrobiologickou žádanku. Uchování vzorku moči je možné v chladničce po dobu 12 hodin. Urikulty s ponornými diagnostickými půdami poskytují dobrou orientací, ale nenahradí mikrobiologické vyšetření. Při použití Urikultu dodržujeme skladovací podmínky výrobce.
U zánětů nadvarlat seniorů odebíráme moč kultivačně. Předpokládáme zdroj infekce v měchýři nebo prostatě a šíření kanalikulárně do nadvarlete. Skrotum vyšetříme šetrnou palpací a UZ k vyhodnocení rozsahu zánětu a vyloučení již formovaných abscesů. Stejně tak založíme kultivaci moči i při zánětu prostaty a UZ pátráme po močovém reziduu a stavu prostaty. Vzhledem k bolestivosti minimalizujeme rektální vyšetření (tab. 4).
Tab. 2. Iniciální ATB léčba těžké sepse / septického šoku (Beneš J. Antibiotická terapie sepse, 2015) 
Tab. 3. Rozdělení celkově podávaných ATB podle mechanismu účinku, razance působení a průniku do tkání (Beneš J. Antibiotická terapie sepse, 2015) 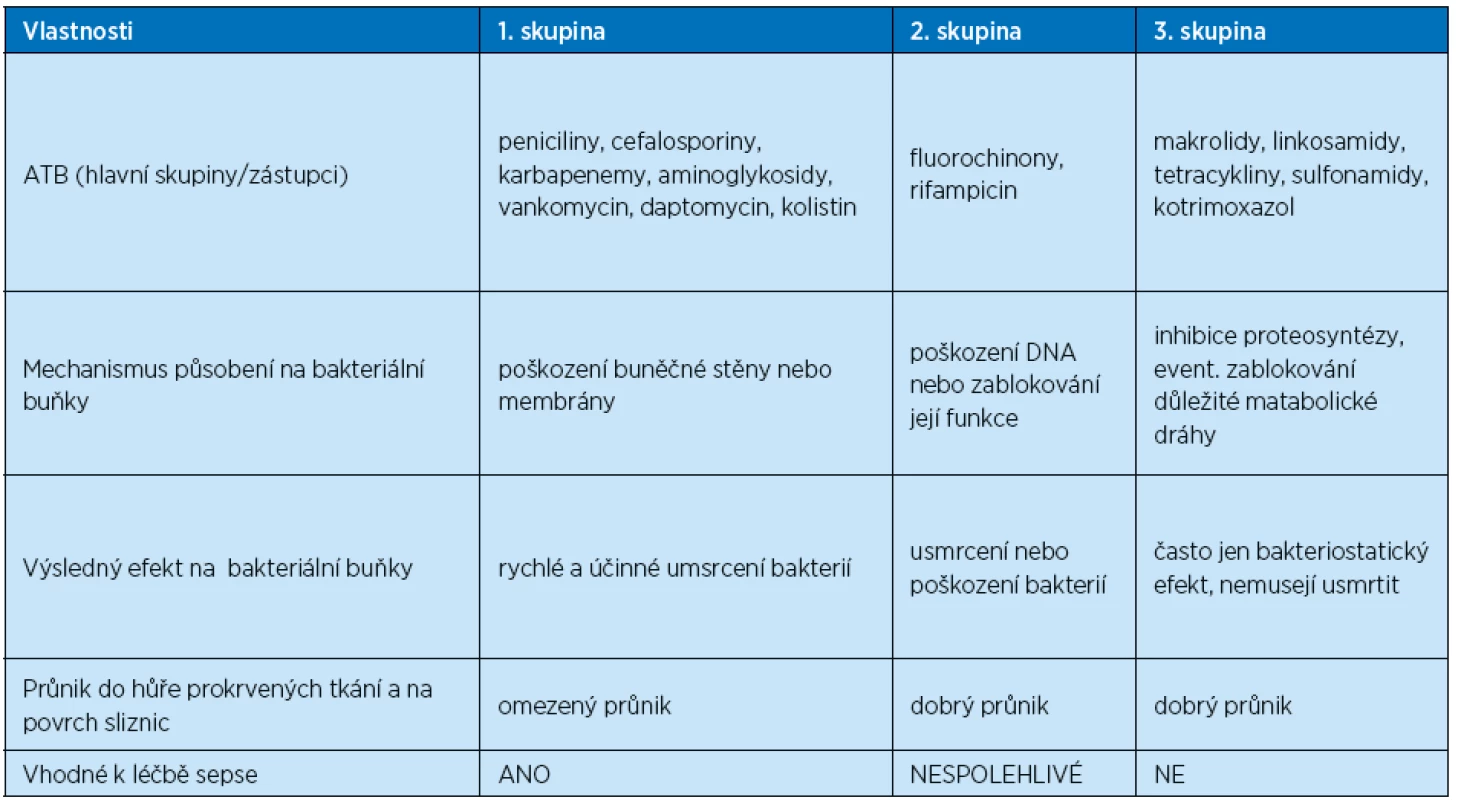
Tab. 4. Význam doporučení pro snížení recidiv uroinfekcí 
Léčení
Pokud diagnostikujeme akutní uroinfekci jako příčinu akutních obtíží pacienta, reagujeme okamžitým nasazením léčby. Tato léčba je empirická – může pomoci předchozí znalost mikrobiologických nálezů, znalost vývoje regionálních resistencí, znalost renálních a jaterních funkcí konkrétního nemocného. Ne vždy léčba takto vybraným antibiotikem vede k dlouhodobé úlevě. Pokud máme k dispozici kultivační vyšetření (ideálně vstupní a kontrolní), můžeme se rozhodnout, zda léčbu opakovat cíleně. Pacientky trápí vleklé dysurie, pálení vulvy, bolesti v uretře a podbřišku a časté močení. Protože je většina těchto pacientek kolonizovaných, je otázkou, zda hlavním lékem budou střídající se antibiotika. U žen ve fertilním věku bez závažných komorbidit je předpoklad, že se při režimech s prolongovaným nízkodávkovaným podáváním antibiotika/nebo imunomodulací podaří zdroj infekce eliminovat. U postmenopauzální skupiny žen je to velmi obtížné a s přibývajícím věkem a přibývajícími komorbiditami až nepravděpodobné. V léčbě je třeba si vytknout, co pacientce nejvíce vadí a co ji ohrožuje. Pokud pacientka nemá život ohrožující infekci, preferujeme léčbu doprovodných nepříjemných symptomů. Marné opakování antibiotik nevede k trvalým výsledkům a v čase indukuje další komplikace: alergii, dysmikrobii a vývoj rezistentních kmenů ve střevním rezervoáru. K doplňkovým lékům patři imunomodulační léčba, její efekt ale s věkem klesá. Lokální hormonální léčbu estrogeny lze použít u žen, kde nejsou kontraindikace. Další léčebné modality jsou celková spasmoanalgetika, lokální zvlhčující a analgetické krémy, vhodná anticholinergika na snížení urgencí, úprava stolice a samozřejmě racionální pitný režim – oba extrémy, jak hypohydratace, tak hyperhydratace s sebou nesou značná rizika. Je třeba pacientce vysvětlit, že zjištění přítomnosti bakterií v moči neznamená rovnítko s jejími problémy a že ji bakterie neohrožují na životě, o čemž jsou některé čtenářky veřejně dostupných zdrojů nezvratně přesvědčené.
Obdobně postupujeme i u mužů, u kterých je zdrojem chronické bakteriurie kolonizace prostaty. Chronická kolonizace prostaty není důvodem k radikální operaci, srovnatelné s odstraněním prostaty při onemocnění zhoubným nádorem. Je opět třeba pacientovi vysvětlit trpělivě rizika léčby, její odůvodnění a možné trvalé následky. Snažíme se medikamentózně zlepšit evakuaci měchýře a ovlivnit tkáň prostaty.
Ambulantní pacienty léčíme perorálními antibiotiky, zcela výjimečně zahájíme léčbu jednorázovým parenterálním antibiotikem. Parenterální antibiotika v ambulantním režimu jsou pro pracoviště limitována cenou a možnostmi rozsahu péče. V úvahu přicházejí zejména aminoglykosidy a ertapenem, protože je lze aplikovat v jedné denní dávce. U geriatrických pacientů vyžadují tato antibiotika monitorování účinku, což přesahuje ambulantní možnosti.
Nejčastěji používaným lékem na léčení cystitid je nitrofurantoin. Dosahuje rychle vysokých hladin v moči. I po dlouhých letech používání (mikrokrystalická forma od r. 1953, makrokrystalická od r. 1967) na něj mají bakterie stále nízkou rezistenci. Je to dáno tím, že nedosahuje účinné tkáňové hladiny. Nelze použít u zánětů ledvin a pohlavních orgánů (nadvarlat, prostaty), minimálně ovlivní střevní mikrobiom. Nemusí se užívat v časem vymezených intervalech. Jeho největší nevýhodou je gastrointestinální nesnášenlivost, závislá na velikosti krystalů účinné látky (makrokrystalická forma se vstřebává pomaleji, má menší vedlejší účinky).V našich podmínkách lze předepsat nitrofurantoinmagistraliter, který je mnohými pacienty významně lépe tolerován než současně distribuované generikum. Nitrofurantoin se má užívat s jídly, nikoli na lačno! Zlepší se tak jeho farmakokinetická dostupnost a sníží zažívací obtíže. Nitrofurantoin lze použít v dlouhodobé profylaxi komunitních uroinfekcí v jedné dávce na noc (50–100 mg). Toto dávkování je většinou dobře snášeno s malou pravděpodobností rozvoje rezistence. Využití je zejména u žen s recidivujícími symptomatickými cystitidami. Indikace profylaktického podávání záleží na klinickém posouzení konkrétního pacienta, správném vyhodnocení důvodu jeho obtíží a rizik. Dlouhodobá profylaxe je nevhodná u dlouhodobě katetrizovaných osob. Docílíme vznik rezistence bez ovlivnění možných katétrových infekčních komplikací.
Dalším lékem, který je správné použít u komunitní cystitidy při neznalosti původce, je fosfomycin. V ČR je k dispozici pouze perorální forma, která se užívá jednorázově v poměrně vysoké dávce. Fosfomycin má vhodné spektrum účinnosti na vyvolavatele močových infekcí. Užívá se v jedné denní dávce. Vzhledem k relativně vysoké gramáži má časté doprovodné gastrointestinální obtíže. Snadno indukuje rezistence, a proto není vhodný jako lék první volby. Doporučuje se jako záložní antibiotikum v případech, kdy nelze užít nitrofurantoin (7).
Diskutovalo se rovněž opakované užití off label u pacientů s recidivujícími cystitidami nebo cystoprostatitidami. Tyto přístupy nelze doporučit k širšímu použití.
Kotrimoxazol je stále užívaný pro akutní infekce močových cest, prostaty a ledvin. Vzhledem ke stavu rezistence (E. coli – 25 %) není zcela spolehlivý pro empirickou léčbu. Mikrobiologové a infektologové nedoporučují jeho použití dlouhodobě k profylaxi močových infekcí. Vzhledem k jeho dobrému průniku do tkání je kliniky stále užívaný právě v léčbě prostatitid a pyelonefritid zejména v situaci, kdy je vzhledem k významným vedlejším účinkům omezována indikace chinolonů. Perorální tablety se lépe snášejí při užívání s jídlem bez omezení účinnosti.
Z b-laktamových antibiotik jsou stále oblíbené kombinované přípravky zejména amoxicilin s kyselinou klavulanovou. Vhledem ke spektru účinnosti (gramnegativní tyčinky ev. Enterococcusfaecalis) se uplatní v léčbě infekcí močových cest a infekcí ledvin. U nekomplikovaných cystitid lze užít 625 mg po 8 hodinách, u infekcí ledvin jistě 1 g po 8 hodinách. V léčbě seniorů preferujeme standardní lékové formy, protože tablety s prodlouženým uvolňováním nezajistí spolehlivé sérové koncentrace po deklarovanou dobu. Amoxicilin s kyselinou klavulanovou se nehodí k léčbě zánětů prostaty pro špatný průnik do tkáně prostaty.
Dříve oblíbené chinolony bychom měli používat velmi omezeně a pouze se znalostí kultivace. Výjimku tvoří pacienti, u kterých z důvodů známé alergie na ostatní možné preparáty zbývají pouze chinolony. Důvodem celoevropského omezení jsou prokazatelné významné vedlejší účinky, zejména u seniorů. U starých osob je zvýšené riziko encefalopatických fenoménů, maligních arytmií souvisejících s prodloužením QT intervalu, hypoglykemických stavů, různých lékových interakcí a klostridiové enterokolitidy. Navíc se udává zvýšené riziko poškození pojivových tkání, které vede u této populace k riziku spontánní ruptury šlach. Indikacemi jsou především infekce ledvin a prostaty, vyhýbáme se dlouhodobému používání (8, 9) (tab. 4, 5).
Tab. 5. Doporučení ATB léčby nekomplikované cystitidy 
B. Hospitalizovaní nemocní
Klinické poznámky
Lékař, pečující o nemocné vyšších věkových skupin, potvrdí, že jedním z nejčastějších důvodů, vedoucích k urgentnímu příjmu je dehydratace, ztráta soběstačnosti a doprovodná močová infekce. Právě dehydratace a poruchy výživy vytvářejí vhodný terén k přestupu bakterií ze sliznice do oběhu. Další skupinu tvoří pacienti hospitalizovaní pro cévní příhody kardiální či mozkové a pacienti po úrazech a komplikovaných operacích. Většinou dostali z různých důvodů močový katétr a prodělali ataky různých infekcí. Výsledkem je kolonizace močových cest většinou již nozokomiálními kmeny a větší či menší změny střevního mikrobiomu. Manifestace jejich močových infekcí je různorodá. Lze říci, že čím starší je náš pacient, tím méně „urologické“ příznaky má. Uniformní je celková slabost, zvýšená únavnost, změna mentálního stavu s prohloubením deteriorace, letargie, zpomalení psychomotorického tempa, tendence k hypotenzi a ortostatickým kolapsům a pádům. Současně je známo, že tyto projevy jsou v seniorské populaci obecné a neznamenají vždy indicie vzniku infekce. Posouzení je v rukou lékaře, který se o pacienta stará a může odpovědně hodnotit změny stavu.
Diagnostika
Kromě klinického vyšetření pacienta napomůže znalost aktuálních zánětlivých parametrů a stavu hydratace dle biochemického vyšetření a posouzení krevního obrazu. Vyšetření moči kultivačně potvrdí bakteriurii. Více kmenů ve výsledku zejména dlouhodobě katetrizovaných nemocných je obvyklé. Je nutná komunikace s mikrobiology pro správnou interpretaci výsledků a dostatečné vyšetření vzorku. U pacientů v paliativní péči obvykle nerozšiřujeme další pátrání po původci. U pacientů s lepší perspektivou je účelné odebrat hemokulturu, která potvrdí či vyloučí urosepsi.Tam, kde je to možné, si můžeme pomoci orientačním vyšetřením UZ při pátrání po dosud nerozpoznané obstrukční uropatii. I když řešení bude dle konzultací s urology konzervativní, znalost ložiska ovlivní další terapeutické směřování.
Léčení
I když víme, že jsou pacienti primárně kolonizovaní, posuzujme celkovou klinickou kondici a v této fázi je vstupní podání antibiotik oprávněné spolu s adekvátní hydratací a racionální úpravou mineralogramu. Zavedení permanentního močového katétru (dále PMK) je kontroverzní – zvyšuje riziko rekolonizace pacienta nemocničními kmeny, ale poskytuje informaci o diuréze, kontrolu evakuace močových cest a prevenci dekubitů u inkontinentních pacientů zejména s doprovodnými iritačními projevy na kůži perinea. Při zlepšení stavu pacienta se snažíme co nejdříve o odstranění PMK. Preferované je využití inkontinenčních pomůcek, které snižují riziko infekce. Obecně platí, že závažnější stran mortality jsou respirační infekce. Uroinfekce jsou výrazně četnější, úporně recidivují a vybírají si svou daň v čase. Spolu s neurologickými onemocněními, diabetem a dekubity jsou v podstatě neřešitelným problémem. Pacienti jsou nakonec kolonizovaní multirezistentními nemocničními kmeny, ani podání nejdražších antibiotik jim nezaručí vyléčení a to, že se obdobná situace nebude za několik týdnů opakovat. Pokud lze mluvit o prevenci, je to dostatečná hydratace a racionální péče o inkontinenční pomůcky a cévky. To závisí na personálních a ekonomických možnostech jednotlivých pracovišť, nikoli neznalosti problematiky. V omezení četnosti infekcí u vybraných skupin pacientů indikujeme použití silikonových cévek, které se nemusejí tak často měnit s rizikem mechanické iritace sliznice uretry. Proto i zdánlivě bezproblémová výměna močového katétru může vyvolat urosepsi. Kontraproduktivní jsou výplachy cévek dezinfekčními roztoky a roztoky, snižujícími tvorbu sekundárních inkrustací na materiálu katétrů. Indikace je plně v rukou ošetřujícího lékaře, který se znalostí pacienta zhodnotí jeho klinický stav a prognózu s cíli, které můžeme v rámci možností pacienta a naší léčby dosáhnout.
Stran výběru antibiotik jsou stále oblíbené aminopeniciliny jako léky první volby, přestože jejich účinnost neodpovídá zjištěným bakteriím. Je pak k zamyšlení, zda by se stav pacienta nezlepšil jen prostou hydratací s podáváním antipyretik.
S výsledkem hemokultury volíme antibiotika racionálně. Většina našich pacientů tak dostává kombinace ß-laktamových antibiotik, aminoglykosidů a karbapenemy. Cílem je rychlé dosažení terapeutické hladiny a její udržení dle aktuálních renálních a jaterních funkcí. Aminoglykosidy bychom neměli podávat tam, kde nelze sledovat jejich hladiny. Možnost konzultace s klinickým farmaceutem je vítaná, bohužel není dostupná pro všechna potřebná zařízení. Další otázkou je délka léčby. Obvykle pokračujeme ještě 3 dny po odeznění klinických příznaků. Léčbu zbytečně neprodlužujeme. Monitorujeme možné vedlejší účinky antibiotika včetně lékových interakcí. Další otázkou jsou postupy u recidivy závažných uroinfekcí. Pokud je pacient vyčerpaný, ležící, s malou perspektivou další rehabilitace, přecházíme k symptomatické léčbě. Pokud se při léčbě objeví průjmy, musíme vyloučit klostridiovou kolitidu a dále upravit strategii léčby.
V prevenci dysmikrobie používáme probiotika především s obsahem laktobacilů. Ne všechna probiotika jsou pro seniory bezpečná, nedoporučují se kombinovaná s obsahem plísní. Dále využíváme modulace pH moči podáváním kyseliny askorbové (celaskon) s cílem snížit adherenci bakterií a omezovat rozvoj biofilmů. Doplnění hladiny vitaminu D má též protektivní význam. Základem je vedle hydratace udržet dostatečný nutriční status. Volba nutričního přístupu záleží na stavu a prognóze pacienta a na možnostech pracoviště v podstatě od parenterální přes sondovou k orálním přípravkům, které jsou nejčastější modalitou. Při léčbě uroinfekce nezapomínáme na rehabilitační péči, kterou upravujeme dle potřeb pacienta (10, 11) (tab. 2, 3).
Závěr
Přítomnost bakterií v moči není uroinfekce. Rozhodující slovo má ošetřující lékař se znalostí pacienta, který dle jeho klinického stavu a komplexu indikovaných vyšetření vyhodnotí situaci. Bráníme se nadbytečnému a neodpovědnému užívání antibiotik, jež poškozuje naše pacienty a je ekonomickou přítěží. Na druhé straně, o volbě antibiotik nerozhoduje věk pacienta, ale jeho biologický stav a reálné možnosti kvality jeho dalšího života. Těmto osobám musí být věnována dostatečná komplexní péče.
To, že pacient nedostane antibiotika, neznamená, že není léčen. Antibiotika nejsou alibi, že jsme udělali vše.
Bakteriurie ve stáří je v podstatě fyziologický jev. Zda přejde v symptomatické onemocnění, je otázka celkové kondice. Symptomatické projevy můžeme ovlivnit dodržováním známých a relativně jednoduchých pravidel péče o seniory.
MUDr. Kateřina Vlachová
e-mail: katerina.vlachova@fnmotol.cz
Promovala v roce 1977, atestace z chirurgie I. st. 1981, z urologie I. st. 1984, z urologie II. st. 1988. Pracovala v Nemocnici na Bulovce, nejprve na chirurgické klinice a následně na urologickém oddělení. V letech 1986–2002 byla asistentkou katedry urologie IPVZ a pracovala na urologické klinice VFN. V roce 2002 nastoupila na Urologickou kliniku FN Motol jako vedoucí lékařka JIP, kde působila do roku 2017. Od r. 2018 je sekundární lékařkou Centra následné péče FN Motol. Věnuje se zejména uroinfekcím a metabolickým poruchám ledvin.
Zdroje
1. Bartoníčková K. Uroinfekce. Praha: Galén 2000.
2. Čeledová L, Kalvach Z, Čevela R. Úvod do gerontologie. Praha: Karolinum 2016.
3. Juthani-Mehta M. Asymptomatic bacteriuria and urinary tract infection in older adults. Clin Geriatr Med 2007; 23 : 585.
4. Hilt EE, McKinley K, Pearce MM, et al. Urine is not sterile: use of enhanced urine culture techniques to detect resident bacterial flora in the adult fiale bladder. J Clin Microbiol 2014; 52 : 871.
5. Nicolle LE, Gupta K, Bradley SF, et al. Clinical practice guideline for the managemenet of asymptomatic bacteriuria: 2019 Update by the Infectious Disease Society of Americaa. Clin Infect Dis 2019. Dostupné z:www.uptodate.com
6. Mody L. Approach to infection in the older adult. Aug 2019. Dostupné z: www.uptodate.com
7. Fajfr M, Louda M, Paterová P, et al. Fosfomycin trometamol – staronové antibiotikum v urologické praxi. Urol pro praxi 2015;16(4):148–150.
8. Beneš J. Antibiotika systematika, vlastnosti, použití. Praha: Grada Publishing 2018.
9. Hooton TM, Gupta K. Acute simple cystitis in women. Jan 2019. Dostupné z: www.uptodate.com
10. Hooton TM, Gupta K. Acute complicated urinary tract infection (including pyelonephritis) in adults. Jan 2019. Dostupné z: www.uptodate.com
11. Fekete T. Catheter-associated urinary tracti nfection in adults. Jan 2019. Dostupné z:www.uptodate.com
Štítky
Geriatria a gerontológia Praktické lekárstvo pre dospelých Protetika
Článek Editorial
Článok vyšiel v časopiseGeriatrie a Gerontologie
Najčítanejšie tento týždeň
2019 Číslo 4- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Kombinace metamizol/paracetamol v léčbě pooperační bolesti u zákroků v rámci jednodenní chirurgie
- Antidepresivní efekt kombinovaného analgetika tramadolu s paracetamolem
- Srovnání analgetické účinnosti metamizolu s ibuprofenem po extrakci třetí stoličky
- Naděje budí časná diagnostika Parkinsonovy choroby založená na pachu kůže
-
Všetky články tohto čísla
- Editorial
- Screeningové testy kognitivních funkcí – jaké jsou možnosti kromě MMSE?
- Logopedická intervence u pacientů s dysfagií v prostředí následné péče
- Infekce močových cest u seniorů
- Farmakoterapie jako rizikový faktor pádu pohledem klinického farmaceuta
- Horečka nejasného původu u geriatrického pacienta: horečka Q
- Neuroleptický maligní syndrom – život ohrožující komplikace léčby antipsychotiky
- Překvapivá příčina poruchy vědomí u seniorky
- Mobilní poradny informují o poruchách paměti a demenci
- Geriatrie a Gerontologie
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Neuroleptický maligní syndrom – život ohrožující komplikace léčby antipsychotiky
- Screeningové testy kognitivních funkcí – jaké jsou možnosti kromě MMSE?
- Infekce močových cest u seniorů
- Logopedická intervence u pacientů s dysfagií v prostředí následné péče
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy




