-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Odmietnutie liečby v detskej onkológii
Treatment Refusal in Pediatric Oncology
Background:
Pediatric oncologists are often faced with situations in which parents or guardians refuse recommended treatment for curable childhood cancer. Deciding how to proceed in such situations is an ethical dilemma. The aim of this article is to consider optimal approaches when parents are strongly against oncological treatment, potentially compromising their children’s rights for health care and to the chance for cure.Cases:
In this paper, we report two cases of treatment refusal from our department and the impact of such decisions on the children themselves. Case no. 1 describes a child with retinoblastoma whose parents refused standard treatment in order to seek alternative treatment abroad. Case no. 2 describes a patient with a primary lymphoma of bone who received treatment by a court order after parental refusal.Conclusion:
When parents refuse a treatment for potentially curable cancer, the medical team often focuses on the certainty of death without treatment. In the background, there is a smaller but still significant risk that – even if the treatment is eventually accepted or compelled – the child will still die from treatment-related complications or refractory disease, possibly with considerable suffering. The reasons for refusing a treatment vary. The entire medical team is tasked with trying to respectfully understand the reasoning behind the parents‘ unwillingness to accept the treatment, in order to address all possible misunderstandings and to propose solutions that could be acceptable for the parents. In some situations however, it is necessary to resolve the dilemma by legal means in order to protect the life of the child.Key words:
oncology – ethics – decision making – treatment refusal – legal guardians
The authors declare they have no potential conflicts of interest concerning drugs, products, or services used in the study.
The Editorial Board declares that the manuscript met the ICMJE recommendation for biomedical papers.Submitted:
7. 8. 2017Accepted:
7. 9. 2017
Autoři: A. Špótová; K. Husáková; A. Hrašková; M. Mikesková; J. Puškáčová; S. Hederová; M. Jamárik; E. Rabenseifertová; Z. Jalovecká; A. Kolenova; Z. Šubová
Působiště autorů: Klinika detskej hematológie a onkológie, LF UK a DFNsP, Bratislava
Vyšlo v časopise: Klin Onkol 2017; 30(5): 380-385
Kategorie: Kazuistika
prolekare.web.journal.doi_sk: https://doi.org/10.14735/amko2017380Souhrn
Východiská:
S odmietaním liečby sa detskí onkológovia v súčasnosti stretávajú pomerne často. Rozhodovanie, ako postupovať v takýchto situáciách, je etickou dilemou. Cieľom tohto článku je zamyslieť sa, ako riešiť situácie, keď rodič veľmi rázne odmietne onkologickú liečbu, a tým berie dieťaťu právo na zdravotnú starostlivosť a šancu na vyliečenie.Kazuistiky:
Uvádzame dve kazuistiky odmietnutia liečby z nášho pracoviska a dopad takéhoto rozhodnutia na samotné dieťa. Kazuistika č. 1 opisuje situáciu dieťaťa s retinoblastómom, keď rodičia odmietli liečbu, aby hľadali alternatívne spôsoby liečby v zahraničí. V kazuistike č. 2 pacientka s kostným lymfómom, ktorej rodičia odmietali dať súhlas s onkologickou liečbou, bola liečená na základe súdneho rozhodnutia.Záver:
Rozhodovanie v detskej onkológii je v mnohých prípadoch náročné. Keď rodičia odmietajú liečbu potenciálne liečiteľnej rakoviny, lekári informujú rodičov o fakte, že dieťa bez onkologickej liečby zomrie. Na druhej strane si lekári dobre uvedomujú, že v prípade akceptovania liečby rodičmi, existuje potenciálne riziko, že dieťa môže aj napriek liečbe zomrieť na komplikácie, ktoré súvisia s liečbou, alebo ochorenie môže byť na liečbu refraktérne a dieťaťu sa môže spôsobiť značné utrpenie. Príčiny odmietnutia liečby v detskej onkológii môžu byť rôzne. Úlohou celého ošetrovateľského tímu je snaha pochopiť príčinu neochoty rodičov spolupracovať, resp. pokúsiť sa zistiť dôvody odmietania a následne vysvetliť všetky možné nedorozumenia a navrhnúť také riešenie, ktoré by mohlo byť akceptovateľné aj rodičmi. V niektorých situáciách je však nevyhnutné v záujme dieťaťa riešiť dilemu právnou cestou.Kľúčové slová:
onkológia – etika – rozhodovanie – odmietnutie liečby – zákonní zástupcoviaÚvod
Súčasný pokrok v informačných technológiách, jednoduchá a rýchla dostupnosť informácií, šírenie rôznych správ v médiách a na sociálnych sieťach prinášajú so sebou novú problematiku a určité komplikácie aj do oblasti zdravotníctva a do rutinnej práce zdravotníckych pracovníkov. Lekári sa dnes pomerne často stretávajú s odmietnutím navrhovaného štandardného a overeného diagnostického liečebného postupu. Poskytnutie poučenia o ochorení a liečbe alebo udelenie súhlasu s liečbou väčšinou neznamená problém u plne kompetentných a spôsobilých pacientov. Toto tvrdenie však neplatí pre pacientov, ktorí nemajú plnú spôsobilosť na právne úkony. Zákon 576/2004 Z. z. o zdravotnej starostlivosti používa termín osoby nespôsobilé dať informovaný súhlas, medzi ktoré patria aj maloleté deti [1].
Špecifikum pediatrie je práve to, že pediatri sa starajú o neplnoleté osoby a rozhodnutie o osude dieťaťa je v rukách zákonného zástupcu. Podľa ustanovenia § 31 Zákona č. 36/2005 Z. z. o rodine rodičia zastupujú dieťa pri právnych úkonoch, na ktoré nie je spôsobilé [2].
Poslaním zdravotníckych pracovníkov je robiť to, čo je najlepšie pre dieťa, na druhej strane chcú rešpektovať úlohu rodiča v rozhodovaní o jeho dieťati. Lekár prakticky nič nemôže urobiť bez povolenia alebo súhlasu od rodiča, resp. iného zákonného zástupcu. Samozrejme podľa § 6 ods. 9a zákona č. 576/2004 Z. z. to neplatí v urgentných situáciách, keď treba konať okamžite, lebo neskorá liečba môže vážne ohroziť život dieťaťa. Odmietnutie liečby, resp. zdravotnej starostlivosti rodičom maloletého má súvislosť s právnym inštitútom informovaného súhlasu.
V prípadoch poskytovania zdravotnej starostlivosti maloletému, t.j. osobe nespôsobilej dať informovaný súhlas, dáva súhlas s liečbou jeho zákonný zástupca podľa § 6 ods. 5 zákona č. 576/2004 Z. z. [3]. „Maloletá osoba nie je však úplne vylúčená z rozhodovania o poskytovanej zdravotnej starostlivosti, v závislosti od jej schopností by sa na ňom mala podieľať v čo najväčšej miere v súlade so zásadou čl. 12 ods. 1 Dohovoru o právach dieťaťa“ [4].
Lekár by teda mal brať do úvahy aj názor dieťaťa, samozrejme treba prihliadnuť tiež na vek dieťaťa a konkrétny prípad [3].
V prípade závažných, chronických, ale nie urgentne život ohrozujúcich ochorení, ako je to väčšinou pri onkologických diagnózach, ktorým sa chceme v tomto článku venovať, sme často na hrane etických dilem. O etickom probléme hovoríme vtedy, keď pred človeka alebo skupinu ľudí sú postavené minimálne dve alternatívy konania (správania), pričom každá alternatíva má svoje rozumné dôvody pre aj proti. Etická dilema však znamená situáciu, keď žiadna z ponúkaných alternatív konania (správania) nepredstavuje všeobecne prijateľné riešenie etického problému [5].
Detskí onkológovia navrhujú diagnostické a terapeutické postupy na základe vedecky overených poznatkov, štandardných postupov, svojich odborných skúseností a podľa toho, v čo veria, že je pre pacienta najlepšie. Napriek tomu sa stáva, že rodič nesúhlasí s týmito odporúčaniami a nedá svoj súhlas k navrhovanej liečbe. V týchto situáciách je primárnou úlohou celého tímu (lekára, psychológa, zdravotnej sestry, sociálneho pracovníka) snaha pochopiť príčinu neochoty rodičov spolupracovať, resp. pokúsiť sa zistiť dôvody odmietania a následne vysvetliť všetky možné nedorozumenia a navrhnúť riešenie, ktoré by mohlo byť akceptovateľné aj rodičmi [6].
Cieľom tohto článku je poukázať na možné reakcie a postupy v situáciách, keď rodičia veľmi rázne odmietnu onkologickú liečbu a berú dieťaťu právo na zdravotnú starostlivosť a šancu na vyliečenie.
Chceme sa podeliť o naše skúsenosti a na dvoch prípadoch odmietnutia liečby poukázať na dopad takého rozhodnutia na zdravie dieťaťa.
Kazuistika č. 1
V roku 2013 u 9-mesačného chlapčeka diagnostikovali na očnej klinike DFNsP v Bratislave retinoblastóm ľavého oka. Dieťa bolo z prvej gravidity, narodilo sa dva týždne po plánovanom termíne a bolo kriesené, s Apgarovej skóre 1-2-3 a s indikáciou na hospitalizáciu na jednotce intenzívnej starotlivosti (JIS) so závažnou hypoxicko-ischemickou encefalopatiou s krvácaním do sietnice vľavo. Po prepustení bolo dieťa naďalej sledované u neurológa a oftalmológa. Retinoblastóm lekári zistili pri pravidelnej očnej kontrole, podľa CT nálezu orbít a mozgu boli na dorzolaterálnej vnútornej stene ľavého bulbu zobrazené kalcifikáty uložené plošne pozdĺž retiny s okolitým ložiskom, okrajovo zasahovali k terču zrakového nervu.
Po stavovení diagnózy retinoblastómu oftalmológovia odporúčali onkologické konzílium. Toto však rodičia odmietli tak ako aj všetky ďalšie navrhované diagnostické a terapeutické postupy. Pacient sa následne stratil na 3 roky z dohľadu očnej aj onkologickej starostlivosti na Slovensku, pretože rodičia hľadali alternatívne spôsoby liečby v zahraničí. Liečbu viedol maďarský lekár venujúci sa alternatívnej medicíne. Pozostávala z diéty (bez cukru, mlieka, múky, živočíšnych produktov a obsahovala holistické výživové doplnky, vitamíny a pod).
Začiatkom augusta roku 2015 si rodičia všimli progresiu očného nádoru, ktorá bola v septembri 2015 aj potvrdená na zobrazovacom vyšetrení. Následne rodičia po neúspechu alternatívnej liečby v Maďarsku získali infomácie, že by mohla pomôcť fotodynamická laserová terapia v nemeckom Heidelbergu. Dieťa liečbu absolvovalo v čase január–marec 2016. Vzhľadom na neúčinnosť lokálnej liečby pre závažnú progresiu nádoru bola vykonaná v apríli 2016 vo fakultnej nemocnici v Debrecíne (Maďarsko) enukleácia oka (histologický nález – masívna choroidálna infiltrácia, extraokulárne reziduálne nádorové tkanivo, prítomné prerastanie do ciev, prerastanie do nervus opticus s negatívnou resekčnou líniou). Po chirurgickej liečbe ďalšiu odporúčanú onkologickú liečbu rodičia opäť odmietli. Domnievali sa, že enukleácia je dostatočným kuratívnym zákrokom a stále nedôverovali účinkom cytostatickej liečby.
Koncom júla 2016 rodičia spozorovali opuch ľavého horného viečka. V auguste 2016 po vyšetrení dieťaťa na očnej klinike s potvrdením lokálnej progresie nádoru bola odporučená chemoterapia, ktorú rodičia naďalej odmietali, a pokračovali len vo fotodynamickej liečbe v Nemecku. Finančná náročnosť celej liečby sa pohybovala až do 50 000 eur.
V septembri 2016 bolo dieťa znovu vyšetrené v Heidelbergu na onkologickej klinike, kde bola pre veľký rozsah ochorenia navrhnutá onkologická liečba (chemoterapia a rádioterapia). Vzhľadom na finančnú vyčerpanosť a zadĺženosť rodiny, po zlyhaní alternatívnych spôsobov liečby sa rodičia rozhodli vrátiť a pokračovať v onkologickej liečbe na Slovensku.
Koncom septembra 2016 bolo kachektické dieťa prvýkrát prijaté na našom pracovisku s extrémnou progresiou v orbite aj extraorbitálne. Veľkosť nádoru bola 10 × 3 × 6 cm, prítomné bolo rozsiahle metastatické postihnutie ľavostranných krčných lymfatických uzlín (obr. 1). Vykonané vyšetrenia nepotvrdili metastázy v pľúcach, parenchýmových orgánoch, kostnej dreni, mozgu a likvorových cestách.
Obr. 1. Extrémna progresia nádoru v orbite aj extraorbitálne, veľkosť nádoru – 10 × 3 × 6 cm (september 2016). 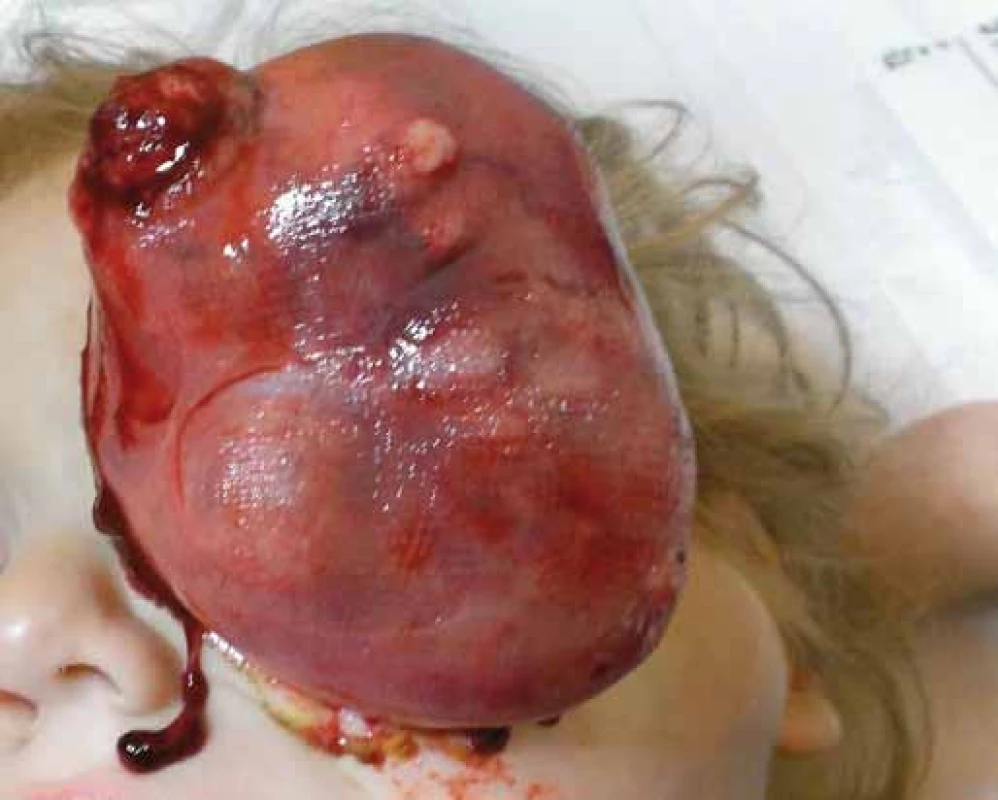
Vzhľadom na veľmi závažný stav pacienta sa s rodičmi za prítomnosti onkológov a sociálneho pracovníka prediskutoval návrh na ďalší liečebný postup – cytostatická liečba a podľa odpovede na chemoterapiu následne zvažovaná možnosť radikálneho chirurgického riešenia a rádioterapie.
Rodičia s navrhnutým postupom súhlasili, pacient absolvoval päť cyklov chemoterapie s výraznou regresiou nálezu (obr. 2). Následne 28. februára 2017 sa na Neurochirurgickej klinike v Bratislave v spolupráci s oftamológom a stomatochirurgom vykonala radikálna extirpácia nádoru (retinoblastoma l. sin. štádium IV) a pacient ďalej pokračuje v liečbe chemoterapiou. Dieťa má odvtedy výrazne zlepšenú kvalitu života, primerane sa vyvíja. Rodičia spolupracujú.
Obr. 2. Výrazná regresia nálezu po podaní piatich cyklov chemoterapie. 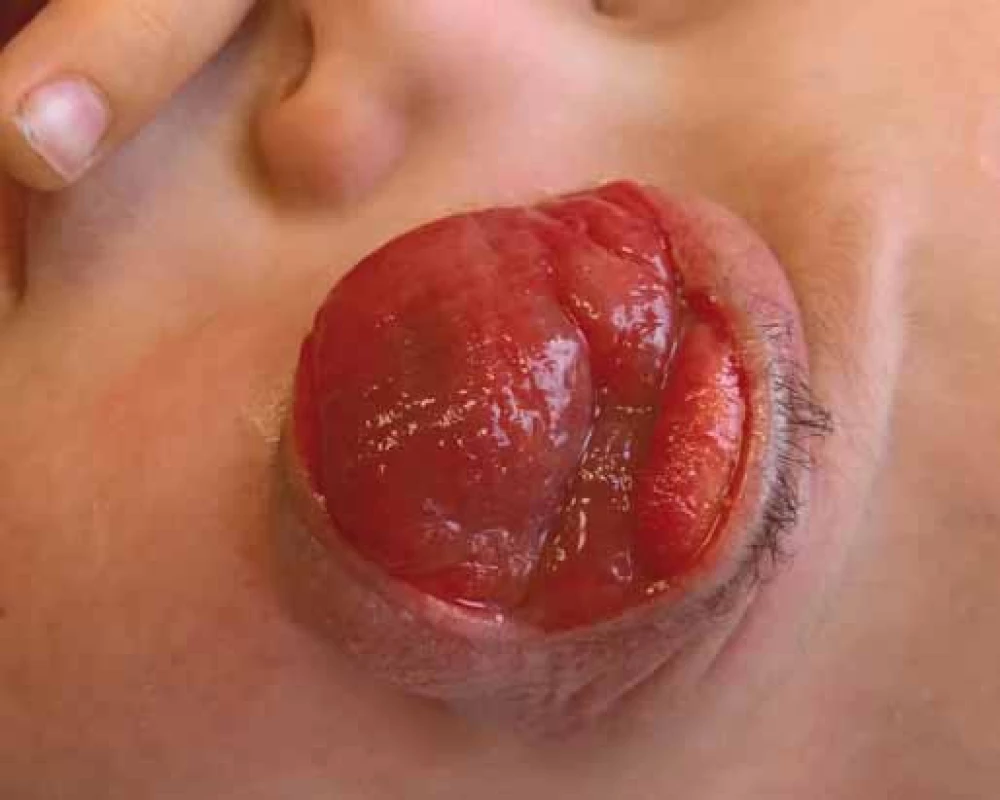
Kazustika č. 2
Šestnácťročná pacientka sa sťažovala na bolesti pravého ramena, neskôr aj hornej časti pravého predkolenia s opuchom a začervenaním. Po zobrazovacích vyšetreniach vykonali ortopédi v našej nemocnici biopsiu nádorového procesu proximálneho konca tíbie vpravo (obr. 3A, 3B). Histologické vyšetrenie potvrdilo, že ide o malígny B lymfóm zo spektra DLBCL (diffuse large B-cell lymphoma), aj trepanbioptické vyšetrenie kostnej drene potvrdilo rozsiahlu nádorovú infiltráciu.
Obr. 3. MRI ľavej tíbie – chaoticky nehomogénne zmenený signál – expanzia proximálnej epi-meta-diafýzy tíbie s mäkkotkanivovou zložkou (október 2015). 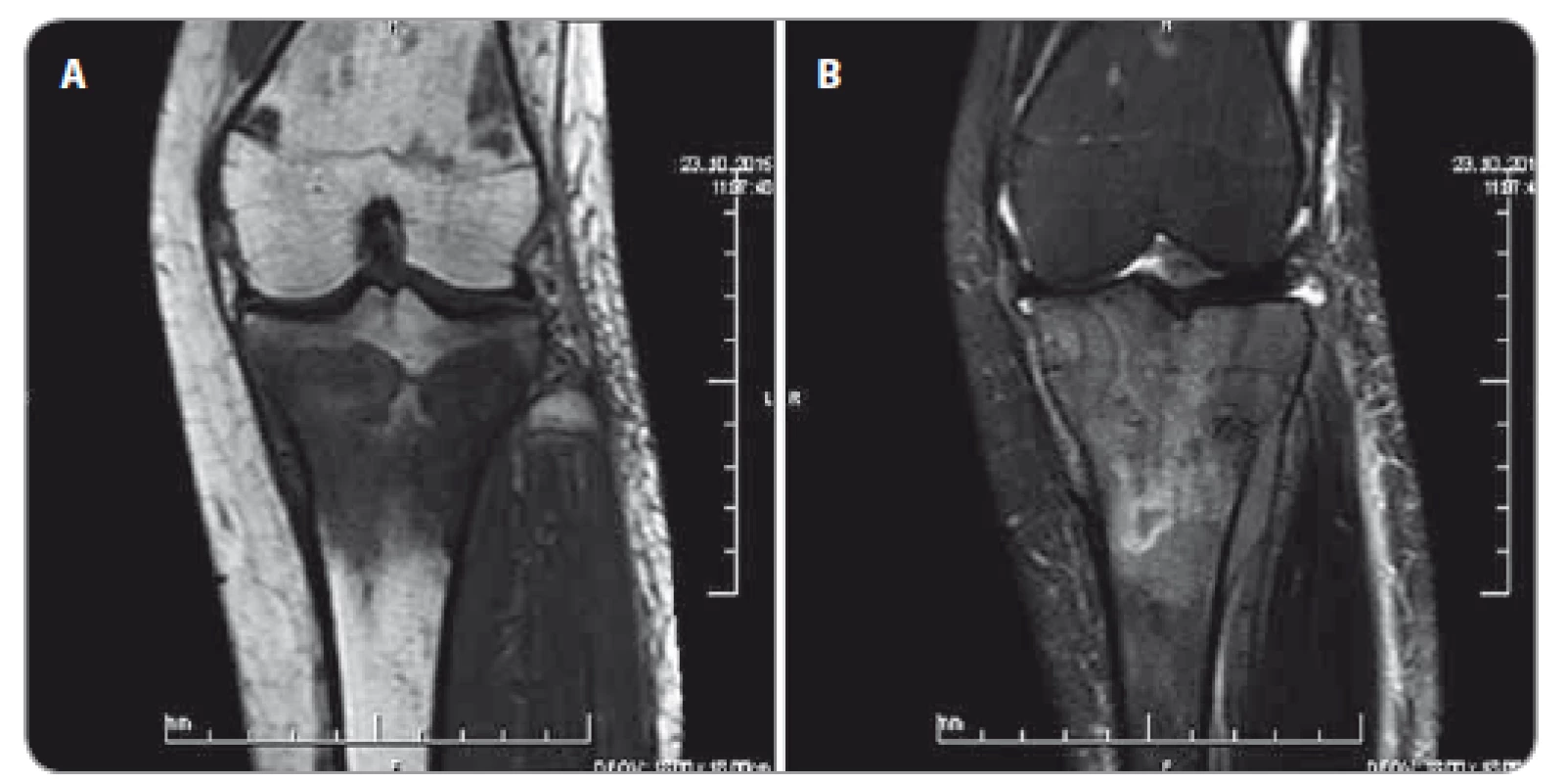
Vstupným vyšetrením PET/CT sa zistil nález viacpočetných viabilných kostnodreňových lézií axiálneho aj apendikulárneho skeletu, deštrukcia v oblasti pravej skapuly a v proximálnej metafýze ľavej tíbie. Na základe všetkých vyšetrení bola pacientke odporúčaná onkologická liečba. O povahe ochorenia a jeho prognóze, o navrhovanej liečbe chemoterapiou a možných vedľajších účinkoch liečby boli rodičia opakovane informovaní. Napriek opakovaným rozhovorom a snahe lekárov informovať zákonných zástupcov o závažnosti ochorenia a ohrození ich dieťaťa zákonní zástupcovia (otec aj matka) odmietli liečbu chemoterapiou a plánovali liečiť svoje dieťa alternatívnou liečbou – biorezonanciou.
Onkologická liečba, ktorú sme navrhovali, vychádza z najnovších poznatkov detskej onko-hematológie, používa protokoly, ktoré sú koordinované s poprednými európskymi centrami. Vzhľadom na typ lymfómu a rozsah postihnutia pacientky sa očakával veľmi slušný liečebný výsledok s dobrou šancou na dlhodobé prežívanie.
Zákonných zástupcov a aj pacientku sme opakovane poučili o liečbe a jej prípadných rizikách v zmysle zákona [3]. Liečbu sme začali na základe nariadenia neodkladného opatrenia podľa § 365 ods.1 Civilného mimosporového poriadku [7], podľa ktorého boli rodičia pacientky povinní odovzdať ju do starostlivosti DFNsP Bratislava na poskytnutie zdravotnej starostlivosti, a to bezodkladne. Pacientka po tejto intervencii absolvovala kompletnú navrhovanú liečbu chemoterapiou s primeraným priebehom za prítomnosti rodičov, ktorí po nariadení liečby spolupracovali.
Liečba trvala 5 mesiacov. Koncom júla 2017 (7 mesiacov po jej ukončení) pretrváva prvá kompletná remisia, pacientka je v dobrom klinickom stave, pokračuje v štúdiu na strednej škole a je pravidelne sledovaná v onkologickej ambulancii.
Diskusia
V poslednom období došlo k dramatickému pokroku v liečbe detských nádorových ochorení. Kým v polovici 60. rokov minulého storočia prežívalo menej ako 10 % detských pacientov s touto diagnózou, v súčasnosti vďaka multimodalitnej liečbe (chirurgická liečba, chemoterapia, rádioterapia, biologická liečba, transplantácia kostnej drene) sa dá vyliečiť viac ako 75 % pacientov s detským onkologickým ochorením [8]. Na tomto úspechu sa podieľajú mnohé faktory, ako napríklad lepšie pochopenie biologickej podstaty onkologických chorôb, zlepšená diagnostika, vývoj nových liečebných postupov, viacliekové chemoterapeutické režimy, nové metódy rádioterapie a moderné chirurgické postupy [9].
Starostlivosť o detských onkologických pacientov na Slovensku (od narodenia do 18. roku života) sa centralizuje do troch detských onkologických centier – v Bratislave, Banskej Bystrici a Košiciach. Všetky tri detské onkologické centrá používajú koordinované liečebné postupy podľa medzinárodne vypracovaných protokolov a postupne sa zapájajú do medzinárodných štúdií.
Problém odmietnutia liečby v detskej onkológii by sa dal porovnať s odmietaním očkovania v detskej populácii. Ide o určitý nový fenomén v čase jednoduchej dostupnosti množstva informácií, v ktorých zorientovať sa môže byť pre laikov náročné. Súvisí to aj so slobodou rozhodovania sa a voľby.
Na Slovensku v poslednom desaťročí liečbu odmietla odhadom jedna rodina na 150 nových pacientov ročne. Plánujeme retrospektívnu analýzu týchto prípadov, a to od roku 2000, keď bola na Slovensku zriadená spoločná databáza detských onkologických ochorení.
Samotné odmietnutie liečby závisí od viacerých faktorov. Možno predpokladať, že odmietnutie liečby v rozvojových krajinách je ovplyvnené prevažne sociálnymi faktormi, kým v rozvinutých krajinách sú hlavnou príčinou odmietnutia liečby zvyčajne psychologické faktory, ako úzkosť, strach z nežiaducich účinkov, náboženské presvedčenie, hľadanie alternatívnych možností pre nedostatok dôvery zo strany rodičov, čo zároveň poukazuje aj na potrebu dostatočnej komunikácie a starostlivosti lekárov a psychosociálneho tímu [10].
V prvej kazuistike išlo o silné presvedčenie a vieru v silu prírodných zdrojov, svoju úlohu zohrala aj strata blízkeho človeka s onkologickým ochorením v rodine, u ktorého chemoterapia nepomohla, a spôsob komunikácie zdravotníckeho personálu. Celkovo išlo o kombináciu faktorov, ktoré spôsobovali nedostatok dôvery zo strany rodičov.
V druhom prípade, keď rodičia opakovane odmietali hospitalizáciu na začatie liečby, bola vzniknutá situácia vyhodnotená ako prekážka na strane zákonného zástupcu pri podaní život zachraňujúcej onkologickej liečby pri úspešnosti 4-year EFS bolo 85 % (n = 366) podľa francúzskej štúdie a 84 % (n = 393) podľa nemeckej štúdie [11]. V tomto prípade príčinou odmietania liečby bola aj nepriaznivá skúsenosť s onkologickým ochorením v rodine, nedôvera k cytostatickej liečbe a predovšetkým obava z nežiaducich účinkov onkologickej liečby.
Obavy, ktoré sa týkajú konvenčnej liečby a ktoré môžu viesť k odmietnutiu liečby, by sa mohli interpretovať v rámci tzv. mechanizmu zvládania/vysporiadania sa s problémom. Rodičia detí s onkologickým ochorením prechádzajú rôznymi štádiami zvládania/vysporiadania sa s problémami a ťažkosťami. Jedným z nich je emocionálne vyrovnávanie sa, čo môže byť výrazne ovplyvnené náboženským presvedčením alebo nedôverou k modernej medicíne. To môže viesť k extrémnemu prijatiu alebo naopak odmietaniu samotného ochorenia alebo jeho liečby [12].
V odbornej literatúre je obranný mechanizmus definovaný anglickým pojmom coping a znamená „vedieť si poradiť a vyrovnať sa s mimoriadne ťažkou, takmer nezvládnuteľnou situáciou, stačiť na nezvyčajne ťažkú úlohu. Inak povedané, znamená s niekým bojovať, doslova „biť sa“ snažiť sa ho premôcť, a tak sa s ním porátať, zvládnuť ho, skrotiť a podrobiť vlastnej vôli – v tom zmysle aj zvládnuť životnú krízu, konfliktné napätie a spor nepriateľských síl [13].
Oznámenie vážnej diagnózy dieťaťa rodičom je veľmi náročná úloha. Nová informácia zasahuje rodičov rôznou formou a každý z nich môže reagovať na takúto situáciu inak a zvládať ju individuálnym spôsobom. Priebeh prvých reakcií môže mať určitú formu analógie – úzkosť, strach, hnev, smútok a depresia [14].
Ďalším problémom je aj to, že sa u rodičov automaticky spája slovo rakovina s umieraním. Výsledný strach a úzkosť následne môžu zabrániť rodičom vidieť významný nárast miery vyliečiteľnosti onkologického ochorenia [15].
Podľa retrospektívnej dotazníkovej štúdie v Nemecku bola u 15 detských pacientov s onkologickým ochorením dokumentovaná odmietnutá alebo prerušená odporúčaná onkologická liečba. Miera odmietnutia v percentách bola 0,4 % novo diagnostikovaných pacientov. Zákonnými zástupcami boli vo všetkých prípadoch rodičia [10].
Nedôvera rodičov či zákonných zástupcov voči vyskúšaným a úspešným štandardným terapiám môže viesť k zhoršeniu kvality života, ako to bolo v prípade nášho pacienta, ktorého sme uviedli v kazuistike č. 1. Ten by v prípade včasnej liečby mohol mať 100% šancu na vyliečenie. Odmietnutie navrhnutých terapeutických možností môže viesť k podstatnému zhoršeniu zdravotného stavu a k ohrozeniu života pacienta (viz. kazuistika č. 2).
Dohovor o ochrane ľudských práv a dôstojnosti človeka v súvislosti s aplikáciou biológie a medicíny a spomínaný zákon o zdravotnej starostlivosti 576/2004 uprednostňuje zásadu, že pri rozhodovaní o prijatí zdravotnej starostlivosti sa má prihliadať na názor nespôsobilej osoby (dieťaťa). Vyjadrenie dieťaťa sa zaznamená v zdravotnej dokumentácii, ale bez ohľadu na vyjadrenie dieťaťa konečné rozhodnutie je vždy na zákonnom zástupcovi [4]. V prípade odmietnutia navrhovaného zdravotného výkonu zákonným zástupcom dieťaťa zákon zabezpečuje ochranu práv dieťaťa prostredníctvom ustanovenia § 6 ods. 7, na základe ktorého poskytovateľ zdravotnej starostlivosti môže dať návrh na súd, ak je to v záujme dieťaťa, ktorému sa má zdravotná starostlivosť poskytnúť. Súhlas súdu nahrádza informovaný súhlas zákonného zástupcu. Do rozhodnutia súdu možno vykonávať zdravotné výkony nevyhnutné len na záchranu života dieťaťa [3].
Ak sa odmietne onkologická liečba u dieťaťa, negatívny reverz síce chráni zdravotníckeho pracovníka a zdravotnícke zariadenie, ale nechráni samotné dieťa. Dieťa je chránenou osobou a jeho ochrana a záujmy sú kontrolované štátom, konkrétne orgánom sociálnoprávnej ochrany detí a sociálnej kurately, ktorý postupuje v intenciách zákona [16].
Dalo by sa uvažovať aj o tom, aká vysoká má byť pravdepodobnosť úspechu navrhovaného terapeutického postupu, aby sa považoval za prijateľný pre rodiča. Rozhodnutie o prijateľnosti alebo naopak neprijateľnosti je základným predpokladom rozhodnutia o prijatí, eventuálne odmietnutí liečby. Toto rozhodnutie by malo byť urobené až po predchádzajúcom dôkladnom a primeranom informovaní o povahe ochorenia a výsledkoch navrhovaných liečebných postupov.
„Samotný vzťah medzi lekárom a pacientom – proces poučenia, získania súhlasu – je problematický. Každý totiž môže mať o potrebe a dôvodnosti zdravotnej starostlivosti vlastný názor. Situácia sa o to viac komplikuje, keď sa schéma dvoch subjektov rozširuje o subjekt tretí. To je práve prípad rozhodovania o prijatí zdravotnej starostlivosti u nespôsobilých pacientov“ [17].
Čo sa týka publikovaných údajov, odmietanie liečby je síce veľmi diskutovanou témou, ale doteraz nebola publikovaná systematická štúdia tohto fenoménu vo vyspelých krajinách, kde je onkologická liečba rýchle dostupná.
V časopise Pediatrics bude v tomto roku publikovaná prvá takáto štúdia, ktorej cieľom bolo identifikovať a zistiť prípady odmietnutia liečby v súčasnosti. Jednotlivé kazuistiky boli analyzované podľa týchto kľúčových znakov – demografické údaje, dôvod odmietnutia, právne konanie, výsledok liečby. Posudzovalo sa 4 342 publikácií, z nich 579 spĺňalo kritériá skríningu. Medián veku pacientov bol 10 rokov. Väčšina prípadov bola z USA. Dôvody na odmietnutie liečby možno zaradiť do štyroch skupín (preferovanie alternatívnej medicíny, náboženské dôvody, strach z nežiaducich účinkov, nepochopenie povahy ochorenia a potreby liečby). V 51 prípadoch (70 %) sa prípad riešil právnym konaním.
Na základe tejto štúdie boli zistené vážne nedostatky v publikovanej literatúre. Týkali sa hlavne problému konsenzu, hranice v prognóze odmietnutia liečby a absencie názoru dieťaťa a adolescenta, ktorí boli liečení na základe rozhodnutia rodiča. Limitáciami tejto štúdie sú chýbajúce údaje predovšetkým v tých prípadoch, keď nebolo začaté právne konanie.
Záverom štúdie autori konštatujú, že na identifikáciu efektívnej stratégie pre prácu s rodinami, ktoré odmietajú liečbu, je potrebný ďalší výskum [18].
Na našom pracovisku sme zaviedli štandardný postup informovania rodičov a pacientov, a to v čase stanovenia diagnózy, pri relapse, pri prechode do paliatívnej starostlivosti a vždy, keď si to rodina vyžiada. Štandardný rozhovor sa koná v tzv. rodinnej izbe – pokojnom, nerušenom a príjemne upravenom priestore. Príprava na rozhovor a čas rozhovoru dohodne s rodinou psychológ. Psychológ pozve oboch rodičov a podľa potreby aj ďalších príbuzných, resp. zákonných zástupcov. Prítomnosť pacienta sa rieši individuálne (podľa veku, nastavenia rodičov, klinického stavu pacienta apod.). Malé deti môžu pri rozhovore rodičov zamestnávať a vyrušovať a rodičia sa nevedia úplne sústrediť. Psychológ v spolupráci s rodičmi zabezpečí, aby bolo o malé dieťa v čase rozhovoru dobre postarané. Pacienti v staršom školskom veku a adolescenti sa na rozhovor pozývajú. Rešpektujeme však špecifickosť a zázemie jednotlivých rodín.
Na rozhovore sa zúčastňujú ošetrujúci lekár, lekár špecialista, ktorý je zodpovedný za danú diagnózu a psychológ. Dĺžka rozhovoru je cca 45–60 minút, podávame informácie o povahe ochorenia, diagnostike, možnostiach liečby, nežiaducich účinkoch, prognóze atď. Snažíme sa vytvoriť pokojnú a bezpečnú atmosféru, aby sa rodičia mohli bez obáv pýtať. V prípade, že zaznamenáme problém s podpisom informovaného súhlasu, rodičom nechávame čas a priestor na premyslenie a naplánujeme ďalší rozhovor. Podľa potreby potom prizveme ostatných odborníkov. V prípade opakovaného odmietania podpisu informovaného súhlasu v čase 1. línie liečby pri ochorení s dobrou prognózou kontaktujeme sociálneho pracovníka, vedieme ďalší rozhovor a pri opakovanom odmietaní riešime problematiku tak ako v kazuistike č. 2, t.j. vyžiadaním informovaného súhlasu právnou cestou.
Lekári, zdravotné sestry, psychológovia, sociálny pracovník a pedagogickí pracovníci na našom pracovisku majú možnosť bezplatne sa zúčastniť akreditovaných vzdelávacích seminárov a workshopov na overenie a zlepšenie komunikačných schopností s rodičmi a pacientom. Základným princípom komunikácie v našom pracovnom prostredí je najskôr empatia a až potom fakty.
Záver
Rozhodovanie v detskej onkológii je v mnohých prípadoch náročné. Keď rodičia odmietajú liečbu potenciálne liečiteľnej rakoviny, lekári informujú rodičov o fakte, že dieťa bez onkologickej liečby zomrie. Na druhej strane si lekári dobre uvedomujú, že v prípade akceptovania liečby rodičmi, existuje potenciálne riziko, že dieťa môže aj napriek liečbe zomrieť na komplikácie, ktoré súvisia s liečbou alebo ochorenie môže byť na liečbu refraktérne a dieťaťu sa môže spôsobiť značné utrpenie.
Príčiny odmietnutia liečby sú rôzne, úlohou celého ošetrovateľského tímu je snaha pochopiť príčinu neochoty rodičov spolupracovať, respektíve pokúsiť sa zistiť dôvody odmietania a následne vysvetliť všetky možné nedorozumenia a navrhnúť také riešenie, ktoré by mohli akceptovať aj rodičia.
Naším cieľom bolo demonštrovať na dvoch konkrétnych prípadoch odmietnutie onkologickej liečby rodičmi a zároveň sa zamyslieť nad tým, ako by sa dalo odmietnutiu liečby v prípadoch s dobrou prognózou predchádzať.
Myslíme si, že do určitej miery je pre predchádzanie odmietnutia onkologickej liečby dôležité, akým spôsobom sa vedie komunikácia s rodičmi, či je snaha pochopiť dôvody a príčiny odmietania liečby a zároveň je rodičom a pacientom poskytnutá odborná psychologická podpora. V prípade odmietania liečby aj napriek adekvátnej komunikácii a psychologickej podpore je dôležité včas zvážiť riešenie právnou cestou.
Podľa najnovšej americkej štúdie z tohto roku má tento fenomén značné nedostatky v publikovanej literatúre a je potrebný ďalší výskum, ktorý by vedecky podporil, aké stratégie pre komunikáciu s rodinami odmietajúcimi liečbu by boli najefektívnejšie [18].
Autoři deklarují, že v souvislosti s předmětem studie nemají žádné komerční zájmy.
Redakční rada potvrzuje, že rukopis práce splnil ICMJE kritéria pro publikace zasílané do biomedicínských časopisů.
doc. MUDr. Alexandra Kolenova, PhD.
Klinika detskej hematológie a onkológie LF UK a DFNsP
Limbová 1
833 40 Bratislava
e-mail: sasa.kolenova@gmail.com
Obdržané: 7. 8. 2017
Prijaté: 7. 9. 2017
Zdroje
1. Chovancová D, Volčko V. Nespôsobilé osoby a informovaný súhlas. Onkológia 2015; 10 (3): 196–197.
2. Fekete I. Občiansky zákonník 1. Veľký komentár. Bratislava: Eurokódex, 2011; 85.
3. Zákon č. 576/2004 Z. z. Zákon o zdravotnej starostlivosti, službách súvisiacich s poskytovaním zdravotnej starostlivosti a o zmene a doplnení niektorých zákonov.
4. Seneši Z. Kedy môže rodič odmietnuť liečbu dieťaťa? Pediatria pre prax 2015; 16 (2): 83–84.
5. Glasa J, Glasová H. Farmakoekonomika a etika v onkológii: etické dilemy a možnosti ich riešenia. Onkológia 2014; 9 (1): 19–23.
6. Diekema DS. Parental refusals of recommended medical interventions. In: Clinical Ethics in Pediatric. Cambridge: Cambridge University Press 2011 : 14–17.
7. Zákon č. 161/2015 Z. z. § 365 ods. 1 až 5 Civilného mimosporového poriadku.
8. Kolenová A. Onkologické ochorenia v detskom veku. Bratislava: Univerzita Komenského 2014.
9. Kaiserová E, Bubanská E, Oravkinová I et al. Incidencia a kurabilita nádorov v detskom veku v Slovenskej republike. Onkológia 2006; 1 (3): 180–186.
10. Zuzak TJ, Kameda G, Schutze T et al. Contributing factors and outcomes of treatment refusal in pediatric oncology in Germany. Pediatr Blood and Cancer 2016; 63 (10): 1800–805. doi: 10.1002/pbc.26111.
11. Patte C, Zimmermann M, Auperin A et al. Similar results are currently observed in the LMB and BFM studies for B-cell Non Hodgkin’s lymphoma and B-AL allowing future common studies. Pediatric Blood and Cancer 2010; 55 (5): 795.
12. Grootenhuis MA, Last BF. Adjustment and coping by parents of children with cancer: a review of the literature. Support Care Cancer 1997; 5 (6): 466–484.
13. Křivohlavý J. Vážně nemocné mezi námi. Praha: Avicenum 1989.
14. Vágnerová M. Psychopatologie pro pomáhajíci profese. Praha: Portál 2012.
15. Sitorus RS, Moll AC, Suhardjono S et al. The effect of therapy refusal against medical advice in retinoblastoma patients in a setting where treatment delays are common. Ophthalmic Genet 2009; 30 (1): 31–36. doi: 10.1080/13816810802464320.
16. Zákon č. 305/2005 Z. z. o sociálnoprávnej ochrane detí a sociálnej kuratele na zabezpečenie sústavnej ochrany života, zdravia a priaznivého psychického vývinu, fyzického vývinu a sociálneho vývinu dieťaťa.
17. Humeník I. Praktické otázky týkajúce sa informovaného súhlasu nespôsobilých pacientov. In: Informovaný súhlas a inštitút predchádzajúceho priania. Bratislava: Eurokódex 2012 : 112.
18. Caruso Brown A. Refusal of Treatment for Childhood Cancer: A Systematic Review. Pediatrics 2017. In press.
Štítky
Detská onkológia Chirurgia všeobecná Onkológia
Článek Soutěž o nejlepší práciČlánek Aktuality z odborného tisku
Článok vyšiel v časopiseKlinická onkologie
Najčítanejšie tento týždeň
2017 Číslo 5- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Nejasný stín na plicích – kazuistika
- Kombinace metamizol/paracetamol v léčbě pooperační bolesti u zákroků v rámci jednodenní chirurgie
- Antidepresivní efekt kombinovaného analgetika tramadolu s paracetamolem
- Srovnání analgetické účinnosti metamizolu s ibuprofenem po extrakci třetí stoličky
-
Všetky články tohto čísla
- Odmítnutí léčby v dětské onkologii
- Soutěž o nejlepší práci
- Potenciál vitamínu D v adjuvantnej liečbe malígneho melanómu kože
- Kontroverze v pooperační léčbě low-grade gliomů
- Postavení chemoterapie v pooperační léčbě low-grade gliomů
- Hodnocení klinického benefitu protinádorových léků limitovaných na komplexní onkologická centra podle metodiky ESMO-MCBS
- Mutace isocitrátdehydrogenázy jsou lepší prognostický marker než metylace promotoru O6-metylguanin-DNA-metyltransferázy u glioblastomů – retrospektivní molekulárně genetická studie gliomů z jednoho centra
- Anti-apoptotický mechanizmus metforminu proti apoptóze indukované ionizujícím zářením v mononukleárních buňkách lidské periferní krve
- Odmietnutie liečby v detskej onkológii
- Informace z České onkologické společnosti
- Aktuality z odborného tisku
- Vznik postradiační reakce a její preventivní ošetřování během radioterapie
- Klinická onkologie
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Vznik postradiační reakce a její preventivní ošetřování během radioterapie
- Kontroverze v pooperační léčbě low-grade gliomů
- Postavení chemoterapie v pooperační léčbě low-grade gliomů
- Mutace isocitrátdehydrogenázy jsou lepší prognostický marker než metylace promotoru O6-metylguanin-DNA-metyltransferázy u glioblastomů – retrospektivní molekulárně genetická studie gliomů z jednoho centra
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



