-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Dosavadní zkušenosti z kontrol historické preskripce léků na recept
Current experience from the control of historical prescription of medicaments
Recently, there are no studies in the CR focused on assessing the quality of pharmacotherapy, especially with focus on drug interactions, prescription of related ATC groups or on occurence of other abnormalities in prescription.
Similarly, there are no statistics of hospitalizations due to undesirable drug effects – therefore the existing situation in quality of drug prescription can currently only be appraised or deduced from foreign experience (Pirmohamed M: BMJ 2004;329 : 15-19). The cited study of the team of the professor of clinical pharmacology at University Liverpool Munir Pirmohamed assesses the situation in two big general hospitals in Merseyside (Great Britain) with catchment area of 630 thousand inhabitants in the duration of 6 months. There were 18.820 patients admitted to hospitalization (in-patient care) in this period out of which 6.5 percent were admitted due to adverse drug effects. 16.6 percent of these cases were caused by drug interaction, 28 patients died, median of the hospitalization length was 8 days. These patients occupied 4 percent of the whole amount of the sickbeds. If we convert this data to the situation in the CR, we get very interesting numbers.
The article shows the real situation in the field of prescription in the CR based on wide controls implemented in the historical prescription of important health insurance companies in the CR and in important files of prescription of hospitals from the district ones to faculty hospitals. Special emphasis is laid on drug prescription with potential drug interactions, with prescription of related ATC groups and other abnormalities in drug prescription in 2007.Key words:
drug prescription – drug interactions – drugs of related ATC groups – abnormalities in prescription – ePrescription – expert system for electronic prescription – prescription adequacy for the diagnosis – statistical evaluation of prescription – control of historica prescription – experience from control of prescription
Autoři: L. Dvořáček
Působiště autorů: Principal Business Consultant – Health, Adastra, s. r. o., Praha
Vyšlo v časopise: Listy rev. Lék., 13, 2009, č. 2, s. 31-36
Souhrn
V České republice v současné době neexistují žádné studie vyhodnocující kvalitu farmakoterapie, zejména s ohledem na lékové interakce, na preskripci příbuzných ATC skupin či na výskyt dalších anomálií v preskripci. Stejně tak u nás neexistuje ani žádná statistika hospitalizací pro nežádoucí účinky léků, proto můžeme v současné době skutečnou situaci v kvalitě preskripce léků jen odhadovat, nebo odvodit ze zahraničních zkušeností [Pirmohamed, M. BMJ, 2004, 329, p. 15–19]. Citovaná studie týmu Munira Pirmohameda, profesora klinické farmakologie Univerzity Liverpool, vyhodnocuje situaci ve 2 velkých všeobecných nemocnicích v Merseyside (Velká Británie), se spádovou oblast 630 tisíc obyvatel za období 6 měsíců. V tomto období zde bylo přijato k hospitalizaci 18 820 pacientů, z toho 6,5 % pro nežádoucí účinky léků. U 16,6 % z nich pak důvodem nežádoucích účinků léků byla léková interakce, 28 pacientů zemřelo, medián délky hospitalizace byl 8 dní, trvale byla těmito pacienty obsazena 4 % všech lůžek. Pokud dané údaje přepočteme na poměry v České republice, dostaneme se k velmi zajímavým číslům.
Článek ukazuje skutečné poměry v oblasti kvality preskripce v ČR na základě rozsáhlých kontrol provedených v historické preskripci významných zdravotních pojišťoven v ČR a ve významných souborech preskripce nemocnic – od okresních až po krajské a fakultní. Speciální důraz je kladen na preskripci léků s potenciálními lékovými interakcemi, s preskripcí příbuzných ATC skupin a na další anomálie v preskripci léků na recept za období roku 2007.Klíčová slova:
preskripce léků – lékové interakce – léky příbuzných ATC skupin – anomálie v preskripci – ePreskripce – expertní system pro preskripci léků – preskripce adekvátní diagnóze – statistické vyhodnocení preskripce – kontrola historické preskripce – zkušenosti z kontrol preskripce.Kvalita preskripce - současná situace v ČR
Průměrný český lékař dobře zná cca 150 léčivých přípravků, na trhu v ČR je jich však přes 8 tisíc. Konkrétně v roce 1999 bylo v číselníku hromadně vyráběných léčivých přípravků (HVLP) 7 600 různých kódů léků, v roce 2008 je to již 9 389 kódů léků. To znamená nárůst o 1 709 kódů léků. Současné znalosti říkají [Stockley 6th eddition, 2005, SPC platná k 1. 1. 2006, INFOPHARM, Drug Consumption in Netherlands], že v ČR je známo 2 720 lékových interakcí charakteru kontraindikace a dalších cca 4 800 závažných a velmi závažných lékových interakcí (stupně 4 a 5), které mohou způsobit ohrožení zdraví nebo i života.
V ČR v současné době neexistují žádné výsledky či studie vyhodnocující kvalitu farmakoterapie. Stejně tak neexistuje ani žádná statistika hospitalizací pro nežádoucí účinky léků, proto můžeme v současné době skutečnou situaci v kvalitě preskripce léků jen odhadovat, nebo odvodit ze zahraničních zkušeností [Pirmohamed, M. BMJ, 2004, 329, p. 15–19]. Citovaná studie týmu Munira Pirmohameda, profesora klinické farmakologie Univerzity Liverpool, vyhodnocuje situaci ve 2 velkých všeobecných nemocnicích v Merseyside (Velká Británie), se spádovou oblastí 630 tisíc obyvatel za období 6 měsíců. V tomto období zde bylo přijato k hospitalizaci 18 820 pacientů, z toho 6,5 % pro nežádoucí účinky léků. U 16,6 % z nich pak důvodem nežádoucích účinků léků byla léková interakce, 28 pacientů zemřelo, medián délky hospitalizace byl 8 dní, trvale byla těmito pacienty obsazena 4 % všech lůžek. Pokud tyto údaje přepočteme na poměry v České republice, dostaneme se k těmto číslům: 38 889 hospitalizací ročně pro nežádoucí účinky léků, 889 úmrtí (srovnatelný počet s úmrtími při dopravních nehodách), náklady na tyto hospitalizace odhadem 1–3 miliardy Kč/rok. Jenom z důvodů lékových interakcí je v ČR ročně 6 456 hospitalizací a 148 úmrtí.
Aktuální analýzy preskripce v ČR
S využitím otevřené databáze společnosti Info-pharm, a. s., jsme za období uplynulých 18 měsíců (září 2007 až březen 2009) provedli čtyři desítky analýz historické preskripce. Zkoumání jsme podrobili zaslepená data o preskripci (číslo pojištěnce i identifikace lékaře jsou zakódovány) jak zaměstnaneckých zdravotních pojišťoven, tak i dvou krajských poboček VZP ČR a dvou slovenských zdravotních pojišťoven, dále preskripci fakultních i krajských nemocnic, bývalých okresních nemocnic a také jednotlivých lékařů. Souhrnný, dosud analyzovaný soubor preskripce lze přitom charakterizovat těmito parametry:
- hodnocena preskripce více než 90 000 preskribujících pracovišť v ČR (privátní lékaři, ambulance nemocnic všech typů, preskripce smluvních lékařů většiny zdravotních pojišťoven) a dvou slovenských zdravotních pojišťoven za 12 měsíců;
- pro 5,2 miliónu pojištěnců všech zdravotních pojišťoven;
- celá vstupní databáze by dohromady měla celkem 44 miliónů léků (předepsaných položek na receptu) v 68 miliónech baleních (v průměru vydáno 1,54 balení každého předepsaného léku);
- finanční hodnota této preskripce byla přes 17 mld. Kč (v průměru 250,-Kč na 1 balení);
- v preskripci bylo zjištěno 1 100 různých ATC skupin (70,6 % z 1 559 existujících ATC skupin podle číselníku léků) a 6 600 různých kódů léků (70,3 % z 9 389 existujících kódů podle platného číselníku).
Terminologická poznámka: Pod pojmem „léková interakce“ (dále jen LI) rozumíme klinickou příhodu, která byla způsobena současným podáním dvou či více léků, nebo situaci, kdy jeden lék v konkrétním případě prokazatelně změnil farmakokinetické a/nebo farmakodynamické vlastností léku druhého. „Potenciální léková interakce“ (dále jen PLI) znamená podání dvou či více léků jednomu pacientovi, přičemž o těchto kombinacích léků je známo, že mohou způsobit lékovou interakci.
V preskripci jsme vyhledávali potenciální lékové interakce (PLI) těch nejvyšších stupňů (4.–6.) a také preskripci léků příbuzných ATC skupin. Naše zkušenosti přitom hovoří o tom, že:
- Léky s PLI 4.–6. stupně představují v průměru 1 až 3 % všech nákladů na léky na předpis (recept) finanční hodnoty každého hodnoceného vstupního souboru.
- Léky příbuzných ATC skupin stupně P2 (spolupodání není účelné a/nebo může být i rizikové) představují dalšího až 0,5 % všech nákladů na léky z celkové finanční hodnoty vstupního souboru.
- Léky příbuzných ATC skupin stupně P3 (spolupodání není vhodné pro riziko zvýšené toxicity) představují dalších 0,1–0,5 % všech nákladů na léky z celkové finanční hodnoty vstupního souboru.
- Až 61 % lékařů (pracovišť) vstupního souboru předepisuje léky s PLI 6. stupně (velmi závažná interakce, kontraindikace).
- Celkem 1,4–3,5 % pojištěnců s preskripcí ze vstupního souboru dostává léky s PLI 4.–6. stupně.
- Dalších téměř 0,1–0,8 % pojištěnců s preskripcí ze vstupního souboru dostává léky příbuzných ATC skupin stupně P2.
- Dalších 0,1–3 % pojištěnců s preskripcí ze vstupního souboru dostává léky příbuzných ATC skupin stupně P3.
- Preskripce léků s PLI 4.–6. stupně je v naprosté většině případů (54–86 %) způsobena stejným předepisujícím lékařem (pracovištěm), nejedná se tedy o problém nedostatečného předávání informací o léčbě, ale o problém neznalosti účinků léků z hlediska možných interakcí.
- Až na výjimky má v průměru 48–51 % pacientů s preskripcí (u smluvních lékařů) ročně předepsán jenom 1 lék – u těchto pacientů ze vstupního souboru nikdy nemůže nastat interakce léků ze vstupního souboru, o to jsou pak všechny uvedené nálezy vztažené na počty pacientů významnější (interakce samozřejmě mohou nastat i mezi jedním lékem a potravinou, stejně jako mezi jedním lékem na předpis a dalším volně prodejným léčivem – tyto situace však nebyly předmětem hodnocení).
- Až na výjimky více než 50 % léků, které se při užívání pacienty překrývají (zde dochází k interakcím), je předepsáno ve stejný (jeden) den.
K výše uvedeným výsledkům nutno ještě zdůraznit, že rozsah našich nálezů byl tak velký, že se v analýzách nezabýváme interakcemi nižší stupňů (1.–3.), stejně jako se nezabýváme preskripcí příbuzných ATC skupin stupně P1 (spolupodání není účelné). Po prvních zkušenostech jsme u lékových interakcí omezili při vyhledávání období spolupodání léků maximálně na 90 dnů (3 měsíce). V detailních rozborech (elektronických výstupních sestavách), určených pro další analýzy zdravotnických zařízení nebo zdravotních pojišťoven, navíc analyzujeme a vybíráme např. u lékových interakcí jen ty případy, kdy lékaři předepisující oba interagující léky (oba příbuzné léky) jsou stejní (tj. první i druhý interagující/příbuzný lék předepsal stejný lékař, stejné pracoviště). V celkových hodnoceních jednotlivých souborů preskripce se však hodnotí i chybná preskripce různých pracovišť – tyto údaje se používají pro benchmarkingová srovnání např. v rámci zdravotních pojišťoven, fakultních nemocnic atp.
Detailní výstupy
Vzhledem k rozsahu nálezu jsou standardně výstupy zpracovány do excelových tabulek a jsou rozděleny do několika souborů. Naše analýzy standardně poskytují např. tyto druhy rozborů a jim odpovídající výstupy:
- Detailní analýza potenciálních lékových interakcí a preskripce příbuzných ATC skupin – v jednotlivých rozborech zvlášť sledujeme každý stupeň závažnosti PLI (4.–6.) a dále zvlášť i léky příbuzných ATC skupin příbuznosti P2 a P3 až na úroveň jednotlivého pojištěnce (kódové číslo) a preskribujícího lékaře. Jak už bylo uvedeno, tyto analýzy jsou provedeny vždy za podmínky, že oba interagující léky předepsal tentýž lékař/pracoviště (IČP1 = IČP2, kde IČP je identifikační číslo pracoviště/lékaře), a navíc současně na situaci, kdy „vzdálenost“ mezi preskripcí překrývajících léků je maximálně 90 dnů (vzdálenost mezi daty preskripce/realizace receptu). V tomto rozboru je vždy pro konkrétního pacienta, kterého se preskripce léků v příslušném sledovaném stupni interakce nebo příbuznosti týká, uvedena plná identifikace obou interagujících/příbuzných léků (datum preskripce, kód léku, název léku, ATC skupina léku, název ATC skupiny, počet balení léku, počet definovaných denních dávek (DDD) v 1 balení předepsaného léku, kódové číslo IČP, které předepsalo příslušný lék, celková závažnost PLI, kvalita dokumentace, klinická závažnost PLI.
- Analýza všech kombinací ATC interagujících dvojic léků včetně názvů ATC, s uvedením klinické závažnosti, počtu pacientů, počtu případů a počtu případů na pacienta, stejná analýza pak pro kombinace předepisovaných příbuzných ATC skupin příbuznosti P2 a P3.
- Analýza jednotlivých pracovišť preskribujících lékařů (zakódované IČP) s uvedením počtu případů s potenciálními lékovými interakcemi klinické závažnosti 4.–6. stupně, které dané pracoviště za sledované období předepsalo, identicky pak počty případů preskripce příbuzných ATC skupin stupně příbuznosti P2, P3 podle jednotlivých kódových čísel pracovišť.
- Analýza vybraných příkladů největšího počtu různých kódů léků předepsaných v jeden den jednomu pacientovi včetně uvedení data takové preskripce kódového označení příslušného pa - cienta.
- Analýza pojištěnců s největším počtem případů předepsaných léků s potenciálními lékovými interakcemi klinické závažnosti 4.–6. stupně; analogicky také s největším počtem případů preskripce příbuzných ATC skupin stupně příbuznosti P2, respektive P3.
- Detailní analýza počtu předepsaných kódů léků jednotlivým skupinám pacientů včetně procentuálního zastoupení a kumulativního procenta jejich výskytu (bez ohledu na lékové interakce) – tj. kolik pacientů absolutně a v procentech má např. v ročním souboru zdravotní pojišťovny předepsáno jeden lék, dva léky atd.
Některá zjištění
Nejčastější dvojice ATC skupin léků PLI 6. stupně (klinická závažnost 5. stupně, kontraindikace) jsou pro typický roční soubor zdravotní pojišťovny uvedeny v tabulce 1. Kontraindikované dvojice ATC na prvních 3 místech jsou také nejčetnější ve všech hodnocených souborech všech typů (zdravotní pojišťovny, nemocnice fakultní, nemocnice krajské). Na prvním místě je prakticky vždy dvojice diklofenak, nimesulid. Kombinace uvedené na prvních místech se např. ve vstupních souborech zdravotních pojišťoven vyskytují u několika tisíců pacientů až v desetitisícových výskytech – vždy tedy v průměru více než jeden případ na pacienta.
Tab. 1. Nejčastější dvojice léků 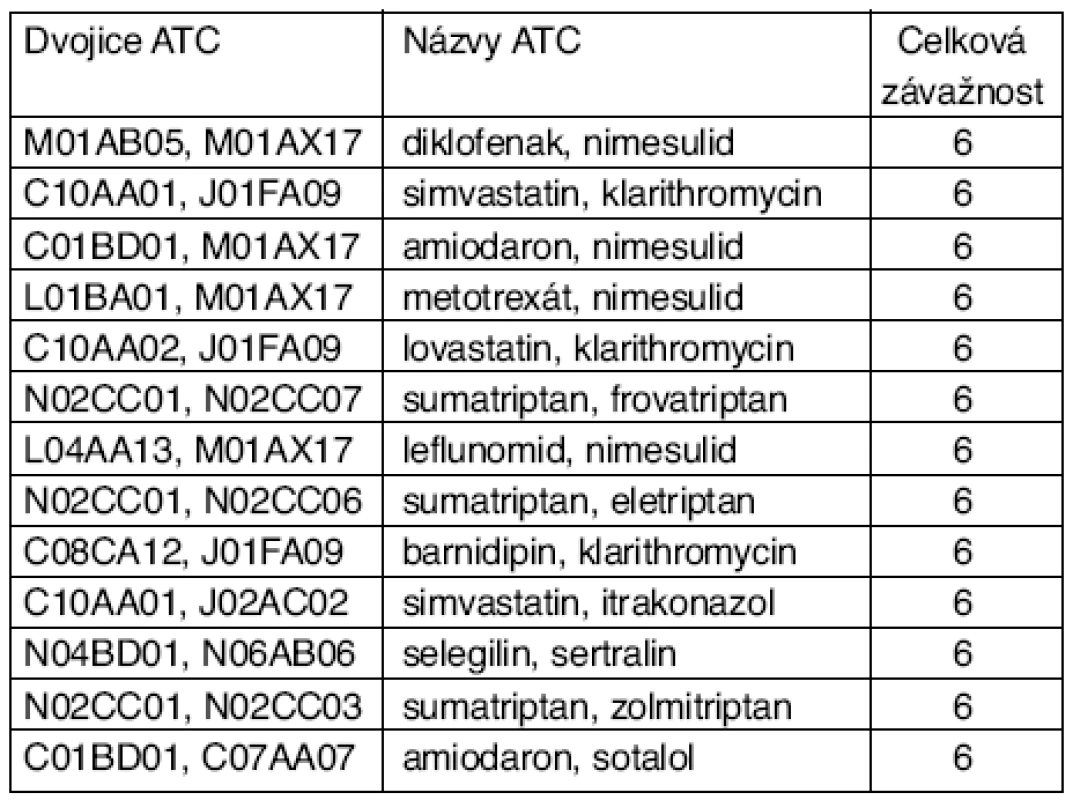
Nejčastější dvojice ATC skupin léků PLI 5. stupně jsou pro typický roční soubor zdravotní pojišťovny uvedeny v tabulce 2.
Tab. 2. Nejčastější dvojice ATC léků PLI 5. stupně 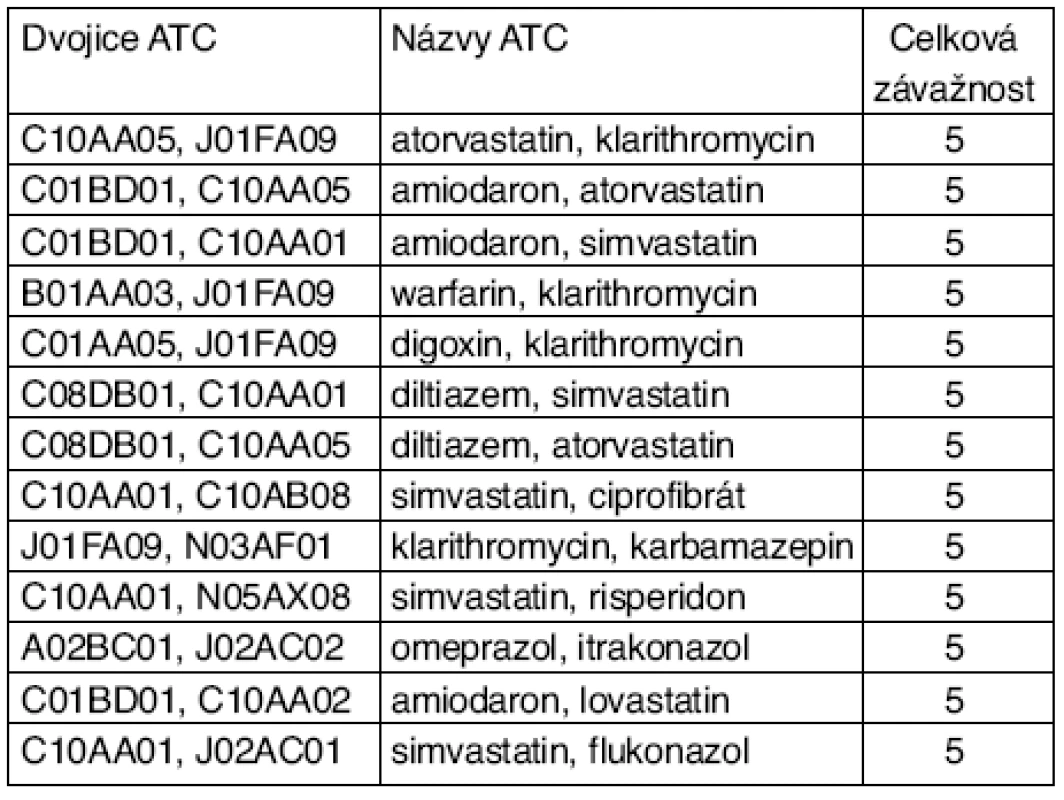
Další zajímavosti v preskripci
Kromě výše uvedených zjištění ve vztahu k interakcím léků lze ve vstupních souborech nalézt další „zajímavosti“:
- Pacienty až s 23 různými druhy léků, předepsanými jim v jeden den v jednom zdravotnickém zařízení.
- Pacienta se 103 různými druhy (kódy) léků v rámci jednoho roku. (Při kontrolním výběru podle různých kódů ATC skupin, nikoliv podle různých kódů léků se v souboru uváděné počty prakticky neliší – nejedná se tedy o případy možných záměn léků v rámci ATC skupiny).
- Pacienta s 97 různými datumy preskripce v roce (každý 4. den recept).
- Pacienta se 195 léky ročně, předepsanými celkem v 900 baleních.
- Pacienta, jemuž jsou v 276 případech ročně předepsány léky s PLI 4.–6. stupně.
- Pacienty s mimořádně vysokými náklady na léky na recept.
- Pracoviště (lékaře), které ročně předepíše léky s PLI 4.–6. stupně až ve více než 1600 případech za rok aj.
Zvláštním druhem analýzy je sledování „vzdáleností“ ve dnech mezi preskripcí překrývajících se léků (pouze u překrývajících se léků dochází k interakcím). Postupně, po jednotlivých pacientech, je hledán ke každému léku další lék (další léky), jejichž účinky se časově překrývají. Tvoří se tedy dvojice léků. Teoreticky: pokud máme N vstupních vět (předepsaných léků), mohlo by být N . (N – 1)/2 dvojic. Vybíráme však pouze ty dvojice, u kterých se účinek časově překrývá v souvislosti s počtem předepsaných balení léků a počtu DDD v balení. Například: Ve vstupním souboru bylo 4 657 427 vstupních vět. Teoreticky tedy mohlo být vytvořeno 4 657 427 . (4 657 427 – 1)/2 dvojic, tj. 1,08 . 1013 dvojic. Ale pouze 13 173 447 dvojic léků bylo takových, že se účinky jednotlivých předepsaných léků překrývaly. U takto překrývajících se dvojic bylo 3,8 mil. případů (29 %) překrývajících se léků předepsáno ve stejný den (vzdálenost proskripce = 0). Dalších 264 000 případů (2 %) překrývajících se léků je předepsáno druhý den po preskripci prvního léku (vzdálenost proskripce = 1), dalších 183 292 případů (1,4 %) překrývajících se léků je předepsáno třetí den po preskripci prvního léku atd. Celkem cca 63 % (kumulativně) překrývajících se léků je předepsáno do 30. dne od předpisu prvního léku.
Pokud přehled vzdáleností preskripce překrývajících se léků zobrazíme graficky, zjistíme zajímavost, která je potvrzena výsledky všech dosud provedených zpracování: několikanásobně vyšší počty překrývajících se léků se objevují pravidelně vždy každý 7. den – graf 1.
Graf 1. Vzdálenost mezi preskripcí léků překrývajících se v užívání 
Další zvláštností je v souborech preskripce nalézané další významné množství závažných případů preskripce, která nespadá ani do lékových interakcí, ani do preskripce příbuzných ATC skupin a která může být chybná. Jedná se např. o případy, kdy stejný lékař (pracoviště) – IČP, ve stejný den, stejnému pojištěnci, předepisuje léky identické ATC skupiny (mezi kterými ale není ani interakce, ani příbuznost), přičemž oba kódy léků jsou různé a současně oba názvy léků jsou různé. Tato preskripce se týká např. předepisování dvou stejných antibiotik (J01) v jeden den jednomu pacientovi, dvou stejných antiepileptik (N03AX09 – lamotrigin), opioidních analgetik (N02AA03 – hydromorfon) nebo benzodiazepinů (N05BA12 – alprazolam), kdy rozhodně nelze hovořit o účelnosti farmakoterapie. Tyto nálezy poskytují prvotní signály pro provedení auditů farmakoterapie u vybraných lékařů.
Naše zkušenosti navíc ukázaly, že zvláštní pozornost je třeba věnovat těm případům nalezených PLI, kde se vyskytuje protinádorová terapie (chemoterapie) – ATC L01 (vyskytují se většinou ve skupině PLI 4. stupně). Většina protinádorové terapie v onkologii stojí na kombinovaných režimech cytostatik. Léčebný efekt je – po prvotních zkoumáních omezených možností tzv. monoterapie – prakticky vždy testován pro režimy polychemoterapie (popř. se přidávají biologické preparáty). Protože nádorové populace jsou většinou heterogenní, jsou kombinované režimy již z důvodů odlišných chemorezistencí a chemosenzitivit většinou nezbytné. Navíc se tím zpravidla potencuje i toxicita, což může být v těchto případech „žádoucí“ – ve smyslu vyšší toxicity pro nádor.
Pohled na lékové interakce v těchto případech nemusí být vždy relevantní, pokud nejsou vzaty v potaz všechny okolnosti tohoto specifického druhu léčby. V případech interakcí chemoterapeutik je tedy nutno zvlášť zkoumat, zda se jedná o standardní režim protinádorové chemoterapie – doporučené režimy protinádorové chemoterapie jsou pro všechny onkologické diagnózy ročně vydávány Českou onkologickou společností a jsou dostupné je jejím webu. Rovněž známé interakce cytostatik s jinými lékovými skupinami ne vždy mohou být striktně při léčbě respektovány, na což je třeba brát ohled.
Závěr
Výše uvedená zjištění z našich analýz preskripce potenciálních lékových interakcí a preskripce příbuzných ATC skupin léků mohou svědčit o nesprávné preskripci ve významných finančních objemech, u významného procenta preskribujících pracovišť (lékařů), která se týká významného procenta pacientů s preskripcí. Jsme přesvědčeni, že analýzy by měly být v dohledné době dokončeny jednotnou metodikou pro zbývající, dosud neanalyzovanou preskripci roku 2007 (již jen několik málo souborů zdravotních pojišťoven), s cílem získat komplexní přehled o možné kvalitě preskripce v ČR. Již dnes námi analyzovaný soubor preskripce nemá co do velikosti obdoby nikde v Evropě. Výstupy z našich analýz jsou základním podkladem pro případné odborné medicínské posouzení jednotlivých případů preskripce s PLI, podkladem pro upozornění na možnou nesprávnou preskripci a na ne vždy známé interakce léků. Výstup z naší analýzy rozhodně neříká, že vše, co bylo algoritmicky zachyceno, je špatně.
Nad získanými výsledky je rozhodně vhodné věnovat pozornost nejméně PLI 6. stupně celkové závažnosti, stejně jako případům největšího výskytu léků s PLI na jednotlivých pracovištích i u jednotlivých pojištěnců. Tam, kde se předepisované léky současně vyskytují jak v kategorii příbuzných ATC skupin, tak v kategorii interagujících léků, je vhodné postupovat při řešení podle tohoto schématu závažnosti:
- PLI 6. stupně (kontraindikovaná preskripce) – odporuje současnému medicínskému poznání;
- identické ATC – účinek se nezvyšuje, riziko nežádoucích účinků však ANO;
- příbuzné ATC – účinek se nezvyšuje, riziko nežádoucích účinků však ANO;
- orgánová toxicita – tj. kvalita dokumentace je 7, 8 nebo 9.
Uvedené výsledky našeho rozsáhlého šetření ukazují na opodstatněnost existence on-line expertních systémů pro preskripci léků, které nesprávnou preskripci eliminují již při procesu vystavení receptu. Všechny země využívající aplikace „ePreskripce“ jednoznačně dokladují vysoké úspory v nákladech na léky. Například v Dánsku vykazuje používání takového systému při 18 milionech receptů za rok úsporu nákladů na léky ve výši 12,6 mil. EUR ročně. Expertní systém pro preskripci však kromě úspor nákladů poskytuje významnou měrou možnost ochrany pacientů před chybnou farmakoterapií, a významně tak podporuje kvalitu poskytované zdravotní péče.
Adresa pro korespondenci:
Ing. Lubomír Dvořáček, Ph.D.
Principal Business Consultant - Health
Adastra, s. r. o.
Nile House
Karolinská 654/2
186 08 Praha 8-Karlín
e-mail: dvoracek@sedme.cz
Štítky
Posudkové lekárstvo Pracovné lekárstvo
Článok vyšiel v časopiseListy revizního lékařství
Najčítanejšie tento týždeň
2009 Číslo 2
Najčítanejšie v tomto čísle- Zdravotně sociální péče a úhrada z veřejného zdravotního pojištění
- Dosavadní zkušenosti z kontrol historické preskripce léků na recept
- Zkušenosti z rozborů zdravotnické dokumentace v lůžkových zařízeních
- Zprávy
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



