-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Využití tranzientních evokovaných otoakustických emisí jako screeningové metody vyšetření sluchu novorozenců
Application of Transient Evoked Otoacoustic Emissions as a Screening Method for Examination of Hearing in Newborns
The hearing is the most significant human sense, significant for progress of the human speech. Late diagnosis of hearing malfunction contributes to the negative influence of the child. Initiation of timely rehabilitation malfunction of hearing by means of hearing aids or by cochlear implant is important for adoption of speech and development for child communication. Examination of hearing close to newborn is possible by means of objective methods – acoustic evoked potentials, otoacoustic emissions.
My work is dealing with screening examination of hearing the lot newborns in Hospital Děčín in period of 2 years. The objective of the work was to prescribe algorithm of examination which is proper for our ward. The examination of transient otoacoustic emissions is an undemanding method, which is appropriate to screening examination. Children where the emissions are absent should be taken for a detailed examination including the examination of Brainstem Evoked Response Activity.Key words:
malfunction of hearing, examination of hearing, screening, transient evoked otoacoustic emissions.
Autori: D. Potměšilová
Pôsobisko autorov: ORL oddělení, Krajská zdravotní, a. s., Nemocnice Děčín, o. z. primář MUDr. V. Veselý
Vyšlo v časopise: Otorinolaryngol Foniatr, 58, 2009, No. 4, pp. 221-227.
Kategória: Původní práce
Súhrn
Sluch je nejdůležitější lidský smysl, důležitý pro rozvoj lidské řeči. Pozdní diagnóza poruchy sluchu má negativní vliv na vývoj dítěte. Zahájení včasné rehabilitace poruchy sluchu pomocí sluchadel nebo kochleárního implantátu je důležitá pro osvojení řeči a rozvoj komunikace dítěte. Vyšetření sluchu u novorozenců je možné pomocí objektivních metod – sluchové evokované potenciály, otoakustické emise.
Moje práce se zabývá screeningovým vyšetřením sluchu všech novorozenců narozených v Nemocnici Děčín za období 2 let. Cílem práce bylo stanovit algoritmus vyšetření vhodný pro naše pracoviště. Vyšetření transientních otoakustických emisí je nenáročnou metodou, vhodnou ke screeningovému vyšetření. Děti, u kterých jsou emise nevýbavné, by měly být podrobně vyšetřeny, včetně vyšetření kmenových evokovaných potenciálů.Klíčová slova:
porucha sluchu, vyšetření sluchu, screening, tranzientní evokované otoakustické emise.ÚVOD
Sluch je považován za nejdůležitější lidský smysl. Uvádí se, že sluchem získáváme až 65 % informací o okolním světě (7, 15). Sluch umožňuje mozku správné hodnocení signálů z jiných smyslů a orgánů, je důležitý pro rozvoj abstraktního myšlení. WHO považuje hluchotu za nejtěžší smyslové postižení člověka a řadí ji ještě před poruchu zraku (2). Hluchota ochuzuje člověka o svět zvuků a vyřazuje postiženého jedince ze sítě mezilidské komunikace. Sluch je důležitý pro správný rozvoj řeči a jeho porucha nebo vada působí poruchu v komunikačním procesu. Závažná porucha sluchu má značný dopad na kvalitu života postiženého jedince v oblasti intelektuální a citové i v oblasti sociální a ekonomické.
Porucha sluchu u novorozenců je poměrně častá. Incidence se udává v rozmezí 40 - 110 na 100 000 živě narozených dětí (1 : 900 – 1 : 2500). U rizikových novorozenců se uvádí incidence vyšší – 3 - 4 na 1000 narozených dětí (1 : 250 – 1 : 330) (2, 19).
Takzvaně rizikový novorozenec, je novorozenec, který má přítomný některý z rizikových faktorů.
Rizikové faktory
Prenatální: porucha sluchu v rodině, zejména geneticky vázaná (50 % hluchot má genetickou příčinu, uplatňují se všechny typy dědičnosti - autosomálně recesivní – 40 %, autosomálně dominantní – 5 -10 %, vázaná na chromozom X – vzácně. Bylo zmapováno přes 50 genů odpovědných za ztrátu sluchu, využívají se DNA testy pro nejčastější příčiny hluchoty – gen pro Connexin 26, mitochondriálně vázaná hluchota). Mezi další prenatální příčiny poškození sluchu se řadí intrauterinní infekce - toxoplazmóza, rubeola, cytomegalovirus, herpesvirus, syfilis, léky užívané v těhotenství.
Peri a postnatální: porod před 37. týdnem těhotenství, porodní hmotnost nižší než 1500 g, hyperbilirubinemie – více než 15 mg/100 ml séra – vyžadující transfuzi, hypoxemie nebo asfyxie během porodu s pH séra nižším než 7,3, Apgar skóre 0-4 v první minutě nebo 0-6 v páté minutě, umělá plicní ventilace, extrakorporální membránová oxygenace, abnormality lebky a obličeje, jiné závažné malformace, které mohou být součástí syndromu zahrnující i sluchové postižení. Bylo popsáno asi 400 syndromů zahrnujících poruchu sluchu, 30 % všech poruch sluchu je součástí genetických syndromů (2, 7, 11, 12, 13, 14, 15, 16, 17, 18).
Pozdní diagnóza poruchy nebo vady sluchu má negativní vliv na následný vývoj dítěte a naopak včasná diagnóza a péče výrazně zlepšuje prognózu správného vývoje a může dítěti zajistit rozvoj plnohodnotné komunikace a zařazení do života ve slyšící společnosti.
Velmi účinná rehabilitace a rozvinutí mluvené řeči jsou dnes možné u některých sluchově postižených dětí pomocí výkonných sluchadel, pokud ani nejvýkonnější sluchadla neposkytují dostatek sluchové informace k osvojení řeči, pak může dítěti pomoci kochleární implantát. Kochleární implantát je elektronická smyslová náhrada, která poskytuje sluchové vjemy neslyšícím osobám přímou stimulací sluchového nervu uvnitř hlemýždě vnitřního ucha v případě, že jsou poškozeny vláskové buňky vnitřního ucha, ale zbytek sluchové dráhy je zachován. Předpokladem úspěchu sluchové rehabilitace je její včasné zahájení, protože mozek je nejlépe připraven na rozvoj sluchových a řečových schopností v prvních 2 letech života a v této době potřebuje získávat co nejvíce sluchových vjemů. Pokud je vážná porucha sluchu zjištěna pozdě (více než 2 roky), není již možno sluchová centra patřičně stimulovat a poruchu nelze dokonale upravit (5, 12, 14). Účinnou metodou pro včasné odhalení poruchy sluchu je screeningové vyšetření sluchu pomocí objektivních metod – evokovaných sluchových potenciálů (BERA, SSEP) a evokovaných otoakustických emisí. Vyšetření pomocí OAE lze provést již v prvních dnech života novorozence, je jednoduché, neinvazivní a dá se opakovat.
Screeningové programy jsou nejlépe propracovány a realizovány v USA (2, 3, 4). Screening pomocí OAE se využívá v Kanadě, Austrálii, Japonsku, některých zemích jihovýchodní Asie (2, 4). V Evropě se celoplošný screening postupně zavádí (Polsko, Rakousko, Francie). Na Slovensku vyšla v r. 2006 vyhláška, která všeobecný screening sluchu ustanovuje. V České republice se screening prováděl jen na některých pracovištích a u rizikových novorozenců (Praha, Brno), postupně se rozšiřuje i na ostatní pracoviště (Plzeň, Hradec Králové, České Budějovice, Ostrava, Olomouc, Mladá Boleslav, Sokolov, Třinec, Děčín), zatím není zaveden celoplošně.
OTOAKUSTICKÉ EMISE
Charakteristika OAE
Otoakustické emise jsou zvuky, které mají kochleární původ a lze je registrovat v zevním zvukovodu. Tyto zvuky mají původ v zevních vláskových buňkách. Kontraktibilní elementy zevních vláskových buněk umožňují jejich aktivní kontrakce, a tím se uplatňuje aktivní zpětnovazebný proces, který umožňuje, že mikromechanika Cortiho orgánu je citlivější a ostřeji odstupňovaná. Kochlea nepřijímá akustickou energii pasivně, ale aktivně zesiluje některé zvuky tím, že produkuje vlastní oscilace. OAE jsou vlastně odpadním produktem zpětnovazebního procesu, který zvyšuje citlivost sluchového orgánu (1, 2, 3, 6, 9, 10, 15, 18).
Historie OAE
Objevitelem otoakustických emisí je David Thomas Kemp. Svou práci o otoakustických emisích publikoval v roce 1977. Podařilo se mu zachytit spontánní i evokované otoakustické emise. V roce 1978 Kemp demonstroval, že vnitřní ucho není schopno jen zvuky přijímat a zpracovávat, ale i emitovat akustickou energii zpět do zvukovodu. Bubínek přitom působí jako membrána reproduktoru. Tyto zvuky lze pak zaznamenat citlivým registračním zařízením. První přenosný přístroj k měření OAE byl vyroben v Londýně v roce 1978. Teoreticky byla aktivní produkce akustické energie hlemýžděm předpokládána už v roce 1948, a už dříve před objevením OAE řada autorů poukazovala na nepoměr mezi absorbovanou a odraženou energií při studiu činnosti kochley. Tento objev znamenal změnu náhledu na činnost kochley. Ke klinickému uplatnění OAE dochází v 90. letech 20. století (1, 3, 6, 11, 20).
Rozdělení OAE
Všechny zvuky, které mají kochleární původ a můžeme je registrovat v zevním zvukovodu, se nazývají otoakustické emise. OAE můžeme rozdělit na 2 skupiny:
- Spontánní emise – vyskytují-li se bez jakékoliv stimulace. Tyto zvuky jsou stálé, výrazněji se nemění ani v průběhu let.
- Evokované emise – dají se vyvolat zvukovou stimulací.
Podle toho, jakou stimulací jsou vyvolány se dále dělí na:
- TEOAE (tranzientní emise vyvolané krátkými impulzy),
- DPOAE (emise způsobené zkreslením ve sluchovém orgánu – distortion product),
- SFOAE (emise vznikající synchronně s frekvencí stimulujícího tónu s nízkou hladinou intenzity) – mají malý praktický význam.
SOAE
Spontánní emise jsou zvuky, které se vyskytují bez jakékoliv stimulace. Tyto zvuky jsou stálé, výrazněji se nemění ani v průběhu let. Mají charakter tónů nebo úzkopásmových signálů. Frekvence SOAE se u lidí pohybuje v rozmezí 0,5–10 kHz. Amplituda těchto emisí není stálá a může se měnit. SOAE lze zaznamenat asi u 40 % normálních lidských uší. Amplituda se pohybuje v rozmezí 10 až 20 dB SPL. SOAE se vyskytují jako jediná emise nebo i jako mnohočetné emise. Pokud je v tomtéž uchu více emisí, je jejich frekvenční odstup nejméně 50–100 Hz. SOAE se vyskytují častěji u žen než u mužů. Věk nemá podstatný vliv na jejich výskyt. Sluchový práh je v oblasti SOAE nejnižší. Na SOAE mají vliv zevní vlivy – zvuky, změny teploty, chemické látky. Zvuk nejvíce působí, pokud je jeho frekvence blízká frekvenci spontánní emise. Dochází k oslabení emise, její vymizení, fázovému posunu nebo synchronizaci. Dochází k ovlivnění i při kontralaterální stimulaci (způsobeno hlavně stapediálním reflexem). U nedoslýchavých uší je jejich výskyt menší, pokud jsou přítomné, vyskytují se jen v oblasti, kde je sluchový práh normální. Subjektivně jsou SOAE vnímány zřídka.
TEOAE
Emise vyvolané krátkými impulzy lze zaznamenat v zevním zvukovodu bezprostředně po působení krátkého akustického podnětu. K jejich měření je nutná akustická stimulace, používají se kliky nebo krátké tónové impulzy. TEOAE zachycené mikrofonem jsou zprůměrňovány a filtrovány. Získaná vlnová odpověď se frekvenčně analyzuje pomocí Fourierovy rychlé analýzy. Amplituda TEOAE narůstá nelineárně se stoupající intenzitou podnětu a při střední hladině intenzity dochází k nasycení (pokud se zvýší intenzita podnětu o 10 dB, tak se zvýší amplituda emisí asi o 3 dB a při střední hladině podnětů (asi 60 SPL) a při dalším zesilování intenzity podnětu se už TEOAE nezvětšují.
Latence TEOAE je asi 5 – 20 ms, se stoupající frekvencí se zkracuje. TEOAE lze prokázat téměř u všech normálně slyšících uší a u malých dětí jsou výraznější. Práh detekovatelnosti TEOAE se s věkem zvyšuje. U výraznější sluchové vady (asi ztráta nad 40 dB pro 1 kHz a průměrná ztráta 35 dB v obl. 0,5–4 kHz nelze TEOAE zaznamenat). Emise prokazují, že je sluchový práh normální nebo jen mírně zvýšen ve frekvenční oblasti, ve které se emise zjišťují. Jsou-li emise dobře registrovatelné, je těžší sluchová porucha vyloučena. Měření je rychlé a neinvazivní.
DPOAE
Emise způsobené zkreslením ve sluchovém orgánu jsou vyvolány při současném působení dvou nebo více tónů (kombinační nebo diferenční tóny). Zní-li současně více tónů o dostatečné intenzitě, slyší sluchový orgán nejen tyto stimulující tóny, ale i zvuky vzniklé kombinací frekvencí těchto tónů. Frekvence těchto dalších tónů je přímo závislá na frekvenci stimulujících (primárních) tónů.
Kombinační tóny vznikají podle matematických vzorců: (n+1)*f1 – nf2. Např. tedy 2f1 – f2, 3f1 – 2f2. ( Poznámka: f1, f2 – frekvence stimulujících tónů).
Emise jsou největší pokud je poměr f2/f1 kolem 1,2 a hladina intenzity obou působících tónů je přibližně stejná. Amplituda emisí roste s amplitudou primárních tónů, při hladině 70–80 dB dochází k nasycení.
Ke vzniku DPOAE je potřeba, aby sluch byl dobrý i v oblasti primárních tónů (stimulujících), tak i v oblasti kombinačního tónu. Amplituda těchto emisí je malá, asi o 40–60 dB menší než amplituda primárních tónů. K jejich registraci je potřeba kvalitního zařízení, proto sledování těchto emisí není tak rozšířené jako TEOAE. DPOAE lze prokázat u 90 % normálně slyšících lidí. S přibývajícím věkem se amplituda snižuje. Není rozdíl mezi pohlavími (3, 6, 9, 10, 19).
CÍL PRÁCE
Cílem práce bylo zpracovat první výsledky využívání TEOAE jako screeningové metody vyšetření sluchu u novorozenců na našem oddělení. Stanovit algoritmus vyšetřování sluchu u novorozenců vyhovující provozu našeho pracoviště.
MATERIÁL A METODIKA
Vyšetření sluchu u novorozenců pomocí TEOAE jsme začali provádět v děčínské nemocnici ve druhé polovině roku 2006. Screeningové vyšetření všech novorozenců provádíme od listopadu 2006. V práci je zahrnuto období od listopadu 2006 do června 2008.
Vyšetření TEOAE probíhá přímo na novorozeneckém oddělení a vyšetřují se všechny děti narozené v nemocnici, ne pouze takzvaní „rizikoví“ novorozenci. Vyšetření v prvních dnech po narození dítěte provádí většinou audiologická sestra, někdy sestra z novorozeneckého oddělení nebo ORL lékař. Pokud je první test neúspěšný, vyšetření se opakuje po 2 - 8 týdnech v audiometrické vyšetřovně. Pokud ani 2. test na TEOAE není pozitivní, vyšetření se zopakuje ještě jednou po 4 - 8 týdnech, při negativním výsledku se pak provede otoskopické a tympanometrické vyšetření k vyloučení převodní nedoslýchavosti. Pokud je nález v pořádku, odešle se dítě k vyšetření BERA (Brainstem Evoked Response Activity), které u nás nemáme k dispozici.
Kromě kochleárního postižení mohou být emise nevýbavné i v případě, že je v prvních dnech po porodu ve středouší přítomna plodová voda, která znemožňuje vyšetření. Emise jsou nevýbavné i pokud je překážka ve zvukovodu – cerumen, vernix caseosa, buněčný detritus, kolaps zevního zvukovodu. Algoritmus screeningového vyšetření zobrazuje obrázek 1.
Obr. 1. Algoritmus screeningového vyšetření sluchu pomocí TEOAE používaný na našem pracovišti. 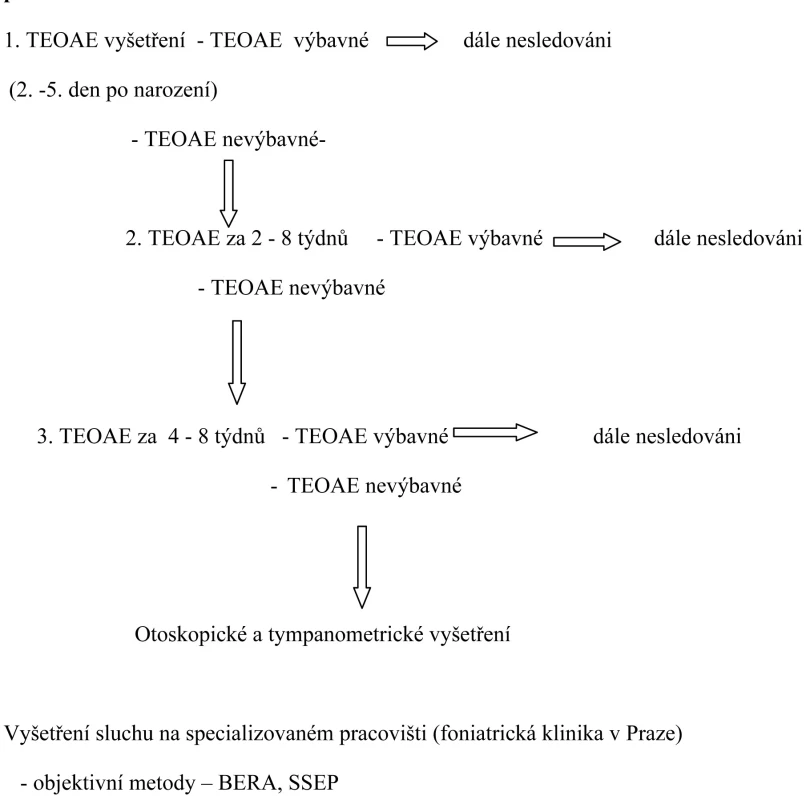
K vyšetření používáme přístroj MAICO ERO.SCAN – automatický OAE systém (obr. 2).
Obr. 2. Přístroj MAICO ERO.SCAN – automatický OAE systém. 
Přístroj testuje funkci zevních vláskových buněk měřením buď tranzientních otoakustických emisí (TEAOE) nebo emisí způsobených zkreslením ve sluchovém orgánu (DPOAE). Ke screeningu sluchu novorozenců používáme měření TEOAE.
Při měření TEOAE přístroj generuje sérii krátkých širokopásmových akustických podnětů–kliků–pomocí digitálně analogového převodníku. Tyto akustické podněty jsou přes reproduktor umístěný v sondě přivedeny do zvukovodu a mikrofon v sondě pak snímá odezvu ve zvukovodu a přes analogově digitální převodník se pak signál přivede do signálního procesoru, který pomocí rychlé Fourierovy transformace signál filtruje v úzkých frekvenčních pásmech a zjišťuje přítomnost emisí. Úroveň emisí se porovná s průměrnou hodnotou šumu. Použitím pásmových filtrů se zjišťuje funkce zevních vláskových buněk v širokém rozsahu frekvencí. Při TEOAE se používá frekvenční rozsah 500 Hz až 4000 Hz. Vyšetření se má provádět v tiché místnosti a i vyšetřovaný novorozenec má být klidný, dobré je když spí (obr. 3). OAE jsou velmi slabé zvuky a ruší je nejen zvuk z okolí, ale i např. kašel, cumlání, pohyb dítěte. Když úroveň šumu přesáhne určitou hranici, kdy šum překryje emise, signalizuje přístroj chybu.
Obr. 3. Vyšetření novorozence při použití ruční sondy s jednorázovou ušní koncovkou. 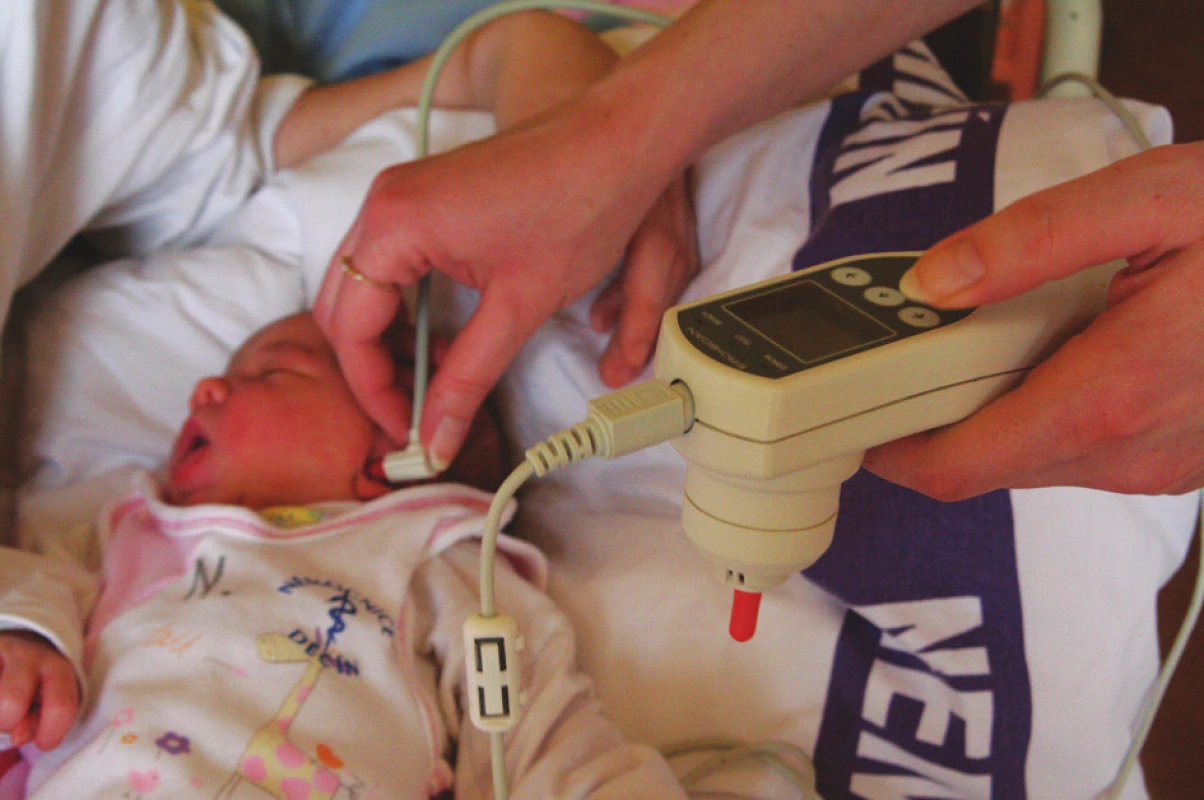
Vyšetření je prováděno pomocí ruční sondy, na kterou je nasazena jednorázová ušní koncovka, zvukovod musí být koncovkou dobře utěsněn. Výsledky testu se ukládají v paměti přístroje a dají se pomocí připojené tiskárny vytisknout. K měření TEOAE se dá použít buď přednastavený protokol uložený v přístroji, nebo se dají nastavit vlastní parametry.
Přednastavený protokol pro TEOAE:
Počet testovacích frekvencí: 6 (1,5 kHz, 2 kHz, 2,5 kHz, 3 kHz, 3,5 kHz, 4 kHz).
Frekvenční rozsah: 1,5–4 kHz.
Průměrovací čas: 16 s.
Splnění SNR (poměr signál /šum) 4 dB.
Počet frekvencí pro splnění kritéria testu: 3.
Jednotlivé parametry se dají nastavit:
- 1. Frekvenční rozsah: 0,7–4 kHz nebo 1,5–4 kHz, počet testovacích frekvencí je 6.
- 2. Čas průměrování:čas průměrování se dá nastavit na několik hodnot: 4s, 8s, 16s, 64s.
Tento čas má vliv na dobu trvání testu a na poměr signál/šum (SNR).
Při nastavení 4s bude test trvat asi 7 sekund, při nastavení 16s bude trvat asi 18 sekund.
- 3. Nastavení úrovně SNR signál/ šum: PASS SNR je hodnota, o kterou musí být signál TEOAE vyšší než šum, aby se test považoval za splněný (PASS), nebo naopak nesplněný (REFER), pokud se nedosáhne této hodnoty. Dají se nastavit hodnoty 3 - 10 dB.
- 4. Nastavení počtu frekvencí pro splnění testu: Počet frekvencí pro splnění PASS kritéria se dá nastavit 0-6. Nastavení se používá spolu s hodnotou PASS SNR. Například pokud je PASS SNR 4 dB a počet frekvencí pro splnění testu 3, znamená to, že musí být signál emisí větší aspoň o 4dB než šum na nejméně 3 frekvencích ze 6 měřených, aby byl test splněn. Pokud je počet frekvencí nastaven na 0, PASS nebo REFER se nebude zobrazovat.
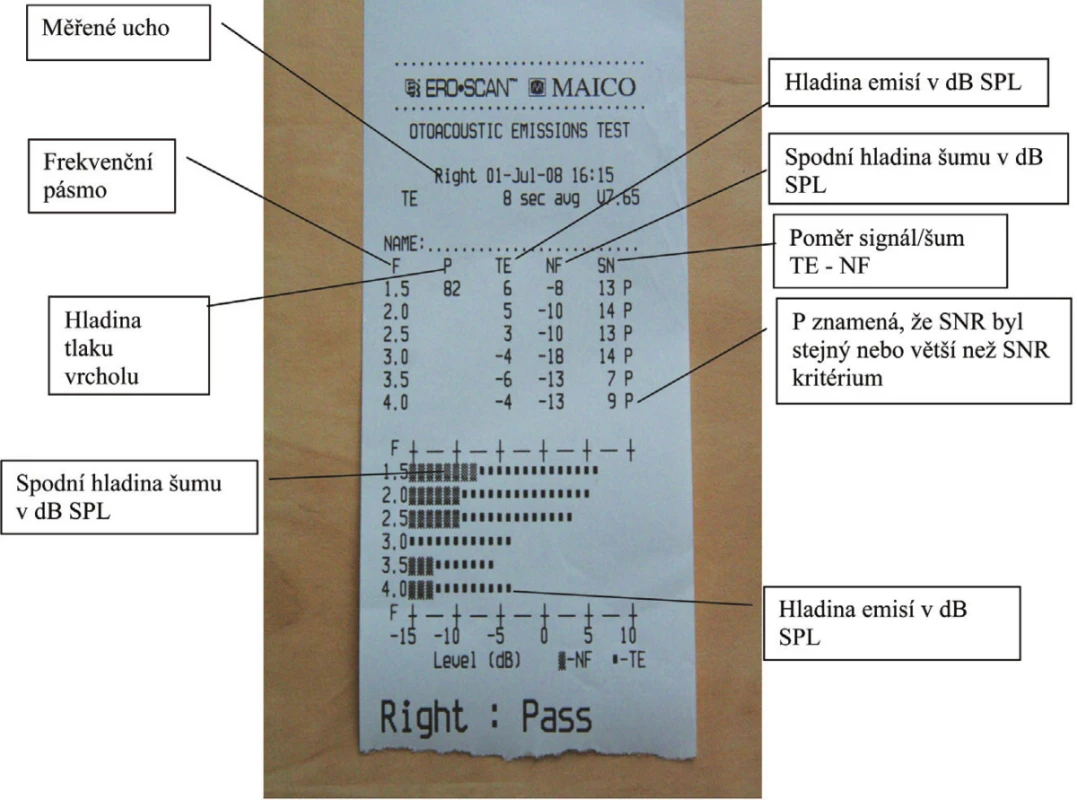
Přístroj je vybaven algoritmem na redukci šumu, který dovoluje měření TEOAE na pozadí šumu 55 - 65 dB SPL. Identifikují se vzorky, které mají větší šum, a tím se zlepší celková přesnost. Pokud je okolní šum příliš velký a nebo není utěsněn zvukovod, jsou vyloučeny všechny vzorky a přístroj hlásí chybu (20). Interpretace testu je zaznamenána na obrázku 4.
VÝSLEDKY
V období od listopadu 2006 do června 2008 jsme vyšetřili tranzientní otoakustické emise pomocí přístroje MAICO ERO.SCAN u 1115 novorozenců. K vyšetřování používáme přednastavený protokol (viz výše). Vyšetřovány jsou všechny děti hospitalizované na novorozeneckém oddělení Nemocnice Děčín, pokud maminka dítěte s vyšetřením souhlasí (vyšetření není povinné, několik matek vyšetření odmítlo).
První vyšetření je prováděno přímo na novorozeneckém oddělení 2. – 5. den po porodu. Vyšetření provádí audiologická sestra (dochází na novorozenecké oddělení 2x týdně v odpoledních hodinách), ORL lékař nebo zaškolená sestra z novorozeneckého oddělení. Při tomto počátečním vyšetření byly výbavné emise (pass) na obou uších u 812 dětí, to je 72,8 % z celkového počtu, u zbylých 303 dětí (27,2 %) byly emise na jednom nebo obou uších nevýbavné (refer), nebo byly chybně naměřené např. z důvodu neklidu dítěte, hluku v okolí (no seal). Z těchto dětí, u kterých nebyl pozitivní výsledek TEOAE (tzn. nebyly výbavné), byly emise nevýbavné ani na jednom měřeném uchu u 42 dětí (3,8 %) a u 261 dětí (23,4 %) byly naměřeny na jednom uchu a na druhém ne.
Děti, u kterých nebyly emise vybaveny (buď na jednom nebo obou uších), byly pozvány ke kontrolnímu měření na ORL ambulanci za 2 - 8 týdnů. Vyšetření prováděla audiologická sestra v audiometrické vyšetřovně. Matky jsou poučeny, aby přivedly dítě pokud možno spící (nejlépe po jídle).
Při 2. vyšetření byly výbavné emise oboustranně u 258 dětí (85,1 %), nevýbavné aspoň na jednom uchu u 28 dětí (9,2 %) a 21 dětí se k vyšetření nedostavilo (6,9 %).
Děti, u kterých se emise nepodařilo při 2. měření vybavit, byly opět pozvány ke kontrolnímu vyšetření za měsíc opět na ORL ambulanci.
Při 3. vyšetření se emise vybavily u 24 dětí (85,7 %) a nevybavily u 4 dětí (14,3 %). Z celkového počtu 1115 vyšetřovaných dětí byl tedy test na TEOAE pozitivní u 1090 dětí (97,8 %), negativní u 4 dětí (0,4 %). U zbylých 21 dětí (1,9 %) bylo první vyšetření aspoň na jednom uchu negativní a na 2. měření se nedostavily.
Děti, u kterých ani při třetím vyšetření nebyly emise vybaveny, byly vyšetřeny otoskopicky a tympanometricky (všechny 4 s normálním nálezem) a odeslány k dalšímu vyšetření na foniatrickou kliniku:
1. dítě - chlapec, RA: neg., OA: nedonošenec, provedeno vyšetření BERA se závěrem oboustranná těžká percepční nedoslýchavost, neúspěšná rehabilitace pomocí sluchadel, zařazen do programu kochleární implantace.
2. dítě – dívka, RA: neg., OA: neg., zjištěna středně těžká nedoslýchavost, zahájena rehabilitace sluchadly v 7 měsících.
3. dítě – chlapec, RA: neg., OA: porod a poporodní adaptace v normě, sledován na očním pro konvergentní strabismus, na neurologii pro nystagmus, jednou byl hospitalizován na pediatrii pro afektivní záchvat. Emise se nepodařily opakovaně vybavit z důvodu neklidu dítěte, odeslán k vyšetření BERA, kam se zatím nedostavil.
4. dítě – dívka, RA: sedmnáctiletý bratr - zbytkový sluch, navštěvoval speciální školu, nyní je v učilišti, učí se na truhláře. Genetické vyšetření - homozygot. mutace genu pro connexin 26 /35delG/, OA: fyziologická gravidita, porod spontánní záhlavím, poporodní adaptace fyziologická, ikterus 0, plně kojena, přibývá na váze. TEOAE – screening v porodnici, nevýbavné, zopakováno koncem dubna a v červnu, opakovaně oboustranně nevýbavné. Další vyšetření (BERA) zatím neprovedeno.
ZÁVĚR
Vyšetření tranzientních evokovaných otoakustických emisí je vhodnou metodou audiologického screeningu v novorozeneckém věku. Screeningové vyšetření sluchu u všech novorozenců přispívá k včasnějšímu záchytu sluchové vady.
TEOAE je metoda objektivní a neinvazivní, rychlá, relativně frekvenčně specifická, prostorově a technicky nenáročná. Je rychlejší, jednodušší a levnější oproti jiným metodám objektivní audiometrie, a proto vhodná ke screeningovému vyšetření, dostupná i menším pracovištím. Výhodou je, že se vyšetření dá provádět přímo v porodnici během hospitalizace matky s dítětem po porodu - je možnost vyšetřit všechny narozené novorozence. Problémem je únik dětí, u kterých první screeningové vyšetření bylo negativní a ke kontrolnímu měření se nedostavily. Ke snížení úniku těchto dětí bychom v budoucnu chtěli navázat lepší spolupráci s pediatry.
TEOAE využíváme i jako metodu vyšetření sluchu u dětí, které neprošly screeningovým programem (v době jejich narození se neprováděl) a u pacientů nespolupracujících (mentální postižení) a nebo u pacientů s náhlou percepční nedoslýchavostí.
Děti, které mají TEOAE při screeningovém vyšetření nevýbavné ani po opakovaném měření, by pak měly být dále vyšetřeny na specializovaném pracovišti k potvrzení sluchové vady, stanovení sluchového prahu a také zajištění následné rehabilitace. Po zjištění oboustranné sluchové vady je nutná korekce sluchadly a zahájení rehabilitace se sluchadly pod vedením logopeda. Pokud je v případě velmi těžké sluchové vady rehabilitace neúspěšná, zvažuje se kochleární implantace. V České republice byla zavedena v roce 1993 a jsou stanovena kritéria, která musí uchazeč o kochleární implantát splňovat (9, 12, 13, 14).
MUDr. Daniela Potměšilová
ORL oddělení Nemocnice Děčín
U nemocnice 1
405 99 Děčín
e-mail: danives@seznam.cz
Zdroje
1. Beranová, A.: Využití měření otoakustických emisí ve vyšetřování sluchu u osob pracujících v riziku hluku. Dizertační práce LF UK, Hradec Králové, 2002.
2. Černý, M., Zoban, P., Groh, D., Brabec, R., Vejvalka, J., Kabelka, Z., Vejvalková, Š., Vlk, R.: Screening sluchu u novorozenců pomocí transientně evokovaných otoakustických emisí, Čes.–slov. Pediatrie, 58, 2003, 11, s. 700-704.
3. Glattke, T. J., Robinette, M. S.: Otoacoustic emissions clinical apllications, Thieme, 1997.
4. Groh, D., Kabelka, Z., Jurovčík, M., Kopřivová, H., Zoban, P., Černý, M.: Výsledky screeningového programu sluchových vad u novorozenců ve Fakultní nemocnici Praze–Motole v letech 1997 – 1998. Otorinolaryngologie, 48, 1999, 1.
5. Houdková, Z.: Sluchové postižení u dětí – komplexní péče, Praha, 2005.
6. Huber, B.: Untersuchung der Cochleafunktion mit evoziertenotoakustischen Emissionen bei neugebonen Koncern, bei denen ein erhohtes Risiko fűr das Aftreten einer Horstorung vorliegt, Nűrnberg, 1998.
7. Jungwirthová, I.: Možnosti vyšetření sluchu u novorozenců. Mamita, 4, 2003.
8. Jurovčík, M., Kabelka, Z., Myška, P., Novák, M., Kopřivová, H.: SSEP - nová objektivní metoda vyšetření sluchu. Otorinolaryng. a Foniat. /Prague/, 50, 2001, 2, s. 95-98.
9. Kabelka, Z.: Poruchy sluchu u dětí - včasná diagnostika a léčba, možnosti chirurgické korekce. Medicína po promoci, 7, 2006, 5.
10. Kolár, A.: Otoakustické emise a jejich klinické využití. 1998.
11. Lavička, L., Šlapák, I.: Porucha sluchu v dětském věku – poznámky pro pediatra. Pediatrie pro praxi, č. 6, 2002.
12. Lehnhardt, M.: Qualification of educational start working with hearing – impaired children (kapitola 5). Implantovatelná zařízení, Sokrates.
13. Miller, G., Kinkel, M., Kosmalowa, J., Krahulcova, B., Lehnhardt, E., Lehnhardt, M., Manrique, M., Penalta, F.: Qualification of educational start working with hearing impaired children (kapitola 1). Sluchové postižení – možnosti edukace, Sokrates.
14. Myška, P.: Postižení sluchu v dětském věku, následná léčebně – rehabilitační péče, Pediatr. praxe, 2007, 2, s. 79-81.
15. Novák, A.: Foniatrie a pedaudiologie I., poruchy komunikačního procesu způsobené sluchovými vadami. Praha, 1994.
16. Rohoň, P.: Genetická diagnostika hluchoty. Brno.
17. Strnadová, V.: Úvod do surdopedie. Liberec, 2002.
18. Šlapák, I., Horník, P., Klimešová, P., Reitknechtová, M.: Screeningové vyšetření sluchu pomocí otoakustických emisí v novorozeneckém věku. Otorinolaryng. a Foniat./Prague/, 48, 1999, 3, s. 139-143.
19. Siemens Audiologická technika: Návod na obsluhu MAICO ERO.SCAN.
20. Valvoda, J.: Otoakustické emise v diagnostice poruch funkční integrity sluchového analyzátoru. Praha, 1998.
Štítky
Audiológia a foniatria Detská otorinolaryngológia Otorinolaryngológia
Článek Zamyšlení na konci rokuČlánek Duplexní ultrazvuk v předoperačním vyšetření nádorů velkých slinných žláz I (Teoretický základ)Článek AUTORSKÝ REJSTŘÍKČlánek Lingua geographicaČlánek LaryngiádaČlánek VĚCNÝ REJSTŘÍK
Článok vyšiel v časopiseOtorinolaryngologie a foniatrie
Najčítanejšie tento týždeň
2009 Číslo 4- Subkutánne vs. intravenózne imunoglobulíny u pacientov s CLL
- Facilitovaná subkutánna imunoglobulínová terapia u seniorov s imunodeficienciami v reálnej praxi
- fSCIG v reálnej klinickej praxi u pacientov s hematologickými malignitami
-
Všetky články tohto čísla
- AUTORSKÝ REJSTŘÍK
- Zamyšlení na konci roku
- Přínos binaurální korekce pro srozumitelnost řeči - vliv tíže sluchové vady
- Duplexní ultrazvuk v předoperačním vyšetření nádorů velkých slinných žláz I (Teoretický základ)
- Duplexní ultrazvuk v předoperačním vyšetření nádorů velkých slinných žláz II (Výsledky)
- Využití tranzientních evokovaných otoakustických emisí jako screeningové metody vyšetření sluchu novorozenců
- Radiofrekvenční chirurgie tonzil
- Problematika předoperačního vyšetření před adenotomií a tonzilektomií u dětí
- Indikace a význam biopsie sentinelové uzliny u nádorů hlavy a krku
- Neobvyklá příčina parafaryngeálního abscesu
- Lingua geographica
- Rozsáhlý cholesteatom v processus mastoideus
-
Předoperační vyšetření
Pohled praktického lékaře pro děti a dorost - Má být vyšetření hemokoagulace rutinní součástí předoperačního vyšetření před adenotomií a tonzilektomií u dětí?
-
72. kongres České společnosti otorinolaryngologie a chirurgie hlavy a krku
56. kongres Slovenskej spoločnosti pre otorinolaryngológiu a chirurgiu hlavy a krku
3. česko-slovenský otorinolaryngologický kongres - Zemřel doc. MUDr. Pavel Škeřík, DrSc.
- Zemřel MUDr. Luboš Voldřich, DrSc.
- Prof. MUDr. Ivan Hybášek, DrSc., osmdesátiletý
- Laryngiáda
- VĚCNÝ REJSTŘÍK
- Otorinolaryngologie a foniatrie
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Lingua geographica
- Rozsáhlý cholesteatom v processus mastoideus
- Duplexní ultrazvuk v předoperačním vyšetření nádorů velkých slinných žláz I (Teoretický základ)
- Prof. MUDr. Ivan Hybášek, DrSc., osmdesátiletý
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy