-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Extraezofageální refluxní choroba - mezioborový konsenzus
Extraesophageal Reflux Disease – Interdisciplinary Consensus
In view of the increasing incidence and prevalence of the esophageal reflux disease (ERD) there is also an increasing incidence and prevalence of the extraextraesophageal reflux disease (EERD). There is a pressing need for determination of the approach to the patients at the interdisciplinary level. The material is based on the already elaborated and updated standards for ERD (1). Extraesophageal reflux (EER) is a condition when there is the penetration of the duodenal/gastric content above the level of upper esophageal sphincter (UES). Extraesophageal reflux disease (EERD) is a condition when the reflux causes complaints and/or complications in the larynx, pharynx, respiratory tract and oral cavity. In case of the heart rate disorders and in some cases of bronchial asthma and cough the reflux content does not reach above the level of upper esophageal sphincter. The case is the irritation of a nervus vagus branch and there are therefore extraesophageal manifestations of ERD. The precise prevalence of EERD is not known; the group of patients is not homogeneous and the severity of symptoms varies. The signs and symptoms of EERD have been encountered in 4 % - 10 % of U.S. patients attending the ORL out-patient department (2). Etiopathogenesis of EERD does not significantly differ from ERD. The degree of damage depends of prevailing aggressive factors over defensive ones. The insufficiency of upper esophageal sphincter is considered to be the most important cause. The chemical composition of the reflux content is the important pathogenetic factor as well as the duration of exposure on the mucosa of individual organs. The sleep reflux may play a role as well (3, 4).
In more distant regions (middle ear, paranasal cavities, lungs), the role reflux aerosols is presumed. Typical symptoms of esophageal reflux disease include heartburn and regurgitation, but these are encountered only in a part of patients with extraesophageal reflux disease (in 6 to 43% of patients with ORL complaints, in 40 to 60% of patients with asthma and in 25 to 57% of patients with cough. The establishment of diagnosis of extraesophageal reflux disease is not simple and there is no specific diagnostic method available. The therapy must be complex in nature and consists of regimen and diet measures. The medication treatment applies antacids, prokinetics, proton pump inhibitors and in some cases bile acid adsorbents. Laparoscopic fundoplication is indicated in specific cases only after the conservative therapy has failed.Key words:
esophageal reflux disease, medicament treatment, laparoscopic fundoplication.
Autori: J. Vydrová 6; Karol Zeleník 7
; P. Brandtl 1; K. Lukáš 2; J. Turzíková 3; J. Chlumsk 4; V. Sedlák 5; J. Vojtíšková 8; B. Seifert 8
Pôsobisko autorov: Gastroenterologická ambulance, Praha 1; IV. interní klinika 1. LF UK a VFN, Praha 2; Dětská pneumologická ambulance FN Bulovka, Praha 3; Pneumologická klinika 1. LF UK a FTNsP, Praha 4; Plicní klinika LF UK a FN, Hradec Králové 5; Hlasové a sluchové centrum Medical Healthcom s. r. o., Praha 6; Otorinolaryngologická klinika FN Ostrava 7; Ústav všeobecného lékařství 1. LF UK, Praha 8
Vyšlo v časopise: Otorinolaryngol Foniatr, 60, 2011, No. 2, pp. 63-70.
Kategória: Původní práce
Súhrn
Vzhledem k tomu, že stoupá incidence a prevalence refluxní choroby jícnu (RCHJ), stoupá i incidence a prevalence extraezofageální refluxní choroby (EERCH). Vznikla naléhavá potřeba stanovit přístup k těmto pacientům na mezioborové úrovni. Materiál vychází z již vypracovaných a aktualizovaných standardů pro RCHJ (1). Extraezofageální reflux (EER) je stav, kdy dochází k průniku (duodeno)gastrického obsahu nad úroveň horního jícnového svěrače (HJS). Extraezofageální refluxní choroba (EERCH) je stav, kdy reflux působí obtíže a/nebo komplikace v laryngu, faryngu, respiračním traktu a ústní dutině. V případě poruch srdečního rytmu a v některých případech astma bronchiale a kašle neproniká refluxát nad úroveň horního jícnového svěrače. Jde o podráždění větve n.vagus a jedná se tedy o extraezofageální projevy RCHJ. Přesná prevalence EERCH není známa; jedná o nehomogenní skupinu pacientů s kolísavou závažností příznaků. Znaky a příznaky EERCH jsou v USA zaznamenány u 4 % - 10 % pacientů přicházejících do ORL ordinací (2). Etiopatogeneze EERCH se podstatněji neliší od RCHJ. Stupeň poškození závisí na převaze faktorů agresivních nad defenzivními. Za nejdůležitější příčinu se považuje nedomykání HJS. Důležitým patogenetickým faktorem je chemické složení refluxátu a délka jeho expozice na sliznici jednotlivých orgánů. Roli může hrát i spánkový reflux (3, 4).
Ve vzdálenějších oblastech (středouší, paranazální dutiny, plíce) se předpokládá i úloha aerosolových refluxů. Typické příznaky refluxní choroby jícnu, jako pálení žáhy a regurgitace, se objevují jen u části nemocných s extraezofageální refluxní chorobou (u 6 až 43 % pacientů s ORL potížemi, u 40 až 60 % pacientů s astmatem a u 25 až 57 % pacientů s kašlem). Stanovení diagnózy extraezofageální refluxní choroby není jednoduché a neexistuje specifická diagnostická metoda. Léčba musí být komplexní a sestává z opatření režimových a dietních. V medikamentózní léčbě hrají roli antacida, prokinetika, inhibitory protonové pumpy a v určitých případech i adsorbenty žlučových kyselin. Laparoskopická fundoplikaci je indikována ve specifických případech až po neúspěchu léčby konzervativní.Klíčová slova:
extraezofageální refluxní choroba, aerosolové refluxy, medikamentózní léčba, laparoskopická fundoplikace.1. ÚVOD
Vzhledem k tomu, že stoupá incidence a prevalence refluxní choroby jícnu (RCHJ), stoupá i incidence a prevalence extraezofageální refluxní choroby (EERCH). Vznikla naléhavá potřeba stanovit přístup k těmto pacientům na mezioborové úrovni. Materiál vychází z již vypracovaných a aktualizovaných standardů pro RCHJ (22).
2. DEFINICE
Extraezofageální reflux (EER) je stav, kdy dochází k průniku (duodeno)gastrického obsahu nad úroveň horního jícnového svěrače (HJS).
Extraezofageální refluxní choroba (EERCH) je stav, kdy reflux působí obtíže a/nebo komplikace v laryngu, faryngu, respiračním traktu a ústní dutině.
V případě poruch srdečního rytmu a v některých případech astma bronchiale a kašle neproniká refluxát nad úroveň horního jícnového svěrače. Jde o podráždění větve n.vagus a jedná se tedy o extraezofageální projevy RCHJ.
Synonyma používaná pro termín extraezofageální reflux: laryngofaryngeální reflux, faryngeální kyselý reflux, ORL reflux, atypický reflux, supraezofageální reflux,
3. INCIDENCE A PREVALENCE
Incidence a prevalence RCHJ stoupá, a proto stoupá zřejmě i incidence a prevalence EERCH. Důvodem vyššího výskytu EERCH je pravděpodobně i to, že se na EER jako příčinu potíží a komplikací více pomýšlí všeobecně i v jiných oborech než v gastroenterologii. Důležitou roli hraje i zpřesnění diagnostiky (jícnová impedance). Přesná prevalence EERCH není známa; jedná se o nehomogenní skupinu pacientů s kolísavou závažností příznaků. Znaky a příznaky EERCH jsou v USA zaznamenány u 4 % - 10 % pacientů přicházejících do ORL ordinací (25).
4. ETIOPATOGENEZE
Etiopatogeneze EERCH se podstatněji neliší od RCHJ. Stupeň poškození závisí na převaze faktorů agresivních nad defenzivními. Za nejdůležitější příčinu se považuje nedomykání HJS. Tento svěrač je označován jako horní část jícnu a je kricofaryngeální částí dolního jícnového svěrače. Důležitým patogenetickým faktorem je chemické složení refluxátu a délka jeho expozice na sliznici jednotlivých orgánů. Roli může hrát i spánkový reflux (12, 19).
Rozdíly v patogeneze EERCH a RCHJ jsou následující:
- a) U EERCH je připisován větší význam kombinaci faktorů (pepsin a kyselina chlorovodíková a duodenální obsah), zodpovědných za poškození sliznice, než jen kyselině chlorovodíkové samotné. Hovoří se o toxickém synergismu (14).
- b) Podstatnou úlohu hraje pepsin, který si zachovává svoji stabilitu a aktivitu i v průběhu slabě kyselých EER epizod (weakly acid tj. pH mezi 4,0-6,9).
- c) Sliznice v extraezofageální oblasti je mnohem citlivější na agresivní složky refluxátu v porovnání se sliznicí jícnu, takže na vyvolání slizničního poškození stačí jen několik EER epizod. V experimentu je prokázáno poškození sliznice laryngu již při třech refluxních epizodách za 24 hodin, zatímco 50 refluxních epizod za 24 hodin je u jícnové sliznice považováno ještě za normu.
- d) Kromě poruchy dolního jícnového svěrače (DJS) bývá porušena i funkce horního jícnového svěrače.
- e) Ve vzdálenějších oblastech (středouší, paranazální dutiny, plíce) se předpokládá i úloha aerosolových refluxů.
- f) EER často působí v souvislosti s dalšími vlivy, např. s porušenou imunitou (3, 8, 9, 10, 11, 14, 16, 23, 29, 31).
- g) U astma bronchiale se uplatňuje buď mechanismus přímého dráždění vagových vláken a ezofago-tracheo-bronchiální reflux, nebo mikroaspirace, která indukuje bronchiální hyperreaktivitu. U astmatu a některých dalších plicních nemocí dochází ke zvýšení tlakového gradientu mezi břišním a hrudním prostorem. Negativní vliv má i antiastmatická léčba (beta-2-mimetika, methylxantiny), která snižuje tonus dolního jícnového svěrače.
5. SYMPTOMATOLOGIE A NEMOCI DÁVANÉ DO SOUVISLOSTI S EXTRAEZOFAGEÁLNÍM REFLUXEM PODLE JEDNOTLIVÝCH ORGÁNŮ
Cílená řádná podrobná anamnéza je vždy základem. Typické příznaky RCHJ jako pálení žáhy a regurgitace mají obrovské rozpětí (6 až 43 % pacientů s ORL potížemi, 40 až 60 % pacientů s astmatem a 25 až 57 % pacientů s kašlem). Pokud chybí typické příznaky RCHJ, je reflux označován jako symptomatický - němý (2, 24, 25, 28).
5.1. Mimojícnová symptomatologie dle lokalizace.
5.1.1. Mimojícnová symptomatologie v možné souvislosti s EER v ústech a horních dýchacích cestách (v „ORL oblasti“):
- Chronický kašel (souvislost s RCHJ je odhadován na 20 %)
- Chrapot
- Bolesti v krku
- Nadměrná produkce hlenu v horních dýchacích cestách
- Časté pokašlávání (odkašlávání)
- Pocit sucha v krku
- Globus (pocit cizího tělesa v krku)
- Dysfonie
- Tzv. zadní rýma (postnasal drip)
- Poruchy kmitání blanité části hlasivek
5.1.2. Mimojícnová symptomatologie v možné souvislosti s EER v ústech (ve „stomatologické oblasti“):
- Zvýšená kazivost zubů
- Zápach z úst (halitóza, foetor ex ore)
- Pálení v ústech
- Pocit hořkosti v ústech
- Pachutě v ústech (dysgeuzie)
5.1.3. Mimojícnová symptomatologie v možné souvislosti s EER v dolních dýchacích cestách a plicích (v „pneumologické oblasti“):
- Kašel
- Dušnost
- Paroxyzmální laryngospasmus
5.1.4. Mimojícnová symptomatologie v možné souvislosti s EER - obtíže ve spánku:
- Syndrom obstrukční spánkové apnoe (Obstructive Sleep Apnoe Syndrome [OSAS])
- EER může zhoršovat syndrom obstrukční spánkové apnoe chronickým drážděním kořene jazyka s jeho následnou hypertrofií.
- Je prokázáno, že v průběhu apnoických příhod dochází ke snížení nitrohrudního tlaku, a tím se zvyšuje riziko refluxu.
- Častý vzájemný výskyt EER syndromu obstrukční spánkové apnoe může být jen koexistencí dvou samostatných klinických jednotek s podobnými rizikovými faktory bez další vzájemné souvislosti (18, 20, 30).
- Poruchy spánku všeobecně jsou mimojícnovým projevem. Mnohdy se nedaří přesně rozlišit, zda příčinou potíží je RCHJ či EER, nebo obojí. Z všeobecných poruch spánku jsou ve vztahu k EER vyčleňovány noční respirační potíže u pacientů s bronchiálním astmatem (Nocturnal Respiratory Symptoms) (12).
5.2. Mimojícnová symptomatologie v možné souvislosti s RCHJ – vliv na srdeční rytmus:
- Sinusová arytmie (21, 28).
5.3. Onemocnění v možné souvislosti s EER dle lokalizace:
5.3.1. Hrtan, průdušnice, plíce
- Zadní (refluxní) laryngitida
- Chronická laryngotracheitida
- Subglotická a laryngální stenóza
- Leukoplakie
- Karcinom laryngu
- Hyperkinetická dysfonie
- Hlasivkové uzlíky
- Granulomy laryngu
- Kontaktní vředy
- Astma bronchiale
- Chronická bronchitida
- Plicní fibróza
- Chronická obstrukční bronchopulmonální choroba
- Obliterující bronchiolitida (u pacientů po transplantaci plic)
- Bronchiektázie
- Recidivující bronchopneumonie
5.3.2. Hltan
- Chronická faryngitida
- Linquální tonzilitida
- Hyperplazie kořene jazyka
- Syndrom obstrukční spánkové apnoe
- Karcinom hltanu (6)
5.3.3. Nos a vedlejší nosní dutiny
- Chronická rinitida
- Recidivující sinusitidy
- Chronická rinosinusitida
- Chronická epifaryngitida (postnasal drip)
5.3.4. Ucho
- Chronická sekretorická otitida
- Recidivující akutní otitida
- Chronická otitida
5.3.5. Zuby
- Dentální eroze (účinkem HCl na sklovinu)
6. DIAGNOSTIKA
Ke stanovení diagnózy EERCH neexistuje jednoduchá a specifická diagnostická metoda. Vnímání obtíží je u různých pacientů rozdílné, je dáno i rozdílným prahem bolesti. Někdy minimální EER a malé změny na sliznici způsobují výrazné subjektivní obtíže a naopak někteří pacienti s výraznými změnami v hrtanu žádné problémy nemají. Stejně jako u RCHJ není korelace mezi tíží příznaků a tíží onemocnění.
6.1. Anamnéza
Dotazník pro pacienta ke zjištění „Indexu symptomů refluxu“ (RSI) podle Belafského usnadní odebrání základní anamnézy. Pacient má k jednotlivým příznakům přiřadit číslo 0 – 5 podle závažnosti potíží v posledních měsících. Pokud je RSI (tj. součet bodového ohodnocení jednotlivých položek) větší než 13, je velká pravděpodobnost, že obtíže jsou způsobeny EER (tab. 1) (4, 5).
Tab. 1. Index symptomů refluxu (Reflux symptoms index) podle Belafského (4, 5). 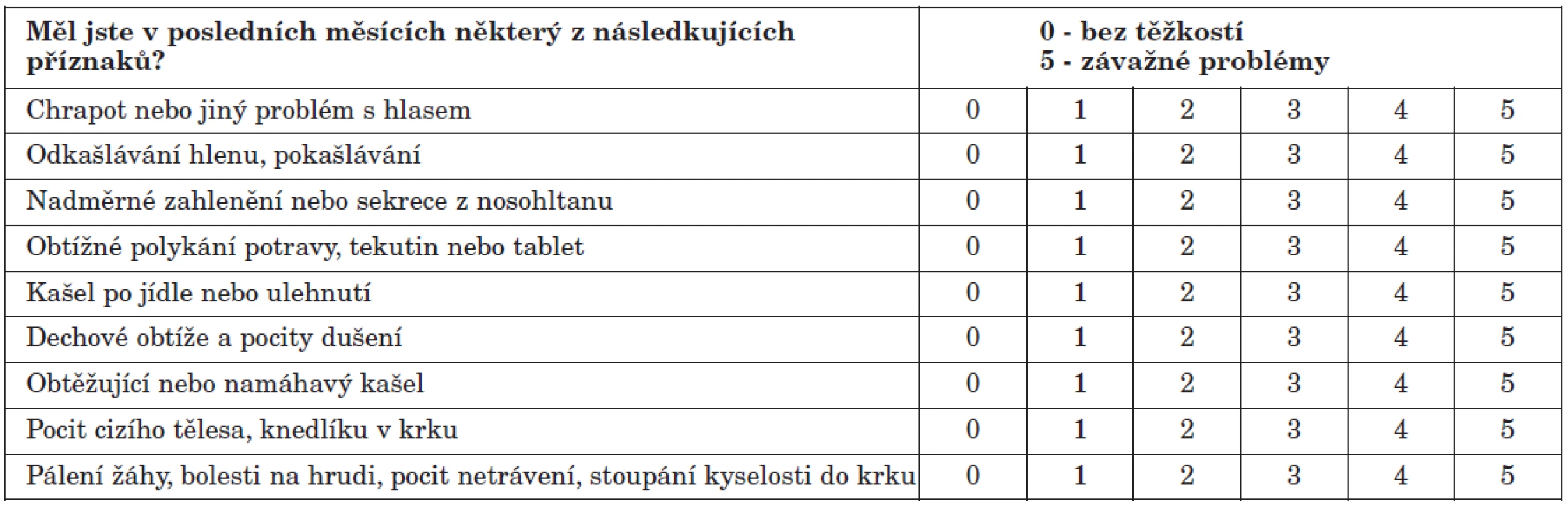
6.2. Vyšetření
Posloupnost a priorita jednotlivých vyšetření se řídí odborností pracoviště nebo lékaře, ke kterému se pacient dostaví primárně.
6.2.1. Ezofagogastroduodenoskopie
Pokud je prvním navštíveným lékařem gastroenterolog, je jako základní vyšetření využita ezofagogastroduodenoskopie.
Zcela jistě by měla být ezofagogastroduodenoskopie provedena u pacientů s déletrvajícími příznaky refluxní nemoci jícnu (pyróza, reflux, dysfagie, odynofagie, bolest na hrudi, globus), nebo s příznaky alarmujícími (hubnutí, anémie, hemateméza, meléna), u pacientů nereagujících dostatečně na léčbu, u pacientů před zvažovanou laparoskopickou fundoplikací.
Při dlouhodobých potížích dávaných do souvislosti s EER je vhodné endoskopii provést před nasazením inhibitorů protonové pumpy (IPP).
Endoskopie může být případně doplněna o histologické vyšetření biopsie z jícnu (vhodné u neerozivní refluxní choroby jícnu [NERCHJ] k průkazu mikroskopické ezofagitidy).
Při endoskopii je nutné věnovat zvýšenou pozornost i proximálnímu jícnu, kde se asi u 5 % endoskopovaných pacientů se nachází ektopická žaludeční sliznice, která může být v příčinné souvislosti s ORL potížemi pacienta (globus). Nutno též vzít v úvahu, byť nepatrnou, produkci kyseliny chlorovodíkové v této ektopické žaludeční sliznici. Napomůže úzkopásmové zobrazení (Narrow Band Imaging [NBI]), zobrazení a diagnózu je potřebné potvrdit odběrem bioptických vzorků.
6.2.2. Laryngoskopie, videokymografie, videolaryngoskopie nejlépe ve vysokém rozlišení [HD] (event. v NBI zobrazení):
- Nález v tzv. „ORL oblasti“ není specifický.
- Nejčastěji je nacházena refluxní laryngitida. Je přítomno zarudnutí, edém nebo hypertrofie zadní komisury, zarudnutí arytenoidních výběžků, difuzní otok hrtanu a pseudosulcus a porucha kmitání hlasivek.
- Jsou nacházeny i granulomy hlasivek, subglotická a tracheální stenóza. Ke zhodnocení závažnosti slizničních změn v hrtanu bylo Belafským vyvinuto osmipoložkové „Reflux finding score“, které umožňuje nálezy standardizovat, porovnávat a hodnotit efekt léčby (tab. 2).
Tab. 2. Skóre nálezů refluxu (Reflux findings score - RFS) podle Belafského. Jednotlivé nálezy se hodnotí při videolaryngoskopickém vyšetření. Pokud je celkové RFS větší než 7, je podle Belafského na 95 % jisté, že nález v hrtanu je způsoben EER (4, 5). 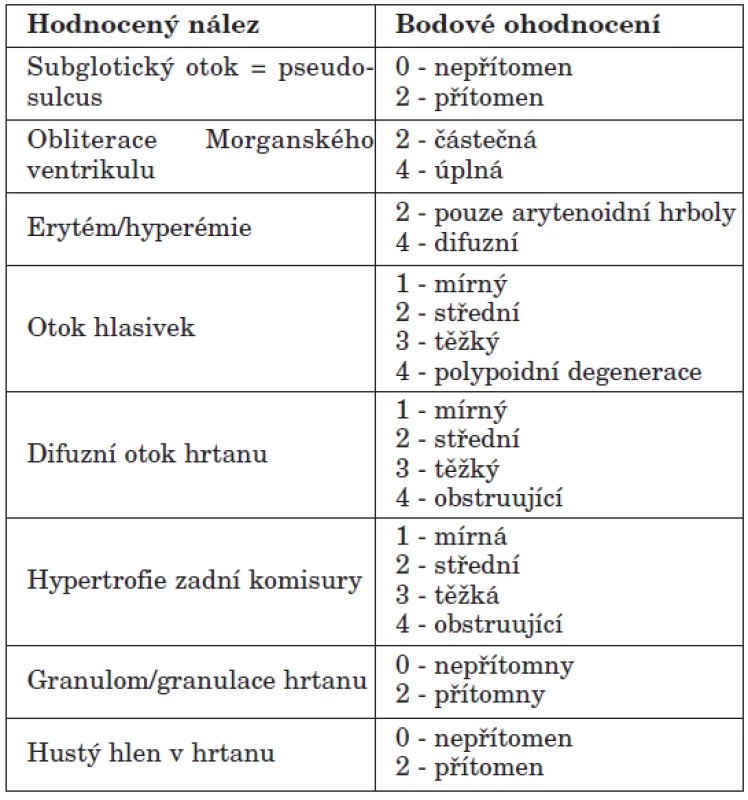
6.2.3. Laboratorní vyšetření
- Vyšetření tekutiny získané bronchoalveolární laváží (BALT).
Přítomnosti tzv. lipofágů (Lipid Laden Alveolar Macrophages [LLAM]), které bývají ve zvýšeném počtu prokazovány jako nespecifický marker aspirace (27).
Vyšetření pepsinu, žlučových kyselin a pH v BALT, kondenzátu vydechovaného vzduchu a ve slinách se zatím běžně neprovádí.
Tato vyšetření mohou dg. EER podpořit, na jejich standardizaci se v současnosti teprve pracuje.
6.2.4. 24hodinová dvoukanálová pH-metrie
Uplatňuje se v diagnostice kyselých extraezofageálních refluxních epizod. Je dobře tolerována většinou pacientů a její senzitivita je kolem 85 %. Pro průkaz EER je důležité prokázat, že epizody refluxů dosahující až nad úroveň HJS. Proximální senzor dvoukanálové sondy má být nad úroveň HJS umístěn pod přímou kontrolou laryngoskopem, ev. flexibilním endoskopem. Jednokanálová pH metrie není pro průkaz EER vhodná. Při jednom senzoru totiž není jasné, je-li pokles pH způsoben refluxem, nebo příjmem tekuté nebo pevné potravy s nízkým pH. Pokud jsou dva senzory, jasně zachytí pokles nejprve v oblasti dolního senzoru a poté horního.
6.2.5. 24hodinová impedance (Multi-channel Intraluminal Impedance-MII),
při které je možno monitorovat i oblast HJS. Dokáže sledovat i refluxy slabě kyselé (weakly acid) a „nekyselé” (non-acid, tzn. s pH zásaditým či neutrálním) a rozliší charakter refluxátu (tekutina, vzduch). Umožní prokázat výšku propagace refluxátu do jícnu a rozliší jeho směr pohybu (polykání vs. reflux).
6.2.6. „High resolution“ manometrie-HRM
(multikanálové snímání motility jícnu pomocí 20-36kanálové manometrie).
6.2.7. RTG vyšetření
(polykací akt, RTG vyšetření jícnu a žaludku a duodena s kontrastní látkou) zejména při nemožnosti provedení ezofagogastroduodenoskopie.
6.2.8. Měření pH v oblasti orofaryngu - Restech Dx-pH systém
Restech Dx-pH systém měří pH v kondenzátu ve vydechovaném vzduchu v oblasti hltanu. Senzor sondy je zaveden do úrovně uvuly. Vysoká citlivost zařízení umožňuje měřit pH nejen tekutiny, ale i drobných kapek aerosolu. Data jsou přenášena bezdrátově do záznamového zařízení. Metoda se provádí zatím jen na některých specializovaných pracovištích.
6.2.9. Peptest ™ (detekce pepsinu pomocí „lateral flow device“).
Detekuje pepsin (reakcí s vysoce specifickými monoklonálními protilátkami) ve vzorcích slin, sputa, středoušní tekutiny a v dalších. Lze detekovat 16ng pepsinu v 1 ml. I tato metoda se provádí jen výjimečně na některých specializovaných pracovištích.
6.2.10. Terapeutický test (též diagnosticko-terapeutický test) s inhibitory protonové pumpy (IPP)
Je prováděn po zhodnocení anamnézy a event. dostupných vyšetření. Spočívá v nasazení inhibitoru protonové pumpy v dostatečné dávce (lansoprazol 30 mg, omeprazol 20 mg, pantoprazol 40 mg) 2x denně po dobu 6 týdnů. Diagnosticko – terapeutický test má nízkou specificitu (16) a malou compliance pro nutnost dlouhodobého a pravidelného užívání obzvláště při počáteční mírné terapeutické odpovědi (1, 28, 32).
Schéma vyšetřování EER lékaři prvního kontaktu:
Lékaři prvního kontaktu se řídí následujícím plánem: pokud je nemocný mladší 45 let a jeho obtíže jsou epizodické a nemají chronický charakter, somatický nález je normální a nejsou žádné alarmující příznaky (hubnutí, hemateméza, meléna, anemie, dysfagie, odynofagie), pak invazivní vyšetření nejsou považována za nezbytná. Pracovní diagnóza je stanovena na základě typické symptomatologie. Přímo je možno zahájit léčbu, pozitivní terapeutický test diagnózu podporuje. Pokud potíže trvají déle než 6 týdnů, nebo nebyla dosažena odpověď na adekvátní léčbu, nemocný je starší 45 let, nebo je patologický fyzikální nález, případně alarmující příznaky, jsou třeba další vyšetření.
Dále je možno využít ve zcela výjimečných případech:
6.2.11. Endosonografii
6.2.12. Bronchoskopii
7. PRŮBĚH
Nemoc probíhá, stejně jako RCHJ, tzn. může se jednat jen o izolované epizody, nebo je průběh chronický, stacionární, popřípadě může progredovat a probíhat s komplikacemi.
8. LÉČBA
Musí být komplexní a sestává z následujících kroků:
8.1. Režimová opatření
Jsou stejná jako u RCHJ a představují základní součást léčby:
- omezení činnosti zvyšující nitrobřišní tlak,
- zákaz kouření,
- redukce tělesné hmotnosti.
8.2. Dietní opatření
Jsou identická jako u RCHJ a představují podstatnou součást léčby, ale je nutno brát v úvahu individuální vyvolávající a zhoršující příčiny:
- omezení potravin a nápojů snižujících tonus dolního jícnového svěrače, prodlužujících evakuaci žaludku a zvyšujících žaludeční sekreci (např. čerstvé pečivo, tuky, čokoláda, cibule, česnek, máta, mák, alkohol, coca-cola, čaj, kyselé džusy, káva),
- a zároveň vyloučení potravin vyvolávajících subjektivní potíže.
8.3. Medikamentozní léčba
8.3.1. Antacida
Antacida působí krátkodobou symptomatickou úlevu.
Algináty váží pepsin a žlučové kyseliny ze žaludečního sekretu, čímž se vysvětluje pozitivní účinek u pacientů s EER (32). Alginát nemá systémové účinky, a proto jej lze užívat během těhotenství a kojení. Lze kombinovat s IPP. Dosud nebyly hlášeny žádné lékové interakce. Doporučená medikace: 3x denně po jídle a čtvrtou dávku na noc.
8.3.2. Prokinetika
Při mimojícnových projevech je vhodné přidávat prokinetikum, protože prokinetika jsou nesporně, z hlediska mechanismu účinku, nejlogičtější léčbou. Působí cíleně - příčinou RCHJ je porucha motility. Nyní je užíván zejména itoprid v dávce 3krát 50 - 100 mg (7, 13, 17, 26). Ale naopak je uváděno, že metoclopramid jako monoterapie nebo podpůrná terapie u pacientů s RCHJ nebo s podezřením na EER není účinná, nebo převažují nežádoucí účinky nad prospěšností (1).
8.3.3. Inhibitory protonové pumpy
Z této léčby profituje část pacientů s převahou kyselých refluxních epizod. Léčba musí být pravidelná, dostatečně dlouhá (3 - 6 měsíců) a v dostatečné dávce, podávaná 2x denně. Nemocní s EER, zvláště pacienti s NERCHJ, mohou na tuto léčbu odpovědět jenom nevýrazně (7). Nízká compliance a nevíra v původ potíží v EER je častým důvodem „neúčinné“ léčby inhibitory protonové pumpy. Důležitá je jejich správná aplikace (na lačno, 30 - 60 minut před jídlem) a pravidelné užívání v dostatečných dávkách! Větší pravděpodobnost efektu léčby EERCH mají pacienti se současnými projevy refluxní choroby jícnu (pyróza, regurgitace).
8.3.4. Adsorbenty žlučových kyselin
Literární údaje považují adsorbenty žlučových kyselin za nesporně prospěšnou léčbu při alkalickém refluxu; jako racionální se pak jeví i kombinace s prokinetiky – itopridem. K vazbě regurgitovaných žlučových kyselin je používáno s nepříliš velkým efektem např. calcium carbonicum praecipitatum, s daleko větším úspěchem je podáván cholestyramin (17).
8.3.5. Chirurgická léčba
V současnosti je míněna chirurgickou léčbou EER prakticky jen laparoskopická fundoplikace, která připadá v úvahu až po vyčerpání všech konzervativních možností léčby. U pacientů s NERCHJ a bez brániční hernie je třeba nabádat ke větší zdrženlivosti. Indikaci k laparoskopické fundoplikaci je třeba opřít o výše uvedená vyšetření, včetně manometrie a 24hodinové dvoukanálové pH metrie (nejlépe impedance). V indikaci k laparoskopické fundoplikaci u EER lze vycházet ze standardů pro RCHJ, kde jsou indikace následující:
- Selhání maximální kombinované konzervativní léčby (inhibitory protonové pumpy + prokinetikum v dostatečných dávkách podávané dostatečně dlouhou dobu).
- Vývoj a progrese komplikací - Barrettův jícen, stenóza.
- Trvalá symptomatologie jícnová i mimojícnová.
- Přetrvávající objektivní nález.
- Nemocní, kteří odmítají dlouhodobou konzervativní léčbu, nebo upřednostňují chirurgické léčení, zejména ti s perspektivou dlouhodobé léčby.
- Nemocní, kteří mají anatomické, chirurgicky napravitelné odchylky - skluzné a smíšené hiátové hernie (skluzná hiátová hernie bez refluxu není indikována k chirurgické léčbě), nemocní s proběhlými nebo trvajícími komplikacemi
Akutní projevy RCHJ, včetně komplikací, nejsou indikací k chirurgické léčbě (22).
8.3.6. Endoskopická léčba
Zatím u RCHJ nesplnila očekávání v ní kladená, osvědčuje se u Barrettova jícnu.
8.3.7. Hlasová reedukace a kognitivně behaviorální léčba
9. ZÁVĚR
Extraezofageální reflux je stav, kdy dochází k průniku (duodeno)gastrického refluxátu nad úroveň HJS a kdy reflux žaludečního obsahu působí obtíže a/nebo komplikace v laryngu, faryngu, respiračním traktu a ústní dutině.
Etiopatogeneze extraezofageální refluxní choroby se podstatněji neliší od refluxní choroby jícnu. Stupeň poškození závisí na tom, do jaké míry agresivní faktory překonají obranné mechanismy. Za nejdůležitější příčinu je považováno nedomykání HJS.
Typické příznaky refluxní choroby jícnu, jako pálení žáhy a regurgitace, se objevují jen u části nemocných s extraezofageální refluxní chorobou. (u 6 až 43 % pacientů s ORL potížemi, u 40 až 60 % pacientů s astmatem a u 25 až 57 % pacientů s kašlem).
Stanovení diagnózy extraezofageální refluxní choroby není jednoduché a neexistuje specifická diagnostická metoda.
Léčba musí být komplexní a sestává z režimových a dietních opatření. V medikamentózní léčbě hrají roli antacida, prokinetika, inhibitory protonové pumpy a v určitých případech i adsorbenty žlučových kyselin. Laparoskopická fundoplikaci je indikována ve specifických případech až po neúspěchu léčby konzervativní.
Použité zkratky:
BALT – bronchoalveolární laváž
DJS (LES) – dolní jícnový svěrač
EER – extraezofageální reflux
EERCH – extraezofageální refluxní choroba
ERCHJ – erozivní refluxní choroba jícnu (Erosive Gastroesophageal Reflux Disease) – makroskopicky zjistitelné poškození sliznice jícnu (eroze)
HJS (UES) – horní jícnový svěrač
HD – High-Definition – vysoké rozlišení
IPP – inhibitor protonové pumpy
LLAM – Lipid Laden Alveolar Macrophages
NBI – Narrow Band Imaging – úzkopásmové zobrazení
NERCHJ – neerozivní refluxní choroba jícnu (Non-Erosive Gastroesophageal Reflux Disease) – bez makroskopicky prokazatelného poškození sliznice
NOC – NOCturnal respiratory symptoms – noční respirační potíže
RFS – Reflux Finding Score – Skóre nálezů refluxu (podle Belafského)
RSI – Reflux symptom index - Skóre příznaků refluxu
MUDr. Karel Lukáš, CSc.
IV. interní klinika 1. LF UK a VFN
U Nemocnice 2
128 08 Praha 2
e-mail: klukas@vfn.cz
Zdroje
1. AGA medical position statement on the management of gastroesophageal reflux disease. Gastroenterology, roč. 135, 2008, č. 4, s. 1383-1391 (27).
2. Altman, K. W, Irwin, R. S., Cough: An interdisciplinary problem. Otolaryngol. Clin. N Amer., 43, 2010, s. 1-13 (19).
3. Ayazi, S., Lipham, J. C., Hagen, J. A. et al.: A new technique for measurement of pharyngeal pH: normal values and discriminating pH threshold. J. Gastrointest Surg., 2009, 13, s. 1422-1429 (10).
4. Belafsky, C. P., Postma, G. N., Amin, R. M., Koufman, J. M.: Symptoms and findings of laryngopharyngeal reflux. Ear, Nose & Throat Journal, 81, 2002, 9, s. 10-13, 18 (25).
5. Belafsky, C. P., Postma, G. N., Koufman, J. M.: The validity and reliability of the reflux finding score. Laryngoscope, 111, 2001, s. 1313-1317.
6. El-Serag, H. B., Hepworth, E. J., Lee, P. et al.: Gastroesophageal reflux disease is a risk factor for laryngeal and pharyngeal cancer. Am. J. Gastroenterol., 96, 2001, s. 2013-2018.
7. Galmiche, J. P.: Non-erosive reflux disease and atypical gstro-oesophageal reflux disease mnifestations: Treatment rsults. Drugs, 66, 2006, Suppl. 1, s. 7-13.
8. Gill, G. A., Artur, C., Hampson, F., Dettmar, P. W., Moorghan, M., Pignatelli, M.: Characterisation of acid and pepsin damaged laryngeal and oesophageal mucosa. Gastroenterology, 122, 2002, (Suppl. 4), s. 415.
9. Johnston, N., Dettmar, P. W., Bishwokarma, B. et al.: Activity/stability of human pepsin: implications for reflux attributed laryngeal disease. Laryngoskope, 117, 2007, s. 1036-1039.
10. Johnston, N., Dettmar, P. W., Lively, M. O. et al.: Effect of pepsin on laryngeal stress protein (Sep70, Sep53, and Hsp70) response: role in laryngopharyngeal reflux disease. The Annals of Otology, Rhinology & Laryngology, 115, 2006, s. 47-58.
11. Johnston, N., Wells, C. W., Samuels, T. L. et al.: Pepsin in nonacidic refluxate can damage hypopharyngeal epithelial cells. The Annals of Otology, Rhinology & Laryngology, 118, 2009, s. 77-68.
12. Kiljander et al.: Effect of ezomeprazole 40 mg once or twice daily on asthma: A randomized, placebo-controlled. Am. J. Respir. Crit. Care Med., 181, 2010, s. 1042-1048.
13. Kim, Y. S., Kim, T. H., Choi, C. S. et al.: Effect of itopride, a new prokinetic, in patients with mild GERD: A pilot study. World J. Gastroenterol., 2005, 11, s. 4210-4214.
14. Koufman, J. A.: Laryngopharyngeal reflux is different from classic gastroesophageal reflux disease. Ear, Nose & Throat Journal, 81, 2002, s. 7-9.
15. Koufman. J. A.: The otolaryngologic manifestations of gastroesophageal reflux disease (GERD):a clinical investigation of 225 patients using ambulatory 24 hour pH monitoring and an experimental investigation of the role of acid and pepsin in the development of laryngeal injury. Laryngoscope, 101, 1991, (Suppl. 53), s. 1-78.
16. Ludemann, J. P., Manoukkian, J., Shaw, K., Bernard, C., Al-Jubab, A.: Effects of simulated gastroesophageal reflux on the untraumatised rabbit larynx. J. Otolaryngol., 27, 1998, 3, s. 127-131.
17. Lukáš, K., Žák, A.: Léčba refluxní choroby jícnu – současný stav. Vnitř. Lék., 55, 2009, 10, s. 949-954.
18. Mamede, R. C. M., De Mello-Filho, F. V., Vigário, C. L. et al.: Effect of gastroesophageal reflux on hypertrophy of the base of the tongue. Otolaryngol. Head Neck Surg., 122, 2000, s. 607-610.
19. Orr, W. C.: Sleep-related gastro-oesophageal reflux as a distinct clinical entity. Aliment Pharm Therapeutics, 31, 2010, s. 47-56.
20. Payn, R. J., Kost, K. M., Frenkiel, S. et al.: Laryngeal inflammtion assessed using the reflux finding score in obstructive sleep apnea. Otolaryngol. Head Neck Surg., 134, 2006, s. 836-842.
21. Poelmans, J., Tack, J.: Extraoesophageal manifestations of gastro-oesophageal reflux. Gut, 54, 2005, 10, s. 1492-1499. doi: 10.1136/gut.2004.053025.
22. Refluxní choroba jícnu. Standardy České gastroenterologické společnosti - aktualizace 2009, http://www. cgs-cls.cz.
23. Samuels, T. L., Johnston, N.: Pepsin as a causal agent of inflamation during nonacidic reflux. Otolaryngol. Head Neck Surg., 141, 2009, s. 559-563.
24. Sataloff, R. T.: Gastroesophageal reflux-related chronic laryngitis. Arch. Otolaryngol. Head Neck Surg., 136, 2010, 9, s. 914-915.
25. Sataloff, R. T., Castell, D. O., Katz, P. O., Sataloff, D. M.: Reflux laryngitis and related disorders. Third edition. San Diego, California. Plural Publishing Inc., 2006, s. 52-53.
26. Strugala, V., Avis, J., Jolliffe, I. G. et al.: The role af an alginate suspension on pepsin and bile acids – key aggressors in the gastric refluxate. Does this have implications for the treatment of gastro-oesophageal reflux disease? Journal of Pharmacy and Pharmacology, 61, 2009, s. 1021-1028.
27. Sečet, M. P., Patti, M. G., Hoopes, C., Hays, S. R., Golden, J. A.: Gastro-oesophageal reflux and aspiration in patients with advanced lung disease. Torax, 64, 2009, 2, s. 167-173.
28. Vseti, M. F.: Extraesophageal manifestations of gastroesophageal reflux disease. Clinical Cornerstone, 5, 2003, 4, s. 32-38.
29. Werner, G. J., Tsukashima, R., Kelly, C. et al.: Oropharyngeal pH monitoring for the detection of liquid and aerosolised supraesophageal gastric reflux. J. Voice, 23, 2009, s. 498-504.
30. Wise, S. K., Wise, J. C., DelGaudio, J. M.: Gastroesophageal reflux and laryngopharyngeal reflux in patients with sleep-disordered breathing. Otolaryngol. Head Neck Surg., 135, 2006, s. 253-257.
31. Zeleník, K., Komínek, P., Stárek, I. et al.: Extraezofageální reflux (1. část). Epidemiologie, patofyziologie a diagnostika., Otorinolaryng. a Foniat. /Prague/, 57, 2008, s. 143-150.
32. Zeleník, K., Kopřivová, H., Stárek, I., Schwarz, P., Komínek, P.: Reflux finding score. Otorinolaryng. a Foniat. /Prague/, 59, 2010, č. 1, s. 28-31.
Štítky
Audiológia a foniatria Detská otorinolaryngológia Otorinolaryngológia
Článok vyšiel v časopiseOtorinolaryngologie a foniatrie
Najčítanejšie tento týždeň
2011 Číslo 2- Subkutánne vs. intravenózne imunoglobulíny u pacientov s CLL
- Facilitovaná subkutánna imunoglobulínová terapia u seniorov s imunodeficienciami v reálnej praxi
- fSCIG v reálnej klinickej praxi u pacientov s hematologickými malignitami
-
Všetky články tohto čísla
- Pendredův syndrom v České republice
- Mezioborové sympozium „Komplexní vyšetření horních a dolních dýchacích cest v ambulantní i klinické praxi“
- Workshop – Mikrochirurgie hrtanu
- Extraezofageální refluxní choroba - mezioborový konsenzus
- Extraezofageální reflux: porovnání základních diagnostických metod (Reflux symptom index, Reflux finding score, diagnosticko - terapeutický test, pH-metrie)
- Imunohistochemická exprese onkoproteinu EGFR a její prognostický význam u karcinomů slinných žláz
- Změna komunikace je u pacientů s trvalou tracheostomií největším hendikepem
-
Nádorová trombóza v. jugularis interna
Kazuistika a přehled jejích epidemiologických, patogenetických a klinických aspektů - Mnohočetný neurofibrom hrtanu
- Branchio–oto–renální syndrom
- Otorinolaryngologie a foniatrie
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Změna komunikace je u pacientů s trvalou tracheostomií největším hendikepem
- Extraezofageální refluxní choroba - mezioborový konsenzus
- Pendredův syndrom v České republice
-
Nádorová trombóza v. jugularis interna
Kazuistika a přehled jejích epidemiologických, patogenetických a klinických aspektů
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



