-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Infekce Helicobacter pylori a imunitní trombocytopenická purpura – popis případu
Helicobacter pylori infection and immune thrombocytopenic purpura – a case report
A role of Helicobacter pylori infection in the etiopathogenesis of immune thrombocytopenic purpura is still investigated and discussed. The infection of Helicobacter pylori in 58-years old female with severe thrombocytopenia and the clinical manifestation of cholecystitis was confirmed by antigen detection in stool. The regression of cholecystitis as well as the normalization of platelets count were achieved with standard eradication therapy. Presented case report is an example of immune thrombocytopenia induced by Helicobacter pylori infection with dominating extragastric manifestation.
Keywords:
immune thrombocytopenic purpura – Helicobacter pylori – gastritis – cholecystitis – eradication therapy
Autoři: L. Raida
Působiště autorů: Hemato-onkologická klinika ; Přednosta: Prof. MUDr. Karel Indrák, DrSc. ; Lékařská Fakulta Univerzity Palackého a Fakultní nemocnice Olomouc
Vyšlo v časopise: Prakt. Lék. 2013; 93(2): 63-66
Kategorie: Kazuistika
Souhrn
Role infekce Helicobacter pylori v etiopatogenezi imunitní trombocytopenické purpury je stále studována a diskutována. U 58leté nemocné s těžkou trombocytopenií a klinickým obrazem cholecystitidy byla infekce Helicobacter pylori potvrzena detekcí antigenu ve stolici. Standardní eradikační léčbou bylo dosaženo regrese cholecystitidy i normalizace počtu krevních destiček. Prezentovaná kazuistika je příkladem imunitní trombocytopenie indukované infekcí Helicobacter pylori s dominující extragastrickou manifestací.
Klíčová slova:
imunitní trombocytopenická purpura – Helicobacter pylori – gastritida – cholecystitida – eradikační léčbaÚVOD
Imunitní, dříve idiopatická, trombocytopenická purpura (ITP) je autoimunitním onemocněním charakterizovaným snížením počtu krevních destiček s možnými klinickými projevy krvácivé diatézy. Trombocytopenie je způsobena imunologickými mechanismy. Autoprotilátky proti trombocytům třídy IgG hrají významnou roli v patogenezi ITP, avšak etiologické spouštěcí mechanismy nejsou zcela jasné. Stále je diskutována role různých infekcí jako možného spouštěcího mechanismu imunitních trombocytopenií (11). Jedním z mikroorganismů, který se může na etiopatogenezi ITP podílet, je Helicobacter pylori (Hp).
Tato Gram-negativní mikroaerofilní bakterie kolonizující žaludeční sliznici u bezmála 50 % světové populace je příčinou aktivní chronické gastritidy a ve většině případů i peptických vředů. Hp je i významným onkogenním faktorem v rozvoji adenokarcinomu a MALT (z angl. mucosa-associated lymphoid tissue) lymfomu žaludku (3, 10). Přenos infekce Hp mezi lidmi je možný fekálně-orální cestou a její výskyt se významně liší jak z hlediska věkového, tak geografického (3). Diagnostika se opírá buď o testy vyžadující endoskopické vyšetření, při kterém lze provést rychlý ureázový test založený na aktivitě enzymu na povrchu bakterie a odebrat bioptický vzorek žaludeční sliznice. Kromě standardního histologického vyšetření je možné stanovit přítomnost Hp imunohistochemicky (iRUT). Kultivační průkaz má nejvyšší senzitivitu i specificitu, avšak bakterie je velmi citlivá ke kyslíku, což vyžaduje speciální podmínky pro odběr a transport. Molekulárně biologické metody využívající polymerázové řetězové reakce (PCR) představují další z možností průkazu infekce Hp, ať již v biopsiích nebo ve vzorcích stolice. Průkaz protilátek v séru, ve slinách nebo v moči má omezenou diagnostickou validitu pro potvrzení aktivní infekce. Pro neinvazivní diagnostický screening je vhodný dechový test založený na detekci ureázové aktivity (angl. urea breath test – UBT), kdy je stanovena změna poměru 13CO2 : 12CO2 ve vydechovaném vzduchu po rozštěpení perorálně podané močoviny označené izotopem uhlíku 13C, nebo detekce antigenu Hp ve stolici (10).
Při analýze příčin byly pozorovány rozdíly ve výskytu infekce mezi normální populací a nemocnými s ITP, což vedlo k úvahám o roli bakterie v její indukci. Na druhé straně však byly publikovány i studie, které zásadní změny v prevalenci nepotvrdily (5). Uvedené výsledky prevalence infekce Hp ve studiích byly potvrzeny jak sérologicky, tak UBT.
Je zvažováno několik mechanismů, kterými se infekce Hp může na rozvoji ITP podílet. Protilátky indukované antigeny bakterií, jako CagA, zkříženě reagují s glykoproteiny na povrchu krevních destiček (14). Dalším možným mechanismem je lipopolysacharidem (LPS) stěny Gram-negativních bakterií a přes Fc-receptor aktivovaná fagocytóza destiček (12). Některé kmeny Hp mohou vázat von Willebrandův faktor a potencovat agregaci trombocytů cestou glykoproteinu Ib s vazbou na receptor FcRIIa, jež je zprostředkována původně antibakteriálními protilátkami (4). Jak pro infekci Hp, tak ITP je charakteristický Th1 fenotyp zánětlivé odpovědi, jež se může rovněž významně podílet na rozvoji nežádoucí imunitní trombocytopenie (1). Některé geografické a etnické rozdíly v prevalenci infekce a současné manifestaci ITP mohou vysvětlovat výsledky italské studie, podle nichž byla u Hp pozitivních pacientů zaznamenána nižší frekvence HLA DRB1*03 a naopak častěji potvrzen výskyt DRB1*11, DRB1*14 a DQB1*03 (15).
Důkazem významu infekce Hp v etiopatogenezi ITP byl vzestup nebo úplná normalizace počtu trombocytů po eradikační léčbě standardní trojkombinací amoxycilinu, klaritromycinu a inhibitoru protonové pumpy potvrzený v několika studiích (6, 13). Podle studie Asahiho et al. korelovala léčebná odpověď i s vývojem B-lymfocytů produkujících anti-GPIIb/IIIa protilátky (2).
Na základě uvedených pozorování, a to i přes existující řadu nejasností v etiopatogenetických mechanismech, je zřejmé, že eventuální infekci Hp, ať již klinicky manifestní, nebo latentní, nelze u nemocných s diagnózou ITP pominout. Na uvedeném případu je prezentován souběh imunitní trombocytopenie a infekce Hp včetně účinnosti eradikační léčby.
VLASTNÍ POZOROVÁNÍ
Osmapadesátiletá žena byla vyšetřena v chirurgické ambulanci pro necelý měsíc trvající bolesti břicha, lokalizované do oblasti epigastria a s propagací pod pravý žeberní oblouk. Tyto potíže byly výraznější po jídle, ojediněle byly provázeny nauzeou, ale bez zvracení. Pacientka netrpěla pyrózou ani průjmy nebo obstipací, byla afebrilní. Během měsíce zhubla 2 kilogramy. Nemocná v minulosti vážněji nestonala. Při vstupním chirurgickém vyšetření byla v objektivním nálezu jako jediná abnormita popsána palpační citlivost ve středním epigastriu a pod pravým žeberním obloukem s naznačenou pozitivitou Murphyho příznaku. Laboratorní biochemická vyšetření neprokázala elevaci jaterních testů včetně cholestatických parametrů, bilirubinu, alkalické fosfatázy (ALP) a gamaglutamyltransferázy (GMT). Vzestup nebyl zaznamenán ani u amylázy a lipázy. Mírně elevována byla hladina C-reaktivního proteinu (CRP) (tab. 1). Ultrazvukové vyšetření prokázalo rozšířenou stěnu žlučníku na 10–12 mm s patrným trojvrstvením, bez pericholecystického infiltrátu. Žlučník byl normální velikosti s anechogenním obsahem, žlučové cesty bez dilatace, struktura pankreatu homogenní, bez jakýchkoliv abnormalit. Nález byl hodnocen jako obraz akutní cholecystitidy. Již při tomto vyšetření byla v rámci laboratorního screeningu zahrnujícího i vyšetření krevního obrazu zachycena těžká trombocytopenie (tab. 2). Kromě dietních opatření byla chirurgem nasazena antibiotická (Amoksiklav denně 2krát 1 g p.o. na 7 dní) a spazmolytická terapie. Nemocná byla pozvána ke kontrole s odstupem 10 dnů. Při této návštěvě udávala nemocná zmírnění dyspepsií, došlo k poklesu C-reaktivního proteinu, hraničnímu vzestupu GMT (tab. 1). Sonografie nadále potvrzovala zesílení a trojvrstvení stěny žlučníku. Její aktuální udávaná šíře byla 7 mm a nově byl popsán i možný drobný solitární konkrement velikosti 2 mm. Dle uvedeného vývoje byla pacientka indikována k elektivní cholecystektomii. Vzhledem k přetrvávající těžké trombocytopenii (tab. 2) bylo indikováno hematologické vyšetření.
Tab. 1. Vývoj biochemických hodnot nemocné s infekcí <i>Helicobacter pylori</i> 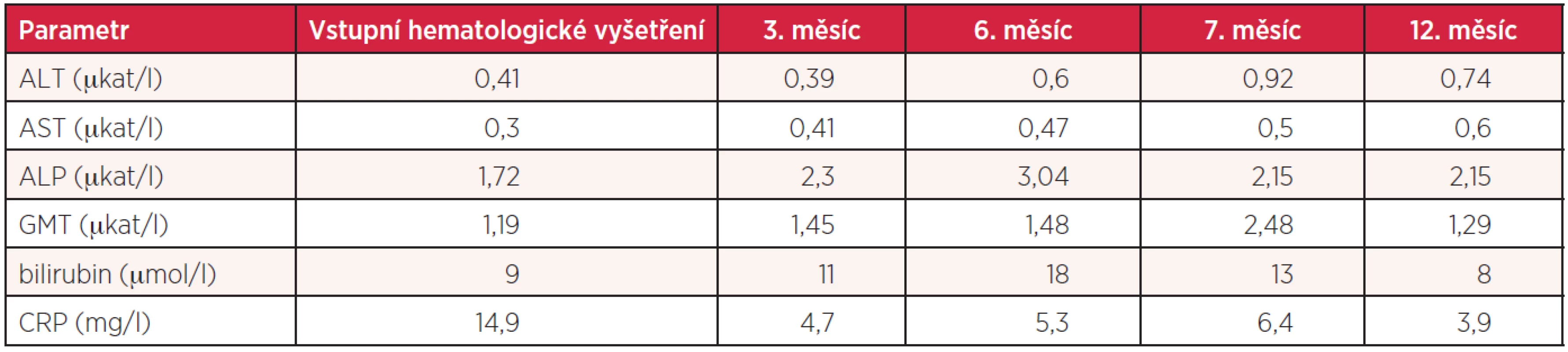
Při první návštěvě hematologické ambulance byla anamnéza nynějšího onemocnění doplněna pouze o údaj zvýšené tvorby hematomů i po minimálních traumatech, avšak bez spontánních slizničních nebo kožních krvácivých projevů. Vstupní vyšetření krevního obrazu nepotvrdilo kromě trombocytopenie jiné abnormity (tab. 2), a to včetně diferenciálního rozpočtu leukocytů. Vyloučena byla tzv. pseudotrombocytopenie (11) a nebyly prokázány ani jakékoliv abnormity hemokoagulace, např. ve smyslu diseminované intravaskulární koagulace, která může být provázena poklesem trombocytů. Byla detekována přítomnost antitrombocytárních anti-GPIIb/IIIa protilátek (MAIPA) odpovídající diagnóze imunitní trombocytopenie. Vzhledem k prvnímu záchytu trombocytopenie, možnosti zánětlivého a infekčního procesu (cholecystitidy) nebylo zřejmé, zda se jedná o akutní nebo chronickou formu ITP. Při zohlednění anamnézy dyspeptických potíží, nejednoznačného sonografického obrazu cholecystolitiázy a minimální elevace GMT byla zvažována i možnost asociace s gastritidou způsobenou infekcí Hp, avšak vyšetření stolice na přítomnost antigenu bylo negativní. Kromě konzervativní léčby akutní cholecystitidy byla z hematologického hlediska, při absenci významnějších krvácivých projevů, zatím zvolena observace nemocné s pravidelnými kontrolami v měsíčních intervalech. Elektivní cholecystektomie nebyla doporučena pro vysoké riziko zejména perioperačních a postoperačních krvácivých komplikací. Možné uvedené hematologické intervence se v tomto případě jevily jako málo přínosné:
Tab. 2. Vývoj hematologických hodnot nemocné s infekcí <i>Helicobacter pylori</i> 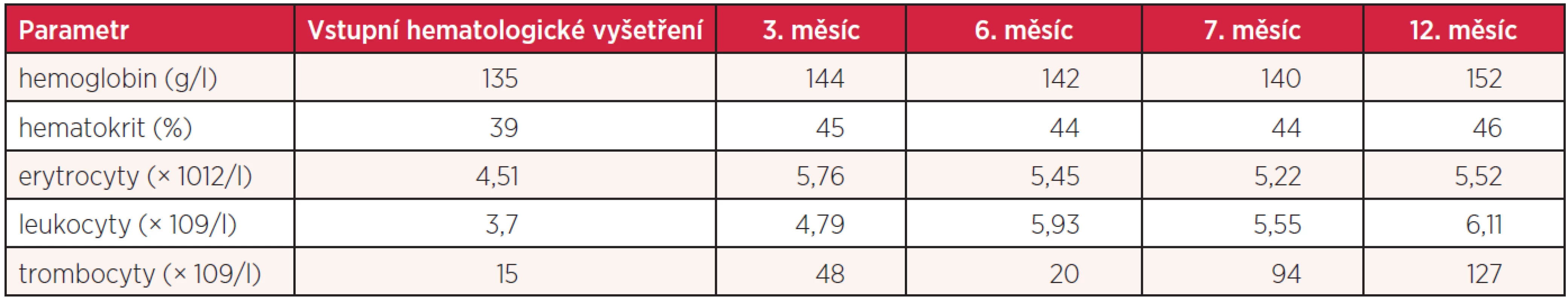
- Transfuze krevních destiček, které by byly podány před, v průběhu a po chirurgickém zákroku, mají u imunitních trombocytopenií, díky konsumpčnímu mechanismu, omezený význam a nevedou k potřebné stabilizaci počtu trombocytů.
- Imunosupresivní léčba, kterou v první linii standardně představují kortikoidy, nemusí být účinná a aplikace při aktivní infekci (cholecystitida) může vést k jejímu zhoršení se všemi závažnými důsledky včetně nutnosti akutního chirurgického výkonu z vitální indikace při refrakterní trombocytopenii.
- Intravenózní aplikace vysokých dávek imunoglobulinů (IVIg) by byla bezpečnější s ohledem na cholecystitidu. Stabilizace počtu trombocytů je však nejistá, a pokud k ní dojde, je efekt bez další léčby pouze krátkodobý.
- Splenektomie je standardně indikována ve druhé či třetí linii léčby chronické ITP. V uvedeném případě bylo zvažováno její provedení i s následnou cholecystektomií v rámci jedné operace, avšak pravděpodobnost vzestupu trombocytů po splenektomii nebylo možné při prvních hematologických vyšetřeních pacientky predikovat. Pokud by přetrvávala těžká trombocytopenie, riziko závažných a život ohrožujících perioperačních a pooperačních komplikací (krvácení, infekce) by bylo obrovské.
- Aplikace analoga trombopetinu (romiplostimu) nebo agonisty trombopetinového receptoru (eltrombopagu) by byla teoreticky možná, i když se opět nejedná o léčbu kauzální. Je stimulována megakaryopoéza, aby se zvýšila při ITP nedostatečná produkce trombocytů a převýšila jejich konsumpci. Standardně je tento typ léčby indikován u nemocných s chronickou ITP jako léčba druhé, resp. třetí linie (po selhání splenektomie) (7, 8). U nemocné byl tento přístup zvažován mimo standardní indikace jako příprava k chirurgickému zákroku. Avšak vzhledem k určitým pochybnostem o kauzalitě dyspeptických potíží, cholecystitidy a imunitní trombocytopenie byly zvoleny nejprve jiné postupy.
Konzervativní terapie vedla k určitému zmírnění dyspeptických potíží, normalizaci CRP, avšak přetrvávalo mírné zvýšení GMT a pozvolna došlo i k hraniční elevaci ALP (tab. 1). Nemocná byla nadále bez spontánních krvácivých projevů. Během 2 měsíců od první návštěvy hematologické ambulance se trombocyty spontánně stabilizovaly na hodnotách 40–50 × 109/l (tab. 2). Vzhledem k tomuto vývoji hodnot krevních destiček, zklidnění zánětlivého procesu a při možné stabilizaci na hodnotách ≥ 50 × 109/l byla opět naplánována cholecystektomie, i když ultrazvuková vyšetření, přes přetrvávající ztluštění stěny žlučníku při jeho normální velikosti, opakovaně jednoznačnou cholecystolitiázu neprokazovala. Dva týdny před plánovanou cholecystektomií začaly počty trombocytů opět klesat (tab. 2). Proto byla 10 dnů před výkonem zahájena aplikace IVIg v celkové dávce 2 g/kg se současnou aplikací pulzu dexamethasonu v dávce 40 mg/den po 4 dny. Tato terapie však nevedla k vzestupu počtu krevních destiček a jejich hodnoty se pohybovaly kolem 20 × 109/l (tab. 2). Při medikaci kortikoidů došlo přechodně ke zhoršení dyspeptických potíží. Cholecystektomie byla vzhledem k uvedenému vývoji opět odložena.
Vývoj počtu trombocytů v průběhu téměř 6 měsíců od prvního průkazu jejich sníženého počtu odpovídal diagnóze chronické formy ITP. Refrakterita trombocytopenie na léčbu IVIg, kortikoidy a určité zlepšení hodnot při ústupu zánětu mohly svědčit o zatím neidentifikované příčině udržující aktivitu autoimunitního procesu. Přetrvávajícím a u nemocné dominujícím problémem byly několikaměsíční dyspeptické potíže, jež byly uzavírány jako akutní, resp. exacerbující chronická cholecystitida při možné drobnoložiskové cholecystolitiáze. Nicméně v celém průběhu nedošlo k výrazné elevaci cholestatických, eventuálně pankreatických enzymů ani nespecifických markerů zánětu (CRP) a sonografie, přes obraz cholecystitidy, avšak bez známek hydropsu nebo empyému žlučníku, nepotvrdila zcela jednoznačně a opakovaně cholecystolitiázu. Vyloučeny byly i morfologické abnormity ve smyslu nádorového procesu v oblasti hepatobiliární a pankreatu včetně normálních hodnot onkomarkerů CEA, CA 19–9 a CA 72–4. Obraz tedy odpovídal spíše subakutní nebo chronické cholecystitidě, jejíž příčiny nebyly zcela jasné. Proto bylo indikováno gastroskopické vyšetření s požadavkem biopsie pro histologické a imunohistochemické vyšetření sliznice žaludku a duodena, a to bez ohledu na eventuální makroskopický nález. Gastroskopie měla vyloučit nebo potvrdit zánět v oblasti žaludku, eventuálně duodena, včetně infekce Hp. Současně bylo s odstupem více než 6 měsíců zopakováno vyšetření stolice na přítomnost antigenu této bakterie. Dalším souběžně naplánovaným doplňujícím vyšetřením bylo přežívání trombocytů značených izotopem 51Cr. Kromě průkazu zkráceného přežívání krevních destiček (normální přežívání 7–9 dní), mělo určit i hlavní místo jejich konsumpce. Pokud by jím byla izolovaně slezina, usnadnil by takový výsledek rozhodování o indikaci rizikové splenektomie, jež je jinak standardní léčbou druhé linie u nemocných refrakterních na kortikoidy. V prezentovaném případě by splenektomie mohla být eventuálně spojena i s cholecystektomií.
Při gastroskopii nebyly na sliznici žaludku a duodena shledány jakékoliv makroskopické abnormity. Histologické vyšetření antrální sliznice prokázalo pouze minimální zánětlivé změny (nepravidelně konfigurované foveoly parciálně oddálené málo denzní kulatobuněčnou celulizací s lehce akcentovanou vaskularizací lamina propria, změny nedosahují žlázek) a ani speciálním barvením nebyla potvrzena přítomnost tyčinkovitých bakterií Hp. Avšak v rozporu s tímto nálezem byl souběžný průkaz antigenu této bakterie ve stolici. Ve stejné době bylo provedeno vyšetření přežívání trombocytů značených radiochromem. Výsledek potvrdil zkrácení přežívání destiček na 3 dny. K jejich zvýšené sekvestraci však nedošlo pouze ve slezině, ale i v játrech, a to v poměru cca 2 : 1. Bylo tedy možné spekulovat o efektu eventuální splenektomie, jejímž cílem je u ITP odstranit místo konsumpce trombocytů, a tak zvýšit jejich počet. Vzhledem k sekvestraci krevních destiček i v játrech byl výsledek tohoto zatěžujícího a rizikového chirurgického výkonu nejistý.
Bez ohledu na endoskopický nález – závěr histologického a imunohistochemického vyšetření bioptizovaných vzorků sliznice žaludku a duodena, byla na základě klinického obrazu a průkazu antigenu Helicobacter pylori ve stolici zahájena eradikační léčba kombinací antibiotik amoxycilinu (denně 2krát 1 g p.o. – 7 dní) a klaritromycinu (denně 2krát 500 mg p.o. – 7 dní) společně s medikací inhibitoru protonové pumpy omeprazolu (denně 2krát 20 mg p.o.). Pacientka uvedla, že již po 3 dnech terapie došlo k úplnému ústupu předchozích dlouhodobých měnlivých dyspeptických potíží. Dva týdny po ukončení medikace antibiotik bylo provedeno kontrolní ultrazvukové vyšetření žlučníku a žlučových cest s naprosto fyziologickým obrazem, bez známek cholecystitidy (normalizovaná šíře stěny žlučníku) či eventuální cholecystolitiázy. Cholecystektomie již tedy nebyla při tomto nálezu indikována. Bezprostředně před zahájením této léčby byl počet krevních destiček 20 × 109/l, 3 týdny po jejím ukončení 94 × 109/l. S odstupem 4 měsíců byla nemocná nadále bez jakýchkoliv dyspeptických potíží, bez krvácivých komplikací a počtem trombocytů 127 × 109/l (tab. 2).
DISKUZE
Prezentovaná kazuistika je příkladem vzácnější klinické manifestace infekce Hp probíhající pod obrazem cholecystitidy s imunitní trombocytopenií. Indukce ITP touto infekcí a dosažení remise trombocytopenie po eradikační léčbě však není v klinické praxi raritní (2, 6, 13). Cílem této práce je zejména upozornit na momenty, které byly svým způsobem zavádějící, a pozdržely tak vyhodnocení možné etiopatogenetické příčiny ITP, včetně zahájení kauzální terapie.
Diagnostický závěr akutní cholecystitidy a iniciální antibiotické krytí (Amoksiklav) nemocné vedlo přechodně ke zklidnění zánětu a zřejmě bylo i příčinou první „falešné“ negativity testu na přítomnost antigenu Hp ve stolici v rámci vstupního hematologického vyšetření, avšak eradikace bakterie touto léčbou dosaženo nebylo.
Cholecystitida mohla být jistě indukována drobnoložiskovou cholecystolitiázou, avšak její obraz při opakovaných sonografických vyšetřeních nebyl zcela přesvědčivý. Vstupní a poslední kontrolní ultrazvukové vyšetření již žádné známky litiázy neprokázalo, ale nelze vyloučit odchod tak malých konkrementů per vias naturales. Infekce Hp bývá většinou dávána do souvislosti s gastritidou či vředovou chorobou gastroduodena, ale je možné i její ascendentní šíření do žlučových cest (5, 9), a měla by být součástí diferenciálně diagnostické rozvahy o příčinách souběžné cholecystitidy či cholangoitidy a ITP. Minimální zánětlivé změny ve smyslu gastritidy, ať již makroskopické bezprostředně při endoskopii nebo v histologickém obrazu bioptizované sliznice, včetně negativity imunohistochemického průkazu Hp, ale při současné pozitivitě antigenu ve stolici, možnost cholecystitidy – jako dominantní klinické manifestace infekce – podporují. Rovněž výsledek izotopového vyšetření potvrdil nejen zkrácené přežívání trombocytů a zvýšenou sekvestraci ve slezině, ale také jejich zánik v játrech. Aktivace retikuloendotelového systému jater, jež se podílí na fagocytóze trombocytů s navázanými autoprotilátkami, mohla být navozena chronickou biliární infekcí. O účinnosti splenektomie ve smyslu zvýšení počtu krevních destiček lze tedy pochybovat. Po tomto zákroku, který navíc nemocného dále významně imunokompromituje, by mohlo dojít k progresi dosud nediagnostikované a neléčené infekce Hp se všemi důsledky včetně aktivity imunologických mechanismů podílejících se na trombocytopenii. Zohlednění pozitivity antigenu Hp ve stolici a opětovný rozbor celého klinického vývoje vedly k indikaci eradikační terapie standardní trojkombinací, jež vedla nejen k ústupu projevů cholecystitidy, ale během několika měsíců prakticky také k normalizaci počtu krevních destiček.
Práce byla podpořena grantem IGA UP LF-2012-007.
MUDr. Luděk Raida, Ph.D.
Hemato-onkologická klinika FN
I. P. Pavlova 6, 775 20 Olomouc
e-mail: raida@fnol.cz
Zdroje
1. Amedei A, Cappon A, Codolo G, et al. The neutrophil-activating protein of Helicobacter pylori promotes Th1 immune responses. J Clin Invest 2006; 116 : 1092–1101.
2. Asahi N, Kuwana M, Suzuki H, et al. Effects of a Helicobacter pylori eradication regimen on anti-platelet autoantibody response in infected and uninfected patients with idiopathic thrombocytopenic purpura. Haematologica 2006; 91 : 1436–1437.
3. Bureš J, Kopáčová M, Koupilová I, et al. Epidemiology of Helicobacter pylori Infection in the Czech Republic. Helicobacter 2006; 11 : 56–65.
4. Byrne MF, Kerrigan SW, Corcoran PA, et al. Helicobacter pylori binds von Willebrand factor and interacts with GPIb to induce platelet aggregation. Gastroenterology 2003; 124 : 1846–1854.
5. Douda T, Bureš J, Rejchrt S. Extragastrická manifestace infekce Helicobacter pylori. Čes. a Slov. Gastroent. a Hepatol. 2008; 62 : 274–281.
6. Franchini M, Cruciani M, Mengoli C, et al. Effect of Helicobacter pylori eradication on platelet count in idiopathic thrombocytopenic purpura: a systematic review and meta-analysis. J Antimicrob Chemother 2007; 60 : 237–246.
7. Cheng G, Saleh MN, Marcher C, et al. Eltrombopag for management of chronic immune thrombocytopenia (RAISE): a 6-month, randomised, phase 3 study. Lancet 2011; 377 : 393–402.
8. Kuter DJ, Rummel M, Boccia R, et al. Romiplostim or standard of care in patients with immune thrombocytopenia. N Engl J Med 2010; 363 : 1889–1899.
9. Leong RW, Sung JJ. Review article: Helicobacter species and hepatobiliary diseases. Aliment Pharmacol Ther 2002; 16 : 1037–1045.
10. McColl KE. Clinical practice. Helicobacter pylori infection. N Engl J Med 2010; 362 : 1597–1604.
11. Raida L, Hluší A, Procházková J, et al. Idiopatická trombocytopenická purpura. Prakt. Lék. 2008; 88 : 690–694.
12. Semple JW, Aslam R, Kim M, et al. Platelet-bound lipopolysaccharide enhances Fc receptormediated phagocytosis of IgG-opsonized platelets. Blood 2007; 109 : 4803-4805.
13. Suzuki T, Matsushima M, Masui A, et al. Effect of Helicobacter pylori eradication in patiens with chronic idiopatic thrombocytopenic purpura –a randomized controlled trial. Am J Gastroenterol 2005; 100 : 1265–1270.
14. Takahashi T, Yujiri T, Shinohara K, et al. Molecular mimicry by Helicobacter pylori CagA protein may be involved in the pathogenesis of H. pylori – associated chronic idiopathic thrombocytopenic purpura. Br J Haematol 2004; 124 : 91–96.
15. Veneri D, De Matteis G, Solero P, et al. Analysis of B - and T cell clonality and HLA class II alleles in patients with idiopathic thrombocytopenic purpura: correlation with Helicobacter pylori infection and response to eradication treatment. Platelets 2005; 16 : 307–311.
Štítky
Praktické lekárstvo pre deti a dorast Praktické lekárstvo pre dospelých
Článok vyšiel v časopisePraktický lékař
Najčítanejšie tento týždeň
2013 Číslo 2- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Kombinace metamizol/paracetamol v léčbě pooperační bolesti u zákroků v rámci jednodenní chirurgie
- Antidepresivní efekt kombinovaného analgetika tramadolu s paracetamolem
- Srovnání analgetické účinnosti metamizolu s ibuprofenem po extrakci třetí stoličky
- Vareniklin jako pomocník v léčbě nikotinismu i u psychiatrických pacientů
-
Všetky články tohto čísla
-
Základy kognitivní, afektivní a sociální neurovědy
XXVI. O štěstí – lidé a lidské skupiny - CT vyšetření srdce a jeho využití v kardiologii
- Paretické projevy a komplikace u aseptických zánětů CNS
- Prevence problémů působených alkoholem v rodině – nová zjištění
- Vaskulární a psychosociální rizikové faktory Alzheimerovy choroby
- Péče o pacienta léčeného asistovanou peritoneální dialýzou sestrou – kurz pro sestry
- Infekce Helicobacter pylori a imunitní trombocytopenická purpura – popis případu
- Jaroslav Skála – přední bojovník proti alkoholismu
- Raudenská J., Javůrková A. Lékařská psychologie ve zdravotnictví
- Erratum
- Světová konference WONCA Praha 2013
- Jubilanti
-
Základy kognitivní, afektivní a sociální neurovědy
- Praktický lékař
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- CT vyšetření srdce a jeho využití v kardiologii
- Paretické projevy a komplikace u aseptických zánětů CNS
- Jubilanti
- Infekce Helicobacter pylori a imunitní trombocytopenická purpura – popis případu
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



