-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Disekce aorty v běžné klinické praxi
Aortic dissection in routine practice
Aim:
To obtain information about the progress and results of treatment of aortic dissection in the present.Methods:
We performed a retrospective analysis of 38 patients with aortic dissection who were hospitalized in our department for the last 10 years, from 2003 until the end of 2012.Results:
There were 22 patients with type A aortic dissection according to the Stanford classification, with type B dissections 16. The age in both groups was similar 65 or 66 years, males predominated over women. Arterial hypertension clearly dominated of the risk factors in both groups. In one case we recorded an iatrogenic cause. Our patients most often presented with chest pain, in the second group with backache and stomachache as well. Precordial murmur was dominated in physical finding in the first group, while most patients in the second group had no physical findings. Pulse deficits were a rare find. The computed tomography was the most used diagnostic method. Level of D-dimer was high on average, but we recorded low values in patients with symptoms lasting longer than 24 hours. Complications associated with aortic dissection were more common in the first group. 18 patients of 38 died (47%). There were 22 patients who underwent surgery or interventional procedures with 30-day mortality 32%, which was at the time a downward trend.Conclusion:
Aortic dissection is currently associated with an acceptable operating decreasing mortality. The predominant clinical sign is sudden pain. The preferred diagnostic method is CT aortography. The recommended biochemical marker is plasma levels of D-dimer with a cutoff value of > 500 ng/ml. A negative value does not exclude aortic dissection.Keywords:
aortic dissection – Stanford classification – surgery – mortality – conservative approach
Autoři: J. Vondrák; P. Vojtíšek
Působiště autorů: Kardiologické oddělení ; Primář: MUDr. Petr Vojtíšek, CSc. ; Pardubická krajská nemocnice a. s., Pardubice
Vyšlo v časopise: Prakt. Lék. 2015; 95(3): 100-105
Kategorie: Z různých oborů
Souhrn
Cíl:
Získání informací o průběhu a výsledcích léčby disekce aorty v současnosti.Metodika:
Provedli jsme retrospektivní analýzu 38 nemocných s disekcí aorty, kteří byli hospitalizováni na našem oddělení za posledních 10 let, od roku 2003 do konce roku 2012.Výsledky:
Nemocných s disekcí aorty typu A dle Stanfordské klasifikace bylo 22, s disekcí typu B 16. Věk v obou skupinách byl podobný 65, resp. 66 let, muži převažovali nad ženami. Z rizikových faktorů v obou dvou skupinách jasně dominovala arteriální hypertenze, v jednom případě jsme zaznamenali i iatrogenní příčinu. Naši pacienti se nejčastěji prezentovali bolestmi na hrudi, v druhé skupině i bolestmi zad a břicha. Ve fyzikálním nálezu dominoval v první skupině šelest v prekordiu, naopak většina nemocných ve druhé skupině měla fyzikální nález bez nápadností. Diference pulzů na končetinách byla vzácným nálezem. K diagnostice disekce jsme nejčastěji použili mnohovrstevnou počítačovou tomografii. Přestože hladina D-dimerů byla v průměru vysoká, zaznamenali jsme i nízké hodnoty u nemocných s obtížemi trvajícími déle jak 24 hodin. Komplikace související s disekcí aorty se více vyskytovaly v první skupině. Z 38 nemocných zemřelo 18 (47 %). Operaci či intervenční výkon podstoupilo 22 pacientů s 30denní mortalitou 32%, která měla v čase sestupnou tendenci.Závěr:
Aortální disekce je v současné době spojena s klesající akceptovatelnou operační mortalitou. Dominujícím klinickým příznakem je náhle vzniklá bolest. Preferovanou diagnostickou metodou je CT aortografie. Doporučovaným biochemickým markerem je plazmatická hladina D-dimerů s cut off hodnotou > 500 ng/ml. Negativní hodnota však nevylučuje disekci aorty.Klíčová slova:
disekce aorty – Stanfordská klasifikace – operace – mortalita – konzervativní postupÚVOD
Disekce aorty (DA) je život ohrožující onemocnění postihující aortu. Dochází k průniku krevního proudu do stěny aorty a takto vzniklé falešné lumen se šíří stěnou na různou vzdálenost. Rozštěpením stěny aorty vzniká nepravé lumen, které obvykle postihuje 2/3 obvodu aorty (1).
V patogenezi vzniku DA dominuje intimální trhlina s patologicky změněnou médií a následným vznikem disekce (2). Disekce není izolována pouze na aortální stěnu, ale může přecházet i na odstupující tepny.
Incidence DA je udávána 0,5–3,0/100 000 obyvatel/rok. Postihuje častěji osoby starší 60 let, u nemocných s Marfanovým syndromem dříve. Muži jsou postiženi 2–3krát častěji (3). Disekce aorty je onemocněním multifaktoriálním. Podílejí se na ní změny tlakově mechanického charakteru (arteriální hypertenze, turbulentní krevní proud) a také změny složení aortální stěny, které mohou být vrozené nebo získané (3, 4). Rizikové faktory vzniku DA klasicky dělíme na vrozené a získané. Mezi vrozené patří defekty pojivové tkáně, bikuspidální aortální chlopeň a koarktace aorty. Nejčastější získané jsou arteriální hypertenze, věk, zánětlivá onemocnění, těhotenství, iatrogenní poškození.
Z časového hlediska můžeme DA rozdělit na akutní, pokud je diagnostikována do 14 dnů od vzniku symptomů a chronickou (nad 2 měsíce). Z hlediska léčebného přístupu a prognózy je rozhodující dělení dle lokality postižení aorty. Dnes preferovaná stanfordská klasifikace dělí disekci aorty na typ A, kdy je vždy postižena ascendentní aorta (přibližně 2/3 všech DA) a typ B, bez postižení vzestupné aorty (5).
V klinickém obraze dominuje náhle vzniklá, intenzivní bolest na hrudi či mezi lopatkami, v epigastriu, mezogastriu. Méně častým příznakem je synkopa. Další klinické i fyzikální abnormality jsou odvislé od přidružených komplikací DA. Jednak jsou to projevy ischemie při postižení odstupujících tepen aorty, dále krvácení do okolních struktur (perikard, pleura, peritoneum), vznik akutní aortální regurgitace při postižení kořene aorty, útlak okolních orgánů při rozvoji aneurysma (především chronická disekce). V akutní fázi se může objevit horečka z uvolněných pyrogenů (5, 6).
Metodou volby při diagnostice DA je mnohovrstevná počítačová tomografie. Metodou s vyšší senzitivitou a specificitou je srdeční magnetická rezonance. Další cennou zobrazovací metodou je i jícnová echokardiografie, která velmi dobře posoudí postižení aortální chlopně a je možné ji provést u lůžka nemocného. Na EKG může být obraz akutní ischemie při postižení koronárních tepen. Na RTG hrudníku bývá přítomno rozšíření mediastina či srdečního stínu. Z laboratorních hodnot využíváme stanovení plazmatické hladiny D-dimerů, kdy hodnota < 500 ng/ml má negativní prediktivní hodnotu 95 % (7).
Neléčená disekce aorty typu A je v akutní fázi vysoce letální onemocnění. Diagnostika i léčba je proto emergentní. Naproti tomu prognóza nekomplikované disekce aorty typu B je poměrně příznivá (8).
Léčba disekce aorty typu A je především chirurgická. Konzervativní postup volíme především u nemocných s kontraindikacemi k chirurgické léčbě nebo u nemocného s distální disekcí, pokud nedochází k poruše krevního zásobení některého orgánu. U nemocných s disekcí aorty typu B je metodou volby endovaskulární léčba pomocí stentgraftu (6, 8).
VLASTNÍ SOUBOR
V období od roku 2003 do roku 2012 bylo na našem Kardiologickém oddělení hospitalizováno 39 nemocných s akutním aortálním syndromem. Nemocných s aortální disekcí bylo 33, s intramurálním hematomem pět a u jednoho nemocného jsme diagnostikovali penetrující vřed aorty.
Nemocných s disekcí aorty typu A dle stanfordské klasifikace bylo 21, nemocných s disekcí aorty typu B 12. Intramurální hematom byl u čtyř nemocných lokalizován v oblasti descendentní aorty, u jedné nemocné hematom postihoval ascendentní aortu a oblouk aorty.
Vzhledem k podobnému klinickému průběhu, prognóze i léčbě jsme nemocné s intramurálním hematomem přiřadili ke skupině nemocných s DA podle lokality postižení aorty a dále společně hodnotili.
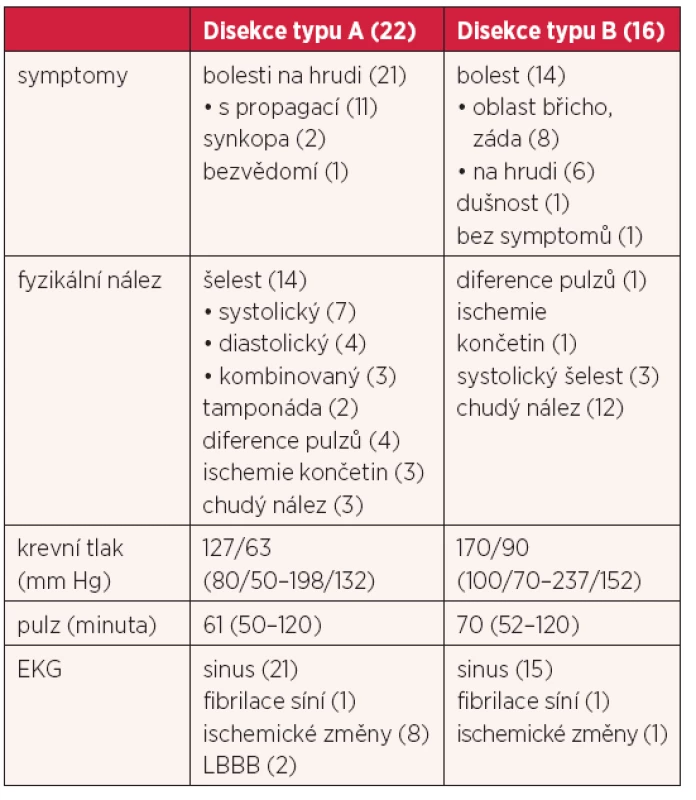
Ve skupině s aortální disekcí typu A včetně jedné nemocné s intramurálním hematomem bylo celkem 22 pacientů. Z 2/3 tuto skupinu tvořili muži, průměrného věku 65 let. Z vrozených rizikových faktorů (RF) pro aortální disekci byl 1krát přítomen Marfanův syndrom, anuloaortální ektázie a idiopatická dilatace ascendentní aorty. Ze získaných RF se nejčastěji vyskytovala arteriální hypertenze (77 %). Čtyři nemocní měli chlopenní vadu – dva nemocní byli po náhradě aortální chlopně mechanickou protézou, u dalších dvou byla dle dostupné dokumentace přítomna významná aortální regurgitace. V jednom případě byla DA komplikací elektivní koronarografie se vznikem intramurálního hematomu. Pouze třetina nemocných byli kuřáci. Záměrně není uveden počet nemocných s dvoucípou aortální chlopní, protože tento údaj často při popisu aortální chlopně chyběl a výsledný počet by byl zavádějící (tab. 1).
Tab. 1. Rizikové faktory (rf) souboru nemocných s disekcí aorty 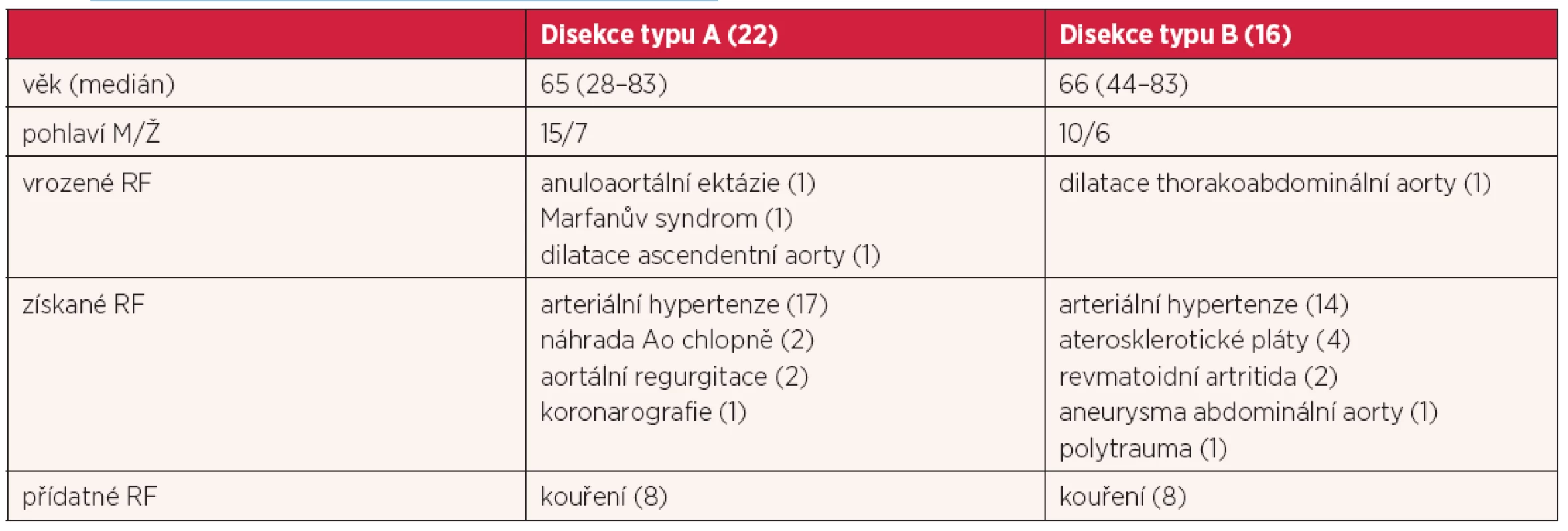
Dominujícím symptomem byly bolesti na hrudi, v polovině s propagací do krku, do horních končetin, mezi lopatky a do epigastria. Dva nemocní měli úvodem synkopu a jedna nemocná byla od počátku v hlubokém bezvědomí pro rozsáhlou cévní mozkovou příhodu. Ve fyzikálním nálezu dominoval aortální šelest, především systolický. Asymetrie pulzů byla popsána u čtyř nemocných, z toho u tří s klinickými známkami akutní končetinové ischemie. Dva nemocní měli akutní ischemii levé dolní končetiny, jeden ischemii pravé horní a dolní končetiny. Klinické známky tamponády se vyskytly u dvou nemocných, u jednoho byla úvodem synkopa. Tři nemocní měli zcela normální fyzikální nález (tab. 2).
Medián vstupního krevního tlaku byl 127/63 mm Hg. Na vstupním EKG převažoval sinusový rytmus. U osmi nemocných byly na EKG přítomny známky akutní ischemie myokardu, z toho 1krát elevace ST inferiorně. Dva nemocní měli na EKG křivce blok levého Tawarova raménka, 1krát nově vzniklý (tab. 2).
Ze zobrazovacích metod jsme nejčastěji volili počítačovou tomografii (18 pacientů), méně pak ultrazvukové vyšetření srdce (13 pacientů), včetně jícnové echokardiografie. U pěti nemocných jsme diagnostikovali DA v průběhu akutní srdeční katetrizace pro suspektní akutní koronární syndrom. Pouze ve dvou případech byla provedena i koronarografie s nálezem nezužující aterosklerózy. U ostatních se katetrizace předčasně ukončila a definitivní diagnóza byla stanovena pomocí CT aortografie. Průměrný medián šíře ascendentní aorty byl u nemocných s disekcí aorty typu A 53 mm (tab. 3).
Tab. 3. Diagnostika 
TTE – transthorakální echokardiografie, TEE – transesofageální echokardiografie U většiny nemocných jsme stanovili plazmatickou hladinu D-dimerů v séru. Medián byl 1076 µg/l. U pěti nemocných byla plazmatická hladina D-dimerů výrazně nižší (86, 117, 207, 314, 496 µg/l). Tito nemocní měli postiženu pouze ascendentní aortu, nebo ascendentní aortu a proximální část oblouku (tab. 3).
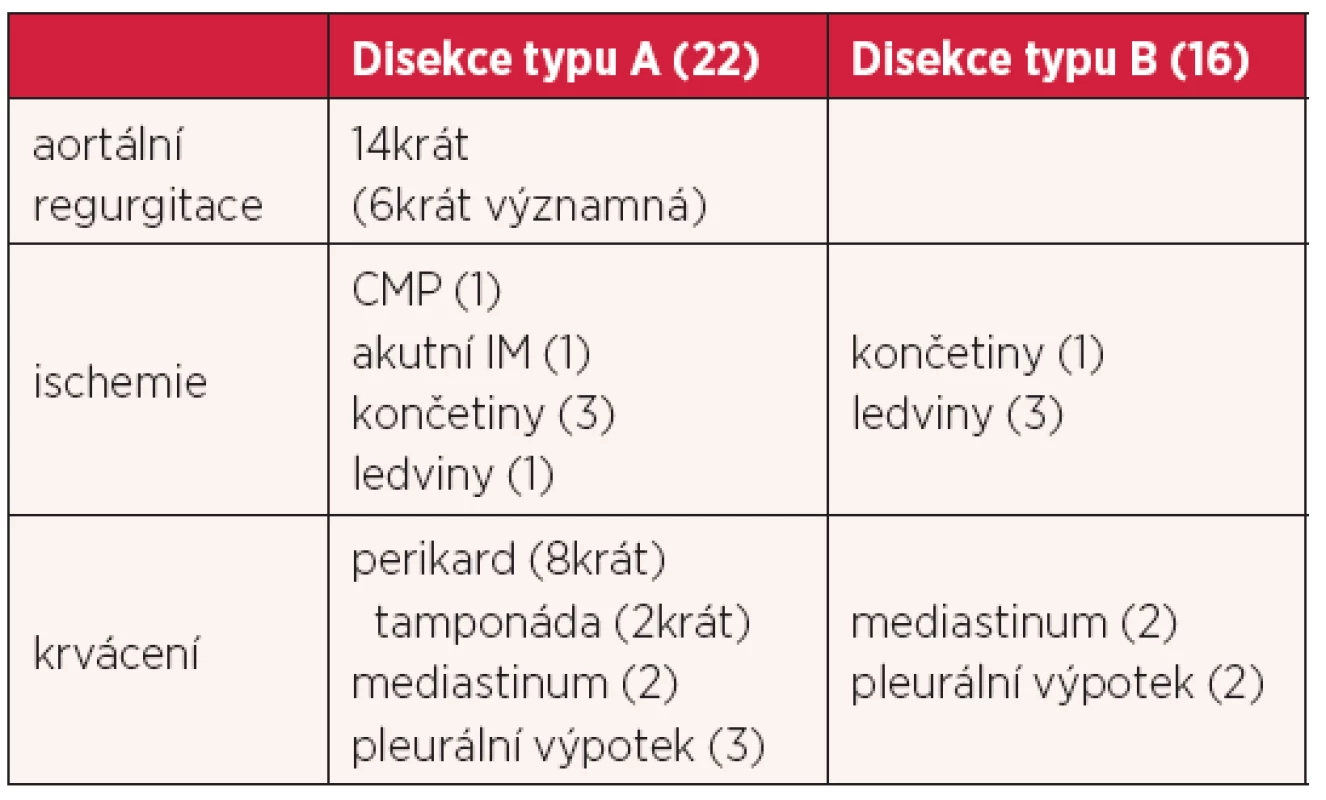
Z komplikací související s disekcí aorty byla ve 14 případech přítomna aortální regurgitace, z toho v polovině významná. Z ischemických komplikací se vyskytovala ischemie končetin – 2krát levé dolní končetiny a 1krát kombinace ischemie pravé horní a dolní končetiny. U nemocného s ischemií levé dolní končetiny byl zároveň na CT aortografii popsán i uzávěr levé renální tepny. Z dalších ischemických komplikací byla přítomna 1krát rozsáhlá ischemická cévní mozková příhoda s hlubokým bezvědomím, 1krát akutní infarkt myokardu s elevacemi ST inferiorně a doprovodnou poruchou kinetiky v dané oblasti. Perikardiální výpotek se rozvinul u osmi nemocných, 1krát v kombinaci s levostranným pleurálním výpotkem a krvácením do mediastina. Klinické známky tamponády měli dva nemocní. Fluidothorax byl dále zjištěn u dvou nemocných, vždy oboustranný, 1krát v kombinaci s prokrváceným mediastinem (tab. 4).
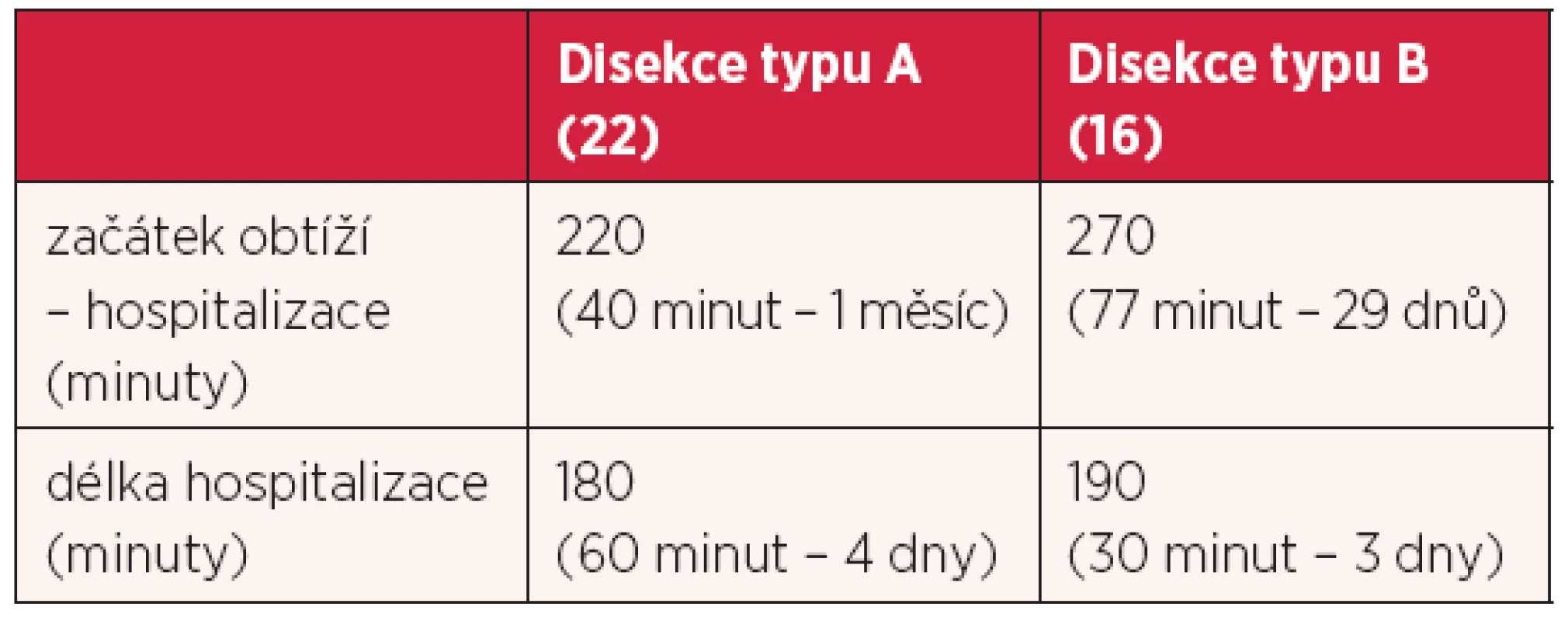
Sledovali jsme i čas od objevení se bolestí na hrudi po stanovení diagnózy DA. V průměru se pohyboval okolo čtyř hodin, ale s velmi širokým rozpětím (tab. 5).
Všechny nemocné jsme po stanovení diagnózy konzultovali s kardiochirurgickým pracovištěm. Dvacet jedna nemocných bylo následně na toto spádové kardiochirurgické pracoviště přeloženo. U nemocné s intramurálním hematomem byl primárně zvolen konzervativní postup. Celková doba pobytu na našem pracovišti (od diagnózy po překlad) se pohybovala okolo 3 hodin.
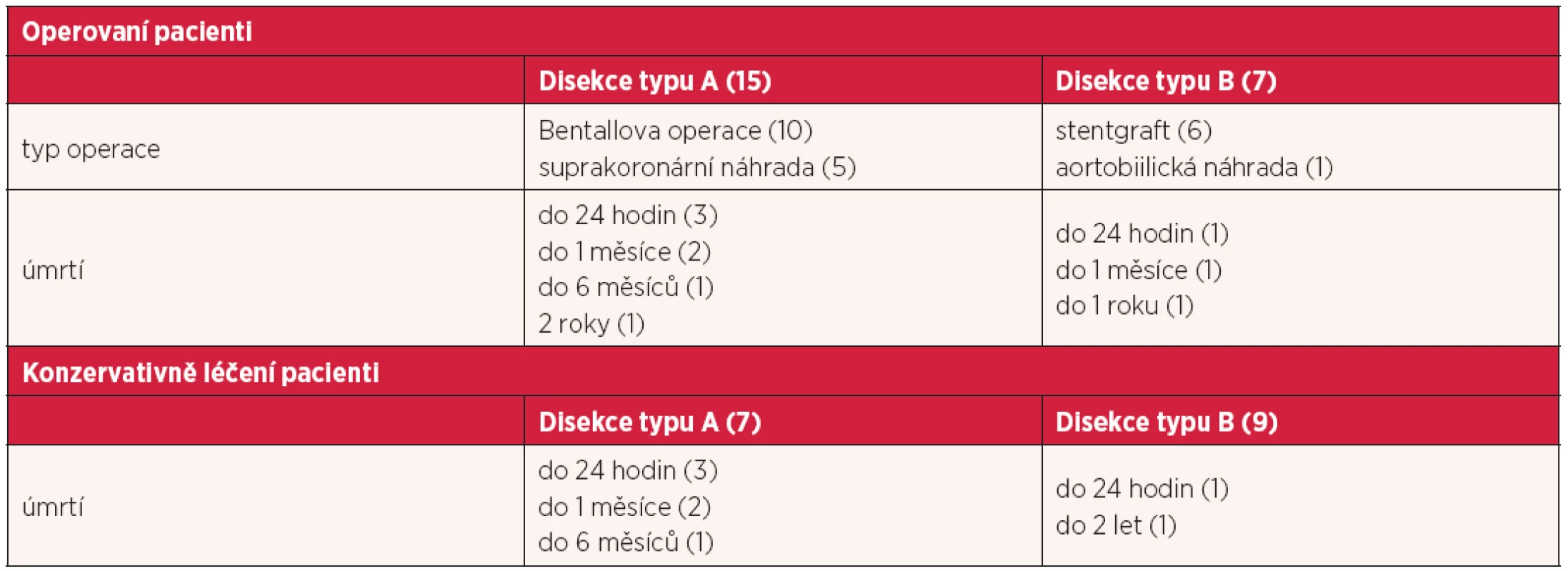
Z 21 nemocných odeslaných na kardiochirurgické pracoviště 15 podstoupilo operaci. V této skupině sedm pacientů zemřelo. Tři nemocní do 24 hodin od vzniku obtíží, dva nemocní do 1 měsíce, jeden do 1/2 roku. Nemocný s Marfanovým syndromem přežíval 2 roky. Nejčastějším typem výkonu byla Bentallova operace. Konzervativně léčeno bylo sedm pacientů. Tři nemocní zemřeli do 24 hodin od objevení se obtíží, dva zemřeli do 1 měsíce, jeden do 1/2 roku (tab. 6).
Skupina s aortální disekcí typu B, kam jsme zařadili i nemocné s intramurálním hematomem descendentní aorty, zahrnovala celkem 16 nemocných. Zastoupení mužů bylo v této skupině méně výrazné (10 : 6), věkem se ale od předchozí skupiny nelišila (viz tab. 1).
Z RF opět dominovala arteriální hypertenze, dva nemocní se léčili s revmatoidní artritidou, u dvou nemocných bylo přítomno známé aneurysma thorakoabdominální aorty a abdominální aorty. Čtyři nemocní měli při diagnostice DA pokročilou aterosklerózu descendentní aorty. Polovina nemocných kouřila (tab. 2).
Nejčastějším symptomem i zde byla bolest, v osmi případech bolest břicha nebo zad, v šesti případech bolest na hrudi. Nemocný s náhodně zjištěnou DA negoval jakékoliv obtíže. Fyzikální vyšetření bylo chudší. Tři nemocní měli systolický aortální šelest, v jednom případě byla přítomna akutní ischemie levé dolní končetiny. Dvanáct nemocných mělo fyzikální nález bez nápadností. Medián vstupního krevního tlaku byl v této skupině výrazně vyšší, 170/90 mm Hg. Na EKG převažoval sinusový rytmus, akutní EKG známky ischemie myokardu se vyskytly pouze jednou, inverze vln T laterálně. Plazmatická hladina D-dimerů byla v této skupině vyšší (medián 1839 µg/l) (tab. 3).
Ze zobrazovacích vyšetřovacích metod jsme nejčastěji použili CT aortografii. U dvou pacientů byla diagnóza stanovena v průběhu akutní srdeční katetrizace, koronarografie zde prováděna nebyla. Medián šíře ascendentní aorty byl v této skupině 42 mm a descendentní aorty 37 mm, aneurysma abdominální aorty mělo šíři 80 mm (tab. 3).
Ischemické komplikace DA byly u těchto nemocných méně časté. Tři nemocní měli popsaný uzávěr renální tepny – 1krát levé a pravé a 1krát bilaterální uzávěr. Končetinová ischemie zde byla pouze u jednoho nemocného, jak již bylo zmíněno výše. Krvácivé komplikace se vyskytly tři. U dvou nemocných bylo popsáno krvácení do mediastina, 1krát v kombinaci s pleurálním výpotkem vpravo, u jednoho nemocného byl přítomen izolovaný pleurální výpotek vpravo (4). Doba od počátku obtíží po stanovení diagnózy byla v této skupině delší – okolo 4,5 hodin, opět s velmi širokým rozpětím (tab. 5).
Po stanovení diagnózy AD a konzultaci s kardiochirurgickým pracovištěm jsme 12 nemocných přeložili na spádové kardiochirurgické pracoviště, u čtyřech nemocných byl zvolen primárně konzervativní postup a zůstali na našem oddělení. Přeložení pacienti strávili na našem oddělení okolo 3 hodin. Na kardiochirurgickém pracovišti byl šesti nemocným zaveden stentgraft, u jednoho pacienta byla provedena aortobiilická náhrada.
Celkem ve skupině s disekcí typu B zemřelo pět pacientů. Dva nemocní zemřeli po zavedení stentgraftu, jeden do 24 hodin od objevení se příznaků, druhý do 1 roku. Do 1 měsíce zemřel nemocný po aortobiilické náhradě. Z nemocných léčených konzervativně zemřeli dva, jeden do 24 hodin od objevení se příznaků na kardiochirurgickém pracovišti a jeden nemocný po 2 letech od stanovení diagnózy.
DISKUZE
Aortální disekce je vzácné onemocnění s udávanou incidencí okolo 2–3 případy ročně na 100 000 obyvatel. V našem souboru byla roční incidence okolo 3,8 nemocných na rok při spádovém území čítající okolo 250 000 obyvatel.
Disekce aorty je onemocněním vyššího věku. Průměrný věk nemocných s aortální disekcí typu A byl v mezinárodním registru akutních aortálních disekcí (IRAD) 61 let. Disekce typu B se vyskytuje u starších nemocných, v registru IRAD to bylo 66 let (11). Věk nemocných v našem souboru v obou skupinách byl v průměru 65 let. Nejmladší nemocný s disekcí aorty byl 28letý muž s Marfanovým syndromem. Druhým nejmladším nemocným byl muž, 37 let, u kterého se ze známých RF vyskytovala hypotyreóza a léčená arteriální hypertenze.
Při pátraní po příčině DA se ukazuje, že podkladem tohoto onemocnění je kombinace vlastností cévní stěny na jedné straně a hemodynamických faktorů na straně druhé. Mikroskopické nálezy aortální stěny jsou však u většiny případů DA chudé a necharakteristické (5). Nejčastějším udávaným RF disekce aorty je arteriální hypertenze, což plně koresponduje i s našimi výsledky. Nicméně při vstupním vyšetření byly hypertenzní hodnoty krevního tlaku v našem souboru pouze u 36 % nemocných s disekcí typu A oproti 75 % nemocných s disekcí typu B, podobně jako v registru IRAD (11). Ostatní RF disekce aorty jsme zaznamenali spíše jednotlivě.
Dominujícím symptomem u nemocných s DA je náhle vzniklá bolest, která je popisována u více než 95 % nemocných (10). Podobně výrazný výskyt jsme zaznamenali v obou skupinách. Z ostatních popisovaných symptomů se ve dvou případech vyskytla synkopa.
Při fyzikálním vyšetření se nejčastěji vyskytoval šelest nad aortou. Diastolický aortální regurgitační šelest byl zjištěn u 1/3 nemocných s disekcí typu A. Literatura zmiňuje častější výskyt tohoto regurgitačního šelestu, až u 44 % nemocných s disekcí typu A a u 12 % s typem B. Pro DA je typickým fyzikálním nálezem diference pulzů. Tento nález je však poměrně vzácný, jeho četnost je udávána okolo 19 % pro disekci typu A a v 9 % pro disekci typu B (9). V našem souboru byla diference pulzů přítomna v první skupině u čtyř nemocných (18 %) a v druhé u jednoho (6 %). Z další analýzy fyzikálních nálezů je velmi poučné, že u 3/4 nemocných s disekcí typu B bylo fyzikální vyšetření bez výrazných pozoruhodností.
Komplikace spojené s disekcí aorty se vyskytovaly především u nemocných s disekcí typu A. Kromě aortální regurgitace to byly hlavně krvácivé komplikace. Nemocní s postižením ascendentní aorty nejvíce krváceli do perikardiálního vaku (36 %), rozvoj tamponády byl ale pouze u dvou nemocných. Výrazně vyšší výskyt srdeční tamponády zaznamenal J. A. Bekkers ve svém souboru 232 nemocných s disekcí typu A, kde výskyt této závažné komplikace byl u 30,6 % nemocných (12). Podobně i v registru IRAD se kombinace hypotenze/šok/tamponáda vyskytovala u 29 % nemocných (11).
Z ischemických komplikací dominovala akutní ischemie dolních končetin (10 % nemocných), především ischemie levé dolní končetiny. Preferenčně postižení levé dolní končetiny je pro DA typické, protože až v 80 % se disekce v descendentní aortě šíří po levé straně s distálním koncem v levé ilické tepně, pouze v 10 % se disekce šíří po pravé straně a v 10 % je ukončení jiné. Akutní ischemickou cévní mozkovou příhodu měl v našem souboru jeden nemocný, v literatuře je výskyt udáván až u 5 % s DA. Podobně také akutní infarkt myokardu s elevacemi ST na EKG jsme zaznamenali v jednom případě. V literatuře se frekvence akutního infarktu myokardu při DA pohybuje okolo 1–2 % (10). Zajímavý je naopak literární údaj, že až 30 % nemocných s postižením koronárních tepen disekcí nevykazuje změny na EKG (5).
Metodou volby při diagnostice DA je mnohovrstevná počítačová tomografie s udávanou 80–100% senzitivitou a 90–100% specificitou (8). Výhoda CT vyšetření je její široká dostupnost. Dále poskytuje přehledný obraz o rozsahu DA a případném postižení odstupujících cév. To je důležité při plánování strategie kanylace během operace a předvídání možných pooperačních komplikací spojených s uzavíráním nepravého kanálu po úspěšné operaci (5). V našem souboru jsme tuto zobrazovací metodu použili jako první vyšetření k diagnostice DA u 16 nemocných (42 %), echokardiografické vyšetření (ať již TTE či TEE) u 15 nemocných (40 %). Při srdeční katetrizaci byla zjištěna DA u sedmi nemocných (18 %). V registru IRAD byla jako první diagnostická metoda volena především CT aortografie, v 56 % případů (11). I v našem sledování je znatelný trend v preferenci CT vyšetření před echokardiografií, především jícnovou. V období 2003–2008 bylo TEE vyšetření jako první zobrazovací metoda zvolena u šesti nemocných, v období od 2009–20012 pouze u dvou. Průměrně bylo v našem souboru použito 1.6 metod k diagnostice DA, v registru IRAD 1.8 (11).
Většina nemocných (80 %) měla stanovenu plazmatickou hladinu D-dimerů pomocí testu Sysmex 1500 System (Siemens Healthcare Diagnostics, Německo) na principu imunoturbidimetrie. V obou skupinách byla tato hladina vysoká (1076, resp. 1839 µg/l). V současné době je většinou doporučována cut off hodnota plazmatické hladiny D-dimerů > 500 µg/l pro diagnózu DA v prvních 24 hodinách od začátku příznaků. Negativní prediktivní hodnota při této hladině je 95%, negativní pravděpodobnostní poměr 0,07 (13). Příčinou nízkých hodnot hladiny D-dimerů může být krátká disekce aorty (16). Kromě toho jsou plazmatické hladiny D-dimerů závislé i na době trvání disekce. Suzuki et al. publikovali, že při trvání disekce nad 6 hodin dochází k poklesu hladiny D-dimerů (13). Byly také publikovány práce, které doporučují nižší cut off hodnotu. Například Gottfried Sodeck et al. (14) doporučují cut off hladinu D-dimerů > 100 µg/l se senzitivitou 100 %.
V našem souboru mělo celkem 6 nemocných plazmatickou hladinu D-dimerů pod 500 µg/l. Ve skupině s disekcí aorty typu A to bylo pět pacientů, s hladinou D-dimerů v rozsahu 86–496 µg/l. Čtyři nemocní z této skupiny měli postiženou buď ascendentní aortu, nebo ascendentní aortu a proximální části oblouku aorty. Ve skupině s disekcí aorty typu B byla nižší hladina D-dimerů zjištěna pouze u jedno nemocného (D-dimery 497 µg/l). Společným znakem této skupiny nemocných s nižší hladinou D-dimerů je trvání obtíží nad 24 hodin, kdy nejkratší doba trvání obtíží byla 48 hodin. U nemocného s disekcí aorty typu B byla disekce náhodným nálezem.
Součástí analýzy našich pacientů s DA bylo i sledování doby od vzniku obtíží po stanovení diagnózy disekce aorty. Medián této doby byl okolo 4 hodin v obou skupinách (tab. 5). U 14 nemocných jsme diagnózu stanovili až po 24 hodinách od začátku obtíží. U poloviny z nich (celkem sedm) bylo příčinou této prodlevy nepoznání DA při úvodním vyšetření. Ve skupině s disekcí aorty typu A jsme obtíže nemocného uzavírali jako bolesti na hrudi bez průkazu myokardiální léze, u dvou nemocných navíc s nízkou plazmatickou hladinou D-dimerů (86, 117 µg/l). Ve skupině s disekcí typu B byl diagnostický závěr bolesti zad či břicha.
Jak již bylo v úvodu zmíněno, prognóza DA je velmi nepříznivá. Časná mortalita nemocných s disekcí typu A se zpočátku zvyšuje o 1–2 % na každou hodinu a měsíční mortalita neléčené disekce aorty typu a se pohybuje okolo 50 %. Z rizikových faktorů, které zvyšují hospitalizační mortalitu, je udáván věk nad 70 let, ženské pohlaví, abnormální EKG, pulzový deficit, ledvinné selhání, hypotenze, šok či tamponáda (11). O poznání příznivější je prognóza u nemocných s disekcí typu B, kde 30denní mortalita nekomplikované disekce tohoto typu se pohybuje okolo 10 %, při komplikacích až 25 % (10).
V našem souboru ve skupině s disekcí typu A zemřelo 13 pacientů (59 %). Z rizikových faktorů hospitalizační mortality dominoval především věk, kdy z osmi nemocných starších 70 let zemřelo sedm. Dále pak výskyt diference pulzů, kdy mezi zemřelými byli tři ze čtyř s tímto klinickým nálezem. Ostatní rizikové faktory hospitalizační mortality byly srovnatelně zastoupeny mezi žijícími a zemřelými.
Léčba disekce aorty typu A je především chirurgická. V registru IRAD byla mortalita chirurgicky léčené disekce aorty typu A do 24 hodin 10 %, do 48 hodin 12 %, do 14 dnů 20 % (11). Podobná mortalita operovaných nemocných s disekcí typu A byla popsána Bekkerem et al. z Rotterdamu. V této práci byla 30denní mortalita v období 1972–2011 18,1 %, v období 2007–2011 pouze 12,5 % (15).
V našem sledování podstoupilo operaci 15 nemocných s disekcí typu A. Do 24 hodin zemřeli tři nemocní (20 %), do 48 hodin čtyři nemocní (26 %) a do 14 dnů pět (33 %). Mortalita našich pacientů byla vyšší oproti registru IRAD, ale udávaná operační mortalita ve zkušených centrech kolísá od 15 % do 35 % (11). I v našem malém souboru je patrný trend v redukci mortality. V období 2003–2007 podstoupilo operaci pro disekci aorty typu A osm nemocných a zemřelo jich šest. V období 2008–2012 bylo operováno sedm nemocných a zemřel pouze jeden pacient. Redukce mortality je dána pravděpodobně zlepšením operační techniky a pooperační péče, protože mezi oběma sledovanými obdobími nebyly podstatné rozdíly v charakteristice pacientů. Nejčastějším typem operačního výkonu byla Bentallova operace.
Neoperováno či konzervativně léčeno bylo v této skupině sedm pacientů. Polovina z nich se operace nedožila, zemřela záhy po překladu na kardiochirurgické pracoviště. U ostatních pro polymorbiditu či infaustní stav bylo postupováno konzervativně. Z neoperovaných nemocných přežil pouze jeden nemocný, s intramurálním hematomem aorty typu A iatrogenně vzniklým v průběhu srdeční katetrizace. Při konzervativním postupu došlo k úplnému vyhojení.
V současné době je léčba nekomplikované disekce aorty typu B medikamentózní s cílovými hodnotami systolického krevního tlaku < 120 mm Hg. Chirurgická či intervenční léčba je indikována v případě komplikací – při přetrvávající či rekurentních bolestech, progresi disekce či její ruptury a hypoperfuzním syndromu (11).
V naší práci bylo z 16 nemocných s disekcí typu B konzervativně léčeno devět, intervenčně či chirurgicky sedm. Z invazivních léčebných postupů bylo jednoznačně preferováno zavedení stentgraftu (tab. 6). Měsíční mortalita nemocných s tímto typem disekce byla v porovnání s předchozí skupinou nízká – 18 %, v podskupině nemocných medikamentózně léčených 11 %.
ZÁVĚR
Aortální disekce i přes pokroky v diagnostice a léčbě zůstává závažným, život ohrožujícím onemocněním. I přes nízkou incidenci je třeba v rámci diferenciální diagnózy bolestí na hrudi, břicha či zad na toto onemocnění myslet, protože na včasné diagnostice, správně zvoleném vyšetřovacím plánu a urychleném transportu na kardiochirurgické pracoviště závisí další osud nemocného. Základem je dobře odebraná anamnéza. Jak ukázala naše práce, u velkého počtu nemocných, především s disekcí typu B, může být fyzikální nález chudý. Také plazmatická hladina D-dimerů může při delším trvání obtíží klesnout pod doporučovanou cut off hodnotu 500 µg/l. Proto při vysokém klinickém podezření na DA je nutné doplnit vhodnou zobrazovací metodu. V současné době je to především CT aortografie. Nemocní s aortální disekcí typu A mají výrazně horší prognózu než nemocní s typem B a pouze operace jim dává šanci na výrazné zlepšení prognózy. Hospitalizační mortalitu v našem souboru zvyšoval věk > 70 let a přítomnost diference pulzů. Naopak nemocní s nekomplikovaným průběhem disekce aorty typu B mají dobré vyhlídky při konzervativním postupu.
Střet zájmů: žádný.
ADRESA PRO KORESPONDENCI:
MUDr. Jiří Vondrák
Kardiologické oddělení Pardubice
Kyjevská 44, 530 02 Pardubice
e-mail: jiri.vondrak@centrum.cz
Zdroje
1. Steiner I. Kardiopatologie pro patology i kardiology. Praha: Galén 2010; 99–102.
2. Vilacosta I, San Román JA, Ferreirós J, et al. Natural history and serial morphology of aortic intramural haematoma: a novel variant of aortic dissection. Am Heart J 1997; 134 : 495–507.
3. Erbel R, Alfonso F, Boileau C, et al. Diagnosis and management of aortic dissection. Recommendations of the Task Force on Aortic Dissection, European Society of Cardiology. Eur Heart J 2001; 22 : 1642–1681.
4. Nienaber CA, Eagle KA. Aortic dissection: new frontiers in diagnosis and management. Part I: From etiology to diagnostic strategies. Circulation 2003; 108 : 628–635.
5. Benedík J. Akutní aortální disekce. Praha: Triton 2006; 21–45.
6. Popelová J, Benešová M, Brtko M, a kol. Doporučené postupy pro diagnostiku a léčbu chlopenních srdečních vad v dospělosti. Cor Vasa 2007; 49(Suppl 11): 204–205.
7. Braverman AC. Acute aortic dissection: clinician update. Circulation 2010; 122 : 184–188.
8. Vojáček J, Kettner J, a kol. Klinická kardiologie. Hradec Králové: Nucleus 2009; 902–904.
9. Beller CJ, Labrosse MR, Thubrikar MJ, et al. Role of aortic root motion in the pathoenesis of aortic dissection. Circulation 2004; 109 : 763–769.
10. Vejvoda J, Alan D, Ošťádal P. Disekce aorty. Interv Akut Kardiol 2005; 4 : 159–165.
11. Tsai T, Nienaber CA, Eagle KA. Acute aortic syndromes. Circulation 2005; 112 : 3802–3813.
12. Bekkers JA, Raap GB, Takkenberg JJ, Bogers AJ. Acute type A aortic dissection: long-term results and reoperations. Eur J Cardiothorac Surg 2013; 43 : 389–396.
13. Suzuki T, Distante A, Zizza A, et al., for the IRAD-Bio Investigators. Diagnosis of acute aortic dissection by D-dimer: the International Registry of Acute Aortic Dissection Substudy on Biomarkers (IRAD-bio) experience. Circulation 2009; 119 : 2702–2707.
14. Sodeck G, Domanovits H, Schillinger M, et al. D-Dimer in ruling out acute aortic dissection: a systematic review and prospective cohort study. Eur Heart J 2007; 28 : 3067–3075.
15. Bekkers JA, Raap GB, Takkenberg JJM, et al. Acute type A aortic dissection: long-term results and reoperations. Eur J Cardiothorac Surg 2013; 43 : 389–396.
16. Hazui H, Nishimoto M, Hoshiga M, et al. Young adult patients with short dissection length and thrombosed false lumen without ulcer-like projections are liable to have false-negative results of D-dimer testing for acute aortic dissection based on a study of 113 cases. Circ J 2006; 70(12): 1598–1601.
Štítky
Praktické lekárstvo pre deti a dorast Praktické lekárstvo pre dospelých
Článek JubilantiČlánek Onkologie minimum pro praxi
Článok vyšiel v časopisePraktický lékař
Najčítanejšie tento týždeň
2015 Číslo 3- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Kombinace metamizol/paracetamol v léčbě pooperační bolesti u zákroků v rámci jednodenní chirurgie
- Antidepresivní efekt kombinovaného analgetika tramadolu s paracetamolem
- Naděje budí časná diagnostika Parkinsonovy choroby založená na pachu kůže
- I „pouhé“ doporučení znamená velkou pomoc. Nasměrujte své pacienty pod křídla Dobrých andělů
-
Všetky články tohto čísla
- Disekce aorty v běžné klinické praxi
- Sexuální dysfunkce po sfinkter-záchovných resekcích konečníku
- Mikrobióm, respiračné alergie a perspektíva liečby
- Onkologie minimum pro praxi
- Profesionální onemocnění hlášená v České republice v roce 2014
- Výzkum zdravotnických služeb jako vědní disciplína v České republice a na Slovensku
- Srovnání rizika z kouření cigaret a vodní dýmky
- Spolehlivost klinických ukazatelů novorozenecké sepse
-
Vývojová psychologie
Proměny lidské psychiky od početí po smrt - Jubilanti
- Praktický lékař
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Srovnání rizika z kouření cigaret a vodní dýmky
- Disekce aorty v běžné klinické praxi
- Spolehlivost klinických ukazatelů novorozenecké sepse
-
Vývojová psychologie
Proměny lidské psychiky od početí po smrt
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy