-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
FIBROMYALGIE 2009 – KDE, JAK A PROČ MŮŽE POMOCI FYZIKÁLNÍ LÉČBA
Fibromyalgia 2009 – Where, How and Why Physical Therapy Can be Helpful
The paper discusses fibromyalgia syndrome as a neurological disease based on chronic and/or intermittent ischemia mainly in verterbo basilar region resulting in both brain and medullar pain dysregulation and explaining as well all the symptoms found in fibromyalgia. Due to that understanding and results obtained in a pilot study a set of balneologic physiatric procedures are suggested available not only in spas but also in low-level equipped rehabilitation centers. A combination of hydrotherapy, CO2 dry bath, magnetotherapy and manual procedures are recommended in order to improve both the perfusion and oxygenation in CNS regions supplied by vertebral arteries and their branches.
Key words:
fibromyalgia syndrome, balneologic physiatric procedures, perfusion, oxygenation, CNS
Autoři: J. Jeřábek
Působiště autorů: Státní zdravotní ústav Praha ředitel MUDr. M. Bořek ; Centrum laboratorních činností vedoucí Ing. J. Sosnovcová
Vyšlo v časopise: Rehabil. fyz. Lék., 16, 2009, No. 2, pp. 60-68.
Kategorie: Původní práce
Souhrn
Článek pojednává o novinkách v chápání fibromyalgie, jako onemocnění neurologického charakteru, na podkladě chronické anebo intermitentní ischémie zejména ve vertebrobazilárním povodí s následnou poruchou jak kmenové, tak míšní regulace bolesti, vysvětlující i rozvoj ostatních nespecifických příznaků nacházených u fibromyalgie. Na základě tohoto přístupu a existujících výsledků pilotní studie je navržen fyziatricko-balneologický postup léčby dostupný nejen v lázních, ale i v průměrně zařízených rehabilitačních pracovištích. Jde o kombinaci vodoléčby, uhličité terapie, magnetoterapie a manuálních výkonů cílených na zlepšení perfúze a oxygenace v oblastech CNS, zásobovaných vertebrální tepnou a jejími větvemi.
Klíčová slova:
fibromyalgie, fyziatricko-balneologický postup léčby, perfúze, oxygenace, CNSÚVOD
Fibromyalgie (kód ICD10 M79.7) byla definována v roce 1990 jako revmatické onemocnění charakterizované chronickou bolestí ve všech čtyřech kvadrantech těla, trvající nejméně tři měsíce, s pozitivní tlakovou bolestí vyvolanou sílou přibližně čtyř kilogramů v nejméně 11 bodech z 18 stanovených.
Poznámka – kilogram je jednotkou hmoty; odpovídající jednotkou síly jsou newtony nebo kilopondy. 1 kg hmoty tlačí na podložku sílou 10 newtonů či 1 kilopondu. Správně by tedy mělo být 40 newtonů nebo 4 kilopondy.
Běžně nacházíme řadu dalších symptomů, jejichž zastoupení i závažnost se u jednotlivých nemocných liší. Jde o depresi až se suicidálními tendencemi (15 % pacientů s FMS se alespoň jedenkrát pokusí vzít si život), úzkostnost, poruchy spánku, který je neosvěžující, únavnost, prchavé periartikulární otoky, ranní ztuhlost, bolesti hlavy migrenózního nebo tenzního charakteru, vulvodynie, poruchy vidění ve smyslu dočasného zamlžení vidění, fotofobii, poruchy rovnováhy, závratě, nauzeu až zvracení, intoleranci hluku, poruchy sluchu, poruchy polykání, neschopnost zapamatovat si poslední události, dezorientaci v prostoru, tonické i klonické křeče převážně dolních končetin, problémy s nacházením adekvátních slov, obtíže s vykonáváním jemných pohybů rukou a prstů, dráždivý tračník a veziko-uretrální syndrom. Pro pestrost symptomů se dnes spíše užívá termínu fibromyalgický syndrom, dále FMS. Největším diagnostickým problémem zůstává, že nemocní vyhlížejí zdravě a běžným vyšetřením nenalézáme žádný patologický stav, který by odpovídal rozsahu popisovaných potíží a jejich tíži.
VÝSKYT
Onemocnění postihuje převážně ženy (poměr 7 - 8 žen/1 muže) ve všech věkových skupinách, včetně dětí (17), přičemž nejvyšší prevalence je ve věkové skupině 40–59 let. Není prokázán rasový ani národnostní rozdíl.
PŘÍČINA
Není známa, nicméně se uvádí častá koincidence s dopravními úrazy krční páteře. Existuje i řada situací, které podporují rozvoj a přetrvávání chronické bolesti, a tím i udržování FMS. Jde především o stresující situace, vynucenou pracovní polohu, degenerativní či zánětlivá onemocnění pohybového aparátu, která by však neměla vyvolávat chronickou difuzní bolest a ostatní příznaky. Z těchto důvodů je snaha dělit FMS na primární, t.j. bez diagnostikovatelné příčiny, a sekundární superponovaný na funkčně nebo anatomicky podmíněný patologický stav.
Spouštěcí situací může být rovněž těžší virové onemocnění. V poslední době se stále více hovoří o možném genetickém podkladu rozvoje FMS pro jeho relativně vyšší zastoupení v některých rodinách (3, 14).
DIFERENCIÁLNÍ DIAGNÓZA
Funkční či organické poruchy C anebo L-páteře – běžný nález, artrózy, bursitidy, hypotyreoidóza – časté souběžné onemocnění, postpoliomyelitický syndrom – FMS je často souběžný, otrava sloučeninami olova a rtuti, deficit vitaminu B12 – časté, lymská borelióza, syndrom chronické únavy – není vzácná kombinace, myofasciální syndrom – častý souběh, lupus erythematosus, progresivní polyarthritis, Bechtěrevova nemoc apod. Je zajímavé, že FMS byl diagnostikován u 50 % žen trpících Bechtěrevovou nemocí a u 73/103 osob trpících RSI (repetitive strain injury).
LABORATORNÍ A POMOCNÁ VYŠETŘENÍ
Neexistují. Navržené stanovení antipolymerových protilátek se ukázalo jako málo citlivé a nespecifické (8). V likvoru se nachází zvýšená koncentrace P-substance a snížené koncentrace serotoninu a noradrenalinu.
Jediná metoda, která objektivně prokazuje existenci chronické bolesti, je funkční nukleární magnetická rezonance ukazující vyšší aktivaci kůry v oblasti SII, insuly a zadní části gyrus cingulatus při vyvolávání wind-up. Další metodou, zatím ještě v experimentálním stadiu, je magnetická spektrografie, prokazující změněné poměry mezi neurotransmitéry v mozku, která se zdá slibná a snad i specifická pro zjištěné vysoké koncentrace glutamátu v oblasti insuly, nízké koncentrace serotoninu a noradrenalinu v kmeni a nízké koncentrace noradrenalinu v hipokampu.
SOUČASNÁ LÉČBA
Současná farmakologická léčba, zahrnující převážně analgetika a antidepresiva, nepřináší ve většině případů očekávané výsledky (1, 5). SSRI (selective serotonin reuptake inhibitor), např. fluoxetin (Prozac), sertralin (Zoloft), citalopram (Celexa), stejně jako pregabalin (Lyrica), přes velké naděje a agresivní komerční kampaň nesplnily očekávání. Navíc řada vedlejších účinků je velmi podobná těm, které nacházíme u FMS jako přidružené – viz výše. Fyziatrická a zejména balneologická léčba se jeví jako podstatně účinnější, s dlouhodobými výsledky a samozřejmě bez vedlejších negativních účinků (2, 4, 12, 24).
PŮVOD CHRONICKÉ BOLESTI
Pro pochopení, jak je možné ovlivnit chronickou bolest, je účelné stručně zopakovat známé fyziologické mechanismy. Vznik bolesti je za normálních okolností spjat s poškozením tkáně. Z buněk se uvolňuje draslík, adenosin, nekontrolovaným metabolismem vznikají prostaglandiny, objevuje se histamin, serotonin, substance P (PS), bradykinin, CGRP (calcitonin gene related peptide) a ostatní peptidy, prostředí se okyseluje atd. Tyto látky dráždí volná nervová zakončení, depolarizují je a akční potenciál se šíří do zadních míšních rohů. Přenosová vlákna jsou Aδ, myelinizovaná, rychle vedoucí, po nichž se šíří informace o přesné lokalizaci místa poškození a bolest je vnímána jako ostrá. Druhým typem vláken jsou nemyelinizovaná vlákna C, pomalu vedoucí; jejich stimulací se vnímá bolest nepřesně lokalizovaná, pálivého charakteru.
V zadních míšních rozích dochází k přenosu vzruchu z prvního nociceptivního neuronu na druhý, který pokračuje především ve spinothalamické dráze do mozku. Kromě této dráhy probíhají axony vedoucí bolestivé dráždění v dalších svazcích – např. tractus spinoreticularis (považovaný za „dráhu utrpení“), spinocereberalis, spinohypothalamicus atd.
Hlavní centrum pro zpracovávání informací došlých z periferie (kromě čichu) je thalamus. Bolestivé počitky se odsud promítají do odpovídajících korových oblastí (3. neuron) – S I, S II, gyrus cingulatus (součást limbického systému) a insuly.
Synaptický přenos bolestivého nervového vzruchu je zprostředkován glutamátem, který se uvolňuje z axonových vezikul do synaptického prostoru. V dendritu či těle následujícího neuronu obsazují receptory – iontové kanály AMPA (kys. α-amino-5-hydroxy-3-metyl-4-isoxazol propionová), kterými dle koncentračního i elektrického gradientu vstupují do nitrobuněčného prostoru ionty sodíku. Druhými receptory – iontovými kanály důležitými pro přenos nervového vzruchu – jsou receptory NMDA (N-metyl-D-aspartát), které potřebují pro své otevření jak navázání glutamátu, tak i pokles membránového potenciálu z typických 80 na 40-50 mV, což je zajištěno otevřením AMPA kanálů. Při normální klidové polarizaci buněčné membrány jsou NMDA receptory blokovány ionty Mg2+, které se při poklesu potenciálu uvolní a přenechají tak místo iontům Ca2+, které díky ohromnému koncentračnímu gradientu (extracelulární koncentrace ionizovaného Ca2+ je v řádech 10-3 M, intracelulární pak 10-7 M) velmi ochotně a rychle vstupují do nitra buňky. Tím se depolarizace urychlí a také tím, že Ca2+ nese dva pozitivní náboje. Další bránou pro vstup Ca2+ jsou receptory pro neurokininy NK1, které vyžadují navázání PS. Iontový tok je pomalý, protože NK1 jsou proteiny pronikající cytoplazmatickou membránou, skrz které se vápníkové ionty doslova prodírají.
Poznámka: Uvědomme si, že depolarizace je děj pasivní, zatímco repolarizace je aktivní a energeticky náročná pro koncentrační gradienty zmíněných iontů.
Dalším zdrojem zvýšené přítomnosti ionizovaného vápníku v intracelulárním prostoru je vápník vázaný na endoplazmatické retikulum (ER), odkud se uvolňuje aktivací fosfolipázy C (PLC). Tento enzym je aktivován vazbou glutamátu na metabotropní glutamátové receptory (mGLUr) s následným přenosem signálu G-proteinů. Aktivita PLC umožňuje vznik inositoltrifosfátu, který je vlastní molekulou uvolňující vápník z ER. Pomocí mGLUr se rovněž přes signální G-proteiny aktivuje fosfolipáza A (PLA), zodpovědná za uvolňování kyseliny arachidonové, která po vstupu do synaptického prostoru stimuluje axon k dalšímu uvolňování glutamátu, čímž se vytváří první bludný kruh.
Zvýšení nitrobuněčné koncentrace Ca2+ má dvojí následek. Jednak je to aktivace syntetázy oxidu dusnatého s jeho následným výstupem do synaptického prostoru, kde stimuluje axonu k výdeji dalšího glutamátu – druhý bludný kruh. Aktivací PLA vzniká ještě diacylglycerol, který spolu se zvýšenou koncentrací Ca2+ aktivuje proteinkinázy, které způsobují:
- apoptózu,
- aktivují genetickou transkripci (především protoonkogenů c-jun, c-fos, c-krebs), která končí v přestavbě postsynaptické membrány ve smyslu tvorby většího množství NMDA receptorů.
- Dochází k fosforylaci NMDA receptorů, a tím ke zvýšení jejich citlivosti, což se projevuje tak, že je třeba menší pokles membránového potenciálu, aby došlo k jejich otevření. Dynamika těchto dějů je velmi zajímavá (tab. 1).
Tab. 1. Dynamika dějů při bolestivém dráždění. 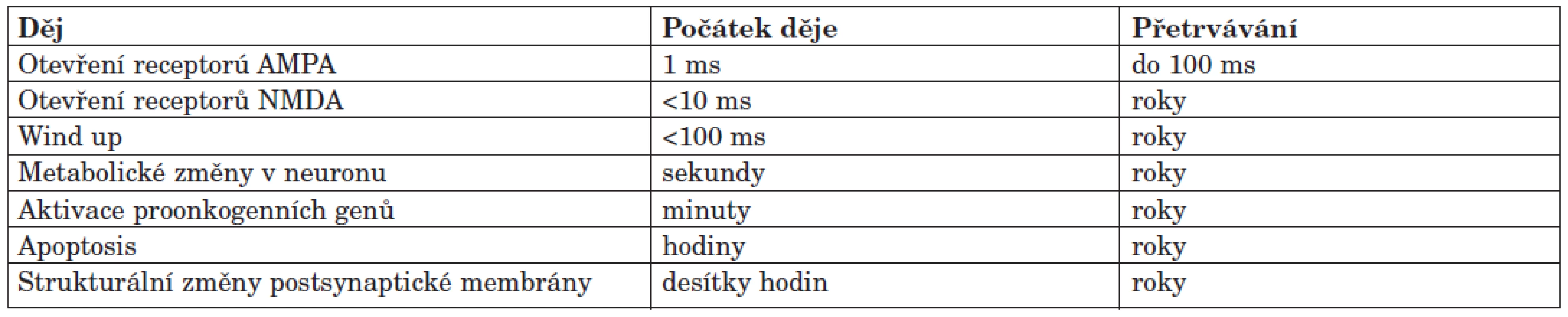
Důležitým dějem při rozvoji chronické bolesti je “wind up“, bolestivý vjem za normálních okolností nebolestivého periferního dráždění. Podstatou tohoto vjemu je skutečnost, že většina senzorických vláken v míše vede impulzy všech druhů (nejen bolest), jde tedy o vlákna se širokým dynamickým rozsahem (wide dynamic range – WDR). Dále pak je třeba brát v úvahu neuronovou síť na míšní úrovni, tedy vzájemné propojení neuronů. Toto uspořádání je patrně dáno geneticky a do jisté míry vysvětluje proč u někoho dojde a u jiného nedojde k rozvoji chronické bolesti.
Objeví-li se bolestivé dráždění, dochází ke stimulaci oblasti odpovídajících neuronů. Nicméně dochází také ke stimulaci sousedních neuronů, byť tato je v daném momentu podprahová. Jestliže přijde další nebolestivé nebo podprahové dráždění v jejich inervační zóně, neurony přenesou impulz do vyšších etáží, které vyústí v bolestivý vjem. Je prokázáno, že rychlost vzniku bolestivého vjemu na chronické nebolestivé dráždění je u FMS výrazně zkrácena a měření wind up lze považovat za potenciálně diagnostickou zkoušku (19).
REGULACE BOLESTI
Jde o velmi komplexní děj. Z didaktických důvodů ji lze rozdělit na periferní a centrální. Periferní vrátkovou (gate) regulaci navrhli Melzack a Wall. Jak bolestivé tak i ostatní stimuly přicházejí jak k transmisním (T), tak i regulačním (R) buňkám v zadních míšních rozích. R buňky se při bolestivém dráždění inhibují, a tak otevírají buňky T a všechny impulzy procházejí výše. Pokud přicházejí impulzy z jiných receptorů než volných zakončení (stimulace nebolestivá), R buňky se aktivují a inhibují přenos T buňkami.
Centrální regulace bolesti vychází z mozkového kmene, kam vysílá vlákna především tr. spinothalamicus. Hlavními jádry, ze kterých sestupují vlákna končící u R buněk v zadních míšních rozích, jsou locus coeruleus v pontu, jejichž neurotransmitérem je noradrenalin a v prodloužené míše nucleus raphae se serotoninem a nucleus gigantocelularis s noradrenalinem.
Opioidní systém je přítomen v mozkové kůře, thalamu, limbicko-hypothalamických mozkových strukturách, v periakveduktální šedi i v substantia gelatinóza míchy.
CÉVNÍ ZÁSOBENÍ REGULAČNÍCH MÍST BOLESTI
Ačkoliv mozek představuje jen 2,5 % tělesné hmotnosti, protéká jím 15 % krevního objemu. Jak u FMS, tak i u chronického únavového syndromu byla prokázána hypoperfúze mozkového kmene, u FMS navíc výrazná porucha zásobení v thalamu
Podíváme-li se na cévní zásobení oblastí centrální, ale i periferní regulace bolesti, zjistíme, že jde výlučně o vertebrobazilární povodí. Pokud analyzujeme toto povodí dále, vidíme, že prakticky ve všech úsecích C-páteře, kudy vertebrální artérie prochází, můžeme očekávat její kompresi, ať již degenerativními nebo posttraumatickými změnami na skeletu i měkkých tkáních. Rovněž je třeba připomenout, že je značně náchylná na traumatickou disekci (11).
Z vertebrálních artérií odstupují dvě spinální zadní artérie a jedna přední spinální. Zadní artérie mají anastomózy pouze mezi sebou a jsou lokalizovány v subarachnoidálním prostoru na povrchu míchy. Přední spinální artérie je uložena hluboko v přední mediální fisuře. Kromě relativně dobrého umístění, má bohatou síť anastomóz s řadou krčních, hrudních i břišních tepen. Dojde-li z jakýchkoliv důvodů ke zúžení míšního kanálu, trpí útlakem především zadní spinální artérie, a tím perfúze v oblasti zadních míšních rohů v oblasti Melzackových vrátek (schéma 1).
Schéma 1. Schéma regulace bolesti s vyznačením cévního zásobení a. vertebralis a jejích větví relevantních u FMS. Černá pole označují struktury zásobené výlučně z vertebrální artérie a aa.spin.post, šedé pole označuje možný přínos i a.spin.anterior. 
Vzhledem k prevalenci FMS u žen od 40 let a více, vždy u těchto pacientek nalezneme degenerativní změny na C-páteři, které mohou postihnout nejen obratlová těla, ale i foramina, skrze které prochází vertebrální artérie, ve smyslu proliferace kostěných hmot. Z vynucených poloh hlavy lze očekávat poruchy atlantookcipitálního skloubení, které mohou rovněž vést k poruše hemodynamiky atd. Lze i uvažovat o ztluštění ligamentum flavum, a tím kompresi zadních spinálních tepen. Je prokázáno, že po experimentálně provedeném nitrobřišním chirurgickém výkonu většího rozsahu, dochází k dlouhodobému vazospasmu právě této oblasti.
Důležitost mozkové a míšní cirkulace a oxygenace není třeba dále zdůrazňovat, nicméně stojí za povšimnutí nálezy zvýšené prevalence FMS u nemocných s anémií z nedostatku železa a thalasemií (16), i u srpkovité anémie (18). Dále pak stojí za povšimnutí pozitivní výsledky dosažené s hyperbarickou oxigenací (22).
V této souvislostí je účelné zmínit roli astro - glie obklopující synapsi v přenosu nervového vzruchu. Prokázalo se, že je zodpovědná za vychytávání glutamátu ze synaptické štěrbiny, jeho přeměnu na glutamin a jeho předání zpět do axonu, kde se metabolizuje opět na glutamát. Jestliže se synapse nachází v ischemickém a hypoxickém stavu, tato funkce je porušena (6, 7), glutamát zůstává v synaptické štěrbině a přetrvává stimulace 2. i 3. neuronu, i když stimulace z periferie chybí. Tím se glutamát z excitační molekuly mění na molekulu neurotoxickou, protože otevřenými NMDA receptory neustále vstupuje do nitra buňky nadměrné množství Ca2+ s důsledky popsanými výše. Celkový pohled na FMS je uveden na následujícím schématu (schéma 2).
Schéma 2. Celkové schéma rozvoje a udržování bolesti u FMS. 
Bolest je vedoucím příznakem FMS, ale podívej-me se i na ostatní symptomy přítomné u FMS z hlediska lokalizace jejich center a cévního zásobení (tab. 2).
Tab. 2. Přehled dalších symptomů FMS, souvisejících oblastí CNS a jejich cévního zásobení. 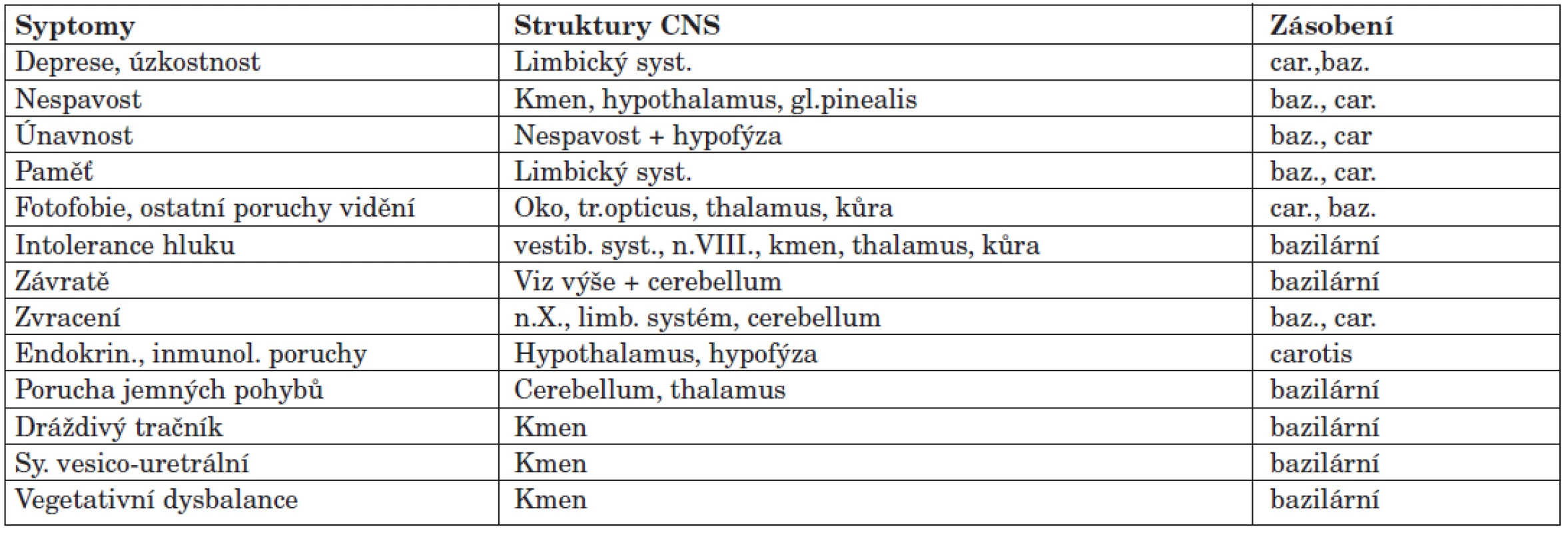
Je pozoruhodné, že u NMR zjištěných jasných stenóz páteřního kanálu v C-oblasti s FMS se dosáhlo chirurgickým řešením kompletní remise jak bolestí, tak i přidružených symptomů u všech operovaných, zatímco běžná konzervativní farmakologická léčba nepřinesla očekávané výsledky. Zjištěné nízké koncentrace serotoninu i noradrenalinu lze vysvětlit více způsoby. Jednak může jít o dietní deficit esenciálních aminokyselin tryptofánu a tyrosinu (málo pravděpodobné), dále pak o poruchu trávení bílkovin a vstřebávání aminokyselin (možné), transportu i o poruchu metabolismu v CNS. A právě poslední dvě příčiny lze přisoudit cirkulačním poruchám v oblasti vertebrobazilárního povodí.
Svalové postižení u FMS existuje. Prokázal se snížený počet kapilár, jejich spazmus, ztluštění intimy, rozpad svalových vláken, nízké koncentrace ATP a Mg2+ (21). Je otázkou, zda tyto nálezy nejsou spíše následkem dlouhodobé hypoaktivity pro bolest, než primární příčinou. Tuto část lze uzavřít tak, že je těžko udržitelný názor, že FMS je revmatické onemocnění. Všechny informace z poslední doby posunují FMS do neurologické oblasti. Zdá se téměř jisté, že klíčovým faktorem jak pro rozvoj bolestí, tak i pro jejich přetrvávání i pro ostatní symptomy, je stav centrální cirkulace, zejména v oblasti vertebrobazilárního povodí. Dle mého názoru z toho rovněž vyplývá, že FMS není onemocnění lehké a bagatelizovatelné, ale že jde o vážný patologický stav! Alarmující jsou NMR nálezy o hypodenzitě a snížení tlouštky mozkové kůry a odhadu, že jeden rok FMS odpovídá třem rokům zestárnutí mozku u zdravé osoby. Svalové postižení se spíše jeví jako sekundární.
MOŽNOSTI FYZIATRICKÉHO OVLIVNĚNÍ FMS
Dobrý přehled podává článek (20). Velmi rozšířeným doporučením je provádění cvičení, avšak existují i články hovořící o velmi malé vůli pacientů k cvičebním programům. Ze zpráv od pacientek vyplývá, že ve většině případů instruktor požadoval pro nemocné nepřiměřené výkony. Jako výsledek bylo podstatné zhoršení bolestí a pochopitelné odmítání dalšího cvičení. Je třeba si uvědomit, že minimální svalová zátěž pro zdravého zanedbatelná, znamená pro pacientky značné přetížení.
Vysvětlení může být kromě svalové alodynie i v reperfúzním poškození, jako zdroji bolestivé stimulace. Existuje práce (15) popisující zvýšený obsah produktů peroxidace lipidů a zvýšené aktivity xantindehydrogenázy korelované s tíží onemocnění. Ve fyziatrické praxi je proto účelné zahájit ověřenými metodami, které zajistí jak analgetické působení, tak i zlepší perfúze, zejména centrální. Cvičení je vhodné velmi opatrně zahájit až v momentě, kdy se zdaří snížit bolest. Rovněž se nejeví jako správné zařadit hned zpočátku nemocné do skupin. Může totiž dojít k tomu, že pod vlivem neúspěchu v prvních hodinách dojde ke zhoršení deprese.
V článku (9) byl ověřen postup vycházející z české balneologické praxe. Bylo léčeno celkem 21 nemocných odpovídajících kritériím pro FMS, 18 žen a 3 muži. Věkové rozmezí 23–62 let, doba obtíží 1–37 let. Kromě základního onemocnění se vyskytla hypothyreóza u jedné nemocné, hormonální substituce u jedné pacientky pro menopauzu. Dále pak u všech nemocných, bez ohledu na věk, byly přítomné rtg diagnostikované degenerativní změny na C-páteři, u některých (fyzicky pracujících) i na L-páteři. U všech byly přítomné kontraktury v oblasti šíje. Zajímavým zjištěním byla výrazná hypotenze a velmi špatný pitný režim u všech ošetřených.
Denně po dobu dvou týdnů (u dvou případů tří týdnů) byla podávána teplá celková lázeň ve vířivé vaně (20 minut se stoupající teplotou od 33 oC do 38 oC, každý den zvýšení teploty o 1 oC), následovala suchá celková uhličitá lázeň (20 minut), během odpočinku magnetoterapie aplikovaná čtyřpolným aplikátorem umístěným podél páteře s prvním polem umístěným v týlní krajině (f = 8, resp. 16 Hz od 3 aplikace, 20 minut, přístroj ULTICARe 21c LT99), poté následovala ultrasonoterapie (3 W/cm2, hlavice o průměru 5 cm, kontinuální režim f = 1 MHz) nejvíce bolestivých zón s kontaktním médiem s kapsaicinem a nakonec přišla lehká masáž zad a šíje, manuální trakce buď krční nebo bederní páteře, nebo obou zón, a konečně postizometrická relaxace svalů šíje. Výsledky jsou přejaty z původní práce, legendy obrázků přeloženy do češtiny (graf 1, graf 2, graf 3).
Graf 1. Výsledky ovlivnění Melzackova zkráceného skóre bolesti balneo-fyziatrickou léčbou. Hvězdička znázorňuje polohu mediánu, boxy vymezují interval 25 – 75 %, whiskers vyznačují extrémní hodnoty. 
Graf 2. FIQ (fibromyalgia impact questionnaire) a ostatní symptomy hodnocené vizuální analogovou škálou. Hvězdička znázorňuje polohu mediánu, boxy vymezují interval 25 – 75 %, whiskers vyznačují extrémní hodnoty. 
Graf 3. Ostatní symptomy FMS vyjádřené ANO/NE. Levá část každého dvojsloupce ukazuje četnost sledovaného symptomu před léčbou, pravá část po léčbě. Bílá plocha znamená nepřítomný symptom, šedá přítomný symptom. 
Rozdíly u všech měřených parametrů byly statisticky významné. Nejkratší doba kompletní remise byla čtyři měsíce, ale u čtyř nemocných tato doba přesáhla tři roky. Za velmi důležitý nález lze považovat normalizaci spánku u všech ošetřených. Analyzujeme-li jednotlivé výkony, vidíme, že všechny mají vazodilatační rysy (tab. 3).
Tab. 3. Účinky jednotlivých procedur. 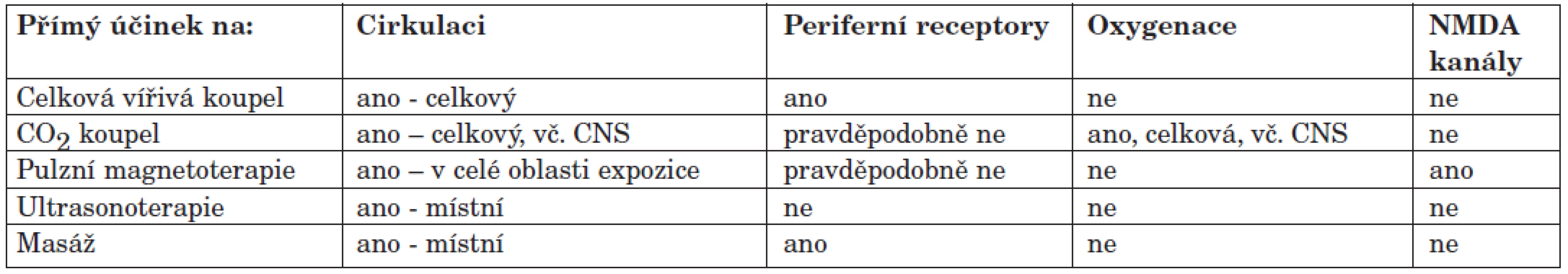
Všechny zmíněné procedury jsou velmi dobře známé a hojně užívané. Nicméně stojí zato zdůraznit, že ty, jež stimulují periferní ať mechanické nebo termické receptory, působí na úrovni periferní regulace bolesti stimulací inhibice transmisních buněk. Je prokázáno, že pouhá masáž podávaná po dobu šesti měsíců 1x týdně podstatně zlepšila stav pacientů. Ze zkušenosti samotných pacientů vyplývá, že jako nejlepší domácí prostředek jak proti bolesti, tak i pro uklidnění, je teplá vana. Problém spočívá v tom, že si ji sami aplikují až při podstatném zhoršení stavu, a jakmile se jen trochu zlepší, končí. To je typické pro prakticky všechny druhy jak fyziatrické, tak i farmakologické léčby. Je proto nezbytné při styku s pacientem zdůraznit nutnost pravidelné léčby doma.
Zvláštní důležitost při léčbě FMS má CO2 suchá celková koupel. Je známo, že CO2 je dosud nepřekonaným vazodilatačním prostředkem zejména v oblasti CNS. Je výhodné, že hyperkapnií dochází rovněž k lepší oxygenaci tkání, díky Bohrově efektu, takže efekt je vlastně dvojí.
V této souvislosti se znovu objevuje otázka doporučovaného aerobního cvičení, které usilovnou ventilací spíše způsobí hypokapnii a cerebrální vazokonstrikci. Také stojí za povšimnutí vlastní pozorování nemocných o úlevě, která se dostavuje po zadržení dechu s následujícím hlubokým vdechem. Lze uvažovat i o možném inhalačním podáváním CO2, což by mělo fungovat ještě lépe.
Je známo, že expozice magnetickým polem způsobuje kapilární dilataci. Kromě toho rovněž blokuje iontové kanály NMDA. Opakovaná transkraniální magnetická stimulace (rTMS – repeatitive transcranial magnetic stimulation) přinášela pacientům s FMS rovněž úlevu. Mechanismus tohoto postupu se přisuzuje indukci elektrických proudů v mozkové tkáni. Tomu odpovídají i pozitivní účinky na bolest s přímou elektrickou stimulací mozku proudy, řádově v mikroampérech. Nicméně i zde jedním z účinků je navozená vázodilatace.
Ultrasonoterapie byla začleněna z důvodů možného pozitivního ovlivnění bolestivých míst, včetně předpokládaného analgetickému účinku kapsaicinu. Zdá se však, že tento výkon nebude tak důležitý v celkovém výsledku jako ostatní výkony.
Masáže bývaly zlatým standardem v rehabilitační medicíně a fyziatrii. Nepřekvapí, že i u FMS je tato léčba velmi často a především úspěšně užívána. Vysvětlení je patrně ve stimulaci kožních receptorů velké plochy, a tím periferním ovlivněním Melzackových vrátek. Je však třeba zdůraznit, že masáž musí bezpodmínečně respektovat aktuální stav pacienta. Není vzácné, že sebelehčí dotek vyvolává bolest. Což není důvodem k vynechání této procedury, ale k jejímu velmi opatrnému provádění.
Stejná nutnost opatrného přístupu je i u ostatních manuálních technik. U těžkých pacientů lze doporučit oddálení aplikace těchto postupů až do období, kdy již bolesti nejsou tak silné a vlastní výkon pacienta nezhorší. Dle zkušenosti většinou jde o 3.–4. den programu, u jedné pacientky bylo možné zahájit manuální trakce až po týdnu.
Při jakýchkoliv výkonech u bdělého pacienta je velmi silný vliv terapeuta. O placebo efektu podává vynikající přehled článek (10). Tuto skutečnost musí mít na mysli každý, kdo přichází do styku s pacienty s FMS. Jsou to lidé trýznění chronickou bolestí a trpící ve většině případů depresemi. Každý neuvážený výrok či jednání, byť s nejlepší vůlí, se může změnit z placeba na nocebo!
Z hlediska časové zátěže je léčba FMS relativně jednoduchá. Pokud jsou k dispozici přírodní zdroje vod s dostatečnou koncentrací CO2, koupel trvá 20–30 minut, v případě nutnosti podávat celkovou vířivou koupel následovanou suchou uhličitou koupelí, se doba aplikace prodlouží na dvojnásobek s nutností určitého osušení a přecházení–odhadem asi 65 minut. Během odpočinku po koupeli je účelné aplikovat magnetoterapii po dobu 20 minut. Po ní může následovat ultrasonoforéza. Konečně, masáž zad a šíje obnáší cca 30–40 minut, ostatní manuální techniky dalších 10–20 minut. Celkově lze tedy hovořit o dvou hodinách.
Je samozřejmé, že přinejmenším v prvním týdnu by léčba měla být každodenní, poté lze uvažovat o aplikacích faktorů obden. Stejně jako u jiných fyziatrických procedur je doporučeníhodná i další postupná redukce frekvence ošetření, rozhodně není dobré končit léčbu najednou.
Pro předpokládanou hypotenzi u pacienta s možným kolapsem ve vaně je třeba hlídat teplotu koupele, která by neměla přesáhnout 38 oC. Je vhodnější zahájit od 35 oC s krokem +1 oC každý den.
Magnetoterapie se osvědčila v režimu 8 Hz, B=6 mT na povrchu aplikátoru, čtyřnásobný aplikátor, 20 minut v prvních třech dnech, poté 16 Hz s ostatními parametry beze změny. Při manuálních technikách je třeba znovu zdůraznit jemnost přístupu. Je zajímavé, že v případě masáží stačila relaxační masáž zad a šíje a nebylo třeba se zabývat bolavými končetinami. Jak typická svíravá svalová bolest, tak i alodynie končetin vymizely spontánně s výše uvedenými přístupy. Tento jev lze považovat za další potvrzení skutečnosti, že FMS nemá původ v onemocnění svalů a jiných měkkých tkání, ale že jde o neurologické onemocnění s poruchou regulace bolestivých vjemů.
Jsem přesvědčen, že právě dnešní balneo-fyziatrické metody mohou přinést více než nejsofistikovanější léky zaměřené na udržení serotoninu anebo noradrenalinu v synaptické štěrbině. Považuji totiž za logické, že je lepší zajistit podmínky s cílem nastartovat autorekuperační mechanismy organismu, za účelem zvýšení tvorby chybějících neurotransmitérů, než spoléhat na farmakologické berličky, které dlouhodobě nic neřeší.
Další otázkou je prevence FMS. Velmi pravděpodobně nepůjde zamezit prvnímu ataku onemocnění, pokud akceptujeme, že podmínkou vzniku tohoto onemocnění je, mimo jiné, vrozená hustota kapilární sítě ve kmeni, kapacita produkce neurotransmitérů, stav neuronální sítě a podobně. Co však je možné ovlivnit z hlediska rehabilitační medicíny a fyziatrie, je korekce držení těla, léčba zdrojů chronické bolesti a snažit se udržet odpovídající cirkulaci zejména v oblasti vertebrální tepny.
Spolu s odborníky na ergonomii a hygienu práce by bylo účelné posoudit pracovní místo a režim a navrhnout úpravu. Vztahy v rodině, které mohou být velmi stresující, lze velmi výrazně ovlivnit pohovorem s životním partnerem. Dieta a pitný režim, která mohou mít vliv na přetrvání FMS, jsou rovněž vhodným místem zásahu. Třítýdenní každoroční lázeňská léčba by měla být imperativem – spolu s další rehabilitační léčbou ambulantního typu.
Jak pro léčbu, tak i pro rozvoj preventivních opatření se jeví jako přínosné, že Evropský parlament i vlády jednotlivých států se touto problematikou budou patrně zabývat. Dne 13. ledna 2009 bylo přijato Prohlášení evropského parlamentu o fibromyalgii (25). Mohlo by být rovněž pozitivní, že předsedou Výboru pro životní prostředí, veřejné zdraví a bezpečnost potravin Evropského parlamentu je MUDr. Miroslav Ouzký, s atestací v oboru rehabilitační a fyzikální medicíny (26), který také figuruje mezi signatáři uvedeného Prohlášení.
Poznámka: většina literárních pramenů je citována ve volně přístupném článku (93). Práce, které byly zařazeny nově po jeho vydání, nebo jsou autorem považovány za zásadní, jsou citovány zde.
MUDr. Jiří Jeřábek, CSc.
Státní zdravotní ústav
Šrobárova 48
100 42 Praha 10
e-mail: jerabek@hotmail.com
Zdroje
1. BERGMAN, S.: Management of musculoskeletal pain. Best Practice & Research. Clinical Rheumatology, roč. 21, 2007, č. 1, s. 153-166.
2. BUSKILA, D., ABU-SHAKRA, M., NEUMANN, L., ODES, L., SHNEIDER, E., FLUSSER, D., SUKENIK, S.: Balneotherapy for fibromyalgia at the dead sea. Rheumatol Int., roč. 20, 2001, č. 3, s. 105-108.
3. BUSKILA, D., SARZI-PUTTINI, P., ABLIN, J. N.: The genetics of fibromyalgia syndrome. Pharmacogenomics, roč. 8, 2007, č. 1, s. 67-74.
4. EVCIK, D., KIZILAY, B., GÖKāEN, E.: The effects of balneotherapy on fibromyalgia patients. Rheumatol Int., roč. 22, 2002, č. 2, s. 56-59.
5. GOLDENBERG, D. L.: Pharmacological treatment of fibromyalgia and other chronic musculoskeletal pain. Best Practice and Research Clinical Rheumatology, roč. 21, 2007, č. 3, s. 499-511.
6. HANSSON, E., THORLIN, T., LINDE, M., BLOMSTRAND, F., ERICSSON PS, JOHANSSON U, KHATIBI S, NILSSON M, OLSSON T, ĀUBERG D, RÖNNBÄCK, D.: Astroglial pharmacology.
http://www.acnp.org/G4/GN401000079/Ch079.html.
7. CHEN, M., YUAN-XIANG TAO, Y. X., GU, J. G.: Inward currents induced by ischemia in rat spinal cord dorsal horn neurons. Molecular Pain č. 3, 2007, s. 10, http://www.molecularpain.com/content/pdf/1744-8069-3-10.pdf.
8. JENSEN, B., WITTRUP, I. H., WIIK, A., BLIDDAL, H., FRIIS, A. S., MCLAUGHLIN, J. K., DANNESKIOLD-SAMSĮE, B., OLSEN, J. H.: Antipolymer antibodies in Danish fibromyalgia patients. Clin. Exp. Rheumatol., roč. 22, 2004, č. 2, s. 227-229.
9. JEŘÁBEK, J., BORDON, A., PINEDA, R.: Complex balneo-physiatric treatment in fibromyalgia. A pilot study. The Internet Journal of Aesthetic and Antiaging Medicine, roč. 1, 2008, č. 1,
http://www.ispub.com/ostia/index.php?xmlFilePath=journals/ijaam/vol1n1/balneo.xml.
10. KOSHI, E. B., SHORT, A. C.: Placebo theory and its implications for research and clinical practice: A review of the recent literature. Pain Practice, roč. 7, 2007, č. 1, s. 4-20.
11. LANG, E., MARC AFILALO, M.: Dissection, vertebral artery. http://emedicine.medscape.com/article/761451-overview.
12. MOSES, S. W., DAVID, M., GOLDHAMMER, E. , TAL, A., SUKENIK, S.: The dead sea, a unique natural health resort. Isr. Med. Assoc. J., roč. 8, 2006, č. 7, s. 483-488.
13. NEUMANN, L., SUKENIK, S., BOLOTIN, A., ABU-SHAKRA, M., AMIR, M., FLUSSER, D., BUSKILA, D.: The effect of balneotherapy at the Dead Sea on the quality of life of patients with fibromyalgia syndrome. Rheumatol Int., roč. 21, 2002, č. 5, s. 210-211.
14. NJOKU, M. G., JASON, L. A., DIPASQUALE, L:. Family illnesses among people with ME/CFS: Blood versus non-blood relatives The Journal of IiME [Invest in ME], roč. 2, 2008, č. 2, s. 4-11.
15. OZGOCMEN, S., OZYRUT, H., SKYLL, O., YILDIZHAN, H.: Antioxidant status, lipid peroxidation and nitric oxide in fibromyalgia: etiologic and therapeutic concerns. Rheumatology International, roč. 26, 2006, č. 7, s. 598-603.
16. PAMUK, G. E., PAMUK, O. N., SET, T., HARMANDAR, O., YEřIL, N.: An increased prevalence of fibromyalgia in iron deficiency anemia and thalassemia minor and associated factors. Clin Rheumatol., roč. 27, 2008, č. 9, s. 1103-1108.
17. SENG, J. S., GRAHAM-BERMANN, S. A., CLARK, M. K., MCCARTHY, A. M., RONIS, D. L.: Posttraumatic stress disorder and physical comorbidity among female children and adolescents: results from service-use data. Pediatrics, 116, 2005, č. 6, s. 767-776.
18. SCHLESINGER, N.: Clues to pathogenesis of fibromyalgia in patients with sickle cell disease. J. Rheumatol., roč. 31, 2004, č. 3, s. 598-600.
19. STAUD, R., VIERCK, C. J., CANNON, R. L., MAUDERLI, A. P., PRICE, D. D.: Abnormal sensitization and temporal summation of second pain (wind-up) in patients with fibromyalgia syndrome. Pain, sv. 91, 2001, č. 1-2, s. 165-175.
20. SUEIRO BLANCO, F., SCHWARZ, I. E., AYÁN, C. J. M., CANCELA, J. M., MARTÍN, V.: Potential benefits of non-pharmacological therapies in fibromyalgia. Open Rheumatol J., 2008, č. 2, s. 1-6, doi:
10.2174/1874312900802010001.
21. VIERK, C. J.: Mechanism underlying development of spatially distributed chronic pain (fibromyalgia). Pain, sv. 124, 2006, č. 3, s. 242-263.
22. YILDIZ, S., KIRALP, M. Z., AKIN, A., KESKIN, I., AY, H., DURSUN, H., CIMSIT, M.: A new treatment modality for fibromyalgia syndrome: hyperbaric oxygen therapy. J. Int. Med. Res., roč. 32, 2004, č. 3, s. 263-267.
23. YILDIZ, S., UZUN, G., KIRALP, M. Z.: Hyperbaric oxygen therapy in chronic pain management. Current Pain and Headache Reports, roč. 10, 2006, č. 2, s. 95-100.
24. ZIJLSTRA, T. R., VAN DE LAAR MAFJ, BERNELOT MOENS, H. J., TAAL, E., ZAKRAOUI, L., RASKER, J. J.: Spa treatment for primary fibromyalgia syndrome: a combination of thalassotherapy, exercise and patient education improves symptoms and quality of life. Rheumatology, roč. 44, 2005, č. 4, s. 539-546.
25. Přijaté texty, úterý, 13. ledna 2009 – Štrasburk, předběžné znění, Fibromyalgie, P6_TA-PROV(2009)0014, http://www.europarl.europa.eu/sides/getDoc.do?pubRef=-//EP//TEXT+TA+P6-TA-2009-0014+0+DOC+XML+V0//CS
26. http://www.ouzky.cz/zivotopis
Poznámka: většina literárních pramenů je citována ve volně přístupném článku (93). Práce, které byly zařazeny nově po jeho vydání, nebo jsou autorem považovány za zásadní, jsou citovány zde.
Štítky
Fyzioterapia Rehabilitácia Telovýchovné lekárstvo
Článok vyšiel v časopiseRehabilitace a fyzikální lékařství
Najčítanejšie tento týždeň
2009 Číslo 2- Naděje budí časná diagnostika Parkinsonovy choroby založená na pachu kůže
- Hluboká stimulace globus pallidus zlepšila klinické příznaky u pacientky s refrakterním parkinsonismem a genetickou mutací
- V ČR chybí specializovaná péče o pacienty s nervosvalovým onemocněním
-
Všetky články tohto čísla
- JAK PRACOVAT S MKF (MEZINÁRODNÍ KLASIFIKACÍ FUNKČNÍCH SCHOPNOSTÍ, DISABILITY A ZDRAVÍ)
- OZNÁMENÍ
- PROBLEMATIKA KORZETOVÁNÍ U JUVENILNÍ IDIOPATICKÉ SKOLIÓZY
- FIBROMYALGIE 2009 – KDE, JAK A PROČ MŮŽE POMOCI FYZIKÁLNÍ LÉČBA
- PARÉZA N. FACIALIS U PACIENTŮ PO CMP A JEJÍ VLIV NA OROFACIÁLNÍ FUNKCE
- Balneotherapy in the Perspective of 21st Century
- OZNÁMENÍ
- KRANIOSAKRÁLNA ARETÁCIA
- Rehabilitace a fyzikální lékařství
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- JAK PRACOVAT S MKF (MEZINÁRODNÍ KLASIFIKACÍ FUNKČNÍCH SCHOPNOSTÍ, DISABILITY A ZDRAVÍ)
- PARÉZA N. FACIALIS U PACIENTŮ PO CMP A JEJÍ VLIV NA OROFACIÁLNÍ FUNKCE
- PROBLEMATIKA KORZETOVÁNÍ U JUVENILNÍ IDIOPATICKÉ SKOLIÓZY
- FIBROMYALGIE 2009 – KDE, JAK A PROČ MŮŽE POMOCI FYZIKÁLNÍ LÉČBA
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



