-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
PROBLEMATIKA POOPERAČNÍHO PAHÝLU U PACIENTŮ S TRANSTIBIÁLNÍ AMPUTACÍ POHLEDEM FYZIOTERAPEUTA, BIOMECHANIKA A PROTETIKA
The Problem of Postoperative Stump in Patients with Transtibial Amputation as Viewed by Physiotherapist, Biomechanic and Prosthetic Specialists
The first aim for achieving full value of life by patients after lower limb amputation is the tendency for early prosthesis fitting and achievement of conditions for early mobilization. For the realization of this aim it is necessary for mutual cooperation between experts from various fields. The main goals of comprehensive postoperative care are wound healing support, reduction of edema, and stump forming. The right choice of postoperative fixation, compressive therapy, and application of other kinesiotherapy techniques are essential. During the process of choosing prosthesis the selection of individual components and its alignment must fulfill functional demands of users, must minimize substitute mechanisms, and must assure effective movement and aesthetic appearance of prosthesis.
Key words:
compressive therapy, postoperative fixation, prosthesis, prosthetic alignment
Autoři: D. Kozáková 1; M. Janura 1; J. Rosický 2
Působiště autorů: Katedra biomechaniky a technické kybernetiky, Fakulta tělesné kultury UP, Olomouc ; vedoucí katedry doc. Ing. J. Salinger CSc. Katedra rehabilitace, Fakulta zdravotnických studií, Ostravská univerzita, Ostrava 1; vedoucí katedry doc. RNDr. M. Janura, Dr. 2
Vyšlo v časopise: Rehabil. fyz. Lék., 16, 2009, No. 3, pp. 102-108.
Kategorie: Původní práce
Souhrn
Základním úkolem pro dosažení plnohodnotného života u pacientů po amputaci dolní končetiny je snaha o včasné vybavení protézou a o vytvoření podmínek pro časnou mobilizaci. Pro jeho realizaci je nutná vzájemná spolupráce odborníků z různých oblastí. Cílem komplexní terapie pooperačního pahýlu je podpora hojení rány, redukce otoku a formování pahýlu. Nutná je správná volba pooperační fixace, kompresní terapie a využití dalších technik kinezioterapie. Při výběru protézy musí volba jednotlivých komponent a jejich nastavení splňovat funkční nároky uživatele, minimalizovat substituční mechanismy a zaručovat ekonomičnost pohybu a estetický vzhled protézy.
Klíčová slova:
kompresní terapie, pooperační fixace, protéza, nastavení protézyÚVOD
Cílem amputační chirurgie je dobře se hojící a funkční pahýl, na který bude možné aplikovat oprotézování (4). Zpožděné hojení rány bezpodmínečně zpomaluje použití protézy a zásadním způsobem ovlivňuje zahájení nácviku základních pohybových dovedností. Tímto rizikem jsou ohroženi zejména pacienti s diabetem a vaskulární nedostatečností.
Na končetinu z hlediska kontroly stadia hojení rány, délky a objemu pahýlu, smyslové integrity apod. dohlíží lékař, který úzce spolupracuje s protetikem a konzultuje vhodné načasování protetické náhrady (9). Nejlepších výsledků v péči o pacienta po amputaci dolní končetiny dosahuje specializovaný multidisciplinární tým (fyzioterapeut, protetik, rehabilitační lékař, ergoterapeut, zdravotní sestra, ortotik, podiatr, sociální pracovník, praktický lékař, dietní sestra, psycholog) (5).
Základní úlohou pro zlepšení funkčního, pohybového a psychického stavu pacienta je brzké vybavení pacienta funkční protézou, jeho návrat a integrace do společnosti. K tomu může dojít pouze tehdy, jestliže po vyřešení otázek v oblasti zdravotní péče následuje vybavení protézou v souladu se základními biomechanickými principy.
POOPERAČNÍ FIXACE
Výběr pooperační fixace se liší v závislosti na výšce amputace, operační technice, požadavcích na hojení a na rozhodnutí lékaře. Cílem fixace je vždy ochrana proti infekci, redukce otoku, ochrana rány před poškozením. Základními typy pooperační fixace jsou měkký obvaz, elastický textilní kompresivní návlek, rigidní obvaz, rigidní fixace s ranou pooperační protézou, pneumatická fixace (obr. 1), snímatelná rigidní fixace a silikonová pooperační fixace. Každý z těchto typů má své výhody i nevýhody a také různé variace. Všechny se aplikují přes zašitou ránu amputačního pahýlu (6).
Obr. 1. Pneumatic Post-Amputation Mobility (PPAM) – pneumatická vertikalizační dlaha. 
Bandážování (obr. 2) se nejčastěji používá u pacientů s vaskulárními potížemi, takže je možná pravidelná výměna obvazů (9). Nevýhodou je nedostatečná kontrola otoku, neadekvátní ochrana před traumatem, možnost snadného sklouznutí z pahýlu. Toto sklouzávání z rány může u měkkých tkání způsobovat bolest a tvorbu puchýřů. I přes tyto nevýhody je bandážování nejčastěji používanou metodou pooperačního krytí. Výhodou jsou nízké náklady a možnost časté a snadné inspekce rány (24).
obr. 2: Ukázka bandážování transtibiálního pahýlu. 
Kompresní terapie pomocí textilních návleků podporuje tvarování pahýlu, což snižuje dobu hospitalizace (29). Nevýhodou zůstává nemožnost chůze s touto fixací. Pahýl může zmenšit svůj objem a vzhledem k prefabrikované výrobě je nutné dodat menší velikost fixace (20).
Rigidní sádrování se používá u amputací v bérci a exartikulace v koleni po dobu 7-15 dní. Dle Lusardiho (17) se aplikuje až třetí pooperační den, jiní autoři (4, 26 a další) uvádějí aplikaci již přímo na sále. Mezi výhody rigidní sádrové fixace patří minimalizace otoku a bolesti, ideální uzavřené, teplé a vlhké prostředí pro hojení rány, ochrana před mechanickým drážděním, prevence kolenní kontraktury. Nevýhodou je větší hmotnost a nemožnost kontroly rány (26). Právě z tohoto důvodu není rigidní fixace vhodná pro pacienty s oslabenou vaskulární cirkulací (10).
Rigidní fixace s ranou pooperační protézou (IPOP) poskytuje výhody tohoto způsobu fixace a zároveň dovoluje chůzi s limitovaným přesunem hmotnosti na pahýl za pomoci podpůrných pomůcek. Tento typ fixace umožňuje časnou vertikalizaci a má tak psychologický a fyziologický vliv. IPOP není spojován se zvýšeným počtem pádů či poškozením hojení rány na amputované končetině (9, 25). Tento typ dočasné fixace slouží jako přechod mezi operací a definitivní protézou. Jeho nevýhodou je možnost nadměrného přenesení hmotnosti těla na protézu, a tím riziko otevírání rány (24).
Snímatelné rigidní fixace se vyráběly původně z plastů a byly doplněny o nejrůznější suprakondylární manžetové systémy. V současné době jsou vyráběny z prefabrikovaných kopolymerových plastických skořepin s vyměkčením uvnitř. Tyto fixace poskytují ochranu a další výhody klasické rigidní fixace s možností kontroly a čištění rány.
FYZIOTERAPIE
„Protetická“ fyzioterapie je důležitou součástí včasné péče o pacienty po amputaci. Fyzioterapeut zahajuje terapii obvykle druhý až třetí pooperační den. U některých pacientů, zejména tam, kde hrozí bronchopneumonie, infekce močového traktu a další, se s cvičením začíná již první pooperační den (7).
Cílem pooperační fyzioterapie je vytvoření optimálních podmínek pro časnou mobilizaci, pro vybavení protézou, urychlení a podporu procesu hojení (3).Pooperační péče o amputované pacienty sestává z péče o operační ránu, kompresní terapie, polohování, posilovacích cvičení, protahovacích cvičení, balančních cvičení, vertikalizace s pomůckami, nácviku přesunů, ADL - activy of daily living, nácviku chůze (3).
Polohování
V první řadě je důležité naučit pacienta samopolohování, které brání vzniku kontraktur. U transtibiálních amputací je nutné zabránit flexi v koleni, v kyčli a u transfemorálních amputací flexi, abdukci a zevní rotaci v kyčli (2). Prevenci kontraktur můžeme také zajistit aktivním nebo odporovaným cvičením svalů (PNF – proprioneuromuskulární facilitace), korekcí poloh pahýlu, pasivním protahováním. Dále může být použito ledování, ultrazvuk, pasivní mobilizace, ortéza či jiné pomůcky (7).
Kompresní terapie
V další fázi je třeba zabránit vzniku otoků, tvarovat pahýl a udržet vhodné prostředí pro zhojení rány, to vše má za cíl kompresní terapie (2). Pacient by měl být poučen jak otok poznat, jak s ním zacházet a jak ho zmírnit. Za tímto účelem se provádí elevace končetiny, cvičení (aktivní kontrakce, pravidelně několikrát denně, 10 opakování každou hodinu) a zejména bandážování (7).
Pro kompresi lze použít kompresní elastický textilní návlek (obr. 3), nebo elastickou bandáž, případně silikonový návlek. Kontraindikací pro kompresní terapii je těžká demence, neschopnost komunikace, bolest a klinické známky ischemizace pahýlu (2). Používání tradičního bandážování versus kompresní návleky je kontroverzním tématem. Některá zařízení preferují kompresní návleky z důvodu jejich snadného a rychlého použití. Zatímco výhodou použití bandážování je možnost lépe kontrolovat vyvíjený tlak a z toho vyplývající tvarování pahýlu.
Obr. 2. Ukázka běžně dostupných kompresních punčošek pro trantibiální a transfemorální reziduální končetiny 
Bandážování pahýlu je nejstarší metodou pooperační péče o pahýl. Je nejčastěji užívané, jelikož je nejlevnější a v případě zaučení si je může pacient provádět sám. K bandážování je nutné použít dostatečně široké obinadlo (10-14 cm), bandážuje se až nad zachovaný kloub končetiny. Bandáž se obvykle aplikuje 3x denně, pokaždé se střídá s další péčí o pahýl. U pacientů s cévní příčinou amputace se bandáž nepřikládá přes noc.
V dnešní době se od klasického bandážování přechází k aplikaci kompresních návleků. Vzhledem k postupným změnám pahýlu by pacient měl mít několik návleků v různých velikostech (18). Kompresní terapie pomocí elastických textilních návleků umožňuje rovnoměrnou kompresi nezávisle na tom, kdo ji aplikuje. Výhodou je snadná aplikace, nevýhodou je nemožnost sterilizace návleku (3).
Existuje názor, že použití kompresních návleků by se mělo zahájit až po vyjmutí stehů. U amputovaných s diabetem je tato perioda často dlouhá až 21 dní. Nicméně kompresní terapie může být zahájena pomocí obinadla či rigidní fixace a postupně může přejít k používání kompresních návleků ihned poté, co se jizva zhojí. Tato terapie v podobě jakýchkoli technik musí vést k redukci otoku, tvarování pahýlu a k podpoře cirkulace (9).
Kompresní terapie pomocí pooperačního silikonu (obr. 4) musí splňovat několik zásad: odstupňovaná doba používání, výběr velikosti na základě měření pahýlu, krytí rány před aplikací silikonu, možnost sterilizace. Je zahájena 5 až 7 dnů po amputaci (po sejmutí rigidní fixace), začíná se po dobu 1 hodiny dopoledne a odpoledne, maximální doba použití je 8 hodin denně (3). Výhodou ve srovnání s klasickým bandážováním je konzistence, která eliminuje individuální vliv zdravotnického personálu (12).
Obr. 3. Ukázka pooperačního silikonu. 
Péče o jizvu a kůži
Součástí terapie je také péče o kůži a jizvu. Kožní kryt pahýlu je vystaven nadměrným mechanickým silám, proto je zapotřebí určité doby jeho adaptace na tlak. Snížená citlivost k teplotním rozdílům, dotekům apod. může zvýšit potencionální riziko poranění měkkých tkání (21). Snížená senzitivita pahýlu také vede k horší proprioceptivní zpětné vazbě, která může mít za důsledek nerovnoměrné zatěžování amputované dolní končetiny (9). Péče o kůži je zvláště důležitá u pacientů s diabetem a s vaskulárním onemocněním z důvodu zpožděného hojení ran. Pacienti musí být informování o místech citlivých na tlak a o místech na tlak tolerantních (9).
Je velice důležité, aby se incize během hojení nepřilepila k podkožní tkáni nebo ke kosti. V případě rychlého primárního hojení se pacient může začít učit jemnou manuální masáž ke zvýšení mobility tkáně. K snížení rizika rozestoupení rány se masáž zpočátku provádí nad a pod jizvou. Pokud je rána dobře uzavřena, může pacient začít jemně mobilizovat samotnou jizvu. Po odstranění stehů lze pokračovat v normální hygieně. Většina lékařů, protetiků a terapeutů, doporučuje každodenní čištění pahýlu jemným nevysušujícím mýdlem. Hlazení nebo mírné tření končetiny froté ručníkem napomáhá snížení citlivosti kůže při přípravě na používání protézy.
Pacienti jsou vyškoleni k pečlivé kontrole kůže na amputačním pahýlu, k používání zrcadla v případě nutnosti prohlédnutí špatně viditelných míst. Zvláště důležité pro zhodnocení jsou oblasti kostních výběžků, které mohou být náchylné k vysokému tlaku uvnitř protézy. V případě, že je amputační pahýl suchý či šupinkovatý, může být aplikováno malé množství zvlhčujícího krému. Pacienti s větším ochlupením končetiny nebo s lehce podrážditelnou pokožkou mají při trvalém nošení protézy vyšší riziko výskytu folikulitidy a stavů podobných zánětu kůže. Závažné podráždění kůže či infekce zabraňuje používání protézy, dokud neproběhne adekvátní hojení (17).
VYBAVENÍ PROTETICKOU POMŮCKOU
Vlastnímu vybavení protézou předchází hodnocení pahýlu z hlediska jeho délky a tvaru (kónický, kyjovitý, válcovitý). Vzhledem k možnému poškození kožního krytu musí být při výběru protetického lůžka navíc brány v úvahu faktory, jako je snížená elasticita tkáně u starších lidí, puchýře, možné alergické reakce, vtažené jizvy atd. (16). Dále je potřeba zohlednit i charakteristiky pahýlu jako jsou kostní prominence, stav měkkých tkání, adaptabilita pahýlu na zátěž, kontraktury, prokrvení a stabilita kolenního kloubu.
Základní požadavky na kvalitu protézy
Základní požadavky, které musí splňovat kvalitní protetická pomůcka, jsou komfort, funkce a vzhled protézy (14, 18, 28). Jejich zastoupení určuje, do jaké míry bude moci uživatel vykonávat pohybové aktivity v požadovaném rozsahu, bez negativních důsledků na pohybový aparát. Zároveň také stanoví, s jakými pocity bude uživatel přistupovat k použití protézy ve společnosti.
Komfort je ovlivněn zejména typem protetického lůžka a nastavením jednotlivých komponent. Funkci transtibiální protézy podmiňují dynamické díly protézy, tj. protetické chodidlo. Vzhled protézy je dán vizuální podobností protetické náhrady a zachované končetiny z hlediska tvaru, barvy, popř. anatomických detailů.
Biomechanické aspekty užití transtibiální protézy
Uživatele transtibiální protézy musíme posuzovat jako biomechanický celek dvou základních komponent s výrazně odlišnými vlastnostmi. Pacient představuje komponentu biologickou, protetická náhrada část mechanickou. Při používání protézy dochází k vzájemné interakci mezi uživatelem a protézou. Optimální řešení této interakce je jedním z klíčových bodů pro možnost použití protézy bez negativních následků na uživatele.
Základní části transtibiální protézy
Vzhledem k zaměření této studie se budeme detailněji zabývat pahýlovým lůžkem a způsobem nastavení jednotlivých částí protézy.
Pahýlové lůžko vytváří styčnou plochu mezi uživatelem a protetickou náhradou. Návrh pahýlového lůžka vychází z celkového stavu amputačního pahýlu (délka, tvar, stav měkkých tkání, citlivost pahýlu, prominence kostí, stav kůže). Dále je nutno přihlédnout ke stupni aktivity uživatele, k případnému omezení pohyblivosti horních končetin, k hygienickým návykům a podobně. Tvar a rozměry pahýlového lůžka je nutné přizpůsobit oblastem pahýlu se zvýšenou citlivostí (obr. 5), s dodržením potřebného kontaktu mezi pahýlem a lůžkem, který zaručuje stabilitu při provádění pohybu.
Obr. 4. Oblasti se zvýšenou citlivostí na zatížení u transtibiálního pahýlu (upraveno podle 1, s. 682). 
Základními funkcemi, které musí splňovat pahýlové lůžko, jsou přenos zatížení, zavěšení protézy, kontrola pohybu protézy, ochrana měkkých tkání a řešení objemových změn pahýlu. Síly, které působí za normálních podmínek z vnějšího prostředí (fyziologické), nemohou způsobit poškození kůže. K odlišné situaci však dochází při jejich opakovaném působení. Z hlediska pacientů je přitom prvotní nebolestivost pahýlu a až druhotná výkonnost při chůzi (15, 19).
Zatěžování během stoje nevypovídá o zatěžování při chůzi (23), tlak při chůzi je větší než jeho hodnota při stoji (13). Nárůst tlaku v pahýlovém lůžku od nejmenší zátěže ve stoji po maximální zátěž v chůzi je nelineární (31). Při přenosu zátěže mezi lůžkem a pahýlem dochází působením setrvačné síly k nárůstu tlaku o 8,4 % ve stojné a o 20,1 % ve švihové fázi kroku (30).
Měkká tkáň pahýlu musí při chůzi odolávat opakovanému zatížení v okamžiku kontaktu paty, kdy rychlé zabrzdění způsobí vysokofrekvenční ráz, který je dále přenášen na kosterně svalový systém (11, 15).
V průběhu kontaktu chodidla s podložkou se většina složek zatížení nachází v pásmu kolem 15 Hz, ale právě vysokofrekvenční komponenty (nad 50 Hz) mohou způsobit vznik zánětu a otlaků (15, 32). Práh citlivosti na tyto změny není u všech pacientů stejný (27).
U každého jedince dochází v průběhu rehabilitace po amputaci ke změně velikosti pahýlu. Podobné diference, i když menší velikosti, je možné pozorovat také v průběhu jednoho dne. Určení oblastí, ve kterých dochází ke zvětšení pahýlu nebo k jeho atrofii, může zlepšit kvalitu protetického lůžka (22).
Spojovací adaptéry a díly jsou určeny pro spojení lůžka protézy a protetického chodidla a pro přenos působících sil mezi těmito komponentami. Protože se jedná o mechanické prvky, je určení jejich vlastností, včetně stanovení velikosti působících sil, otázkou laboratorních technických měření. Chceme-li správně popsat biomechanické parametry protézy, musíme se seznámit s funkcí jednotlivých „prvků“ při normální chůzi (15).
Protetické chodidlo nahrazuje „ztracené“ části dolní končetiny (noha, hlezno) tvarově a funkčně. Požadavek na tvarovou podobnost s lidskou nohou je podmíněn nejen vzhledem, ale umožňuje také použití standardního typu obuvi. Z biomechanického hlediska je rozhodujícím požadavkem na protetické chodidlo zabezpečení funkce statické (stoj) a funkce dynamické (chůze).
Z uvedených požadavků vyplývají základní vlastnosti protetického chodidla, které jsou nezbytné pro vykonání zadané činnosti v požadovaném rozsahu, s přihlédnutím k aktuálnímu stavu uživatele. Mezi tyto vlastnosti patří (8):
- přenos hmotnosti těla při stojné fázi,
- plynulý odval chodidla v průběhu stojné fáze,
- absorpce nárazu při kontaktu chodidla,
- kompenzace nerovností pod chodidlem,
- akumulace a uvolnění energie.
Nastavení protézy (alignment)
Optimální parametry jednotlivých komponent při stavbě protézy nemusí automaticky zaručovat její funkčnost. Připojením protézy k lidskému tělu se tato stává součástí otevřeného nebo uzavřeného biokinematického řetězce, a o její funkci rozhoduje vzájemné nastavení jednotlivých prvků řetězce. Významným způsobem ovlivňuje komfort i funkci protézy, a tím každodenní aktivity uživatele protézy.
Postup nastavení protézy zahrnuje následující dílčí kroky:
Základní sestavení protézy (bench alignment), které provádí protetik bez pacienta. Určuje tím prostorové uspořádání protézy mezi pahýlovým lůžkem a protetickým chodidlem s ohledem na doporučení výrobce chodidla a vzhledem k získaným údajům o pacientovi.
Statická stavba protézy (static alignment) zahrnuje korekci základního nastavení s ohledem na stabilitu pacienta v protéze ve stoji.
Dynamická stavba protézy (dynamic alignment) se zabývá uspořádáním protézy s ohledem na chůzi pacienta v protéze. Jejím cílem je dosažení dynamické rovnováhy při chůzi. Správná dynamická stavba by měla být výsledkem týmového posouzení (protetik, fyzioterapeut, lékař).
Interakce pahýlu a protetického lůžka, chyby při stavbě protézy
Pro posouzení velikosti zatížení mezi pahýlem a protetickým lůžkem při chůzi s transtibiální protézou musíme rozlišovat mezi stojnou a švihovou fází krokového cyklu. Základním parametrem (fyzikální veličinou), který rozhoduje o způsobu zatížení, je vedle působící síly také moment síly, který vzniká jako otáčivý účinek při působení síly mimo bod otáčení (obr. 6).
Obr. 5. Pohyb pahýlu v protetickém lůžku ve stojné (a) a švihové (b) fázi kroku. Otáčivý účinek (M) reakční síly podložky (c) při kontaktu chodidla s podložkou. 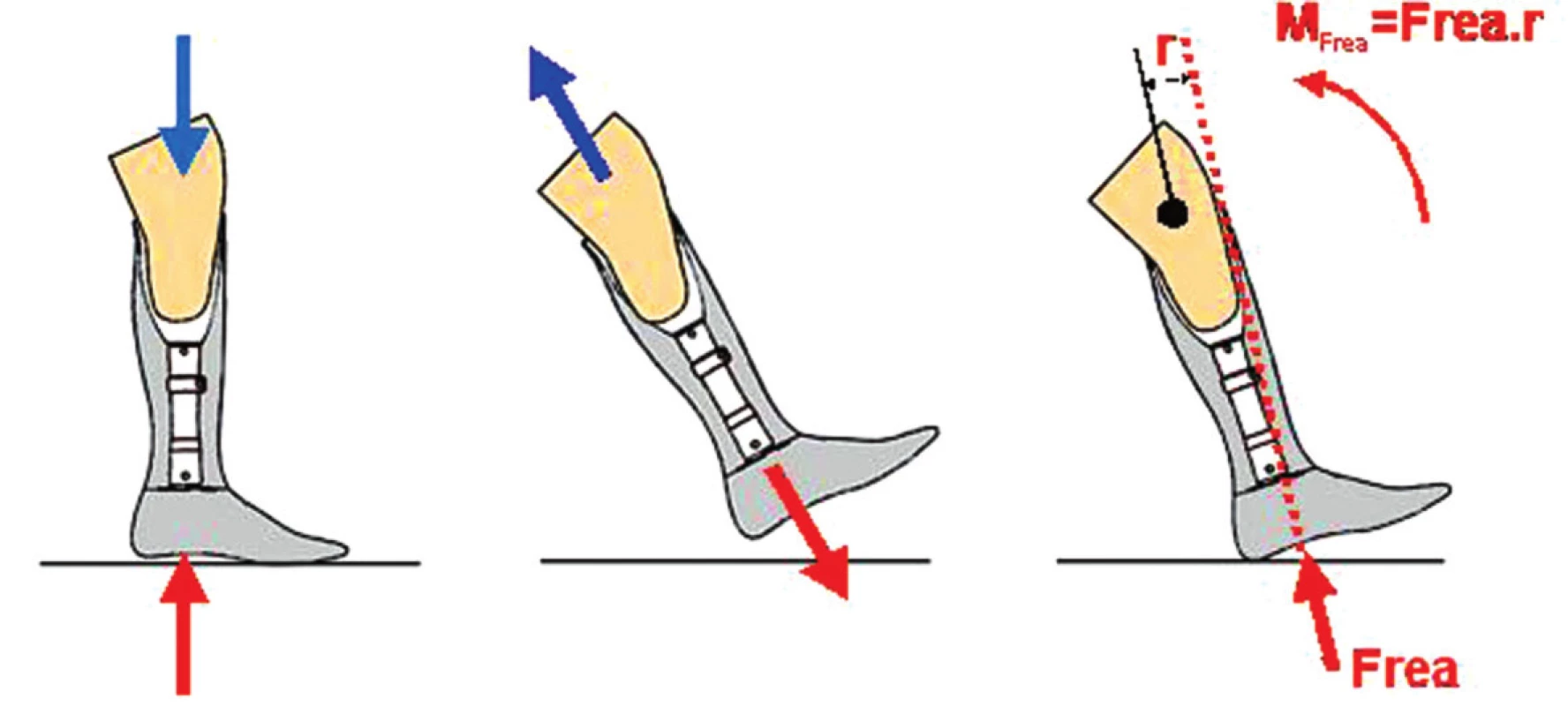
V průběhu stojné fáze krokového cyklu dochází ke změně velikosti působící síly, ale také polohy vektoru reakční síly vzhledem k bodu otáčení (střed kolenního kloub). Tím se mění velikost momentu síly a jeho orientace. Působící síla tedy vyvolává flekční nebo extenční moment v kolenním kloubu (obr. 7).
Obr. 6. Velikost a směr reakční síly ve stojné fázi kroku. 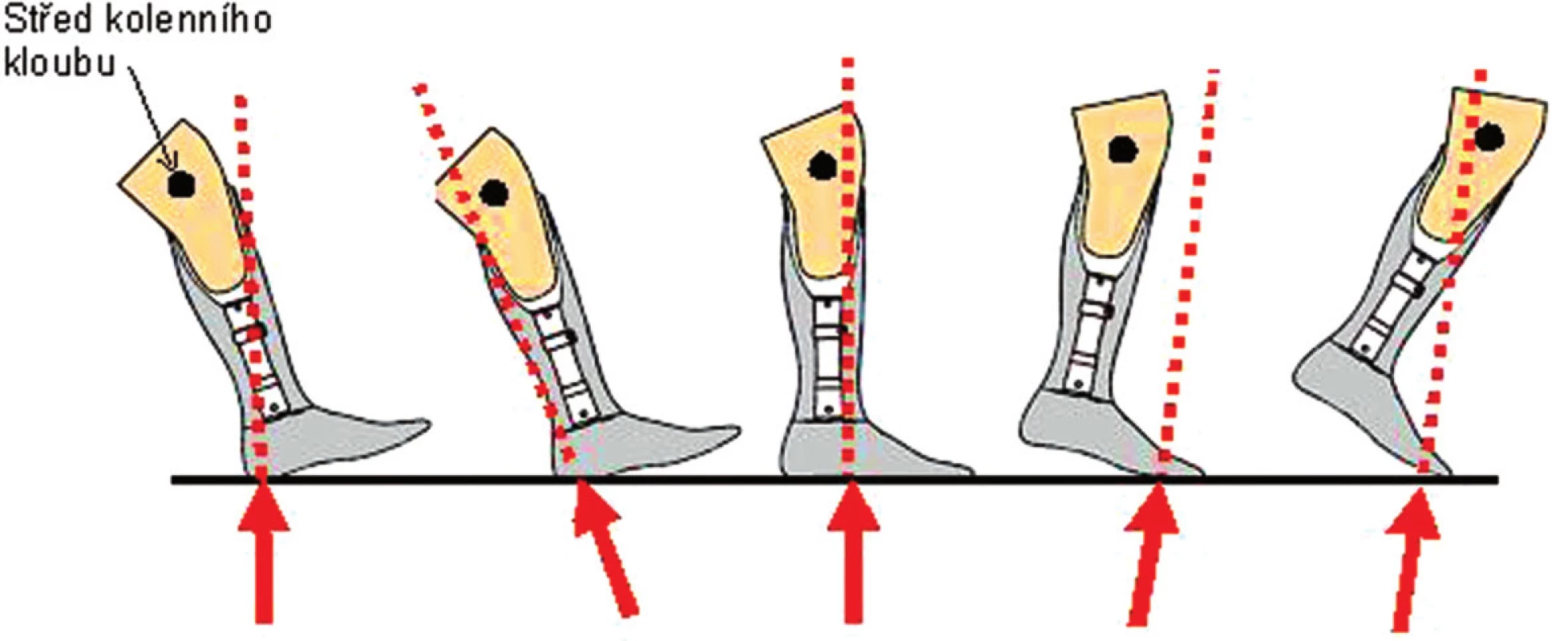
Nesprávná stavba protézy se projeví nestabilitou v kloubech, diskomfortem, asymetrií při chůzi a přetěžováním zdravé končetiny, zvýšením energetické náročnosti při provedení pohybu a podobně.
Chyby při stavbě protézy mohou vzniknout nesprávným úhlovým nebo délkovým nastavením, případně posunem mezi jednotlivými komponentami protézy. Důsledky se projeví v rovině sagitální (zdvih na špici zdravé dolní končetiny a dlouhý krok protetické končetiny při dlouhé protéze, extenze v kolenním kloubu při kontaktu paty protetické končetiny apod.) i v rovině frontální (varózní postavení kolenního kloubu ve středu stojné fáze při posunu lůžka a spojovacího dílu, abdukovaná chůze a cirkumdukce protetické končetiny při dlouhé protéze apod.).
ZÁVĚR
Hlavním cílem v terapii pacientů po amputaci dolní končetiny je brzké vybavení pacienta protézou. Ta musí splňovat základní pravidla nejen z hlediska jednotlivých komponent (protetické lůžko, protetické chodidlo), ale také jejich nastavení. Pro zajištění komfortu a funkčnosti při používání protézy je nutné zajistit odpovídající stav pahýlu. Cílem fyzioterapie u těchto pacientů je proto podpora hojení, redukce otoku a formování pahýlu. Optimální řešení této interakce je jedním z klíčových bodů pro možnost použití protézy bez negativních následků na uživatele.
Vzhledem k úzké specializaci odborníků, kteří se podílejí na úspěšném návratu osob po amputaci do každodenního života, a přihlédnutím ke komplexnosti této problematiky, je nezbytná jejich úzká spolupráce. Nejlepších výsledků v péči o pacienty po amputaci dolní končetiny tak dosahuje komplexní tým, jehož součástí je chirurg, fyzioterapeut, sestra, psycholog, protetik, biomechanik atd.
Mgr. Dagmar Kozáková
Katedra biomechaniky a technické kybernetiky FTK UP
Tř. Míru 115
771 00 Olomouc
Zdroje
1. BERKE, G. M.: Transtibial prostheses, In M. M. Lusardi, C. C. Nielsen (Eds.): Orthotics and prosthetics in Rehabilitation (2nd ed.). St. Louis, Saunders, 2007, s. 628.
2. Birgusová, G.: Standard fyzioterapie doporučený UNIFY ČR – Amputace dolní končetiny. Praha, UNIFY ČR, 2006.
3. Birgusová, G.: Včasná pooperační péče a příprava pacientů k aplikaci protézy. Sborník semináře Komplexní péče o amputované na dolní končetině. Ostrava, Ostravská univerzita v Ostravě, 2007.
4. Bowker, J. H.: Transtibial amputation: Surgical management. In D. G. Smith, J. W. Michael, J. H. Bowker (Eds.): Atlas of amputations and limb deficiencies surgical, prosthetic, and rehabilitation principles, (3rd ed.). Rosemont, American Academy of Orthopaedic Surgeons, 2004.
5. Broomhead, P., Dales, D., Hale, C. et al.: Evidence base clinical quidelines for the physiotherapy management of adults with lower limb prostheses. London, British Association of Chartered Physiotherapists in Amputation Rehabilitation, 2003.
6. Carroll, K., Binder, K.: Transtibial prosthetic designs. In K. Carroll, J. E. Edelstein, (Eds.): Prosthetic and patient management: A comprehensive clinical aproach. Thorofare (USA), SLACK, 2006.
7. Engstrom, B., Van de Ven, C. (Eds.): Therapy for amputees (3th ed.). London, Churchil Livingstone, 1999.
8. Fitzlaff, G., Heim, S.: Passteile für Prothesen der unteren Extremitaten. Dortmund, Verlag Orthopadie-Technik, 2002.
9. Gailey, R. S., Clark, R. S.: Physical therapy. In D. G. Smith, J. W. Michael, J. H. Bowker (Eds.): Atlas of amputations and limb deficiencies surgical, prosthetic, and rehabilitation principles, (3rd ed.). Rosemont, American Academy of Orthopaedic Surgeons, 2004, s. 589-619.
10. Gailey, R. S.: One step ahead – An integrated approach to lower extremity prosthetics and amputee rehabilitation. Miami, Advanced Rehabilitation Therapy, Inc., 1994.
11. Goldstein, B., Sanders, J.: Skin response to repetitive mechanical stress: a new experimental model in pig. Arch. Phys. Med. Rehabil., 79, 1998, 3, s. 265-267.
12. Johannesson, A., Larson, G. U., Larsson, B.: Multidisciplinární týmový přístup u amputací dolní končetiny a u následné rehabilitace. Sborník 2. konference ISPO ČR. Praha, ISPO, 2008.
13. Kazuko, L. S., Breakey, J. W., Werner, P. C.: Pressures at the residual limb-socket interface in transtibial amutees with thigh lacer-slide joints. J. Prosthet. Orthot., 10, 1998, 3, s. 51-55.
14. Klute, G. K., Berge, J. S., Segal, A. D.: Heel-region properties of prosthetic feet and shoes. J. Rehabil. Res. Dev., 41, 2004, 4, s. 535-546.
15. Klute, G. K., Kallfelz, C. F., Czerniecki, J. M.: Mechanical properties of prosthetic limbs: Adapting to the patient. J. Rehabil. Res Dev., 38, 2001, 3, s. 299-307.
16. Levy, S. W.: Skin problems in amputee. In D. G. Smith, J. W. Michael, J. H. Bowker (Eds.): Atlas of amputations and limb deficiencies surgical, prosthetic, and rehabilitation principles (3rd ed.). Rosemont, American Academy of Orthopaedic Surgeons, 2004.
17. Lusardi, M. M.: Postoperative and proprosthetic Care. In M. M. Lusardi, C. C. Nielsen (Eds.): Orthotics and prosthetics in rehabilitation (2nd ed.). St. Louis, Saunders, 2007.
18. May, B. J.: Amputation and prosthetics. A case study approach, (2nd ed.). Philadelphia, F. A. Davis Company, 2002.
19. Postema, K., Hermens, H. J., de Vries, J. et al.: Energy storage and release of prosthetic feet. Part 2: Subjective ratings of 2 energy storing and 2 conventional feet, user choice of foot and deciding factor. Prosthet. Orthot. Int., 21, 1997, 1, s. 28-34.
20. Rheinstein, J., Wong, CH. K., Edelstein, J. E.: Postoperative management. In K. Carroll, J. E. Edelstein (Eds.): Prosthetics and patient management: A comprehensive clinical approach. Thorofare, SLACK, 2006.
21. Ries, J. D., Brewer, K. M.: Transtibial prosthetic training and rehabilitation, In M. M. Lusardi, C. C. Nielsen (Eds.): Orthotics and prosthetics in rehabilitation (2nd ed.). St. Louis, Saunders, 2007.
22. Sanders, J. E., Greve, J. M., Clinton, C. et al.: Changes in interface pressure and stump shape over time: preliminary results from a trans-tibial amputee subject. Prosthet. Orthot. Int., 24, 2000, 2, s. 163-168.
23. Seelen, H. A., Anemaat, S., Janssen, H. M. et al.: Effects of prosthesis alignment on pressure distribution in the stump/socket interface in transtibial amputees during unsupported stance and gait. Clin. Rehabil., 17, 2003, 7, s. 787-796.
24. Seymour, R.: Prosthetics and orthotics. Lower limb and spinal. Baltimour, Lippincott Williams & Wilkins, 2002.
25. Schon, L. C., Short, K. W., Soupiou, O. et al.: Benefits of early prosthetic management of transtibial amputees: A prospective clinical study of prefabricated prosthesis. Foot Ankle Int., 23, 2002, s. 509-514.
26. Sitek, P.: Chirurgické postupy při amputacích na dolních končetinách. Sborník semináře Komplexní péče o amputované na dolní končetině. Ostrava, Ostravská univerzita v Ostravě, 2007.
27. Tam, E. W. C., Mak, A. F. T., Evans, J. H. et al.: Post occlusive hyperaemic of tissue under static and dynamic loading conditions. In: Proceedings of 20th Annual International Conference IEEE/EMBS, 1998, s. 2294-2296.
28. Van der Linde, H., Hofstad, Ch. J., Geurts, A. CH. et al.: A systematic literature review of the effect of different prosthetic components on human functioning with a lower-limb prosthesis. J. Rehabil. Res Dev, 41, 2004, 4, s. 555-570.
29. Wu, Y., Keagy, R. D., Krick, H. G.: An innovative removable rigid dressing technique for below the knee amputation. J. Bone Joint Surg., 61, 1979, s. 724-729.
30. Xiaohong, J., Zhang, M., Lee, C. C. W.: Load transfer mechanics between trans-tibial prosthetic socket and residual limb dynamic effects. J. Biomech., 37, 2004, 9, s. 1371-1377.
31. Zachariah, S. G., Sanders, J. E.: Standing interface stresses as a predictor of walking interface stresses in the trans-tibial prosthesis. Prosthet. Orthot. Int., 25, 2001, 1, s. 34-40.
32. Zhang, M., Turner-Smith, A. R., Roberts, V. C. et al.: Frictional action at lower limb/prosthetic socket interface. Med. Eng. Phys., 18, 1996, 3, s. 207-214.
Štítky
Fyzioterapia Rehabilitácia Telovýchovné lekárstvo
Článok vyšiel v časopiseRehabilitace a fyzikální lékařství
Najčítanejšie tento týždeň
2009 Číslo 3- Naděje budí časná diagnostika Parkinsonovy choroby založená na pachu kůže
- Hluboká stimulace globus pallidus zlepšila klinické příznaky u pacientky s refrakterním parkinsonismem a genetickou mutací
- V ČR chybí specializovaná péče o pacienty s nervosvalovým onemocněním
-
Všetky články tohto čísla
- PROBLEMATIKA POOPERAČNÍHO PAHÝLU U PACIENTŮ S TRANSTIBIÁLNÍ AMPUTACÍ POHLEDEM FYZIOTERAPEUTA, BIOMECHANIKA A PROTETIKA
- ELEKTROMYOGRAFICKÁ ANALÝZA CVIČENÍ S PRUŽNÝM TAHEM V OBLASTI TRUPU – PŘÍPADOVÁ STUDIE
- POSTURÁLNÍ STRATEGIE V PRŮBĚHU MOTORICKÉHO VÝVOJE
- MOŽNOSTI KOMPENZACE KONSTITUČNÍ HYPERMOBILITY CVIČENÍM VE FITNES CENTRU
- ROBOTICKÁ LOKOMOČNÁ TERAPIA - PRVÉ SKÚSENOSTI V REHABILITAČNOM CENTRE HARMONY
- MOŽNOSTI TERAPEUTICKÉHO ŘEŠENÍ LATERÁLNÍCH INSTABILIT LIGAMENT HLEZNA
- Kurz „Diagnostika a léčba bolesti v rehabilitaci“
- RYCHLOST VEDENÍ AKČNÍHO POTENCIÁLU SVALU JAKO IDENTIFIKÁTOR NÁSTUPU SVALOVÉ ÚNAVY V POVRCHOVÉ ELEKTROMYOGRAFII
- Rehabilitace a fyzikální lékařství
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- POSTURÁLNÍ STRATEGIE V PRŮBĚHU MOTORICKÉHO VÝVOJE
- PROBLEMATIKA POOPERAČNÍHO PAHÝLU U PACIENTŮ S TRANSTIBIÁLNÍ AMPUTACÍ POHLEDEM FYZIOTERAPEUTA, BIOMECHANIKA A PROTETIKA
- MOŽNOSTI KOMPENZACE KONSTITUČNÍ HYPERMOBILITY CVIČENÍM VE FITNES CENTRU
- MOŽNOSTI TERAPEUTICKÉHO ŘEŠENÍ LATERÁLNÍCH INSTABILIT LIGAMENT HLEZNA
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy






