-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Akútna intestinálna ischémia
Acute Intestinal Ischaemia
In spite of introduction modern diagnostics and therapeutics modalities in clinical practice diagnostics of acute intestinal ischaemia is very difficult. Acute intestinal ischaemia is rare cause of acute abdominal dissease but results of surgical treatment and prognosis of the patients with acute intestinal ischaemia is very poor. The aim of study is occurence, diagnostics and therapeutics possibilities of acute intestinal ischaemia, because tretament of acute intestinal ischaemia have high rate of mortality. Authors claiming on own small set of patients that in diagnostics of acute abdominal pain everything in once mind on acute intestinal ischaemia.
Key words:
acute intestinal ischaemia – vascular ileus
Autoři: E. Bakoš; M. Osuský; J. Korček; M. Bakoš
Působiště autorů: Chirurgická klinika FN Nitra, Slovenská republika, prednosta: doc. MUDr. E. Bakoš, CSc.
Vyšlo v časopise: Rozhl. Chir., 2007, roč. 86, č. 4, s. 184-187.
Kategorie: Monotematický speciál - Původní práce
Souhrn
Diagnostika akútnej intestinálnej ischémie je veľmi obtiažna napriek využívaniu moderných diagnostických a liečebných modalít klinickej praxi. Náhle brušné príhody na cievnom podklade sú síce v klinickej praxi zriedkavé, ale výsledky chirurgickej liečby a ich prognóza je nepriaznivá. Cieľom práce je poukázať na výskyt, diagnostické možnosti a liečbu akútnej intestinálnej ischémie, pretože jej terapia je spojená s vysokou mortalitou. Autori i keď na malom súbore pacientov, upozorňujú na skutočnosť, že v diagnostike náhlych brušných príhod je vždy treba myslieť i na akútnu intestinálnu ischémiu..
Kľúčové slová:
akútna intestinálna ischémia – cievny ileusÚVOD
Cievny ileus patrí vo všeobecnosti medzi zriedkavé náhle brušné príhody Vzniká dôsledkom poruchy pasáže tráviacim traktom, zapríčinenou mezenteriálnou ischémiou . U 85 % pacientov ide o postihnutie riečiska arteria mesenterica superior (AMS). Vyskytuje sa približne u 1–2 % hospitalizovaných pacientov s náhlou brušnou príhodou [1]. Ročná incidencia pacientov s cievnym ileom je 5–10 pacientov na 100 000 obyvateľov [2]. Najčastejším etiopatogenetickým činiteľom je ateroskleróza viscerálnych artérií pacientov vo vyššej vekovej skupine, embolizácia do inak intaktnej cievy, mezenteriálna žilová trombóza a nonokluzívna mezenteriálna ischémia. Mezenteriálnu ischémiu môže vyvolať aj pomaly sa vyvíjajúca disekcia aneurysmy abdominálnej aorty. Klinický obraz pacientov s cievnym ileom je veľmi rôznorodý od obrazu akútneho brucha až po pomaly sa vyvíjajúci obraz abdominálneho diskomfortu . Určenie včasnej diagnózy a adekvátnej liečby je veľmi obtiažne a preto je mezenteriálna ischémia jednou z najdramatickejších neúrazových náhlych brušných príhod s vysokým stupňom mortality (60–90 %) [3]. Do 50. rokov minulého storočia sa diagnóza cievneho ileu stanovila počas operačnej intervencie, alebo len z nekropsie. Od 60. rokov dvadsiateho storočia sa výrazne zlepšili diagnostické možnosti v diagnostike náhlych brušných príhod predovšetkým introdukciou nových zobrazovacích techník do klinickej praxe.
PACIENTI A VÝSLEDKY
V období rokov 1996–2006 sme operovali na Chirurgickej klinike pre diagnózu cievneho ileu 26 pacientov. Pomer mužov a žien bol 9 : 17, s vekovým rozpätím od 46 do 94 rokov, s priemerným vekom pacientov 75,6 rokov. 88 % pacientov bolo starších ako 60 rokov. Podľa dĺžky trvania anamnézy sme rozdelili pacientov do dvoch skupín: I. skupina – 22 pacientov s príznakmi náhlej brušnej príhody trvajúcimi viac ako 12 hodín, II. skupina – 4 pacienti s príznakmi náhlej brušnej príhody trvajúcimi menej ako 12 hodín. Všetci pacienti mali výrazné bolesti brucha neurčitej lokalizácie, zvracanie, riedke stolice, alebo zástavu vetrov a stolice Lokálny nález pri fyzikálnom vyšetrení brucha bol často nejednoznačný. Spočiatku sme pozorovali difúznu bolestivosť brucha, neskôr bolo brucho priehmatné a bez palpačnej bolestivosti. Neskôr meteorizmus a následne rozvoj príznakov peritoneálneho dráždenia. Do 6 hodín od prijatia pacienta na oddelenie sme operovali 12 pacientov, po 6 hodinách od prijatia 14 pacientov. 8 polymorbídni pacienti, boli preložení na naše pracovidsko z interných kliník.
Každý pacient po prijatí na naše pracovisko mal realizovanú natívnu snímku brucha, sonografické vyšetrenie brušnej dutiny a echokardiografické vyšetrenie. V laboratórnom screeningu sme pozorovali v krvnom obraze masívnu leukocytózu, eleváciu hodnôt CRP, transamináz a LDH. Diagnózu cievného ileu sme predoperačne stanovili u 12 pacientov, z toho u 2 pacientov laparoskopickou revíziou brušnej dutiny. Arteriálnu embóliu sme verifikovali u 14 pacientov, z toho u dvoch do kmeňa AMS. Arteriálnu trombózu AMS sme verifikovali u 9 pacientov. U 3 pacientov sme objektivizovali venóznu trombózu vetiev vena mesenterica superior. Ako príčinu cievneho ileu sme určili arteriálnu trombózu, ak nebola hmatná pulzácia na AMS v radixe mezentéria. Ako príčinu cievneho ileu sme určili arteriálnu embóliu, ak bola hmatná pulzácia v priebehu prvých 5 cm kmeňa AMS a ako venóznu trombózu sme určili stav, ak boli hmatné arteriálne pulzácie v radixe mezenteriia a súčasne sme pozorovali vretenovité tromby vo vénach mezentéria.
V našom súbore 26 pacientov operovaných pre cievny ileus sme vykonali u 8 pacientov len exploratívnu laparotómiu. U 7 pacientov sme vykonali izolovanú resekcia tenkého čreva s primárnou anastomózou end-to-end. U 6 pacientov sme realizovalii subtotálnu resekciu tenkého čreva s pravostrannou hemikolektómiou s ponechaním minimálne 60 cm jejuna s obnovením pasáže gastrointestinálnym traktom jejuno-transversostómiou end-to-end. U 4 ďalších pacientov sme vykonali limitovanú resekciu ilea s pravostrannou hemikolektomiou s obnovením pasáže gastrointestinálnym traktom ileo-transversostómiou end-to-end. Embolektómiu embolu z kmeňa AMS. sme vykonali u 1 pacientky. U 5 pacientov (20 %), sme uskutočnili „second look“ operačnú intervenciu. Vo včasnom pooperačnom období sme pacientom korektne upravovali parametre vnútorného prostredia, aplikovali sme kompletnú parenterálnu nutríciu, nízkomolekulárne heparíny a kombináciu Cefalosporínov tretej generácie s Nitroimidazolovými preparátmi. V súbore 26 pacientov operovaných pre cievny ileus exitovalo do 30 dní po operačnej intervencii 22 pacientov (84,6 %). Súčasne sme zaznamenali 5,3dňovú priemernú dobu prežívania. Z 26 operovaných pacientov prežívajú štyria pacienti (15,4 %).
Deväťdesiat percent pacientov so známkami cievneho ileu sme hospitalizovali a následne operovali v rámci ústavnej pohotovostnej služby s klinickými príznakmi peritonitídy a ileu, so systémovou hypotenziou alebo v rozvinutom šoku, pričom sme nemali k dispozícii všetky potrebné diagnostické vyšetrovacie možnosti. Operačný výkon u tejto skupiny pacientov potvrdil pokročilé štádium ischémie s ireverzibilnými zmenami črevnej steny.
Obr. 1. Gangréna tenkého čreva – arteriálny uzáver Pic. 1. Gangrene of the small intestine – arterial closure 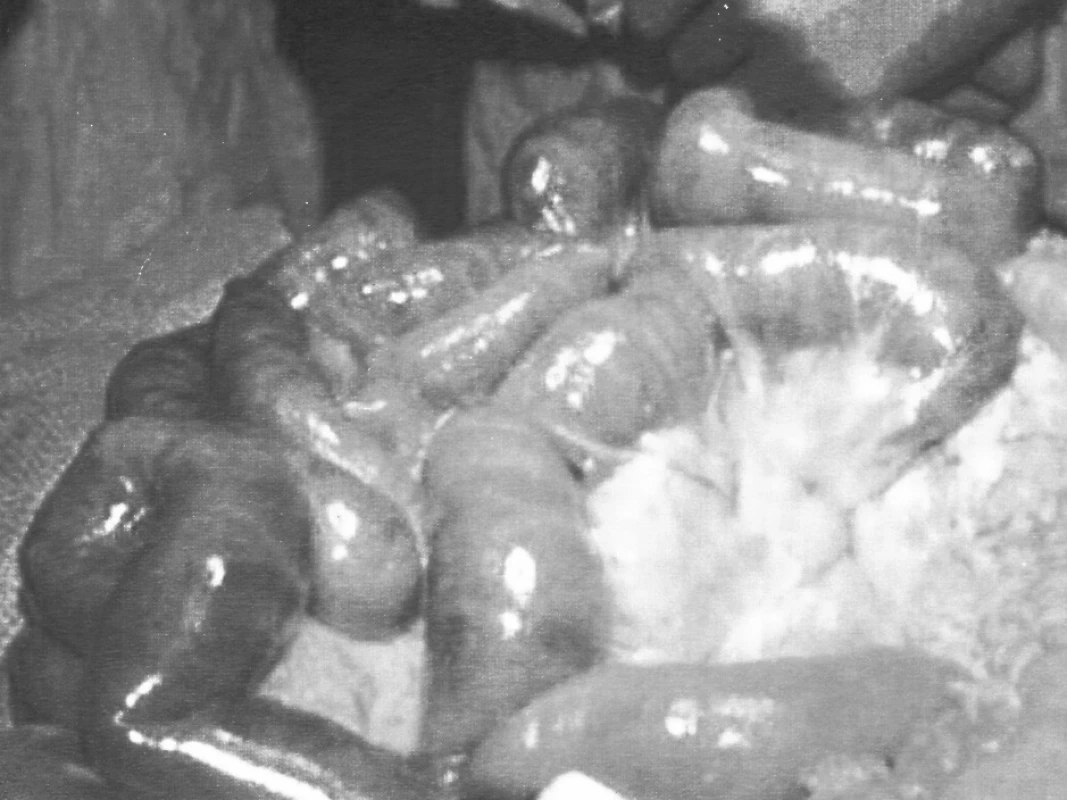
Obr. 2. Gangréna tenkého čreva – venózny uzáver Pic. 2. Gangrene of the small intestine – venous closure 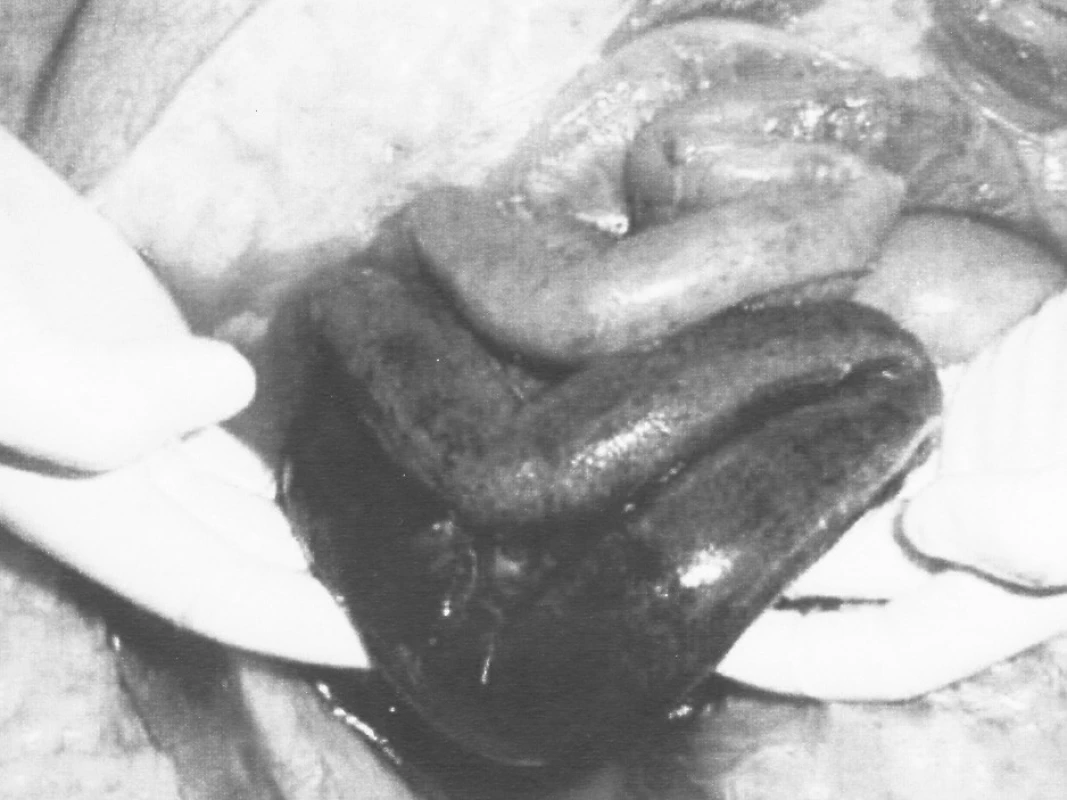
Tab. 1. Klasifikácia intestinálnej ischémie (Americká gastroenterologická spoločnosť z roku 2000) Tab. 1. Classification of the intestinal ischemia (American Gastroenterological Association, 2000) 
DISKUSIA
Črevná ischémia vedúca k cievnemu ileu je ochorenie populácie vo vyššej vekovej skupine s pridruženými chorobami. Preto je diferenciálna diagnostika náhle vzniknutých bolestí brucha so závažnými poruchami motoriky črevného traktu u starších ľudí veľmi zložitá. Na podklade etiológie a dynamiky rozvoja cievneho ileu hovoríme o okluzívnej a neokluzívnej mezenteriálnej ischémii. Americká gastroenterologická spoločnosť podľa klinického obrazu a dynamiky priebehu rozdeľuje viscerálnu ischémiu na akútnu mezenteriálnu ischémiu, chronickú mezenteriálnu ischémiu a ischemickú kolitídu [4].
U 50–60 % pacientov s cievnym ileom je príčinou okluzívnej poruchy črevnej perfúzie trombóza AMS. Najčastejšie vzniká v mieste odstupu AMS z aorty. Prexistujúci kolaterálny obeh môže oddialiť vznik nekrózy črevnej steny, alebo zmierniť jej klinické príznaky. Postprandiálne bolesti sú u tejto skupiny pacientov častým anamnestickým údajom. Klinické príznaky sa začnú objavovať pri zúžení priechodnosti lúmenu čreva o viac ako 50 % [5]. Arteriálna embólia, najčastejšie do AMS je príčinou okluzívnych porúch viscerálnej perfúzie u 36–50 % pacientov s cievnym ileom. Venózna trombóza je príčinou akútnej mezenteriálnej ischémie u 5–15 % pacientov s cievnym ileom [3] Mezenteriálna venózna trombóza môže vzniknúť aj sekundárne pri volvule, strangulácii alebo pri invaginácii črenej kľučky. Neokluzívna mezenteriálna ischémia (črevný infarkt, hemoragická nekrotizujúca enteropatia) bez mezenteriálneho cievneho uzáveru je príčinou mezenteriálnych ischémií u 20–30 % pacientov s cievnym ileom so 70–100% mortalitou [6]. Pri tejto forme mezenteriálnej ischémie sú všetky mezenteriálne artérie a vény priechodné, ale dochádza ku výraznej redukcii prúdenia krvi v ich lúmene, pri nízkom srdcovom výdaji, ako tzv. „low output“ fenomén [7]. Klinický obraz akútnej viscerálnej ischémie (akútny cievny ileus) nie je uniformný a stanovenie včasnej diagnózy a i v súčasnosti vysoká mortalita sú závažným medicínskym problémom [3]. V klinickom obraze dominuje náhla, intenzívna a krutá bolesť s necharakteristickým fyzikálnym nálezom pri vyšetrení brucha. Sprievodnými príznakmi sú reflektorické zvracanie, spočiatku reflektorická hyperperistaltika s riedkou stolicou s prímesou krvi, ktorá neskôr prechádza do črevnej paralýzy. Výsledkom patofyziologických zmien je systémová hypotenzia, hypovolémia s oligúriou, šokový stav s následným rozvojom ARDS a SIRS [8, 4].
Podľa dynamiky priebehu rozlišujeme tri štádiá akútnej viscerálnej ischémie: inciciálne, latentné a terminálne (Tab. 2) [9].
Tab. 2. Štádiá akútnej mezenteriálnej ischémie Tab. 2. Acute mesenterial ischemia staging 
V diagnostike cievneho ileu sa zameriavame predovšetkým na presný odber anamnézy, dôležitý je vek pacienta a prítomnosť kardiovaskulárnych ochorení predovšetkým tých, ktoré sú spojené s kardiálnou arytmiou. Z laboratórnych vyšetrení je patognomická vysoká hodnota leukocytov (viac ako 5x109). Zvýšená hladina proteínov akútnej fázy, LDH, CK, AST, ALT a zvýšená hodnota pankreatickej amylázy sú už známkami rozvinutého transmurálneho črevného infarktu [10]. Natívna RTG snímka brucha je základnou diagnostickou modalitou. CT vyšetrenie na kvalitnom pristroji môže pomôcť pri diferenciálnej diagtnostike cievneho ileu. Selektívna angiografia je v súčasnosti „zlatým“ diagnostickým štandardom s vysokým diagnostickým a aj potenciálne terapeutickým potenciálom [11]. Výnimkou je len diagnostika venóznej trombózy, pri ktorej je senzitivita selektívnej angiografie len 71 % [12]. Angiografia definuje miesto a typ cievneho uzáveru a súčasne umožňuje realizovať arteriálnu farmakologickú revaskularizáciu. Benefit farmakologickej revaskularizácie závisí od terminovania výkonu. Ak sa začne s revaskularizáciou skôr ako za 12 hodín od prvých príznakov mezenteriálnej ischémie je jej účinnosť pomerne vysoká [7].
Úspech chirurgickej terapie mezenteriálnej ischémie závisí od celkového stavu pacienta, od dĺžky trvania ochorenia a od štádia patologických zmien črevnej steny. Pri angiografickom vyšetrení a rozpoznanej príčine uzáveru AMS sa ihneď vykoná revaskularizačný výkon (embolektómia, aortomezenterický alebo aortoceliakálny bypass, „patch“ angioplastika, endoluminálna angioplastika, endarterektómia so stentom, trombendarterektómia alebo reimplantácia AMS) [13].
V chirurgickej terapii akútnej mezenteriálnej ischémie napriek mnohým chirurgickým možnostiam je absolútne prevládajúcou operačnou modalitou resekcia gangrenózneho úseku črevného traktu, čo priamo súvisí s peroperačným nálezom rozsiahlych gangrenóznych zmien črevnej steny. Pravidlom je realizácia extenzívnych resekcií črevných kľučiek s následnym vznikom syndrómu „krátkeho čreva“ [14]. Po resekcii viac ako 50 % dĺžky tenkého čreva vzniká malnutrícia. Po odstránení viac ako 70 % dĺžky tenkého čreva je nevyhnutná intenzívna pooperačná nutričná podpora. Po resekcii viac ako 80 % dĺžky tenkého čreva a s ponechaním jeho časti kratšej ako 60 cm možno dosiahnuť normálny nutričný stav pacienta len kompletnou parenterálnou nutríciou [14]. Pri pochybnostiach o vitalite ponechaných črevných kľučiek a anastomózy indikujeme „second look“ operačný výkon za 12–24 hodín po primárnom operačnom výkone. U pacientov s embóliou AMS je vyššia pravdepodobnosť opakovanej operačnej revízie a následnej reresekcie črevných kľučiek, ako u pacientov s trombózou AMS [15].
Prognóza pacientov s mezeneriálnou ischémiou, ktorá vyústi do cievneho ileu je veľmi zlá., čo súvisí s obligatórne neskorým stanovením správnej diagnózy a s peroperačným nálezom pokročilých gangrenóznych zmien rozsiahlych častí črevného traktu. Príčinou vysokej pooperačnej mortality pacientov s cievnym ileom je najčastejšie multiorgánové zlyhanie (62 %), rozvinutý septický šok (25 %) a rozvoj akútneho respiračného distress syndrómu (10 %) [15].
ZÁVER
Autori uvádzajú výsledky diagnostiky a chirurgickej terapie cievneho ileu na Chirurgickej klinike v Nitre od roku 1996 do roku 2006 Cieľom ich práce je poukázať na vysokú mortalitu tohto pomerne zriedkavého ochorenia. Nešpecifický klinický obraz je najčastejšou príčinou neskorého stanovenia správnej diagnózy a „zdržanlivosti“ v terapeutickom postupe. V záujme zlepšenia prognózy pacientov s cievnym ileom upozorňujú autori na správne a včasné stanovenie diagnózy s využitím modernej neinvazívnej diagnostiky a angiografie V chirurgickej terapii okrem klasických resekčných výkonov v závislosti na celkovom stave pacienta, pokročilosti patologicko anatomických zmien na črevnom trakte a daných možností pracoviska doporučujú vykonať revaskularizačné operačné výkony. Laparoskopiu doporučujú využívať primárne, ale i pri „second look“ operačných intervenciách pri posudzovaní vitality črevnej steny.
Doc. MUDr. E. Bakoš, CSc.
Chirurgická klinika FN Nitra
Špitálska 6
950 01 Nitra
Slovenská republika
Zdroje
1. Horton, K. M., Fishman, E. K. Multi-detector row CT of mesenteric ischemia: can it be done? Radiographics, 2001, 21: s. 1463.
2. Chlapík, D. Akútna črevná ischémia. Rozhl. Chir., 1999, 78,7: s. 351–354.
3. Chabert, S., Porcheron, J., Balique, J. G. Management of acute intestinal arteriae ischemia. J. Chir., 1999, 136: s. 130.
4. Yasuhara, H., et al. Acute mesenteric ischemia: the challenge of gastroenterology. Surg. Today, 2005, 35: s. 185–195.
5. Resch, T., Lindh, M., Dias, N., Uher, P. Endovascular recanalisation in occlusive mesenteric ischemia – feasibility and early results. Eur. J. Vasc. Endovasc. Surg., 2005, 29: s. 199.
6. Vicente, D. C., Kazmers, A. Acute mesenteric ischemia. Curr. Opin. Cardiol., 1999, 14: s. 453–458.
7. Haglund, U., Lundgren, O. Non-occlusive acute intestinal vascular failure. Br. J. Surg., 1977, 66: s. 155–158.
8. Černý, J. Špecialna chirurgia 1. Martin: Osveta, 1990, s. 432–436.
9. Rhee, R. Y., Gloviczki, P., Mendonca, C. T., et al. Mesenteric venous thrombosis: Still a lethal disease in the 1990s. J. Vasc. Surg., 1994, 20: s. 688.
10. Gatialova, K., Mištuna, D., Huľo, E., Strelka, L., Dobrota, D., Mataková, T. Hodnotenie stanovených laboratórnych parametrov vo venóznej krvi pri akútnej mezenteriálnej ischémii. Sk. Chir., 2005, 4: s. 4–5.
11. Clavien, P. A., Muller, C., Harder, F. Treatment of mesenteric infarction. Br. J. Surg., 1987, 74: s. 500–503.
12. Novák, K., Vokrouhlecký, J., Beufort, J., Chmelova, R. Mezenteriální žilní trombózy – posun v léčebné stratégii? Rozhl. Chir., 2003, 82, 9: s. 497–501.
13. Huťan, M., Potičný, V., Baláž, P. Moderné trendy v liečbe difúznych peritonitíd. Rozhl. Chir., 79, 2000, č. 4, s. 171–174.
14. Park, W. M., et al. Contemporary management of acute mesenteric ischemia: factor associated with survival. J. Vasc. Surg., 2002, 35: s. 445.
15. Edwards, M. S., Cherr, G. S., Craven, T. E., et al. Acute occlusive mesenteric ischemia: surgical management and outcomes. Ann. Vasc. Surg., 2003, 17: s. 72–79.
Štítky
Chirurgia všeobecná Ortopédia Urgentná medicína
Článok vyšiel v časopiseRozhledy v chirurgii
Najčítanejšie tento týždeň
2007 Číslo 4- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Kombinace metamizol/paracetamol v léčbě pooperační bolesti u zákroků v rámci jednodenní chirurgie
- Antidepresivní efekt kombinovaného analgetika tramadolu s paracetamolem
-
Všetky články tohto čísla
- Ke stému výročí narození profesora MUDr. Bohuslava Niederle, DrSc.
- Chirurgické léčení krvácení z gastroduodenálního vředu
- Umělý svěrač u nemocných po kongenitálních malformacích anorekta
- Dlouhodobé výsledky po radikálních resekcích pro duktální adenokarcinom pankreatu – desetileté zkušenosti
- Naše zkušenosti s peroperační choledochoskopií
- Akútna intestinálna ischémia
- Ošetření střelných poranění a prevence vzniku komplikací v průběhu hojení
- Ošetření zlomenin proximálního humeru pomocí úhlově stabilního antegrádního zajištěného nitrodřeňového hřebu – prospektivní studie
- Bronchoplastické operace pro nemalobuněčný plicní karcinom
- Analýza regresivních změn v lymfatických metastázách plicního karcinomu po indukční chemoterapii
- Zpráva z kongresu
- Recenze
- Recenze
- Rozhledy v chirurgii
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Ošetření střelných poranění a prevence vzniku komplikací v průběhu hojení
- Chirurgické léčení krvácení z gastroduodenálního vředu
- Akútna intestinálna ischémia
- Dlouhodobé výsledky po radikálních resekcích pro duktální adenokarcinom pankreatu – desetileté zkušenosti
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



