-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Mezioborová spolupráce plastické a rekonstrukční chirurgie a ortopedie při ošetřování končetinových traumat. Souborný referát
Plastic and Reconstructive Surgery and Orthopaedics Interdisciplinary Cooperation in the Management of Extremity Injuries. Review
Gradual particularization of medicine, as witnessed during the second half of the 20th century, resulted in a detailed development of individual subspecializations. Association of therapeutic options resulting from enormous development of these subspecialization brought a new dimension to the treatment of formerly unmanageable conditions. The closest cooperation between a plastic surgeon and a traumatologist is required in the management of patients with serious extremitiy injuries. The conditions include, in particular, amputations of extremities without skeletal and soft tissue devastation, where replantation may be considered, and extensive soft tissue and skeletal injuries, requiring replacement of the missing soft tissue cover following the treatment of the skeletal parts. A new aspect of the cooperation includes common care for infected long bone fractures and osteomyelitides, where primary and extensive skeletal and soft tissue debridement is followed by covering the defect with a muscular or a musculocutaneous flap, facilitating reperfusion and infection management.
Key words:
interdisciplinary cooperation – replantation of extremities – soft tissue defects – osteomyelitis
Autori: A. Nejedlý 1; V. Džupa 2; M. Tvrdek 1
Pôsobisko autorov: Klinika plastické chirurgie 3. LF UK a FN Královské Vinohrady, Praha, přednosta: doc. MUDr. M. Tvrdek ; Ortopedicko-traumatologická klinika 3. LF UK a FN Královské Vinohrady, Praha přednosta: prof. MUDr. J. Bartoníček, DrSc. 2
Vyšlo v časopise: Rozhl. Chir., 2008, roč. 87, č. 6, s. 322-327.
Kategória: Souborný referát
Súhrn
Postupná partikularizace medicíny, které jsme byli svědky ve druhé polovině 20. století, vedla k detailnějšímu rozvoji jednotlivých podoborů. Spojení terapeutických možností vzniklých enormním rozvojem těchto podoborů přineslo novou dimenzi při léčení dříve nezvládnutelných stavů. Spolupráce plastického chirurga a traumatologa je nejtěsnější při péči o pacienty se závažnými končetinovými traumaty. Jedná se zejména o amputace končetin bez devastace skeletu a měkkých tkání, u kterých je možné se pokusit o replantaci a rozsáhlá poranění měkkých tkání a skeletu vyžadujících po ošetření skeletu náhradu chybějícího měkkotkáňového krytu. Novým aspektem této spolupráce je společná péče o infikované zlomeniny a osteomyelitidy dlouhých kostí, u kterých po provedení primárního a rozsáhlého debridement skeletu a měkkých tkání následuje krytí defektu muskulárním nebo muskulokutánním lalokem umožňující novou perfuzi a zvládnutí infektu.
Klíčová slova:
mezioborová spolupráce – replantace končetin – defekty měkkých tkání – osteomyelitidaÚVOD
Interdisciplinární péče při léčbě závažných stavů je běžným prostředkem současné medicíny. Tento trend je patrný i při ošetřování poranění pohybového aparátu. Spolupráce plastického chirurga a traumatologa je nejtěsnější při péči o pacienty se závažnými končetinovými traumaty. Jedná se zejména o amputace končetin bez devastace skeletu a měkkých tkání, u kterých je možné se pokusit o replantaci, a rozsáhlá poranění měkkých tkání a skeletu vyžadujících po ošetření skeletu náhradu chybějícího měkkotkáňového krytu. Mezioborová spolupráce v těchto případech využívá možnosti obou oborů a erudici poměrně odlišně orientovaných odborníků při provedení stabilizace poraněného skeletu a následného rekonstrukčního výkonu včetně obnovení prokrvení replantátu.
MIKROCHIRURGICKÁ TECHNIKA
Základním předpokladem pro rekonstrukce měkkých tkání končetin bylo zavedení mikroneurovaskulární techniky v 60. letech minulého století. Je bezesporu zajímavé, že první replantace palce byla provedena až v roce 1965, když víme, že operační mikroskop byl použit již v 30. letech minulého století a jemné nástroje při práci se zvětšením používali například hodináři podstatně dříve. Příčinou byla absence jemného atraumatického šicího materiálu. Právě v roce 1965 byl uvedený na trh šicí materiál síly 8-0, který umožňoval provést anastomózu digitální cévy [4]. Stejně jako pro jiné chirurgické obory bylo použití mikroneurovaskulární techniky významné a rozšířilo zásadně obor plastické a rekonstrukční chirurgie nejprve o replantační chirurgii a o dvě desetiletí později o volné přenosy tkáňových celků.
SPOLUPRÁCE PLASTICKÉ A REKONSTRUKČNÍ CHIRURGIE A ORTOPEDIE VE FNKV
V současné Fakultní nemocnici Královské Vinohrady byly na Klinice plastické chirurgie v roce 1983 provedeny první replantace v oblasti horní končetiny a postupně založeno replantační centrum s nepřetržitým servisem. V roce 1985 byla založena Ortopedicko-traumatologická klinika. Oba přednostové klinik, prof. Miroslav Fára a prof. Oldřich Čech, si byli vědomi možností obou oborů a od roku 1985 začala podle jejich představ úzká spolupráce realizovaná týmy lékařů obou klinik. Tato spolupráce přinesla v posledních 20 letech řadu efektivních postupů pro pacienty léčené primárně jedním či druhým oborem.
Nejprve se spolupráce týkala vysokých replantací v oblasti horní končetiny. V tomto případě byla aplikace zevní fixace nesmírným přínosem pro plastického chirurga. Později se rozvinula spolupráce při doplňování měkkých tkání u otevřených zlomenin s rozsáhlou devastací měkkých tkání zvláště v oblasti bérce formou volného přenosu tkáně – muskulárního nebo muskulokutánního laloku. Tento postup umožnil sanovat poraněné končetiny dříve nezachranitelné.
V současné době spolupráce mezi oběma obory pokračuje v těchto uvedených problematikách. Další nová spolupráce se týká rozšiřování indikací osvědčených terapeutických metod. V polovině 90. let byly díky společnému projektu upřesněny časové relace indikace časného krytí zlomenin zejména v oblasti bérce s rozsáhlým defektem měkkých tkání (Grant IGA MZ ČR 1651-3: Význam užití časných tkáňových přenosů při komplexní léčbě defektních poranění dolní končetiny [5]). Nyní probíhá řešení opět společného projektu zaměřeného na upřesnění indikací odloženého a pozdního krytí infikovaných defektů v oblasti bérce při čerstvé zlomenině nebo rozvinuté osteomyelitidě (Grant IGA MZ ČR NR 8538-4: Komplexní léčba infekčních komplikací devastujících poranění bérce).
REPLANTACE KONČETIN
První replantaci, replantaci traumaticky odděleného palce, provedli v roce 1965 dva japonští plastičtí chirurgové Shigeo Komatsu a Susumu Tamai [4]. Od té doby se stal tento výkon rutinním postupem v případě ošetření indikovaných amputačních poranění.
Replantaci můžeme definovat jako obnovení kontinuity traumatem oddělených periferních, dobře prokrvených tkání lidského těla. Nejvíce je těmito úrazy postižena oblast horních končetin. Je třeba mít na mysli, že smyslem replantace není jenom obnovení integrity jedince, ale zároveň také efektivní obnovení funkce replantované části končetiny [6]. Ne vše, co je replantovatelné, je tedy indikované pro replantaci. V současné době jsou dána základní kriteria pro indikaci replantace v oblasti horní a dolní končetiny, ale vzhledem rozmanitému stavu pahýlu a amputátu a s ohledem na předchorobí pacienta i jeho celkový stav po úrazu je přístup k indikaci individuální.
Ultrajemné anatomické struktury, jako jsou cévy a nervy ruky, jsou při replantaci ošetřovány pomocí mikrochirurgické techniky. Základními kameny této techniky jsou zvětšení, instrumentárium a šicí materiál. Zvětšení je zapotřebí pro to, aby zrak operatéra dokázal přesně vnímat jemné pohyby jeho ruky. Jinými slovy, lidská ruka je apriori schopná jemných pohybů, které oko přesně nevidí. Proto musí být zrak vyzbrojený zvětšením. Potom je možné využít mikroinstrumentária a jemného šicího materiálu pro jisté a úspěšné provedení anastomózy cévy průsvitu 1–3 mm. Tím je umožněno provést anastomózu například digitální artérie nebo suturu digitálního nervu.
Postup replantace v oblasti horní končetiny spočívá v provedení osteosyntézy skeletu a následném ošetření šlach, šlachových povázek a periferních nervů, a dále v obnovení průtoku krve replantátem. Do úrovně amputace při bazích metakarpů je replantace včetně provedení uspokojivé osteosyntézy plně v kompetenci plastického chirurga. Při sanaci skeletu je možné využít osově, šikmo nebo zkříženě zavedené Kirschnerovy dráty (v případě potřeby pojištěné drátěnými kličkami), miniosteosyntézu nebo i okamžitou implantaci umělých kloubů v případě intrartikulárně vedené amputace. Jako příklady uvádíme replantaci palce (Obr. 1) a replantaci ve dlani (Obr. 2).
Obr. 1. Replantace palce ruky: a – amputovaný palec, b – stav po replantaci. Fig. 1. Thumb replantation: a – amputated thumb, b – post- replantation condition. 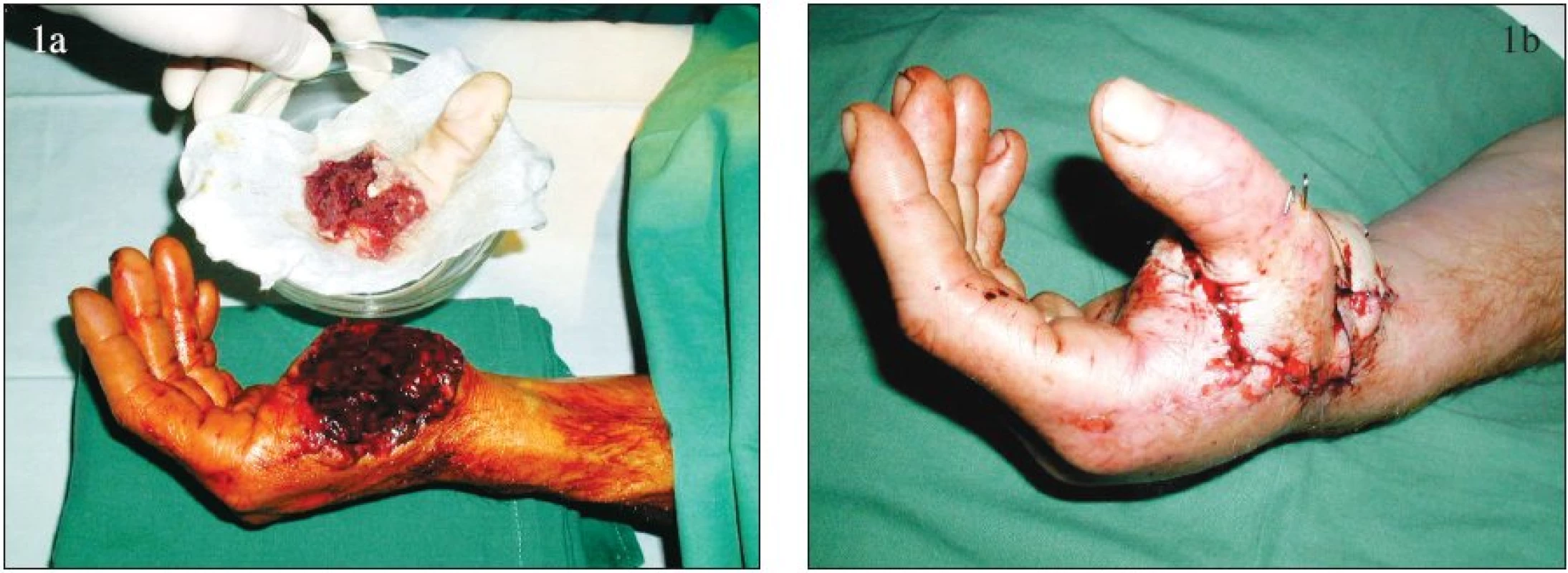
Obr. 2. Replantace v oblasti dlaně: a – nález po úrazu s amputací ve dlani, b – pooperační RTG snímek, c – stav po replantaci. Fig. 2. Palm region replantation: a – amputation in the palm following the trauma, b – postoperative x-ray view, c – post- replantation condition. 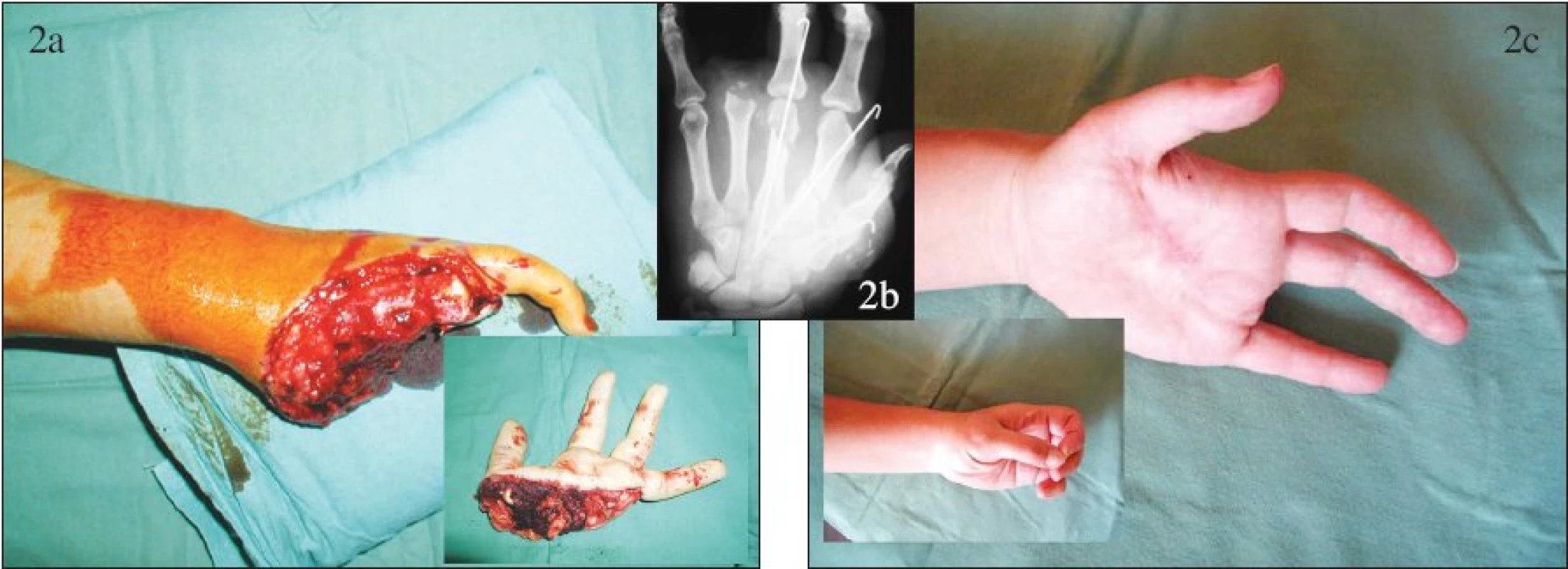
U tzv. vysokých amputací od zápěstí proximálně se situace dramaticky mění a na osteosyntézu jsou při replantaci kladené vysoké nároky. Proto hned při prvních vysokých replantacích byla úspěšně využita spolupráce obou oborů a postupně byly tyto nároky specifikované. Osteosyntéza by měla být časově nenáročná (jelikož je prvním krokem replantace), stabilní, maximálně šetřící měkké tkáně, umožňující dobrý přístup při ošetření měkkých tkání při replantaci, po replantaci korigovatelná a odstranitelná po zahojení skeletu. Je zřejmé, že tyto uvedené nároky splňuje dobře provedená a případ od případu modifikovaná zevní fixace (Obr. 3).
Obr. 3. Replantace horní končetiny v předloktí: a – amputát, b – pahýl, c – stav po replantaci s patrnou zevní fixací, d – funkční nález po zhojení. Fig. 3. Forearm replantation: a – amputate, b – stub, c – post- replantation condition with external fixation, d – functional findings following its healing. 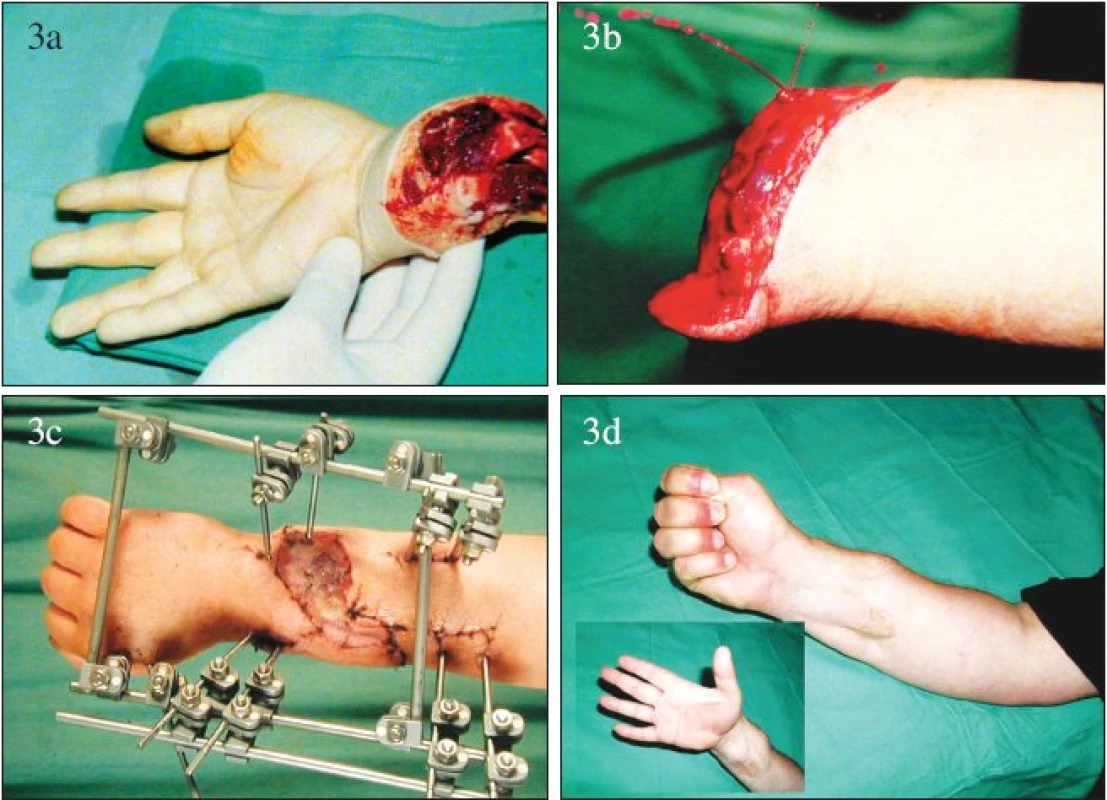
PŘENOS VOLNÝCH MUSKULÁRNÍCH A MUSKULOKUTÁNNÍCH LALOKŮ
Druhou oblastí, jak již bylo uvedeno, těsné spolupráce obou oborů je ošetřování devastujících končetinových poranění. Rozsáhlý měkkotkáňový defekt přináší dvě závažná rizika: kost nekrytá dobře perfundovanou tkání je obtížně zhojitelná a snadno infikovatelná z vnějšího prostředí. Rozvoj infekce v oblasti hojícího se skeletu může vést ke vzniku infikovaného pakloubu, kdy vedle chronického hnisavého procesu se všemi možnými důsledky pro organismus je pacient omezen nefunkční končetinou při porušené integritě skeletu.
Rozvoj metody volných tkáňových přenosů nebo také volných laloků mikrochirurgickou cestou v 90. letech minulého století posunul péči o pacienty s defektem měkkých tkání po končetinovém poranění do úplně nové dimenze. Volný lalok můžeme chápat jako přenos bloku tkáně na jeho odpojené cévní stopce (v uvažované aplikaci nejčastěji m. gracilis, m. latissimus dorsi a m. rectus abdominis). V místě defektu je prokrvení přeneseného laloku obnoveno mikrochirurgicky provedenými anastomózami mezi cévami stopky laloku a tzv. příjmovými cévami připravenými v blízkosti defektu (Obr. 4). To vše samozřejmě následuje po dokonale provedeném debridement skeletu i měkkých tkání a provedení stabilní osteosyntézy poraněného skeletu obvykle pomocí zevní fixace.
Obr. 4. Technika volného přenosu laloku: a – muskulární lalok po odpojení vaskulární stopky, b – anastomózy mezi cévní stopkou laloku a příjmovými cévami Fig. 4. Free- flap technique: a – muscular flap after the vascular pedicle detachment, b – anastomoses between the vascular pedicle of the flap and the supply vessels 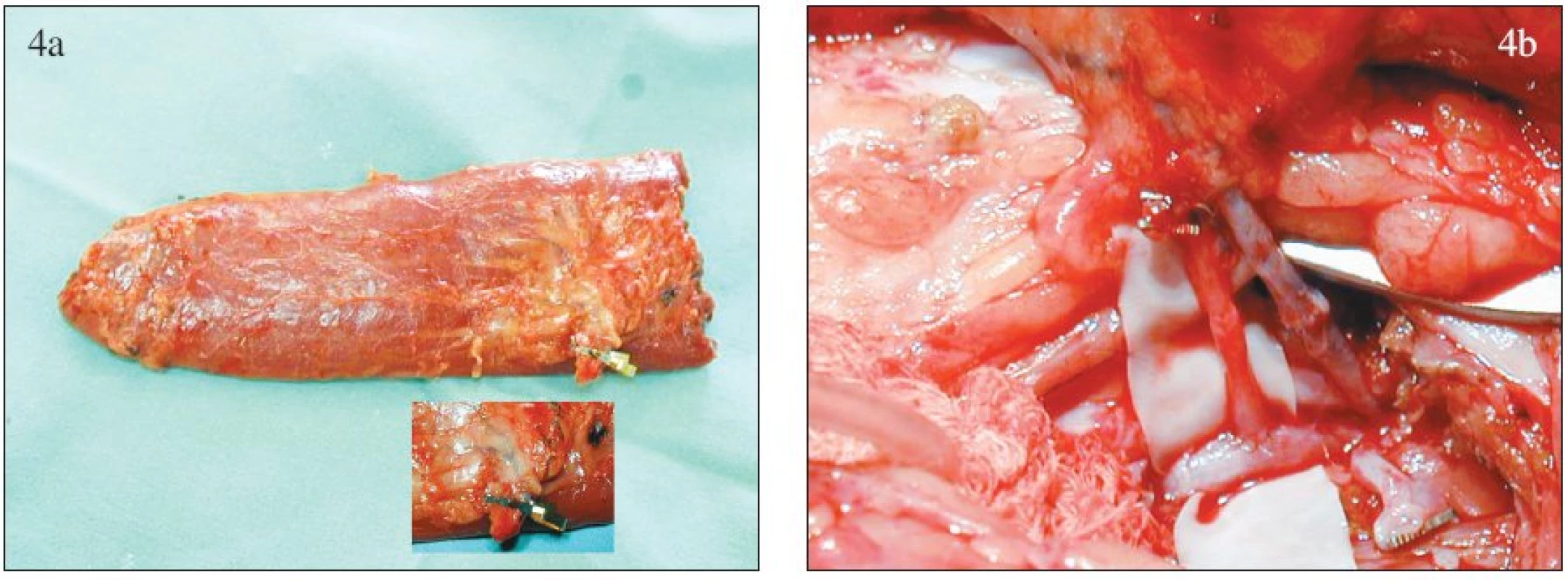
Z hlediska časového rozeznáváme čtyři typy krytí pomocí laloků: urgentní (do 48 hodin po úrazu), akutní (mezi 3. a 14. dnem po úrazu), odložené (ve 3. a 4. týdnu po úrazu), pozdní (po 4. týdnu od úrazu).
Výhodou urgentního krytí je minimalizace doby kontaktu poraněného skeletu s vnějším prostředím [3]. Nevýhodou tohoto postupu je krátký odstup od úrazu, kdy zejména pacient po sdruženém traumatu či polytraumatu nemusí být obvykle ještě v kondici umožňující podstoupit několikahodinový operační výkon. Navíc při urgentním krytí nemůžeme zcela eliminovat riziko, že pod přeneseným lalokem již nedojde k rozvoji dalších nekróz, jelikož se při primárním debridement provedeném bezprostředně po úrazu nemusí vždy podařit dokonalé odstranění všech úrazem poškozených měkkých tkání.
Akutní krytí je nejvhodnější způsobem řešení defektů měkkých tkání končetinových traumat (Obr. 5). Při tomto postupu jsou eliminovány nevýhody a rizika předchozího postupu, přitom je výkon proveden dostatečně včas před rozvojem sekundární infekční komplikace [2].
Obr. 5. Krytí akutního defektu měkkých tkání bérce volným muskulárním lalokem: a – peroperační nález po provedení rozsáhlého debridement, b – přenesený lalok m. gracilis Fig. 5. Coverage of the acute calf soft tissue defect with a free muscular flap: a – peroperative finding following extensive debridement, b – m. gracilis flap 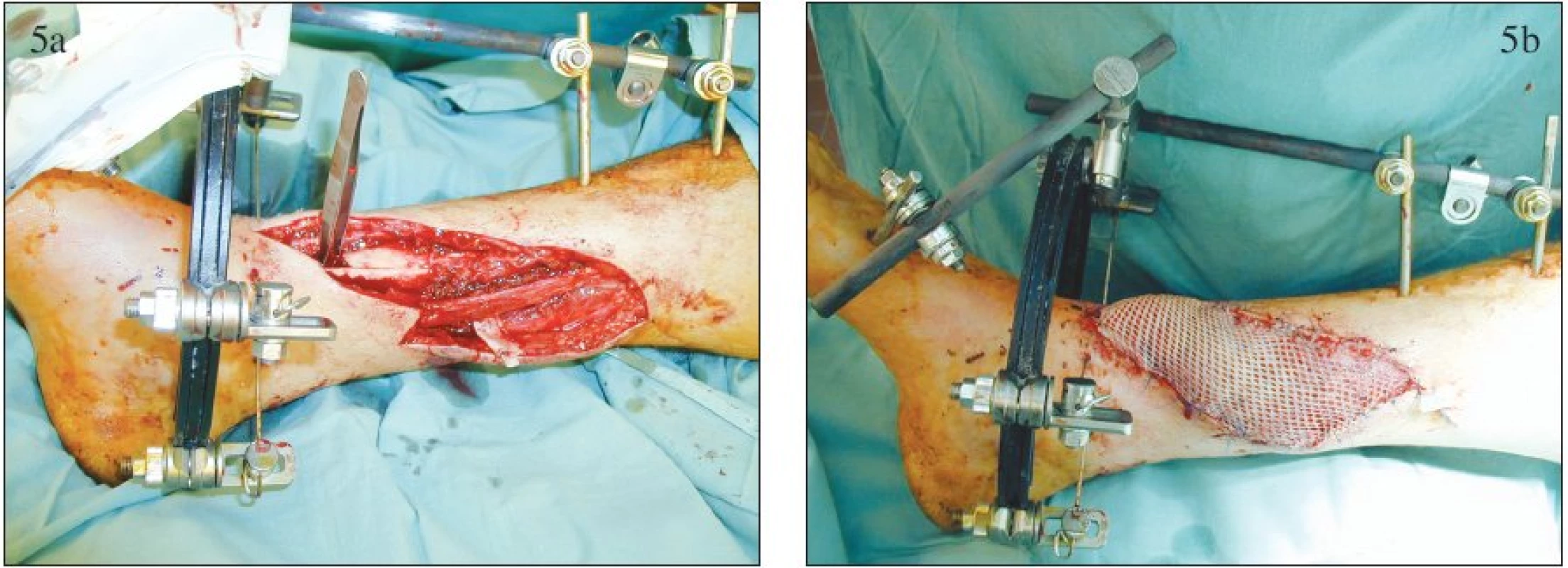
Odložené krytí je východiskem z nouze u výše zmíněných pacientů se sdruženými traumaty a polytraumaty. Čím déle je definitivní výkon nutné odkládat, tím vyšší je riziko sekundární infekční komplikace [1]. Při léčení našich pacientů jsme vypozorovali, že po 4. týdnů od úrazu měli všichni pacienti defektní plochy infikované, nezřídka nozokomiálními bakteriálními kmeny.
Pozdní krytí již nepovažujeme pouze za řešení defektu, ale za způsob interdisciplinární léčby infektů pohybového aparátu po muskuloskeletálním poranění (Obr. 6). Tento postup nám v posledních letech umožnil u 81 % pacientů zhojit skelet i defekt měkkých tkání a u dalších 11 % sanovat infekt. Je nadějí pro záchranu končetiny u těch nejzávažněji poraněných pacientů a pro pacienty s rozvinutou osteomyelitidou [7, 8]. Ovšem veškeré naše snažení směřuje k možnosti akutního nebo alespoň odloženého krytí měkkotkáňových defektů.
Obr. 6. Krytí defektu měkkých tkání bérce v terénu infikovaného skeletu volným muskulárním lalokem: a – defekt měkkých tkání, b – stav po interdisciplinární léčbě. Fig. 6. Coverage of the calf soft tissue defect with a free muscular flap, in a terrain of skeletal infection: a – soft tissue defect, b – post- interdisciplinary management condition. 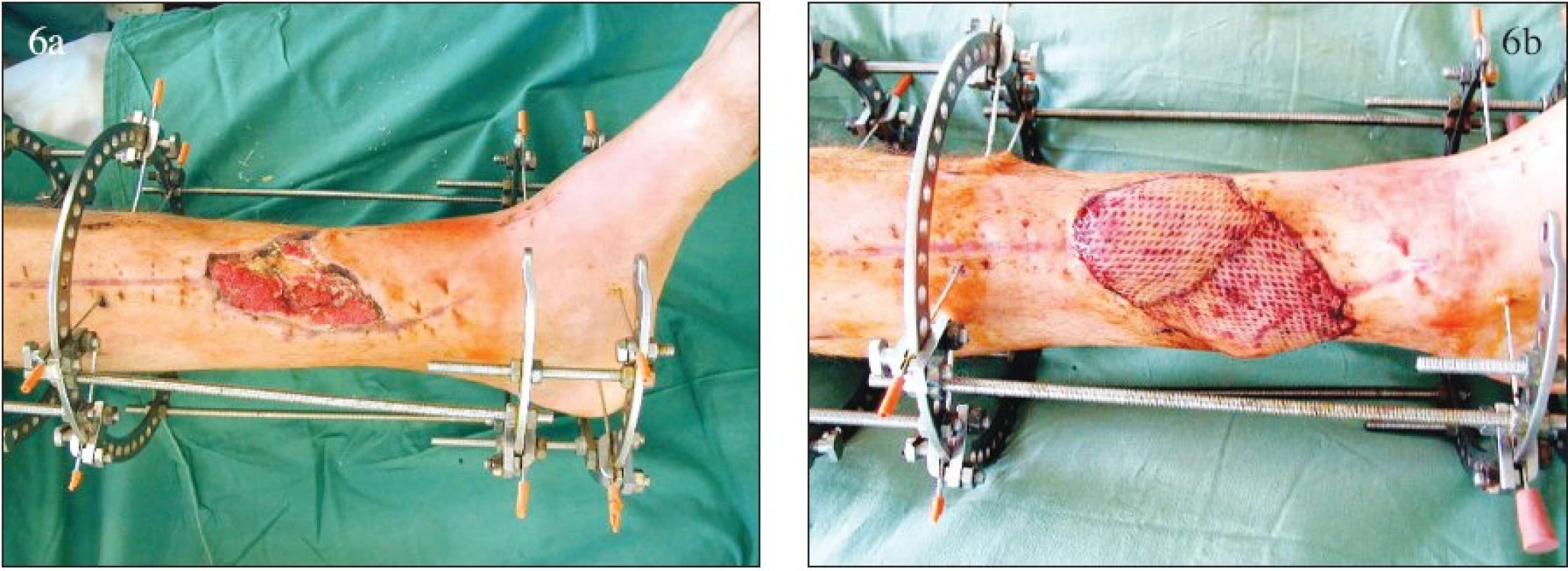
Z hlediska technického provedení operace rozeznáváme jednodobý a dvojdobý výkon.
Jednodobý výkon si můžeme dovolit v případech, kdy při primárním debridement dosáhneme dokonalého ošetření měkkých tkání i skeletu, zbavíme postiženou oblast všech nekrotických tkání a obnovíme kapilární krvácení ve spodině defektu. Pak v jedné době může plastický chirurg defekt zakrýt volným muskulárním nebo muskulokutánním lalokem.
Dvojdobý výkon je většinou určen pro pacienty s chronickou osteomyelitidou, kdy infekční proces působí dlouho a postihuje rozsáhlou část kostní tkáně postiženého skeletu. Tehdy ani sebepečlivěji provedené debridement nemůže vyloučit přítomnost dalších infikovaných tkání či sekvestrů. Pak je lepší odložit krytí na druhou dobu, kdy nás rozvoj granulací na ošetřených plochách a opakované negativní kultivační nálezy ze stěrů z těchto ploch ubezpečí o naději na úspěšnou eradikaci infekčního procesu.
ZÁVĚR
Postupná partikularizace medicíny, které jsme byli svědky ve druhé polovině 20. století, vedla k detailnějšímu rozvoji jednotlivých podoborů. Přísně oborový pohled zpočátku eliminoval možnost komplexního přístupu jednotlivých odborníků při léčbě konkrétního onemocnění. Avšak spojení terapeutických možností vzniklých enormním rozvojem těchto podoborů přineslo novou dimenzi při léčení dříve nezvládnutelných stavů. Příkladem takového nového přístupu je propojení dvou chirurgických oborů s odlišně definovaným předmětem zájmu i samostatnými léčebnými postupy, plastické a rekonstrukční chirurgie a ortopedie, na poli péče o pacienty s končetinovými traumaty.
Publikace vznikla v rámci řešení grantu IGA MZ ČR NR/8535-4: Komplexní léčba infekčních komplikací devastujících poranění bérce.
Publikace je věnována 85. narozeninám prof. MUDr. Miroslava Fáry, DrSc., a 80. narozeninám
prof. MUDr. Oldřicha Čecha, DrSc.
Doc. MUDr. A. Nejedlý
Klinika plastické chirurgie 3. LF UK a FNKV
Šrobárova 50
100 34 Praha 10
e-mail: a.nejedly@volny.cz
Zdroje
1. Bihariesingh, V. J., Stolarczyk, E. M., Karim, R. B., van Kooten, E. O. Plastic solutions for orthopaedic problems. Arch. Orthop. Trauma Surg., 2004, 124, 73–76.
2. Duman, H., Sengezer, M., Celikoz, B., Turegun, M., Isik, S. Lower extremity salvage using a free flap associated with the Ilizarov method in patients with massive combat injuries. Ann. Plast. Surg., 2001, 46, 108–112.
3. Heller, L., Levin, L. S. Lower extremity microsurgical reconstruction. Plast. Reconstr. Surg., 2001, 108, 1029–1041.
4. Komatsu, S., Tamai, S. Successful replantation of a kompletly cut-of tumb. Plast. Reconstr. Surg, 1968, 42, 374–377.
5. Nejedlý, A., Tvrdek, M., Stehlík, J. Závěrečná zpráva grantu IGA MZ ČR 1651-3 „Význam užití časných tkáňových přenosů při komplexní léčbě defektních poranění dolní končetiny“. Praha: 3. LF UK, 1995, 86.
6. Nejedlý, A. (Ed) Základy replantační chirurgie. Praha: Grada Publishing, 2003, 125.
7. Salvana, J., Rodner, C., Browner, B. D., Livingston, K., Schreiber, J., Pesanti, E. Chronic osteomyelitis: results obtained by an integrated team approach to management. Conn. Med., 2005, 69, 195–202.
8. Tvrdek, M., Nejedlý, A., Kletenský, J., Kufa, R. Treatment of chronic osteomyelitis of the lower extremity using free flap transfer. Acta. Chir. Plast., 1999, 41, 46–49.
Štítky
Chirurgia všeobecná Ortopédia Urgentná medicína
Článok vyšiel v časopiseRozhledy v chirurgii
Najčítanejšie tento týždeň
2008 Číslo 6- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Kombinace metamizol/paracetamol v léčbě pooperační bolesti u zákroků v rámci jednodenní chirurgie
- Antidepresivní efekt kombinovaného analgetika tramadolu s paracetamolem
-
Všetky články tohto čísla
- CT nálezy etylizovaných pacientov po ľahkom kraniocerebrálnom poranení
- Miniinvazivní chirurgie spontánního pneumotoraxu – indikace a operační technika
- Současný význam biologických a nebiologických eliminačních metod v léčbě akutního selhání jater
- Infekce chirurgického místa po operacích na aborální části GIT
- Ruptura aneuryzmatu břišní aorty do dolní duté žíly
- Leiomyom přední stěny břišní
- Cystický feochromocytóm, imitujúci cystu pečene
- Short bowel syndróm a limity resekčnej chirurgie tenkého čreva
- Chronická rana ako prekanceróza (Marjolinov ulkus)
- Mezioborová spolupráce plastické a rekonstrukční chirurgie a ortopedie při ošetřování končetinových traumat. Souborný referát
- Ventrálna hernia spojená s morbídnou obezitou – kedy operovať?
- Jubilant – prof. MUDr. Bohumil Potrusil, CSc.
- Rozhledy v chirurgii
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Short bowel syndróm a limity resekčnej chirurgie tenkého čreva
- Cystický feochromocytóm, imitujúci cystu pečene
- Ventrálna hernia spojená s morbídnou obezitou – kedy operovať?
- Miniinvazivní chirurgie spontánního pneumotoraxu – indikace a operační technika
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



