-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Artroplastika krční ploténky (Prodisc-C): analýza výsledků po 3–4 letech sledování
Cervical Disc Arthroplasty (Prodisc-C): Analysis of 3 to 4 - Year Follow Up Results
Aim:
The aim of this study was to assess the heterotopic ossification rate (HO), the range of motion of the operated, as well as the adjacent segments and the clinical condition of patients following cervical arthroplasty over a medium-term period.Methods:
The entrance criteria for cervical arthroplasty (Prodisc-C, Synthes, USA) included: clinical symptoms of degenerative disorders of the cervical spine-axial and radicular pain or radicular compromise and their corresponding signs on MRI - soft disc hernia or spondylosis. The prospective study included 16 patients of 30–63 years of age (mean age 47.44) and the follow up duration was from 3 years and 3 months up to 4 years (mean duration 44 months). The following parameters were assessed prior to the procedure and 3–4 years after the procedure: clinical condition (NDI), axial pain and radicular pain scores ( VAS) and x-ray findings. Statistical tests were used to assess the outcomes.Results:
3–4 years after the procedure, significant improvements in NDI by 48.13%, in cervical pain VAS by 65.75% and in radicular pain VAS by 67.31%, were demonstrated. All the above results were statistically significant.
Arthroplasty improved sagittal balance of the cervical spine and the resulting lordosis of the operated segment was more pronounced. HO was detected in 56.25% of the operated segments and resulted in a complete loss of the arthroplasty mobility in 18.75% of the segments. No statistical significant differencies in rates of NDI, axial VAS and radicular VAS changes were found between patients with HO grade III and IV and patients with HO grade 0–II.
No cases of the implant dislocation, subsidence or non-healing were observed, no subjects required surgical revisioning of the arthroplasty and no cases of „adjacent segment diseases“ were recorded.Discussion:
based on the current literature data, complete disc replacement results in clinical outcomes, which are similar to those in patients with segment fusion. However, statistically significant reduction in rates of surgical revisions, reoperations and additional fixations was observed in subjects with arthroplasty. HO and spontaneous arthroplasty fusion is a new phenomenon, which may have a negative impact on the potentially saving effect of the arthroplasty on its adjacent segments.Conclusion:
39–48 months following the Prodisc-C implantation, the below findings were demonstrated:
1. Statistically significant improvement in NDI by 48.13%, improvement in cervical pain VAS by 65.75% and radicular pain VAS improvement by 67.31%.
2. Arthroplasty resulted in improved sagittal balance of the cervical spine and the resulting lordosis of the operated segment was more pronounced.
3. HO was detected in 56.25% of the operated segments and resulted in a complete loss of the arthroplasty mobility in 18.75% of the segments.
4. No cases of the implant dislocation, subsidence or non-healing were observed, no subjects required surgical revisioning.5. No cases of „adjacent segment diseases“ were recorded.
Key words:
cervical spine – arthroplasty – Prodisc-C – heterotopic ossification –adjacent segment disease
Autoři: L. Hrabálek; M. Vaverka; M. Houdek
Působiště autorů: Neurochirurgická klinika FN a LF UP Olomouc, přednosta: prof. MUDr. M. Houdek, CSc.
Vyšlo v časopise: Rozhl. Chir., 2009, roč. 88, č. 11, s. 634-641.
Kategorie: Monotematický speciál - Původní práce
Souhrn
Cíl:
Cílem této práce bylo zhodnocení frekvence výskytu HO, rozsahu pohybu operovaného i sousedních segmentů a klinického stavu pacientů po krční artroplastice ve střednědobém časovém horizontu.Metoda:
Klinické projevy degenerativního onemocnění krční páteře – axiální a radikulární bolest nebo zánikové kořenové příznaky a jejich korelát při zobrazení magnetickou rezonancí (MRI) – měkká hernie disku nebo spondylóza, tvořily vstupní kritéria pro provedení krční artroplastiky (Prodisc-C, Synthes, USA). V prospektivní studii bylo sledováno 16 pacientů ve věku 30–63 let (průměrný věk 47,44 let) po dobu 3 let a 3 měsíců až 4 let (v průměru 44 měsíců). Před operací a 3–4 roky po operaci byl hodnocen klinický stav pomocí NDI, VAS pro axiální bolest a VAS pro kořenovou bolest a skiagrafické nálezy. Výsledky byly zvykle statisticky testovány.Výsledky:
Po 3–4 letech od operace bylo prokázáno statisticky významné zlepšení NDI o 48,13 %, zlepšení VAS pro bolest krční páteře o 65,75 % a zlepšení VAS pro kořenové bolesti o 67,31 %. Výsledky NDI, VAS pro axiální bolest a VAS pro kořenovou bolest byly statisticky významné.
Artroplastika zlepšila sagitální balanci krční páteře a operovaný segmentální úhel do výraznější lordózy. HO byly nalezeny v 56,25 % operovaných segmentů a byly příčinou úplné ztráty mobility artroplastiky v 18,75 % segmentů. Při srovnání klinického výsledku vyjádřeného mírou změn NDI, VAS axiálního a VAS kořenového u skupiny pacientů s HO III. a IV. stupně se skupinou pacientů 0.–II. stupně nebyl prokázán statisticky významný rozdíl.
Dislokace, zanoření nebo nepřihojení implantátu se nevyskytlo, nebyla indikace k operační revizi artroplastiky a nedošlo k rozvoji „adjacent segment disease“.Diskuse:
Podle současné literatury, po provedení totální náhrady disku byly klinické výsledky srovnatelné se skupinou pacientů s provedenou fúzí segmentu, ale byla prokázána statisticky významně menší míra operačních revizí, reoperací a dodatečné fixace u skupiny pacientů s artroplastikou. Novým fenoménem je vznik HO a spontánní fúze artroplastiky a lze tak předpokládat snížení potenciálního šetřícího efektu artroplastiky na sousední segmenty.Závěr:
Po 39–48 měsících od implantace Prodisc-C bylo prokázáno:
1. Statisticky významné zlepšení NDI o 48,13 %, zlepšení VAS pro bolest krční páteře o 65,75 % a zlepšení VAS pro kořenové bolesti o 67,31 %.
2. Artroplastika zlepšila sagitální balanci krční páteře a operovaný segmentální úhel do výraznější lordózy.
3. K vývoji HO došlo v 56,25 % segmentů a HO způsobily ztrátu mobility artroplastiky v 18,75 % segmentů.
4. Nedošlo k dislokaci, zanoření nebo nepřihojení implantátu a nebyl důvod k operační revizi.5. Nedošlo k rozvoji „adjacent segment disease“.
Klíčová slova:
krční páteř – artroplastika – Prodisc-C – heterotopická osifikace – onemocnění přilehlého segmentuÚVOD
Přední krční diskektomie a mezitělová kostní fúze je běžnou metodou operační léčby symptomatického degenerativního onemocnění krční páteře. Přestože výsledky těchto artrodéz jsou všeobecně považovány za uspokojivé, mnoho autorů v posledních letech poukazuje na nebezpečí vzniku „adjacent segment disease“ (onemocnění přilehlého segmentu) s potřebou dalších operací v sousedních etážích [1, 2, 3]. Dalším nebezpečím plynoucím z fúze jsou komplikace z použitých náhrad, selhání fixace a vznik pseudoartrózy. Prevence těchto komplikací byla myšlenkovým východiskem pro zavedení artroplastiky (totální náhrada disku) umožňující normalizaci mobility postiženého segmentu s předpokladem snížení pravděpodobnosti rozvoje „onemocnění přilehlého segmentu“ a reoperací v sousedních etážích. Avšak ani artroplastika trvale nezaručuje zachování pohyblivosti operovaného segmentu, protože u některých pacientů s totální náhradou disku došlo v pooperačním období k rozvoji „heterotopických osifikací“ (HO) kolem implantátu a v jejich důsledku k omezení rozsahu nebo ztrátě mobility segmentu [4, 5]. Předpokládá se, že četnost těchto změn bude narůstat s dobou od operace.
Autoři v prospektivně sledovaném souboru zhodnotili frekvenci výskytu HO, rozsah pohybu operovaného i sousedních segmentů v korelaci s klinickým stavem pacientů po artroplastice pomocí Prodisc-C v odstupu alespoň 3 let od operace.
MATERIÁL A METODA
Ve studii byli sledováni a hodnoceni pacienti s implantací krční artroplastiky Prodisc-C (Synthes, USA). Implantát Prodisc-C je složen z horní a dolní desky ze slitiny kobalt-chrom-molybden a polyetylenové vložky uložené mezi oběma deskami. Prodisc-C řadíme mezi tzv. „semi-constrained“ protézy, protože nedovoluje nefyziologický rozsah pohybu ve flexi, extenzi a bočném ohybu, zatímco umožňuje neomezenou axiální rotaci. Rotační pohyb je po implantaci omezen jen anatomickými strukturami páteře. Maximální možná míra pohybu protézy z flexe do extenze a v lateroflexi je v rozsahu 17°.
K operaci autoři indikovali pacienty s degenerativním onemocněním krční páteře projevujícím se radikulopatií a případně i axiální bolestí a příčinou byla hernie disku nebo spondylóza segmentu. Podmínkou operace bylo selhání komplexní konzervativní terapie v délce trvání minimálně 2 měsíce a zachování hybnosti segmentu v rozsahu nad 2°. Kontraindikací byla gravidita, revmatoidní artritis nebo jiný zánět, tumor, fraktura, osteoporóza, translační nestabilita (statická nebo dynamická translace více jak 3 mm), artróza meziobratlových kloubů operovaného segmentu nebo stenóza kanálu páteřního s významnou dorzální kompresí míchy.
Autoři sledovali prospektivně prvních 16 pacientů operovaných na Neurochirurgické klinice FN a LF UP Olomouc (8 mužů a 8 žen). Pacienti byli ve věku 30–63 let (průměrný věk 47,44 let), operaci prodělali v období od září 2004 do června 2005. Poslední vyhodnocení souboru provedli autoři v září 2008 a doba sledování tak byla 39–48 měsíců (v průměru 44 měsíců). Jednoprostorové operaci se podrobilo 14 pacientů, dvouprostorové 2 pacienti. Indikací k operaci se stala hernie disku ve 13 prostorech, z toho v 8 segmentech ještě s průkazem méně významná spondylózy. Naopak spondylóza byla dominujícím nálezem v 5 operovaných etážích. V tabulce 1 autoři uvádějí pořadí pacientů, věk, pohlaví, operovaný segment, operační indikace a specifikace velikosti implantátu Prodisc-C.
Tab. 1. jp_30960_t_1 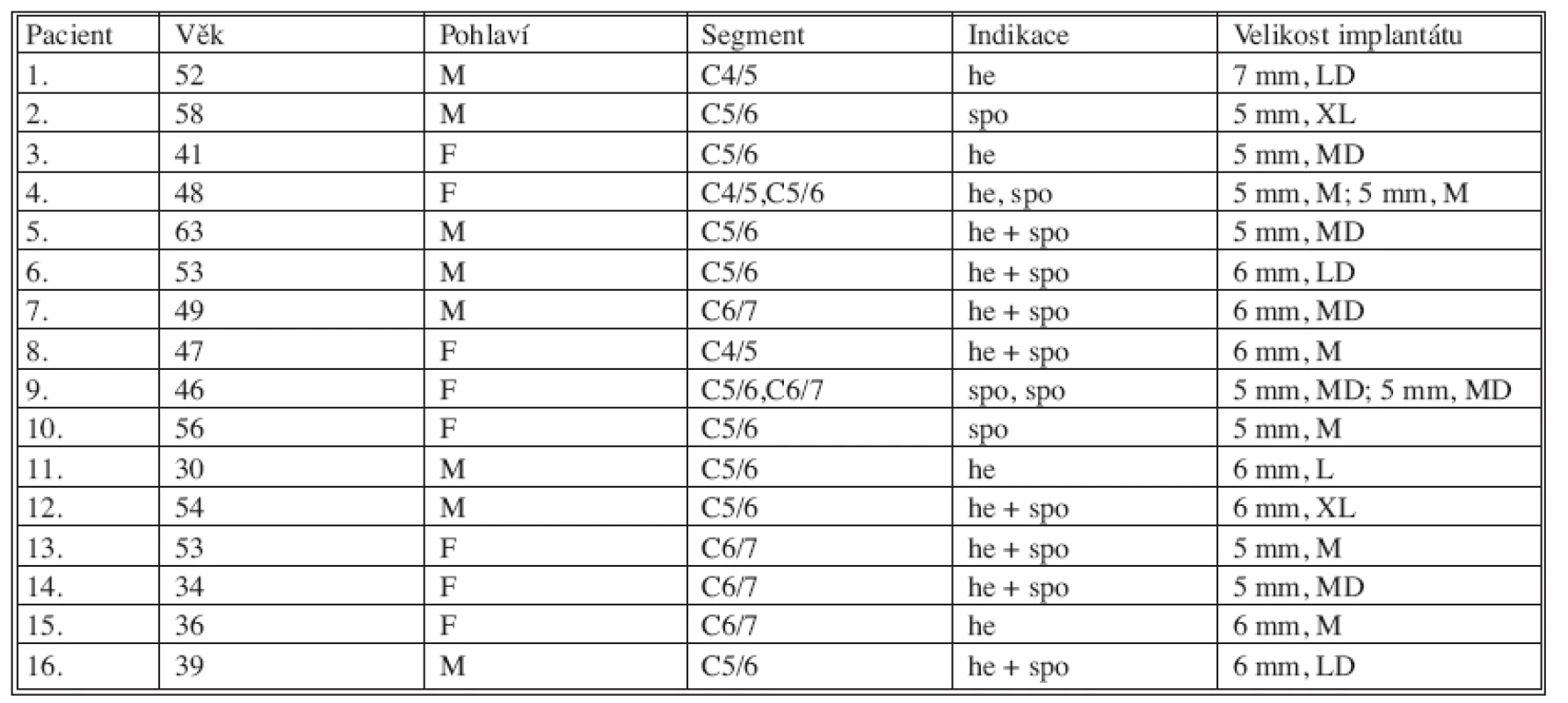
Legenda k tabulce 1: Pacient: pořadí pacientů, Věk: věk pacientů (roky), Pohlaví: M – mužské, F – ženské, Segment: operovaný segment krční páteře, Indikace: operační indikace: he: hernie disku, spo: spondylóza, he + spo: hernie disku současně s méně významnou spondylózou, Velikost implantátu: výška implantátu Prodisc-C (5 mm, 6 mm, 7 mm), označení velikosti plochy implantátu (M, MD, L, LD, XL). Před operací se všichni nemocní podrobili standardnímu klinickému a neurologickému vyšetření a pomocí „Visual Analogue Scale“ (VAS) pacienti hodnotili stupeň axiální bolesti a stupeň kořenové bolesti v rozmezí 0–10 a pomocí dotazníku „Neck Disability Index“ (NDI) svůj funkční stav, vyjádřený skórem 0–100 procentních bodů [6, 7]. Každý pacient měl provedeny skiagrafické snímky krční páteře ve statické předozadní a boční projekci s cílem zhodnotit sagitální profil krční páteře v rozsahu dolní krycí desky C2-C7 a segmentální úhel operovaného prostoru Cobbovou metodou. Současně s tím byly zhotoveny dynamické boční snímky krční páteře (ve flexi a extenzi) k vyloučení segmentální nestability a k potvrzení zachování minimální mobility segmentu nad 2°. Všichni nemocní podstoupili i vyšetření magnetickou rezonancí (MRI) na přístroji Magnetom Symphony 1.5T (Siemens, Německo), v sagitální rovině v sekvenci T2 tse – rst sag pat 2 /i PAT/, v T1 tse – sag /i PAT/ a ve STIR sag Hi Res /i PAT/ a v transverzální rovině v T2-váženém obraze. MRI bylo provedeno s cílem prokázat degenerativní změny krční páteře, zejména hernii disku a spondylózu a vyloučit myelopatické změny a zadní kompresi míchy. Pacienti indikovaní k implantaci Prodisc-C byli informováni o prováděné studii a podepsali informovaný souhlas.
Nemocní byli operováni v celkové anestezii a pod clonou antibiotik ve standardním profylaktickém antibiotickém režimu, v supinační poloze s mírným záklonem a fixací hlavy náplastí, podložením krku a se stažením ramen kaudálně. Incize byla vedena horizontálně ve směru kožních řas, následovala preparace do hloubky podél vnitřního okraje m. sternocleidomastoideus, a. carotis communis se přitom odsouvala laterálně a středočárové krční struktury kontralaterálně. Casparovy rozvěrače opřené o okraje m. longus colli následně zajistily retrakci krčních struktur. Pod bočnou skiagrafickou kontrolou autoři zavrtali distrakční šrouby do obratlových těl bikortikálně a paralelně s krycími deskami a následně použitý distraktor umožnil rovnoměrně zvýšit meziobratlový prostor o 1–2 milimetry. Poté za použití operačního mikroskopu Zeiss NC 4 nebo Olympus 5000 autoři odstranili meziobratlovou ploténku včetně krycích chrupavčitých desek a současně i hernii disku, popřípadě dorzální osteofyty za použití lžiček a klíštěk a jen výjimečně i elektrické nebo vzduchové mikrofrézy. Zadní podélný vaz autoři protínali jen v rozsahu nutném k ověření dekomprese durálního vaku a kořenů. Případné ventrální osteofyty byly ponechány. Správnou velikost implantátu určila zkušební protéza, předozadní skiagram umožnil kontrolu střední čáry, ve které byly následně speciálními dláty do obratlových těl vyseknuty zářezy pro kýly implantátu. Pak autoři zavedli definitivní protézu a extrahovali distrakční šrouby. Redonův drén byl vložen na přední plochu páteře a operační rána uzavřena suturou m.platysma, podkoží a kůže.
Pacienti se vertikalizovali první den po operaci a během prvního týdne byl proveden statický předozadní a bočný skiagrafický snímek krční páteře k ověření pozice implantátu. Krční límec typu Philadelphia nosili nemocní 1–2 dny a poté rehabilitovali. Analgetizace byla prováděna opiáty jen v bezprostředním pooperačním období, nesteroidní antirevmatika nebyla použita.
Kontrolní neurologické vyšetření, zhodnocení klinického stavu pomocí VAS pro axiální bolest, VAS pro kořenovou bolest, NDI a rentgenografické hodnocení statickými a dynamickými skiagramy krční páteře byly prováděny v intervalech 6 týdnů, 6 měsíců, 1 rok a 3–4 roky od operace. Chirurg hodnotil výsledky po 3–4 letech podle Odomových kritérií jako „výborný“, „dobrý“, „uspokojivý“ nebo „špatný“ [8]. Na skiagramech autoři stejným způsobem jak před operací měřili sagitální profil krční páteře v rozsahu dolní krycí desky C2-C7 a dále segmentální úhel operovaného prostoru a rozsah pohybu (ve flexi a extenzi krční páteře) operovaného a obou sousedních prostor Cobbovou metodou. Sledovány byly „heterotopické osifikace“ (HO) operovaného segmentu s využitím klasifikace podle Mehrena et al. v rozsahu 0.–IV. stupně, jak je uvedeno ve schématu 1 [4].
Schéma 1. Heterotopické osifikace (HO) podle Mehrena et al. (2006) 
Soubor byl podroben statistickému zpracování pomocí párového t-testu a dvouvýběrového t-testu. NDI, VAS axiální a VAS kořenový 3–4 roky po operaci autoři srovnali s předoperačními hodnotami. Současně byla hodnocena míra těchto změn NDI, VAS axiálního a VAS kořenového u skupiny pacientů s HO III. a IV. stupně ve srovnání se skupinou pacientů s HO stupně 0.–II.
VÝSLEDKY
V tabulce 2 autoři uvádějí výsledky klinických vyšetření jednotlivých pacientů v pořadí: NDI před operací a 3–4 roky po operaci, VAS axiální před operací a 3–4 roky po operaci, VAS kořenový před operací a 3–4 roky po operaci a hodnocení podle Odomových kritérií 3–4 roky po operaci.
Tab. 2. jp_30960_t_2 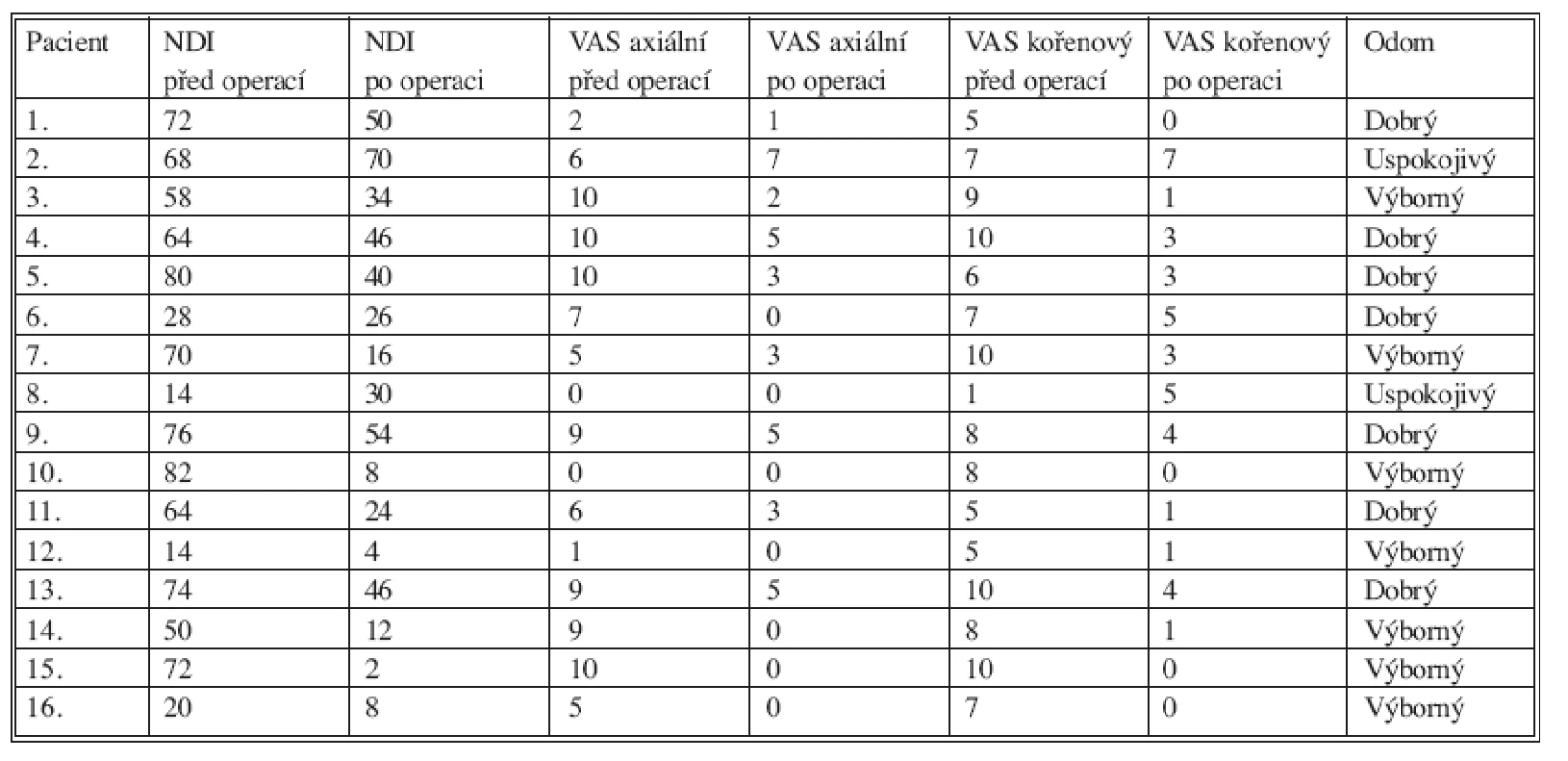
Legenda k tabulce 2: Pacient: pořadí pacientů, NDI po operaci: NDI 3–4 roky po operaci, VAS axiální po operaci: VAS pro axiální bolest krční páteře 3–4 roky po operaci, VAS kořenový po operaci: VAS pro kořenovou bolest 3–4 roky po operaci, Odom: hodnocení podle Odomových kritérií 3–4 roky po operaci. NDI před operací u 16 hodnocených pacientů měl průměrnou hodnotu 56,62 a 3–4 roky po operaci 29,37. To představovalo míru zlepšení o 48,13 %. VAS pro axiální bolest před operací u 16 hodnocených pacientů dosáhl průměrné hodnoty 6,19 a 3–4 roky po operaci 2,12. To představovalo míru zlepšení o 65,75 %. VAS pro kořenovou bolest před operací u 16 hodnocených pacientů měl průměrnou hodnotu 7,25 a 3–4 roky po operaci 2,37. To představovalo míru zlepšení o 67,31 %. Tyto výsledky NDI, VAS pro axiální bolest a VAS pro kořenovou bolest byly statisticky významné.
Podle Odomových kritérií mělo 3–4 roky po operaci „výborné“ výsledky 7 pacientů, dalších 7 nemocných „dobré“ a zbylí 2 pacienti „uspokojivý“ výsledek. Žádný pacient nebyl hodnocen jako „špatný“.
V tabulce 3 autoři uvádějí rentgenografické nálezy jednotlivých operovaných segmentů u všech pacientů v pořadí: sagitální profil krční páteře před operací a 3–4 roky po operaci, segmentální úhel operovaného prostoru před operací a 3–4 roky po operaci, rozsah pohybu operovaného segmentu 3–4 roky po operaci, rozsah pohybu sousedního kraniálního segmentu 3–4 roky po operaci, rozsah pohybu sousedního kaudálního segmentu 3–4 roky po operaci a stupeň HO za 3–4 roky po operaci.
Tab. 3. jp_30960_t_3 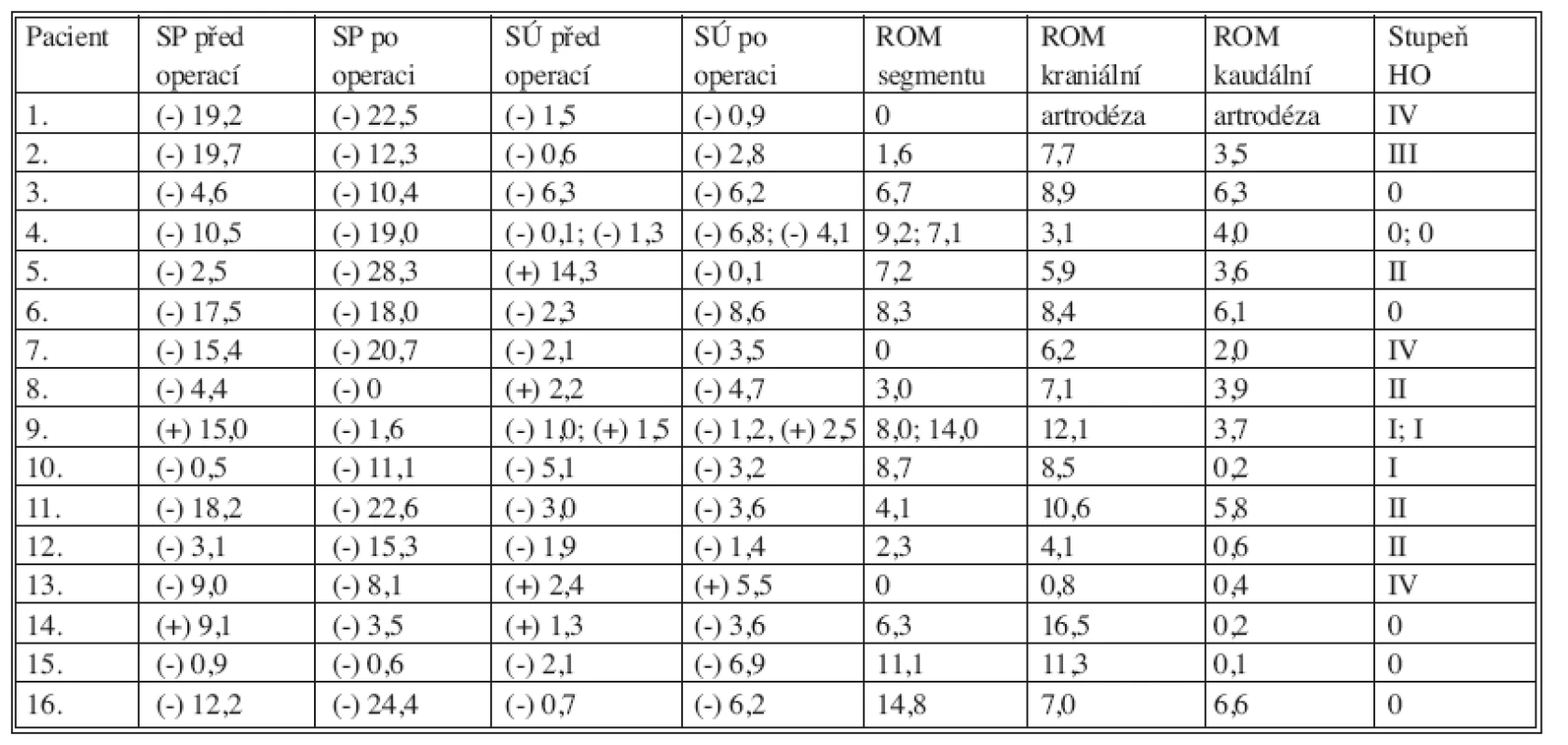
Legenda k tabulce 3: Pacient: pořadí pacientů, SP před operací: sagitální profil krční páteře před operací, ve stupních: (-) lordóza, (+) kyfóza, SP po operaci: sagitální profil krční páteře 3–4 roky po operaci, ve stupních: (-) lordóza, (+) kyfóza, SÚ před operací: segmentální úhel operovaného prostoru před operací, ve stupních: (-) lordóza, (+) kyfóza, SÚ po operaci: segmentální úhel operovaného prostoru 3–4 roky po operaci, ve stupních: (-) lordóza, (+) kyfóza, ROM segmentu: rozsah pohybu operovaného segmentu 3–4 roky po operaci, ve stupních, „artrodéza“ – artrodéza provedená při předchozích operacích ROM kraniální: rozsah pohybu sousedního kraniálního segmentu 3–4 roky po operaci, ve stupních, ROM kaudální: rozsah pohybu sousedního kaudálního segmentu 3–4 roky po operaci, ve stupních, Stupeň HO: stupeň „heterotopické osifikace“ podle Mehrena 3–4 roky po operaci. Sagitální profil krční páteře byl před operací v průměrné lordóze 7,1° a 3–4 roky po operaci v průměrné lordóze 13,7°. Segmentální úhel operované etáže byl před operací v průměrné lordóze 0,4° a 3–4 roky po operaci v průměrné lordóze 3,1°.
Rozsah pohybu operované etáže měl 3–4 roky po operaci zachovanou mobilitu v 15 segmentech v rozsahu 1,6°–14,7°, s průměrem 7,5°. V dalších 3 segmentech nebyla mobilita žádná. To znamenalo ztrátu funkce artroplastiky v 18,75 % segmentů. Rozsah pohybu sousedního kraniálního segmentu 3–4 roky po operaci dosáhl průměrné hodnoty 8,0° a rozsah pohybu sousedního kaudálního segmentu 3,1°. Žádné HO (0. stupeň) se po 3–4 letech nevytvořily v 7 operovaných segmentech, tedy ve 43,75 % (Obr.1 a 2). HO stupně I.–IV. byly zjevné ve zbylých 11 segmentech, tedy v 56,25 % případů (Obr. 3 a 4). Z toho byl sledován I. stupeň HO ve 3 segmentech, II. stupeň ve 4 segmentech, III. stupeň v 1 segmentu a IV. stupeň v dalších 3 segmentech. Při srovnání klinického výsledku vyjádřeného mírou změn NDI, VAS axiálního a VAS kořenového u skupiny pacientů s HO III. a IV. stupně se skupinou pacientů 0.–II. stupně nebyl prokázán statisticky významný rozdíl.
Obr. 1 a 2. Muž, 39 let, po implantaci Prodisc-C v C5/6, implantát výšky 6 mm a velikosti LD. Dynamické bočné skiagramy 40 měsíců po operaci. Obr. 1: snímek ve flexi, Obr. 2: snímek v extenzi. Nejsou známky HO, mobilita operovaného segmentu je 14° Fig. 1 a 2. Male, 39 y.o.a., with C5/6 Prodisc-C implantation, the height of implant is 6 mm and its size is LD. Dynamic sagittal x-rays 40 months after the procedure. Fig. 1: flexion view, Fig. 2: extension view. No signs of HO are detectable, mobility (range of motion- ROM) of the operated segment is 14° 
Obr. 3 a 4. Muž, 30 let, po implantaci Prodisc-C v C5/6, implantát výšky 6 mm a velikosti L. Dynamické bočné skiagramy 44 měsíců po operaci. Obr. 3: snímek ve flexi, Obr. 4: snímek v extenzi. Ventrálně od horní desky implantátu a mezi deskami se nachází HO II. stupně, mobilita operovaného segmentu je omezena na 4,1° Fig. 3 a 4. Male, 30 y.o.a., with C5/6 Prodisc-C implantation, the height of implant is 6 mm and its size is L. Dynamic sagittal x-rays 44 months after the procedure. Fig. 3: flexion view, Fig. 4: extension view. HO grade II is detectable, ventral to the superior implant plate and between the plates, mobility (ROM) of the operated segment is reduced to 4.1° 
Operační a pooperační komplikace
Ve sledovaném souboru se nevyskytl hematom nebo serom v ráně a žádná infekční komplikace. Nedošlo k dislokaci, zanoření nebo nepřihojení implantátu a nebyl důvod k operační revizi artroplastiky nebo sousedních segmentů.
DISKUSE
Degenerativní onemocnění krční páteře může vést ke kompresi nervových struktur s projevy axiální bolesti, radikulopatie, myelopatie nebo jejich kombinace. Příčinou je buď hernie disku, stenóza způsobená spondylózou nebo nestabilita v páteřním segmentu. K operaci se přistupuje u nemocných s ložiskovými neurologickými příznaky při adekvátním nálezu na zobrazovacích metodách, a to po selhání komplexní konzervativní terapie nebo při rychle progredujícím neurologickém deficitu. Základní operací se stala diskektomie z předního operačního přístupu. Metodiku zavedli Smith a Robinson v roce 1955 a k náhradě meziobratlové ploténky používali trikortikální štěp se záměrem dosáhnout kostní fúze neboli artrodézy operovaného segmentu [9]. V současnosti již běžná operace krční páteře fúzí je vysoce efektivní a je všeobecně považována za „zlatý standard“ [10, 11, 12]. Předpokládá se, že artroplastika krční meziobratlové ploténky má oproti artrodéze segmentu výhodu v nižší pravděpodobnosti rozvoje degenerace přilehlého prostoru [3]. První zkušenosti s mobilní náhradou disku publikovali v roce 1964 Reitz a Joubert a v roce 1966 Fernstrom [13, 14].
Prodisc-C implantát poprvé referovali Bertagnoli et al. v roce 2005. V prospektivní jednoroční studii u 16 pacientů neprokázali žádné HO a rozsah pohybu v operovaných segmentech byl v průměru 11,5°. Všichni pacienti byli s operací spokojeni a NDI se zlepšil jeden rok po operaci o 34 %, VAS pro bolest krční páteře o 36 % a VAS pro kořenovou bolest o 49 % [15]. Nabhan et al. měřili translační stabilitu po implantaci Prodisc-C a prokázali v průběhu jednoho roku obnovení stability segmentu, zachování mobility operovaného segmentu a nesledovali žádné HO. VAS pro bolest krční páteře se snížil o 70 % a VAS pro kořenové bolesti o 86 %. Tato míra zlepšení přitom byla srovnatelná s kontrolní skupinou pacientů s provedenou fúzí segmentu [16, 17]. Mehren, Suchomel et al. prokázali jeden rok po implantaci Prodisc-C statisticky významné zlepšení NDI a VAS pro bolest krční páteře a kořenovou bolest. NDI se zlepšil o 42 %, VAS pro bolest krční páteře o 56 % a VAS pro kořenovou bolest o 70,5 %. Oba autoři sledovali během roku významný rozvoj HO, celkem v 66 % operovaných segmentů [4]. Štulík et al. prokázali po dvou letech od implantace Prodisc-C zlepšení NDI o 42,5 %, zlepšení VAS pro bolest krční páteře o 53,5 % a VAS pro kořenovou bolest o 54 %. Průměrný rozsah pohybu operovaného segmentu byl 11,1° a HO prokázali u 15 % operovaných segmentů [5]. V multicentrické, prospektivní, randomizované klinické studii provedené pro IDE (Investigation Device Exemption) na základě přísných inkluzivních a exkluzivních kritérií byly vyhodnoceny radiografické a klinické výsledky dva roky po implantaci Prodisc-C. NDI se zlepšil o 60 %, přitom 85 % pacientů mělo zlepšení minimálně o 20 % a 80 % pacientů o minimálně 15 bodů. Zachování nebo zlepšení neurologického stavu nastalo u 91 % pacientů. Tyto výsledky byly srovnatelné se skupinou pacientů s provedenou fúzí segmentu, ale byla prokázána statisticky významně menší míra operačních revizí, reoperací a dodatečné fixace u skupiny pacientů s artroplastikou. Nebylo sledováno žádné snížení výšky operovaného prostoru, migrace nebo zanoření implantátu. Rozsah pohybu operovaných segmentů byl v průměru 9,4° a ke kostnímu přemostění se ztrátou mobility implantátu Prodisc-C došlo ve 3 % [18].
Zatímco Bertagnoli a Nabhan po jednom roce nesledovali žádné HO, tak Mehren se Suchomelem ve stejném období prokázali HO v 66 % segmentů a Štulík po dvou letech v 15 % [4, 5, 15, 16, 17]. Naše hodnota 56 % HO po 3–4 letech je v uvedeném rozmezí. Příčina tak velkých rozdílů referencí HO není zcela jasná. Operační technika všech autorů je prakticky stejná s důrazem na minimální využití mikrofrézy k zabránění uvolnění kostních částic a dále na použití Redonova sání k zamezení hematomu jako další možné příčiny vzniku HO. Často je diskutováno pooperační podávání nesteroidních antirevmatik v prevenci osifikací, žádný z referovaných autorů ale tyto léky pacientům dlouhodoběji nepodával. Nejvýznamnějším faktorem k zamezení HO tak je zřejmě správná operační indikace, resp. monosegmentální měkká hernie disku bez spondylózy a bez kloubní artrózy, zaručující po totální náhradě disku dlouhodobě dostatečnou mobilitu segmentu.
Nejvyšším stupněm HO je spontánní fúze operovaného prostoru kostním přemostěním s úplnou ztrátou mobility implantátu. Po jednom roce sledovali spontánní artrodézu Mehren se Suchomelem v 9 %, po dvou letech Štulík v 5 % a v IDE studii ve 3 %, v našem souboru po 3–4 letech nastala fúze u 18,75 % segmentů. Ani my, ani žádný z autorů neprokázal negativní klinický dopad této spontánní fúze, přesto se ale v těchto případech potenciálně snižuje význam mobilní náhrady v prevenci „onemocnění přilehlého segmentu“ [4, 5, 18].
Po artroplastice pomocí Prodisc-C nikdo z autorů v průběhu dvou let nepopsal známky degenerace v sousedním prostoru [4, 5, 15, 16, 17, 18]. Dmitriev et al. v biomechanické studii artroplastiky (typ nespecifikoval) prokázal neměnnost intradiskálního tlaku v sousedních meziobratlových ploténkách ve srovnání se stavem před náhradou a artroplastika tedy dokáže ochránit sousedící segmenty před přetížením a následným urychlením degenerativních změn [19].
Dosud nebyly publikovány nálezy po implantaci Prodisc-C po více jak 2 letech a naše studie je první, která hodnotí výsledky ve střednědobém horizontu 3–4 let od operace. Na základě rozboru referencí a našich výsledků pak lze konstatovat, že ve správně indikovaných případech je artroplastika pomocí Prodisc-C pro pacienta prospěšná, ale v případech spontánní fúze se přesto potenciálně snižuje její význam v prevenci progrese degenerace přilehlých segmentů.
ZÁVĚR
Po 39–48 měsících od implantace Prodisc-C bylo prokázáno:
- Statisticky významné zlepšení NDI o 48,13%, zlepšení VAS pro bolest krční páteře o 65,75 % a zlepšení VAS pro kořenové bolesti o 67,31 %.
- Artroplastika zlepšila sagitální profil krční páteře a operovaný segmentální úhel do výraznější lordózy.
- K vývoji HO došlo v 56,25 % segmentů a HO způsobily ztrátu mobility artroplastiky v 18,75 % segmentů.
- Nedošlo k dislokaci, zanoření nebo nepřihojení implantátu a nebyl důvod k operační revizi artroplastiky.
- Analyzované výsledky ve střednědobém časovém horizontu od operace podporují předpokládaný pozitivní šetřící efekt funkční artroplastiky na sousední segmenty, ve sledovaném souboru nedošlo k rozvoji „onemocnění přilehlého segmentu“.
Poděkování paní Mgr. Kateřině Langové za provedení statistických výpočtů.
MUDr. Lumír Hrabálek, Ph.D.
Na Vinici 615/4
783 35 Horka nad Moravou
e-mail: lumir.hrabalek@seznam.cz
Zdroje
1. Hilibrand, A. S., Carlson, G. D., Palumbo, M. A., et al. Radiculopathy and myelopathy at segmental adjacent to the site of a previous anterior cervical arthrodesis. J. Bone and Joint Surg., 1999; 81-A: 519–528.
2. Katsuura, A., Hakuda, S., Saruhashi, Y., et al. Kyphotic malalignment after anterior cervical fusion is one of the factors promoting the degenerative process in adjacent intervertebral levels. Eur Spine J., 2001; 10 : 320–324.
3. Wigfield, C., Gill, S., Nelson, R., et al. Influence of an artificial cervical joint compared with fusion on adjacent-level motion in the treatment of degenerative cervical disc disease. J. Neurosurg (Spine 1), 2002; 96 : 17–21.
4. Mehren, Ch., Suchomel, P., Grochulla, F., et al. Heterotopic ossification in total cervical artificial disc replacement. Spine, 2006; 31 : 2802–2806.
5. Štulík, J., Kryl, J., Šebesta, P., et al. Mobilní náhrada krční meziobratlové ploténky ProDisc-C: prospektivní monocentrická dvouletá studie. Acta Chir. ortop. Traum. čech., 2008; 75 : 253–261.
6. Carlsson, A. M. Assessment of chronic pain: I. Aspects of the reliability and validity of the visual analogue scale. Pain, 1983; 16 : 87–101.
7. Vernon, H., Mior, S. The Neck Disability Index: a study of reliability and validity. J. of Manipulative and Physiological Therapeutics, 1991; 14 : 409–415.
8. Odom, G. L., Finney, W., Woodhall, B. Cervical disk lesions. J. Am. Med. Assoc., 1958; 166 : 23–28.
9. Smith, G. W., Robinson, R. A. Anterolateral cervical disc removal and interbody fusion for cervical disc syndrome. Bull Johns Hopkins Med. Soc., 1955; 96 : 223–224.
10. Hrabálek, L., Vaverka, M., Křupka, B., et al. Komplikace operací z předního přístupu pro degenerativní onemocnění krční páteře. Cesk. Slov. Neurol. N., 2007; 70/103(2): 201–206.
11. Rudinský, B., Hill, R. Intervertebrálna fúzia po použití biokeramickej náhrady NZ 2000 (hydroxyapatit) pri jeho dvojúrovňovej mikrodisektómii cervikálnej chrbtice. Acta Spondylologica, 2002; 1 (1): 16–20.
12. Suchomel, P., Barsa, P. Náhrada krční meziobratlové ploténky vložkou Cespace bez použití kosti či její náhrady. Prospektivní studie. Acta Spondylologica, 2004; 3 (1): 5–9.
13. Fernstrom, U. Arthroplasty with intracorporal endoprothesis in herniated disc and in painful disc. Acta chir. scand., 1966; Suppl 357 : 154–159.
14. Reitz, H., Joubert, M. J. Intractable headache and cervicobrachialgia treated by complete replacement of cervical intervertebral disc with a metal prosthesis. S. Afr. Med. J., 1964; 38 : 881–884.
15. Bertagnoli, R., Yue, J. J., Pfeiffer, F., et al. Early results after ProDisc-C cervical disc replacement. J. Neurosurg Spine, 2005; 2 : 403–410.
16. Nabhan, A., Ahlhelm, F., Pitzen, T., et al. Disc replacement using Pro-Disc C versus fusion: a prospective randomised and controlled radiographic and clinical study. Eur. Spine J., 2007; 16 : 423–430.
17. Nabhan, A., Ahlhelm, F., Shariat, K., et al. The ProDisc-C prothesis. Spine, 2007; 32 : 1935–1941.
18. Prodisc-C cervical total disc replacement. US IDE clinical study design and results. www.fda.gov.
19. Dmitriev, A. E., Cunningham, B. W., Hu, N., et al. Adjacent level intradiscal pressure and segmental kinematics following a cervical total disc arthroplasty. Spine, 2005; 30 : 1165–1172.
Štítky
Chirurgia všeobecná Ortopédia Urgentná medicína
Článok vyšiel v časopiseRozhledy v chirurgii
Najčítanejšie tento týždeň
2009 Číslo 11- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Kombinace metamizol/paracetamol v léčbě pooperační bolesti u zákroků v rámci jednodenní chirurgie
- Antidepresivní efekt kombinovaného analgetika tramadolu s paracetamolem
-
Všetky články tohto čísla
- Endovaskulární léčba spontánního hemotoraxu u neurofibromatózy I. typu
- Pacient s entrapment syndrómom a. poplitea a infekčnou endokarditídou (kazuistika)
- Endoskopický odběr v. saphena magna – výskyt ranných komplikací
- Recenze
- Gastrointestinální stromální tumor – analýza vlastní sestavy pacientů, přehled literatury
- Artroplastika krční ploténky (Prodisc-C): analýza výsledků po 3–4 letech sledování
- Prodloužená profylaxe tromboembolické nemoci u pacientů po chirurgické resekci kolorekta pro malignitu
- Syndrom tukové embolie – přehled problematiky a kazuistika: závažný průběh po traumatu dlouhých kostí
- Peritonitidy způsobené perforací trávicí trubice – analýza gerontologické skupiny pacientů
- Transplantace tenkého střeva v experimentu
- Hybridní NOTES cholecystektomie transgastrickým a transrektálním přístupem v experimentu
- Laparoskopická chirurgie karcinomu rekta – dlouhodobé výsledky
- Traumatická poranění mozku – vliv alkoholu a kofeinu na intrakraniální tlak a průtok krve mozkem
- Karcinom prsu u nemocné po transplantaci ledviny – kazuistika
- Životní jubileum prim. MUDr. Jana Kubačáka
- Rozhledy v chirurgii
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Syndrom tukové embolie – přehled problematiky a kazuistika: závažný průběh po traumatu dlouhých kostí
- Traumatická poranění mozku – vliv alkoholu a kofeinu na intrakraniální tlak a průtok krve mozkem
- Životní jubileum prim. MUDr. Jana Kubačáka
- Pacient s entrapment syndrómom a. poplitea a infekčnou endokarditídou (kazuistika)
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy





