-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
PTA krurálnych tepien u diabetikov
Crural Arteries PTA in Patients with Diabetes
Aim:
The authors analyse the patients hospitalized with a neuroischemic diabetic foot. They evaluate experiences and results of the crural arteries percutaneous transluminal angioplasty (PTA) in the diabetic patients.Method:
It is a retrospective analysis of the patients hospitalized during years 2005-2008 at the Department of Vascular Surgery of the Teaching Hospital J. A. Reiman Prešov with the diabetic foot. During the study period 265 hospitalization in 205 patients were registered for complications of the diabetic foot. PTA of the crural arteries was performed on 74 lower extremities in 68 patients. 133 crural arteries were revascularized in this group of the patients. Indication for execution of the crural arteries PTA in the diabetic patients was critical limb ischemia on 68 revascularized lower extremities (91.9%).Results:
Technical success (residual stenosis no more than 30%, unobstructed revascularized crural artery to periphery) was achieved on 93 revascularized crural arteries (69.92%). They háve control examination minimally 12 months after PTA in 54 revascularized lower extremities of the 68 patients with the neuroischemic diabetic foot. From this subset of the patients 28 lower extremities (51.85%) are healed according to clinical examination, on 7 lower extremities (12.96%) clinical signs of critical limb ischemia remain, 10 times (18.52%) low amputation was performed and 9 times (16.67%) high amputation was executed.Conclusion:
The authors believe that PTA of the crural arteries is safe and effective method of critically ischemic diabetic foot revascularization. If revascularization is successful, it can effectively contributes to the lower extremity salvage of the patient with neuroischemic diabetic foot.Key words:
diabetic foot – critical limb ischemia – percutaneous transluminal angioplasty
Autoři: P. Šeliga; J. Vaško; P. Kováč; M. Šimko *
Působiště autorů: Oddelenie cievnej chirurgie FNsP Prešov, Slovenská republika, primár: MUDr. J. Vaško ; Oddelenie rádiodiagnostiky FNsP Prešov, Slovenská republika, primár: MUDr. M. Šimko *
Vyšlo v časopise: Rozhl. Chir., 2009, roč. 88, č. 8, s. 444-450.
Kategorie: Monotematický speciál - Původní práce
Souhrn
Cieľ:
Autori v práci analyzujú pacientov hospitalizovaných s neuroischemickou formou syndrómu diabetickej nohy. Hodnotia skúsenosti pracoviska a výsledky perkutánnej transluminálnej angioplastiky (PTA) krurálnych tepien u diabetikov.Metóda:
Retrospektívna analýza pacientov hospitalizovaných v rokoch 2005–2008 na Oddelení cievnej chirurgie FNsP J. A. Reimana Prešov so syndrómom diabetickej nohy. V sledovanom období zaznamenali u 205 pacientov 265 hospitalizácií pre komplikácie syndrómu diabetickej nohy. PTA krurálnych tepien bola vykonaná na 74 dolných končatinách u 68 pacientov s neuroischemickou formou syndrómu diabetickej nohy. U týchto pacientov revaskularizovali 133 predkolenných tepien. Indikácia na vykonanie PTA krurálnej tepny u diabetikov bola na 68 intervenovaných dolných končatinách (91,9 %) kritická končatinová ischémia s hroziacou vysokou amputáciou dolnej končatiny.Výsledky:
Technický úspech (reziduálna stenóza maximálne 30 %, dilatovaná krurálna tepna priechodná do periférie) dosiahli na 93 intervenovaných krurálnych tepnách (69,92 %). Zo súboru 68 pacientov s neuroischemickou formou syndrómu diabetickej nohy, u ktorých vykonali PTA krurálnych tepien majú kontrolné klinické vyšetrenie minimálne 12 mesiacov po PTA celkovo u 54 intervenovaných končatín. Z tohto počtu je 28 dolných končatín (51,85 %) klinickým vyšetrením zhojených, na 7 dolných končatinách (12,96 %) pretrvávajú klinické príznaky kritickej končatinovej ischémie, 10krát (18,52 %) bola vykonaná nízka amputácia a 9krát (16,67 %) bola vykonaná vysoká amputácia.Záver:
Autori považujú PTA krurálnych tepien za bezpečnú a efektívnu metódu revaskularizácie kriticky ischemickej končatiny diabetika. Ak je úspešná, môže zásadným spôsobom prispieť k záchrane dolnej končatiny pacienta s neuroischemickou formou syndrómu diabetickej nohy.Kľúčové slová:
syndróm diabetickej nohy – kritická končatinová ischémia – perkutánna transluminálna angioplastikaÚVOD
Periférna perkutánna transluminálna angioplastika (PTA) je úspešná metóda liečby kritickej končatinovej ischémie, ktorá má porovnateľné výsledky s chirurgickou revaskularizáciou [1].
Diabetická makroangiopatia je najzávažnejšou nešpecifickou komplikáciou diabetes mellitus [2]. Jej podstatou je ateroskleróza, ktorá sa morfologicky neodlišuje od aterosklerózy u nediabetikov [3]. Pre diabetes mellitus je typické predilekčné postihnutie tibiálnych a fibulárnych artérií medzi kolenom a členkovým kĺbom [4].
Ischémia je najdôležitejším faktorom, ktorý ovplyvňuje prognózu hojenia diabetických ulcerácií na nohách. Úspešná arteriálna revaskularizácia znižuje počet vysokých amputácií, zlepšuje prognózu a kvalitu života pacientov s neuroischemickou formou syndrómu diabetickej nohy (Obr. 1, 2, 3) [5]. Revaskularizácia u diabetikov so syndrómom diabetickej nohy a kritickou končatinovou ischémiou je náročná. Perkutánna transluminálna angioplastika je akceptovaná a úspešná liečebná metóda ateroskleroticky podmienených uzáverov a stenóz na iliackom a femoropopliteálnom úseku arteriálneho systému dolných končatín. Skúsenosti a dlhodobé výsledky PTA infrapopliteálnych tepien sú limitované.
Obr. 1. Neuroischemická diabetická noha – suchá gangréna distálneho článku palca, malíčka a medziprstového priestoru medzi 4. a 5. prstom pravej nohy, nekróza v laterálnej oblasti kalkanea (Meggit-Wagner 4. stupeň) Fig. 1. Neuroischemic diabetic foot – dry gangrene of the distal phalanx of the big toe, the little toe and the 4<sup>th</sup> interphalangeal space, necrosis in the lateral calcaneal region (Meggit-Wagner grade 4) 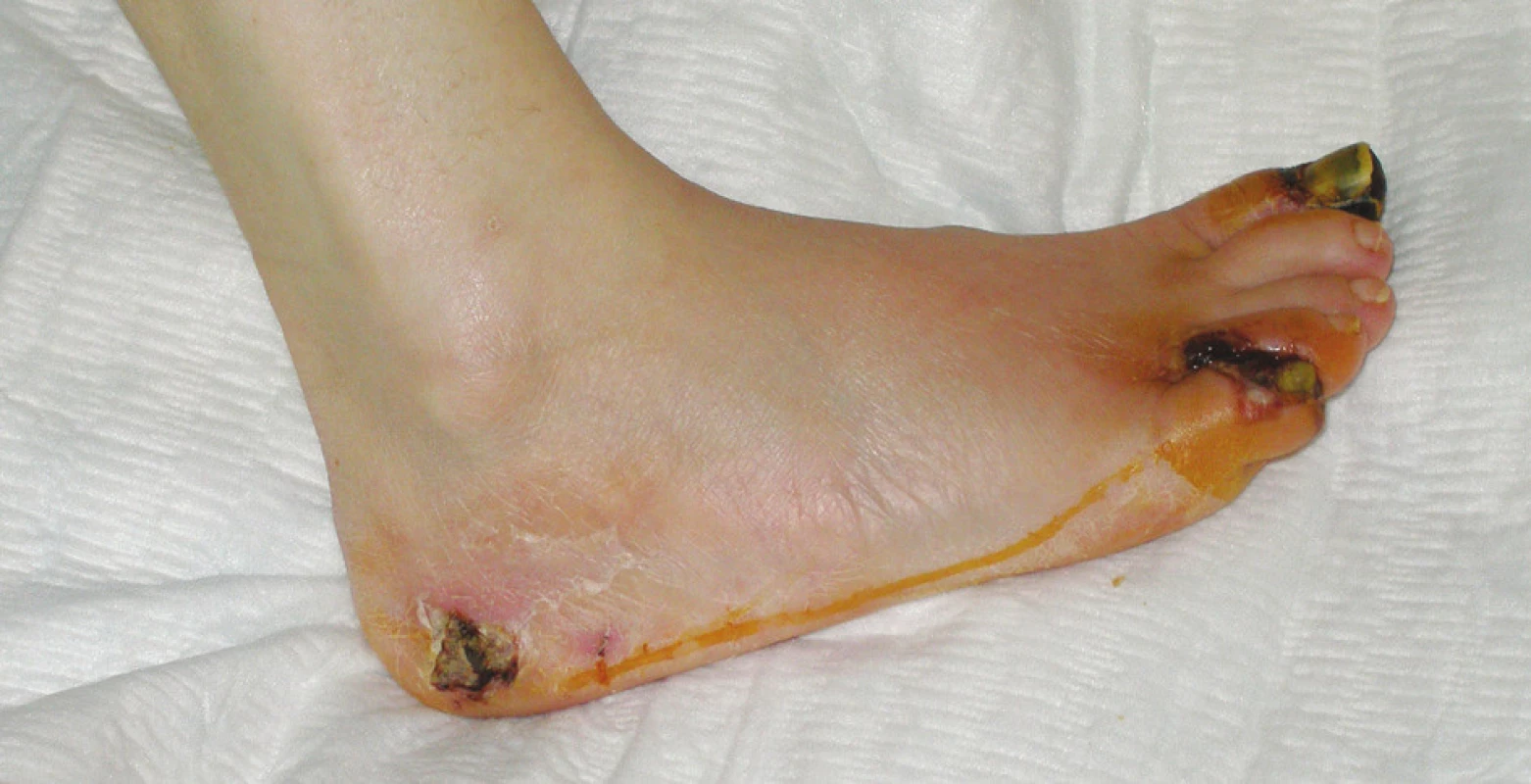
Obr. 2. Digitálna subtrakčná angiografia – kritická stenóza arteria poplitea a tractus tibiofibularis na pravej dolnej končatine Fig. 2. Digital subtraction angiography – a critical stenosis of the popliteal artery and of the tibiofibular tract on the right lower extremity 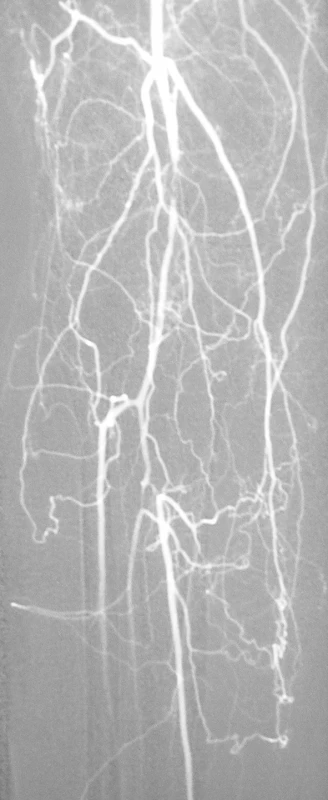
Obr. 3. Digitálna subtrakčná angiografia po vykonaní perkutánnej transluminálnej angioplatiky arteria poplitea a tractus tibiofibularis na pravej dolnej končatine s výborným efektom Fig. 3. Digital subtraction angiography following percutaneous angioplasty of the popliteal artery and the tibiofibular tract on the right lower extremity, with excellent outcome 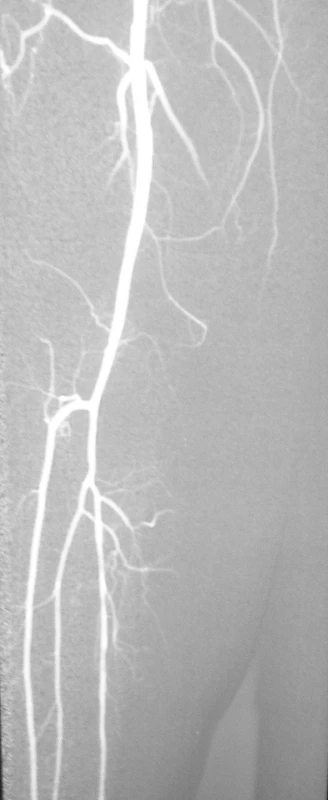
Endovaskulárna metóda PTA menej zaťažuje organizmus pacienta, má nižšie riziko infekcie počas výkonu a kratší čas hospitalizácie pacienta ako chirurgický spôsob revaskularizácie.
Cieľom práce je analýza skúseností nášho pracoviska s PTA krurálnych tepien u pacientov s neuroischemickou formou syndrómu diabetickej nohy.
MATERIÁL A METÓDA
Urobili sme retrospektívnu analýzu pacientov hospitalizovaných na Oddelení cievnej chirurgie FNsP J. A. Reimana Prešov s neuroischemickou formou syndrómu diabetickej nohy, u ktorých sme vykonali perkutánnu transluminálnu angioplastiku (PTA) krurálnych tepien na predkolení.
Na Oddelení cievnej chirurgie FNsP J. A. Reimana Prešov sme v období od 1. 1. 2005 do 31. 12. 2008 u 205 pacientov zaznamenali 265 hospitalizácií pre komplikácie syndrómu diabetickej nohy (Tab. 1). Neuroischemická forma syndrómu diabetickej nohy bola diagnostikovaná u 87 hospitalizovaných pacientov (42,44 %).
Tab. 1. Počet pacientov hospitalizovaných pre komplikácie syndrómu diabetickej nohy na Oddelení cievnej chirurgie FNsP J. A. Reimana Prešov (2005–2008) Tab. 1. The number of patients hospitalized for diabetic foot syndrome complications in the Vascular Surgery Department of the J. A. Reiman Faculty Hospital (FNsP) in Prešov (2005–2008) 
PTA krurálnych tepien vykonávame pravidelne od roku 2005. Všetky výkony uskutočnil intervenčný rádiológ po konzultácii s cievnym chirurgom. Celkovo sme v období rokov 2005–2008 na Oddelení rádiodiagnostiky FNsP J. A. Reimana Prešov vykonali PTA predkolenných tepien na 74 dolných končatinách u 68 pacientov s neuroischemickou formou syndrómu diabetickej nohy. U 6 pacientov sme uskutočnili PTA krurálnych tepien v 2 sedeniach, z toho u 4 pacientov sme reintervenovali 2-krát na jednej končatine, u 2 pacientov bilaterálne na oboch dolných končatinách (Tab. 2).
Tab. 2. Počet endovaskulárne vykonaných PTAkrurálnych tepien u diabetikov na Oddelení rádiodiagnostiky FNsP J. A. Reimana Prešov (2005–2008) Tab. 2. The number of endovascular PTAs on crural arteries in patients with diabetes, performed in the Radiodiagnostic Department of the J. A. Reiman Faculty Hospital (FNsP) in Prešov (2005–2008) 
Priemerný počet revaskularizovaných krurálnych tepien na jednej dolnej končatine bol 1,79 tepny v jednom sedení na jednej dolnej končatine. PTA arteria fibularis sme vykonali 41-krát, arteria tibialis anterior 45-krát, arteria tibialis posterior 27-krát a tractus tibiofibularis 20-krát (Tab. 3).
Tab. 3. Anatomická distribúcia endovaskulárne revaskularizovaných krurálnych tepien perkutánnou transluminálnou angioplastikou Tab. 3. Anatomical distribution of the crural arteries which were revascularized using percataneous transluminal angioplasty 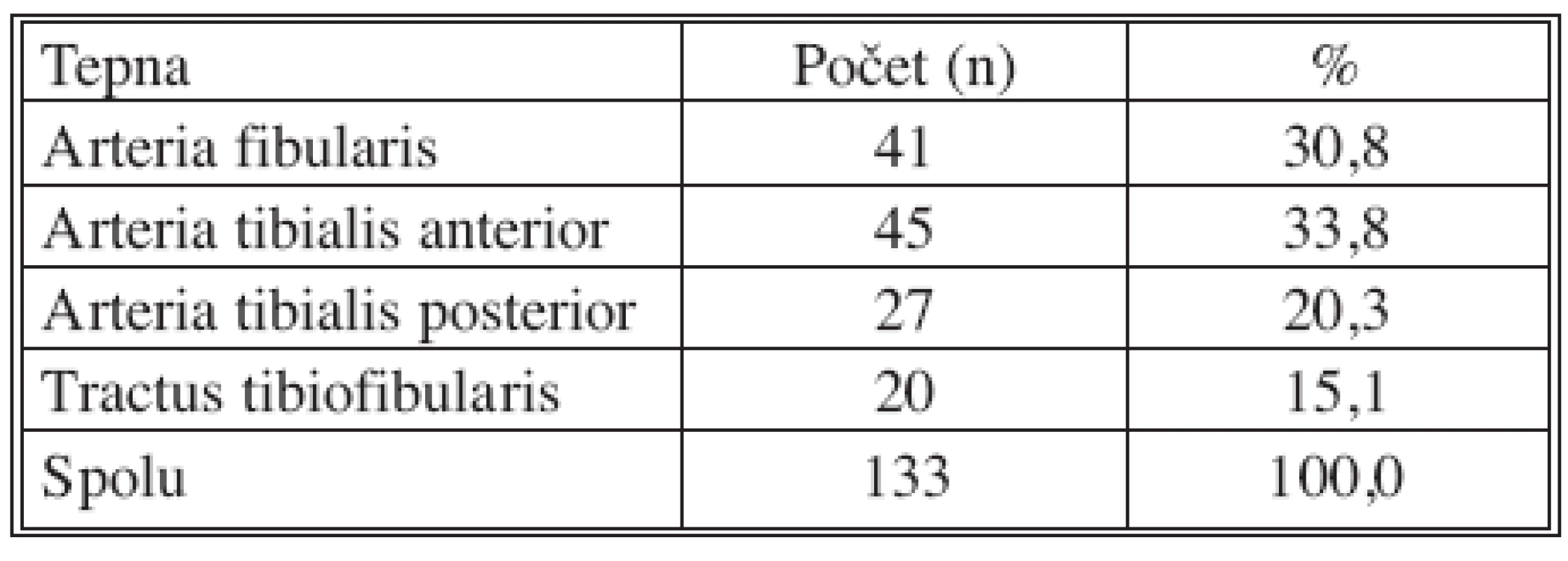
Rozdelenie lézií na krurálnych tepnách podľa TASC klasifikácie (Transatlantic Inter-Society Consensus) je v tabuľke 4 [6].
Tab. 4. Rozdelenie lézií krurálnych tepien podľa TASC klasifikácie Tab. 4. Distribution of the crural arteries lesions, based on the TASC classification 
Počas PTA krurálnych tepien u diabetikov sme súčasne v jednom sedení na prítokových tepnách uskutočnili PTA arteria femoralis superficialis pri 38 výkonoch (51,35 %), PTA arteria poplitea (AP) pri 43 výkonoch (58,11 %). PTA krurálnych tepien bola u 2 pacientov (2,70 %) uskutočnená ako hybridný výkon, z toho u 1 pacienta bola súčasťou výkonu chirurgicky vykonaná endarterektómia arteria femoralis communis, arteria femoralis superficialis (AFS) a arteria femoralis profunda (APF) so synarterializáciou AFS a APF. V 3 prípadoch (4,05 %) PTA krurálnych tepien bola vykonaná na výtokových tepnách distálne od priechodného bypasu. Klinicky sa jednalo o zlyhávajúcu rekonštrukciu. V 2 prípadoch (2,70 %) bola PTA krurálnych tepien úspešne vykonaná po trombolýze trombotizovaného bypasu.
Priemerný vek diabetikov s vykonanou PTA krurálnych tepien bol 63 rokov (s rozptylom od 42-85 rokov). 38 pacientov (55,88 %) bolo dlhodobo liečených s.c. aplikovaným inzulínom, 25 pacientov (36,76 %) perorálnymi antidiabetikami a u 5 pacientov (7,36 %) bol novozistený, neliečený diabetes s prvým prejavom diabetickej nohy. 37 pacientov (54,41 %) malo arteriálnu hypertenziu, 28 pacientov (41,18 %) ischemickú chorobu srdca, 9 pacienti (13,24 %) boli dialyzovaní pre chronickú renálnu insuficienciu.
Indikácia na vykonanie PTA krurálnej tepny u diabetikov bola na 68 intervenovaných dolných končatinách (91,9 %) kritická končatinová ischémia s hroziacou vysokou amputáciou dolnej končatiny (Tab.5).
Tab. 5. Indikácia PTA na krurálnych tepnách Tab. 5. Indications for PTA on crural arteries 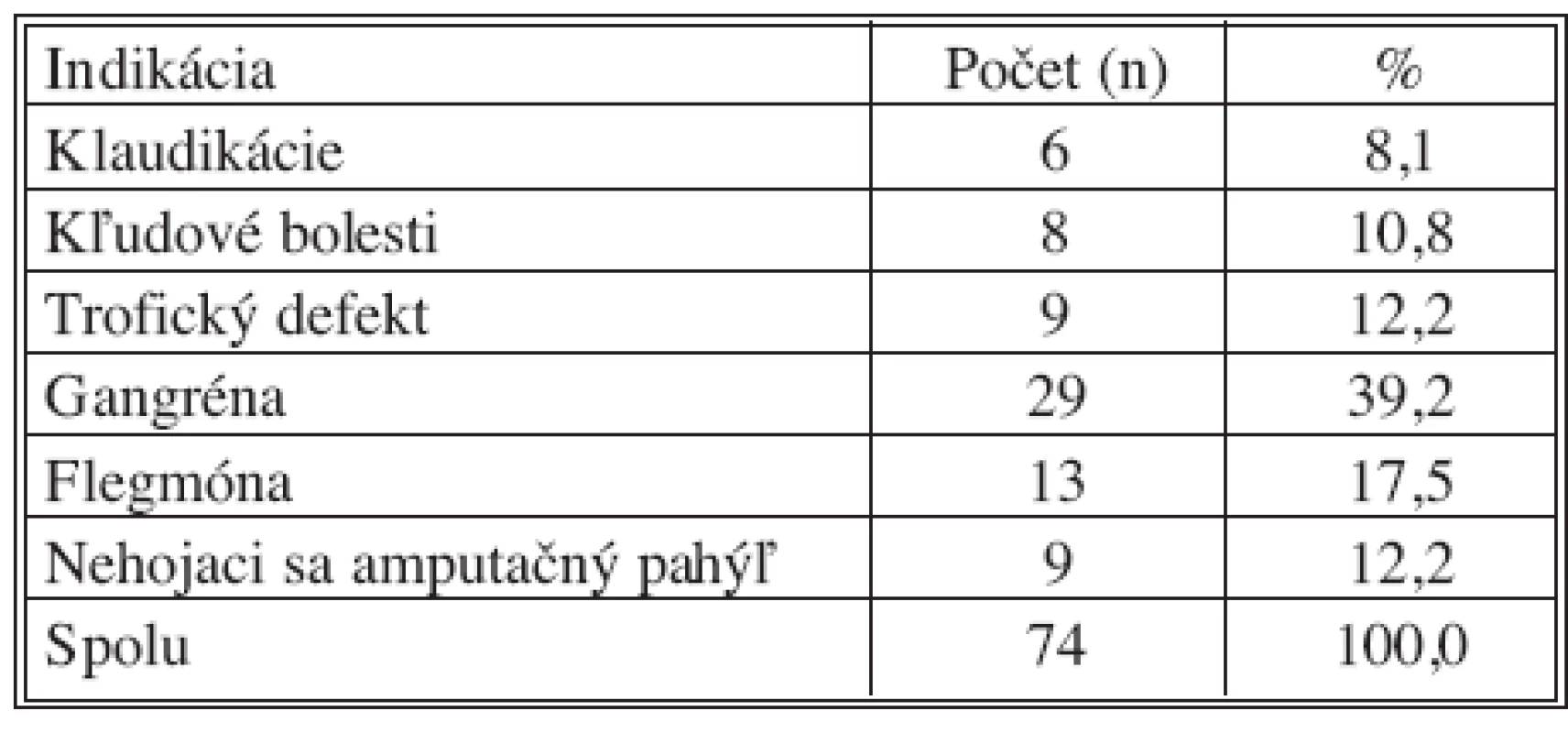
Pri PTA krurálnych tepien preferujeme perkutánnu antegrádnu punkciu ipsilaterálnej arteria femoralis communis. V proximálnej polovici predkolenia je možné použiť kombináciu 5 Frenchový (F) balónikový katéter a 0,035 palcový vodič. Klasickým „krurálnym inštrumentáriom“ je kombinácia 2,5-3,5 F balónikového katétra s 0,014 palcovým vodičom. Voľba správneho inštrumentária je veľmi dôležitá. Je určená angiografickým nálezom na krurálnom riečisku. Snažíme sa čo najmenej dilatovať nepostihnuté úseky tepien, u masívne kalcifikovaných tepien veľmi nepredilatovávať ich priemer. Krurálne tepny majú tendenciu k spazmom.
U pacientov so septickou diabetickou nohou sme aplikovali antibiotiká podľa výsledku kultivácie materiálu odobratého z defektu [7].
Pri endovaskulárnej revaskularizácii krurálnych tepien u diabetikov sme implantovali 7 stentov (1krát samoexpandibilný stent, 6krát balónexpandibilný stent). Indikácia implantácie stentu bola okluzívna disekcia po PTA. 4krát sme implantovali stent do arteria tibialis anterior, 2krát do tractus tibiofibularis a 1krát do arteria tibialis posterior (Obr. 4).
Obr. 4. Implantovaný stent do arteria tibialis posterior na pravej dolnej končatine pre disekciu s výborným efektom Fig. 4. A stent implanted into the posterior tibial artery on the right lower extremity for its dissection, with excellent outcome 
Mieru záchrany končatiny po 12 mesiacoch po intervencii sme hodnotili pomocou analýzy tabuliek dožitia (life table analysis).
VÝSLEDKY
Osobitne sme hodnotili technické výsledky, klinické výsledky a komplikácie PTA krurálnych tepien.
Technické
Technický úspech (reziduálna stenóza maximálne 30 %, dilatovaná krurálna tepna priechodná do periférie) bol dosiahnutý na 93 intervenovaných krurálnych tepnách (69,92 %). Kompletnú revaskularizáciu (t.j. všetky tri krurálne tepny priechodné do periférie) sme dosiahli na 9 končatinách (12,16 %) (Tab. 6, 7).
Tab. 6. Dolné končatiny – výsledok PTA Tab. 6. Lower extremities – PTA outcomes 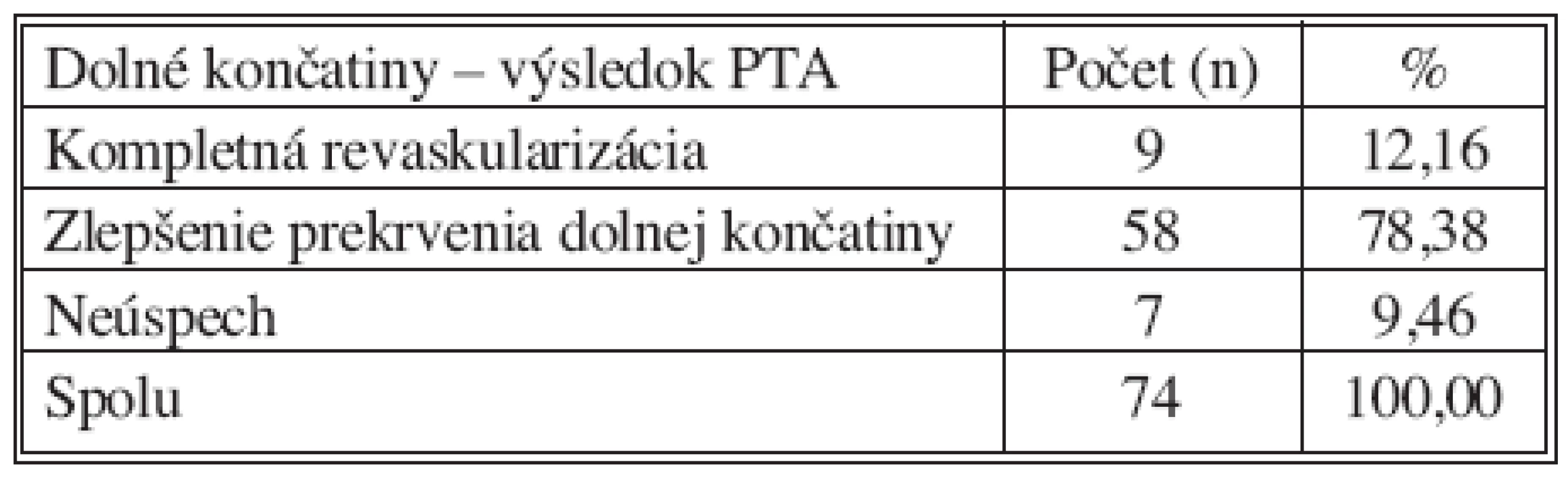
Tab. 7. Krurálne tepny – výsledok PTA Tab. 7. Crural arteries – PTA outcomes 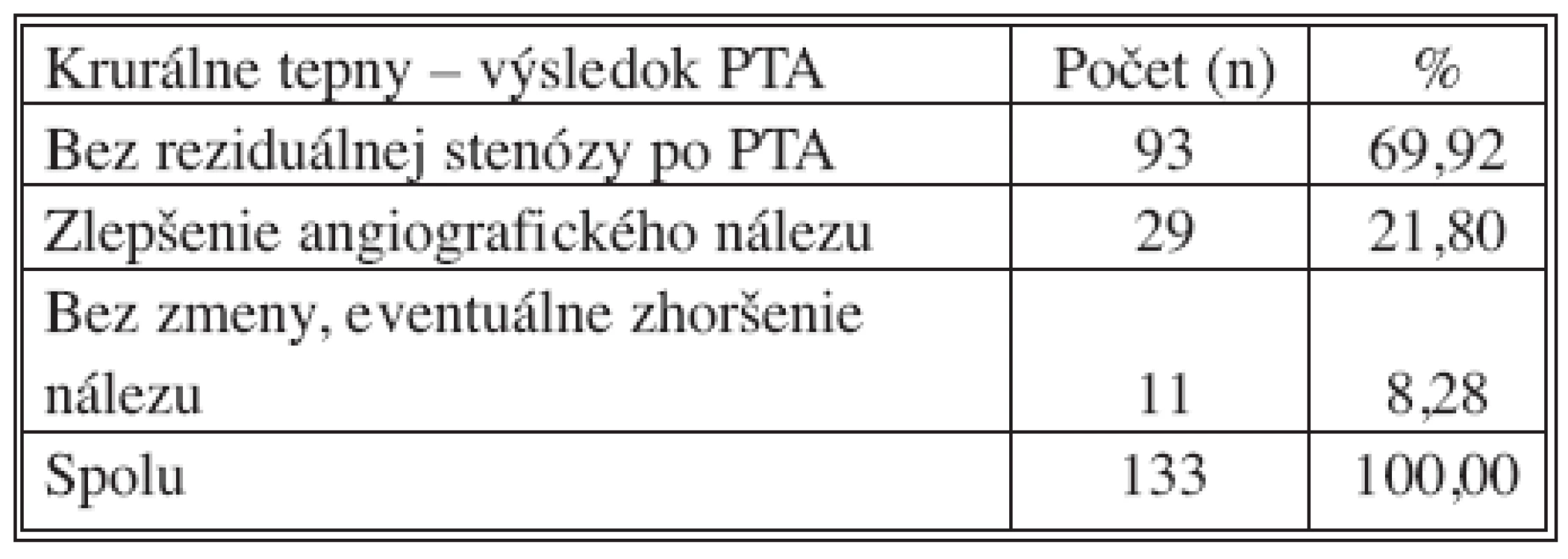
Klinické
Zo súboru 68 pacientov s neuroischemickou formou syndrómu diabetickej nohy, u ktorých sme vykonali PTA krurálnych tepien máme kontrolné klinické vyšetrenie minimálne 12 mesiacov po PTA celkovo u 54 intervenovaných končatín. Z tohto počtu je 28 dolných končatín (51,85 %) klinickým vyšetrením zhojených, na 7 dolných končatinách (12,96 %) klinické príznaky kritickej končatinovej ischémie pretrvávajú, 10krát (18,52 %) bola vykonaná nízka amputácia a 9krát (16,67 %) bola vykonaná vysoká amputácia.
V grafe 1 je zobrazená miera záchrany končatiny po 12 mesiacoch hodnotená metódou analýzy tabuliek dožitia (life table analysis) porovnávajúca 54 dolných končatín s PTA krurálnej tepny, 44 dolných končatín s infrapopliteálnym bypasom a 36 pacientov liečených konzervatívnym postupom s neuroischemickou formou syndrómu diabetickej nohy.
Graf 1. Miera záchrany končatiny po 12 mesiacoch porovnávajúca pacientov s endovaskulárnou revaskularizáciou, chirurgickou revaskularizáciou a konzervatívnou liečbou Graph 1. Rates of the extremity savings at 12 months, comparing patients with endovascular revascularizations, surgical revascularizations and conservative treatments 
Komplikácie
Z celkových komplikácií počas PTA krurálnych tepien u diabetikov sa vyskytla hypertenzná kríza v 2 prípadoch (2,70 %) a nestabilná angina pectoris v 1 prípade (1,35 %). Nezaznamenali sme žiadne úmrtie v súvislosti s PTA. 30-dňová pointervenčná mortalita bola 0 %.
Z postkatetrizačných komplikácií v mieste vpichu sa vyskytol hematóm v 2 prípadoch (2,70 %).
Z komplikácií balónikovej PTA sme v 1 prípade (1,35 %) pri pokuse o rekanalizáciu zaznamenali perforáciu arteria fibularis na pravom predkolení hydrofilným vodičom s extravazáciou kontrastnej látky (Obr. 5). V 1 prípade (1,35 %) pri dilatácii stenózy zlyhávajúceho distálneho femoropopliteálneho bypasu, naloženého proximálne od krurálnych tepien, vznikla ruptúra bypasu s extravazáciou kontrastnej látky. Táto komplikácia bola riešená implantáciou stentgraftu s dobrým efektom. Žiadna amputácia nebola podmienená komplikáciou počas PTA.
Obr. 5. Perforácia arteria fibularis na pravom predkolení hydrofilným vodičom s extravazáciou kontrastnej látky Fig. 5. Perforation of the right fibular artery using a hydrophilic coated guidwire with the contrast matter extravasation 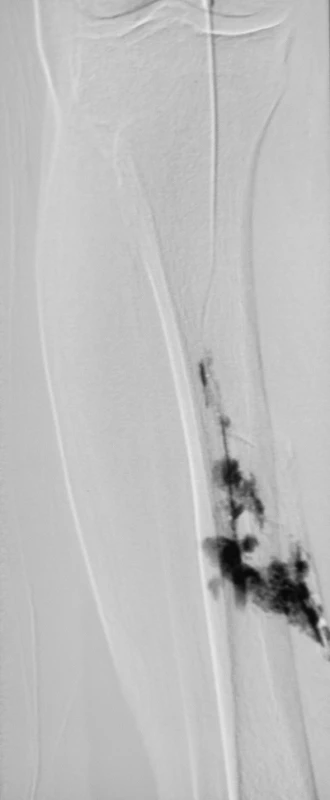
DISKUSIA
Cieľom revaskularizácie je zabezpečiť dostatočné krvné zásobenie končatiny, odstrániť kľudovú bolesť pacienta a zhojenie trofických defektov.
Záchrana končatiny po 12 mesiacoch v našom súbore hodnotená metódou analýzy tabuliek dožitia je porovnateľná s výsledkami zahraničných pracovísk. Romiti (2008) udáva v metaanalýze mieru záchrany končatiny po 12 mesiacoch pri PTA krurálnej tepny 86 % [8]. V našom súbore bola miera záchrany končatiny po 12 mesiacoch 82 %.
Interpretácia výsledkov PTA krurálnych tepien je komplikovaná. Klinické výsledky nezodpovedajú úplne presne technickým výsledkom. V niektorých prípadoch ani úspešná rekanalizácia dvoch alebo troch krurálnych tepien neovplyvnila progresiu ischémie. Diabetici, ktorí za 12 mesiacov po PTA boli klinicky bez obtiaží, nemusia mať dilatované úseky tepien priechodné. Nízka amputácia neznamená zlyhanie PTA.
Veľmi ťažké je objektívne hodnotiť priechodnosť krurálnych tepien po PTA. Nie je známa objektívne zhodnotená priechodnosť krurálnych tepien po PTA. Neinvazívne testy, ako je dopplerovská sonografia alebo členkovo-brachiálny index, sú veľmi často nepoužiteľné u diabetických pacientov s kalcifikovanými tepnami. Jedinou prácou, ktorá angiograficky hodnotí priechodnosť krurálnych tepien po PTA je publikácia Sodera, ktorý zistil celkový výskyt restenózy/reoklúzie za 10 mesiacov po PTA v 38 % (32 % stenózy, 52 % oklúzie) [9].
Včasná revaskularizácia u diabetických pacientov s kritickou končatinovou ischémiou je veľmi dôležitá. Často sú potrebné opakované revaskularizačné výkony. V našom súbore sme u 4 pacientov reintervenovali 2-krát na jednej dolnej končatine. Pacientov so syndrómom diabetickej nohy po intervencii je nutné pravidelne sledovať.
Vysoká technická úspešnosť a nízka incidencia komplikácií v tejto štúdii sú potvrdením výsledkov dosiahnutých ostatnými autormi [10]. Nezaznamenali sme žiadne úmrtie pacienta po endovaskulárnej revaskularizácii krurálnych tepien. Endovaskulárna revaskularizácia je relatívne kontraindikovaná pri nádorových ochoreniach [11, 12, 13].
Naše výsledky potvrdzujú, že lézie na krurálnych tepnách môžu byť úspešne rekanalizované a dilatované s použitím modernej techniky. Rekanalizácia uzatvorených segmentov krurálnych tepien sa môže vykonať intraluminálnou alebo subintimálnou technikou rekanalizácie [14]. Intraluminálna technika je zvyčajne úspešná pri krátkych oklúziách. Ak vznikne disekcia steny tepny počas výkonu v rekanalizácii sa pokračuje subintimálnou technikou.
Niektorí autori sa vyhýbajú implantácii stentu do krurálnej tepny pre vysoké riziko trombotizácie v nízko prietokových krurálnych tepnách [15]. Implantácia stentu odstráni akútne zlyhanie PTA, dlhodobú priechodnosť intervenovanej tepny však pozitívne neovplyvní. Doposiaľ nie je jednoznačné, či je vhodnejšie implantovať pri revaskularizácii krurálnych tepien stenty samoexpandibilné alebo balónexpandibilné. V hodnotenom súbore sme implantovali do krurálnych tepien 7 stentov.
V našom súbore pacientov bolo viac ako 50 % výkonov na krurálnych tepnách spojených s revaskularizáciou prítokových tepien vykonaním PTA AFS alebo AP.
Mnohí pacienti v našom súbore, u ktorých sme vykonali PTA krurálnych tepien, boli vysoko rizikoví alebo kontraindikovaní pre chirurgickú revaskularizáciu. Vykonaním PTA krurálnych tepien sa môžeme vyhnúť náročnej chirurgickej revaskularizácii krurálnym, eventuálne pedálnym bypasom.
Na základe súčasného stavu vedomostí je ťažké vyjadriť sa k dlhodobým výsledkom PTA krurálnych tepien. Pre diabetikov je charakteristická akcelerovaná ateroskleróza a rýchlejšia progresia myointimálnej proliferácie v mieste PTA [16]. Následkom je väčší počet restenóz v krurálnych tepnách s malým priemerom [17]. Diabetes mellitus je jedným z kľúčových faktorov pri výbere adekvátnej liečebnej stratégie u pacienta s kritickou končatinovou ischémiou.
Medzi najnovšie metódy revaskularizácie krurálnych tepien patria angioplastické balóniky a stenty uvoľňujúce farmakologické substancie (napr. paclitaxel), aterektómia, transpedálna rekanalizácia a tzv. „cutting balloon angioplasty“. Na našom pracovisku zatiaľ nemáme skúsenosti s týmito metódami revaskularizácie krurálnych tepien.
ZÁVER
PTA ako metóda prvej voľby je bezpečná a efektívna metóda revaskularizácie kriticky ischemickej končatiny diabetika (zlý výtokový trakt, kalcifikácia tepien, sekundárna infekcia). PTA krurálnych tepien je technicky náročný výkon, ktorý vyžaduje použitie špeciálneho inštrumentária. Ak je PTA krurálnej tepny úspešná, môže zásadným spôsobom prispieť k záchrane dolnej končatiny pacienta s neuroischemickou formou syndrómu diabetickej nohy. Je dôležité pravidelné sledovanie pacientov po výkone a včasná reintervencia.
MUDr. Peter Šeliga, Ph.D.
Októbrová 71
080 01 Prešov
Slovenská republika
e-mail: seliga@szm.sk
Zdroje
1. Adam, D. J., Beard, J. D., Cleveland, T., Bell, J., Bradbury, A. W., Forbes, J. F., et al. Basil trial participants. Bypass versus angioplasty in severe ischemia of the leg (BASIL): multicentre, randomised controlled trial. Lancet, 2005, č. 366, s. 1925–1934.
2. Babčák, M., Merčiaková, M. Prevalencia diabetes mellitus 2. typu a jeho komplikácií na internej klinike I. Zdravotníctvo a sociálna práca, 2006, č. 3, s. 7–11.
3. Babčák, M., Racz, O., et al. Diabetes mellitus a artériová hypertenzia. DAH 2008, Prešov, ISBN 978-80-969865-0-7.
4. Graziani, L., Silvestra, A., Bertone, V., Manara, E., Andreini, R., Sigala, A., Mingardi, R., Degiglio, R. Vascular involvment in diabetic subjects with ischemic foot ulcer: A new morphologic categorization of disease severity. Eur. J. Vasc. Endovasc. Surg., 2007, č. 33, s. 453–460.
5. Faglia, E., Dalla Paola, L., Clerici, G., Clerissi, J., Graziani, L., Fusaro, M., et al. Peripheral angioplasty as the first-choice revascularization procedúre in diabetic patients with critical limb ischemia: Prospective study of 993 consecutive patients hospitalized and followed between 1999 and 2003. Eur. J. Vasc. Endovasc. Surg., 2005, č. 29, s. 620–627.
6. Dormandy, J. A, Rutherford, R. B., et al. Management of peripheral arterial disease(PAD). TASC Working Group. TransAtlantic Inter-Society Consensus. J. Vasc. Surg., 2000, č. 31, s. 1–96.
7. Kyslan, K., Mýtnik, M., Kyslan, K. ml. Zásady úspešnej prevencie ranej infekcie v chirurgii. Slovenská chirurgia, 2004, č. 1, s. 26–28.
8. Romiti, M., Albers, M., Brochado-Neto, F. C, Durazzo, A. E. S., Pereira, C. A. B., De Lucia, N. Meta-analysis of infrapopliteal angioplasty for chronic critical limb ischemia. J. Vasc. Surg., 2008, č. 47, s. 975–981.
9. Soder, H. K., Manninen, H. L, Jaakkola, P., Matsi, P. J., Räsänen, H. T., Kaukanen, E., Loponen, P., Soimakallio, S. Prospective trial of infrapopliteal artery balloon angioplasty for critical limb ischemia: Angiographic and clinical results. J. Vasc. Intervent. Radiol., 2000, č. 11, s. 1021–1031.
10. Peregrin, J. H., Kožnar, B. PTA borcových tepen. In : Tošenovský, P., Edmonds, M. E., et al.: Moderní léčba syndrómu diabetické nohy. Praha: Galén, 2004, s. 77–92. ISBN 80-7262-261-7.
11. Mýtnik, M., Daňo, J., Straka, L. Myxoidný liposarkóm. Slovenská chirurgia, 2005, č. 3, s. 24–26.
12. Boroňová, I., Bernasovský, I., Bernasovská, J. Detection of Philadelphia chromosome in patients with chronic myeloid leukemia from the Prešov region in Slovakia (1995-2004). International Journal of Human Genetics, 2007, č. 7 (4), s. 297–301.
13. Boroňová, I., Bernasovský, L., Bernasovská, J., Petrejčíková, E., Bôžiková, A., Soták, M., Sovičová, A., Gabriková, D., Svičková, P., Mačeková, S. Cytogenetics of chronic myeloproliferative disorders. Slovenská antropológia, 2008, č. 11(1), s. 20–27.
14. Bolia, A., Sayers, R. D., Thompson, M. M., Bell, P. R. F. Subintimal and intraluminal recanalization of occluded crural arteries by percutaneous ballon angioplasty. Eur. J. Vasc. Surg., 1994, 8, s. 214–219.
15. Awad, S., Karkos, C. D., Serrachino-inglott, F., Cooper, N. J., Butterfield, J. S., Ashleigh, R., Našim, A. The impact of diabetes on current revascularisation practice and clinical outcome in patients with critical lower limb ischemia. Eur. J. Vasc. Endovasc. Surg., 2006, č. 32, s. 51–59.
16. Kyslan, K., Barla, J., Kyslan, K. ml., Stanislayová, M. Syndróm AMS a jeho riešenia. Rozhl. Chir., 2008, č. 5, s. 255–258.
17. Diek, F., Diehm, N., Galimanis, A., Husmann, M., Schmidli, J., Baumgartner, I. Surgical or endovascular revascularization in patients with critical limb ischemia: Influence of diabetes mellitus on clinical outcome. J. Vasc. Surg., 2007, č. 45, s. 751–761.
Štítky
Chirurgia všeobecná Ortopédia Urgentná medicína
Článok vyšiel v časopiseRozhledy v chirurgii
Najčítanejšie tento týždeň
2009 Číslo 8- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Kombinace metamizol/paracetamol v léčbě pooperační bolesti u zákroků v rámci jednodenní chirurgie
- Antidepresivní efekt kombinovaného analgetika tramadolu s paracetamolem
-
Všetky články tohto čísla
- O znalcích v oboru chirurgie
- Výsledky jednoročního přežití u nemocných po resekci hlavy slinivky břišní s resekcí žil portomezenterické oblasti (PMO)
- Optimální miniinvazivní přístup při náhradě jícnu žaludkem
- GIST jako příčina invaginace na tenkém střevě
- Význam cytokeratinového markeru TPS v pooperačním sledování nemocných s kolorektálním karcinomem
- Transarteriální chemoembolizace u hepatocelulárního karcinomu jater
- 120 laparoskopických adrenalektomií s harmonickým skalpelem
- PTA krurálnych tepien u diabetikov
- Poúrazová svalová hernia predlaktia
- Léze podkolenní jamky s neurologickou symptomatologií – kazuistiky, diagnostika a léčba
- Léčení seniorů na okresním chirurgickém oddělení
- Přínos magnetické rezonance pro diagnostiku a léčbu poranění torakolumbální páteře
- Přínos ultrasonografie břicha v diagnostice akutní apendicitidy – naše zkušenosti
- PCCP versus standardní proximální femorální hřeb při léčbě pertrochanterických zlomenin femoru
- Operační rizika a význam předoperační péče
- Cévní chirurgie dnes a zítra – reakce České společnosti intervenční radiologie, aneb potrefená husa zakejhala
- Rozhledy v chirurgii
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Operační rizika a význam předoperační péče
- Léze podkolenní jamky s neurologickou symptomatologií – kazuistiky, diagnostika a léčba
- Transarteriální chemoembolizace u hepatocelulárního karcinomu jater
- O znalcích v oboru chirurgie
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



