-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Riziko kolorektálního karcinomu v terénu ulcerózní kolitidy
Risk of Colorectal Carcinoma in a Patient with Ulcerative Colitis
Colorectal cancer, in patients with ulcerative colitis, is detected in the resected tissue of approximately 5% of patients, according to the literature. In our set of 82 patients operated on between the years 2000–2009, malignancy was confirmed in 9/82 patients (11%). In two young patients, the peroperative findings showed inoperable generalized carcinoma. The greater incidence of malignity is surely associated with inconsistent dispensarization of these patients.
Key word:
ulcerative colitis – surgery – colorectal cancer
Autoři: I. Klementa; P. Skalický
; K. Vysloužil; L. Starý; P. Zbořil; K. Vomáčková; B. Klementa *; M. Konečný **
Působiště autorů: I. chirurgická klinika FN Olomouc, přednosta: doc. MUDr. Čestmír Neoral, CSc. ; Klinika anesteziologie a resuscitace FN Olomouc, přednosta: MUDr. Jan Neiser *; II. interní klinika FN Olomouc, přednosta: doc. MUDr. Vlastimil Procházka, Ph. D. **
Vyšlo v časopise: Rozhl. Chir., 2010, roč. 89, č. 12, s. 754-759.
Kategorie: Monotematický speciál - Původní práce
Souhrn
Kolorektální karcinom v terénu ulcerózní kolitidy je podle literatury prokázán v resekátech v průměru u 5 % nemocných. V našem souboru 82 nemocných operovaných za období 2000–2009 jsme malignitu prokázali u 9/82 nemocných (11 %). U dvou mladých nemocných byl peroperační nález – inoperabilní generalizovaný karcinom. Vyšší výskyt malignity v našem souboru jistě souvisí s nedůslednou dispenzarizací těchto nemocných.
Klíčová slova:
ulcerózní kolitida – chirurgická léčba – kolorektální karcinomÚVOD
Ulcerózní kolitida (idiopatická proktokolitida, UC) je nespecifický hemoragicko-katarální až ulcerózní zánět konečníku s postižením dalších partií tračníku. Velmi často je onemocnění s různou intenzitou lokalizováno v celém tračníku. Pro onemocnění je charakteristický nárazový či chronicky exacerbující průběh. Incidence idiopatických střevních zánětů ve světové populaci je mezi 3–20 novými případy na 100 000 obyvatel za rok. Ulcerózní kolitida se nejčastěji vyskytuje ve Skandinávii, v USA a v Izraeli, střední výskyt je ve střední Evropě a Austrálii. Nejmenší incidenci tohoto onemocnění nacházíme v Jižní Americe, Asii a Africe. V anglosaských zemích každoročně onemocní ulcerózní kolitidou 5–8 jedinců na 100 000 obyvatel. Incidence v České republice je 3–5/100 000 obyvatel. V posledních 30 letech je pozorován stálý mírný vzestup incidence, což ale může být způsobeno zlepšenou diagnostikou. Onemocnění bylo poprvé popsáno již v polovině 18. století v Irsku, ovšem jako samostatná klinická jednotka se UC objevila na pořadu jednání lékařského kongresu v Paříži až v roce 1913. Onemocnění ulcerózní kolitidou postihuje nemocné v každém věku, ovšem nejčastěji v druhém a třetím decéniu. Etiologie UC je neznámá a tedy léčba onemocnění je pouze symptomatická. Většina nemocných je léčena konzervativně, jen 20–30 % v dalším průběhu vyžaduje chirurgické léčení. Klinické projevy onemocnění výrazně snižují kvalitu života a nemocní mívají často psychosomatické a psychosociální problémy. Chirurgický výkon je indikován při selhání konzervativní terapie nebo při komplikacích onemocnění. Od 30. let minulého století začíná éra chirurgické léčby ulcerózní kolitidy, která do současnosti prošla nebývalým vývojem. Nejprve se prováděli pouze derivační operační výkony, ileostomie a kolostomie, později kontinentní Kockova ileostomie. V roce 1978 Parks poprvé provedl na člověku restorativní proktokolektomii s vytvořením S-rezervoáru z terminálního úseku ilea (tzv. S-pouch) s následnou ileo-S-pouch-anální ručně šitou anastomózou (IPAA). Od konce 20. století je preferována restorativní proktokolektomie s double stapled ileo-pouch-anální anastomózou. Tento operační postup znamená pro pacienta zachování kontinence s nižší frekvencí stolic, v průměru 5–7x denně, a zbavuje ho obrovského psychického a fyzického zatížení. Zařazuje pacienta zpět do plnohodnotného pracovního a společenského života [12, 19].
Obr. 1. Karcinom sigmoidea v terénu UC – místo označeno šipkou Fig. 1. Carcinoma of the sigmoid in a patient with ulcerative colitis – the site marked by an arrow 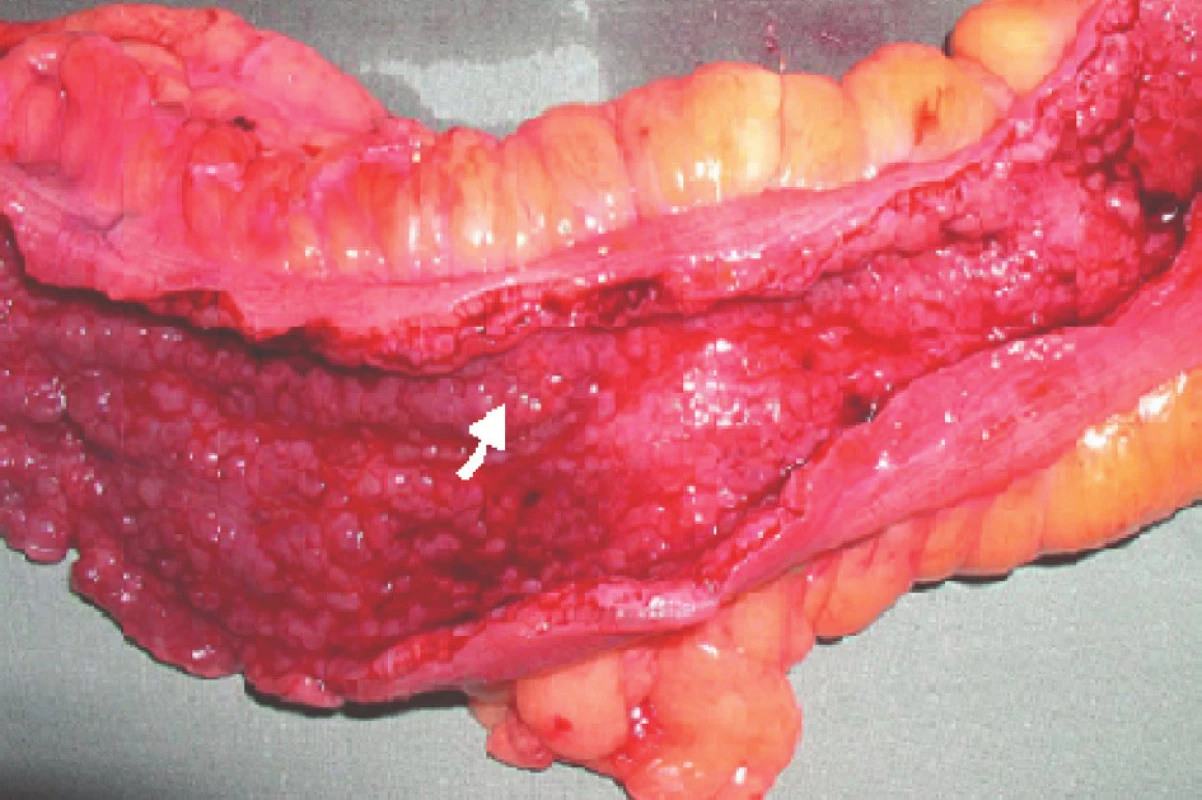
Od dvacátých let minulého století se v literatuře opakovaně objevují zprávy o zvýšeném výskytu kolorektálního karcinomu u osob trpících idiopatickými střevními záněty. U nemocných s extenzivním typem UC, tedy s postižením celého tračníku a konečníku nebo aborální části tlustého střeva po jaterní ohbí, stoupá v závislosti na délce trvání nemoci riziko vzniku dysplastických změn a kolorektálního karcinomu [2, 10, 14]. Na druhé straně u nemocných s ohraničeným typem UC na rektum a sigmoideum je nebezpečí vzniku kolorektálního karcinomu výrazně menší. Riziko vzniku dysplastických změn a KRK výrazněji stoupá u extenzivních typů UC po 8–10 letech a u typů levostranných po 15–20 letech trvání nemoci [14, 15]. Z epidemiologického hlediska je významný fakt, že vznik karcinomu v terénu UC postihuje nejčastěji nemocné ve věku 40–50 let a každý šestý nemocný s UC na KRK zmírá. Rizikové faktory pro vznik KRK jsou shrnuty v tabulce 1. Většinu zmíněných rizikových faktorů pro vznik KRK nemůže ovlivnit ani nemocný ani jeho gastroenterolog. Z hlediska prevence střevní malignity je nejspolehlivější metodou profylaktická kolektomie. Tento výkon ale není možné provádět u všech nemocných s UC, zcela zjevně tedy vzniká otázka, u kterých nemocných tento výkon indikovat.
Tab. 1. Rizikové faktory vzniku KRK u UC (relativní riziko = násobné riziko proti zdravé populaci) Tab. 1. Risk factors for the development of colorectal carcinoma in patients with ulcerative colitis (relative risk = the risk rate compared to that in healthy population) 
Základem dispenzárního programu je skutečnost, že u nemocných s ulcerózní kolitidou lze histologicky verifikovat předkarcinomové stadium – epitelovou dysplazii. V případě zjištěné těžké dysplazie (HGD, riziko KRK = 50 %) i dysplazie typu DALM (riziko KRK = 30–40 %) je indikována profylaktická proktokolektomie. V případě nálezu lehké dysplazie (LGD, riziko KRK = 15 %) je další postup individuální (proktokolektomie vs. koloskopické sledování), zohledňující ostatní rizikové faktory (komorbidita, věk, pozitivní rodinná anamnéza aj.) (Tab. 2).
Tab. 2. Dispenzární program u UC Tab. 2. Preventive programme in ulcerative colitis subjects 
SOUBOR NEMOCNÝCH A METODIKA
Na I. chirurgické klinice FN a LF UP v Olomouci se restorativní proktokolektomie s mukózektomií s ručně šitou IPAA provedla poprvé v roce 1995. Na našem pracovišti jsme od začátku vždy konstruovali pouch ve tvaru písmene J. Ileo-J-pouch-anální anastomóza (IPAA) po proktokolektomii s mukózektomiií byla konstruována jednotlivými vstřebatelnými stehy těsně v linea dentata. Po tomto výkonu byli nemocní ve zvýšené míře omezováni ve svých životních aktivitách zvýšenou frekvencí stolic, parciální inkontinencí a velkou frekvencí denního i nočního špinění. Pozorovali jsme také zkrácení doby k odložení vlastního vyprazdňování, prodloužení délky defekace a taktéž častou bolestivou defekaci [7]. S rozvojem chirurgických zkušeností, změnou chirurgické taktiky a hlavně s vývojem a s zavedením nové nástrojové staplerové techniky nastupují nové trendy v terapii nemocných s UC. V současnosti je metodou volby restorativní proktokolektomie s vytvořením double stapled ileo-J-pouch-anální anastomózy. Zhodnocením pooperačního průběhu a hlavně indexovým vyhodnocením funkce rezervoáru u našich nemocných preferujeme restorativní proktokolektomii s double stapled ileo-J-pouch-anální anastomózou. Od roku 2000 do konce roku 2009 bylo na naší chirurgické klinice odoperováno celkem 82 nemocných pro UC. V retrospektivně prospektivní studii jsme vyhodnotili soubor nemocných se zaměřením na typ operačního výkonu, pooperační komplikace a hlavně definitivní histologické nálezy.
VÝSLEDKY
Za období let 2000–2009 bylo na chirurgické klinice FN v Olomouci operováno pro diagnózu UC celkem 82 nemocných, z toho bylo 43 mužů (53 %) a 39 žen (47 %). Průměrný věk našich nemocných byl 37 let (rozmezí 18–65 let). Průměrná doba konzervativní gastroenterologické terapie byla 7,8 let (rozmezí 3 měsíce – až 23 let) (Tab. 3). Většina nemocných byla léčena a dispenzarizována na II. interní klinice FN v Olomouci, menší část nemocných byla léčena regionálními gastroenterology.
Tab. 3. Sledované parametry u souboru našich 82 nemocných operovaných pro UC (2000–2009) Tab. 3. The studied parameters in the group of 82 patients operated for ulcerative colitis (2000–2009) 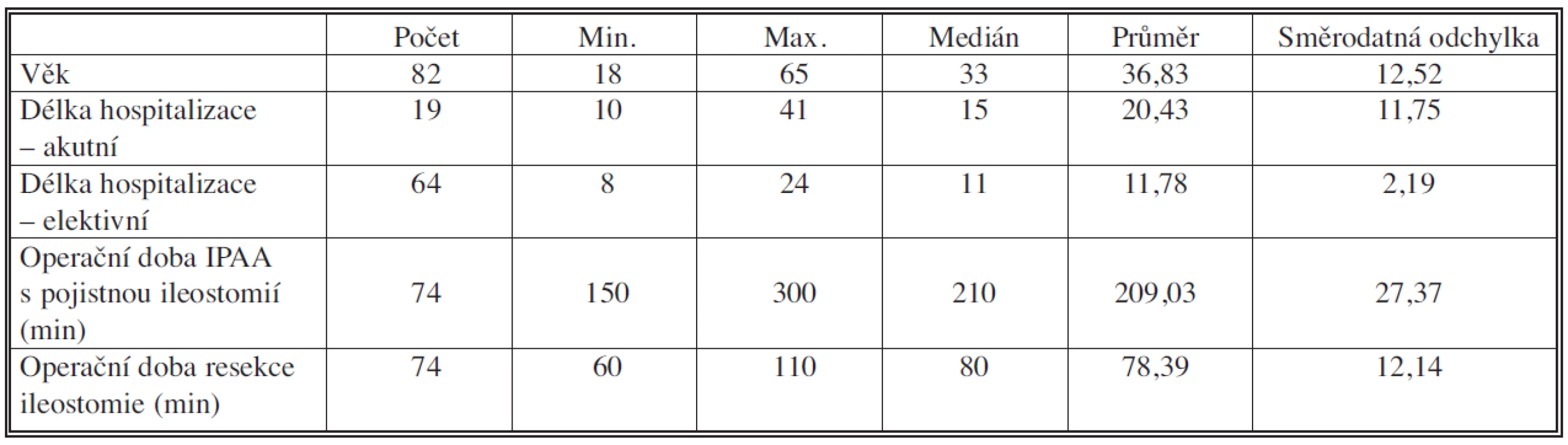
Urgentně a akutně bylo operováno 19 nemocných (23 %), u 15 nemocných byla provedena subtotální kolektomie s terminální ileostomií a mukózní píštěl byla vyvedena ze samostatné incize v levém podbřišku (Tab. 4). Tito nemocní byli po přešetření indikováni k elektivní dvoudobé operaci s dokončením proktokolektomie s IPAA, u 6 z nich byla provedena mukózektomie s ručně šitou anastomózou a u 9 z nich byla provedena double stapled ileoanální anastomóza. U dvou nemocných byla provedena kolektomie s ileo-rektoanastomózou pro maligní stenózu tračníku v terénu UC .
Tab. 4. Soubor nemocných operovaných pro UC za období 2000–2009 – provedené typy operací Tab. 4. The group of patients operated for ulcerative colitis from 2000–2009 – the surgical procedures 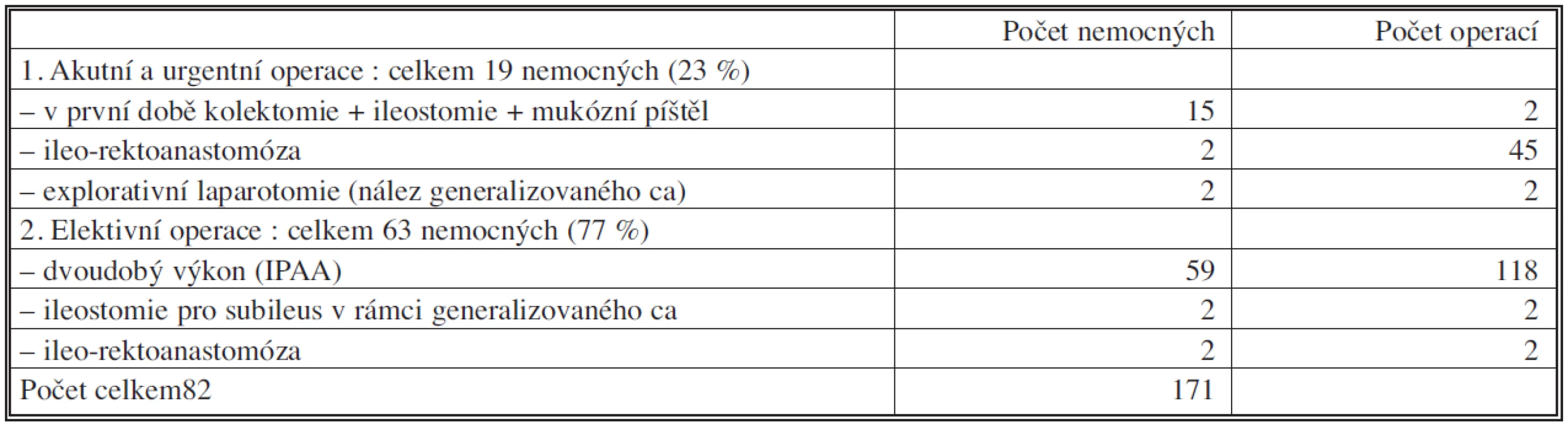
U dalších dvou mladých nemocných (27, 34 let) byl výkon pro nález generalizace v dutině břišní ukončen jako explorace. Vzhledem k urgentně a akutně provedené operaci u minimálně připravených nemocných bylo v našem souboru nemocných zjištěno větší množství pooperačních zánětlivých komplikací, tím se prodloužila i průměrná doba hospitalizace na 20,5 dne (rozmezí 10–41 dnů) (Tab. 3). U 63 elektivně operovaných nemocných bylo provedeno celkem 122 operačních výkonů, z toho u 59 nemocných restorativní proktokolektomie s IPAA s pojistnou ileostomií. U dvou nemocných z této skupiny byla provedena ileorektoanastomóza při příznivém nálezu v rektu, u dalších dvou nemocných pak pro nález generalizace s subileózním stavem derivační ileostomie. Délka hospitalizace u elektivních operací byla v průměru 11,8 dne (rozmezí 8–24 dnů). Délka operačního výkonu – proktokolektomie s double stapled IPAA nebo s mukózektomií a ručně šitou IPAA – byla v průměru 210 min. Musíme konstatovat, že operační výkon s mukózektomií byl v této skupině významně delší, v průměru o 60 minut. Taktéž laparoskopický výkon trval déle než průměrný čas klasické operace.
Histologické nálezy v resekátech
V souboru 82 našich nemocných byly nalezeny následující histologické nálezy (Tab. 5). U 52/82 (63 %) nemocných byl histologický nález v resekátu floridní stadium ulcerózní kolitidy. DALM s lehkou až těžkou dysplazií byl nalezen u 14 nemocných (17 %). U 9/82 (tj. u 11 %) byl peroperační nebo definitivní nález adenokarcinom. Karcinom in situ byl náhodným pooperačním nálezem v oblasti příčného tračníku u dvou nemocných. U dvou nemocných byl předoperační nález adenokarcinomu v terénu UC, u kterých byla provedena kolektomie s ileo-rektoanastomózou. Všichni tito nemocní jsou nadále onkologicky dispenzarizováni. U 2 nemocných byl peroperační nález povšechně generalizovaného karcinomu tračníku v terénu UC, u jednoho nemocného byla provedena ileostomie a u druhého byl výkon ukončen jako explorace. Tento nemocný zmírá do 8 měsíců od operace (dále viz kazuistika).
Tab. 5. Histologické nálezy v resekátech kolon Tab. 5. Histological findings in the resected colon 
KAZUISTIKA
Nemocný 27 let věku byl od svých 14 let do 18 let léčen dětským gastroenterologem pro UC. Vzhledem k remisi onemocnění se na doporučení nemocný nepřeregistroval k novému gastroenterologovi a nechodil na žádné kontroly. Pro pasážové obtíže byl nemocný vyšetřen v místě bydliště a byla nalezena stenóza v oblasti příčného tračníku. Předoperační histologický nález – stenóza na podkladě ulcerózní kolitidy. Při operaci byl však zjištěn generalizovaný karcinom transverza s karcinomatózou v břišní dutině, s ascitem a s mnohočetnými metastázami v obou lalocích jater. Pacient podstoupil paliativní chemoterapii a zmírá do 8 měsíců od operace.
DISKUSE
Bonnevie, Fazio i Heuschen uvádějí ve svých studiích, že 20–30 % pacientů s extenzivním typem UC se v průběhu prvních deseti let trvání nemoci podrobí chirurgickému řešení [2, 4, 12,]. Většina výkonů je prováděna na specializovaném chirurgickém pracovišti. Operace se provádějí z urgentní, akutní nebo elektivní indikace (Tab. 6). Urgentní operace jsou operace provedené co nejdříve, resp. ihned, akutní operace – operace do 48 až 72 hodin.
Tab. 6. Indikace k chirurgické léčbě ulcerózní kolitidy Tab. 6. Indication for surgery in ulcerative colitis 
K urgentnímu chirurgickému výkonu indikujeme pacienty s komplikacemi jako je perforace tračníku, masivní krvácení nebo toxické megakolon, nereagující na konzervativní terapii. Jedná se o cca 20 % operací u nemocných s ulcerózní kolitidou. Nejčastější indikací k akutnímu výkonu je selhání konzervativní terapie u fulminantního průběhu UC [20].
Elektivní operační výkon je indikován u nemocných s extenzivní formou UC při častých recidivách onemocnění, při lokálních komplikacích (stenózy tračníku), dále při přetrvávajících příznacích a zhoršující se malnutrici. Taktéž je indikován u těžkých, recidivujících extraintestinálních projevech, které jsou závislé na aktivitě zánětu a při výrazných příznacích z chronického podávání steroidních hormonů. Další indikací k elektivnímu výkonu jsou dysplazie až malignity v terénu ulcerózní kolitidy. Malignita tračníku je diagnostikována až u 5 % nemocných s ulcerózní kolitidou. Metaanalýza odhaduje, že u 2 % nemocných s UC vznikne maligní nádor po 10 letech. Po 20 letech trvání onemocnění se riziko malignizace zvyšuje na 8 % a po 30 letech na 18 % [2]. Velikost rizika se možná sekundárně snižuje díky screeningu, nasazení udržovací protizánětlivé terapie a profylaktické chirurgii [93]. Nicméně rodinná anamnéza kolorektálního karcinomu [10] a pankolitidy [4,8] v současnosti označuje tyto pacienty jako vysoce rizikové. Frekvence a závažnost relapsu jsou také považovány za významné rizikové faktory [15]. V literatuře je uváděno, že nemocní s progresivní sklerozující cholangoitidou mají nejvyšší riziko kolorektálního karcinomu [18].
Biopsie z postižené sliznice tlustého střeva, zvláště z terénu pseudopolypů, přinášejí nejlepší informace o možné maligní transformaci. Pacienti, kteří jsou považovaní za vysoce rizikové, jsou podrobeni častějším koloskopickým kontrolám s cílem zachytit dysplazii [3]. Dysplazie spojená s UC se mikroskopicky klasifikuje jako buď nízkého stupně (LGD, low grade dysplasia) nebo vysokého stupně (HGD, high grade dysplasia). Endoskopická klasifikace definuje léze ploché nebo vyvýšené s další subklasifikací vyvýšených lézí podle jejich makroskopického vzhledu. Vyvýšené plochy, které připomínají konvenční adenomy a jsou uloženy v oblasti kolitidy, jsou označovány jako adenoma-like léze nebo masy (ALM). Tyto stopkaté nebo přisedlé polypy jsou obvykle přístupné endoskopickému snesení [11]. Oblasti, které vykazují výraznou nepravidelnost, se nazývají dysplasia-asociované léze nebo masy (dysplasia-associated lesions of the mucosa – DALM). Ty zahrnují plaky, sametové skvrny, oblasti nodulárního ztluštění a masy se širokou bází. Tyto léze nelze obvykle odstranit endoskopicky.
Většina lézí spojených s UC jsou makroskopicky viditelné, obzvláště po obarvení indigo karmínovým barvivem [16]. Totální lokální excize a monitorování nemocných přináší dobrou prognózu, nezávisle na stupni dysplazie. Stálé kontroly budou identifikovat další ALM v 50–60 % pacientů s plochou dysplazií [11, 16]. DALMy jsou většinou náročnější pro endoskopické odstranění kvůli jejich nepravidelné morfologii. Endoskopické snesení je dostačující, jestliže okraje resekce jsou ve zdravé tkáni [17]. Endoskopické vyšetření celého tračníku musí být provedeno zkušeným endoskopistou s použitím barevné techniky tak, aby se minimalizovalo přehlédnutí diskrétních změn na sliznici tračníku [16]. Indikace k restorativní proktokolektomii při nálezu dysplastické masy jsou:
- nekompletní excize masy
- nález multifokální ploché dysplazie kteréhokoliv stupně.
Vzorky biopsie se musí odebrat mimo perimetr přisedlé masy, neboť existují nemocní, kteří mají širší pole dysplastických změn. Incidence malignity u nemocných, kteří podstoupí proktokolektomii pro DALM, je v rozmezí 30–40%. Nález těžké dysplazie (HGD) v jinak ploché sliznici je indikací k proktokolektomii, protože riziko malignity je až 40% [1]. Je to relativně neobvyklý nález, protože izolovaná HGD je zjištěna často ve spojení s jinou formou rozlišitelné léze. Postup při nálezu lehké dysplazie (LGD) bez přítomnosti makroskopické léze je více kontroverzní, poněvadž etiopatogeneze je stále velmi diskutovaná. Je nutné vzít v úvahu, že je výrazná variabilita nejen mezi pozorovateli v hlášení LGD, ale i mezi zkušenými histopatology [10, 17]. Hlavním problémem je to, že biopsie odebrané z regenerační sliznice po exacerbaci UC mohou být zaměněny za LGD. Některé pracoviště preferují okamžitou proktokolektomii při průkazu LGD. Vycházejí ze studií, které demonstrují 20% riziko okultní malignity při průkazu lézí s 50% progresí nemoci do 5 let [1]. Jiná pracoviště preferují více konzervativní přístup, který se skládá z intenzivního monitorování koloskopiemi v šestiměsíčních intervalech i v případech multifokálních plochých LGD. Z výsledků zahraničních studií vyplývá, že důkladné endoskopické vyšetření zkušeným specialistou snižuje nutnost elektivních kolektomií pro LGD. Tato strategie se bezpečně využívá ve specializovaných centrech u nemocných, u kterých je míra progrese po 10 letech onemocnění mezi 3–10 % [9,16].
V našem souboru nemocných jsme měli potvrzenou předoperační diagnózu u 2/82 nemocných. V definitivním histologickém nálezu byl adenokarcinom prokázán u 9/82 nemocných, tj. u 11 %. U dvou nemocných byl peroperační nález generalizovaného karcinomu. Riziko kolorektálního adenokarcinomu je v našem souboru jednoznačně prokázáno, hlavně na případu mladého muže s časným pooperačním úmrtím.
ZÁVĚR
Ulcerózní kolitida je onemocnění se zvýšeným rizikem kolorektálního karcinomu. Základem prevence jeho vzniku je pravidelná dispenzarizace nemocných, provádění opakovaných kolonoskopických vyšetření s odběrem dostatečného množství histologických vzorků. V případech střední, těžké a DALM dysplazie je nemocný indikován k profylaktické kolektomii. V našem souboru 82 nemocných operovaných za období 2000–2009 jsme malignitu prokázali u 9/82 nemocných (11 %). U dvou mladých nemocných byl peroperační nález – inoperabilní generalizovaný karcinom. Vyšší výskyt malignity v našem souboru jistě souvisí s nedůslednou dispenzarizací těchto nemocných u regionálních gastroenterologů.
MUDr. Ivo Klementa, Ph.D.
I. chirurgická klinika FN a LF UP Olomouc
I. P. Pavlova 6
775 20 Olomouc
e-mail: ivoklementa@email.cz
Zdroje
1. Bernstein, C. N. Natural history and management of flat and polypoid dysplasia in inflammatory bowel disease. Gastroenterol. Clin. North Am., 2006; 35 : 573–579.
2. Eaden, J. A., Abrams, K. R., Mayberry, J. F. The risk of colorectal cancer in ulcerative colitis: a meta-analysis. Gut, 2001; 48 : 526–535.
3. Eaden, J. A., Mayberry, J. F. Guidelines for screening and surveillance of asymptomatic colorectal cancer in patients with inflammatory bowel disease. Gut, 2002; 51 Suppl 5: V10–V12.
4. Ekbom, A., Helmick, C., Zack, M., Adami, H. O. Ulcerative colitis and colorectal cancer. A population-based study. N. Engl. J. Med., 1990; 323 : 1228–1233.
5. Heuschen, U. A., Hinz, U., Allemeyer, E. H., Autschbach, F., Stern, J., Lucas, M., Herfarth, C., Heuschen, G. Risk factors for ileoanal J pouch-related septic complications in ulcerative colitis and familial adenomatous polyposis. Ann. Surg., 2002; 235 : 207–216.
6. Klementa, I., Hrbek, J., Konečný, M., Skalický, P., Neoral, Č. Spolupráce chirurga a radiologa při řešení double stapled ileo-J-pouch-anální anastomózy. Miniinvazívna chirurgia a endoskopia, ročník XI, 2007, 3–4, s. 12–15.
7. Klementa, I., Zbořil, P., Starý, L., Skalický, P., Vomáčková, K., Neoral, Č. Změna fyziologie anorekta po kolektomii s J-rezervoárem pro ulcerózní kolitidu. Miniinvazívna chirurgia a endoskopia, ročník XI, 2007, 1, s. 5–8.
8. Langholz, E., Munkholm, P., Davidsen, M., Binder, V. Colorectal cancer risk and mortality in patients with ulcerative colitis. Gastroenterology, 1992; 103 : 1444–1451.
9. Lim, C. H., Dixon, M. F., Vail, A., Forman, D., Lynch, D. A., Axon, A. T. Ten year follow up of ulcerative colitis patients with and without low grade dysplasia. Gut, 2003; 52 : 1127–1132.
10. Nuako, K. W., Ahlquist, D. A., Mahoney, D. W., Schaid, D. J., Siena, D. M., Lindor, N. M. Familial predisposition for colorectal cancer in chronic ulcerative colitis: a case-control study. Gastroenterology, 1998; 115 : 1079–1083.
11. Odze, R. D., Farraye, F. A., Hecht, J. L., Hornick, J. L. Long-term follow-up after polypectomy treatment for adenoma-like dysplastic lesions in ulcerative colitis. Clin. Gastroenterol. Hepatol., 2004; 2 : 534–541.
12. Parks, A. G., Nicholls, R. J. Proctocolectomy without ileostomy for ulcerative colitis. Br. Med. J., 1978; 2 : 85–88.
13. Rodriguez-Sanjuan, J. C., Polavieja, M. G., Naranjo, A., Castillo. J. Adenocarcinoma in an ileal pouch for ulcerative colitis. Dis. Colon Rectum, 1995; 38 : 779–780.
14. Rubio, C. A., Nefrite, R., Ljung, T., Jaramillo, E., Slezak, P. Colorectal carcinoma in ulcerative colitis is decreasing in Scandinavian countries. Anticancer Res., 2001; 21 : 2921–2924.
15. Rutter, M., Saunders, B., Wilkinson, K., Rumbles, S., Schofield, G., Kamm, M., Williams, C., Price, A., Talbot, I., Forbes, A. Severity of inflammation is a risk factor for colorectal neoplasia in ulcerative colitis. Gastroenterology, 2004; 126 : 451–459.
16. Rutter, M. D., Saunders, B. P., Schofield, G., Forbes, A., Price, A. B., Talbot, I. C. Pancolonic indigo carmine dye spraying for the detection of dysplasia in ulcerative colitis. Gut, 2004; 53 : 256–260.
17. Rutter, M. D., Saunders, B. P., Wilkinson, K. H., Rumbles, S., Schofield, G., Kamm, M. A., Williams, C. B., Price, A. B., Talbot, I. C., Forbes, A. Thirty-year analysis of a colonoscopic surveillance program for neoplasia in ulcerative colitis. Gastroenterology, 2006; 130 : 1030–1038.
18. Soetikno, R. M., Lin, O. S., Heidenreich, P. A., Young, H. S., Blackstone, M. O. Increased risk of colorectal neoplasia in patients with primary sclerosing cholangitis and ulcerative colitis: a metaanalysis. Gastrointest. Endosc., 2002; 56 : 48–54.
19. Vysloužil, K., Konečný, M., Albín, A., Klementa, I., Travěncová, I. Chirurgické možnosti léčení ulcerózní kolitidy. Rozhl. Chir., 1997; 10 : 514–517.
20. Vysloužil, K., Králík, J., Gregar, I., Zmrzlík, P. Chirurgická léčba akutních komplikací idiopatické ulcerózní kolitidy. Čs. gastroenterol. a výž., 1993; 47 : 128–131.
Štítky
Chirurgia všeobecná Ortopédia Urgentná medicína
Článok vyšiel v časopiseRozhledy v chirurgii
Najčítanejšie tento týždeň
2010 Číslo 12- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Kombinace metamizol/paracetamol v léčbě pooperační bolesti u zákroků v rámci jednodenní chirurgie
- Antidepresivní efekt kombinovaného analgetika tramadolu s paracetamolem
-
Všetky články tohto čísla
- VĚCNÝ REJSTŘÍK
- OBSAH - AUTORSKÝ REJSTŘÍK
- Resekce pankreatu pro karcinom – nutnost stanovení stagingu onemocnění
- Radikalita resekčního výkonu u nemocných s karcinomem pankreatu z pohledu prodloužení života a jeho kvality
- Chirurgie karcinomu pankreatu na I. chirurgické klinice FN Olomouc
- Náhrada jícnu tlustým střevem – zkušenosti se 109 případy
- Videoasistovaná resekce jícnu pro karcinom – desetileté zkušenosti
- Solitární fibrózní tumor pleurální dutiny
- Riziko kolorektálního karcinomu v terénu ulcerózní kolitidy
- Vlastní modifikace rekonstrukce žaludku po gastrektomii pro karcinom
- Vzácné pupeční abnormality
- Možnosti transanální endoskopické mikrochirurgické techniky
- Ambulantní excize perianálních duplikatur
- Přežívání nemocných po radiofrekveční ablaci jaterních metastáz kolorektálního karcinomu
- XLIF – nová technika náhrady meziobratlové ploténky bederní páteře: první zkušenosti
- ROBOTIKA A FOTODYNAMIKA 2010. Pohled z jihu.
- Blahopřání k sedmdesátým narozeninám
- Rozhledy v chirurgii
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Vzácné pupeční abnormality
- Ambulantní excize perianálních duplikatur
- Solitární fibrózní tumor pleurální dutiny
- XLIF – nová technika náhrady meziobratlové ploténky bederní páteře: první zkušenosti
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



