-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Ako dlho čakať s operáciou pre nekrotizujúcu pankreatitídu?
How Long to Wait with Operations for Necrotizing Pancreatitis?
Introduction:
Severe acute pancreatitis (pancreatitis with local and systemic complications) remains a therapeutical problem. Even more complicated is ESAP (Early Severe Acute Pancreatitis), which presents itself as a fulminant form (FAP – fulminant acute pancreatitis) and subfulminant form (SFAP – subfulminant acute pancreatitis). Severity of acute pancreatitis can be assessed with help of prognostic markers. Intensive conservative treatment as a part of “pancreatic unit” dominates the therapy. Couple things remain frequently discussed. First, indications for operative treatment, of which infectious complications of the necrosis and local intraabdominal complications are generally accepted. Second, optimal time of surgical intervention remains an issue discussed. Based on recommendations, patients should not be operated on in first two weeks of disease.Aim:
Aim of the authors was to evaluate their own group of patients in terms of indication and timing of the surgical intervention.Material and Methods:
Authors analyse group of patients with acute pancreatitis, hospitalised on IVth surgical clinic of Comenius University, Bratislava in years 2006–2007. There were 125 patients in this group, 47 of these were classified as SAP (severe acute pancreatitis).Results:
13 patients were operated on, 12 for retroperitoneal abscessus, ACS (abdominal compartment syndrome) and septic state, one patient for FAP. Patients were operated on between 17th and 80th day with average 28.8 days after onset. Overall mortality was 9.6%, mortality for SAP 21.2 % and 15.4% in operated patients.Conclusion:
Authors conclude, that correctly timed surgical intervention does not aggravate mortality of patients with SAP, and ambition is to shift operation to time of necrosis and infection demarcation. Early indication in setting of failure of conservative treatment of ESAP remains discussed.Key words:
severe acute pancreatitis – surgical intervention – FAP – SAP – ESAP – SFAP
Autori: M. Huťan; Y. Rashidi; Š. Novák; M. Huťan ml. *
Pôsobisko autorov: IV. chirurgická klinika LF UKo a FNsP Bratislava, Slovenská republika prednosta: doc. MUDr. Martin Huťan, CSc. ; II. chirurgická klinika LF UKo a FNsP Bratislava, Slovenská republika prednosta: doc. MUDr. Ján Škultéty, CSc. *
Vyšlo v časopise: Rozhl. Chir., 2010, roč. 89, č. 8, s. 513-517.
Kategória: Monotematický speciál - Původní práce
Súhrn
Úvod:
Problémom pri liečbe akútnej pankreatitídy zostáva tzv. SAP (severe acute pancreatitis), čo je pankreatitída spojená s komplikáciami – lokálnymi a celkovými. Z nej ešte závažnejšou formou je tzv. ESAP (early severe acute pancreatitis – včasná ťažká akútna pankreatitída), predstavovaná fulminantnou formou (FAP – fulminant acute pancreatitis) a subfulminantnou formou (SFAP – subfulminant acute pancreatitis). Závažnosť akútnych pankreatitíd možno posúdiť podľa prognostických ukazovateľov. V liečbe dominuje intenzívna komplexná starostlivosť v rámci tzv. pankreatickej jednotky. Okrem indikácií na operačnú liečbu, z ktorých sú všeobecne akceptované infekčné komplikácie nekróz a lokálne intraabdominálne komplikácie, zostáva diskutovanou otázkou aj optimálna doba chirurgickej intervencie. Podľa odporúčaní by sa nemalo operovať v prvých dvoch týždňoch ochorenia.Cieľ:
Cieľom autorov bolo zhodnotiť vlastný súbor pacientov s ohľadom na indikáciu a na časovanie chirurgickej intervencie.Materiál a metodika:
Autori analyzujú súbor pacientov s AP hospitalizovaných na ich pracovisku v rokoch 2006–2007. V súbore bolo 125 pacientov, z ktorých 47 klasifikovali ako ťažkú akútnu pankreatitídu (SAP).Výsledky:
Operovali 13 pacientov, 12 pacientov pre retroperitoneálny absces, ACS (abdominal compartment syndrome) a septický stav, jedného pacienta pre FAP. Operovali od 17. do 80. dňa s priemerom 28,8 dňa. Celková mortalita bola 9,6 %, mortalita pre SAP 21,2 % a u operovaných pre SAP 15,4 %.Záver:
Záverom konštatujú, že správne načasovaná chirurgická intervencia nezhoršuje mortalitu pacientov so SAP a je snahou posunúť operáciu do demarkácie nekróz a infekcie . Diskutovanou zostáva včasná indikácia pre zlyhanie konzervatívnej liečby pri ESAP.Kľúčové slová:
akútna nekrotizujúca pankreatitída – chirurgická intervencia – FAP – SAP – ESAP – SFAPÚVOD
Akútna pankreatitída predstavuje pestrú škálu ochorenia od ľahkej formy až po rapídnu fulminantnú formu ochorenia s výraznou mortalitou. Ťažká forma ochorenia sa vyskytuje asi v 25 % prípadov [1]. Podľa Atlanského konsenzu sa ťažká akútna pankreatitída (SAP – severe acute pancreatitis) definuje ako pankreatitída spojená s komplikáciami. Tieto sa reprezentované lokálnym komplikáciami (tekutinové kolekcie, nekróza, absces, pseudocysta) a systémovými komplikáciami (MODS – multiorgánová dysfunkcia a MOF – multiorgánové zlyhanie) [2]. V tejto klasifikácii nie je vyjadrený timing ochorenia, stupeň orgánového zlyhania, počet zlyhávajúcich orgánových systémov ani dynamické zmeny priebehu ochorenia. Preto sa stanovili ďalšie kritériá a prognostické ukazovatele, ktoré predpovedajú komplikácie [3]. SAP je definovaná minimálne jedným z nasledovných kritérií [4]:
- klinické kritériá: prítomnosť zlyhávania jedného alebo viacerých orgánov. Orgánové zlyhávanie aspoň druhého stupňa podľa návodu ACCP guidelineov;
- Apache skore II viac ako 8 [5];
- CT severity index viac ako 7 [6];
- niektorí uvádzajú ešte CRP viac ako 150 mg/l [3].
Ťažká akútna pankreatitída je rozlíšená ešte na 2 skupiny podľa priebehu a mortality, t.j. na včasnú ťažkú akútnu pankreatitídu – ESAP (Early Severe Acute Pancreatitis) a neskorú ťažkú akútnu pankreatitídu (LSAP – Late Severe Acute Pancreatitis). ESAP sa definuje ako ochorenie so zlyhávaním orgánov pri prijatí – t.j. do 72 hod. od prijatia – fulminantná akútna pankreatitída alebo sa orgánové zlyhanie rozvinie medzi 4.–7. dňom od nástupu ochorenia [4, 7, 8]. ESAP má značnú mortalitu a nie je definovaný efektívny terapeutický postup.
V liečbe ťažkej akútnej pankreatitídy v súčasnosti dominuje intenzívna konzervatívna liečba na jednotkách intenzívnej starostlivosti. V presne definovaných prípadoch je indikovaná chirurgická liečba. Indikáciami sú predovšetkým infekčné (infikovaná nekróza, pankreatický absces) a lokálne komplikácie (krvácanie, ileus, perforácia čreva), ku ktorým sa priradil aj abdominal compartment syndrome – ACS [9]. Okrem správnej indikácie je potrebné aj vhodné načasovanie operačnej intervencie. Rámcový návod poskytujú IAP (International Association of Pancreatology) guidelines , týkajúce sa operácie na pankrease:
- FNA (Fine Needle Aspiration) sa má urobiť na odlíšenie sterilnej a infikovanej nekrózy,
- infikovaná pankreatitída so sepsou je indikovaná na intervenciu – chirurgický výkon a/alebo rádiologická drenáž,
- dokázaná sterilná nekróza sa má liečiť konzervatívne, operácia len u selektovaných pacientov,
- chirurgický výkon v prvých dvoch týždňoch nie je indikovaný, ak nie je prítomná špcifická indikácia,
- intervenčná liečba uprednostňuje prístup na zachovanie orgánu [10].
Podobné indikácie uvádza aj pracovná skupina japonských autorov, ktorá upresňuje ešte spôsoby intervenčných výkonov [11].
Uvedené literárne údaje boli podkladom na analýzu nášho klinického súboru.
MATERIÁL A METÓDA
Do súboru boli zahrnutí pacienti, hospitalizovaní na IV. Chirurgickej klinike v rokoch 2006–2007 s diagnózou akútnej pankreatitídy. Diagnóza akútnej pankreatitídy bola stanovená na podklade klinického obrazu, hyperamylazémie (viac ako 3–5-krát), podozrenia na AP na podklade USG vyšetrenia a ostatných laboratórnych parametrov – Le, CRP, HtK. Pacienti boli prijatí na JIS chirurgickej kliniky, zahájila sa komplexná intenzívna liečba, sledoval sa klinický stav a denne hodnoty CRP, PCT, laktátu a APACHE II skóre. V konzervatívnej liečbe sa kládol dôraz na tekutinovú náhradu, dostatočnú oxigenáciu, analgéziu, gastrointestinálnu podporu včasnou enterálnou výživou a prevenciu tromboembolickej choroby. U selektovaných pacientov sme podávali ATB profylaxiu.
V priebehu 48–72 hodín sme stanovili závažnosť pankreatitídy podľa klinického priebehu, BMI – body mass index, CRP a APACHE II skóre a u väčšiny pacientov so SAP sme urobili kontrastné CT vyšetrenie (CECT – contrast enhanced computer tomography). Podľa priebehu boli pacienti klasifikovaní, vyhodnotila sa efektivita liečby. V prípade potreby sa stanovila indikácia na potrebnú operačnú intervenciu a jej optimálne načasovanie. V prípade nutnosti umelej pľúcnej ventilácie, dialýzy alebo inej eliminačnej metódy (CVVH) boli pacienti preložení na Kliniku anestézy a intenzívnej medicíny (KAIM) – FNsP Ružinov. Pri operácii preferovaným postupom po nekrosektómii bolo zavedenie preplachovej drenáže omentálnej burzy, eventuálne s drenážou hnisavých kolekcií. Pri nutnej reoperácii sme volili metódu otvoreného brucha, u posledných pacientov pomocou intraabdominálneho VAC (Obr. 1).
Obr. 1. Použitie intraabdominálneho VAC metódou otvoreného brucha Fig. 1. Use of Intraabdominal VAC, open abdominal surgery 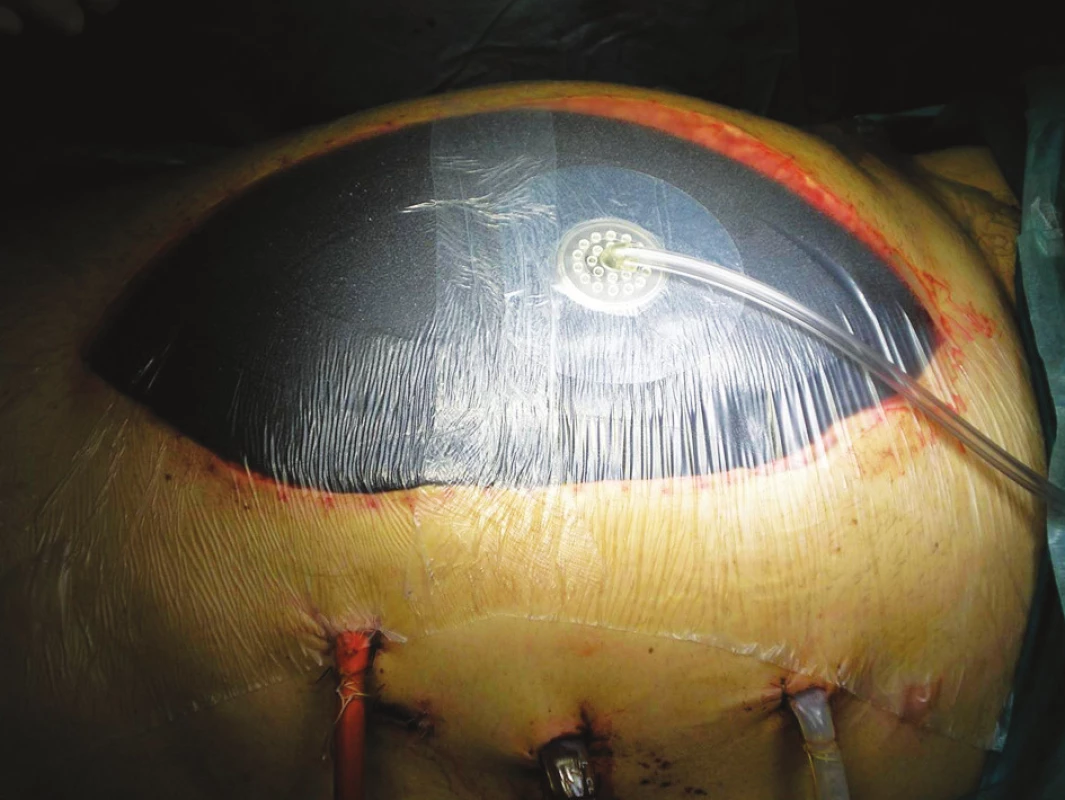
VÝSLEDKY
V uvedenom období sme hospitalizovali 125 pacientov s diagnózou akútnej pankreatitídy. Kritériá ťažkej akútnej pankreatitídy podľa vyššie uvedených parametrov spĺňalo 47 pacientov. Zvyšok tvorili pacienti klasifikovaní ako ľahká forma akútnej pankreatitídy (Graf 1). U väčšiny pacientov sme do 72 hodín vykonali kontrastné CT vyšetrenie. Podľa Balthazarovej klasifikácie sa u 66 % pacientov jednalo o stupeň E, u 9 % pacientov o stupeň D, u 4 % pacientov o stupeň C. Grafické znázornenie klasifikácie podľa Balthazara (Graf 2).
Graf 1. Súbor pacientov (2006–2007) Graph 1. Group of patients (2006–2007) 
Celkový počet pacientov s AP – 125 pacientov SAP – 47 pacientov Ľahká AP – 78 pacientov Graf 2. CT staging pacientov so SAP podľa Balthazara (2006–2007) Graph 2. CT staging in patients with severe acute pancreatitis (SAP) according to Baltazar (2006–2007) 
Zo súboru pacientov so SAP sme konzervatívne liečili 34 pacientov, 13 pacientov sme indikovali na operačný výkon – percentuálne zastúpenie je znázornené (Graf 3). Operovali sme 13 pacientov, z toho 7 mužov a 6 žien, s priemerným vekom 51 rokov. Indikáciou na operáciu bol u 12 pacientov retroperitoneálny absces, z toho v 6 prípadoch bol prítomný rozvinutý septický stav a 1x ACS.
Graf 3. Pacienti so SAP operovaní s výkonom na pankrease (2006-2007) Graph 3. Pancreatic procedures in patients with SAPs (2006–2007) 
Operačný postup – 13 pacientov Konzervatívny postup – 34 pacientov Jeden pacient bol operovaný pre fulminantnú formu ESAP.
Prvá operácia na pankrease sa urobila v období od 17. do 80. dňa, s priemerom 28, 89 dňa.
Špecifickým bol pacient, ktorý bol operovaný pre ESAP vo včasnej fáze ochorenia (po 72 hodinách) pre nezvládnuteľné multiorgánové zlyhanie (UPV, CVVH, inotropná podpora). Pacient po operácii exitoval. Grafické znázornenie timingu prvej operácie (Graf 4). Zaujímavý bol aj rozptyl laboratórnych parametrov u operovaných pacientov pre SAP. Hodnoty amyláz ( AMS), leukocytov ( Le), hematokritu (HtK) a C-reaktívneho proteinu (CRP) sú uvedené (Graf 5).
Graf 4. Timing operácie na pankrease (2006–2007) Graph 4. Timing of the pancreatic procedure (2006–2007) 
1. operácia od 17. do 80. dňa, priemer 28,8 dňa; zo súboru operovaných pacientov je špecifický pacient, ktorý bol operovaný vo včasnej fáze ochorenia pre nezvládnuteľné MOF (UPV, CVVH, inotropná podpora) – exitus Graf 5. Operovaní pacienti – lab max (2006–2007) Graph 5. Operated patients – lab max (2006–2007) 
Priemerná hodnota AMS bola 18,8 U/l, leukocytov 19,46, CRP 240 mg /l. Priemerná hodnota hematokritu bola 45, t.j. v normálnom rozpätí. Mortalita je uvedená (Graf 6). Celková mortalita na AP bola 9, 6 %, mortalita na SAP 21, 2 %. Exitovali 2 pacienti, operovaní pre SAP, t.j. 15,4 %. Príčinou smrti bolo multiorgánové zlyhanie pri sepse. Pacienti boli hospitalizovaní od 6–99 dní, s priemerom 34,2 dňa.
Graf 6. Mortalita u pacientov s AP (2006–2007) Graph 6. Mortality rates in patients with AP (2006–2007) 
Celková na AP – 9,6 % Na SAP – 21,2 % Operovaní pri SAP – 15,4 % (2 pac) na MOF pri sepse Hospitalizácia pre ak. pankreatitídu 6–99 dní DISKUSIA
Všeobecne prijatými indikáciami chirurgickej liečby akútnej pankreatitídy sú septické komplikácie (infikovaná nekróza a pankreatický absces a perzistujúce alebo narastajúce lokálne komplikácie), masívne vnútrobrušné krvácanie, pretrvávajúci ileu, perforácia čreva a abdominal compartment syndrom. K nim sa priraďuje sterilná nekróza spôsobujúca multiorgánové zlyhanie, ktorá neodpovedá na intenzívnu liečbu viac ako 72 hodín, teda vo svetle novej klasifikácie ESAP. Je známe, že na rozlíšenie klinickej infekcie od rozsiahlej sterilnej nekrózy nie je možné použiť kritériá sepsy [1]. Okrem infekcie aj pacienti s rozsiahlou sterilnou nekrózou (viac ako 50 %) sú kandidátmi na chirurgickú intervenciu pri zlyhaní odpovede na maximálnu intenzívnu starostlivosť a možnosťinfekcie nekróz. Rozsah a infekcia nekróz sú determinanty orgánového zlyhania a mortality [12].
Špecifickými indikáciami na operáciu sú [13]:
- perzistujúca pankreatitída,
- perzistujúci zlý stav „unwellness“,
- abdominálna bolesť vyžadujúca analgetiká,
- neschopnosť jesť,
- celkové neprospievanie.
Druhým závažným aspektom operácie pre akútnu pankreatitídu je vhodné načasovanie operácie „timing“. Podľa odporúčaní IAP z roku 2002 chirurgický výkon v prvých dvoch týždňoch nie je indikovaný, ak nie je špecifická indikácia. Chirurgická intervencia by sa mala realizovať až po 2–3 týždňoch, kedy sú vhodné podmienky na realizáciu nekrosektómie [14]. Aj v prítomnosti infekcie je vhodné urobiť intervenciu až za niekoľko týždňov, pričom najlepšia je jednorázová nekrosektómia [15]. Ak je to možné, prolongované pozorovanie dovoľuje selekciu pacientov, ktorí majú úžitok z odloženého výkonu alebo z neoperačnej liečby. Odloženým výkonom v práci [16], sa podarilo redukovať mortalitu z 39 % na 12 %. V našom súbore sme operovali až od 17. dňa, t.j. po 2. týždni ochorenia a odloženou až po 80 dňoch pre perzistujúci nepriaznivý stav pacienta. V súbore s odloženou operáciou exitoval jeden pacient, druhý exitoval po operácii pre ESAP (mortalita operovaných teda 15,4 %). Je lepšie odložiť operáciu do demarkácie nekróz [17], avšak čakať viac ako 4 týždne neposkytuje žiadnu výhodu.
Najlepšie výsledky s odloženou operáciou so 6,8% mortalitou [18]. Autori uvádzajú, že sú časté septické komplikácie po operácii, zrelé nekrózy sa lepšie odstraňujú, avšak extaktný timing operácie nebolo možné z ich materiálu stanoviť.
Najčastejšími typmi operácie sú otvorená nekrosektómia s následnou drenážou, eventuálne s použitím metódy open packing. Celková mortalita chirurgickej liečby 34,0 %, pričom je 70 % pri open abdomen, 42 % pri primárnom uzávere brucha, 25 % pri kontinuálnej laváži, 11 % pri minimálne invazívnom výkone [19]. Záverom sú zlé výsledky liečby metódou „open abdomen“, sľubné sú miniinvazívne operačné techniky. Preferencia laparoskopických retroperitoneálnych techník sa uvádza aj v iných prácach [1, 20, 21].
Nami preferovanou technikou po otvorenej nekrosektómii bola kontinuálna preplachová laváž. Pri nutnosti opakovanej nekrosektómie (celkove 6x) sme použili metódu „otvoreného brucha“, u posledných pacientov pomocou VAC (vacuum assisted closure). Podľa literatúry u jednej štvrtiny až jednej polovice pacientov je potrebná viac ako jedna nekrosektómia [16, 19].
Súhrnne údaje o akceptovanej mortalite uvádza Krška a Šváb [8]:
- akútna pankreatitída má letalitu 10–25 %,
- SAP – ťažká akútna pankreatitída má letalitu až 40 % (15–60 %),
- FAP – fulminantná akútna pankreatitída má letalitu 90 % (70–93 %),
- SFAP – subfulminantná akútna pankreatitída má letalitu 70–75 %,
- LSAP – neskorá ťažká akútna pankreatitída má letalitu 20–30 %,
- ESAP – skorá ťažká akútna pankreatitída je u AP zodpovedná za 40–80 % úmrtí na AP.
Mortalita v našom súbore sa vo všetkých skupinách pohybovala na dolnej hranici rozptylu, len v skupine FAP bol jeden pacient, ktorý exitoval.
ZÁVER
- Správne načasovaná chirurgická intervencia nezvyšuje mortalitu pacientov so SAP.
- Je snahou operovať v optimálnom čase, posunúť operáciu do demarkácie nekróz a infekcie.
- Diskutabilný zostáva operačný výkon pri ESAP, hlavne u FAP pre zlyhanie konzervatívnej liečby.
- V našom súbore až 38 % pacientov spĺňalo kritériá SAP.
Doc. MUDr. Martin Huťan, CSc.
Abrahám 72
925 45 Abrahám
Slovenská republika
e-mail: martin.hutan@fnspba.sk
Zdroje
1. Beger, H. G., Rau, B. M. Severe acute pancreatitis: Clinical course and management. World J. Gastroenterol., 2007 13, /38/: 5043–5051.
2. Bradley, E. L. A clinically based classification system for acute pancreatitis. Summary of the International Symposium on Acute Pancreatitis. Atlanta, GA, Sept. 1192. Arch. Surg., 128, 1993, 5 : 584–590.
3. Working Party of the British Society of Gastroenterology, Assotiation of Surgeons of Great Britain and Ireland, Pancreatic Society of Great Britain and Ireland , Association of Upper GI Surgeons of Great Britain and Ireland: UK guidelines for the management of acute pancreatitis. GUT 54, 2005, Suppl. 3 : 1–9.
4. Sharma, M., Banerjee, D., Garg, P. K. Characterization of Newer Subgroups of Fulminant and Subfulminant Pancreatitis Associated With a High Early Mortality. Am. J. Gastroenterol., 2007, 102 : 2688–2695.
5. Knaus, W. A., Draper, E. A., Wagner, D. P., et al. APACHE II: A severity of disease classification system. Crit. Care Med., 1985, 13 /10/: 818–829.
6. Balthazar, E. J. Imaging and intervention in acute pancreatitis. Radiolog., 193, 1994, č. 2 : 297–306.
7. Isenmann, R., Rau, B., Beger, H. G. Early severe acute pancreatitis: characteristics of a new subgroup. Pancreas, 2001, 22 /3/: 274–278.
8. Krška Z., Šváb, J. Fulminantní akutní pankreatitida. Rozhl. Chir., 88, 2009, 10, 563–567.
9. Wong, K., Summerhays, F. Abdominal compartment syndrome: a new indication for operative intervention in severe acute pancreatitis. Int. J. Clin. Pract., 2005, 59, č. 12 : 1479–1481.
10. Uhl, W., Warshaw, A., Imrie, C., Bassi, C., McKay, C. J., Lankisch, P., Carter, R., Di Magno, E., Banks, P. A., Ghaaneh, P., Hartwig, W., Werner, J., McEntee, G., Neoptolemos, J. P., Buechler, M. W. IAP Guidelines for the Surgical Management of Acute Pancreatitis. Pancreatology, 2002, 2 : 565–573.
11. Isaji, S., Takada, T., Kawarada, Y., Hirata, K., Mayumi, T., Yoshida, M., Sekimoto, M., Hirota, M., Kimura, Y., Takeda, K., Koizumi, M., Otsuki, M., Matsuno, S. JPN Guidelines for the management of AP: surgical management. J. Hepatobiliary Pancreat. Surg., Springer – Verlag , 2006 ,13, 1 : 48–55.
12. Garg, P. K., Madan, K., Pande, G. K., Khanna, S., Sathyanarayan, G., Bohidar, N. P., Tandon, R. K. Association of extent and infection of pancreatic necrosis with organ failure and death in acute necrotizing pancreatitis. Clin. Gastroenterol. Hepatol., 2005, 3, /2/: 159–166.
13. Papachristou, G. I., Takahashi, N., Chahal, P., et al. Peroral endoscopic drainage / debridement of wall-off pancreatic necrosis. Ann. Surg., 2007, 245 /6/: 943–951.
14. Towsend, L. M. Sabiston Textbook of Surgery. 17th Edition, Elsevier Saunders, Philadelphia, 2004, 2319 s.
15. Haney, J. C., Pappas, T. N. Necrotising Pancreatitis: Diagnosis and Management. Surg. Clin. N. Amer., 2007, 87, 6 : 1431–1446.
16. Hartwig, W., Maksan, S. M., Foitzik, T., Schmidt, J., Herfarth, C., Klar, E. Reduction in mortality with delayed surgical therapy of severe pancreatitis. J. Gastrointest. Surg., 6, 2002, 3 : 481–487.
17. Fernandes-del-Castillo, C., Rattner, D. W., Makary, M. A., Mostaf, A., Warshaw, A. L. Debridement and closed packing for the treatment of pancreatitis. Ann. Surg., 228, 1998, 5 : 676–684.
18. Parikh, P. Y., Pitt, H. A., Kilbane, M., Howard, T. J., Nakeeb, A., Schmidt, C. M., Lillenoe, K. D., Zyromski, N. J. Pancreatic necrosectomy: North American Mortality is Much Lower than Expected. J. Am. Coll. Surg., 2009, 209, 6 : 712–719.
19. Besselink, M. G., de Bruijn, M. T., Rutten, J. P., Boermeester, M. A., Hofker, H. S., Gooszen, H. G. Surgical intervention in patients with necrotizing pancreatitis. Br. J. Surg., 93, 2006, 5 : 593–599.
20. Cushieri, A. Pancreatic necrosis: pathogenesis and endoscopic management. Sem. Laparoscopic Surgery, 9, 2002, 1 : 54–63.
21. Horvath, K. D., Kao, L. S., Wherry, K. L., Pellegrini, C. A., Sinanan, M. N. A technique for laparoscopic-assisted percutaneous drainage of infected pancreatic necrosis et pancreatic abscess. Surg. Endosc., 15, 2001, 10 : 1221–1225.
Štítky
Chirurgia všeobecná Ortopédia Urgentná medicína
Článek Recenze
Článok vyšiel v časopiseRozhledy v chirurgii
Najčítanejšie tento týždeň
2010 Číslo 8- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Kombinace metamizol/paracetamol v léčbě pooperační bolesti u zákroků v rámci jednodenní chirurgie
- Antidepresivní efekt kombinovaného analgetika tramadolu s paracetamolem
-
Všetky články tohto čísla
- Klinický stav pacientov s defektami neurálnej rúry
- Možnosti a výsledky chirurgického riešenia benígnej tracheoezofageálnej fistuly
- Riešenie restenózy po segmentálnej resekcii pre postintubačné poranenie trachey
- Akutní tyroidektomie pro mechanický syndrom při toxické nodózní strumě – kazuistika
- Alternativní autologní tepenný štěp v kardiovaskulární chirurgii
- Použití V.A.C. systému při léčbě infikované cévní protézy – kazuistika
- Vacuum sealing v terapii a prevencii protetickej infekcie – kazuistika
- Ako dlho čakať s operáciou pre nekrotizujúcu pankreatitídu?
- Suplementácia selénu u pacientov s ťažkou akútnou pankreatitídou
- Syndroma caudae equinae zriedkavej etiológie
- Recenze
- Spomienka na primára MUDr. Jiřího Štekla
- Vzpomínka na prim. MUDr. Vladimíra Motyčku, CSc.
- Rozhledy v chirurgii
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Syndroma caudae equinae zriedkavej etiológie
- Možnosti a výsledky chirurgického riešenia benígnej tracheoezofageálnej fistuly
- Ako dlho čakať s operáciou pre nekrotizujúcu pankreatitídu?
- Akutní tyroidektomie pro mechanický syndrom při toxické nodózní strumě – kazuistika
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



