-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Jednotná klasifikace plicních lymfatik. Cesta ke status quo
Unified Classification of the Lung Lymphatic System. A Path to Status Quo
Pattern moulding of lymphadenectomy in surgical oncology of the lung.
Key words:
lung – lymphatics – mediastinum – surgical oncology
Autoři: M. Sobotka
Působiště autorů: Chirurgická klinika FN Brno-Bohunice, přednosta: prof. MUDr. Z. Kala, CSc.
Vyšlo v časopise: Rozhl. Chir., 2011, roč. 90, č. 3, s. 156-161.
Kategorie: Monotematický speciál - Původní práce
Souhrn
Formování konceptu lymfadenektomie v onkochirurgii plic.
Klíčová slova:
lymfatika – plíce – mediastinum – onkochirurgie1. OPERAČNÍ ŘEŠENÍ NÁDOROVÉHO POSTIŽENÍ PLIC
Chirurgická léčba rakoviny plic měla a od svých počátků má stále tytéž cíle:
- Vyléčení pacienta – v optimálním případě;
- upřesnění rozsahu onemocnění (staging) – vždy;
- a pomoc při správném určení jiné adekvátní terapie u pacientů, u nichž není operací možné vyléčení dosáhnout.
Moderní koncept metastazování rakoviny má svůj původ již v počátcích 18. století, kdy Ledran píše: „Rakovina je ve svých počátečních stadiích lokální onemocnění. Šíří se [pak] lymfatiky do mízních uzlin a pak do krevního oběhu. V časných fázích se její šíření jeví jednoduché, zatímco v pokročilých stadiích je ovlivňují různé koexistující faktory“. První, kdo zavedl do praxe regionální lymfadenektomii byl v roce 1894 Halsted, který postup použil u mastektomie, odkud byl postupně převzat do terapie jiných orgánů.
Na začátku 21. století představují lymfatika jeden z klíčových faktorů, které určují prognózu pacienta a záležitost přímo spojenou s operačním výkonem. Rakovina plic není výjimkou. V současné době je kompletní resekce plic pro nádor definována jako resekce parenchymu doplněná o disekci příslušných mízních uzlin. Lymfadenektomie se tedy stává doporučeným standardem [1, 2].
Potřeba přesného stanovení stadia onemocnění – staging – tedy určení rozsahu nádorového postižení – i požadavek na kompletní odstranění primárního ložiska a potenciálního rozsevu nemoci si vyžádalo důkladné studium hrudních lymfatik nedávno završené vytvořením jednotného systému jejich klasifikace. Shrňme podstatné:
2. DEFINICE LYMFADENEKTOMIE A SOUVISEJÍCÍCH POJMŮ
Lymfadenektomie (LNA) čili disekce lymfatických uzlin – je definována jako en bloc odstranění všech tkání, které mohou obsahovat nádorové buňky včetně lymfatických uzlin (LU) a okolní tukové tkáně mezi anatomickými orientačními body. Trachea, bronchy, aorta a její větve, pulmonální cévy, horní dutá žíla a perikard jsou tímto skeletizovány [3].
Systematická lymfadenektomie (SND = systematic nodal dissection) – představuje podle směrnice European Society of Thoracic Surgeons (ESTS) z roku 2007 odstranění veškeré mediastinální tkáně obsahující LU mezi anatomickými orientačními body [1]. Jako minimální požadavek je doporučena excize minimálně tří mediastinálních uzlinových stanic včetně subkarinní uzliny [1]. Uzliny jsou označeny zvlášť a histologicky zpracovány podle doporučení pro zpracování a hlášení vzorků LU [4].
Sampling (odběr vzorků) – je extirpace mízních uzlin, které se jeví jako reprezentativní nebo abnormální při předoperačním nebo peroperačním hodnocení [3]. Doddoli [5], Gajra [6] a Massard [7] se spolupracovníky uvádějí, že sampling je ve smyslu správného stanovení stadia nádorového onemocnění (stagingu) vůči SND inferiorní. Podle jejich názoru není sampling pro přesný staging stejně hodnotný jako SND protože nedosahuje její přesnosti.
Systematický sampling – znamená rutinní biopsii LU některých úrovní uzlinových stanic [1, 8]. Kellerův tým [8] a Gajra et al. [6] soudí, že systematický sampling je pro přesný staging pacientů stejně efektivní jako SND.
Terminus technicus kompletní resekce plicní malignity – znamená odstranění nádoru s dostatečným lemem zdravé tkáně, čili radikální výkon bez reziduálního tumoru spojený se SND nebo lobárně specifickou SND [9]. Definice navržená Subcommittee of International Association for the Study of Lung Cancer (IASLC) Staging Committee [3] byla světovou pneumochirurgickou komunitou diskutována a přijata.
Byly identifikovány a překonány nedostatky a rozpory dosavadních klasifikačních systémů LU. Je vytvořena jednotná klasifikace hrudních uzlin, jejich seskupení podle proudění lymfy a významu pro určení prognózy a optimální individualizované terapie.
Jsou formulovány směrnice ESTS pro předoperační i peroperační staging s cílem dosáhnout standardního léčebného postupu, stagingu a restagingu LU u nemalobuněčné plicní rakoviny (NSCLC) s využitím invazivních i neinvazivních metod [2].
3. PROCES POZNÁNÍ
Tsuguo Naruke, jehož práce „Historical highlights of the evaluation of mediastinal lymph nodes in surgery for bronchogenic carcinoma” je jedním ze základních zdrojů moderní plicní onkochirurgie uvádí, že historie studia plicních lymfatik začíná u Eustacha, který v roce 1563 popisuje nález lymfatických cév u koně. U člověka byly poprvé popsány Veslingiem 1634 a T. Bartholinem (1653). Jako první anglický text o plicních lymfatikách je uváděn W. Cruikshank (1786), který je rozděluje na „hlouběji uložené“ a „povrchové absorbery“. Obojí tato lymfatika „zasahují až k lymfatickým uzlinám okolo hilů a končí v d. thoracicus mnoha cestami, které z LU vystupují“. Z roku 1787 (Mascagni) pochází první oznámení nálezu lymfatik přecházejících střední linii – od levého hlavního bronchu do pravých paratracheálních LU subpleurálního lymfatického plexu. Na základě této zprávy navrhl Becker (1826) klasifikaci vycházející z Mascagniho nákresů, která klasifikuje LU hrudníku na parietální a viscerální, dále tracheální, bronchiální a pulmonální, tam, kde se začíná dělit bronchiální strom. Navíc uvádí existenci kardiálních a jícnových uzlin. První popis jícnových LU je ale připisován Vesaliovi (1725). Ve druhé polovině 19. stol. začala problematika plicních lymfatik nabývat na důležitosti v souvislosti s TBC. Naruke uvádí z tohoto období velké množství prací autorů, z nichž obzvláště vyzdviženi jsou: Gohn (1912) za zjištění, že na LU, které budou patologicky změněné lze usuzovat podle laloku s primární lézí. Totéž již před ním popsal a zveřejnil Wynwodzoff (1866), u nějž lze rovněž nalézt popis postižení LU hlubokého a povrchového systému a způsobů, kterými spolu oba komunikují. Dalšími významnými osobnostmi tohoto období jsou Barety (1874) a také Miller (1896), který zjistil, že přechod lymfy z jedné strany na druhou je poměrně častý. S těmito pozorováními se ztotožňují i japonští autoři. Za nejvýznamnější osobnost ve studiu lymfatik označil Naruke Rouviérea (1932).
4. MAPOVÁNÍ MÍZNÍCH UZLIN
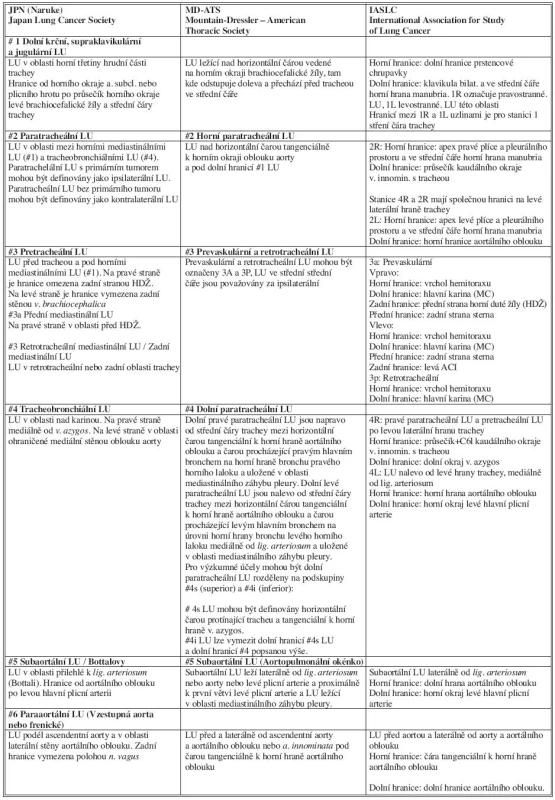
První pokusy o operační řešení plicní rakoviny jsou datovány do minulého století a terapeutickým zákrokem je pneumonektomie (PNE). Všichni pacienti však umírají krátce po operaci. První pacient s delším přežíváním byl operován v roce 1933 (Graham a Singer). Postupně se zlepšuje operační technika a vzniká názor, že součástí operace plicní rakoviny je odstranění lymfatik. Overholt již v roce 1939 navrhuje, že „by mělo být prováděno rutinně pro histologické vyšetření a je samozřejmé, že disekovány by měly být LU suspektní z metastatického postižení“. V roce 1947 uvádí Jones: „Totální PNE s resekcí regionálních mediastinálních a subkarinních LU a také LU okolo v. azygos je jedinou operací, která nabízí vyléčení”. Alisson navrhuje v roce 1950 termín „radikální pneumonektomie” a následně ji Cahan uvádí do praxe – v roce 1951 PNE a v roce 1961 pak radikální lobektomii (LE). Postupně začíná získávat uznání regionální LNA přičemž se začíná vynořovat problém chybění jednotné klasifikace.
V 50. a 60. letech se znalosti mediastinální a plicní lymfatické drenáže dále zpřesnily [10, 11]. Riquet popsal lymfatickou drenáž segmentů včetně přímé drenáže do mediastinálních LU na 483 segmentech 260 dospělých kadaverů [12]. Ve svém souhrnu tyto práce ukázaly, že metastázy do mediastinálních LU se u tumorů pravého horního laloku objevují převážně v pravé paratracheální oblasti, zatímco z tumorů levého horního laloku nejčastěji v peri - a subaortálních LU a z tumorů středních a dolních laloků jsou nejčastěji postiženy subkarinní a pak pravé paratracheální LU. Přímá drenáž do mediastinálních LU obcházející interlobární a hilové LU tzv. skip-metastázy lze nalézt až u 25 % experimentálně vyšetřovaných plicních segmentů [12]. Klinicky byly skip metastázy popsány v 7–26 % resekovaných vzorků plic a jsou nejčastější u tumorů horních laloků a u adenokarcinomů [13,14].
Na 5. výročním setkání Japan Lung Cancer Society v roce 1964 navrhli Sawazaki a Yoshimura první klinicky využitelný stagingový systém LU. Ten byl roce 1966 vylepšen dvojicí Kitamura a Honma, přijat Committee on Stage Classification of Lung Cancer of the Japan Lung Cancer Society a prošel klinickou zkouškou. V témže roce uveřejnil ve Spojených státech Clinton podobný klasifikační systém („Kritéria resekability a operability u plicní rakoviny“) v té době ještě bez numerického označování LU. Naruke v letech 1963 a 1965 prezentoval číselný systém označování LU se vztahem k bronchiálnímu stromu, torakotomickým nálezům a resekovaným vzorkům. Publikoval jej roku 1967 [15, 16]. Na společném výročním japonsko-americkém setkání poprvé konaném v roce 1970 ve spolupráci japonského National Cancer Center Hospital a Memorial Sloan-Kettering Cancer Center pod vedením S. Ishikawy a J. E. Beattieho byl v USA uznán Narukeho návrh mapy (a nomenklatury) stanic LU a později byl přijat American Joint Committee Lung Cancer Task Force (AJC) k chirurgickému stagingu. Tato mapa byla zpočátku široce používána v severní Americe a Japonsku. Další pokusy o zpřesnění anatomických orientačních bodů vedly k vytvoření American Thoracic Society (ATS) mapy [17] a tzv. Mountain-Dresslerovy modifikace (MD-ATS) ATS mapy [18]. MD-ATS mapa – pokus o sjednocení Narukeho klasifikace LU a schématu vytvořeného ATS, byla v roce 1966 akceptována AJCC (American Joint Committee of Cancer) a Prognostic Factors TNM Committee of Union Internationale Contre le Cancer (UICC) [18]. Byla pak všeobecně přijata v severní Americe, zatímco v Evropě byla používána málo a revidována [19]. Japonští chirurgové a onkologové pokračovali v používání Narukeno mapy obhajované Japan Lung Cancer Society [20] a široce celonárodně užívané.
Od roku 1997 byly se 4. edicí UICC TNM atlasu [21] a 5. a 6. vydáním AJCC Staging Manuals [22] uznány dva mapové systémy: ATS a MD-ATS. V té době japonská Lung Cancer Society zpřesnila anatomické definice LU stanic Narukeho mapy tak, že detailní popisy a anatomické CT ilustrace v monografii „Classification of Lung Cancer” vydané Japan Lung Cancer Society vytvořily národní standard stagingu a patologické klasifikace plicní rakoviny s přesností nesrovnatelnou s kteroukoliv jinou klasifikací na světě. Anglický překlad této monografie vyšel až v roce 2000 [20]. Pneumoonkologové interního i chirurgického zaměření si začali být vědomi toho, že diskrepance mezi japonskou a MD-ATS mapou mohou ovlivňovat výsledky terapie právě díky rozdílům ve stagingu. V roce 1998 zahájila IASLC práci na projektu (Lung Cancer Staging Project), který vedl k vytvoření mezinárodní databáze plicní rakoviny. Analýza této databáze umožnila IASLC International Staging Committee realizovat revize TNM systému stagingu plicní rakoviny, které již jsou zahrnuty v 7. vydání klasifikačních manuálů UICC a AJCC v r. 2009 [23]. Analýzy N deskriptorů (= orientačních bodů umožňujících přesný popis lokalizace a tedy zařazení LU) v mezinárodní databázi IASLC zviditelnily odlišnosti mezi Narukeho (JPN) a MD-ATS mapou LU. Rozpory byly identifikovány u uzlin úrovní 1, 2, 3, 4R a 4L podle JPN mapy a nejvýznamnější u uzlin úrovně 7 podle MD-ATS mapy. Tyto nomenklaturní rozdíly způsobují neslučitelnou diskrepanci dat při analýze retrospektivních studií. IASLC proto zformovala Staging Committee k vytvoření nové mapy, která by odstranila rozdíly mezi JPN (japonskou – Narukeho) a MD-ATS mapou a poskytla přesnější anatomické definice pro každou LU stanici. Zodpovědnost za koordinaci projektu převzali Hisao Asamura a Valerie Rusch. IASLC mapa LU vytvořená na základě tohoto požadavku a uvedená níže, je sjednocením všech předchozích map. Jejím záměrem je zpřesnit a sjednotit mezinárodní nomenklaturu plicních lymfatik. Jde o klíčový moment v prospektivním mezinárodním sběru dat o plicní rakovině, který byl IASLC zahájen v roce 2009 a bude sloužit jako podklad pro 8. edici UICC a AJCC klasifikačních manuálů. Spolupracující hrudní radiolog (H. Watanabe) kontroloval navrhované definice, aby zajistil, že budou použitelné pro klinický staging na základě CT a vytvořil CT obrazy, které odpovídají definicím IASLC mapy. Doporučené definice LU stanic a ilustrace navrhované IASLC mapy byly zhodnoceny mezinárodní mulitidisciplinární skupinou IASLC Staging Committee, zahrnující hrudní chirurgy, onkology, radioterapeuty, pneumology, epidemiology, radiology, patology a správce dat. Jeden z autorů (H. Asamura) navíc prezentoval navrhovanou mapu LU a anatomické definice [24] na setkáních hrudních specialistů v Japonsku kde byly komentovány a odsouhlaseny (Obr. 1 a Tab. 1).
5. PLODY SPOLEČNÉ SNAHY
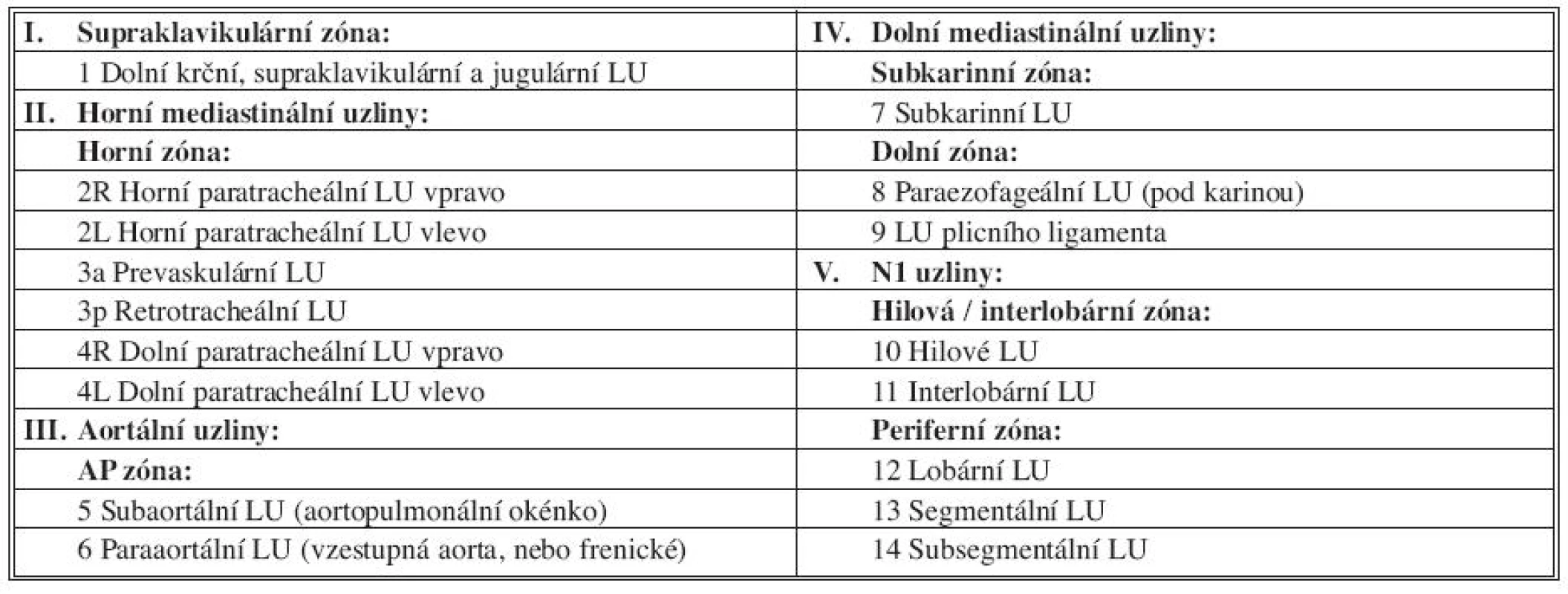
Byly tedy identifikovány oblasti překrývání a diskrepance N deskriptorů pro každou LU stanici JPN (Narukeho) a MD-ATS mapy a stanoveny nové jasné definice stanic LU podle anatomických hranic. Na jejich základě byla vytvořena jednotná IASLC mapa lymfatických uzlin (Obr. 1 a Tab. 1). Hranice stanic 4 a 10 určená dosud mediastinální pleurální reflexí* je redefinována na základě anatomických orientačních bodů spolehlivěji identifikovatelných radiologicky, chirurgicky i endoskopicky. Na základě analýz přežívání při postižení jednotlivých LU stanic byly tyto seskupeny do zón [25] (Tab. 2).
Koncept zón je navržen pro budoucí analýzu přežívání, nikoliv pro současnou standardní nomenklaturu s předpokladem, že bude využíván jednak k analýze přežívání a že se ukáže jako užitečný také pro onkology a radiology kteří se budou setkávat s rozsáhlým uzlinovým postižením překračujícím jednotlivé uzlinové stanice, přičemž se předpokládá jeho úprava podle informací získaných z nově vznikající jednotné databáze plicní rakoviny.
6. PODĚKOVÁNÍ
MUC. Marku Malíkovi za snahu a trpělivost při tvorbě přehledného obrazového schématu.
MUDr. Martin Sobotka
Oulehla 632
664 07 Pozořice
e-mail: msobotka@fnbrno.cz
Zdroje
1. Lardinois, D., De Leyn, P., van Schil, P. E., Rami-Porta R., Waller, D. A., Passlick, B., Zielinski, M., Junker, K., Rendina, E., Ris, H. B., Hasse, J., Detterbeck, F., Lerut, T., Weder, W. ESTS guidelines for intraoperative lymph node staging in non-small cell lung cancer. Eur. J. Cardio-Thor. Surg., 2006; 30 : 787–792.
2. De Leyn, P., Lardinois, D., van Schil, P. E., Rami-Porta, R., Passlick, B., Zielinski, M., Waller, D. A., Lerut, T., Weder, W. ESTS guidelines for preoperative lymph node staging for non-small cell lung cancer. Eur. J. Cardio-Thor. Surg., 2007; 32 : 1–8.
3. Watanabe, S., Assamura, H. Lymph node dissection for lung cancer. Significance, Strategy, and Technique. J. Thor. Oncol., 2009; 5 : 652–657.
4. Silverberg, S. G., Connolly, J. L., Dabbs, D., et al. Association of directors of anatomic and surgical pathology. Recommendations for processing and reporting of lymph node specimens submitted for evaluation of metastatic disease. Am. J. Clin. Pathol., 2001; 115 : 799–801.
5. Doddoli, C., Aragon, A., Barlesi, F., et al. Does the extent of lymph node dissection influence outcome in patients with stage I non-small-cell lung cancer? Eur. J. Cartio-Thor. Surg., 2005; 27 : 680–685.
6. Gajra, A., Newman, N., Gamble, G. P., Kohman, L. J., Graziano, S. L. Effect of number of lymph nodes sampled on outcome in patients with stage I non-small-cell lung cancer. J. Clin. Oncol., 2003; 21 : 1029–1034.
7. Massard, G., Ducrocq, X., Kochetkova, E. A., et al. Sampling or node dissection for intraoperative staging of lung cancer: A multicentric cross-sectional study. Eur. J. Cardio-Thor. Surg., 2006; 30 : 164–167.
8. Keller, S. M., Adak, S., Wagner, H., et. al. Mediastinal lymph node dissection improves survival in patients with stage II and IIIa non-small cell lung cancer. Ann. Thorac. Surg., 2000; 70 : 358–366.
9. Rami-Porta, R., Wittekind, C., Goldstraw, P. Complete resection in lung cancer surgery: proposed definition. Lung Cancer, 2005; 49 : 25–33.
10. Nohl, H. C. An investigation into the lymphatic and vascular spread of carcinoma of the bronchus. Thorax, 1956; 11 : 172–185.
11. Pennel T. C., Bradshaw H. H. Anatomical study of the peripheral pulmonary lymphatics. J. Thorac. Cardiovasc. Surg., 1966; 52 : 629–634.
12. Riquet, M., Hidden, M., Debesse, B. Direct lymphatic drainage of lung segments to the mediastinal nodes. An anatomic study on 260 adults. J. Thorac. Cardiovasc. Surg., 1989; 97 : 623–632.
13. Riquet, M., Manac, D., Saab, M., Le Pimpec-Barthes, F., Dujon, A., Debesse, B. Factors determining survival in resected N2 lung cancer. Eur. J. Cardiothorac. Surg., 1995; 9 : 300–304.
14. Libshitz, H. I., McKenna, R. J. Jr., Mountain, C. F.: Patterns of mediastinal metastases in bronchogeinc carcinoma. Chest, 1986; 90 : 229–232.
15. Naruke, T. The spread of lung cancer and its relevance to surgery. Nippon Kyobu Geka Gakkai Zasshi, 1967; 68 : 1607–1621.
16. Naruke, T., Suemasu K., Ishikawa S. Lymph node mapping and curability at various levels of metastasis in resected lung cancer. J. Thoracic. Cardiovasc. Surg., 1978; 76 : 832–839.
17. Tisi, G. M., Friedman, P. J., Peters, R. M., et al. Clinical staging of primary lung cancer. Am. Rev. Respir. Dis., 1983; 127 : 659–664.
18. Mountain, C. F., Dresler, C. M. Regional lymph node classification for lung cancer staging. Chest, 1997; 111 : 1718–1723.
19. Zielinski, M., Rami-Porta, R. Proposals for changes in the Mountain and Dresler mediastinal and pulmonary lymph node map. J. Thorac. Oncol., 2007; 2 : 3–6.
20. The Japan Lung Cancer Society. Classification of Lung Cancer. Tokyo: Kanehara&Co; 2000.
21. Union Internationale Contre le Cancer. Lung and pleural tumours. In: P. Hermanek, RVP Hutter, LH Sobin, et al. (Eds), TNM Atlas, 4th Ed. Berlin: Springer, 1997. Pp. 153–166.
22. American Joint Committee on Cancer. AJCC Cancer Staging Handbook. New York: Springer-Verlag, 2002.
23. Goldstraw, P., Crowley, J., Chansky, K., et. al. The IASLC lung cancer staging project: proposals for the revision of the TNM stage groupings in the forthcoming (seventh) edition of the TNM classification of malignant tumours. J. Thorac. Oncol., 2007; 2 : 706–714.
24. Rusch, V. W., Asamura, H., Watanabe, H., Giroux D. J., Rami-Porta, R., Goldstraw, P. The IASLC Lung Cancer Staging Project. A proposal for a New International Lymph Node Map in the Forthcoming Seventh Edition of the TNM Classification for Lung Cancer. J. Thorac. Oncol., 2009; 4 : 568–577.
25. Rusch, V. W., Crowley, J., Giroux D. J., et al. The IASLC lung cancer staging project: proposals for the revision of the N descriptors in the forthcoming seventh edition of the TNM classification for lung tumours. J. Thorac. Oncol., 2007; 2 : 603–612.
Štítky
Chirurgia všeobecná Ortopédia Urgentná medicína
Článok vyšiel v časopiseRozhledy v chirurgii
Najčítanejšie tento týždeň
2011 Číslo 3- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Kombinace metamizol/paracetamol v léčbě pooperační bolesti u zákroků v rámci jednodenní chirurgie
- Antidepresivní efekt kombinovaného analgetika tramadolu s paracetamolem
-
Všetky články tohto čísla
- Role VATS v léčení empyému hrudníku
- Vzdálený syndrom zraněného gliomu po stereotaktické biopsii – kazuistika
- Biliární komplikace po velkých resekcích jater
- Jednotná klasifikace plicních lymfatik. Cesta ke status quo
- Přednosti klasického operačního přístupu v chirurgické léčbě plicních metastáz
- Kvalita života po laparoskopické fundoplikaci v závislosti na předoperační symptomatologii
- Program C34 CIS v praxi MMX. Předběžná zpráva
- Vplyv pooperačných komplikácií na prežívanie pacientov s karcinómom pankreasu
- Laparoskopické ošetření poranění tlustého střeva při kolonoskopii
- Nové možnosti diagnostiky karcinómu pankreasu
- Metastáza světlobuněčného renálního karcinomu do ductus choledochus
- Laparoskopická resekce pankreatu v experimentu a klinické praxi
- Laparoskopická distálna pankreatektómia pre neuroendokrinné nádory pankreasu – prvé skúsenosti
- Rozhledy v chirurgii
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Kvalita života po laparoskopické fundoplikaci v závislosti na předoperační symptomatologii
- Laparoskopická distálna pankreatektómia pre neuroendokrinné nádory pankreasu – prvé skúsenosti
- Laparoskopické ošetření poranění tlustého střeva při kolonoskopii
- Vplyv pooperačných komplikácií na prežívanie pacientov s karcinómom pankreasu
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy