-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Nenádorové stenózy žlučových cest
Non-tumor Bile Duct Strictures
The authors rectrospectively evaluate the possibilities of the solutions and the complications regarding benign stenoses of the biliary tract in 10 patients, who were treated within the years 2008 – 4/2011 at the Surgical Clinic of Medical Faculty of Charles University and the Faculty Hospital in Plzeň. The injury of the biliary tree at cholecystectomy – 6 cases – was the most often cause of the benign stenosis of the biliary tree development in our collection. Once it was the case of a rare incidence of M. Crohn’s disease of the biliary tract, once it was the case of stenosis in Mirrizi syndrome and two times it was the case of stenosis after the repeated instrumental procedures at ERCP after choledocholithiasis. Three times stenosis was solved by help of the repeated dilations of stenosis in the way of ERCP procedure. In other 7 cases stenosis was solved surgically by help of hepaticojejunalanastomosis to the excluded
Roux-en-Y gastric bypass. The dilation of stenosis of the biliary tree requested two sessions on average, the surgical solution had a minimal peri-operative morbidity – 0% and within a 30-day peri-operative period there was noted 1 death in connection with the solution of stenosis of the biliary tract with the massive bleeding at decubitus of the stent of the left biliary duct into hepatic artery. Long-term results with respect to a short-time period were not evaluated.Key words:
benign biliary stenosis
Autoři: T. Skalický; V. Třeška; A. Sutnar; V. Liška; P. Duras *; F. Šlauf *; J. Koželuhová **
Působiště autorů: Chirurgická klinika LF UK a FN v Plzni, přednosta: prof. MUDr. V. Třeška, DrSc. KZM LF UK a FN v Plzni, přednosta doc. Kreuzberg, CSc. ; I. interní klinika LF UK a FN v Plzni, přednosta: prof. M. Matějovič, Ph. D. **
Vyšlo v časopise: Rozhl. Chir., 2011, roč. 90, č. 8, s. 446-449.
Kategorie: Monotematický speciál - Původní práce
Souhrn
Cíl:
Autoři retrospektivně hodnotí možnosti řešení a komplikace u benigních stenóz žlučových cest, u 10 nemocných, kteří byli léčení v letech 2008 až 4/2011 na Chirurgické klinice LF UK a FN v Plzni.Materiál:
Nejčastější příčinou rozvoje nenádorové stenózy žlučového stromu v našem souboru bylo poranění žlučového stromu při cholecystektomii – 6. Jedenkrát se jednalo o vzácný výskyt m. Crohn žlučových cest,jednou se vyskytla stenóza při při Mirizzi syndromu a 2x se vyskytla stenóza po opakovaných instrumentálních zákrocích při ERCP pro choledocholitiázu. Třikrát byla stenóza řešena pomocí opakovaných dilatací stenózy cestou ERCP. V ostatních 7 případech byla stenóza řešena chirurgicky pomocí hepatikojejunoanastomózy na exkludovanou Y-Roux kličku. Dilatace stenózy žlučového stromu si vyžádalo v průměru 2 sezení.Výsledky:
Chirurgické řešení mělo minimální perioperační morbiditu – 0 % a třicetidenní perioperačním období jsme zaznamenali 1 úmrtí v souvislosti s řešením stenózy žlučových cest na masivní krvácení při proležení stentu levého žlučovodu do hepatické arterie. Dlouhodobé výsledky vzhledem ke krátkému časovému období nebyly hodnoceny.Závěr:
Benigní stenózy žlučových cest jsou závažným onemocněním, jehož řešení bývá velice obtížné a dlouhodobé výsledky odpovídají zkušenostem pracoviště.Klíčová slova:
benigní stenóza žlučových cestÚVOD
Nenádorové stenózy v oblasti žlučových cest jsou i v dnešní době poměrně závažným terapeutickým problémem. Jelikož se stenóza žlučovodu vyvine většinou u mladších aktivních jedinců vídáme tyto nemocné opakovaně v našich ambulancích a dlouhodobé výsledky mohou být zatížené až ve 40 % zhoršením kvality života a to i po řadě let.
Stenózy žlučových cest vznikají nejčastěji po poranění žlučovodu – při cholecystektomii a to v 80 % či jiných operacích, traumatech či instrumentálních zákrocích na žlučovém stromu či v blízkosti žlučových cest – např. jaterní resekce, resekce žaludku, endoskopické retrográdní cholangiopankreatikografii s instrumentálními zákroky či perkutánní transhepatické cholangiografii s drenáží či jinou instrumentací v oblasti žlučových cest a jiné. Dále mohou vznikat na podkladě rozvoje chronického zánětu – např. při choledocholitiáze, parazitických infekcích, vředové chorobě duodena nebo při nespecifických zánětech jako je primární sklerotizující cholangoitida či zcela vzácně u m. Crohn v oblasti choledochu jako tomu bylo v našem souboru. Také po ozáření podjaterní krajiny se může nenádorová stenóza žlučových cest rozvinout.
Dlouhodobě neřešené nenádorové stenózy – striktury žlučových cest mohou vyústit v opakované cholangoitidy, portální hypertenzi a biliární jaterní cirhózu. Tento stav může skončit i transplantací jater. Úspěšnost řešení nenádorových stenóz spočívá v minimálním počtu zákroků s narůstajícím počtem nutných intervencí zhoršujeme dlouhodobou prognózu u těchto nemocných. Z tohoto vyplývá naprostá nutnost řešení nenádorových stenóz ve specializovaných centrech, jelikož na prvotním ošetření závisí další osud takto nemocných. Incidence poranění žlučovodu při cholecystektomii je na velkých souborech udávána mezi 0,2–1,3 %. Při těchto poraněních vzniká většinou stenóza přímým poraněním, nevhodným ošetřením poranění, naložením klipu při pokusu naslepo zastavit krvácení, tepelným poškozením použitím elektrokoagulace, nevhodným použitím lepidel, která natečou do žlučovodu či nepřímo při devitalizaci části choledochu a stenóza vzniká sekundárně při ischemii části žlučovodu. Největší riziko ischemické stenózy je při poranění obou laterálních drobných tepének jdoucích podél choledochu [1, 2].
Pozánětlivé stenózy mohou vznikat např. přestupem zánětu při cholecystitidě na žlučový strom tedy rozvojem Mirizzi syndromu, po dlouhodobě neléčené choledocholitiáze s opakovanými hnisavými cholangoitidami, či v oblasti za duodenem při penetraci vředu a za pankreatem při chronické pankreatitidě [3].
MATERIÁL A METODA
Do souboru bylo zařazeno 10 nemocných, kteří byli v letech 2008 až 4/2011 léčeni na Chirurgické klinice LF UK a FN v Plzni pro nenádorou stenózu žlučových cest s vyloučením skupiny nemocných, kteří byli ošetření pro primární poranění žlučového stromu či nemocných, kteří byli operování pro maligní stenózu žlučového stromu.
Při diagnóze stenózy žlučových cest jsme se opírali o ultrasonografické vyšetření žlučových cest, vyšetření komputerovou tomografií, vyšetření endoskopickou retrográdní cholangiopankreatikografií – ERCP, vyšetření cholangiografií pomocí magnetické rezonance – MRCP a vyšetření perkutánní transhepatickou cholangiografií – PTC. Ve všech případech byla jako první možnost zvažována endoskopická či radiointervenční stentáž a dilatace stenózy. Vlastní operace byla indikována při selhání endoskopické či radiologické léčby po nezbytné konsolidaci jaterních funkcí (měřeno ICG testem, hladinou albuminu, INR, hladinou bilirubinu, alkalické fosfatázy – ALP a gamaglutamyl transfrerázy – GMT) a po zaléčení infekce ve žlučových cestách podáním cílené antibiotické léčby.
U 4 nemocných se stenóza vyvinula po poranění při cholecystektomii, z toho 3 nemocní měli při cholecystektomii ošetřené poranění žlučovodu mimo naše pracoviště a 1 na naší klinice. U zbylých dvou nemocných se stenóza rozvinula po cholecystektomii bez diagnózy primárního poranění žlučového stromu. Průměrná doba od cholecystektomie byla 30,6 měsíce (v rozmezí 9–120měsíců). U skupiny nemocných s pozánětlivou stenózou byl jeden případ na podkladě extrémně vzácného postižení žlučovodu morbus Crohn, 1x na podkladě Mirizzi syndromu s rozvojem cholecystocholedochové píštěle a poslední 2 případy byly po opakovaných instrumentálních zákrocích pro rozměrnou solitární choledocholitiázu.
VÝSLEDKY
Ve 3 případech byla stenóza řešena opakovanými endoskopickými dilatacemi. Jednalo se ve všech případech o stenózu na podkladě poranění při cholecystektomii a to s odstupem 9–120 měsíců po cholecystektomii. V 7 případech bylo řešení chirurgické a to 6x pomocí hepatikojejunoanastomózy na exkludovanou kličku jejuna podle Y-Roux délky cca 40–50 cm a v jednom případě levostrannou resekcí jater při postcholecystektomické stenóze pouze levého žlučovodu s atrofií levého laloku jater. Operace byly prováděny z pravostranného subkostálního řezu a vždy byla zvolena exkludovaná Y-Roux klička jejuna jako optimální náhrada žlučových cest. Při konstrukci bilidigestivní anastomózy jsme používali vstřebatelné monofilamentní vlákno 4-0 až 5-0 a anastomóza byla šita tak, aby vždy byla zabrána ve stehu mukóza – tedy mukomukózně pokračujícím stehem. Vždy jsme dbali, aby výsledná biliodigestivní anastomóza byla bez napětí fixovaná několika stehy za jaterní pouzdro. Jen u dvou případů HJA jsme použili pojistnou Volkerovu drenáž do obou žlučovodů a to v případě, že byl pravý a levý žlučovod anastomozován izolovaně.
Morbidita byla u operovaných 10% a to u jedné nemocné byl přechodný únik žluče drénem položeným k biliodigestivní anastomóze, který se spontánně upravil. U pouze endoskopicky dilatovaných stenóz bylo ve dvou případech vynuceno opakování dilatace pro restenózu v průběhu 3 měsíců. Jedna těžce polymorbidní nemocná zemřela do 30 dní po operaci – HJA na pravý žlučovod na masivní krvácení do žlučových cest na podkladě proležení vynucené zevní drenáže levého žlučovodu při jeho dlouhé stenóze, která zasahovala hluboko do parenchymu po použití tkáňového lepidla při primárním ošetření žlučových cest mimo naše pracoviště.
Ve sledovaném období 4 let jsme u nemocných, u kterých bylo řešení chirurgické nezaznamenali zhoršení kvality života, nezaznamenali jsme ani známky proběhlé cholangoitidy. Jen v jednom případě jsou dlouhodobě pooperačně lehce zvýšené obstrukční emzymy – ALP a GMT s normální hladinou bilirubinu. Sledování je však zatím krátké ke spolehlivému posouzení dlouhodobých výsledků operační léčby nenádorových stenóz žlučových cest.
DISKUSE
V 80 % dochází k rozvoji stenózy žlučovodu po laparoskopické cholecystektomii [1, 2, 4, 5]. Přestože je riziko poranění žlučových cest při laparoskopii dvakrát vyšší (0,7 %), nežli u otevřené cholecystektomii (0,1–0,3 %), naprosto převažují ve prospěch laparoskopie její výhody. Při této znalosti je nutné právě při laparoskopických cholecystektomiích využít všechny možnosti jak zabránit lézi žlučovodu. Pro bezpečné operování je nutné znát všechny možné anatomické variety, při nepřehledných podmínkách raději včasně zvolit konverzi na otevřený výkon či neváhat použít peroperační cholangiografii a peroperační ultrasonografii k přesné orientaci. Stejně tak vlastní chirurgický výkon musí mít přesně stanovená pravidla – dobrý přehled v operačním poli, správný směr tahu za žlučník, zahájení preparace při stěně žlučníku, jasně identifikovat struktury Callotova trojúhelníku, opatrné minimální použití elektrokoagulace v blízkosti choledochu, omezit preparování a uvolňování žlučovodu jen na nezbytnou míru, abychom neporanili jeho cévní zásobení atd. Samozřejmá je vždy přítomnost erudovaného chirurga při vlastním chirurgickém zákroku – laparoskopické cholecystektomii. U stenóz žlučovodu se většinou mezi příčinami nenajde úplná transsekce žlučovodu, která si vyžádá včasné řešení a jejím problémem je následná stenóza již provedené HJA, ale spíše najdeme ischemické, tepelné, chemické poškození žlučových cest, parciální poranění žlučovodu, která při svém hojení způsobí fibrózní jizvu a stenózu a např. nesprávně naložené klipy. Z ostatních příčin mimo cholecytektomie – tedy zbývajících 20 % – jsou opakované instrumentální zákroky na žlučovodu cestou ERCP, opakované cholangoitidy při neléčené choledocholitáze, záněty v okolí vředová choroba, chronická pankreatitida atd. Obdobné krátkodobé výsledky metod chirurgických a radiointervenčních či endoskopických jsou oporou pro iniciální léčbu – tedy pokus o dilataci stenózy a zavedení stentu (cestou ERCP či PTC, někdy za použití obou tzv. randes vous metody). Dilataci a výměnu stentu lze opakovat po 3–4 měsících pokud se při zavedeném plastikovém stentu opět objeví restenóza. Vlastní dilatace stenózy je pacientem vnímána výrazně bolestivě a je vhodné ji provést minimálně v analgosedaci. Do benigní stenózy bychom nikdy neměli nechat zavést metalický stent, který nemá oproti plastikovému stentu delší dobu průchodnosti z důvodu epiteliání hyperplazie vrostlé do stentu. Tento typ stentu je výhradně určen pro maligní stenózy, chirurgické řešení po jeho implanatci je totiž většinou nemožné. Bezprostřední úspěšnost balonkové dilatace je mezi 72–95 %, ale velice časté jsou však následně restenózy a to do dvou let 65 % a do sedmi let až 90 %. Při neúspěchu je až následně indikována léčba chirurgická, u které je riziko striktury anstomózy mezi 0 a 18 % .
Ideální chirurgické řešení stenózy není, právě pro možnost jizvení a následně nutnosti zásahu na vytvořené HJA. Nejčastěji je používána k rekonstrukci Y-Roux klička s řadou modifikací. Jednou z modifikací je vyšití slepého ramena kličky do podkoží ke snadnému přístupu k endoskopickému ošetření anastomózy. Z tohoto důvodu se někdy využívá interponát jejuna, který je vložen mezi žlučové cesty s hepatikojejunoanstomózou a na druhé straně je našit jako jejunoduodenoanastomóza na rozhraní D1-2 k možnému endoskopickému ošetření biliodigestivní anastomózy. Ze stejného důvodu byly neúspěšně zkoušeny i jiné interponáty např. žilní či umělé interponáty v pokusech na zvířatech [6].
Při vlastní konstrukci spojky-hepatikojejunoanastomózy je hlavně nutná její dostatečná šířka. Z tohoto důvodu nejčastěji využíváme nastřižení žlučovodu doleva, tak aby spojka byla co nejširší. Někdy spojku zajišťujeme dočasnou drenáží pomocí Volkerových drénů či pomocí transhepatických drénů. Na její konstrukci je podle našeho názoru vhodné použít vstřebatelné stehy a jednovrstevný pokračující steh.
Právě pro náchylnost k jizvení je nutné provést její konstrukci napoprvé optimálně, a tak by tyto operace měly být soustředěny do center, kde se tyto operace provádí a operatéři mají s jejich konstrukcí zkušenosti a stejně tak je erudován i celý ošetřovatelský tým a komplement s možnostmi radiointervenčního či endoskopického zákroku. Často se zde totiž operuje v terénu po opakovaných operačních zákrocích či v terénu chronického zánětu s velice špatnou orientací. Na našem pracovišti vychází v průměru chirurgické řešení u 2–3 benigních stenóz na rok, 3–4 operace/rok pro poranění žlučových cest s nutností konstrukce biliodigestivní anastomózy a 3–4 resekce Klatskinova tumoru/rok. Tento počet výkonů by měl být orientační dolní hranicí pro oprávnění provádění těchto výkonů na žlučových cestách na pracovišti. Úspěšnost operace závisí na kompletní excizi jizvnaté tkáně žlučovodu, kompletní eradikací zánětu před operací, použití vstřebatelných stehů. Vliv operatéra je také jednoznačně prokázán a to úspěšnost neerudovaného chirurga je okolo 17 %, tak úspěšnost erudovaného chirurga ve specializovaném centru je až 94 %.
Pro výši poranění žlučovodu používáme Bismuthovu klasifikaci. Nejspolehlivější a nejširší biliodigestivní anastomózy jsme schopně vytvořit u typu I. a II., naopak nejnáročnější je konstrukce spojky u typu IV., kdy musíme anastomózovat levý žlučovod a někdy až dvě větve pravého žlučovodu. Právě tento typ operace, kdy anastomózujeme intrahepatické žlučovody je někdy bezpečnější zajistit spojku transhepatickou drenáží nebo Volkerovou drenáží. Pokud najdeme stenózu levého či pravého žlučovodu s atrofií příslušného jaterního laloku je operace nutná jen při obtížích nemocných, či opakovaných zánětech v dané lokalizaci. Zde je důležitý včasný zákrok při vlastním poranění hepatiku tak, aby k atrofii celého laloku jater vůbec nedošlo.
Obr. 1a, b. Transhepatická a transjejunální drenáž 
Obr. 1. Bismuthova klasifikace striktur žlučových cest Fig. 2. Bismuth classification of bile duct strictures 
Obr. 2. CT s nástřikem kontrastní látkou do Volkerova drénu. Stav po rekonstrukci biliární stenózy. 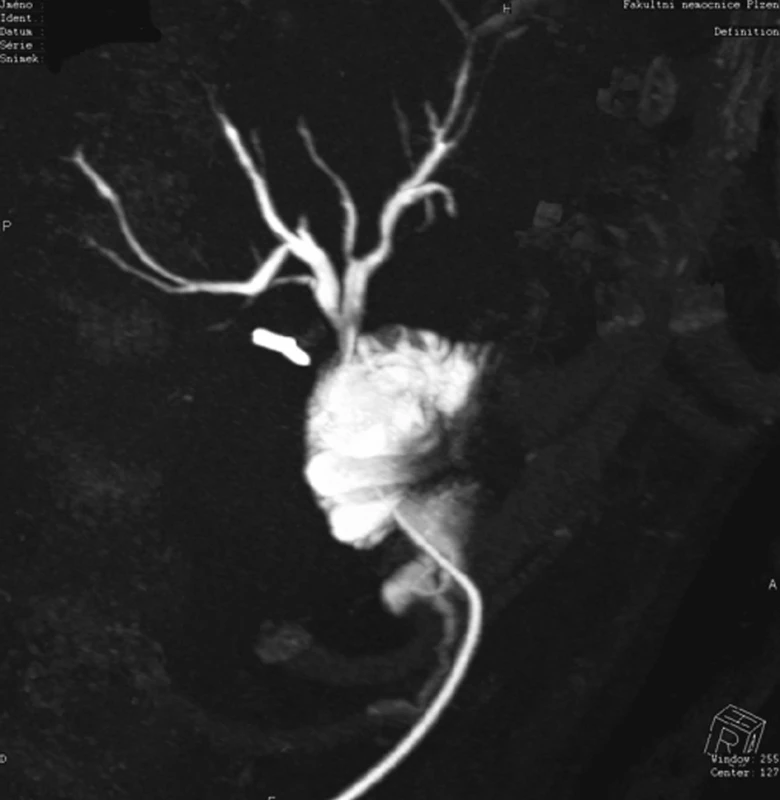
ZÁVĚR
Vzhledem k vysokému procentu výskytu striktur těchto biliodigestivních spojek (až 18 %) a možností rozvoje biliární jaterní cirhózy s nutností jaterní transplanatce je nutné provádět tento typ operací ve specializovaných centrech s potřebným zázemím. Stejně tak i reparace peroperačního poranění žlučovodu na pracovištích, které nemají s tímto typem operací žádné zkušenosti lze považovat za chybný postup.
Práce byla podpořena grantem IGA MZ9723-4.
Doc. MUDr. Tomáš Skalický, Ph.D.
Švestková 32
326 00 Plzeň
e-mail: skalicky@fnplzen.cz
Zdroje
1. Ibrarullah, M. T., Das, A. P. MIrizzi syndrome. Indian J. Surg., 70, 2008, s. 281–287.
2. Gigot, J.-F., Etienne, J., Aerts, R., et al. The dramatic reality of biliary tract injury during laparoscopic cholecystectomy. Surg. Endosc., 1997, 11, s. 1171–1178.
3. Quintero, G., Patino, J. S. Surgical management of benign strictures of biliary tract. World J. Surg., 25, 2001, s. 1245–1250.
4. Mercado, M. A. Early versus late repair of bile duct injurie. Surg. Endosc., 2006, 20, s. 1644–1647.
5. Hall, J. G., Pappas, T. N. Current management of biliary strictures-review article. Journal of Gastrointestinal Surgery, Vol. 8, No. 8, 2004, s. 1098–1110.
6. Capitanitsch, P., Herrera, J., Iovaldi, M., et al. Bile Duct Replacement Using an Autologous Femoral Vein Graft: An Experimental Study. Peliminary Results. Journal of Gastrointestinal Surgery, Vol. 9, No. 3, 2005, s. 369–373.
Štítky
Chirurgia všeobecná Ortopédia Urgentná medicína
Článok vyšiel v časopiseRozhledy v chirurgii
Najčítanejšie tento týždeň
2011 Číslo 8- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Kombinace metamizol/paracetamol v léčbě pooperační bolesti u zákroků v rámci jednodenní chirurgie
- Antidepresivní efekt kombinovaného analgetika tramadolu s paracetamolem
-
Všetky články tohto čísla
- 15. výročí ustanovení Traumatologického centra ve Fakultní nemocnici Královské Vinohrady
- Neoadjuvantní chemoterapie a chirurgická léčba u pokročilých stadií nemalobuněčného karcinomu plic
- SILS cholecystektómia – analýza súboru prvých 100 pacientov
- Nenádorové stenózy žlučových cest
- Transanální endoskopická mikrochirurgie a její postavení v chirurgii rekta – review
- 1000 laparoskopických operací na kolorektu
- Divertikulární nemoc tračníku
- Biochemický průkaz přítomnosti moči v drénu po chirurgickém výkonu
- Pilonidálny sinus – klasická plastika podľa Limberga alebo modifikovaná verzia?
- Význam a nadčasovosť osobnosti Prof. MUDr. Pavla ŠTEINERA, DrSc. (*28. 3. 1908 +4. 6. 1969)
- Diskusní příspěvek
- Zápis z jednání schůze výboru ČCHS dne 7. 6. 2011
- Rozhledy v chirurgii
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Pilonidálny sinus – klasická plastika podľa Limberga alebo modifikovaná verzia?
- Divertikulární nemoc tračníku
- Nenádorové stenózy žlučových cest
- Biochemický průkaz přítomnosti moči v drénu po chirurgickém výkonu
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy








