-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Chirurgické výkony v léčbě popáleninového traumatu
Autori: H. Klosová 1; L. Klein 2,3
Pôsobisko autorov: Popáleninové centrum, Fakultní nemocnice Ostrava, primář: MUDr. Z. Němečková Crkvenjaš 1; Chirurgicka klinika UK v Praze Lékařské fakulty v Hradci Králové a Fakultní nemocnice Hradec Králové přednosta: Prof. MUDr. A. Ferko, CSc. 2; Katedra válečné chirurgie Fakulty vojenského zdravotnictví Univerzity obrany Hradec Králové vedoucí: Doc. MUDr. J. Páral, Ph. D. 3
Vyšlo v časopise: Rozhl. Chir., 2013, roč. 92, č. 5, s. 269-274.
Kategória: Postgraduální vzdělávání
Úvod
Chirurgické výkony jsou stěžejními léčebnými postupy v komplexní léčbě termických úrazů. U hlubokých cirkulárních postižení jsou nedílnou součástí neodkladné chirurgické pomoci. Mají rozhodující význam pro léčení hlubokých popálenin v akutním období, kdy je hlavním cílem odstranění neživých tkání, převedení popáleniny na čistou chirurgickou ránu a její co nejčasnější uzavření s obnovením tělesného povrchu. Těmito postupy se snažíme předejít rozvoji infekce místní i celkové s možnými septickými komplikacemi, snížit celkový posttraumatický katabolismus i narušení imunitního systému. Chirurgické výkony – rekonstrukční operace – se provádějí i v následném nezřídka velmi dlouhém rehabilitačním období, kdy se korigují následky popáleninového úrazu specifickými rekonstrukčními postupy. Tyto výkony však nejsou předmětem našeho sdělení. V šokovém a akutním období léčby popáleninového úrazu se využívají zejména následující chirurgické postupy.
Metodika
1. Uvolňující nářezy – nekrotomie
(escharotomie, releasing incisions)Hluboké popálení je v důsledku přítomnosti tuhých svrašťujících se nekróz a v souvislosti s rozvojem edému spojeno na končetinách s rizikem ischemie akrálních částí. Při lokalizaci na hrudníku pak hrozí hypoxie až asfyxie pro nemožnost dýchacích pohybů hrudní stěny. Indikací uvolňujících nářezů na břiše při hlubokém rozsáhlém popálení je elevace nitrobřišního tlaku a riziko rozvoje břišního kompartment syndromu. Hlavním důsledkem hlubokého popálení v oblasti krku je ztížení krevního průtoku velkými krčními cévami, zejména žilami, se vznikem mozkové hypoxie při kraniální ischemii a venostáze. Indikace k uvolňujícím nářezům na krku je za této situace neodkladná! Při escharotomiích protínáme kůži a podkoží až k fascii pomocí nelineárních (cik-cak) nářezů lomených v tupém úhlu, které mají přesahovat hranici popálení až do zdravé tkáně. Někdy, zejména u elektrotraumat, jsou nutné i fasciotomie, které provádíme formou podélného nářezu fascie. U popálení očních víček je při hrozící edematózní everzi horního víčka indikován uvolňující nářez v orbitopalpebrálním sulku s cílem zabránit vzniku rohovkového vředu [1].
2. Chirurgická excize – nekrektomie
Jedná se o chirurgické odstranění termicky destruovaných avitálních tkání, které může být provedeno metodou tangenciální excize, metodou fasciální excize anebo kombinací obou těchto metod.
a. Při tangenciální excizi, též nazývané laminální, je speciálním nožem vedeným paralelně s kožním povrchem postupně po tenkých lamelách snášena neživá kožní tkáň až do zdravé spodiny. Indikátorem jejího dosažení je vizuální přítomnost difuzního kapilárního krvácení na spodině. Zdrojem tohoto krvácení jsou cévy plexus subpapillaris. V případě termické destrukce kůže v celé síle dosahujeme zdravé spodiny až v podkoží, kde je známkou vitality přítomnost zdravé, žlutooranžově zbarvené podkožní tukové tkáně a bodové krvácení z podkožních cév plexus subcutaneus. K tangenciální nekrektomii jsou používány speciální chirurgické nože nebo dermatomy.
Watsonův nůž – plochý nůž z nerezové oceli, sestává z pevné rukojeti, pevného vodiče a vyměnitelné jednorázové čepele šíře 158 mm. Je modifikací historicky staršího Humbyho nože, který se používá již jen zřídka. Tloušťka řezu je manuálně nastavitelná v rozsahu od 0,1 do 2 mm.
Gouillianův nůž – je podstatně menší, vhodný zejména pro nekrektomii v oblastech s nerovnou spodinou (konvexity, konkavity), na akrálních částech těla, při malém rozsahu nekrektomovaných ploch a u dětí.
Dermatomy
Dermatomy rozlišujeme podle druhu pohonu na elektrodermatomy a air-dermatomy. Pohonem pro air-dermatom je stlačený vzduch. Elektrodermatom pracuje na elektrický pohon při napětí elektrického proudu v rozsahu 100–240 V. Existují rovněž přenosné dermatomy na bateriový pohon.
K tangenciální nekrektomii lze použít též elektrokauter – monopolární či bipolární. Při koagulaci je nutno postupovat přísně cíleně a šetrně, aby nedošlo k nadměrné traumatizaci spodiny a vzniku nekróz, které jsou spojeny s rizikem rozvoje infekce. V zahraničí, na rozdíl od našich pracovišť, jsou k nekrektomii u nerozsáhlých popálenin používány i laserové skalpely [2,3].
Při tangenciální nekrektomii je velmi důležitá pečlivá zástava kapilárního krvácení postupně po jednotlivých oblastech, a to přiložením obkladů s 3% roztokem H2O2 nebo s roztokem adrenalinu ve fyziologickém roztoku ředěném 1 : 10 000. Chirurgické zdroje krvácení jsou ošetřeny cíleně pomocí elektrokoagulace tak, aby nedošlo ke zbytečné traumatizaci vitální spodiny. Množství krevních ztrát, zejména u rozsáhlých nekrektomií, je nutno pečlivě sledovat (klinicky i laboratorně – bedside monitoring) a krvácení z ploch stavět tak, aby byla zajištěna adekvátní možnost jejich průběžného hrazení krevními převody. Množství krve nutné k průběžné peroperační korekci činí cca 100 ml na 1 % nekrektomované plochy u dospělého pacienta. Indikací pro tangenciální nekrektomii je nehojící se popálení hlubokého II. stupně a popálení III. stupně.
Nekrektomie metodou tangenciální excize umožnuje průběžnou kontrolu kvality spodiny, čímž je zajištěna přiměřená radikalita nekrektomie při zachování tkání životných. Sporná vitalita spodiny je indikací k aplikaci dočasných kožních krytů, přehodnocení lokálního nálezu a s odstupem 24–48 hodin eventuálně prohloubení nekrektomie. Současně je však nežádoucí přílišná radikalita nekrektomie odstraňující zčásti i zdravé tkáně, čímž je oslabena kvalita i funkce lůžka transplantovaných ploch. Správný odhad vyžaduje především dostatečné klinické zkušenosti. Bezpečný rozsah tangenciální nekrektomie v průběhu jedné operace se udává do 15 % celkového tělesného povrchu, délka operace by neměla přesáhnout 2 hodiny. Nutná je pečlivá předoperační příprava pacienta, vedení anestezie zkušeným anesteziologem a následná pooperační péče na JIP.
b. Při fasciální nekrektomii odstraňujeme v jednom bloku současně nekrotickou kůži s nevitální podkožní tukovou tkání až k fascii. Hlavní výhodou této metody je snížení krevních ztrát a větší rozsah nekrektomie při kratší délce operace ve srovnání s obdobným rozsahem nekrektomie formou tangenciální excize. Pokud pracují alespoň dva operační týmy, lze takto, za dodržení předpokladu, že délka operace nepřesáhne 2 hodiny, v jedné době excidovat nekrózy až o rozsahu 30–40 %. Nevýhodou fasciální excize jsou následné kosmetické deformity a možné distální edémy při cirkulární fasciální nekrektomii na končetinách, a to jednak u predisponovaných jedinců, jednak v souvislosti s porušením části žilního a lymfatického odvodného cévního systému. Fasciální nekrektomie s sebou nese i poměrně vysoké riziko nepřihojení kožních štěpů v oblastech avaskulární fascie nad klouby a v oblastech kostních prominencí. Hojení je v těchto místech často protrahované, se zvýrazněnou a prodlouženou zánětlivou fází hojení. Dochází k tvorbě granulační tkáně, je zde vysoká aktivita fibroblastů s akcentací subpopulace myofibroblastů, a tudíž vysoká tendence ke kontrakci během jizvení se vznikem jizevnatých kontraktur a nutností následných rekonstrukčních operací [4]. V těchto oblastech je proto vhodné krytí nekrektomovaných ploch lalokovými plastikami, avšak možnosti jejich provedení jsou u popáleninových úrazů velmi omezené. Proto je vždy nutno při indikaci nekrektomie pečlivě zvážit, zda benefit zvoleného postupu převáží nevýhody a rizika, která s sebou nese. U preadolescentních žen je podle možností třeba uchránit oblast areoly a bradavky a pod ní ležící prsní tkáň ve snaze o zachování laktační funkce prsní žlázy. Epifasciální nekrektomii lze s výhodou provést formou tupé avulze kůže a podkoží od spodiny, nejlépe prsty ruky, ve vrstvě mezi fascií a podkožím, kde je krvácení pouze z přemosťujících cév snadno ošetřitelné.
Obr. 1. Epifasciální nekrektomie avulzí kůže s podkožím na dolní končetině 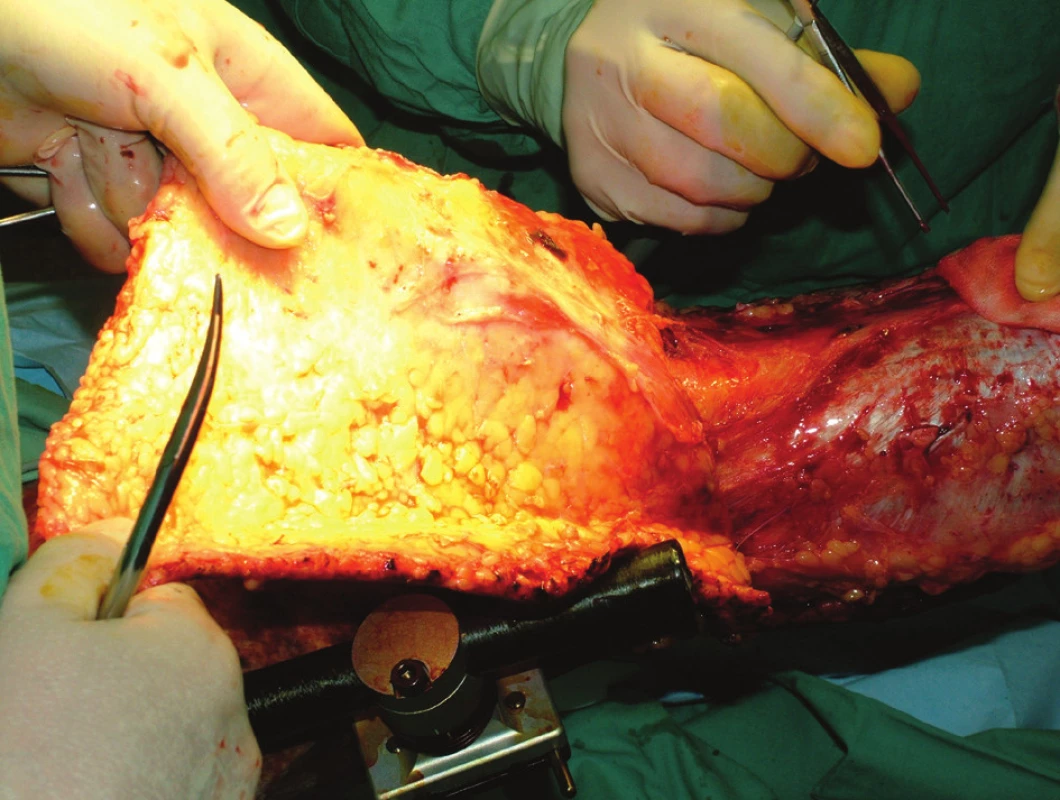
Pokud se nedaří tato tupá avulze, pak lze provést fasciální nekrektomii formou ostré disekce pomocí tupých preparačních nůžek či skalpelu.
Načasování nekrektomie
U hlubokých popálenin je nejvhodnější tzv. časná nekrektomie, kterou provádíme 3.–5. den po úrazu, tedy v době, kdy rány ještě nejsou kolonizovány infekcí a přitom je již zřejmá definitivní hloubka destrukce. Podmínkou pro možnost provedení časné nekrektomie je stabilizovaný celkový stav pacienta, předoperační korekce a optimalizace krevního obrazu a parametrů hemokoagulace. Cíle časné nekrektomie jsou záchrana života (u rozsáhlých popálenin), prevence rozvoje infekce ploch, časný uzávěr ploch po nekrektomii trvalými či dočasnými kryty, redukce katabolismu. U rozsáhlých popáleninových úrazů lze u dostatečně hemodynamicky stabilních pacientů provádět i tzv. superčasné excize, tj. na vrcholu odbobí generalizovaného edému 24–36 hodin po úrazu, neboť v této fázi je krvácení výrazně redukováno [5] a jeví se též možný imunomodulační efekt snížením aktivity zánětlivých mediátorů a redukcí inzulinorezistence [6].
3. Definitivní kryt – obnova tělesného povrchu
Druhy autologních kožních štěpůa. Dermoepidermální autotransplantáty (DEAT) obsahují celou epidermis a část dermis. Tloušťka štěpu je variabilní podle zvoleného nastavení na dermatomu či odběrovém noži. Tloušťku štěpu volíme podle lokálního nálezu – čím horší je kvalita transplantované spodiny, tím tenčí má být DE štěp. Podle síly rozlišujeme dermoepidermální štěpy tenké, tzv. Thierschovy, o síle 0,15–0,3 mm (Thiersch 1874), středně silné 0,3–0,45 mm (Blair-Brown 1929) a silné, tj. 0,45–0,6 mm (Padgett1946) [7]. Tenčí kožní štěpy lépe odolávají infekci, lépe se přihojují, mají jen minimální riziko vzniku hypertrofických jizev a hojí se rychleji, což je důležité zejména při nedostatku odběrových ploch s nutností sekundárních odběrů ve stejných oblastech. Naproti tomu mají tenčí štěpy značnou tendenci ke smršťování, jsou méně mechanicky odolné a jejich barevná textura se ve výsledku často znatelně liší od okolí. Ke krytí nekrektomovaných ploch jsou nejvhodnější středně silné DEAT, neboť jsou mechanicky odolnější a skýtají lepší výsledný kosmetický a funkční efekt. Tloušťku štěpu je proto třeba před odběrem vždy pečlivě zvážit. DEAT mohou být nemeshované, meshované (1 : 1, 1 : 1,5) neexpandované nebo meshované s různě velkou expanzí (1 : 2, 1 : 3 a více) [7]. Nemeshované DEAT jsou transplantovány jako souvislé pláty, čímž je zajištěno kompletní krytí příjmových oblastí a mají nejlepší kosmetické výsledky. Jsou indikovány zejména k transplantaci obličeje, ventrální strany krku, axil a hřbetů rukou a nártů.
Obr. 2. Dermoepidermální autotransplantát meshovaný v poměru 1:2 
Meshování neboli síťování DEAT probíhá pomocí přístroje zvaného mesh-dermatom. Přístroj sestává z válce osázeného systémem hrotů pro proděravění štěpu, výměnné mřížky, tzv. mesh-fólie, která slouží jako nosič kožního štěpu a kliky pro manuální posun fólie. Po odběru se DEAT rozprostřou na fólii a na ní jsou protaženy mesh-dermatomem, přičemž dojde k jejich rozsíťování.
Význam rozsíťování DEAT je několikerý:
- expanze DEAT, kdy díky rozsíťování získáme štěp o ploše větší, než je velikost dárcovské oblasti. Tato skutečnost je významná zejména v situaci nedostatku odběrových ploch u rozsáhlých popáleninových traumat. Velikost expanze je dána tvarem a velikostí mřížky meshovací fólie, přičemž lze volit expanzi v poměru 1 : 1,5 / 1 : 2 / 1 : 3 / 1 : 6 či 1 : 9. V běžné klinické praxi popáleninové chirurgie v případě dostatku odběrových ploch je nejčastěji používaná expanze 1 : 1,5 či 1 : 2, neboť je předpokladem rychlého průběhu epitelizace a relativně dobrých výsledků následného jizvení. Při expanzi 1 : 3 a vyšší probíhá epitelizace uvnitř ok rozsíťovaných DEAT pomaleji, je zde vysoké riziko vzniku hypertrofické granulační tkáně (tzv. „kočičí hlavy“, v anglické literatuře „cobblestones“) a v průběhu měsíců následujících po zhojení zde dochází v důsledku excesivní fibrózy k rozvoji hypertrofického jizvení s výraznou kontrakcí a často až ke vzniku kontraktur s nutností následného chirurgického řešení. Kresba po rozsíťování DEAT – tzv. „rastr po meshi“, zůstává u mnoha pacientů zjevná řadu let, mnohdy doživotně (podle velikosti expanze a individuální predispozice) jako plošný, geometricky „narýsovaný“ reliéf jizvy, nápadně odlišný od okolní zdravé kůže. Takovéto jizvy hodnotíme jako esteticky insuficientní.
- drenáž ranné sekrece a krvácení (hematomů) – oky v síti DEAT je umožněn volný odchod ranné sekrece a případně krvácení, jejichž hromadění by znemožnilo adhezi DEAT ke spodině a způsobilo nepřihojení DEAT či lýzu štěpu v případě lokální infekce.
- možnost neoepitelizace souběžně na větší ploše, neboť můstky meshovaného DEAT představují oblast, z níž začíná neoepitelizace, která poté postupuje směrem do centra ok simultánně po celé síti DEAT.
- redukce počtu operačních výkonů u rozsáhlého popáleninového traumatu – při použití mesh-graftingu lze transplantovat větší rozsah ploch než pomocí nemeshovaných štěpů.
Meshované DEAT nejsou vhodné k transplantaci ve funkčně a kosmeticky významných oblastech, jako jsou ventrální strana krku, obličej, axily a nárty. Novotvořený epitel uvnitř ok štěpu neobsahuje dermis, a je proto mechanicky i funkčně insuficientní. Meshování probíhá současně s nekrektomií. Díky simultánnímu provedení těchto procesů nedochází v důsledku mesh-graftingu k prodloužení délky operačního výkonu. Meshované DEAT jsou přiloženy a šetrně rozprostřeny na plochy po nekrektomii, přičemž je nutno dodržet zásadu, že v oblasti kloubů a ohybových lokalizací orientujeme a přikládáme DEAT příčně.
b. Kožní štěpy v plné tloušťce – profesor John R. Wolfe (1824–1904), zakladatel Očního institutu v Glasgow, úspěšně použil volný kožní štěp v plné tloušťce v roce 1875 k rekonstrukci dolního víčka [8]. V roce 1893 prezentoval německý chirurg Fedor Krause (1856–1937) úspěšné použití kožního štěpu v plné tloušťce u širšího souboru pacientů a detailněji popsal techniku jejich odběru i transplantace. Synonymem pro kožní štěpy v plné tloušťce je tak název Wolf-Krauseho štěpy [9]. Tyto štěpy jsou odebírány skalpelem ve vrstvě mezi dermis a podkožním tukem, obsahují tedy epidermis a celou dermis. Případné části podkožního tuku je nutno ze spodiny WK-štěpu pečlivě odstranit. Velikost a tvar odebíraného WK-štěpu koresponduje s velikostí a tvarem defektu, do kterého je WK-štěp přemístěn a všit. Nezbytná je pečlivá hemostáza lůžka štěpu, neboť hematom brání adhezi štěpu ke spodině a jeho přihojení. Kožní štěpy v plné tloušťce představují kvalitní a plnohodnotný kryt a mají jen velmi malou tendenci ke smrštění. Dárcovské oblasti jsou ošetřeny primární suturou nebo transplantovány DEAT.
c. Epidermální štěpy – velmi tenké, indikované k transplantaci na „umělou kůži“Integra® (viz str. 283 článek MUDr. R. Zajíčka).
Všechny druhy autotransplantátů jsou při odběru zcela odděleny od svého dárcovského místa a stávají se tak volnými grafty zcela zbavenými svého původního cévního zásobení. Neovaskularizace těchto autotransplantátů následně probíhá ze spodiny a z okrajů transplantovaných oblastí. Oba druhy kožních štěpů mají své výhody i nevýhody. Odběr DEAT je rychlý a dobře proveditelný. Mesh-grafting zajistí jejich expanzi, takže lze krýt rozsáhlé oblasti termicky destruované kůže, přičemž limitujícím faktorem rozsahu transplantace je jednak celkový stav pacienta, jednak množství dostupných odběrových ploch. Mezi nevýhody DEAT patří zejména jejich tendence ke smršťování v průběhu zrání jizev, což je dáno tím, že neobsahují celou tloušťku dermis a jsou oproti zdravé kůži funkčně insuficientní. Čím tenčí je dermální komponenta DEAT, tím vyšší je jeho sklon ke kontrakci v průběhu zrání jizev a tím horší je výsledný funkční a estetický výsledek. Jizvy po DEAT jsou mechanicky méně odolné a jsou spojeny i s výraznějšími barevnými změnami ve srovnání s kožními štěpy v plné tloušťce. I přes výše uvedené nevýhody jsou v akutní fázi popáleninového traumatu metodou volby meshované DEAT s výjimkou funkčně významných lokalizací. Z kosmetických důvodů je nevhodné použití meshovaných DEAT v oblasti obličeje. Kožní štěpy v plné tloušťce se uplatňují zejména při řešení jizevnatých kontraktur u následných rekonstrukčních operací.
Odběr kožních štěpů
Odběrové plochyDE štěpy jsou při možnosti volby nejčastěji odebírány ze stehen, kde je odběr velmi dobře proveditelný, neboť spodina je zde rovná a lze ji dobře manuálně napnout. Řádné napnutí kůže je pro správný odběr vysoce důležité a je úlohou asistence. Další oblasti vhodné k odběru DE štěpů jsou záda, hýždě, paže, lýtka a předloktí, eventuálně vlasatá část hlavy.
U rozsáhlých popáleninových traumat s nedostatkem odběrových ploch je nutno sejmout štěpy i z míst, kde je odběr obtížnější, tzn. z oblasti hrudníku a břicha, a to po předchozí injekční infiltraci podkoží fyziologickým roztokem F1/1 pro vyrovnání spodiny. V případě nerozsáhlých popálenin ve snaze minimalizovat kosmetické následky jsou přednostně DE štěpy odebírány z oblasti hýždí nebo vlasaté části hlavy.
Obr. 3. Odběr kožního štěpu elektrodermatomem z vlasaté části hlavy 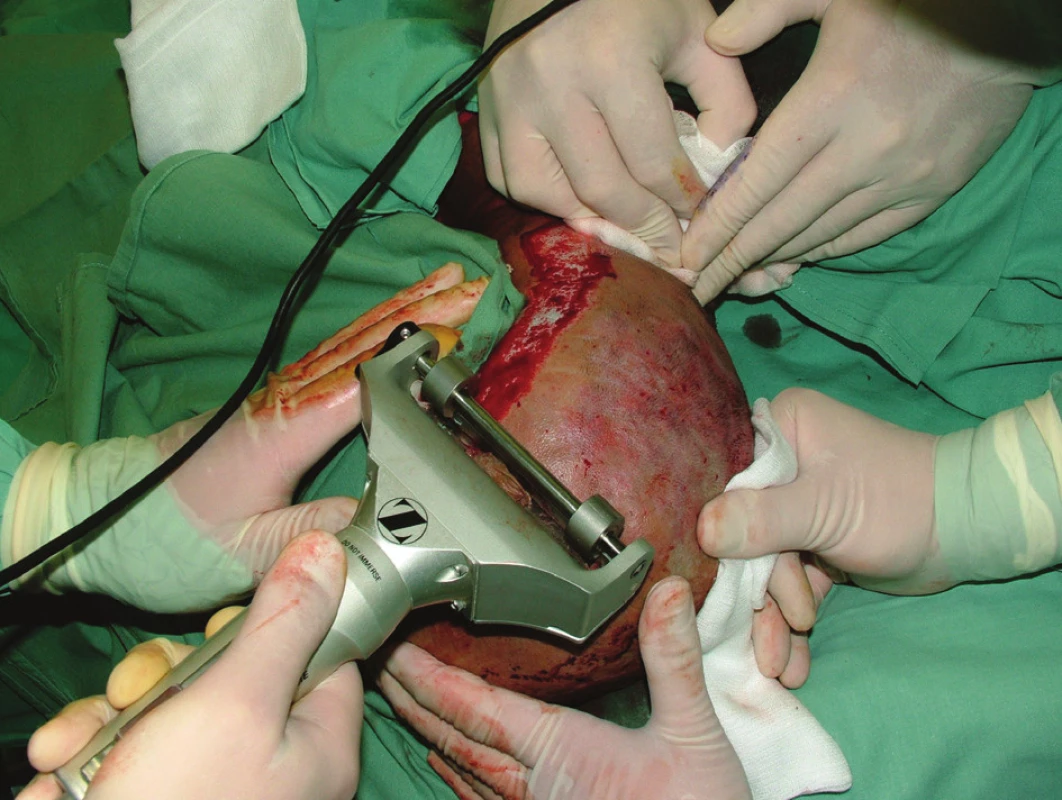
Odběrové plochy se u většiny pacientů hojí 10–14 dní spontánně, epitelizací z hlouběji uložených vlasových folikulů, potních a mazových žláz, které zůstaly na místě po odběru DEAT. Hojení probíhá rychleji po odběru tenkých DEAT. Po odběru silnějších DEAT, kdy jsou sejmuty i hlubší vrstvy dermis, je často hojení odběrových ploch prodloužené a spojené s rizikem rozvoje hypertrofického jizvení. Po zhojení odběrových ploch je možné kožní štěpy z těchto míst odebrat znovu (i opakovaně). Nedoporučuje se, je-li k dispozici jiná lokalizace, odebírat kožní štěpy v oblasti kalvy v situaci po spontánním zhojení popálenin II. stupně v této oblasti, a to kvůli riziku komplikací v podobě folikulitidy a alopecie [10].
Kombinace DEAT s lokální transplantací autologních krevních destiček (APC)
Pro podporu přihojení DEAT je od roku 2009 v ostravském popáleninovém centru jako na prvním pracovišti popáleninové medicíny v České republice v klinické praxi používán i koncentrát autologních krevních destiček. Trombocyty obsahují v cytoplazmě tzv. α granula, z nichž jsou po aktivaci trombocytů autologním trombinem sekvenčně uvolňovány růstové faktory (PDGF, VEGF, TGF-ß, EGF, a další), které výrazně zvyšují kvalitu hojení kožních štěpů, snižují množství nepřihojených štěpů a příznivě ovlivňují průběh jizvení s časnějším přechodem jizev do fáze remise a redukcí rizika rozvoje jizevnaté hypertrofie. Po přiložení meshovaných DEAT na plochy po nekrektomii následuje topická transplantace APC, kdy na oblasti s přiloženými DEAT speciálním injektomatem pomalu aplikujeme APC v podobě hustší tekutiny. Poté vyčkáme cca 40 sekund, během nichž APC gelifikuje, čímž je zajištěna retence APC v transplantovaných oblastech. Tato gelifikace současně významně podporuje i retenci DEAT v ranném lůžku, brání jeho dislokaci a je zárukou pevné adheze DEAT ke spodině (při použití tlaku prstu nelze po skončení gelifikace DEAT posunout). Tímto je na minimum redukována případná traumatizace DEAT v důsledku jeho mikroposunu vůči spodině. Jsou tak vytvořeny, mimo jiné i z mechanického hlediska, optimální podmínky pro přihojení DEAT a nekomplikovaný průběh celkového hojení. Průběh a dynamika jizvení v oblastech po dermoepidermální autotransplantaci v kombinaci s lokální transplantací koncentrátu autologních krevních destiček byly hodnoceny pomocí kutometrie jako objektivní metody hodnocení viskoelastických vlastností jizev. U pacientů léčených DEAT v kombinaci s APC byl analýzou kutometrických dat prokázán rychlejší návrat viskoelasticity jizev k hodnotám zdravé kůže ve srovnání s DEAT bez použití APC [11].
Chirurgická léčba u rozsáhlého popáleninového traumatu
Hlavním problémem chirurgické léčby rozsáhlého popáleninového traumatu je nedostatek odběrových ploch, a tedy nedostatek kožních štěpů k definitivnímu krytí ploch po nekrektomii. Částečné řešení v této situaci přináší smíšená transplantace a tzv. mikrografting. Zásadní zlom a možnost záchrany u rozsáhlých popáleninových traumat s absolutním nedostatkem odběrových ploch přinesla tzv. umělá kůže, kterou na našem trhu reprezentuje dvouvrstevný biosyntetický kryt Integra® (Integra Life Sciences Corp., USA).
Smíšená transplantace (intermingled transplantation) – je v různých podobách s výhodou používána u rozsáhlých popáleninových traumat s nedostatkem dárcovských odběrových ploch. Jedná se o transplantaci nekrektomovaných ploch autotransplantáty v kombinaci s aloštěpy nebo autotransplantáty v kombinaci s xenoštěpy [12]. Pomocí smíšené transplantace lze zajistit krytí ploch o velkém rozsahu při minimálním množství odběrů. Kombinace autotransplantace s aloštěpy byla do klinické praxe zavedena v 60. letech 20. století lékaři v Ruijin Hospital v Číně a dodnes je známa jako tzv. čínská metoda [12]. Po enzymatickém odloučení nekróz pomocí bylinných roztoků byly plochy kryty kadaverózními alotransplantáty. Z těchto alotransplantátů pak byly po celé jejich ploše v pravidelných 1–2centimetrových rozestupech vyťaty ostrůvky o velikosti cca 0,5 cm2, které byly s odstupem 1–2 dnů transplantovány ostrůvky dermo-epidermálních autotransplantátů odpovídající velikosti. Alternativou je alotransplantace v plátech a teprve s odstupem 2–4 dní vytětí ostrůvků z alotransplantátu a jejich bezprostřední vykrytí dermoepidermálními autotransplantáty. Pooperačně během 15–25 dní dochází k rejekci aloepidermis a kožních adnex aloštěpu, neboť jsou příjemcem, na rozdíl od pojivové tkáně koria aloštěpu, vnímány jako vysoce antigenní. V našich podmínkách jsou dlouhodobé pozitivní zkušenosti s využitím viabilních prasečích xenotransplantátů [13,14]. V souvislosti s legislativními změnami v rámci členství v EU se však výrazně zkomplikovaly podmínky procesu přípravy i skladování viabilních xenotransplantátů, čímž došlo k totální redukci jejich používání (viz str. 279, článek MUDr. P. Měřičky). Jejich místo tak stále více zaujímají biologické nevitální xenotransplantáty, např. bezbuněčná prasečí dermis Xe-Derma®, která se na většině pracovišť popáleninové medicíny v ČR jako dočasný kryt používá již běžně.
Mikrografting
Pomocí speciálního tzv. Humeca dermatomu jsou malé kožní štěpy velikosti cca 4x4 cm umístěny na korkovou destičku velikosti 42x42 mm a pomocí systému 13 nožů dermatomu lineárně paralelně prokrájeny. Poté je destička se štěpy otočena o 90 stupňů a nože štěpy opět lineárně prokrájí. Takto vzniknou kožní mikrografty velikosti 3x3 mm, které jsou nasprejovány speciálním lepidlem (Leucospray), čímž dojde k jejich adhezi ke gáze. Gáza je pak roztažena tahem prstu do plochy nejprve ve směru horizontálním a poté ve směru vertikálním, čímž je docíleno expanze mikrograftu. Expanzi můžeme volit v poměru 1 : 3, 1 : 4, 1 : 6 či 1 : 9. Kožní mikrografty jsou na gáze přeneseny a vloženy do ranného lůžka. Gáza se ponechá in situ 6 dní, poté je aplikován silversulfadiazin krém, aby došlo k jejímu změkčení. Další den je gáza sejmuta a transplantace ploch s mikrografty je rozšířena a kombinována s transplantací alo - či xenotransplantátů ke stimulaci přihojení mikrograftu a postupu epitelizace z jejich okrajů. V roce 1968 se jako první pokusil Hermans transplantovat rány kožními grafty malé velikosti, tzv. kožními známkami, s cílem krytí co největší plochy při minimálním množství odebraných kožních štěpů [15,16]. Techniku mikrograftingu poprvé prezentoval v roce 1958 americký chirurg C. P. Meek. V souvislosti s nadějemi vkládanými do nově zavedené techniky mesh-graftingu kožních štěpů (Tanner 1964) však metoda mikrograftingu nenašla širšího uplatnění. Ale ani mesh-grafting problém nedostatku odběrových ploch u rozsáhlých popáleninových traumat nevyřešil, a tak byla Meek-technika mikrograftingu v 90. letech 20. století pomocí Humeca dermatomu technicky zdokonalena a „znovuobjevena“. V současné klinické praxi se mikrografting používá u velmi rozsáhlých hlubokých popálenin nad 40 % tělesného povrchu, přičemž estetické a funkční výsledky jsou plně srovnatelné jako při použití meshovaných kožních štěpů [17].
Integra® – trvalá kožní náhrada, jeden z nejmodernějších výrobků používaných v současné popáleninové medicíně. (viz str. 283, článek MUDr. R. Zajíčka).
Závěr
Chirurgické výkony jsou rozhodujícím prvkem v komplexní léčbě termických úrazů. Jejich provedení, od jednodušších až po rozsáhlé výkony, zejména vzhledem k celkovému stavu pacienta a nutnosti opakování výkonů v celkové anestezii, vyžaduje dobře koordinovaný tým s jasnými úkoly jednotlivým členům. Běžným postupem, u rozsáhlých popálenin, je současná činnost i několika operačních skupin v různých lokalizacích popáleného. Tyto operace lze provádět jen ve specializovaných centrech, přičemž musejí být zajištěny jak dokonalou perioperační péčí anesteziologickou, tak pooperační péčí na jednotkách intenzivní péče. Základy této operativy má ovládat každý chirurg pro případ nutnosti poskytování první chirurgické pomoci nebo pro mimořádné situace s hromadným výskytem termických úrazů.
MUDr. Hana Klosová
Fakultní nemocnice Ostrava
Popáleninové centrum
17. listopadu 1790
708 52 Ostrava
e-mail: hana.klosova@fno.cz
Zdroje
1. Königová R, Bláha J, a kol. Komplexní léčba popáleninového traumatu. Praha, Karolinum, 1. vydání 2010 : 430.
2. Lacheretz M, Herbaux B. The use of the laser knife for excision grafting of deep burns in children under 3. Chir Pediatr 1988, 29,1 : 43–6.
3. Reynolds N, Cawrse N, Burge T, Kenealy J. Debridement of a mixed partial and full thickness burn with an erbium:YAG laser. Burns 2003,29,2,183–188.
4. Goel A, Shrivastava P. Post-burn scars and scar contractures. Indian J Plast Surg 2010;43,(Suppl):S63–71.
5. Guo ZR, Sheng CY, Diao L, Gao WY, Yang HM, et al. Extensive wound excision in the acute shock stage in patients with major burns. Burns 1995;21,2 : 139–42.
6. Chen XL, Xia ZF, Wei HF. Escharectomy and allografting during shock stage reduces insulin resistance induced by major burn. Journal of burn care & research 2011;32,3:e59–66.
7. Spear M. Skin Grafts - Indications, Applications and Current Research. Rijeka InTech 2011. Free Online Edition of InTech.
8. Wolfe JR. A New Method of Performing Plastic Operations. Br Med J 1875;2,360.2.
9. Andreassi A, Bilenchi R, Biagioli M, DęAniello C. Classification and pathophysiology of skin grafts. Clin Dermatol 2005;23,4 : 332–7.
10. Barret JP, Dziewulski P, Wolf SE, Desai MH, Herndon DN. Outcome of Scalp Donor Sites in 450 Consecutive Pediatric Burn Patients. Plast Reconstr Surg 1999;103,4 : 1139–42.
11. Klosová H, Štětinský J, Bryjová I, Hledík S, Klein L. Objective evaluation of the effect of autologous platelet concentrate on post-operative scarring in deep burns. Burns, In Print. Published online 07 March 2013.
12. Dombers B, Kistler D, Rutczynska J. Intermingled Skin Grafting: a valid transplantation method at low cost. Ann Burns Fire Disasters 2007;20,3 : 149–54.
13. Dvořáková B, Brož L, Pafčuga I, Zajíček R. Úloha kožní banky v léčbě ztrát kožního krytu. Postgraduální medicína 2003;5,2 : 158–160.
14. Klein L, Měřička P, Preis J, Pintér L, Talábová Z. Xenotransplantace v léčbě popálenin. Vojenské zdravotnické listy 1989;58, 5–6 : 196–198.
15. Hermans RP, Kreis R. Micrografting – revival of an old technique. Annals of Burns and Fire Disasters 1997;10,1 : 49.
16. Hadjiiski O. The Method of micrografting in the treatment of large area full-thickness burns. Annals of Burns and Fire Disasters 2000;8,3 : 155–156.
17. Zermani RG, Zarabini A, Trivisonno A. Micrografting in the treatment of severely burned patients. Burns 1997;23,7 : 604–7.
Štítky
Chirurgia všeobecná Ortopédia Urgentná medicína
Článek Intenzivní péče v chirurgiiČlánek Elektrotrauma
Článok vyšiel v časopiseRozhledy v chirurgii
Najčítanejšie tento týždeň
2013 Číslo 5- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Kombinace metamizol/paracetamol v léčbě pooperační bolesti u zákroků v rámci jednodenní chirurgie
- Antidepresivní efekt kombinovaného analgetika tramadolu s paracetamolem
-
Všetky články tohto čísla
- Intenzivní péče v chirurgii
- Vakuová drenáž jako varianta terapie infektu cévní infrainguinální protetické rekonstrukce – zkušenosti z našeho pracoviště a shrnutí problematiky
- Vliv dehiscence anastomózy na onkologické výsledky u resekčních výkonů pro karcinom rekta
- Hodnocení lymfatických uzlin v resekátech tlustého střeva s kolorektálním karcinomem
- Artrodéza ramene zevním fixatérem v léčbě chronických zánětlivých komplikací zlomenin proximálního humeru
- Zemřel profesor Jindřich Šebor
- Břišní aktinomykóza – 3 kazuistiky a přehled literatury
- Významné životní jubileum profesora Jana Schütznera
- Několik poznámek k současným principům léčby termických úrazů
- Chirurgické výkony v léčbě popáleninového traumatu
- Možnosti náhrady kože v 21. storočí
- Současné podmínky přípravy a použití biologických kožních krytů pro léčbu popálenin v České republice
- Kožní náhrada Integra® v klinické praxi
- Elektrotrauma
- Rozhledy v chirurgii
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Chirurgické výkony v léčbě popáleninového traumatu
- Hodnocení lymfatických uzlin v resekátech tlustého střeva s kolorektálním karcinomem
- Elektrotrauma
- Kožní náhrada Integra® v klinické praxi
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



