-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Iatrogénne lézie žlčových ciest vyžadujúce chirurgickú rekonštrukciu − prezentácia a klasifikácia poranení, spôsob rekonštrukcie, hodnotenie výsledkov
Iatrogenic biliary tract lesions requiring surgical reconstruction – presentation and classification of the lesions, their reconstruction and evaluation of the results
Introduction:
The incidence of biliary duct injuries requiring surgical reconstruction has stabilised between 0.3−0.7%. Biliary reconstruction in the hands of a trained hepatobiliary surgeon may lead to better short - and long-term outcomes in patients with this infrequent, but serious complication.Methods:
This study presents a retrospective analysis of single surgeon experience with biliary injury repair during the period of 2007−2016. Extramucosal hepaticojejunostomy on the excluded segment of the jejunal loop was performed without the use of any transanastomotic drain. Immediate reconstruction of on-table recognised injuries was carried out; patients presenting with biliary leak were reconstructed early and patients presenting with biliary stricture underwent reconstruction depending on the degree of obstruction, presence of cholangitis and feasibility of endoscopic or percutaneous intervention. Postoperative complications were evaluated using Dindo-Clavien and ISGLS classification, and the effect of reconstruction was assessed according to McDonald criteria.Results:
15 biliary reconstructions in 14 patients were performed during the study period. More than a half of the patients experienced some postoperative complication (53.33%); serious complication occurred in 2 patients. One patient (82 years old) died of non-surgical postoperative complications. Biliary leak occurred in three patients (20%), and deep surgical site infection (fasciitis) in four patients (33.33%). The average length of stay was 12.13 days. There was no revisional surgery during the index hospitalisation in any of the patients. There were two readmissions up to 90 days after biliary reconstruction (13.33%). The patients are currently followed up for an average of 4.01 years; compliance with follow-up is 100%. Successful reconstruction was achieved in 92.86% of patients; one patient required rehepaticojejunostomy (7.14%). According to McDonald criteria excellent results were accomplished in 6 patients (42.86%), good results in another 5 patients (35.71%) and 2 patients underwent percutaneous intervention on the reconstruction (14.28%).Conclusion:
When comparing results among various centres, we should take into account: 1. Experience of the centre/surgeon; 2. Case-mix (exact classification); 3. Timing of reconstruction; 4. Criteria for successful reconstruction; and 5. The length of follow-up. Patients in our centre who fulfil McDonald A and B criteria during the whole follow-up period are considered to have a successful repair. Reconstruction in McDonald C patients is also considered as a success by some authors, although this remains debatable as an early intervention on the reconstruction may be appropriate.Key words:
cholecystectomy – bile duct injury – hepaticojejunostomy −stricture
Autori: M. Straka 1,2,5; E. Holášková 1,2; L. Burda 1,2; M. Vávrová 3; P. Fojtík 4; M. Škrovina 1,2,5
Pôsobisko autorov: Chirurgické oddělení Nemocnice Nový Jičín primár: MUDr. M. Škrovina, Ph. D. 1; Komplexní onkologické centrum Nemocnice Nový Jičín primár: doc. MUDr. R. Soumarová, Ph. D., MBA 2; Oddelení radiologie a zobrazovacích metod Nemocnice Nový Jičín primár: MUDr. M. Velkoborský 3; Centrum péče o zažívací trakt Vítkovická Nemocnice vedúci pracoviska: MUDr. O. Urban, Ph. D. 4; Vzdělávací a výzkumný institut AGEL o. p. s., Prostějov vedúci pracoviska: Ing. Mgr. K. Murtingerová 5
Vyšlo v časopise: Rozhl. Chir., 2017, roč. 96, č. 1, s. 9-17.
Kategória: Původní práce
Súhrn
Úvod:
Výskyt poranení žlčových ciest vyžadujúcich chirurgickú rekonštrukciu sa stabilizoval medzi 0,3−0,7 %. U pacientov s týmto zriedkavým, ale závažným poranením môže rekonštrukcia vykonaná chirurgom so skúsenosťou v hepatobiliárnej chirurgii viesť k lepším krátko-, ale aj dlhodobým výsledkom.Metódy:
Táto práca predkladá retrospektívnu analýzu osobnej skúsenosti autora s rekonštrukciou žlčových ciest pre iatrogénnu léziu v období rokov 2007−2016. Rekonštrukcia pozostávala z biliodigestívnej anastomózy na exkludovaný segment jejuna extramukóznou technikou bez použitia transanastomotickej drenáže. Pacienti s peroperačne poznaným poranením žlčových ciest podstúpili rekonštrukciu okamžitú, pacienti prezentujúci sa biliárnym leakom rekonštrukciu včasnú a u pacientov s prezentáciou vo forme striktúry žlčovodu bolo načasovanie rekonštrukcie dané stupňom cholestázy, prítomnosťou cholangitídy a možnosťou endoskopickej, alebo perkutánnej intervencie. Perioperačné komplikácie boli hodnotené podľa Dindo-Clavien a ISGLS klasifikácie, efekt rekonštrukcie podľa McDonald kritérií.Výsledky:
Za uvedené obdobie bolo vykonaných 15 biliodigestívnych anastomóz u 14 pacientov. Pooperačné komplikácie sa vyskytli u viac ako polovice pacientov (53,33 %), z toho závažné v dvoch prípadoch. Úmrtie sme zaznamenali u 82-ročného pacienta, ktorý podľahol pooperačným komplikáciám priamo nesúvisiacim s biliodigestívnou rekonštrukciou. Biliárny leak sa v súbore vyskytol u troch pacientov (20 %), hlboká ranová infekcia (fascitída) u štyroch pacientov (33,33 %). Priemerná dĺžka hospitalizácie bola 12,13 dňa. Žiadny z pacientov nepodstúpil reoperáciu počas iniciálnej hospitalizácie. Do 90 dní od rekonštrukcie boli rehospitalizovaní 2 pacienti (13,33 %). Aktuálna priemerná dĺžka sledovania v súbore je 4,01 roka, sledovaní sú všetci pacienti. Rekonštrukciu hodnotíme ako úspešnú u 92,86 % pacientov, reintervenciu vo forme re-hepatikojejunoanastomózy podstúpil jeden pacient (7,14 %). Podľa McDonald kritérií sme vynikajúci efekt dosiahli u 6 pacientov (42,86 %), dobrý u ďalších 5 pacientov (35,71 %) a dvoch pacientov sme indikovali k perkutánnej intervencii na rekonštrukcii (14,28 %).Záver:
Pri porovnávaní výsledkov rekonštrukcií na rôznych pracoviskách je potrebné brať do úvahy 1. skúsenosť pracoviska/chirurga, 2. spektrum riešených prípadov (exaktná klasifikácia lézií), 3. načasovanie rekonštrukcie, 4. spôsob hodnotenia výsledkov a 5. dĺžku sledovania súboru.
Rekonštrukciu na našom pracovisku považujeme za úspešnú, pokiaľ nález u pacienta v priebehu celého sledovania spĺňa kritériá zodpovedajúce McDonald A, resp. B. Hodnotenie podskupiny pacientov McDonald C ako úspech, či neúspech rekonštrukcie ostáva diskutabilné aj keď je väčšinou autorov považované za úspech.Klúčové slová:
cholecystektómia – iatrogénne poranenie − hepatikojejunostómia − stenózaÚvod
Laparoskopická technika dosiahla absolútnu dominanciu v terapii symptomatickej cholecystolitiázy. 96 % cholecystektómií je v súčasnosti vykonaných miniinvazívne a miera konverzie nepresahuje 10 % [1−3]. Táto technika avšak so sebou prináša mierne zvýšené riziko poranenia žlčového stromu [4, 5] a zároveň vedie k závažnejším, často stratovým poraneniam, alebo komplexným biliovaskulárnym léziám so súčasným poranením art. hepatica, prípadne v. portae [6−8].
Základom bezpečnej cholecystektómie je dosiahnutie “critical view of safety” (CVS) pred prerušením akejkoľvek štruktúry v Calotovom trojuholníku [9]. Včasné rozpoznanie rizika (t.j. nemožnosť dosiahnutia CVS) by malo viesť k bezpečnej konverzii, a/alebo zmene stratégie (parciálna cholecystektómia) [10]. Predpokladanou príčinou neklesajúceho výskytu poranení žlčových ciest je nedôsledné dodržiavanie techniky CVS resp. jej vedomá, či nevedomá zámena za techniku infundibulárnu. CVS metóda je technicky náročnejšia a vzhľadom k nízkej prevalencii lézií žlčových ciest majú chirurgovia aj v súčasnosti sklon používať techniku infundibulárnu, ktorá má však z princípu vyššie riziko nesprávnej interpretácie anatomických štruktúr v prítomnosti akútneho či chronického zápalu, alebo pri anatomických variáciách s paralelným priebehom dct. cysticus a magistrálneho žlčovodu [9,11].
Prevalencia závažných poranení žlčových ciest vyžadujúcich rekonštrukciu sa podľa viacerých autorov stabilizovala medzi 0,3–0,7 % [12,13]. Sporadický výskyt tejto udalosti a možný závažný dopad na zdravie a život postihnutého viedol k snahe o centralizáciu týchto pacientov na špecializované pracoviská s cieľom znížiť morbiditu a mortalitu včasných komplikácii a zlepšiť dlhodobé výsledky po rekonštrukcií žlčových ciest [1,4,14−17].
Porovnávanie výsledkov rekonštrukcií v rôznych centrách je sťažené: 1. malou osobnou skúsenosťou chirurga (chirurg dependentný výkon, retrospektívne štúdie typu “case series” s účasťou nejasného počtu operatérov), 2. nejednotnou klasifikáciou poranení (Bismuth-Strasberg, Hannover, Stewart-Way a iné) [5,18,19], 3. rôznym načasovaním rekonštrukcie (včasná vs. odložená rekonštrukcia) [1,12,16,20−22], 4. nejednotným hodnotením perioperačného priebehu (štúdie z obdobia pred ISGLS klasifikáciou, štúdie nehodnotiace komplikácie podľa Dindo-Clavien systému) a 5. nejednotným hodnotením efektu rekonštrukcie (Terblanche, McDonald a iné) [4,5,14,23,24].
Táto práca predkladá analýzu osobnej skúsenosti autora článku s rekonštrukciou žlčových ciest pre iatrogénnu léziu. Analyzuje rozsah poranenia, prezentáciu lézie, perioperačné a krátko - až strednodobé výsledky po chirurgickej rekonštrukcii poranených žlčových ciest.
Metódy
Retrospektívna unicentrická analýza všetkých pacientov, ktorí podstúpili rekonštrukciu žlčových ciest na chirurgickom oddelení Nemocnice Nový Jičín a.s. pre iatrogénnu léziu pri cholecystektómii v období rokov 2007−2016. So súhlasom etickej komisie zo dňa 15. 6. 2016 boli spracované perioperačné dáta, ako aj dáta z ambulantného sledovania pacientov v elektronickej databáze. Všetky rekonštrukcie vykonal autor článku, ktorý sa zaoberá problematikou hepatopankreatobiliárneho traktu (viac ako 200 biliodigestívnych anastomóz z rôznych indikácií).
Taktika a technika ošetrenia
U pacientov s on-table poznanou léziou žlčových ciest, alebo u pacientov po včasnom transfere zo spádového zariadenia bola preferovaná včasná rekonštrukcia po nevyhnutnej stabilizácií a predoperačnej príprave pacienta. U pacientov prezentujúcich sa stenózou žlčových ciest bolo načasovanie rekonštrukcie dané stupňom cholestázy a prítomnosťou cholangitídy.
Technika rekonštrukcie pozostávala z biliodigestívnej anastomózy vo forme hepatikojejunostómie (HJS) na segment exkludovanej jejunálnej kľučky podľa Roux. Anastomóza bola konštruovaná extramukózne jednotlivými polydioxanon PDS II 5/0, prípadne 6/0 stehmi (fy. Ethicon®). Nebola používaná žiadna transanastomotická drenáž, perianastomoticky bola štandardne založená duplexná spádová drenáž v uzatvorenom systéme. Hladina bilirubínu v drénovanej tekutine bola od roku 2013 vyšetrovaná štandardne na 3., prípadne 5. pooperačný deň, pred rokom 2013 na základe makroskopického vzhľadu drénovanej tekutiny pri suspíciu na biliárny leak. Extrakcia drénov bola ponechaná na rozhodnutí operatéra.
Hodnotenie perioperačných a stredodobých výsledkov
Peroperačne sme poranenia žlčových ciest klasifikovali podľa Hannoverskej klasifikácie[25] (Schéma 1). Mortalita bola definovaná ako úmrtie z akejkoľvek príčiny do 90 dní od operačného výkonu. Pooperačné komplikácie boli hodnotené na základe Dindo-Clavien systému, u každého pacienta bol zaznamenaný najvyšší stupeň komplikácie. Za perioperačné komplikácie špecifické pre rekoštrukciu boli považované biliárny leak a perihepatálna kolekcia. Biliárny leak bol klasifikovaný podľa kritérií International Study Group for Liver Surgery (ISGLS) [26], perihepatálna kolekcia ako každá kolekcia zobrazená v pooperačnom období pri kontrolnom, či cielenom USG/CT vyšetrení z akejkoľvek príčiny. Vzhľadom na charakter výkonu bola stanovená rehospitalizácia a reintervencia do 90 dní od rekonštrukcie. Pacienti boli sledovaní pri bezproblémovom priebehu v intervaloch každé tri mesiace počas prvého roka po výkone, v ďalšom priebehu každých 6 mesiacov. Strednodobé výsledky boli hodnotené podľa McDonald kritérií [5].
Schéma 1: Hannoverská klasifikácia poranení žlčových ciest klasifikácie [25] Schema 1: Hannover classification of bile duct injuries [25] ![Schéma 1: Hannoverská klasifikácia poranení žlčových ciest klasifikácie [25]
Schema 1: Hannover classification of bile duct injuries [25]](https://pl-master.mdcdn.cz/media/image/a95e976ed77e73e50698aef0931274ec.jpg?version=1711893058)
Výsledky
Charakteristika súboru
Za uvedené obdobie bolo pre iatrogénnu léziu žlčových ciest pri cholecystektómii vykonaných 15 rekonštrukcii žlčových ciest u 14 pacientov.
Len u 2 pacientov došlo k lézii pri výkone primárne vedenom klasickou technikou, v 6 prípadoch došlo k lézii v rámci laparoskopicky dokončenej cholecystektómie. V ďalších 6 prípadoch došlo k poraneniu žlčových ciest pri konvertovanej operácii, u jedného pacienta sme vykonali rehepatikojejunostómiu pre stenózu po primárnej rekonštrukcii na našom pracovisku.
Prezentácia on-table (peroperačne poznané lézie)
5 pacientov s on-table poznanou léziou sme operovali do 24 hodín od cholecystektómie (pacienti z nášho pracoviska (2 prípady), alebo po okamžitom transfere zo spádového zariadenia (ďalšie 3 prípady) (Obr. 1)).
Obr. 1. <b>Pacientka po konvertovanej cholecystektómii, peroperačne poznaná lézia, okamžitá rekonštrukcia separátnou bihepatikojejunostómiou</b> A. Stratové poranenie sútoku hepatikov Bismuth-Strasberg D/ Hannover D4. B. MRCP 30 mesiacov od rekonštrukcie, hodnotená ako McDonald B (asymptomatická s minimálnou patológiou v hepatálnom paneli). Fig. 1: <b>Converted cholecystectomy, on-table recognised injury with bile duct separation, immediate reconstruction with separate bihepaticojejunostomy</b> A. Excision of bile duct confluence Bismuth-Strasberg D/Hannover D4. B. MRCP 30 months after reconstruction, patient classified McDonald B (asymptomatic with minimal pathology in liver function parameters). 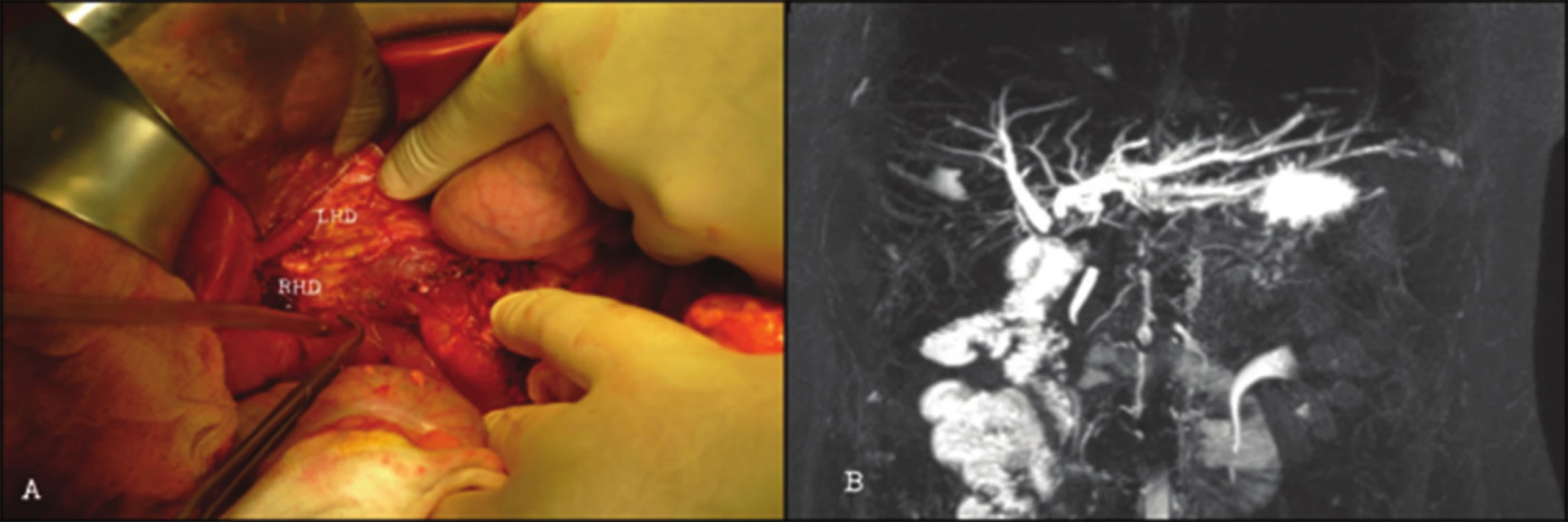
Prezentácia s pooperačným bilárnym leakom
4 pacienti sa prezentovali pooperačným biliárnym leakom po cholecystektómii (všetci do troch týždňov po cholecystektómii). U dvoch pacientov sa jednalo o kontrolovaný leak subhepatálne zavedeným drénom bez známok sepsy a u ďalších dvoch išlo o leak drénom (v jednom prípade aj operačnou ranou) so známkami sepsy (Obr. 2). U týchto pacientov sme zvolili včasnú rekonštrukciu žlčových ciest (3 až 20 dní od lézie) v závislosti od intervalu do prekladu na naše pracovisko a nevyhnutnej predoperačnej stabilizácie.
Obr. 2. <b>Pacient (113 kg/177cm, BMI 36,07) po konvertovanej cholecystektómii </b>Poranenie Bismuth-Strasberg D/Hannover C2-3 prezentácia biliárnym leakom so sepsou, rekonštrukcia vykonaná po transfere na naše pracovisko na 8. pooperačný deň. Aktuálne 24 mesiacov od rekonštrukcie hodnotený ako McDonald B (asymptomatický s minimálnou patológiou v hepatálnom paneli). A. Predoperačné ERCP s masívnym leakom kontrastu subhepatálne a nemožnosťou preklenúť defekt stentom. B. Infekcia operačnej rany s pretekaním žlče ranou, biliárny leak subhepatálne zavedeným drénom. C. Peroperačný nález ťažkých zápalových zmien v oblasti hepatoduodenálneho ligamenta. Fig. 2:<b> Patient (113kg/177 cm, BMI 36.07) after converted cholecystectomy</b> Bismuth-Strasberg D/Hannover C2-3 presenting with biliary leak and sepsis. Early reconstruction after the transfer to our centre on the 8th postperative day. Currently (24 months after reconstruction) classified McDonald B (asymptomatic with minimal pathology in liver function parameters). A. Preoperative ERCP, massive leak of the contrast into the subhepatal space detected, no possibility of endoscopic stenting. B. Deep incisional infection with biliary drainage both through the infected wound and subhepatic drain. C. Intraoperative view - inflammation in the subhepatal space and hepatoduodenal ligament. 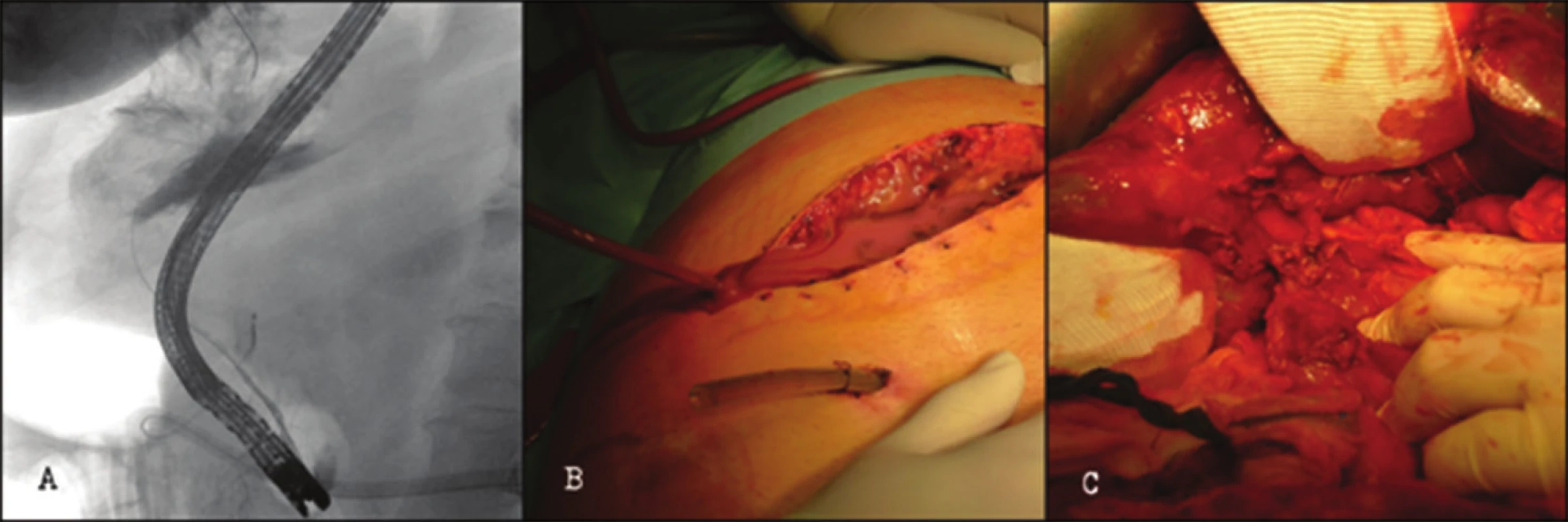
Prezentácia so stenózou žlčových ciest
6 pacientov bolo riešených v štádiu stenózy žlčových ciest (2 pacienti z nášho zariadenia), z toho v 4 prípadoch sa jednalo o pacientov so symptomatickou cholangitídou pri obštrukcii. Všetci títo pacienti boli pred pokusom o rekonštrukciu riešení gastroenterológom a až zlyhanie endoskopického, či perkutánneho prístupu bolo indikáciou k chirurgickej rekonštrukcii. V tejto skupine pacientov sme vykonali rekonštrukciu 476−10438 dní od poranenia žlčových ciest.
Peroperačný nález
Kompletnú transsekciu magistrálneho žlčovodu (vždy išlo o stratové poranenie) sme riešili 6krát, z toho 1krát s poranením art. hepatica dxt. (1xD2d, 4xD3, 1xD4 podľa Hannoverskej klasifikácie). Závažný, inkompletný defekt žlčovodu sa vyskytol 3krát (2xC2, 1xC4) a stenóza žlčovodu 6krát (2xE2, 2xE3 a 2xE4).
Perioperačné výsledky
Pooperačné komplikácie sa vyskytli u 8 pacientov (53,33 %). U 6 pacientov išlo o nezávažné komplikácie (Dindo-Clavien grade 2), závažné komplikácie mali 2 pacienti (jeden pacient grade 3 a jeden grade 5). V súbore sme zaznamenali 90 dňovú mortalitu, úmrtie u 82-ročného pacienta, ktorý podľahol pooperačným komplikáciám priamo nesúvisiacim s biliodigestívnou rekonštrukciou na 26. pooperačný deň. U pacienta nebol prítomný biliárny leak, ani známky cholestázy po rekonštrukcii.
Biliárny leak sa vyskytol u troch pacientov (20 %) (2 pacienti grade A a jeden grade B podľa ISGLS), hlboká ranová infekcia (fascitída) u štyroch pacientov (33,33 %). U jedného pacienta sme zaznamenali perihepatálnu kolekciu pri kontrolnom USG vyšetrení, ktorá nemala klinický korelát a bola ponechaná na spontánnu resorbciu. Priemerná dĺžka hospitalizácie bola 12,13 dňa. Žiadny z pacientov nepodstúpil reoperáciu behom iniciálnej hospitalizácie. Do 90 dní od rekonštrukcie boli rehospitalizovaní 2 pacienti (13,33 %). Jeden za účelom včasného endoskopického stentingu rekonštrukcie a jeden pre opakované plánované výmeny VAC systému pre fascitídu operačnej rany.
Strednodobé výsledky
Compliance v rámci sledovania je 100 %, sledovaní sú všetci pacienti. Priemerná aktuálna dĺžka sledovania je 4,01 roka (1466 dní), posledná kontrola u všetkých pacientov nie je staršia ako 3 mesiace k dátumu podania manuskriptu. Strednodobý efekt 6 rekonštrukcií je výborný (McDonlad A), ďalších 6 dobrý (McDonald B), jednej uspokojivý (McDonald C) a jedna rekonštrukcia zlyhala (McDonald D).
Reintervencie
Reintervenciu vo forme re-hepatikojejunostómie podstúpil jeden pacient, a to pre rekurentné cholangitídy so stenózou HJS takmer tri roky po primárnej HJS na našom pracovisku (1086 dní). Od re-hepatikojejunostómie je pacient aktuálne sledovaný ďalších 5 rokov (1947 dní) a výsledok re-hepatikojejunostómie hodnotíme ako vynikajúci (Terblanche I/McDonald A, t.j. asymptomatický s normálnymi hodnotami hepatálneho panelu).
U dvoch pacientov sme indikovali perkutánnu intervenciu pre symptomatológiu stenózy HJS. U prvého pacienta (McDonald B) sme výkon indikovali pre asymptomatickú eleváciu hepatálneho panelu 40 a 57 mesiacov od rekonštrukcie (1244 resp. 1747 dní) vykonanej pre inveterované stratové poranenie konfluens so separáciou vývodov. Pacient absolvoval 2 sedenia perkutánnej dilatácie a aktuálne je 53 mesiacov (1619 dní) od poslednej intervencie hodnotený ako McDonald B (t.j. asymptomatický s minimálnym nálezom v hepatálnom paneli). V druhom prípade sme perkutánnu intervenciu indikovali u pacientky (McDonald C) s eleváciou hepatálneho panelu a symptomatológiou cholangitídy 16 mesiacov po HJS (dve ataky, výborná odpoveď na konzervatívnu terapiu). Vzhľadom na nález gracilných žlčovodov pri primárnej rekonštrukcii a chýbaniu dilatácie pri známkach stenózy sme po HIDA, CT a MRCP vyšetrení u pacienty indikovali progresívnu perkutánnu autodilatáciu anastomózy počas 34 dní (Obr. 3). Pacientka bola sledovaná opakovanými ambulantnými RTG kontrolami a v domácom prostredí si vykonávala progresívnu autodilatáciu stenózy zavedeným balónikovým katétrom. Aktuálne je pacientka 15 mesiacov po perkutánnej intervencii (479 dní), hodnotená ako McDonald B (t.j. minimálna, asymptomatická elevácia hepatálnych testov).
Obr. 3. <b>Progresívna perkutánna autodilatácia stenózy HJS (6 atm)</b> Pacientka aktuálne 18 mesiacov od dilatácie hodnotená ako McDonald B (asymptomatická s minimálnou patológiou v hepatálnom paneli). Fig. 3:<b> Progressive percutaneous dilation of stenotic hepaticojejunostomy (6 atm) </b> Patient currently 18 months after dilation, classified McDonald B (asymptomatic with minimal pathology in liver function parameters). 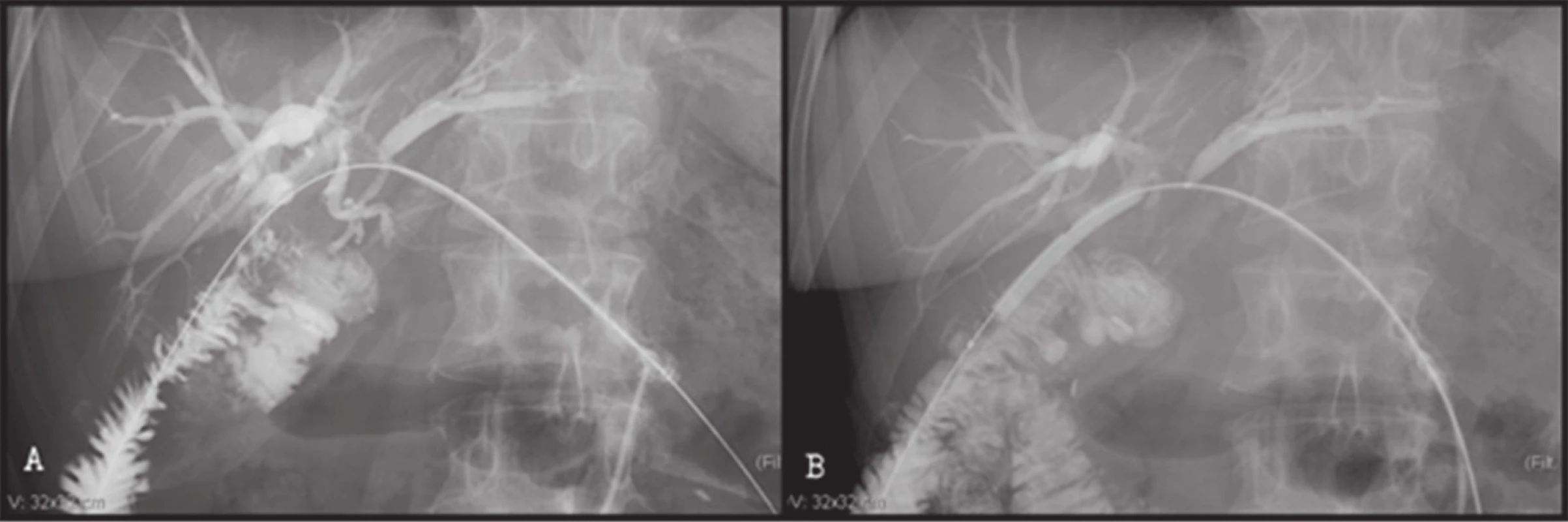
V oboch prípadoch perkutánnych intervencií išlo o nevýraznú cholestázu bez klinického ikteru, u pacientky s cholangitídou išlo o dve mierne ataky s výbornou odpoveďou na ATB terapiu a spontánnou normalizáciou hepatálneho panelu.
Diskusia
Výskyt lézií žlčových ciest dosiahol dlhodobé plateau a je len malý predpoklad, že by v budúcnosti významne klesal. Podľa literárnych odhadov je 25−89 % poranení žlčových ciest primárne ošetrených chirurgom bez dostatočnej skúsenosti s operatívou biliárneho traktu [16,20,27]. Na perioperačné ale aj dlhodobé výsledky rekonštrukcii žlčových ciest pre iatrogénne poranenie môže mať vplyv niekoľko faktorov: 1. skúsenosť operatéra, 2. typ lézie - case mix, 3. načasovanie rekonštrukcie, 4. spôsob hodnotenia výsledkov a 4. dĺžka sledovania.
Ad 1. skúsenosť operatéra/centra
Pravdepodobne doteraz najväčšie publikované unicentrické zostavy pacientov s poranením žlčových ciest pochádzajú z rokov 2005, 2006 a 2013. Sicklick et al. z John Hopkins prezentuje 200 ošetrených lézii žlčových ciest za 13 rokov, t.j. 15,38 pacienta/inštitúciu/rok [4], podobný súbor pochádza z Mexika od Mercado et al. 312 pacientov/20 rokov, t.j. 11,56 pacienta/inštitúciu/rok [15] a od Pitt. et al. 139 pacientov/8 rokov, t.j. 17,38 pacienta/inštitúciu/rok [28], pričom ani jeden z autorov neuvádza počet chirurgov, ktorí rekonštrukcie v danom období vykonávali.
Stilling et. al. uvádza cenné dáta z národného registra pacientov, ktoré pravdepodobne odrážajú realitu tejto problematiky v Dánsku, 139 pacientov/5 centier/15 rokov, t.j. 1,85 pacienta/inštitúciu/rok [1]. Francúzka štúdia z roku 2013 zahrnula 640 pacientov/47 centier /20 rokov, čo predstavuje 0,68 pacienta/inštitúciu/rok [22]. Sami autori však konštatujú, že sa im podarilo zahrnúť len 10% poranení žlčových ciest vo Francúzku za uvedené obdobie.
V tomto porovnaní naša skúsenosť 1,5 pacienta/inštitúciu/rok/chirurg zodpovedá skúsenosti severských a francúzskych autorov. Takáto skúsenosť by nemusela byť považovaná za nedostatočnú za predpokladu, že je pacient riešený hepatobiliárnym chirurgom s adekvátnou skúsenosťou s rekonštrukciami žlčových ciest z iných indikácií [12] (Stewart 2009).
Ad 2. case mix (presná klasifikácia poranení žlčových ciest)
Najčastejšie používaná, prehľadná Bismuth-Strasbergova klasifikácia [29, 30] umožňuje iniciálne rozhodnutie o nasmerovaní pacienta smerom k chirurgovi, endoskopistovi, alebo intervenčnému rádiológovi. Výhodou síce zložitejšej, ale exaktnejšej Hannoverskej klasifikácie [31] je: 1. detailný opis lézie (stenóza, transsekcia, stratové poranenie, leak), 2. presná klasifikácia sprievodného cievneho poranenia (cievna lézia má pravdepodobne za následok horšiu prognózu - vyššie riziko stenózy HJS) a 3. objektívnejšie porovnanie výsledkov rekonštrukcie medzi jednotlivými centrami založeného na presnejšej charakteristike spektra riešených pacientov [26].
Proti detailnej klasifikácii hovoria výsledky rekonštrukcií v súčasnosti preferovanou Hepp-Couinaudovou technikou [32−35]. Táto je založená na širokej expozícii sútoku žlčovodov s/bez resekcie bázy S4b [36,37] a beznapäťovej HJS na dostatočne dlhý, exkludovaný segment jejuna (Obr. 4). Táto technika má dva zásadné dopady na rekonštrukciu: 1. hepatikojejunostómia sa vo väčšine prípadov odohráva v intaktnej zóne (s výnimkou stratového poranenia nad bifurkáciou) a 2. perfúzia pahýľa žlčovodu nie je otázna (s výnimkou súčasného poranenia pravej hepatickej artérie a marginálnej transverzálnej arkády v hile).
Obr. 4. <b>Hepatikojejunostómia podľa Hepp-Couinaud s resekciou bázy segmentov S4 a S5 u pacientky s biliárnou cirhózou pri striktúre žlčovodu po cholecystektómii</b> A. Prístup k sútoku hepatikov resekciou bázy S4b a S5; B. Transverzálna hepatikotómia; C. Dokončená laterolaterálna rekonštrukcia. Fig. 4: <b>Hepp-Couinaud hepaticojejunostomy after partial S4b + S5 resection in this patient with biliary cirhosis due to bile duct stricture after cholecystectomy</b> A. Partial resection of S4b and S5 to obtain a proper exposure of biliary duct confluence; B. Transverse hepaticotomy; C. Completed hepaticojejunostomy. 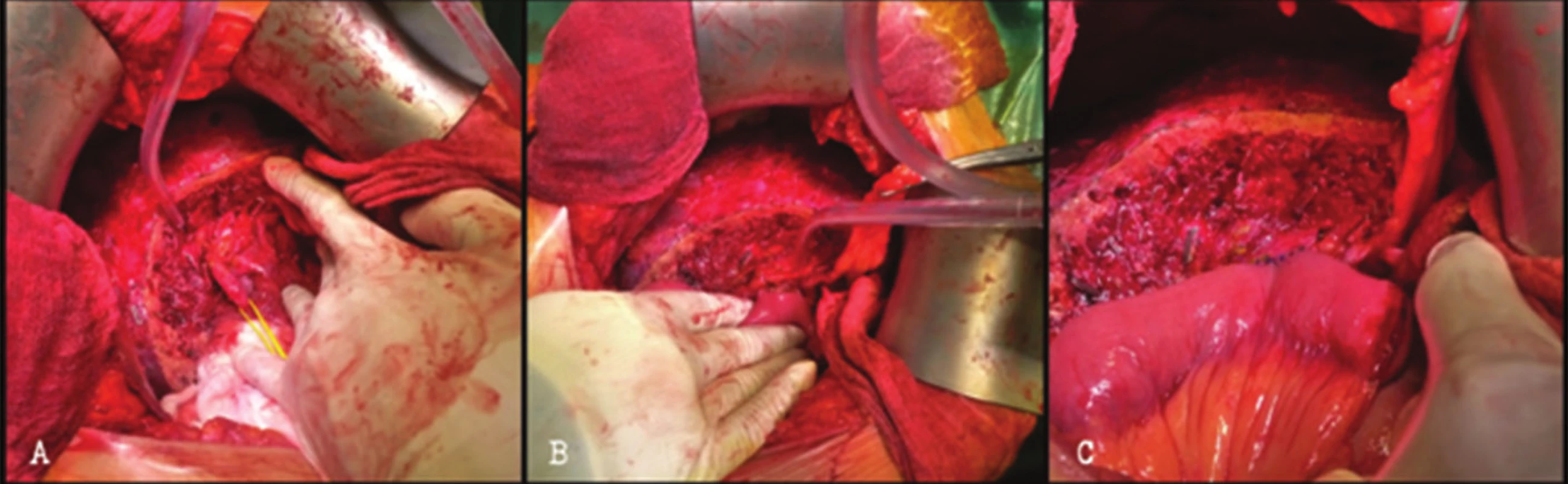
Ad 3 Včasná vs odložená rekonštrukcia
Načasovanie rekonštrukcie závisí od: 1. formy prezentácie (on-table, biliárny leak, alebo stenóza) a 2. dostupnosti erudovaného chirurga, resp. transportu do HPB centra [21, 38–40].
U pacientov s peroperačne poznaným poranením žlčových ciest, má najlepšie výsledky rekonštrukcia vykonaná hepatobiliárnym chirurgom okamžite, alebo bezprostredne po včasnom transfere pacienta do HPB centra [16,21,39,40]. Definícia okamžitej, včasnej a odloženej rekonštrukcie nie je úplne jednoznačná. Arora et al. definuje okamžitú rekonštrukciu ako rekonštrukciu do 72 hod po poranení [21]. Väčšina autorov rozlišuje rekonštrukciu včasnú (do 2 týždňov) a odloženú (nad 2 týždne) [16,20], Felekrouas et al. [20] navyše vymedzuje takzvané “prechodné obdobie” medzi 3−12 týždňom, kedy považuje rekonštrukciu za nevhodnú s ohľadom na aktivitu zápalového procesu v subhepatálnej oblasti.
Tradičným prístupom k oneskorene poznaným léziám žlčových ciest prezentujúcich sa biliárnym leakom je odložená rekonštrukcia. Výhodou odloženia rekonštrukcie je sanácia sprievodnej biliárnej sepsy a perihepatálnej infekcie, vyzretie pahýľa žlčovodu a jeho dilatácia [4,22,28]. V prípadoch, kedy je možné dočasné preklenutie lézie stentom je tento prístup výhodný, pri kompletnej transsekcii može byť otázny vzhľadom k veľkoobjemovým stratám žlče s dopadom na vnútorné prostredie ako aj imunitu (bakteriálna translokácia pri neprítomnosti žlče v čreve). V takejto situácii može byť úspešná aj včasná rekonštrukcia, v našom súbore 4 pacienti prezentujúci sa biliárnym leakom, z toho 2 pacienti so subhepatálnou sepsou (Obr. 2).
Načasovanie rekonštrukcie u pacientov, ktorí sa manifestujú stenózou žlčových ciest, alebo už podstúpili HJS je individuálne a závisí od vyčerpania možností endoskopickej, či perkutánnej intervencie, stupňa aktuálnej cholestázy a prítomnosti biliárnej sepsy.
Ad 4 Hodnotenie dlhodobých výsledkov (efekt rekonštrukcie)
Pacientov, ktorí sú po rekonštrukcii žlčových ciest úplne asymptomatickí a majú úplne fyziologický hepatálny panel zaraďujú rôzne systémy hodotenia jednotne. Problematickým sa stáva hodnotenie pacientov, ktorí sú síce úplne asymptomatickí, nemajú hyperbilirubinémiu, netrpia cholangitídami, ale majú nevýraznú patológiu v hepatálnom paneli (niektorí chronicky pri obštrukčnej, či metabolickej hepatopatii). Tu efekt rekonštrukcie može byť považovaný za vynikajúci, ale hodnotenie sa v jednotlivých schémach líši (Tab. 1) (napr. Mc Donald B vs Terblanche III). Taktiež nie je hodnotenie jednotné v opačnej situácii, kedy je pacient bez patológie, alebo s prechodnou patológiou v hepatálnom paneli, ale so symptomatológiou recidivujúcich (klinicky, či subklinicky prebiehajúcich) cholangitíd.
Tab. 1. Hodnotenie efektu rekonštrukcie podľa Terblanche a McDonald Tab. 1: Terblanche and McDonald criteria for evaluation of effectiveness of biliary repair 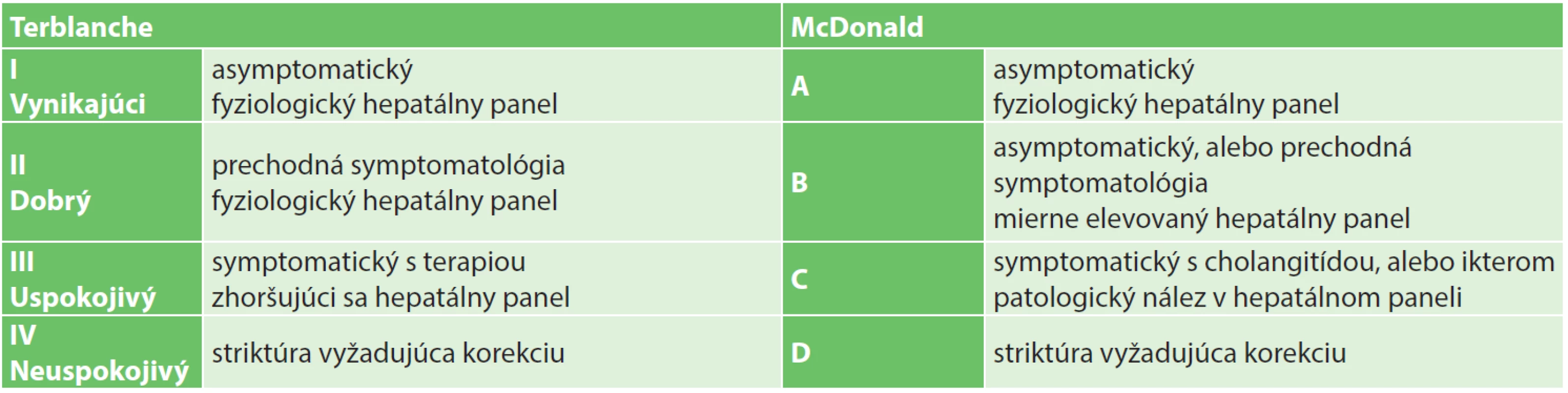
Na našom pracovisku považujeme nález hraničnej elevácie v hepatálnom paneli bez hyperbilirubuinémie a bez prejavov cholangitídy za oveľa menej závažný ako spontánne sa normalizujúci hepatálny panel po epizódach symptomatickej cholangitídy (nález spadajúci do kategórie Mc Donald B hodnotíme ako menej závažný ako Terblanche II).
Ak by sme za zlyhanie chirurgickej rekonštrukcie považovali stav, kedy pacient vyžaduje akúkoľvek pooperačnú intervenciu na žlčových cestách s cieľom riešiť cholangitídu, alebo normalizovať patológiu v hepatálnom paneli [22,41], počet zlyhaných rekonštrukcií bude závisieť na indikačnom prahu konkrétneho pracoviska. Na našom pracovisku v súhlase s Loveček et al. 2010 uprednostňujeme včasnú reintervenciu pri známkach cholangitídy a to aj napriek úspešnej konzervatívnej terapii nakoľko chronická, či rekurentná cholangitída aj s nevýraznou obštrukciou može viesť k progresívnemu poškodeniu pečeňovej bunky [42]. V tomto kontexte sme vynikajúci výsledok (žiadna reintervencia počas follow-up, žiadna symptomatológia, žiadna patológia v hepatálnom paneli) dosiahli u 6 pacientov (42,86 %). Dobrý výsledok, podľa nami preferovanej McDonald klasifikácie (B) sme dosiahli u ďalších 5 pacientov (35,71 %) (žiadna reintervencia, žiadne cholangitídy, asymptomatický nález v hepatálnom paneli). Ani u jedného z týchto pacientov nie je prítomná hyperbilirubinémia, elevácia ALP a GMT nikdy v rámci doterajšieho follow-up neprekročila hranicu 10 μkat/l. Je na diskusiu, či u pacientov s chronickým poškodením pečeňovej bunky a chronickou minimálnou eleváciou v hepatálnom paneli efekt rekonštrukcie považovať za dobrý, alebo výborný.
Oboch pacientov k perkutánnej reintervencii (14,28 %) sme indikovali s hodnotením Mc Donald B, resp. C a túto intervenciu považujeme za včasnú. Zlyhanie rekonštrukcie s potrebou re-do HJS u jedného pacienta predstavuje 7,14 %. V našom súbore teda možeme rekonštrukciu po iatrogénnej lézii žlčových ciest hodnotiť ako úspešnú u 92,86 % resp. 78,58 % pacientov podľa zvolených kritérií.
Ad 5. Dĺžka sledovania
Je známe, že k stenózam HJS može dochádzať aj po mnohých rokoch a na exaktné hodnotenie dlhodobých výsledkov je potrebné dlhodobé sledovanie (10−20 rokov). Napriek tomu väčšina štúdií udáva sledovanie okolo 4 rokov, čo zodpovedá aj sledovaniu v nami predkladanom súbore. Pri hodnotení dosiahnutých výsledkov je jednoznačne potrebné dĺžku sledovania zohľadniť (Winslow et al. sledovanie 4,9 roka, úspech 95 % [35], Sicklick et al. sledovanie 13 rokov, reintervencie 7,4 % [4], Mercado et al. sledovanie 16 rokov, úspech 91 % [36], Pitt et al. sledovanie 4,1 roka, úspech 88 % [28] rovnako úspešní ako AbdelRafee et al. úspech 88,3 % pri sledovaní až 20 rokov [43], ale napríklad Stilling sledovanie 8,5 roka, striktúra 30 % [1]). Pravdepodobne najdlhšie sledovaná zostava rekonštrukcií žlčových ciest po iatrogénnom poranení v Českej Republike je od autorov z FN Na Bulovce – Hoskovec et al. (50 rekonštrukcií/20 ročné obdobie) [44].
Záver
Individuálny case load nemusí byť najzávažnejším problémom pri riešení problematiky poranení žlčových ciest, pokiaľ je pacient operovaný v centre, ktoré sa venuje problematike hepatobiliárnej chirurgie. V súčasnosti najpodrobnejšia klasifikácia poranení (Hannoverská) umožňuje exaktne porovnávať výsledky vo vzťahu ku spektru riešených poranení. Základným predpokladom objektívneho porovnania výsledkov sú jednotné kritériá ich hodnotenia. Pacienti s vynikajúcim výsledkom a naopak pacienti so zjavne zlyhanou rekonštrukciou, kde si biliárna obštrukcia a sepsa vynucuje opakované intervenčné či chirurgické výkony sú z hľadiska klasifikácie zaradení jednotne. Nejednotnosť hodnotenia môžeme predpokladať u: 1. asymptomatických pacientov s nevýraznou patológiou v hepatálnom paneli a 2. pacientov so sporadickými rekurentnými cholangitídami a spontánnou normalizáciou laboratórneho nálezu. Tento fakt spolu s rôznym indikačným prahom k reintervencii, rôznou dĺžkou sledovania a rôznym spôsobom riešenia stenóz rekonštrukcií sťažuje porovnanie výsledkov medzi jednotlivými centrami.
Za vynikajúci výsledok rekonštrukcie na našom pracovisku považujeme stav, ak pacient nepodstúpil žiadnu reintervenciu počas sledovania, nemá žiadnu symptomatológiu ani žiadnu patológiu v hepatálnom paneli (zodpovedá klasifikácii McDonald A). Za dobrý výsledok považujeme nález spĺňajúci kritéria Mc Donald B, pacientov klasifikovaných ako McDonald C zvažujeme k včasnej endoskopickej, či perkutánnej intervencii a to aj napriek dobrej odpovedi na konzervatívnu terapiu.
Zoznam použitých skratiek:
ISGLS - International Study Group of Liver Surgery
CVS - critical view of safety
HJS - hepaticojejunostomy
VAC - vacuum assisted closure
HIDA scan - hepatobiliary iminodiacetic acid scan
HPB - hepatopancreatobiliary
Konflikt záujmov
Autori článku vyhlasujú, že nie sú v súvislosti so vznikom tohto článku v konflikte záujmov a že tento článok nebol publikovaný v žiadnom inom časopise.
MUDr. Martin Straka
T. Ševčenka 2-13
036 01 Martin
e-mail: tulakmato@gmail.com
Zdroje
1. Stilling NM, Fristrup C, Wettergren A, et al. Long-term outcome after early repair of iatrogenic bile duct injury. A national Danish multicentre study. HPB (Oxford) 2015;17 : 394−400.
2. Kais H, Hershkovitz Y, Abu-Snina Y, et al. Different setups of laparoscopic cholecystectomy: conversion and complication rates: a retrospective cohort study. Int J Surg 2014;12 : 1258−61.
3. Sakpal SV, Bindra SS, Chamberlain RS. Laparoscopic cholecystectomy conversion rates two decades later. JSLS 2010;14 : 476−83.
4. Sicklick JK, Camp MS, Lillemoe KD, et al. Surgical management of bile duct injuries sustained during laparoscopic cholecystectomy: perioperative results in 200 patients. Ann Surg 2005;241 : 786−92; discussion 793−5.
5. Jabłońska B, Lampe P. Recontructive biliary surgery in the treatment of iatrogenic bile duct injuries. In: New advances in the basic and clinical gastroenterology, Brzozowski T. (ed.), 2012; Available from: http://www.intechopen.com/books/new-advances-in-the-basicand-clinical-gastroenterology/reconstructive-biliary-surgery-in-the-treatment-of-iatrogenic-bile-duct-injuries.
6. Strasberg SM, Helton WS. An analytical review of vasculobiliary injury in laparoscopic and open cholecystectomy. HPB (Oxford) 2011;13 : 1−14.
7. Strasberg SM. Error traps and vasculo-biliary injury in laparoscopic and open cholecystectomy. J Hepatobiliary Pancreat Surg 2008;15 : 284−92.
8. Schmidt SC, Settmacher U, Langrehr JM, et al. Management and outcome of patients with combined bile duct and hepatic arterial injuries after laparoscopic cholecystectomy. Surgery 2004;135 : 613−8.
9. Strasberg SM, Brunt LM. Rationale and use of the critical view of safety in laparoscopic cholecystectomy. J Am Coll Surg 2010;211 : 132−8.
10. Strasberg SM, Pucci MJ, Brunt LM, et al. Subtotal cholecystectomy-”fenestrating” vs “reconstituting” subtypes and the prevention of bile duct Injury: definition of the optimal procedure in difficult operative conditions. J Am Coll Surg 2016;222 : 89−96.
11. Strasberg SM, Eagon CJ, Drebin JA. The “hidden cystic duct” syndrome and the infundibular technique of laparoscopic cholecystectomy-the danger of the false infundibulum. J Am Coll Surg 2000;191 : 661−7.
12. Stewart L, Way LW. Laparoscopic bile duct injuries: timing of surgical repair does not influence success rate. A multivariate analysis of factors influencing surgical outcomes. HPB (Oxford) 2009; 11 : 516–522.
13. Ahrendt SA, Pitt HA. Surgical therapy of iatrogenic lesions of biliary tract. World J Surg 2001;25 : 1360−5.
14. Benkabbou A, Castaing D, Salloum C, et al. Treatment of failed Roux-en-Y hepaticojejunostomy after post-cholecystectomy bile ducts injuries. Surgery 2013;153 : 95−102.
15. Mercado MÁ, Franssen B, Dominguez I, et al. Transition from a low: to a high-volume centre for bile duct repair: changes in technique and improved outcome. HPB (Oxford) 2011;13 : 767−73.
16. Thomson BN, Parks RW, Madhavan KK, et al. Early specialist repair of biliary injury. Br J Surg 2006;93 : 216−20.
17. Třeška V, Skalický T, Šafránek J, et al. [Injuries to the biliary tract during cholecystectomy] Czech. Rozhl Chir 2005;84 : 13−8.
18. Velidedeoglu M, Arikan AE, Uludag SS, et al. Clinical application of six current classification systems for iatrogenic bile duct injuries after cholecystectomy. Hepatogastroenterology 2015;62 : 577−84.
19. Chun K. Recent classifications of the common bile duct injury. Korean J Hepatobiliary Pancreat Surg 2014;18 : 69−72.
20. Felekouras E, Petrou A, Neofytou K, et al. Early or delayed intervention for bile duct injuries following laparoscopic cholecystectomy? A dilemma looking for an answer. Gastroenterol Res Pract 2015; available from https://www.ncbi.nlm.nih.gov/pmc/articles/PMC4333332/
21. Arora A, Nag HH, Yadav A, et al. Prompt repair of post cholecystectomy bile duct transection recognized intraoperatively and referred early: Experience from a tertiary care teaching unit. Indian J Surg 2015;77 : 99−103.
22. Iannelli A, Paineau J, Hamy A, et al. Primary versus delayed repair for bile duct injuries sustained during cholecystectomy: results of a survey of the Association Francaise de Chirurgie. HPB (Oxford) 2013;15 : 611−6
23. Terblanche J, Worthley CS, Spence RA, et al. High or low hepaticojejunostomy for bile duct strictures? Surgery 1990;108 : 828−34.
24. McDonald ML, Farnell MB, Nagorney DM, et al. Benign biliary strictures: repair and outcome with a contemporary approach. Surgery 1995;118 : 582-90; discussion 590−1.
25. Bektas H, Kleine M, Tamac A, et al. Clinical application of the Hannover classification for iatrogenic bile duct lesions. HPB Surg 2011;2011 : 612384.
26. Koch M, Garden OJ, Padbury R, et al. Bile leakage after hepatobiliary and pancreatic surgery: a definition and grading of severity by the International Study Group of Liver Surgery. Surgery 2011;149 : 680−8.
27. Rystedt J, Lindell G, Montgomery A. Bile duct injuries associated with 55,134 cholecystectomies: Treatment and outcome from a national perspective. World J Surg 2016;40 : 73−80.
28. Pitt HA, Sherman S, Johnson MS, et al. Improved outcomes of bile duct injuries in the 21st century. Ann Surg 2013;258 : 490−9.
29. Bismuth H, Majno PE. Biliary strictures: classification based on the principles of surgical treatment. World J Surg 2001;25 : 1241−4.
30. Strasberg SM, Hertl M, Soper NJ. An analysis of the problem of biliary injury during laparoscopic cholecystectomy. J Am Coll Surg 1995;180 : 101−25.
31. Bektas H, Schrem H, Winny M, et al. Surgical treatment and outcome of iatrogenic bile duct lesions after cholecystectomy and the impact of different clinical classification systems. Br J Surg 2007;94 : 1119−27.
32. Soupault R, Couinaud C. Sur un procede nouveau de derivation biliaire intra-hepatique: les cholangio-jejunostomies gauche sans sacrifice hepatique. Presse Med 1957;65 : 1157−59.
33. Hepp J. Hepaticojejunostomy using the left biliary trunk for iatrogenic biliary lesions: the French connection. World J Surg 1985;9 : 507−11.
34. Blumgart LH, Thompson JN. The management of benign strictures of the bile duct. Curr Probl Surg 1987;24 : 1−66.
35. Winslow ER, Fialkowski EA, Linehan DC, et al. “Sideways”: results of repair of biliary injuries using a policy of side-to-side hepatico-jejunostomy. Ann Surg 2009;249 : 426−34.
36. Mercado MA, Chan C, Orozco H, et al. Long-term evaluation of biliary reconstruction after partial resection of segments IV and V in iatrogenic injuries. J Gastrointest Surg 2006;10 : 77−82.
37. Sirichindakul B, Nonthasoot B, Suphapol J, et al. Partial segment-IV/V liver resection facilitates the repair of complicated bile duct injury. Hepatogastroenterology 2009;56 : 956−9.
38. Silva MA, Coldham C, Mayer AD, et al. Specialist outreach service for on-table repair of iatrogenic bile duct injuries – a new kind of ‘travelling surgeon’. Ann R Coll Surg Engl 2008;90 : 243−6.
39. Pekolj J, Alvarez FA, Palavecino M, et al. Intraoperative management and repair of bile duct injuries sustained during 10,123 laparoscopic cholecystectomies in a high-volume referral center. J Am Coll Surg 2013;216 : 894−901.
40. Perera MT, Silva MA, Hegab B, et al. Specialist early and immediate repair of post-laparoscopic cholecystectomy bile duct injuries is associated with an improved long-term outcome. Ann Surg 2011;253 : 553−60.
41. Patrono D, Benvenga R, Colli F, et al. Surgical management of post-cholecystectomy bile duct injuries: referral patterns and factors influencing early and long-term outcome. Updates Surg 2015;67 : 283−91.
42. Loveček M, Havlík R, Klein J, et al. [Iatrogenic bile ducts injuries] Czech. Rozhl Chir 2010;89 : 183−7.
43. AbdelRafee A, El-Shobari M, Askar W, et al. Long-term follow-up of 120 patients after hepaticojejunostomy for treatment of post-cholecystectomy bile duct injuries: A retrospective cohort study. Int J Surg 2015;18 : 205−10.
44. Hoskovec D, Jaroš K, Hledík E, et al. Iatrogenní léze žlučových cest – možnosti terapie a dlouhodobé výsledky léčby. Bulletin HPB: Časopis české hepato-pankreato-biliární chirurgie 2003;11 : 63−5.
Štítky
Chirurgia všeobecná Ortopédia Urgentná medicína
Článek Endokrinologie traumatuČlánek Dejiny slovenskej chirurgie
Článok vyšiel v časopiseRozhledy v chirurgii
Najčítanejšie tento týždeň
2017 Číslo 1- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Kombinace metamizol/paracetamol v léčbě pooperační bolesti u zákroků v rámci jednodenní chirurgie
- Antidepresivní efekt kombinovaného analgetika tramadolu s paracetamolem
-
Všetky články tohto čísla
- Dejiny slovenskej chirurgie
- Použitie podtlakovej terapie pri fixácii meshovaných voľných kožných transplantátov
- Skúsenosti s liečbou hepatoblastómu u najmenších detí – využitie predoperačnej 3D virtuálnej analýzy MeVis pri resekciách pečene
- Rozhledy v chirurgii na začátku ročníku 96
- Endokrinologie traumatu
- Vnitřní kýla jako příčina ileu tenkého střeva
- Multiorgánová chirurgická resekce pro rozsáhlý lymfom dutiny břišní
- Kolorektální karcinom − význam lokalizace primárního nádoru
- Smíšený adenoneuroendokrinní karcinom (MANEC) gastrointestinálního traktu
- Iatrogénne lézie žlčových ciest vyžadujúce chirurgickú rekonštrukciu − prezentácia a klasifikácia poranení, spôsob rekonštrukcie, hodnotenie výsledkov
- Rozhledy v chirurgii
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Vnitřní kýla jako příčina ileu tenkého střeva
- Kolorektální karcinom − význam lokalizace primárního nádoru
- Iatrogénne lézie žlčových ciest vyžadujúce chirurgickú rekonštrukciu − prezentácia a klasifikácia poranení, spôsob rekonštrukcie, hodnotenie výsledkov
- Skúsenosti s liečbou hepatoblastómu u najmenších detí – využitie predoperačnej 3D virtuálnej analýzy MeVis pri resekciách pečene
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



