-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Leiomyóm vena iliaca externa
Leiomyoma of external iliac vein
Authors present a case report of a patient who was diagnosed with a tumour of external iliac vein. Excision of venous wall with tumour and reconstruction of external iliac vein with venous patch was performed. Postoperative course was without complication. The patient is without complications and also without signs of recurrence in one year follow up. Tumours of venous wall are rare. They originate from vena cava inferior, less often from extremity veins. The most frequent primary tumours of vein wall are leiomyosarcomas. Secondary tumours that involve venous wall are more common than primary tumours. Primary renal carcinoma or sarcomas of retroperitoneum represent a tumour that invades vena cava inferior. The diagnosis is based on CT and MRI. Surgical resection remains the mainstay of treatment. Chronic well collateralized obstruction is not necessary to reconstruct. Vena cava inferior and iliac veins are reconstructed with PTFE graft. Extremity veins are reconstructed using venous graft from great saphenous vein. Perioperative mortality after resection of vena cava inferior and pelvic veins is up to 6.9% major morbidity up to 33% and a fiveyear survival up to 52%. Patients with infrarenal involvement of vena cava have better outcomes than patients with involvement of retrohepatal vena cava inferior.
Key words:
venous tumour − leiomyoma of venous wall
Autori: V. Sihotský; P. Berek; I. Kopolovets; M. Kubíková; M. Frankovičová
Pôsobisko autorov: Klinika cievnej chirurgie, VÚSCH a. s. a LF Univerzity P. J. Šafárika, Košice prednosta: prof. MUDr. M. Frankovičová, PhD.
Vyšlo v časopise: Rozhl. Chir., 2017, roč. 96, č. 5, s. 224-226.
Kategória: Kazuistika
Súhrn
Autori prezentujú kazuistiku pacientky s tumorom vonkajšej panvovej žily. U pacientky bola vykonaná excízia žilovej steny a rekonštrukcia vonkajšej panvovej žily so záplatou z vena saphena magna. Pooperačný priebeh bol bez závažnejších komplikácií. Histologicky išlo o benígny leiomyóm. Pacientka je rok v ambulantnom sledovaní bez komplikácií alebo bez známok známok recidívy. Nádory žilovej steny sú zriedkavé, postihujú najčastejšie vena cava inferior, menej často končatinové žily. Histologicky najčastejšie ide o mezenchýmové nádory. Sekundárne nádory prerastajú do žíl z okolia a sú častejšie než primárne nádory žilovej steny. Dolnú dutú žilu infiltrujú najčastejšie sarkómy retroperitonea a tiež primárny renálny karcinóm. Diagnóza je založená na CT a MRI. Radikálnu liečbu predstavuje chirurgická resekcia nádoru. Chronické, dobre kolateralizované uzávery žíl nie je nutné nahrádzať. Ak je nutná rekonštrukcia žily, tak dolnú dutú žilu najčastejšie nahrádzame PTFE protézou. Končatinové žily nahrádzame interpozitom z vena saphena magna. Perioperačná mortalita je pri resekciách vena cava inferior a panvových žíl do 6,9 %, závažná morbidita až 33 % a päťročné prežívanie je až 52 %. Pri postihnutí retrohepatického úseku vena cava inferior sú dlhodobé výsledky horšie.
Kľúčové slová:
tumory žilovej steny − leiomyóm žilovej stenyÚVOD
Venózne tumory sú zriedkavé. Môžu byť primárne, väčšinou mezenchýmového pôvodu, alebo sekundárne, ktoré prerastajú z okolia. Nádory žilovej steny postihujú najčastejšie vena cava inferior (VCI) [1]. Z končatinových žíl je najčastejšie postihnutá vena saphena magna (VSM). Histologicky sú tieto nádory najčastejšie leiomyómy alebo leiomyosarkómy. Sekundárne nádory prerastajú do vena cava inferior z okolia. Najčastejšie ide o sarkómy retroperitonea alebo o primárny renálny karcinóm [2]. Základom liečby týchto nádorov je chirurgická resekcia. V prípade postihnutia VCI predstavuje radikálne chirurgické riešenie resekcia dolnej dutej žily s tumorom a následne jej náhrada PTFE protézou [3]. V prípade dlhodobého dobre kolateralizovaného subrenálneho uzáveru VCI nie je rekonštrukcia dolnej dutej žily nutná. Primárne venózne tumory lokalizované na končatinách niekedy vyžadujú rozsiahlejšiu resekciu infiltrovaných priľahlých štruktúr ako sú artérie, nervy a kosti [4]. Väčšina pacientov s malígnym venóznym tumorom má však pokročilé ochorenie, takže radikálna chirurgická resekcia nie je možná.
KAZUISTIKA
Sedemdesiatsedem ročná pacientka bola ambulantne vyšetrovaná pre pocit dyskomfortu v ľavom podbrušku. Bolo vykonané sonografické vyšetrenie brucha s nálezom dobre ohraničeného tumoru veľkosti 4x3cm v ľavej panvovej jame a bolo vyslovené podozrenie na uterus myomatosus, eventuálne na paragangliom. Vzhľadom na nejasnosť nálezu bolo vykonané MRI vyšetrenie (Obr. 1). MRI vyšetrenie odhaľuje dobre ohraničený tumor vychádzajúci z adventície vena iliaca externa vľavo. Vzhľadom na podozrenie na primárny venózny tumor bola pacientka odoslaná na naše pracovisko. U pacientky vykonávame v celkovej anestézii chirurgickú revíziu ľavej vonkajšej panvovej žily, kde asi 4 cm proximálne od Poupartu nachádzame dobre ohraničený tumor popisovanej veľkosti, vychádzajúci z adventície vena iliaca externa. Vykonávame excíziu žilovej steny spolu s tumorom a stenu vonkajšej panvovej žily rekonštruujeme záplatou z ipsilaterálnej vena saphena magna. Pooperačný priebeh je bez závažnejších komplikácií, pacientka je 8. pooperačný deň prepustená domov, bez známok edému ĽDK. Histologický nález je benígny leiomyóm vychádzajúci z cievnej steny. Pacientka je momentálne rok je v ambulantnom sledovaní, je bez ťažkostí a bez známok recidívy.
Obr. 1. MRI − tumor vonkajšej panvovej žily Fig. 1: MRI − tumor of external iliac vein 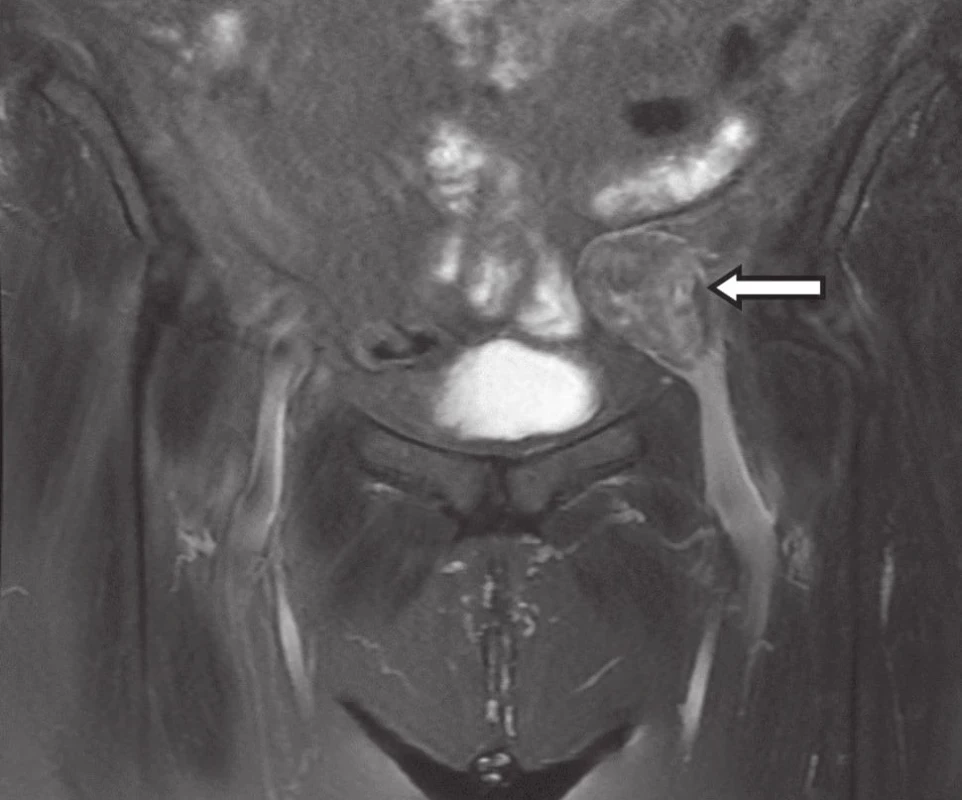
DISKUSIA
Tumory VCI a panvových žíl môžu byť primárne alebo môžu sekundárne prerastať z okolia. Najčastejším primárnym tumorom vena VCI je leiomyosarkóm, ostatné primárne tumory sú raritné. Leiomyosarkómy rastú dovnútra a obturujú VCI a panvové žily, v pokročilejších štádiách tiež prerastajú do okolia a infiltrujú okolité štruktúry [5]. Polovica pacientov s novo diagnostikovanými tumormi má už vzdialené metastázy [6]. Najčastejším sekundárnym nádorom infiltrujúcim VCI je karcinóm obličky, menej časté sú sarkómy retroperitonea alebo hepatocelulárny karcinóm, ktoré prerastajú z okolia do VCI [7]. Nádorový trombus vo VCI má pri karcinóme obličky až 15−20 % pacientov. [8].
Vo viac než 80 % prípadov sú primárnym tumorom VCI postihnuté ženy. Nádory rastú bezpríznakovo a klinicky sa prejavia až pri obštrukcii VCI alebo metastázami [9]. Obštrukcia VCI sa prejaví najmä edémami dolných končatín. Brušný dyskomfort až bolesti brucha, ktoré má 66−96 % pacientov, sú najčastejším príznakom týchto tumorov [2]. V diagnostike tumorov VCI a panvových žíl sa využíva sonografia, ale najmä CT a MRI vyšetrenie. Venózna fáza týchto vyšetrení môže vypovedať o stave kolaterál. Práve MRI vyšetrenie dokáže najlepšie diagnostikovať intraluminálny trombus vo VCI [10]. Sonografické vyšetrenie má význam pri diagnostike tumorov periférnych žíl, ale v diagnostike tumorov panvových žíl alebo VCI má len orientačný význam.
U pacientov s lokalizovaným tumorom, bez vzdialených metastáz a v dobrom výkonnostnom stave, môžeme zvážiť radikálnu chirurgickú resekciu nádoru [1]. Pri malých tumoroch VCI nie je nutná resekcia celého obvodu dolnej dutej žily, postačuje excízia žilovej steny s tumorom a rekonštrukcia excidovanej oblasti plastikou [3]. Preferuje sa venózna plastika z VSM. Ak ide o rozsiahlejšie nádory, nevystačíme s nástennou excíziou VCI, musíme ju resekovať v celom obvode. Tumory VCI je možné resekovať i bez rekonštrukcie, najmä, ak ide o chronický uzáver VCI s dobrými kolaterálami a bez známok obštrukcie VCI. Subrenálne dobre kolateralizované uzávery VCI nie je nutné rekonštruovať. Aj keď sú popisované resekcie suprarenálnej VCI bez rekonštrukcie renálnych žíl, vo všeobecnosti sa pri postihnutí suprarenálnej VCI odporúča rekonštruovať dolnú dutú žilu i venóznu drenáž obličky [4,12]. V opačnom prípade hrozí renálne zlyhanie. U náhle vzniknutých uzáverov VCI, bez dobre vyvinutej kolaterálnej siete a s príznakmi obštrukcie, je nutné VCI nahrádzať [3].
Podobne ako pri VCI, pri chronických a dobre kolateralizovaných uzáveroch iliakálnych žíl nie je nutná ich rekonštrukcia. Ak sa rozhodneme pre náhradu panvových žíl, môžeme ich nahradiť graftom konštruovaným z vena saphena magna alebo z hlbokej femorálnej žily [11]. Podľa šírky VSM môžeme panvovú žilu nahradiť jednoduchým priamym interpozitom, môžeme pozdĺžne zošiť dva segmety VSM, alebo zošiť VSM špirálovo. Tieto spôsoby rekonštrukcie pomocou VSM je možné použiť i pri náhrade VCI [13,14]. Panvové žily je tiež možné nahradiť PTFE protézou. Ak ide o nástennú léziu panvovej žily, je možná excízia tejto lézie a rekonštrukcia panvovej žily s autológnou venóznou záplatou, čo sme vykonali u našej pacientky. Pri náhrade periférnej hlbokej žily je vhodné použiť kontralaterálnu VSM [15]. Priechodnosti periférnych rekonštrukcií dosahujú až 80 % po piatich rokoch [4].
Používanie antikoagulačnej liečby v pooperačnom období po náhradách VCI a panvových žíl nie je úplne štandardizované. Quinones-Baldrich nepoužíval antikoagulačnú liečbu po protetických náhradách VCI. Antikoagulovaní boli len pacienti po prekonaných hlbokých žilových trombózach, pľúcnej embolizácii alebo pri fibrilácii predsiení [3]. Naproti tomu Kuehnl používal perorálnu antikoagulačnú liečbu kumarínmi po náhradách VCI protézou po dobu 6 mesiacov [12]. Vo všeobecnosti Rutherford odporúča po protetických náhradách VCI alebo panvových žíl antikoagulačnú liečbu pod dobu 6 mesiacov a prechod na aspirin iba v prípade priechodnej rekonštrukcie [16]. U našej pacientky sme na rekonštrukciu panvovej žily použili autológny materiál a vzhľadom na to, sme u pacientky použili len štandardnú prevenciu trombembolickej choroby nízkomolekulovým heparínom do plnej mobilizácie. Momentálne je bez antikoagulačnej a antiagregačnej liečby.
Mortalita resekcií VCI a panvových žíl je podľa rôznych autorov 0 % až 6,9 % [3,17,18,19]. Závažná morbidita sa pohybuje od 11 % do 33 % [2,18]. Medzi závažné pooperačné komplikácie patrí krvácanie, črevná nepriechodnosť, akútne renálne zlyhanie alebo akútna trombóza graftu. Priechodnosť protetických graftov je v štvorročnom sledovaní popisovaná od 85 % do 100 % [2,3,12,18]. Pri operáciách pre nádorový trombus vo VCI je perioperačná mortalita vyššia, až 8,1 % a pri postihnutí retrohepatického úseku VCI alebo pri zasahovaní trombu do predsiene až 17 % [20]. Dlhodobé prežívanie leiomyosarkómov je lepšie pri kuratívnej resekcii. Päťročné prežívanie po kuratívnej resekcii je popisované od 44 % do 52 % [2,18]. Podľa štúdie z Mayo Clinic je trojročné prežívanie u pacientov so sekundárnymi malignitami VCI 75 %. Pacienti s infrarenálnym postihnutím VCI mali lepšie prežívanie, medián prežívania 3,1 roku, než pacienti s postihnutím suprarenálneho úseku VCI, medián prežívania 2,28 roku [19]. Za účelom zníženia výskytu lokálnych recidív sa pooperačne aplikuje adjuvantná rádioterapia [21].
ZÁVER
Primárne žilové tumory sú zriedkavé. Ide o primárne mezenchýmové nádory ako leiomyosarkóm, alebo môžu nádory prerastať do žily z okolia. Najčastejšie je venóznym nádorom postihnutá vena cava inferior, z končatinových žíl je to vena saphena magna. Medzi klinické príznaky patrí brušný dyskomfort a edémy dolných končatín. Diagnóza je založená na CT angiografii a MRI angiografii. Jedinou terapeutickou liečbou je radikálna resekcia. Pri dlhotrvajúcich, dobre kolateralizovaných uzáveroch nie je po resekcii nutná náhrada VCI alebo panvovej žily. Pri akútnych uzáveroch VCI volíme po resekcii jej rekonštrukciu pomocou PTFE graftu. Končatinové a panvové žily je možné nahradiť pomocou vena saphena magna. Perioperačná mortalita sa pohybuje do 6,9 % a päťročné prežívanie je až 52 %. Pri postihnutí retrohepatického úseku VCI sú dlhodobé výsledky horšie.
Konflikt záujmov
Autori článku vyhlasujú, že nie sú v súvislosti so vznikom tohto článku v konflikte záujmov a že tento článok nebol publikovaný v žiadnom inom časopise.
MUDr. Ivan Kopolovets
Tatranská 3
040 01 Košice
e-mail: i.kopolovets@gmail.com
Zdroje
1. Fujita S, Takahashi H, Kanzaki Y, et al. Primary leiomyosarcoma in the inferior vena cava extended to the right atrium: A case report and review of the literature. Case Rep Oncol 2016;12 : 599–609.
2. Kieffer E, Alaoui M, Piette JC, et al. Leiomyosarcoma of the inferior vena cava: experience in 22 cases. Ann Surg 2006;244 : 289–95.
3. Quinones-Baldrich W, Alktaifi A, Eilber F, et al. Inferior vena cava resection and reconstruction for retroperitoneal tumor excision. J Vasc Surg 2012;55 : 1386–93.
4. Nishinari K, Wolosker N, Yazbek G, et al. Venous reconstructions in lower limbs associated with resection of malignancies. J Vasc Surg 2006;44 : 1046–50.
5. Brewer K, Attalla K, Husain F, et al. Leiomyosarcoma of the inferior vena cava with kidney invasion. Urol Case Rep 2016;23 : 33–6.
6. Dzsinich C, Gloviczki P, van Heerden JA, et al. Primary venous leiomyosarcoma: a rare but lethal disease. J Vasc Surg 1992;15 : 595–603.
7. Blute ML, Leibovich BC, Lohse CM, et al. The Mayo Clinic experience with surgical management,complications and outcome for patients with renal cell carcinoma and venous tumour thrombus. BJU Int 2004;94 : 33–41.
8. Terakawa T, Miyake H, Takenaka A, et al. Clinical outcome of surgical management for patients with renal cell carcinoma involving the inferior vena cava. Int J Urol 2007;14 : 781–4.
9. Mingoli A, Feldhaus RJ, Cavallaro A, et al. Leiomyosarcoma of the inferior vena cava: analysis and search of world literature on 141 patients and report of three new cases. J Vasc Surg 1991;14 : 688–99.
10. Boorjian SA, Blute ML. Surgery for vena caval tumor extension in renal cancer. Curr Opin Urol 2009;19 : 473–7.
11. Novak M, Perhavec A, Maturen KE, et al. Leiomyosarcoma of the renal vein: analysis of outcome and prognostic factors in the world case series of 67 patients. Radiol Oncol 2016;23;51 : 56–64.
12. Kuehnl A, Schmidt M, Hornung HM, et al. Resection of malignant tumors invading the vena cava: perioperative complications and long-term follow-up. J Vasc Surg 2007;46 : 533–40.
13. Černý J. Náhrada dolní duté žíly autológnim graftem složeným se 6 segmentů velké safény. Rozhl Chir 1983;62 : 367−71.
14. Firt P, Hejnal J, Vaněk I. Cévní Chirugie. 2. Vydání, Praha, Nakladatelství Karolinum 2006 : 301.
15. Schwarzbach MH, Hormann Y, Hinz U, et al. Results of limb-sparing surgery with vascular replacement for soft tissue sarcoma in the lower extremity. J Vasc Surg 2005;42 : 88–97.
16. Bower TC. Venous tumors. In: Cronenwett JL. Johnston KW. Rutherford’s vascular surgery. 8th edition, Philadelphia, Elsevier Saunders 2014 : 989–1001.
17. Nesbitt JC, Soltero ER, Dinney CP, et al. Surgical management of renal cell carcinoma with inferior vena cava tumor thrombus. Ann Thorac Surg 1997; 63 : 1592–1600.
18. Illuminati G, Calio’ FG, D’Urso A, et al. Prosthetic replacement of the infrahepatic inferior vena cava for leiomyosarcoma. Arch Surg 2006;141 : 919–24.
19. Bower TC, Nagorney DM, Cherry KJ, Jr, et al. Replacement of the inferior vena cava for malignancy: an update. J Vasc Surg 2000;31 : 270–81.
20. Cananzi FC, Mussi C, Bordoni MG, et al. Role of surgery in the multimodal treatment of primary and recurrent leiomyosarcoma of the inferior vena cava. J Surg Oncol 2016;114 : 44−9.
21. Petersen IA, Haddock MG, Donohue JH, et al. Use of intraoperative electron beam radiotherapy in the management of retroperitoneal soft tissue sarcomas. Int J Radiat Oncol Biol Phys 2002;52 : 469–75.
Štítky
Chirurgia všeobecná Ortopédia Urgentná medicína
Článek Zomrel profesor Peter Kothaj
Článok vyšiel v časopiseRozhledy v chirurgii
Najčítanejšie tento týždeň
2017 Číslo 5- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Kombinace metamizol/paracetamol v léčbě pooperační bolesti u zákroků v rámci jednodenní chirurgie
- Antidepresivní efekt kombinovaného analgetika tramadolu s paracetamolem
-
Všetky články tohto čísla
- Česká chirurgie a její postgraduální vzdělávání
- Současné možnosti ovlivnění infekce v místě operačního výkonu
- Kapitoly z dějin chirurgie v českých zemích
- Kolorektální karcinom u seniorů – děláme to dobře?
- Thorakoskopická epikardiální ablace fibrilace síní systémem COBRA Fusion jako první část hybridního výkonu
- Autologní kranioplastika deponovanou kostní ploténkou v podkoží mezogastria
- Kombinované řešení časné tracheobronchopleurální píštěle po pravostranné sleeve pulmektomii
- Malígny fibrózny histiocytóm ako raritná príčina akútnej končatinovej ischémie
- Leiomyóm vena iliaca externa
- XXVI. Jarní setkání Loket 2017
- Zomrel profesor Peter Kothaj
- Rozhledy v chirurgii
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Autologní kranioplastika deponovanou kostní ploténkou v podkoží mezogastria
- Současné možnosti ovlivnění infekce v místě operačního výkonu
- Malígny fibrózny histiocytóm ako raritná príčina akútnej končatinovej ischémie
- Thorakoskopická epikardiální ablace fibrilace síní systémem COBRA Fusion jako první část hybridního výkonu
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



