-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Intraperitoneal onlay mesh − analýza vlastní sestavy nemocných
Intraperitoneal onlay mesh – an analysis of the patient‘s cohort
Introduction:
Incisional hernias represent one of the most complex and widely discussed issues of abdominal wall surgery. 10–20% of the cases occur following abdominal surgery. The aim of this study is to describe our surgical experience and determine whether the intraperitoneal onlay mesh (IPOM) procedure is suitable for hernia surgery with minimal postoperative complications.
Method:
The paper focuses on patients operated on by the IPOM technique between 2015 and 2016. The group involved 53 patients with median or paramedian defects after acute or elective abdominal surgery. In patients with comorbidities, thorough preoperative examination was completed including abdominal ultrasound, colonoscopy and spirometry. In the postoperative period, we evaluated pain using the visual analogue scale, wound healing, relapses and patient´s satisfaction with functional as well as aesthetic outcomes of the surgery.
Results:
Our group comprised 53 patients operated on using the IPOM technique. They were 48−79 years old with a body mass index exceeding 30 kg/m2. 18 patients had a paramedian hernia and 35 patients median hernia. 4 patients suffered a perioperative iatrogenic injury of the intestine, 8 cases developed postoperative paralytic ileus. Wound infection or infection of the mesh was not recorded. 2 patients with hernia recurrence were followed up for one year.
Conclusions:
Incisional hernias represent an important surgical issue. Management is often complex. IPOM as the treatment of choice for patients with incisional hernias appears to be beneficial. However, it requires careful patient selection, patient preparation for surgery and their compliance, the surgeon’s extensive experience as well as excellent postoperative care with limited postoperative pain. The success rate of this method is high in carefully selected patients.
Key words:
IPOM – incisional hernia – patient compliance
Autoři: L. Kohoutek; P. Plecháčová; R. Roxer; J. Musil; B. Karkošková
Působiště autorů: Chirurgické oddělení Nemocnice Frýdlant, s. r. o., EUC, a. s.
Vyšlo v časopise: Rozhl. Chir., 2018, roč. 97, č. 10, s. 459-463.
Kategorie: Původní práce
Souhrn
Úvod:
Incisionální kýly vznikají přibližně v 10–20 % po operacích, které zasahují abdominální krajinu. Jsou jednou z nejdiskutovanějších problematik v oblasti reparace stěny břišní. Cílem práce je zjistit, zdali je metoda intraperitoneálního uložení sítě (IPOM − intraperitoneal onlay mesh) vhodnou metodou v operační léčbě kýly v jizvě s minimálním počtem pooperačních komplikací.
Metoda:
V našem souboru jsou zahrnuti pacienti odoperovaní metodou IPOM v období let 2015–2016. Byli zde zařazeni pacienti s kýlami ve střední čáře i mimo ni. Do pozorování bylo zahrnuto 53 pacientů s kýlou v jizvě po elektivních i akutních operacích. U všech pacientů s četnými komorbiditami byla provedena pečlivá předoperační vyšetření včetně ultrazvukového vyšetření břicha, koloskopického vyšetření a spirometrie. V pooperačním období jsme hodnotili míru bolesti pomocí vizuální analogové škály, hojení ran, recidivy a spokojenost pacientů s výsledkem funkčním i estetickým.
Výsledky:
Odoperováno metodou IPOM bylo 53 pacientů ve věku 48–79 let s BMI (body mass index) nad 30 kg/m2. 18 pacientů bylo s kýlami laterálními, 35 pacientů s kýlou ve střední čáře. U 4 pacientů byla poraněna střevní klička, v 8 případech v pooperačním období vznikl paralytický ileus. Infekce v ráně ani infekce sítě nebyly evidovány. V ročním sledování jsme pozorovali 2 pacienty s recidivou kýly.
Závěr:
Kýly v jizvě představují významnou součást chirurgické problematiky, jejíž řešení není jednoduché. IPOM jako metoda volby pro pacienty s incisionálními kýlami se ukazuje jako velmi výhodná, avšak vyžaduje velmi pečlivý výběr pacienta, jeho přípravu a compliance, velké zkušenosti operatéra a dobrou pooperační péči s omezením pooperační bolesti. U pečlivě selektovaných pacientů je její úspěšnost vysoká.
Klíčová slova:
IPOM – incisionální kýla – compliance pacienta
Úvod
Kýly v jizvě představují nejsložitější a nejdiskutovanější problematiku v oblasti reparace stěny břišní. Incisionální kýly vznikají přibližně v 10–20 % po operacích, které zasahují abdominální krajinu [1]. Využití operační techniky v této problematice zahrnuje jak otevřené, tak laparoskopické přístupy. Možností uložení síťky je celé spektrum, od onlay metod, retromuskulárního uložení síťky až po intraabdominální lokalizaci [2].
Pro využití laparoskopického přístupu byly vykonstruovány kýlní síťky s nesmáčivým povrchem pro jejich možné uložení intraperitoneálně. Diskutovanou problematikou pro tyto sítě je vznik adhezí a píštělí se střevními kličkami [3]. Laparoskopická operativa ventrálních kýl nabývá na důležitosti. Jednou z příčin je zmiňovaný počet incisionálních kýl, druhou je i stárnutí populace a zvýšení počtu obézních pacientů. Právě u nich je plně indikována operace ventrálních kýl laparoskopickým přístupem [2,4,5,6].
Cílem naší práce bylo zjistit, zdali je metoda IPOM vhodnou metodou v operační léčbě kýly v jizvě s minimálním počtem pooperačních komplikací.
Metoda
V našem souboru je zahrnuta interpretace dat za období 2015–2016, kdy jsme do pozorování zařadili pacienty s kýlou v jizvě odoperované metodou IPOM (intraperitoneal onlay mesh).
Pacienti podstupující tento typ výkonu byli vybíráni podle několika kritérií. Jednalo se o pacienty s kýlou v jizvě, ať již po elektivních zákrocích či akutním chirurgickém zákroku, tedy o pacienty po laparotomiích pro náhlou příhodu břišní, po recidivujících plastikách pupečních kýl s diastázou přímých břišních svalů, ventrálních kýl i o pacienty s kýlami po elektivních operačních zákrocích, jako např. cholecystektomie.
U takto komplikovaných případů je vždy nutná compliance pacienta. Protože všichni naši pacienti v souboru trpěli obezitou, byl naším kritériem požadavek redukce váhy. Pro tuto problematiku byla využita spolupráce pacienta s nutriční terapeutkou.
Dalším faktorem ovlivňujícím předoperační přípravu i samotný výkon včetně pooperačního výsledku byl abusus nikotinu [7].
Naši pacienti v rámci předoperačního vyšetřování podstoupili tato vyšetření:
- Ultrazvuk břicha – k vyloučení onemocnění orgánů dutiny břišní a retroperitonea, které by bylo kontraindikací výkonu.
- Koloskopické vyšetření – průměrný věk pacientů v našem souboru je 64,5 roku. Vzhledem k tomu, že incidence kolorektálního karcinomu v České republice je v rámci celosvětové databáze na pátém místě, je nezbytné v rámci screeeningu kolorektálního karcinomu vyloučit nádorové onemocnění kolon, které by bylo kontraindikací k elektivnímu výkonu [8,9].
- Spirometrie – k posouzení ventilačních funkcí pacienta [10].
- Echokardiografie – byla vyžadována u pacientů s kardiálním onemocněním.
Předoperační příprava střeva ve smyslu jeho kompletního vyprázdnění nebyla vyžadována.
U 3 pacientů byla řešena otázka onkologické anamnézy s chirurgickým odstraněním nádoru v dutině břišní (nádory gastrointestinálního traktu, gynekologické etiologie), kde jsme přistoupili k indikaci operačního řešení kýly se souhlasem klinického onkologa.
U těchto výkonů jsme využili tzv. lehkých sítěk s nesmáčivým povrchem, síťka byla fixována pomocí skrutek s částečně vstřebatelným materiálem na jeho straně přivrácené intraabdominálně.
U všech pacientů bez poranění střevní kličky jsme zvolili profylaktické podávání antibiotické terapie (amoxicillin/klavulanát nebo ciprofloxacin v případě alergie). V případě poranění střevní kličky jsme voliliterapeutické podávání antibiotické terapie (amoxicillin/klavulanát nebo ciprofloxacin v případě alergie, v kombinaci s metronidazolem). V pooperačním období jsme všechny pacienty zajistili kýlním pásem.
V pooperačním období jsme sledovali u pacientů míru bolesti, která byla hodnocena vizuální analogovou škálou bolesti (VAS – visual analogue scale) od 0 do 10, kdy číslo 10 představuje nejvyšší možnou hodnotu bolesti.
Výsledky
Do našeho souboru bylo zařazeno 53 pacientů (n=53) s incisionální kýlou. Mezi pacienty bylo 22 mužů a 31 žen ve věku 48–79 let (viz Graf 1) s BMI pohybujícím se nad hodnotou 30 (viz Graf 2). Byla hodnocena délka defektu v rozmezí 10−25 cm a šířka 7−20 cm (viz Graf 4). V našem souboru byli hodnoceni pacienti s kýlami ve střední čáře a kýlami laterálními dle kritérií Evropské herniologické společnosti [2,11]. 18 pacientů bylo s kýlami laterálními, 35 pacientů s kýlou ve střední čáře. Perioperačně byla ve 4 případech (tj. 7,6 %) při rozrušování adhezí kliček ke stěně břišní iatrogenně poraněna střevní klička, která byla ošetřena prostou suturou ve 3 případech, v jednom případě resekcí poraněné kličky, vždy v chráněném koagulu, s následným pokračováním antibiotické léčby v terapeutických dávkách. Přesah defektu implantovanou nesmáčivou síťkou dosahoval 3–6 cm. V 8 případech (tj. 15,1 %) se v pooperačním období rozvinul paralytický ileus, který byl vždy vyřešen konzervativně. Všem 53 pacientům se zhojily rány per primam, bez zánětlivých či krvácivých komplikací.
Graf 1. Počet pacientů v závislosti na věku
Graph 1: Number of patients depending on ages
Graf 2. Hodnocení body mass indexu BMI u operovaných pacientů
Graph 2: Evaluation of body mass index in surgical patients
Pooperačně udávali pacienti významnou bolest charakterizovanou VAS 5 a více u 47 pacientů (tj. 88,7 %). Avšak po překonání 24 hodin po operaci došlo k významnému poklesu bolesti, kdy VAS >4 již nebylo pacienty udáno a již 3. až 5. pooperační den došlo k poklesu VAS pod 4. Bez bolestí byli pacienti od 10. pooperačního dne v 98,1 % (tj. 52 pacientů). V našem souboru pacientů v rámci ročního sledování neudávali pacienti chronickou bolest (viz Graf 3).
Graf 3. Hodnocení pooperační bolesti pomocí vizuální analogové stupnice
Graph3: Rating of postoperative pain using visual analogue scale
Graf 4. Šířka branky defektu ve stěně břišní
Graph 4: The width of hernia
Infekce v ráně nebyla diagnostikována u žádného z našich pacientů. Žádný z pacientů neprodělal zánětlivou komplikaci v oblasti implantované síťky, která by měla za následek sekundární hojení rány či extrakci sítě.
V našem souboru pacientů v ročním sledování jsou 2 pacienti s recidivou – tj. 3,8 % (1 pacient s lokalizací v oblasti xyphoidu a 1 pacient suprapubicky). V období sledování jsme nezaznamenali nutnost operačního řešení pro adhezivní ileus či jiné komplikace z důsledku uložení síťky intraperitoneálně.
V hodnocení estetického výsledku operace byli naši pacienti po prvním měsíci spokojeni částečně ve 12 případech, téměř ve 30 případech a v 11 případech úplně (viz Graf 5). Jako příklad uvádíme fotografie pacientky před operací (viz Obr. 1) a rok po operačním zákroku (viz Obr. 2).
Graf 5. Spokojenost pacientů s estetickým výsledkem operace po 1 měsíci po operačním zákroku
Graph 5: Patient´s satisfaction with the aesthetic outcome of procedure one month after the surgery
Obr. 1. Pacientka s ventrální kýlou před plánovaným zákrokem
Fig. 1: The pacient with ventral hernia before the surgery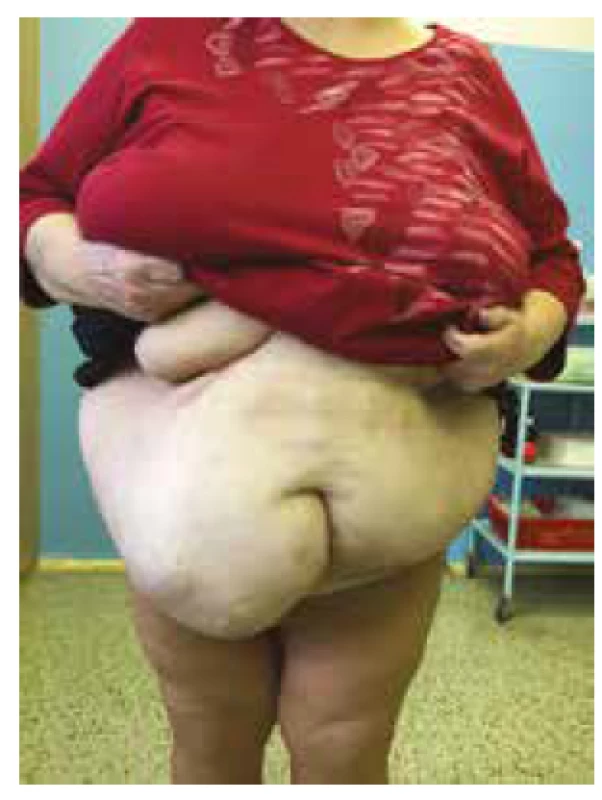
Obr. 2. Pacientka 1 rok po operaci
Fig. 2: The patient one year after the surgery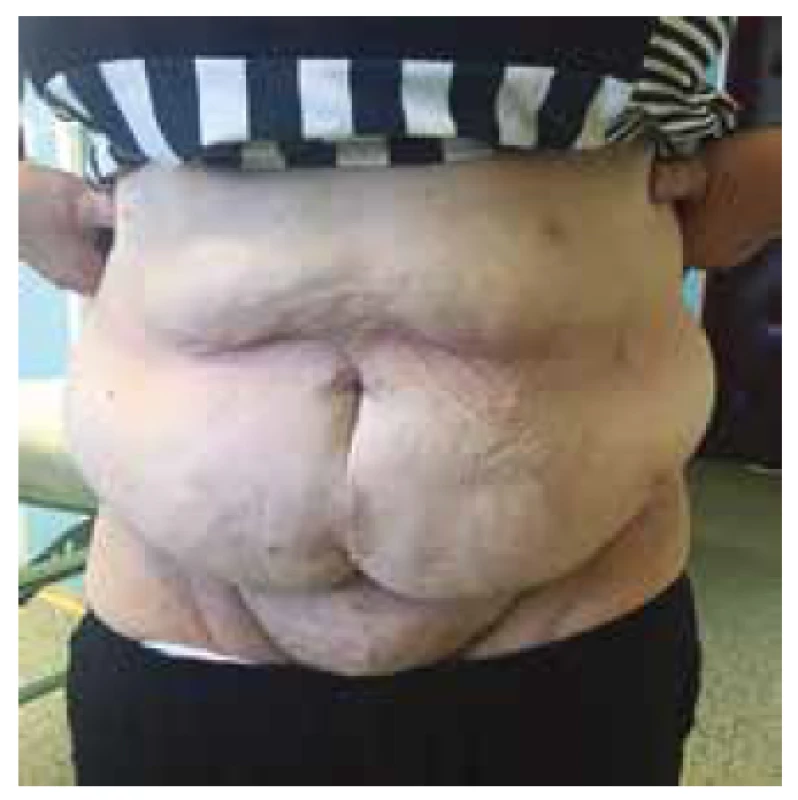
Diskuze
Problematika kýl vzhledem k procentu vzniku kýl po abdominálních operacích nabývá na významu. Vzhledem k technickým vymoženostem, vývoji medicíny a paramedicínských oborů vzniká i v oblasti herniologie cesta, jak pomoci pacientům s incisionálními kýlami, které byly v minulosti jen těžko řešitelné. Právě postupně se rozvíjející možnosti laparoskopických metod a rozmach na poli kýlních sítěk nám umožnil využít intraperitoneálního uložení síťky.
Metoda IPOM byla zvolena u pacientů s četnými komorbiditami, žádný z pacientů nebyl bez chronické medikace. Výčtově lze uvést fakt, že mezi nejčastějšími komorbiditami v naší skupině pacientů byla vyhodnocena tato onemocnění: obezita charakterizovaná indexem BMI nad 30 kg/m2, arteriální hypertenze, asthma bronchiale, diabetes mellitus na perorálních antidiabetických lécích, inzulinoterapii či kombinované terapii, chronická ischemická choroba srdeční, dyslipidemie, chronická venózní insuficience, hypofunkce štítné žlázy a stavy po akutních koronárních příhodách. Tyto pacienty je nutné předem vyšetřit, udržet kompenzované a pacienta k elektivnímu výkonu velmi dobře připravit. Vzhledem k tomu, že vložení kýlní síťky s sebou přináší eventuálně další potenciální rizika v případě nutnosti dalšího operačního řešení v oblasti abdominální krajiny, snažili jsme se o preventivní kroky, které by riziko další operace v dutině břišní snížily. U našich pacientů byl proveden ultrazvuk břicha a koloskopické vyšetření. Po hernioplastikách s implantáty, kde je vysoké riziko infekce sítě v případě nutnosti jakékoliv další laparotomie, je proto prevence infekce velmi důležitá.
Bolest je pro pacienta výrazným faktorem, který určuje jeho spolupráci a možnost vertikalizace po operačním zákroku. V souboru sledovaných došlo k pooperačním bolestem v prvních hodinách až dvou dnech od operace, poté bolesti do 5. pooperačního dne zcela ustoupily, což umožnilo našim pacientům rychlou vertikalizaci, mobilizaci i rekonvalescenci.
Nikotin hraje v hojení ran též důležitou roli. Negativním způsobem ovlivňuje charakter hojení ran, zvyšuje dobu vazokonstrikce cév, které následkem toho snižují množství předaných živin a kyslíku do všech tkání, operovanou oblast nevyjímaje. Prodlužuje se tím doba hojení rány, tedy i léčby. Zvyšuje se tak riziko vzniku pooperačních komplikací [7].
V našem souboru pacientů v horizontu sledování 1 roku nedošlo k žádné z popisovaných komplikací plynoucích z intraperitoneálního uložení sítě: infekce sítě, nutnost extrakce sítě, píštěle nebo ileus na podkladě adhezí, které by se v tomto případě daly očekávat [12]. Otázkou, proč je efekt operačního zákroku plně pozitivní, by mohla být pouze roční doba sledování pacientů, kdy se nemusely všechny komplikace projevit, tak jako např. v případě LeBlanca [13].
Recidivy, které vznikly po našich operačních zákrocích, vznikly v místech fixace sítě proximálně a distálně ve střední čáře. Příčinou těchto recidiv může být příliš vysoký tlak a tah v místě fixace síťky v proximálních a distálních pólech [14].
Důležitou úlohu zde hraje estetika. Vizuální výsledek je pro pacienta stejně tak důležitý jako funkčnost samotné operace. Všichni naši pacienti v souboru byli spokojeni s celkovým vzhledem svého břicha po operaci. I když estetický výsledek nebyl v průběhu prvního měsíce po operaci příliš uspokojivý, v dlouhodobém horizontu po 3 měsících po operaci se kožní deformity vyrovnaly a pacienti na konci sledování byli s estetickým výsledkem spokojeni. Toto představuje pro celkový stav pacienta a jeho psychickou pohodu velmi výrazné pozitivum.
Závěr
Kýly v jizvě představují významnou součást chirurgické problematiky při inzultech na stěně břišní. V našem souboru pacientů jsme u pečlivě vybraných pacientů dosáhli operační technikou IPOM recidivy u 3,77 %. Z našich výsledků jsme dospěli k závěru, že compliance pacienta, velmi úzký a pečlivý výběr pacienta, dobrá předoperační příprava pacienta, operační technika a zkušenost operatéra, pooperační péče, omezení pooperační bolesti a spolupráce pacienta v pooperačním období jsou metodou volby pro pacienty s incisionálními kýlami. Operační technika IPOM však není metodou, která by měla být využívána standardně u všech pacientů s recidivujícími kýlami, ale u pečlivě selektovaných pacientů je její úspěšnost vysoká.
Konflikt zájmů
Autoři článku prohlašují, že nejsou v souvislosti se vznikem tohoto článku ve střetu zájmů a že tento článek nebyl publikován v žádném jiném časopise.
MUDr. Lukáš Kohoutek, Ph.D.
Chirurgické oddělení
Nemocnice Frýdlant, s. r. o., EUC, a. s.
Zdroje
- Hernias, a few statistics. 2017. Available from: www.herniamed.de/?q=en/node431.
- Bittner R, Bingener-Casey J, Dietz U, et al. Guidelines for laparoscopic treatment of ventral and incisional abdominal wall hernias (International Endohernia Society (IEHS) - part 1. Surg Endosc 2014;28 : 2−29.
- Burger JWA, Halm JA, Wijsmuller, AR, et al. Evaluation of new prosthetic meshes for ventral hernia repair. Surg Endosc 2006. Available from: doi:10.1007/s00464-005-0706-4.
- Silecchia G, Campanile FC, Sanchez L, et al. Laparoscopic ventral/incisional hernia repair: updated guidelines from the EAES and EHS endorsed Consensus Development Conference. Surg Endosc 2015. Available from: doi:10.1007/s00464-015-4293-8.
- Froylich D, Segal M, Weinstein A, et al. Laparoscopic versus open ventral hernia repair in obese patients: a long-term follow-up. Surg Endosc 2016. Available from: doi:10.1007/s00464-015-4258-y.
- Nardi M, Millo P, Contul RB, et al. Laparoscopic ventral hernia repair with composite mesh: Analysis of risk factors for recurrence in 185 patients with 5 years follow-up. Int Surg 2017;40 : 38−44.
- Davies CS, Ismail A. Nicotine has deleterious effects on wound healing through increased vasoconstriction. BMJ 2016. Available from: doi: 10.1136/bmj.i2709.
- Ryska M., Bauer J. Kolorektální karcinom – význam lokalizace primárního nádoru. Rozhl Chir 2017;96 : 4−8.
- Zdravotnictví ČR: Nová data Národního onkologického registru (NOR) za rok 2014. 2015. Available from: www: http://www.uzis.cz/publikace/zdravotnictvi-cr-nova-data-narodniho-onkologickeho-registru-cr-nor-za-rok-2014.
- Cavalli M, Biondi A, Bruni PG, et al. Giant inguinal hernia: the challenging hug technique. Hernia 2015;19 : 775.
- Muysoms FE, Miserez M, Berrevoet F. et al. Classification of primary and incisional abdominal wall hernia. Hernia 2009; 13 : 407−4.
- Yang GPC. From intraperitoneal onlay mesh repair to preperitoneal onlay mesh repair. Asian J Endosc Surg 2017;10 : 119−27.
- LeBlanc KA. Laparoscopic incisional hernia repair: are transfascial sutures necessary? A review of the literature. Surg Endosc 2007;21 : 508−13.
- Rogmark P, Ekberg A, Montgomery A. Long-term retromuscular and intraperitoneal mesh size changes within a randomized controlled trial on incisional hernia repair, including a review of the literature. Hernia 2017;21 : 687–96.
Štítky
Chirurgia všeobecná Ortopédia Urgentná medicína
Článek Precizovaná onkochirurgie
Článok vyšiel v časopiseRozhledy v chirurgii
Najčítanejšie tento týždeň
2018 Číslo 10- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Kombinace metamizol/paracetamol v léčbě pooperační bolesti u zákroků v rámci jednodenní chirurgie
- Antidepresivní efekt kombinovaného analgetika tramadolu s paracetamolem
-
Všetky články tohto čísla
-
Klinická výživa v chirurgii – doporučení ESPEN s konsenzuálním hlasováním pracovní skupiny SKVIMP
klinický doporučený postup - Precizovaná onkochirurgie
- Strategie léčby pacientů s kolorektálním karcinomem a synchronními metastázami jater
- Možnosti ošetření durálních defektů v neurochirurgii
- Intraperitoneal onlay mesh − analýza vlastní sestavy nemocných
- Vliv nadváhy a obezity na komplikace v kolorektální chirurgii
- Laparoskopická cholecystektomie u pacientky se situs viscerum inversus totalis a empyémem žlučníku − kazuistika
- Spontánna bilaterálna ruptúra ligamentum patellae
- Akutní embolie truncus brachiocephalicus a arteria pulmonalis
-
Klinická výživa v chirurgii – doporučení ESPEN s konsenzuálním hlasováním pracovní skupiny SKVIMP
- Rozhledy v chirurgii
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Spontánna bilaterálna ruptúra ligamentum patellae
- Možnosti ošetření durálních defektů v neurochirurgii
-
Klinická výživa v chirurgii – doporučení ESPEN s konsenzuálním hlasováním pracovní skupiny SKVIMP
klinický doporučený postup - Intraperitoneal onlay mesh − analýza vlastní sestavy nemocných
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



