-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Zlomeniny patní kosti – současné trendy a problémy
Calcaneal fractures – current trends and pitfalls
Calcaneal fractures, being the most common tarsal fractures, pose a therapeutic challenge. Even today there is no consensus on their ideal treatment. The authors present review of current literature focusing on this topic. Diagnostic techniques and most commonly used classification systems are discussed as well as the algorithm for conservative or surgical treatment based on the current trends. Among surgical procedures and implants, various open and minimally invasive techniques are presented, together with a variety of implants, including screws, nails and plates. Most frequent complications, their prevention and solutions are also scrutinized.
Keywords:
calcaneus – fractures – osteosynthesis − complications
Autori: V. Bába 1,2; L. Kopp 1,2
Pôsobisko autorov: Klinika úrazové chirurgie Fakulty zdravotnických studií Univerzity J. E. Purkyně v Ústí nad Labem a Krajské, zdravotní a. s. – Masarykovy nemocnice v Ústí nad Labem 1; Ústav anatomie, 2. lékařská fakulta Univerzity Karlovy, Praha 2
Vyšlo v časopise: Rozhl. Chir., 2021, roč. 100, č. 8, s. 369-375.
Kategória: Souhrnné sdělení
doi: https://doi.org/10.33699/PIS.2021.100.8.369–375Súhrn
Zlomeniny kalkanea, jakožto nejčastější v oblasti tarsu, představují terapeutickou výzvu. Ani v dnešní době neexistuje jednoznačný názor na jejich ideální ošetření. Autoři předkládají přehled recentní literatury, týkající se této problematiky. Zaobírají se diagnostickými možnostmi a nejužívanějšími klasifikačními systémy. Je uvedena indikační rozvaha ke konzervativní nebo operační terapii, odpovídající aktuálním trendům. V rámci operačních technik a implantátů je diskutováno spektrum otevřených i miniinvazivních metod, šroubové, hřebové a dlahové osteosyntézy, stejně jako nejčastější komplikace, jejich prevence a řešení.
Klíčová slova:
kalkaneus – zlomeniny – osteosyntéza − komplikace
ÚVOD
Zlomeniny patní kosti představují pro pacienty i pro ošetřující chirurgy náročný problém. Pro pacienta znamenají bolestivý úraz, relativně dlouhou dobu léčby a riziko trvalých následků ve smyslu omezení volnočasových aktivit i ztráty zaměstnání. Pro chirurgy a traumatology jsou to zlomeniny komplikované stavem měkkých tkání, spoluprací pacienta a jeho komorbiditami a na jejich ošetření ani v současné světové literatuře nepanuje zcela jednotný názor.
Z epidemiologického hlediska zastupují až 2 % z celkového počtu všech zlomenin [1,2] a v tarzální oblasti se jedná o vůbec největší podíl s 60 %. Častěji postihují muže, přibližně v poměru 2,4−2,6 : 1. Průměrný věk pacientů je udáván 44 let, nejvyšší incidence u mužů je v produktivním věku 20−39 let, u žen v 60−64 letech [3,4]. Nejčastějšími mechanismy vzniku jsou vysokoenergetické úrazy jako pád z výše či autonehody, se zvyšujícím se věkem pacientů množství nutné energie klesá [3,5,6]. Vzhledem k dominantnímu mechanismu vysokoenergetických úrazů v produktivním věku jsou též častá přidružená poranění, a to především další zlomeniny v oblasti dolní končetiny a bederní páteře [5]. Zároveň se ukazuje, že v posledních letech narůstá incidence u pacientů ve věkové kategorii nad 50 let, což přináší další úskalí při volbě terapie, jak bude uvedeno dále.
Zajímavé výsledky uvedla též studie autorů Bohl a kol. [5], která analyzovala data 14 516 pacientů hospitalizovaných se zlomeninou kalkanea. Ze sledovaných komorbidit byly nikotinismus a abusus alkoholu zastoupeny více než v průměrné populaci.
V textu dále představíme současné trendy v diagnostice a terapii zlomenin patní kosti včetně přehledu nejčastějších komplikací a naše léčebná doporučení, založená na 16 letech (2005−2020) zkušeností s moderní osteosyntézou patní kosti. Za tuto dobu bylo na našem pracovišti provedeno 723 osteosyntéz patní kosti a přibližně 300 revizních a korekčních výkonů.
METODA
K literární rešerši byla použita databáze MEDLINE, vyhledáváno bylo pomocí portálu PubMed, review protocol pro systematický přehled chirurgických publikací není k dispozici (www.equator-network.org). Vyhledávání bylo provedeno bez časového omezení vydání jednotlivých prací, poslední kontrola aktualit byla provedena 10. 12. 2020. Jako klíčová byla použita slova: calcaneus, fracture, osteosynthesis, complications, biomechanical. Takto bylo identifikováno 428 publikací, dalších 25 bylo získáno z jiných zdrojů (např. cílené vyhledání citace v jiné publikaci či osobní knihovna autorů). Po kontrole duplicitních záznamů jich bylo vyloučeno 54 pomocí programu MS Excel. Po screeningu abstrakt bylo vyloučeno dalších 358 publikací. Ze zbývajících publikací bylo po přečtení celého manuskriptu zařazeno do review pro souhrnné sdělení 32, 9 bylo vyloučeno pro obdobný obsah sdělení s již zařazenými pracemi nebo pro významné odlišnosti v parametrech studie.
Diagnostika a klasifikace
Po prvotním vyšetření a zhodnocení lokálního nálezu s otokem, ev. defigurací a bolestí, je základním vyšetřením rentgenový snímek ve třech projekcích (bočné, axiální a šikmé na zadní subtalární kloubní plochu). V této fázi můžeme rozlišit typy zlomenin tak, jak je popsal Essex-Lopresti již v roce 1952 [7]. A to na zlomeniny intraartikulární (postihující subtalární kloub) a zlomeniny extraartikulární. Intraartikulární se dělí dále na typ ‚kachního zobáku‘ (tongue-type) a zlomeniny ‚kloubně - depresní‘ (joint depression) (Obr. 1).
Obr. 1. Rentgenový snímek zlomeniny patní kosti typu kachního zobáku podle Essex-Loprestiho
Fig. 1: Plain radiograph of calcaneal fracture, Essex- -Lopresti tongue type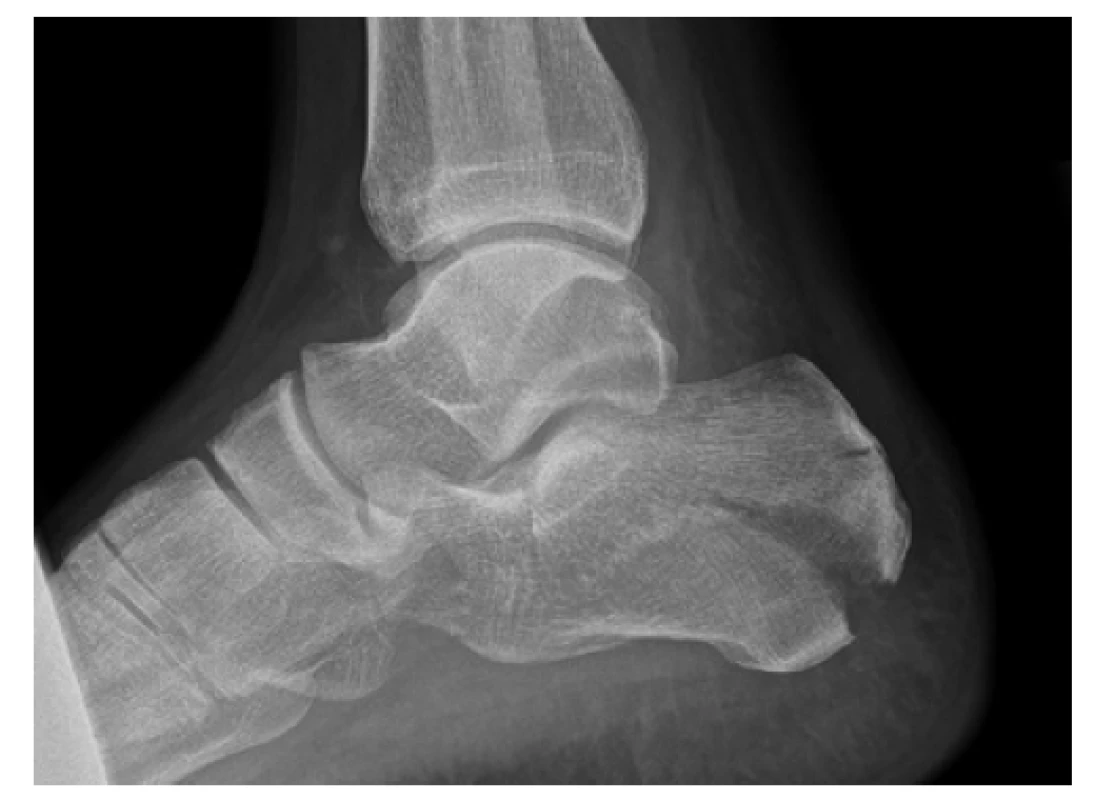
Základem moderní diagnostiky a z ní vycházející léčby intraartikulárních zlomenin je některý z klasifikačních systémů, založených na výpočetní tomografii. V našich zemích jsou nejčastěji používány systémy dle Sanderse či Zwippa. Z práce prof. Zwippa [8] vychází rovněž aktuální AO/OTA klasifikace. U obou těchto systémů byla prokázána prediktivní hodnota tíže trvalých funkčních následků. Nejčastěji užívaná klasifikace dle Sanderse hodnotí závažnost zlomeniny na základě počtu lomných linií v zadním subtalárním kloubu (Obr. 2). Ostatní klasifikace zde pro jejich malé využití v našich podmínkách neuvádíme, autoři Schepers a kol. jich pro svou srovnávací studii v literatuře dohledali celkem 49 pro konvenční rentgenové snímky a 15 pro výpočetní tomografii [9].
Obr. 2. CT rekonstrukce v transverzální rovině, zobrazující dvě lomné linie zasahující subtalární kloub, tedy zlomeninu typu III ab v klasifikačním systému dle Sanderse
Fig. 2: CT reconstruction in transversal plane showing two fracture lines through the subtalar joint, corresponding to Sanders classification type III ab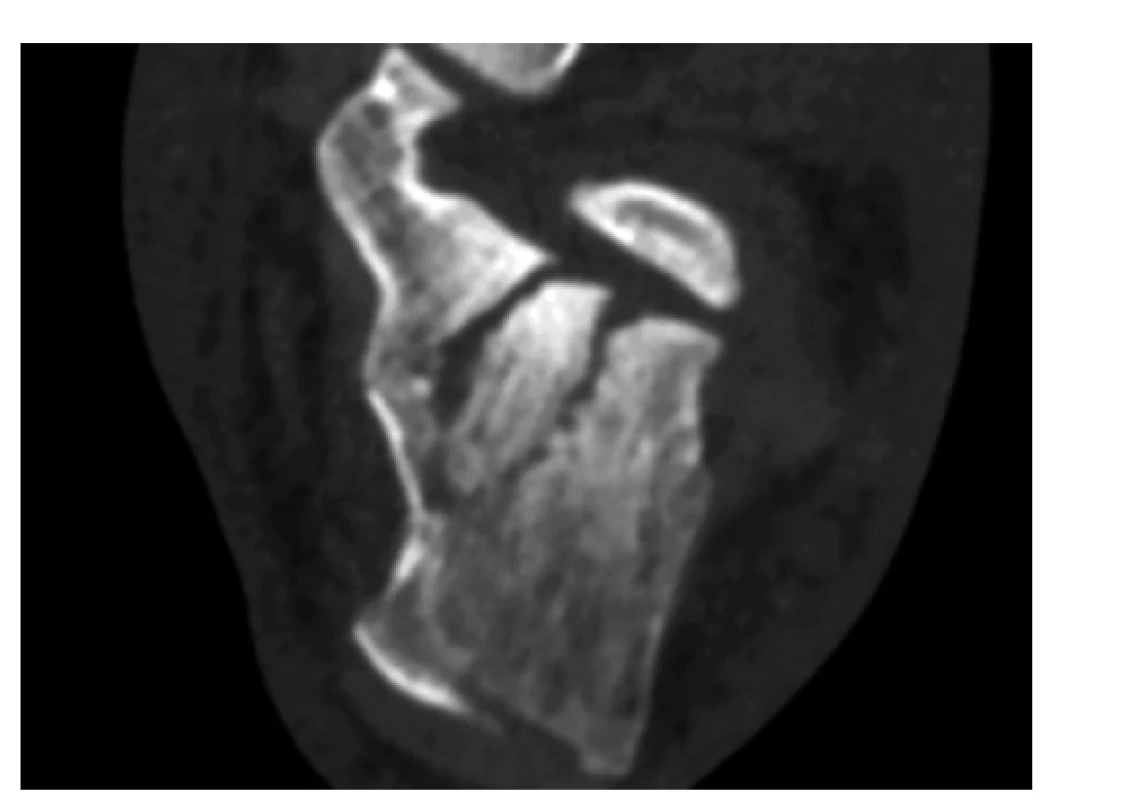
Vyšetření výpočetní tomografií poskytuje zásadní informace při plánování operačního postupu. Dvoudimenzionální (2D) rekonstrukce umožňují spolehlivé zhodnocení osy patní kosti, změny architektoniky zadonoží, pozice a ev. dislokace jednotlivých fragmentů. U komplexních tříštivých zlomenin používáme s výhodou trojdimenzionální (3D) rekonstrukce se subtrakcí talu a kuboidu, pro snazší vizualizaci kloubních ploch.
Možnosti ošetření
Metod terapie zlomenin kalkanea je známa celá řada a v současné literatuře není jasná shoda v jejich volbě. Jako absolutní indikace k operační léčbě se obecně považují zlomeniny otevřené či hrubě dislokované, které tlakem fragmentů ohrožují vitalitu kožního krytu. Naopak pro zvolení konzervativní léčby mimo obecných faktorů přispívají ve velké míře i behaviorální návyky pacienta. Jako ošetřující lékaři se v praxi často rozhodujeme na základě kombinace typu a závažnosti zlomeniny, osobní anamnézy a pohovoru s pacientem. Studie autorů Brauer a kol. porovnávala ekonomické dopady mezi konzervativní a operační léčbou po dobu 4 let od úrazu [10]. Operační léčba představovala úsporu téměř 19 000 CA$, především díky kratší pracovní neschopnosti. I to může přispívat k rozhodovacímu procesu.
Konzervativní postup
Volíme u nedislokovaných zlomenin, zlomenin extraartikulárních bez tlaku na měkké tkáně a hrubé dislokace nebo u pacientů z různých důvodů kontraindikovaných k operační léčbě. Moderní koncept takzvané funkčně-konzervativní léčby spočívá v časné rehabilitaci hybnosti hlezna a nohy bez imobilizace, antiedematózních opatřeních, chůzi bez došlapu po dobu 6−8 týdnů a analgetické terapii. Takto lze u správně selektovaných pacientů dosáhnout velmi dobrých výsledků. Avšak přehled publikovaný Sharrem a kol. (2015) [11] uvádí tendenci k horšímu funkčnímu výsledku u konzervativního postupu s až 6× vyšší četností nutné artrodézy proti operačním postupům. Do úvahy je třeba vzít i fakt, že při ev. subtalární artrodéze v poúrazovém terénu bez prvotní repozice je zákrok často technicky náročnější s nutností použití kostního štěpu [12].
Mylně aplikovanou metodou konzervativní terapie, která je stále používána, je imobilizace sádrovou dlahou, a to jako dočasné řešení před osteosyntézou, nebo i definitivní ošetření. Tato imobilizace nepřináší žádný benefit, naopak vede k rozvoji bolestí, zásadně ohrožuje měkkotkáňový kryt zadonoží a může vést i k rozvoji kompartment syndromu nohy. Proto doporučujeme sádrové dlahy v léčbě zlomenin kalkanea nikdy neužívat [13].
Zevní fixace
Využívá se především v první fázi ošetření hrubě dislokovaných zlomenin, zlomenin komplikovaných kompartment syndromem nohy nebo zlomenin otevřených. Jako definitivního ošetření se užívá zřídka, pouze pokud měkké tkáně neumožňují vnitřní osteosyntézu, jelikož je tato metoda zatížena relativně vyšší mírou infekčních komplikací a horšími funkčními výsledky [14]. Zevní fixátor standardně nakládáme na vnitřní stranu nohy tak, abychom umožnili v další době konverzi některým ze zevních přístupů (Obr. 3).
Obr. 3. Naložený zevní fixátor na tříštivou zlomeninu kalkanea
Schanzovy šrouby zavedeny do 1. metatarsu, krčku talu a tuberu patní kosti.
Fig. 3: External fixator placed on a comminuted calcaneal fracture
Pins are inserted into the 1st metatarsal, talar neck and calcaneal tuberosity.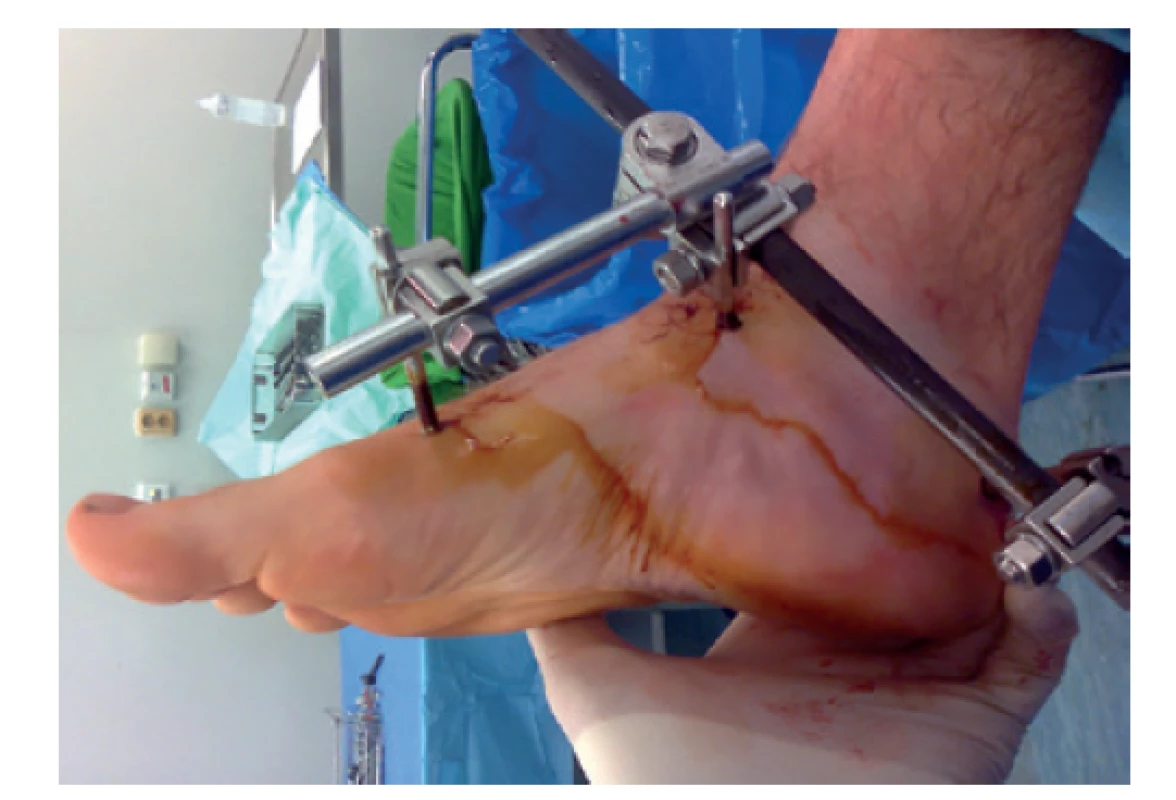
Miniinvazivní metody
V posledních letech je patrný trend ke snaze o miniinvazivní ošetřování, které s sebou přináší nižší míru rizika především ranných komplikací oproti rozšířenému laterálnímu přístupu [12,15]. Obecně se využívají při léčbě méně složitých zlomenin, nicméně spektrum jejich indikace se zvětšuje spolu se zkušeností chirurga. Můžeme mezi ně zařadit limitovaný sinus tarsi přístup a metody perkutánní včetně artroskopicky asistovaných. Obecně lze říci, že miniinvazivní metody umožňují časnější ošetření, čímž snižují počet hospitalizačních dní. K výkonu přistupujeme co nejdříve, ideálně do týdne od úrazu. Peroperačně používáme k usnadnění repozice střední distraktor, nakládaný z mediální strany. Z materiálů máme na výběr dlahovou osteosyntézu (z moderních implantátů např. anterolaterální úhlově stabilní dlaha), nitrodřeňové hřeby (C-NAIL, Calcanail), šroubovou syntézu a dnes již zřídka využívanou prostou perkutánní transfixaci Kirschnerovými dráty podle Štulíka a Stehlíka [16]. Volba implantátu je preferencí chirurga, četné biomechanické studie nenacházejí podstatnějších rozdílů v pevnosti či míře selhání (Obr. 4, 5).
Obr. 4. Rentgenový snímek osteosyntézy pomocí anterolaterální VA-CLP dlahy v kombinaci se zanořitelnými kompresními šrouby (HCS – vše DePuy Synthes)
Fig. 4: Postoperative X-ray, showing osteosynthesis using anterolateral VA-CLP plate in combination with countersinkable compression screws (HCS – all DePuy Synthes implants)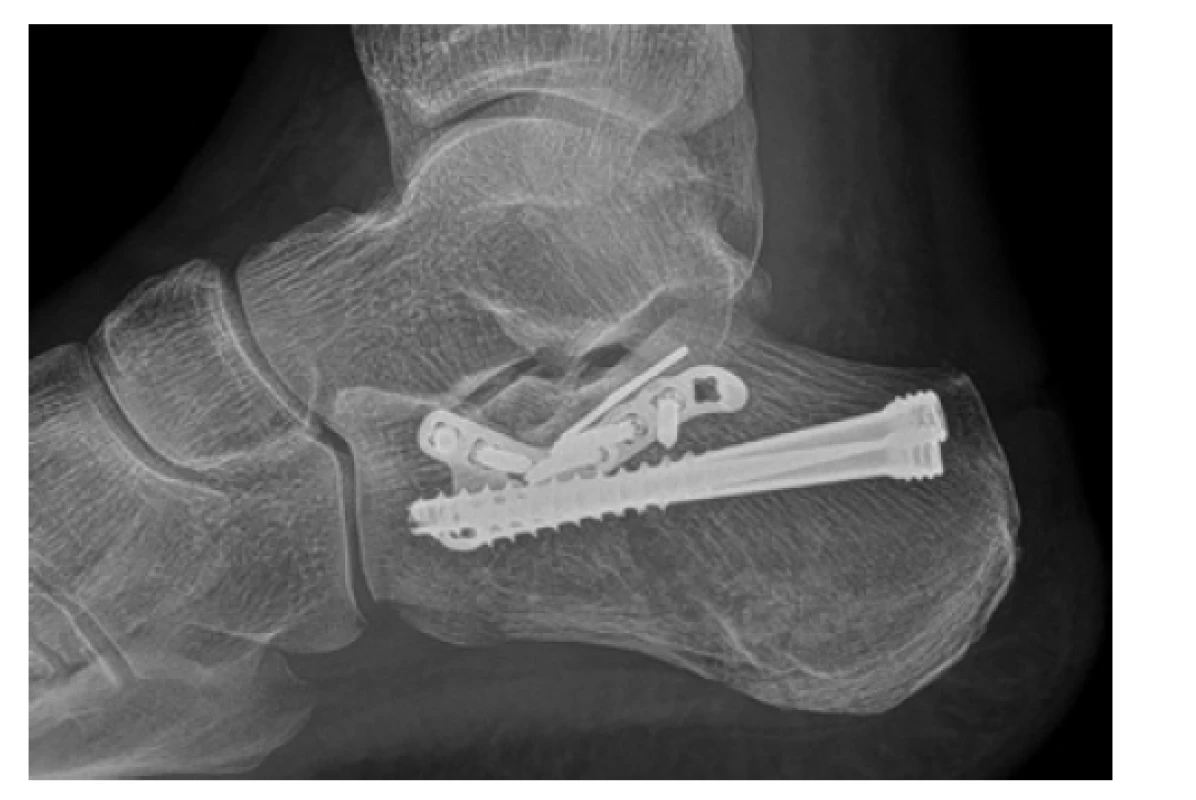
Obr. 5. Rentgenový snímek osteosyntézy kalkanea nitrodřeňovým hřebem C-Nail (Medin) a refixací kostěnné avulze horního peroneálního poutka 2,7mm šrouby
Fig. 5: Postoperative X-ray of calcaneal intramedullary nailing using the C-nail (Medin) with refixation of superior peroneal retinaculum using 2.7 mm screws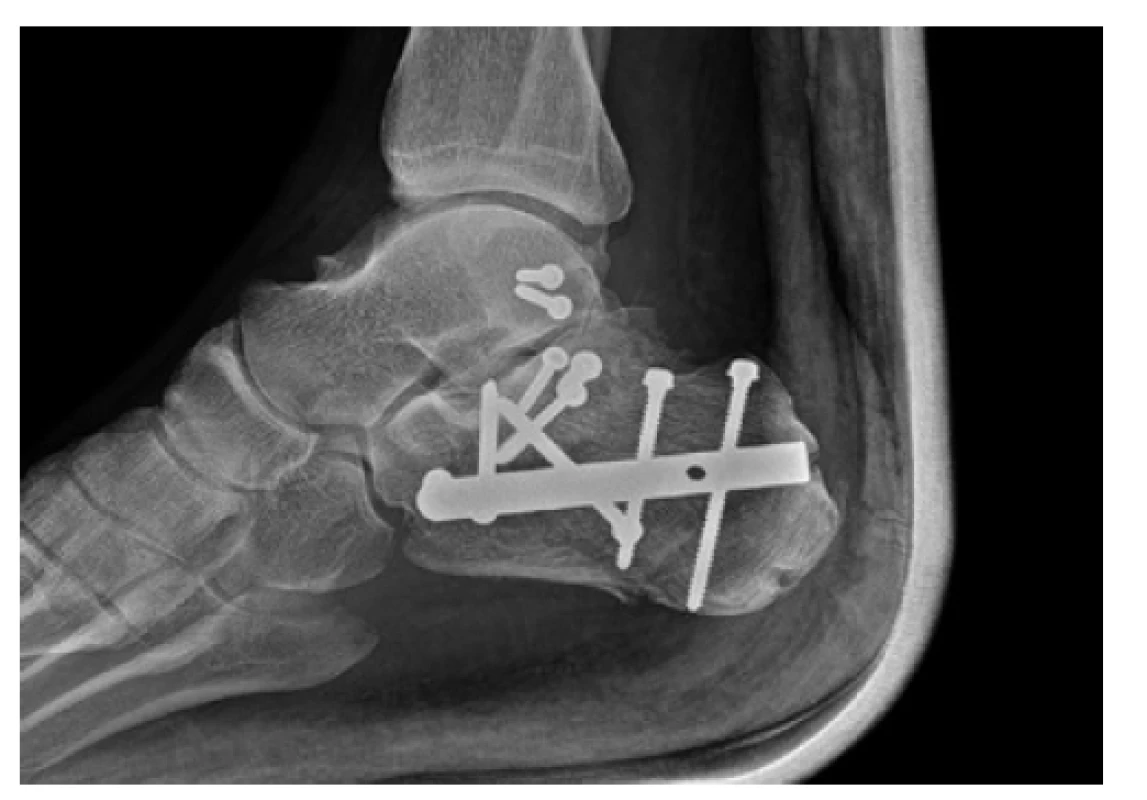
ORIF
Z anglického „open reduction and internal fixation“, tedy otevřená repozice a vnitřní osteosyntéza byla a je považována za dominující metodu ošetření. Zlatým standardem při této volbě je rozšířený laterální přístup, popsaný autory Letournelem a Benirschkem a popularizovaný například autory Zwippem, Sandersem a Sangeorzanem [8,17,18]. Umožňuje velmi dobrý přehled v oblasti zlomeniny a možnosti přímé, opticky kontrolované repozice. Využít lze prakticky jakýkoli implantát, téměř výhradně se však používá pro dlahovou osteosyntézu tříštivých zlomenin, dnes především pomocí nízkoprofilové úhlově stabilní dlahy umožňující variabilní úhel zavedení šroubů (Obr. 6). Vzhledem k lokalitě a velikosti odklápěného laloku je však zatížen poměrně vysokým procentem pooperačních komplikací (nekróza rány, hematom či infekt). Jako užitečný tip ke snížení výskytu raných komplikací lze uvést závěry autorů Freeman a kol. [19], kdy dorzální raménko přístupu směřuje k dorzální středové čáře, čímž se vyhýbá n. suralis a větvím a. fibularis, které vyživují měkké tkáně v oblasti laloku.
Obr. 6. Rentgenový snímek dlahové osteosyntézy VA-CLP dlahou (DePuy Synthes) umožňující širokou škálu možností osazení šrouby s variabilním úhlem zavedení
Fig. 6: Postoperative X-ray of osteosynthesis using VA-CLP plate (DePuy Synthes) offering a wide variety of screw combinations and variable angle of insertion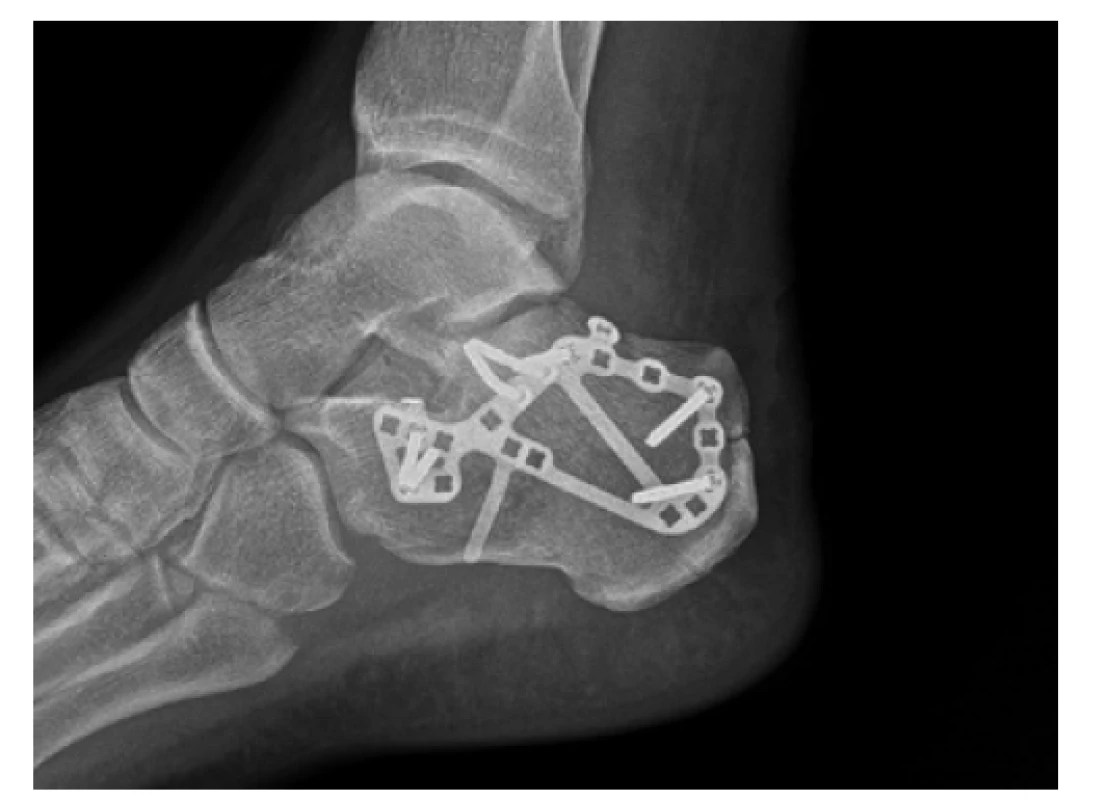
Z ostatních přístupů využívaných pro otevřenou osteosyntézu zde zmíníme dále mediální (původně popsaný McReynoldsem [20]) pro ošetření zlomenin v oblasti sustentaculum tali a mediální stěny nebo tzv. „sinus tarsi“ přístup, který vychází z přístupu Palmerova a obecně se řadí spíše k miniinvazivním, avšak ve své rozšířené verzi jej lze využít i pro komplikované typy zlomenin.
Primární subtalární artrodéza
Jedná se o mírně kontroverzní alternativní ošetření nejkomplikovanějších zlomenin, klasifikačně především Sanders IV, u kterých je anatomická repozice kloubní plochy obtížná a často nemožná. Technicky se provede repozice a obnovení výšky, šířky a délky patní kosti, dokončí se snesení chrupavek a provede se déza šrouby nebo kombinací šroubů a dlahy. V práci autoři Dingemans a kol. argumentují obdobným klinickým výsledkem jako při prosté osteosyntéze, časnější možností zátěže a nižší mírou reoperací. Zároveň uvádějí vyšší bodové hodnocení AOFAS skóre u pacientů, kteří podstoupili artrodézu primárně, oproti primární osteosyntéze s následnou dézou [21].
Indikační a terapeutickou rozvahu, která probíhá na našem pracovišti, bychom mohli shrnout takto:
U zlomenin otevřených nebo ohrožujících kontinuitu kožního krytu svojí hrubou dislokací provádíme urgentní ošetření rány, zavřenou repozici a naložení zevní fixace. Pokud se jedná o zlomeninu nesplňující předchozí kritéria, je i tak vhodné pacienta přijmout k hospitalizaci. Ta nám dává prostor pro doplnění CT vyšetření a ověření compliance pacienta. Pacienty nad 65 let věku, polymorbidní, diabetiky léčené inzulinem, silné kuřáky, alkoholiky či drogově závislé léčíme nadále obvykle konzervativně nebo za použití zevního fixátoru jako definitivního ošetření u hrubých dislokací, v krajním případě některou z miniinvazivních metod, nejčastěji artroskopicky asistovanou repozicí a osteosyntézou šrouby [22]. Fyzicky aktivní pacienty s dobrou compliance k léčbě či jednodušším typem zlomeniny léčíme chirurgicky miniinvazivními metodami navzdory přítomnosti rizikových faktorů [12].
Ve zbylých případech po pohovoru s pacientem volíme některou z operačních metod popsaných výše. Časové okno mezi úrazem a operací je závislé na zvolené metodě. Od artroskopicky asistovaných perkutánních výkonů, které můžeme provádět obvykle již od prvního dne, až po dlahovou osteosyntézu rozšířeným laterálním přístupem, kde vyčkáváme co nejlepšího lokálního stavu a příznaku vrásky, což trvá obvykle do dvou týdnů. Delší časový odstup je spojován s vyšším rizikem výskytu poruch hojení a infekčních komplikací [12,13]. Jednodušší zlomeniny ošetřujeme méně invazivními metodami, složitější většinou otevřenou repozicí a vnitřní osteosyntézou.
Komplikace
Základním předpokladem úspěšné operační terapie je taková indikační rozvaha, která významně redukuje faktory ovlivňující hojení, jelikož nejhorší funkční výsledky jsou u pacientů s operačním řešením a zároveň špatnou repozicí zlomeniny nebo u pacientů, kteří prodělali po chirurgické léčbě závažné komplikace [12]. Obecně se předpokládá vyšší procento měkkotkáňových a infekčních komplikací u rozšířeného laterálního přístupu, oproti sinus tarsi přístupu až 5x [15]. Je proto žádoucí omezit vlivy nejvíce horšící prognózu hojení, jako jsou poruchy periferních cév (ICHDK), diabetes mellitus, obezita, nikotinismus a narkomanie [11,12,23]. Průměrné riziko všech ranných komplikací v evropských podmínkách je 12,1 % a riziko hlubokého infektu 3,8 % [23]. K jejich snížení mimo selekce pacientů přispívá i správné načasování operačního zákroku, tedy vyčkat tzv. „wrinkle sign“, příznaku vrásky, kterou lze vytvořit po dostatečném opadnutí otoku na laterální straně paty [24].
Další forma komplikací pochází z osteosyntézy jako takové. Může se jednat o nedostatečnou repozici, vedoucí časně k rozvoji poúrazové artrózy a dále malpozici osteosyntetického materiálu, například do subtalárního nebo kalkaneokuboidního kloubu. Prominence materiálu do kloubní plochy nutí k reviznímu výkonu nebo rovněž urychluje rozvoj artrózy. Možnosti peroperační kontroly pomocí prosté radiografie jsou vzhledem ke složité anatomii kalkanea poměrně omezené [25], užitečné jsou Brodénovy projekce. Proto je dnes již téměř standardem pooperační nebo peroperační CT kontrola či endoskopie kloubu. Objevují se však klinicko-anatomické práce, jak se těchto komplikací, pokud možno vyvarovat [26,27]. Ke komplikacím osteosyntézy řadíme i její selhání. Závěry různých biomechanických studií se mírně liší, nicméně se zdá, že mezi jednotlivými metodami nejsou jasné statisticky významné rozdíly [28–31]. Prevencí selhání osteosyntézy u zlomenin v osteoporotickém terénu může být použití úhlově stabilní dlahy, která je nejprve komprimována ke kosti konvenčním šroubem [32]. Mírně opomíjenou komplikací je rozvoj equinózní deformity nohy z důvodu zkratu Achillovy šlachy při zanedbání pooperační rehabilitace.
Pokud se zaměříme na komplikace ve formě poruch hojení měkkých tkání, setkáváme se nejčastěji s rannou nekrózou, hematomem dislokujícím lalok, infekcí měkkých tkání povrchovou či hlubokou, související s kolonizací osteosyntetického materiálu, a s osteomyelitidou. Právě objemnější hematom pod lalokem může snižovat perfuzi okrajů rány, vést k rozvoji nekróz a sloužit jako živný substrát pro kolonizaci bakteriemi. Typicky se projevuje lokalizovaným otokem laloku a vyhlazenou, lesklou kůží. Při podezření jej lze snadno verifikovat sonograficky a odlišit tak od prostého otoku. Jeho potvrzení je indikací k revizi a evakuaci.
U povrchových nekróz s jinak klidnou ránou můžeme vyčkat spontánního odloučení během pravidelných ambulantních kontrol. U časného pooperačního infektu provádíme debridement rány a antibiotickou léčbu dle citlivosti, u hlubokých po dosažení alespoň 6 týdnů od výkonu extrakci kovu. U hlubokých infektů pozdních či časných s fulminantním průběhem jsme nuceni provést časnou extrakci kovu, ev. stabilizaci zevní fixací a sanaci kostního ložiska s použitím antibiotického cementového spaceru, bioskla s primární či odloženou spongioplastikou [24] (Obr. 7, 8). Při konzervativním postupu lze očekávat komplikace především ve formě symptomatických artrotických změn, změny tvaru zadnoží a poruch nožní klenby. To může působit kromě bolestí i poškození šlach směřujících k noze, poruchy chůze, rozvoj artrózy níže umístěných kloubů nohy a rozvoj silných bolestí. V rámci léčby se uplatňuje individualizovaná ortotická obuv či její úpravy a fyzikální rehabilitační procedury. Chirurgická léčba zahrnuje různé formy korekčních dézových výkonů na subtalárním kloubu či složitějších korekcí zadonoží.
Obr. 7. Hluboký infekt po osteosyntéze patní kosti
Zde patrný stav po extrakci kovu z rozšířeného laterálního přístupu, exstirpaci infikovaných fragmentů a oživení do vitální kostní tkáně.
Fig. 7: Deep infection following primary osteosynthesis
Local situation after plate removal from the extended lateral approach; exstirpation of sequestrae and necrotic bone is shown.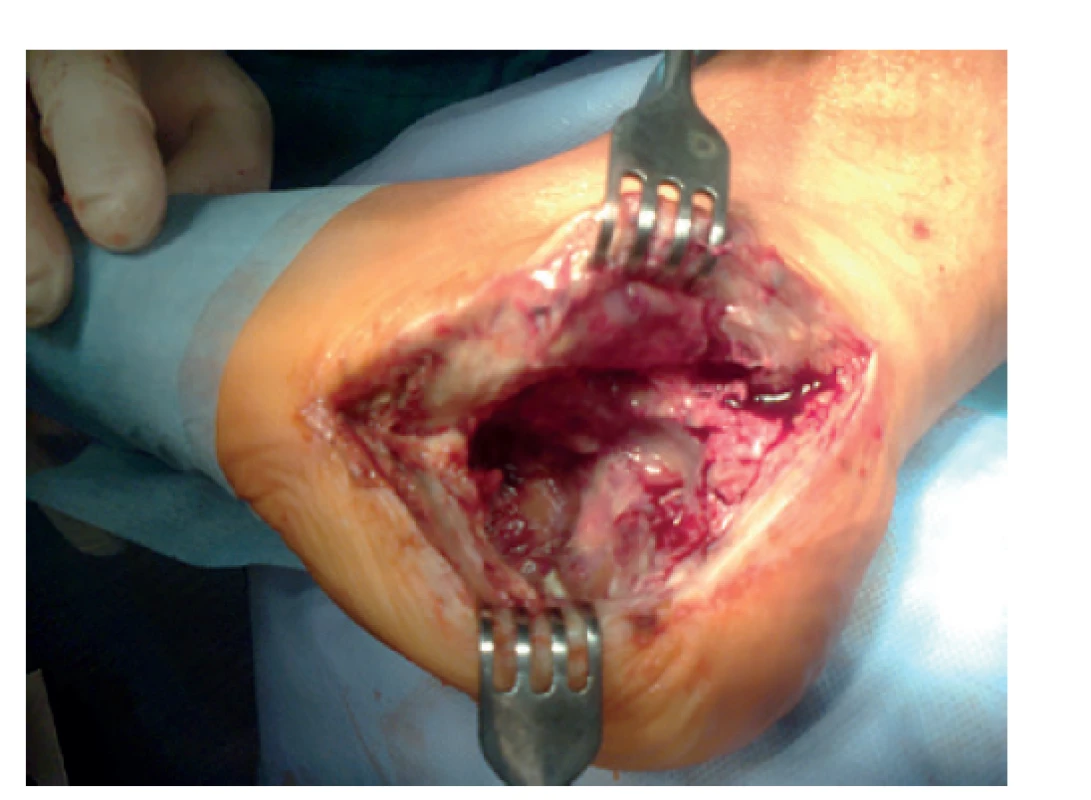
Obr. 8. Kostní defekt vyplněn spongioplastikou v druhé etapě metody podle Masqueleta po extrakci cementového spaceru
Fig. 8: Bone defect filled with autologous cancellous bone graft in the second stage of the Masquelet technique after removal of the cement spacer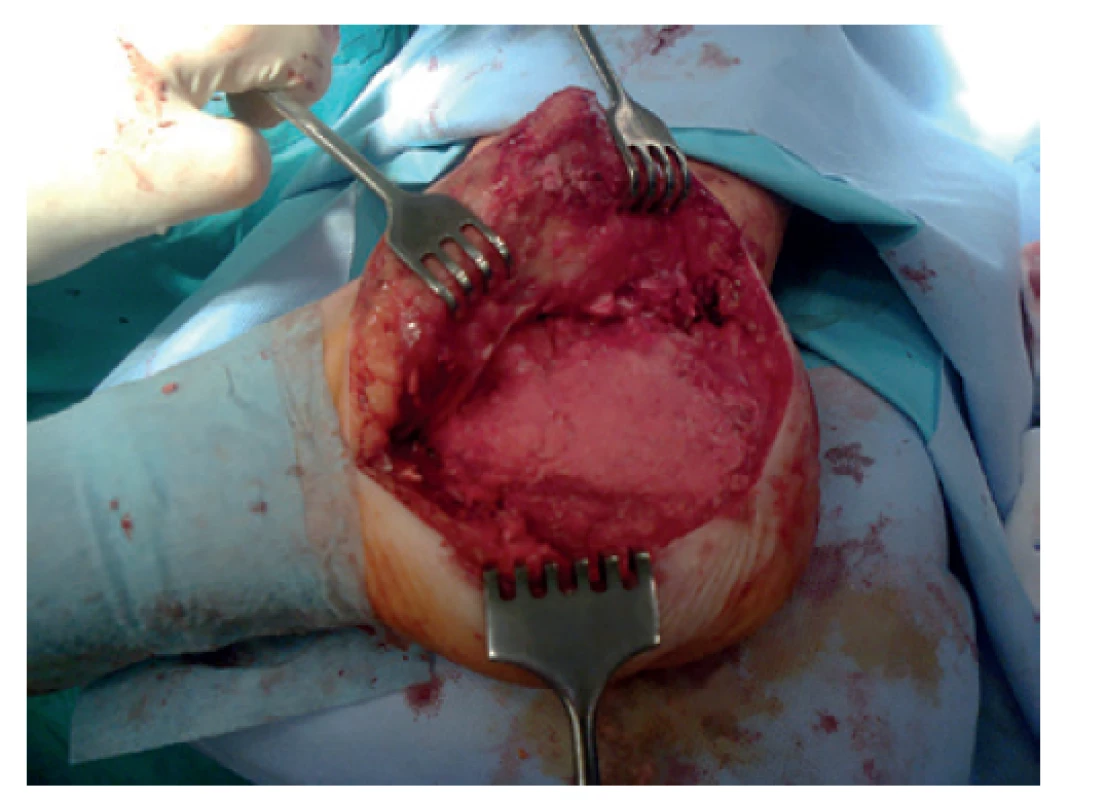
Nedílnou skupinou komplikací při léčbě zlomenin je prodloužené hojení a vznik pakloubů. Ty častěji vznikají u konzervativně léčených dislokovaných zlomenin kal - kanea a u zlomenin s nedostatečnou repozicí a osteosyntézou. Léčba spočívá v kombinaci jedné či více metod (in situ subtalární artrodézy, distrakční artrodézy s použitím kostního štěpu a korekčních osteotomií) tak, abychom obnovili tvar a osu zadonoží, podobně jako při léčbě prostých deformit [13].
ZÁVĚR
Zlomeniny kalkanea přinášejí náročnou léčbu pro pacienta i lékaře a značnou socio-ekonomickou zátěž pro společnost. Obecně přijímaným faktem je dnes prospěch pacientů z operační terapie dislokovaných intraartikulárních zlomenin. Úspěch léčby se odvíjí již od prvotního rozhodnutí, které pacienty léčit konzervativně a které invazivně. Mimo absolutní indikace k operaci všeobecně platí, že z konzervativní terapie profitují především pacienti se špatným sociálním a ekonomickým zázemím, senioři, nespolupracující, těžcí kuřáci a lidé se závažnými komorbiditami [21].
Základem diagnostiky a plánování léčby je radiodiagnostika – provedení prostých RTG snímků a u tříštivých zlomenin i plánovací 2D, eventuálně 3D CT vyšetření. Při dalším kroku lze vybrat nejvhodnější metodu ošetření v závislosti na konkrétním typu zlomeniny, stavu měkkých tkání a schopnostech a možnostech chirurga.
S volbou operačního přístupu a implantátu úzce souvisí timing operace. Miniinvazivní metody je vhodné provést co nejdříve, jelikož s pokračujícími hojivými změnami může být manipulace s fragmenty a jejich repozice obtížná až nemožná. Naopak u rozšířeného laterálního přístupu vyčkáváme maximálního opadnutí otoku a zklidnění lokálního stavu kožního krytu. Neprovádíme imobilizaci, naopak pouze lehkou elastickou bandáž a pobízíme pacienta k časné rehabilitaci hybnosti hlezna a nohy jako prevence zkratu Achillovy šlachy a otoku. Několik pooperačních hospitalizačních dní sledujeme rozšířený laterální přístup a při podezření na rozvoj hematomu pod lalokem provedeme UZ k ověření a následně revizi rány a evakuaci hematomu jako prevenci rozvoje dalších komplikací. Pooperačně je nutná chůze bez došlapu s maximálním odlehčením končetiny obvykle po dobu 4−12 týdnů v závislosti na typu zlomeniny.
Při poruchách hojení měkkých tkání ponecháváme drobné povrchové ranné nekrózy ke spontánnímu odloučení. Větší nekrózy celé tloušťky laloku je nutné odstranit a krýt vzniklý defekt eventuální lalokovou plastikou. Časný pooperační infekt léčíme antibiotiky dle platných algoritmů lokálního antibiotického centra. Hluboký infekt s kolonizací materiálu je možné mitigovat antibiotickou terapií po dobu 4−6 týdnů, po uplynutí této doby je již možná extrakce kovu s malým rizikem selhání repozice. Osteomyelitidu řešíme extrakcí kovu, sanací ložiska s nutnou exstirpací avitálních fragmentů a výplní vzniklého defektu biosklem či antibiotickým cementovým spacerem pro dvoudobé řešení.
Potíže v subtalárním či kalkaneokuboidním kloubu po zhojení zlomeniny řešíme chirurgicky revizí a uvolněním kloubu při jeho artrofibróze nebo některou z artrodéz při destrukci kloubních ploch a artróze. Pro primárně neošetřená poranění, která vedou ke změně architektoniky klenby a ovlivnění dynamické funkce nohy, často znemožňující stereotyp chůze, máme k dispozici paletu korekčních výkonů ve formě osteotomií a artrodéz.
Nejhorší funkční výsledky po osteosyntéze kalkanea jsou uváděny u případů, kdy se nepodařilo dosáhnout anatomické rekonstrukce. Tak jako v jiných lokalitách je i při terapii zlomenin kalkanea nutná erudice a určitá zkušenost chirurga. Toho lze vzhledem k počtu případů ročně na 100 000 obyvatel obtížně dosáhnout především v menších okresních nemocnicích. V takovýchto případech je vhodné pacienty referovat k definitivnímu ošetření v nadřazeném pracovišti. Před sekundárním transportem je nutné provést pouze primární ošetření zavřenou repozicí s naložením zevního fixátoru u hrubě dislokovaných a otevřených zlomenin, v opačném případě postačí lehká elastická bandáž a transport pacienta po vlastní ose, sádrovou dlahu nenakládáme.
Konflikt zájmů
Autoři článku prohlašují, že nejsou v souvislosti se vznikem tohoto článku ve střetu zájmů a že tento článek nebyl publikován v žádném jiném časopise, s výjimkou kongresových abstrakt a doporučených postupů.
MUDr. Vít Bába
Klinika úrazové chirurgie MNUL
Sociální péče 3316/12a
Ústí nad Labem, 401 13
e-mail: vit.baba@kzcr.eu
ORCID: 0000-0003-4739-8397
Zdroje
1. Epstein N, Chandran S, Chou L. Current concepts review: Intra-articular fractures of the calcaneus. Foot Ankle Int. 2012;33(1):79–86. doi:10.3113/ FAI.2012.0079.
2. Sengodan VC, Amruth KH, Karthikeyan. Bohler’s and Gissane angles in the Indian population. J Clin Imaging Sci. 2012;2 : 77. doi:10.4103/2156-7514.104310.
3. Mitchell MJ, McKinley JC, Robinson CM. The epidemiology of calcaneal fractures. Foot. 2009;19(4):197–200. doi:10.1016/j. foot.2009.05.001.
4. Humphrey JA, Woods A, Robinson AHN. The epidemiology and trends in the surgical management of calcaneal fractures in England between 2000 and 2017. Bone Joint J. 2019;101-B(2):140–46. doi:10.1302/0301-620X.101B2.BJJ-2018 - 0289.R3.
5. Bohl DD, Nathaniel T, Samuel AM, et al. A study of 14 516 patients in the American College of Surgeons National Trauma Data Bank. Foot Ankle Spec. 2017;10(5):402–10. doi:10.1177/1938640016679703.
6. Kannus P, Niemi S, Sievänen H, et al. Fall-induced fractures of the calcaneus and foot in older people: nationwide statistics in Finland between 1970 and 2013 and prediction for the future. Int Orthop. 2016;40(3):509−512. doi:10.1007/ s00264-015-2875-7.
7. Essex-Lopresti P. The mechanism, reduction technique, and results in fractures of the os calcis. Br J Surg. 1952;39(157):395−419. doi:10.1002/ bjs.18003915704.
8. Zwipp H, Tscherne H, Thermann H, et al. Osteosynthesis of displaced intraarticular fractures of the calcaneus. Clin Orthop Relat Res. 1993;290 : 76–86. doi:10.1097/00003086-199305000 - 00011.
9. Schepers T, Lieshout EMM Van, Ginai AZ, et al. Calcaneal fracture classification: A comparative study. J Foot Ankle Surg. 2009;48(2):156–62. doi:10.1053/j. jfas.2008.11.006.
10. Brauer CA, Manns BJ, Ko M, et al. An economic evaluation of operative compared with nonoperative management of displaced intra-articular calcaneal fractures. J Bone Joint Surg Am. 2005;87(12):2741 – 2749. doi:10.2106/JBJS.E.00166.
11. Sharr PJ, Mangupli MM, Winson IG, et al. Current management options for displaced intra-articular calcaneal fractures: Non-operative, ORIF, minimally invasive reduction and fixation or primary ORIF and subtalar arthrodesis. A contemporary review. Foot Ankle Surg. 2016;22(1):1−8. doi:10.1016/j.fas.2015.10.003.
12. Rammelt S, Sangeorzan BJ, Swords MP. Calcaneal fractures − should we or should we not operate? Indian J Orthop. 2018;52(3):220–30. doi:10.4103/ortho. IJOrtho_555_17.
13. Rammelt S, Zwipp H. Calcaneus fractures: Facts, controversies and recent developments. Injury 2004;35(5):443–61. doi:10.1016/j.injury.2003.10.006.
14. Hoeve S Van, Poeze M. Outcome of minimally invasive open and percutaneous techniques for repair of calcaneal fractures: A systematic review. J Foot Ankle Surg. 2016;55(6):1256−1263. doi:10.1053/j.jfas.2016.07.003.
15. Kwon JY, Guss D, Lin DE, et al. Effect of delay to definitive surgical fixation on wound complications in the treatment of closed, intra-articular calcaneus fractures. Foot Ankle Int. 2015;36(5):508–517. doi:10.1177/1071100714565178.
16. Stulik J, Stehlik J, Rysavy M, et al. Minimally - invasive treatment of intra-articular fractures of the calcaneum. J Bone Joint Surg Br. 2006; 88(12):1634–1641. doi:10.1302/0301-620X.88B12.17379.
17. Sanders R, Vaupel ZM, Erdogan M, et al. Operative treatment of displaced intraarticular calcaneal fractures: Long-term (10-20 years) results in 108 fractures using a prognostic CT classification. J Orthop Trauma 2014;28(10):551–563. doi:10.1097/BOT.0000000000000169.
18. Benirschke SK, Sangeorzan BJ. Extensive intraarticular fractures of the foot. Surgical management of calcaneal fractures. Clin Orthop Relat Res. 1993 Jul;(292):128−134.
19. Freeman BJC, Duff S, Allen PE, et al. The extended lateral approach to the hindfoot. J Bone Joint Surg Br. 1998;80(1):139−142. doi:10.1302/0301-620x.80b1.7987.
20. Burdeax B. Reduction of calcaneal fractures by the McReynolds medial approach technique and its experimental basis. Clin Orthop Relat Res. 1983 Jul – Aug;(177):87−103.
21. Dingemans SA, Meijer ST, Backes M, et al. Outcome following osteosynthesis or primary arthrodesis of calcaneal fractures: A cross-sectional cohort study. Injury 2017;48(10):2336−2341. doi:10.1016/j. injury.2017.08.027.
22. Kopp L, Obruba P, Mišičko R, et al. Artroskopicky asistovaná osteosyntéza kalkanea: klinické a rentgenologické výsledky prospektivní studie. Acta Chir Orthop Traumatol Cech. 2012;79(3):228–232.
23. Backes M, Spierings KE, Dingemans SA, et al. Evaluation and quantification of geographical differences in wound complication rates following the extended lateral approach in displaced intra-articular calcaneal fractures – A systematic review of the literature. Injury 2017;18(10):2329−2335. doi:10.1016/j. injury.2017.08.015.
24. Clare MP, Crawford WS. Managing complications of calcaneus fractures. Foot Ankle Clin. 2017;22(1):105–116. doi:10.1016/j. fcl.2016.09.007.
25. Kendoff D, Citak M, Gardner M, et al. Three-dimensional fluoroscopy for evaluation of articular reduction and screw placement in calcaneal fractures. Foot Ankle Int. 2007;28(11):1165–1171. doi:10.3113/FAI.2007.1165.
26. Wang ZJ, Huang XL, Chu YC, et al. Applied anatomy of the calcaneocuboid articular surface for internal fixation of calcaneal fractures. Injury 2013;44(11):1428–1430. doi:10.1016/j.injury.2012.08.023.
27. Bába V, Kopp L, Cihlář J, et al. Anthropometry of the human calcaneus and orientation of the articular facet for the cuboid bone as a basis for anatomically correct positioning of osteosynthetic screws in fracture treatment. Ann Anat. 2020;232 : 151–548. doi:10.1016/j. aanat.2020.151548.
28. Reinhardt S, Martin H, Ulmar B, et al. Interlocking nailing versus interlocking plating in intra-articular calcaneal fractures: A biomechanical study. Foot Ankle Int. 2016;37(8):891−897. doi:10.1177/1071100716643586.
29. Goldzak M, Simon P, Mittlmeier T, et al. Primary stability of an intramedullary calcaneal nail and an angular stable calcaneal plate in a biomechanical testing model of intraarticular calcaneal fracture. Injury 2014;45:S49–53. doi:10.1016/j.injury. 2013.10.031.
30. Nelson JD, Mciff TE, Moodie PG, et al. Biomechanical stability of intramedullary technique for fixation of joint depressed calcaneus fracture. Foot Ankle Int. 2010;31(3):229–35. doi:10.3113/ FAI.2010.0229.
31. Jordan MC, Fuchs K, Heintel TM, et al. Are variable-angle locking screws stable enough to prevent calcaneal articular surface collapse? A biomechanical study. J Orthop Trauma 2018;32(6):e204−209. doi:10.1097/BOT.0000000000001147.
32. Illert T, Rammelt S, Drewes T, et al. Stability of locking and non-locking plates in an osteoporotic calcaneal fracture model. Foot Ankle Int. 2011;32(3):307–313. doi:10.3113/FAI.2011.0307.
Štítky
Chirurgia všeobecná Ortopédia Urgentná medicína
Článok vyšiel v časopiseRozhledy v chirurgii
Najčítanejšie tento týždeň
2021 Číslo 8- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Kombinace metamizol/paracetamol v léčbě pooperační bolesti u zákroků v rámci jednodenní chirurgie
- Antidepresivní efekt kombinovaného analgetika tramadolu s paracetamolem
-
Všetky články tohto čísla
- Úrazy a jejich komplikace − úrazová chirurgie dnes
- Zlomeniny patní kosti – současné trendy a problémy
- Akutní a inveterované ruptury Achillovy šlachy – současné diagnostické a terapeutické možnosti
- Retrospektivní analýza komplikací po sutuře Achillovy šlachy metodou podle Kesslera
- Řešení kostních defektů technikou indukované membrány podle Masqueleta
- Možnosti ošetření inveterované ruptury Achillovy šlachy – soubor kazuistik
- Spontánní kompartment syndrom předloktí – kazuistika
- Porucha hojení diafýzy stehenní kosti – biomechanika a biologie − kazuistika
- Rozhledy v chirurgii
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Zlomeniny patní kosti – současné trendy a problémy
- Akutní a inveterované ruptury Achillovy šlachy – současné diagnostické a terapeutické možnosti
- Řešení kostních defektů technikou indukované membrány podle Masqueleta
- Spontánní kompartment syndrom předloktí – kazuistika
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



