-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Metformin a ledviny
Metformin and kidneys
Metformin is currently recommended as the first-line drug for type 2 diabetic patients once the disease has been diagnosed. In addition to antihyperglycaemic effect, it has other effects which have a positive effect on cardiovascular risk. The greatest risk of metformin treatment is lactate acidosis, but its incidence is very low if the contraindications are observed. In spite of the fact that not all contraindications are observed in practice, the incidence of lactate acidosis demonstrably provoked by metformin does not grow. In spite of ongoing discussion on the subject, contraindications still include all states involving the risk of lactacidosis including renal insufficiency.
Key words:
metformin – renal function – lactate acidosis – metformin contraindications
Autoři: A. Šmahelová
Působiště autorů: Diabetologické centrum Kliniky gerontologické a metabolické Lékařské fakulty UK a FN Hradec Králové, přednosta prof. MUDr. Luboš Sobotka, CSc.
Vyšlo v časopise: Vnitř Lék 2008; 54(5): 535-540
Kategorie: Diabetes a urogenitální systém, Hradec Králové, 1.–2. června 2007
Souhrn
Metformin je v současnosti doporučován jako lék první volby u diabetiků 2. typu již na začátku diagnózy. Kromě antihyperglykemického účinku má ještě další účinky, které příznivě ovlivňují kardiovaskulární riziko. Nejzávažnějším rizikem léčby metforminem je laktátová acidóza, jejíž výskyt je ale při dodržení kontraindikací velice nízký. Všechny kontraindikace v praxi nejsou vždy dodrženy, a přesto se výskyt laktátové acidózy, prokazatelně vyvolané metforminem, nezvyšuje. Přes současnou diskusi zůstávají mezi kontraindikacemi nezpochybněny všechny stavy s rizikem rozvoje laktacidózy včetně renální insuficience.
Klíčová slova:
metformin - funkce ledvin - laktátová acidóza - kontraindikace metforminuÚvod
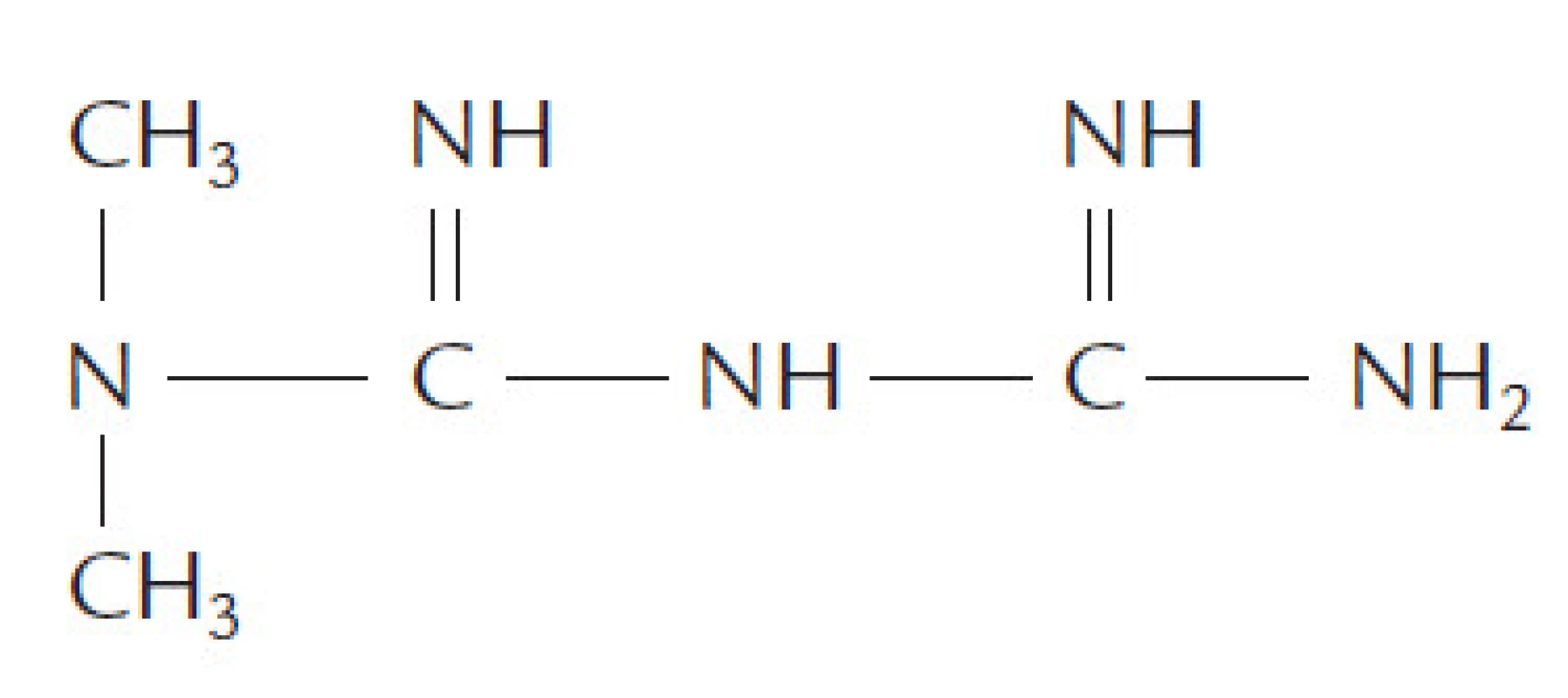
Metformin hydrochlorid (1,1-dimethylbiguanide hydrochlorid) je zástupce perorálních antidiabetik ze skupiny biguanidů, který je již několik desetiletí rutinně používán v léčbě DM2T (obr. 1). Přesto mechanizmus účinku metforminu není zcela vyjasněn. Za hlavní účinek je považována inhibice výdeje glukózy z jater, která se odehrává primárně v mitochondriích jaterních buněk [9]. Metabolické účinky metforminu v játrech pravděpodobně zahrnují aktivaci signálního enzymu AMP - aktivované proteinkinázy, který má pleiotrofní příznivé účinky na glukózový a lipidový metabolizmus. Metformin především podporuje supresi glukoneogeneze inzulinem, blokuje glukoneogenezi stimulovanou glukagonem a potlačuje glykogenolýzu [6]. Zvyšuje transport glukózy ve svalu a ukládání glykogenu. Snižuje oxidaci volných mastných kyselin až o třetinu, což může vysvětlit snížení inzulinové rezistence a nepřímé zlepšení funkce β-buněk pankreatu. Předpokládá se, že jeho vysoké hladiny ve stěně tenkého střeva snižují vstřebávání glukózy. Metformin významně nemění koncentraci laktátu v krvi po lačnění, zvyšuje jeho oxidaci a zrychluje přeměnu laktátu na glukózu. Postupně se v klinické praxi ukázalo, že při léčbě metforminem není potřebné monitorovat hladinu laktátu v krvi.
Metformin snižuje hladiny inzulinu, je tedy inzulin-šetřícím lékem. Zvýšení inzulinové senzitivity nebylo ve všech studiích s metforminem zcela jednoznačně prokázáno. Mechanizmus účinku metforminu je navíc zcela odlišný od mechanizmu účinku thiazolidindionů. Označení metforminu jako inzulinového senzitizéru není tedy zcela korektní. Až nedávno vyšlo najevo, že metformin blokuje enzym dipeptidázu-4 (DPP IV), a má tak i účinek blízký nové skupině antidiabetik - blokátorů enzymu DPP IV neboli gliptinů [5,8].
Farmakokinetika a metabolizmus metforminu
Metformin je primárně absorbován v tenkém střevě. Je dostupný v běžné, bezprostředně účinkující formě (IR - immediate-release) a ve formě s prodlouženým účinkem (XR). Biologická dosažitelnost tablety metforminu o síle 500 mg, který je požit nalačno, je 50-60 % [7]. Doba potřebná pro dosažení maximální koncentrace v plazmě je 0,9-2,6 hod pro okamžitě se uvolňující formu IR a 4-8 hod pro formu XR. Asi 90 % absorbované účinné látky je vyloučeno močí za 24 hod, a to glomerulární filtrací a tubulární sekrecí.
Distribuce metforminu je ve většině tkání podobná jako v periferní krvi. Vyšší koncentrace je v játrech a ledvinách, nejvyšší koncentrace metforminu jsou ve slinných žlázách a ve střevní stěně. Jídlo snižuje a oddaluje absorpci metformin hydrochloridu. U XR formy zvyšuje jídlo absorpci o 50 %, neovlivňuje u ní ale maximální koncentraci ani dobu potřebnou k dosažení maximální koncentrace. Z hlediska farmakologických procesů hrají tedy u metforminu důležitou roli ledviny.
Metformin a ledvinné funkce
V experimentu byla navozena u izolovaných nediabetických ledvin králíků 3hodinová akutní hyperglykemie, která způsobila dysfunkci endotelu cév. Metformin, podaný v 3hodinové infuzi, obnovil vazodilatační efekt acetylcholinu na renální cirkulaci i při hyperglykemii a nebyla ovlivněna maximální vazodilatace v ledvinách, která byla indukována acetylcholinem při normoglykemii [2].
Při současné léčbě cimetidinem se může hladina metforminu zvýšit, protože tyto léky kompetují o stejné transportéry v renálních tubulech. Další kationaktivní léky mohou teoreticky snižovat eliminaci metforminu (amilorid, digoxin, morfin, prokainamid, triamteren, trimetoprim a vankomycin). Menší farmakokinetické interakce se mohou vyskytnout při léčbě furosemidem a nifedipinem. V praxi však na tyto interakce není brán vždy patřičný zřetel, současná medikace s některým z těchto léků s metforminem byla např. podle jedné analýzy používána u 37 % hospitalizovaných diabetiků [1].
Tkáňová selektivita, významná pro odstraňování látek, založená na funkci lékových transportérů, je nejasná a její výzkum stále pokračuje. Nově byla např. z lidských ledvin izolována DNA, kódující nový transportér 2 (hMATE2-K), který odstraňuje metformin i další látky a toxiny [15].
Metformin se vylučuje ledvinami a jejich dostatečná funkce je zcela nezbytná, aby nedošlo k rozvoji laktátové acidózy. Ta je nejzávažnějším, ale současně nejméně častým vedlejším účinkem léčby metforminem. Laktátová acidóza se může vyskytnout u diabetiků i při hypoxemii. V souvislosti s metforminem je většinou důsledkem jeho nesprávné indikace, resp. nerespektování kontraindikací. Metaanalýzy z poslední doby ukázaly, že výskyt laktátové acidózy spojené prokazatelně s metforminem je při dodržení kontraindikací velmi nízký (méně než 1 případ na 100 000 léčených pacientů za rok léčby) [12].
Snížení renálních funkcí je rizikem nejen pro laktátovou acidózu, ale při kombinaci metforminu se sulfonylureovými antidiabetiky i hypoglykemie.
Laktátová acidóza a léčba metforminem
Laktátová acidóza je metabolická acidóza s vysokou hodnotou anion gapu, která vzniká při zvýšené tvorbě laktátu nebo jeho snížené utilizaci [14]. Vyvíjí se obvykle při nedostatečném přísunu nebo využití kyslíku ve tkáních, ale může se vyskytnout také u stavů, kdy je oxygenace tkání normální.
Zvýšená hladina laktátu v krvi je projevem porušené rovnováhy mezi tvorbou laktátu a jeho využitím, bez ohledu na příčinu poruchy této nerovnováhy. U některých hypermetabolických stavů se může vyskytnout mírné zvýšení laktátu v krvi bez současného snížení pH krve. Hodnoty laktátu v krvi jsou u tohoto stavu obvykle nižší než 5 mmol/l a jsou projevem individuálně sníženého prahu pro tvorbu laktátu. U pravé laktátové acidózy je koncentrace laktátu v krvi vyšší než 5 mmol/l, provází významnou hemodynamickou a metabolickou dekompenzaci a je spojena s nižším pH krve. Závažná laktátová acidóza je definována arbitrárně jako metabolická acidóza s vysokou hodnotou anion gapu s koncentrací laktátu vyšším než 5 mmol/l.
Laktátová acidóza je obvykle rozdělována na mnohem častější typ A (anaerobní) a typ B (aerobní). U typu A je laktátová acidóza důsledkem nedostatečného zásobení buněk kyslíkem, které neodpovídá metabolickým požadavkům tkání (systémový šok, hypoxemie, anémie a intoxikace kysličníkem uhelnatým). Vzniká tkáňová hypoxemie a je akcentována anaerobní glykolýza. Organizmus musí regenerovat adenozintrifosfát bez přítomnosti kyslíku. Vývoji laktátové acidózy předchází tedy obvykle závažná hemodynamická porucha, která vyvolá nepoměr mezi požadavky a zásobováním tkání kyslíkem. Typ A je mnohem častější než typ B. Typ B laktátové acidózy je vyvolán zvýšenou tvorbou laktátu nebo jeho sníženým odstraňováním při normální oxygenaci tkání. Někdy bývá dále členěn na typ vztahující se k přítomnému onemocnění (typ B1), k intoxikaci léky nebo toxiny (typ B2) nebo k vrozeným metabolickým vadám (typ B3). U typu B není většinou primárně porušeno zásobení tkání kyslíkem, ale v některých případech může být přítomna latentní hypoperfuze tkání. U mnoha diabetiků léčených biguanidy nebo inzulinem kolísá asymptomaticky během dne koncentrace laktátu. Toto kolísání může dosahovat až 3 mmol/l. Zvýšená nabídka laktátu jaterní buňce tak může být důvodem, proč biguanidy nemají v monoterapii hypoglykemizující efekt (Coriho cyklus). Příčinou aerobní laktátové acidózy může být i sám diabetes, protože metabolizmus laktátu je u diabetu abnormální.
V současné době je používán pouze metformin, který ovlivňuje jak tvorbu, tak i odstraňování laktátu z krve. Při léčbě metforminem vzniká při anaerobním metabolizmu glukózy ve splanchnické oblasti laktát. Utilizace laktátu v játrech je však sekundárně v důsledku inhibice glukoneogeneze snížena. Laktát se tedy může u diabetiků léčených metforminem hromadit a při současné hypoxii může vzniknout akutní laktátová acidóza. K tomu dochází pouze za rizikových podmínek, ke kterým patří především renální insuficience, ale i další stavy se zhoršením prokrvení ledvin i dalších tkání nebo s hypoxií (zejména srdeční selhávání, chronická obstrukční plicní choroba), při těžkém poškození jaterní funkce. Mechanizmus laktátové acidózy, navozené metforminem, je nejasný. Všechny biguanidy se ale vážou k mitochondriálním membránám a inhibují aerobní metabolizmus. Tato inhibice patrně vyvolá přesun z aerobního na anaerobní metabolizmus, což zvýší tvorbu laktátu.
V zásadě se může jednat o intoxikaci metforminem s dobrou prognózou nebo jde spíše o náhodnou souvislost metforminu a laktátové acidózy, kdy je laktátová acidóza indukována základním onemocněním, a nebo za třetí základní onemocnění precipituje akumulaci metforminu. Ve druhém a třetím případě je mortalita vysoká, nad 50 % [10].
Riziko laktátové acidózy u diabetiků
Starší data výskytu laktátové acidózy u diabetiků z konce 70. let minulého století se týkají především fenforminu. Podle nich mohli diabetici zemřít na nečekaně vzniklou laktátovou acidózu i bez přítomnosti známých kontraindikací pro léčbu biguanidy. Výskyt laktátové acidózy se u diabetiků podstatně snížil poté, co přestal být v 80. letech minulého století ve většině zemí používán fenformin. Laktátová acidóza se po fenforminu vyskytovala 10-15krát častěji než u metforminu [6].
Laktátová acidóza je tedy při léčbě metforminem mnohem méně častá. Významnou úlohu při jejím vzniku hrají predisponující faktory a nedodržování kontraindikací podání metforminu. Riziko výskytu laktátové acidózy u diabetiků léčených metforminem je nižší než riziko výskytu hypoglykemického kómatu u diabetiků léčených glibenclamidem, mortalita těchto stavů je však srovnatelná. Riziko výskytu laktátové acidózy významně roste při poruše ledvinných a jaterních funkcí a se zvyšujícím se věkem. Pokud nejsou přítomny kontraindikace pro podání metforminu, vyskytuje se laktátová acidóza jen vzácně. Zpětné zhodnocení ukázalo, že většina diabetiků léčených metforminem měla interkurentní onemocnění, které mohlo k manifestaci laktátové acidózy přispět. Diabetici, u kterých byl metformin prokazatelně potvrzen jako příčina laktátové acidózy (plazmatická hladina metforminu nad 5 μg/ml krve), měli hypoxii (srdeční selhání, chirurgické výkony) nebo snížené renální funkce (zvýšené riziko hromadění metforminu v krvi). Prospektivní komparativní studie nebo observační kohortní studie nepřinesly důkaz, že terapie metforminem je spojena se zvýšeným rizikem laktátové acidózy nebo zvýšenými hladinami laktátu ve srovnání s jinou antihyperglykemickou léčbou, pokud jsou dodrženy kontraindikace jeho podávání [1]. Analýza databází od roku 1959 do roku 2006 provedená u 47 846 pacientů, kteří užívali metformin, zjistila výskyt laktátové acidózy v 6,3 případech na 100 000 pacientů za rok, u 38 221 pacientů, kteří užívali jinou medikaci se vyskytla v 7,8 případech na 100 000 pacientů za rok. Při dodržení kontraindikací tedy nebylo zjištěno vyšší riziko laktátové acidózy ani zvýšení hladiny metforminu v krvi při léčbě metforminem oproti ostatní hyperglykemické léčbě.
U hospitalizovaných pacientů je riziko hypoxemie a hypoperfuze a renální insuficience mnohem vyšší, proto je respektování kontraindikace podání metforminu důležité. V souboru 204 hospitalizovaných pacientů léčených metforminem přitom mělo 27 % z nich alespoň jednu absolutní kontraindikaci pro podání metforminu, a přesto u 41 % z nich nebyla léčba metforminem přerušena [1]. A jak ukázala jiná analýza, i při menším respektování kontraindikací pro metformin v populačních a retrospektivních studiích se při léčbě metforminem u přibližně 2 500 pacientů laktátová acidóza vyskytla pouze 1krát (v nepřímé souvislosti s metforminem, u interkurentního infarktu myokardu a renální insuficience) [3].
Je tedy nezpochybnitelné, že riziko laktátové acidózy se výrazně zvyšuje při renální insuficienci, která je u diabetiků častější. Míra poškození ledvin, při které je metformin absolutně kontraindikován, není v literatuře uváděna jednotně. K této skutečnosti přispívají i referenční rozdíly jednotlivých laboratoří (tab. 1). Podle Charpentiera je metformin absolutně kontraindikován při hodnotě plazmatického kreatininu vyšším než 135 μmol/l u mužů a 110 μmol/l u žen [4].
Tab. 1. Nejednotnost doporučení absolutní kontraindikace metforminu a funkce ledvin. 
Rachmani provedl studii, jejímž cílem bylo vyšetřit bezpečnost pokračování medikace metforminem u pacientů s kontraindikacemi [11]. Bylo sledováno 393 diabetiků 2. typu (kreatinin 130-220 μmol/l), mezi nimi 266 pacientů s ischemickou chorobou srdeční, 94 pacientů s městnavým srdečním selháním a 91 pacientů s chronickou obstrukční chorobou plicní. Všichni byli léčeni metforminem a rozděleni do 2 skupin. V jedné skupině byla léčba metforminem přerušena, druhá skupina pokračovala v léčbě metforminem dále. Po 4 letech bylo zjištěno, že pacienti bez metforminu měli signifikantně vyšší body mass index a glykovaný hemoglobin. Nebyl zaznamenán žádný případ laktátové acidózy, hladina laktátu v krvi se mezi oběma skupinami nelišila (skupina bez metforminu vs skupina s metforminem: 1,50 mmol/l na začátku, 1,63 mmol/l na konci vs 1, 50 mmol/l na začátku, 1,66 mmol/l na konci) a korelovala pouze s hladinou sérového kreatininu a body mass indexem. Podle těchto výsledků se zdá, že diabetici, kteří snášejí dobře metformin, mohou v léčbě pokračovat i při mírné renální insuficienci, možná až do hodnoty 220 μmol/l. Ani ischemická choroba srdeční, městnavé srdeční selhání či chronická obstrukční choroba plicní by nemusely být důvodem pro přerušení léčby metforminem. Tato zajímavá studie neumožňuje pro omezený počet sledovaných pacientů doporučit metformin u pacientů, kteří mají kontraindikace pro jeho podání. Potvrzuje však, že laktátová acidóza koreluje s přidruženou chorobou, nikoli s metforminem [13]. Podle Rachmaniho je docela pravděpodobné, že metformin může být podáván pacientům s kreatininem nad 130 μmol/l až do 220 μmol/l [11]. Tento postup by jistě umožnil, aby více pacientů, hlavně starších a obézních, využívalo příznivých účinků metforminu. Na druhou stranu je však nutno vzít v úvahu, že počet pacientů ve studii byl malý, a dosavadní doporučení tak nelze zcela zpochybnit. Kromě toho je v těchto případech enormně důležité často a správně pacienty kontrolovat. Hodnocení stavu renálních funkcí pouze podle kreatininu je nepřesné. Stejná hodnota kreatininu 120 μmol/l, tedy jen mírně zvýšená, může znamenat snížení kreatininové clearence na 0,5 ml/sec u osob s malou svalovou hmotou (např. starší štíhlé diabetičky), ale 2,2 ml/sec u mladého muže s vyvinutým svalstvem.
Snížená clearence metforminu v renální insuficienci může vyvolat laktátovou acidózu zejména u diabetiků starších 73 let. Lék je absolutně kontraindikován při hodnotě plazmatického kreatininu vyšším než 135 μmol/l u mužů a 110 μmol/l u žen. U diabetiků 2. typu léčených dosud kombinací metforminu a inzulinu je nutné při těchto hodnotách metformin vysadit. Potřeba celkové denní dávky inzulinu k optimální korekci hyperglykemie se po vysazení metforminu zvyšuje. Důvodem jejího zvýšení o více než třetinu může být jak významný podíl inzulinové rezistence, tak současně špatná kompenzace diabetu.
Kontrastní vyšetření ledvin a meformin
U diabetiků se při snížení renálních funkcí častěji než u nediabetiků vyskytuje kontrastní nefropatie. Kontrastní nefropatie se u těchto pacientů vyvíjí i při použití malého množství kontrastní látky nebo nízkoosmolálních kontrastních látek. Riziko rozvoje kontrastní nefropatie hrozí už i při mírnějším snížení funkce ledvin (150-300 μmol/l kreatininu v séru), ale zvyšuje se u diabetiků a u pacientů s městnavým srdečním selháním. U starších diabetiků 2. typu se s městnavým srdečním selháváním můžeme setkat poměrně často a bývá provázeno počínajícím selháváním renálních funkcí.
Rovněž indikace kontrastního angiografického vyšetření (koronarografie, angiografie tepen dolních končetin) je u diabetiků 2. typu velmi častá. Proto je na místě věnovat medikaci zvýšenou pozornost. Nitrožilní podání RTG kontrastních látek někdy způsobí přechodné zhoršení renálních funkcí, a proto je doporučeno i při normálních renálních funkcích léčbu metforminem přerušit, po vyšetření zkontrolovat ledvinné funkce a metformin nasadit až po 48 hod. Při zhoršení kompenzace je pro přechodné období doporučován inzulin, případně akarbóza. Opatrnost je na místě, protože laktátová acidóza se vyskytla nejen u osob s preexistujícím postižením ledvin, ale i u diabetiků s normálními renálními funkcemi.
Kontraindikace metforminu dnes
Metformin je kontraindikován u pacientů s renální insuficiencí, u šokových stavů, sepse, akutního infarktu myokardu, který je provázen městnavým srdečním selháním. Dále u pacientů s hypersenzitivitou na metformin, s akutní a chronickou acidózou. Měl by být dočasně vysazen při RTG kontrastním vyšetření, během přechodné inzulinové léčby u akutního interkurentního onemocnění a u operací (tab. 2).
Tab. 2. Kontraindikace metforminu. 
Porucha funkce ledvin je velmi důležitou kontraindikací. Doporučení odborných autorit pro stav renálních funkcí a konkrétní kroky ve vztahu k léčbě metforminem se mírně liší. Tak podle FDA (Food and Drug Administration) je považován za bezpečnou hodnotu sérový kreatinin nad 133 µmol/l u mužů a nad 124 µmol/l u žen, podle SPC pro Glucophage z roku 2003 je to 162 a více µmol/l u mužů, 110 a více µmol/l u žen, podle SPC pro Siofor z roku 2005 pak kreatinin nad 135 μmol/l u mužů a nad 110 μmol/l u žen (tab. 3).
Tab. 3. Současné doporučení FDA (Food and Drug Administration) pro kontraindikace metforminu ve vztahu k renální funkci. 
U starších diabetiků není sérový kreatinin spolehlivým měřítkem funkce ledvin. Spolehlivější je vyšetření glomerulární filtrace (např. pod 60 ml/min/1,73 m2). Funkce ledvin musí být kontrolovány nejméně jednou ročně. Také při závažných stavech spojených s hypoxií (chronická kardiální insuficience, akutní srdeční selhání, respirační insuficience, septikemie a všechny stavy spojené s hypoperfuzí nebo hypoxemií) je často funkce ledvin snížena.
Někteří autoři upozorňují na to, že dosavadní seznam kontraindikací metforminu vylučuje mnoho diabetiků z jeho používání. Tento přístup je formován historickou zkušeností s negativní zkušeností s fenforminem. Na některé kontraindikace, jako je starší věk, renální insuficience, kardiální poškození, se přitom dbá v praxi ve skutečnosti méně, ale výskyt laktátové acidózy zůstává stejný. Léčba metforminem u starších diabetiků s mírnou renální insuficiencí není provázena zvýšením laktátu v krvi. Výskyt laktátové acidózy je vázán spíše na hypoxii, která provází závažná onemocnění, než přímo na metformin. Starší věk, mírná renální insuficience a kompenzované srdeční selhávání by tak podle některých odborníků nemělo být dále považováno za kontraindikaci léčby metforminem.
FDA (Food and Drug Administration) doporučuje pravidelné vyšetření kreatininové clearence nebo přepočet podle Cocroftova vzorce u starších pacientů, zejména nad 80 let (tab. 3).
Metaanalýzy a prospektivní studie nicméně naznačují, že bezpečný je kreatinin do133 µmol/l [11,12]. Sérový kreatinin ale obecně nekoreluje vždy s renální funkcí, zejména u starších pacientů a obézních jedinců s menší svalovou hmotou. Proto by měl být vždy proveden výpočet kreatininové clearence podle Cocroftovy rovnice (obr. 2) nebo vyšetřena glomerulární filtrace. Glomerulární filtrace 40 ml/min je pro užívání metforminu dostačující.
Analýza farmakoterapie u hospitalizovaných diabetiků 2. typu provedená v roce 2002 ukázala, že metformin byl ponechán 75 % nemocných, kteří měli kreatinin vyšší než limitní hodnoty FDA pro indikaci metforminu (muži nad 135 a ženy nad 124 μmol/l). 53 % diabetiků dostalo metformin hned 2. den po RTG kontrastním vyšetření bez kontroly funkce ledvin [1].
Již zmíněná kontrastní nefropatie je ve Spojených státech hlavní příčinou renální insuficience u hospitalizovaných pacientů a pojí se s ní významná morbidita a mortalita. Primární predisposiční faktor pro kontrastní nefropatii je chronické onemocnění ledvin. Signifikantní vysoké riziko pro její vznik znamená již hodnota glomerulární filtrace pod 60 ml/min. Dalšími důležitými faktory jsou hlavně stav hydratace a typ a množství použitého kontrastu. Hlavní prevencí je kromě adekvátní hydratace vysazení metforminu a nefrotoxických látek, případně preventivní podávání N-acetylcysteinu a použití nízkomolálních a izomolálních látek. Za zcela nezbytné je považováno kontrolní vyšetření kreatininu 48 hod po vyšetření, metformin může být nasazen až po tomto kontrolním vyšetření. Podle Holsteina a Stumvolla není přerušení metforminu 2 dny před RTG kontrastním vyšetřením doloženo žádnou studií a v praxi vede ke zbytečnému přerušení léčby hyperglykemie [3]. S ohledem na nízkou lipofilitu a krátký plazmatický poločas by mělo být u pacientů s normální renální funkcí dostačující přerušit léčbu metforminem večer před vyšetřením. Znovu nasazen však může být až 2 dny po výkonu po ověření normální funkce ledvin.
Závěr
Metformin je v současné době aktuální a velmi účinné multipotentní antidiabetikum, využívané především v léčbě diabetu 2. typu. Rizikovou skupinu diabetiků více ohrožených laktátovou acidózou představují senioři, pacienti s renální insuficiencí, farmakologickou léčbou městnavého srdečního selhání, s akutní nebo chronickou acidózou, která provází šokové stavy, selhání jater, léčbu antivirotiky, nemocní s AIDS a při velké fyzické zátěži.
Důležitou kontraindikací metforminu je tedy i renální insuficience. Míra omezení funkce ledvin, při které již hrozí rozvoj laktátové acidózy, je v současné době diskutována. Doporučení se mírně odlišují, přičemž příčinou těchto odlišností nejsou pouze referenční rozdíly laboratoří při stanovení hodnot kreatininu, ale rovněž výsledky klinického pozorování, kdy mírné porušení renální funkce nevedlo k rozvoji laktátové acidózy. Retrospektivní i prospektivní analýzy také ukázaly, že i při menší adherenci ke všem kontraindikacím podání metforminu se výskyt laktátové acidózy přímo související s metforminem nezvyšuje.
Není pochyb o tom, že funkce ledvin je pro riziko rozvoje laktátové acidózy velmi důležitá. Možné modifikace, mírnící kontraindikace metforminu, by se tak mohly týkat nejen věku nad 65 let a stabilizovaného srdečního selhávání (NYHA I a II), ale i mírného renálního poškození. Metformin však musí být odebrán okamžitě při zhoršení stávajících renálních funkcí, rovněž u akutního infarktu myokardu a u interkurentního onemocnění s generalizovanou hypoxií a hypoperfuzí.
Tolerantnější přístup ke kontraindikacím vyžaduje ovšem o to větší kázeň při sledování a kontrole pacienta. To se týká pozorného vyšetření a posouzení funkce ledvin a jejich pravidelné kontroly (včetně relace sérového kreatininu k věku a hmotnosti). Platí v klinice základní pravidlo komplexního posouzení poměru prospěchu a rizika u každého pacienta individuálně.
doc. MUDr. Alena Šmahelová, Ph.D.
www.fnhk.cz
e-mail: smahelov@lfhk.cuni.cz
Doručeno do redakce: 24. 3. 2008
Zdroje
1. Calabrese AT, Coley KC et al. Evaluation of prescribing practices: risk of lactic acidosis with metformin therapy. Arch Intern Med 2002; 2 : 434-437.
2. Gomes MB, Cailleaux S, Solange C et al. Effects of metformin on endothelial dysfunction of the renal circulation resulting from acute hyperglycemia in non-diabetic rabbits. Arq Bras Endocrinol Metab 2005; 49 : 938-994.
3. Holstein A, Stumvoll M. Contraindications can damage your health - is metformin a case in point? Diabetologia 2005; 48 : 2454-2459.
4. Charpentier G, Riveline JP, Varroud-Vial M. Management of drugs affecting blood glucose in diabetic patients with renal failure. Diabetes & Metabolism 2000; 26 : 73-85.
5. Killop AM, Duffy NA, Lindsay H et al. Decreased dipeptidyl peptidase-IV activity and glucagon-like peptide-1(7-36)amide degradation in type 2 diabetic subjects. Diabetes Res Clin Pract 2007; 273 : 157-169.
6. Krentz AJ. Insulin Resistance: a clinical handbook. Osney Mead, Oxford: Blackwell Science a Blackwell Publishing Company 2002.
7. Lebovitz HE. Therapy for Diabetes Mellitus and Related Disorders. 4th ed. Alexandria: American Diabetes Association: 2004.
8. Lindsay JR, Duffy NA, McKillop AM et al. Inhibition of dipeptidyl peptidase IV activity by oral metformin in Type 2 diabetes. Diabet Med 2005; 22 : 654-657.
9. Mithieux G, Rajas F, Zitoun C. Glucose utilization is suppressed in the gut of insulin-resistant high fat-fed rats and is restored by metformin. Biochem Pharmacol 2006; 72 : 198-203.
10. Orban JC, Giunti C, Levraut J et al. L'acidose lactique reste une complication grave du traitement par metformine = Metformin-associated lactic acidosis remains a serious complication of metformin therapy. Ann Fr Reanim, 2003; 22 : 461-465.
11. Rachmani R, Slavachevski I, Levi Z et al. Metformin in patients with type 2 diabetes melllitus: reconsideration of traditional contraindications. Eur J Intern Med 2002; 13 : 428-433.
12. Salpeter SR, Greyber E, Pasternak GA et al. Risk of fatal and nonfatal lactic acidosis with metformin use in type 2 diabetes mellitus: systematic review and meta-analysis. Arch Intern Med 2002; 163 : 2594-2602.
13. Stang M, Wysowsk DK, Hitler-Jones D. Incidence of lactic acidosis in metformin users. Diab Care 1999; 22 : 925-992.
14. Šmahelová A. Akutní komplikace diabetu. Praha: Triton 2006.
15. Tanihara Y, Masuda S, Katsura H et al. Subtrate specificity of MATE1 and MATE2-K, human multidrug and toxin sextrusions/H(+)-organic antiporters. Biochem Pharmacol 2007; 74 : 359-371.
Štítky
Diabetológia Endokrinológia Interné lekárstvo
Článok vyšiel v časopiseVnitřní lékařství
Najčítanejšie tento týždeň
2008 Číslo 5- Parazitičtí červi v terapii Crohnovy choroby a dalších zánětlivých autoimunitních onemocnění
- Rizikové období v léčbě růstovým hormonem: přechod mladých pacientů k lékařům pro dospělé
- Nech brouka žít… Ať žije astma!
- Intermitentní hladovění v prevenci a léčbě chorob
- Monoklonální protilátky v léčbě hyperlipidemií
-
Všetky články tohto čísla
- Program 10. celostátního diabetologického sympozia
- Úvodní slovo
- Program 9. celostátního diabetologického sympozia
- Hemokoagulace a renální insuficience, hemokoagulace a diabetes mellitus 2. typu
- Urologické výkony u diabetika
- Nádory ledvin, močového měchýře a prostaty u obezity a diabetu
- Bariatrická chirurgie a ledviny
- Využití orgánově specifických substrátů u onemocnění ledvin diabetika
- Výživa diabetika s onemocněním ledvin
- Imunita na sliznicích se zřetelem na sliznici urogenitálního traktu a diabetes
- Viscerální diabetická neuropatie urogenitálního traktu
- Erektilní dysfunkce, její vztah k diabetu a její řešení v roce 2007
- Epidemiologie diabetické nefropatie
- Vyšetření ledvin u diabetika
- Diabetes mellitus, hypertenze a ledviny
- Systém renin-aldosteron v tuku a v dalších orgánech a tkáních
- Diabetes, dyslipidemie a onemocnění ledvin
- Specifické problémy u dialyzovaných diabetiků v ambulantní praxi
- Specifické aspekty peritoneální dialýzy u diabetiků
- Edukace diabetiků v renálním selhání a po transplantaci
- Metformin a ledviny
- Zborník abstraktov
- Vnitřní lékařství
- Archív čísel
- Aktuálne číslo
- Iba online
- Informácie o časopise
Najčítanejšie v tomto čísle- Metformin a ledviny
- Hemokoagulace a renální insuficience, hemokoagulace a diabetes mellitus 2. typu
- Zborník abstraktov
- Specifické problémy u dialyzovaných diabetiků v ambulantní praxi
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy