Vstupní hladiny sérové glykemie jako rizikový faktor u pacientů s akutním infarktem myokardu
Admission blood glucose level as a risk factor in patients with and without diabetes mellitus after acute myocardial infarction
We advanced six-months´ analysis of admission blood glucose level at 870 patients with acute myocardial infarction in dependence on existence of diagnosis diabetes mellitus, which were admitted to our coronary care unit in years 2003 and 2004. Elevated admission blood glucose level was found also in 276 (45,6%) non-diabetic patients. We proved higher mortality at these patients, the highest mortality was found in non-diabetic patients with admission blood glucose level 11.1 mmol/l or higher (30,3% vs. 20% mortality in group of diabetic patients). These results support worse clinical progres sof acute myocardial infarction not only at diabetic patients, but in patients with higher admission blood glucose level, too.
Key words:
acute myocardial infarction, admission blood glucose level, prognosis, diabetes mellitus, mortality
Authors:
R. Adámková 1; S. Janoušek 1; A. Tomášek 1; J. Tůmová 2; Z. Čermáková 2; J. Kaňovský 1; J. Špinar 1
Authors‘ workplace:
Interní kardiologická klinika
LF MU a FN Brno, pracoviště Bohunice
1; Oddělení klinické biochemie
LF MU a FN Brno, pracoviště Bohunice
2
Published in:
Kardiol Rev Int Med 2007, 9(2): 99-103
Category:
Editorial
Overview
Provedli jsme 6měsíční analýzu vstupní hladiny sérové glykemie u 870 pacientů s akutním infarktem myokardu v závislosti na přítomnosti či nepřítomnosti diagnózy diabetes mellitus (DM). Do studie byli zahrnuti všichni pacienti přijatí na naši koronární jednotku během let 2003 a 2004 s diagnózou akutního infarktu myokardu. Zvýšená hladina vstupní sérové glykemie byla zjištěna i u 276 (45,6 %) nediabetiků. Prokázali jsme vyšší mortalitu pacientů se zvýšenou hladinou glykemie, přičemž nejvyšší mortalita byla u nediabetiků se vstupní hladinou glykemie vyšší 11,1 mmol/l (30,3 % vs 20 % mortalita ve skupině diabetiků). Tyto výsledky potvrzují závažnější klinický průběh akutního infarktu myokardu nejen u nemocných s DM, ale i u nemocných s vyšší vstupní sérovou hladinou glykemie bez DM.
Klíčová slova:
akutní infarkt myokardu, vstupní sérová glykemie, prognóza, diabetes mellitus, mortalita
Úvod
DM je spojen se zvýšeným rizikem výskytu ischemické choroby srdeční [1–3] a pacienti s DM mají ve srovnání s nediabetickými stejně starými pacienty zvýšené riziko smrti při akutním infarktu myokardu (AIM) [4–8]. Vysoká hladina sérové glykemie u pacientů přijatých s AIM je častá a spojená se zvýšeným rizikem smrti, a to jak u diabetiků [9–11], tak nediabetiků [11–14]. Recentní práce ukazují, že více než 40 % pacientů s AIM (bez předchozí diagnózy DM) má diagnostikovánu porušenou glukózovou toleranci a 25 % má DM [15]. Vysoká prevalence abnormálního glukózového metabolizmu u pacientů s AIM může částečně vysvětlit spojitost mezi vstupní hladinou glukózy a mortalitou, zvláště pak u nemocných, u kterých diagnóza DM nebyla v době AIM známa [13-16]. Diagnóza DM by neměla být stanovena na základě 1 hodnoty sérové glykemie [17-18]. Nicméně náhodná hodnota sérové glykemie 11,1 mmol/l nebo vyšší DM potvrzuje. V této skupině pacientů je riziko mortality po AIM nepřiměřeně vysoké a mělo by být hodnoceno samostatně.
Příčiny a význam hyperglykemie po AIM nejsou zatím zcela známy.
Jelikož je mnoho studií zaměřeno pouze na hospitalizační mortalitu, zkoumali jsme prediktivní hodnotu vstupní hladiny sérové glykemie při AIM vzhledem k 6měsíční prognóze na poměrně velkém množství pacientů. Mimoto byly výsledky srovnatelné u pacientů s DM a u pacientů bez DM, kteří měli vyšší hladinu glykemie v době AIM.
Metodika
Soubor pacientů a sběr dat
Do této studie bylo zařazeno 870 pacientů přijatých na koronární jednotku s klinickou diagnózou AIM (s elevacemi i bez elevací ST) v období od 1. ledna 2003 - 31. prosince 2004. Průměrný věk souboru pacientů byl 67 ±12 let; 64,5 % (561) byli muži a 30,5 % mělo preexistující DM. Do studie nebylo zařazeno 6 pacientů s DM 1. typu, kteří mají větší sklon k spíše mikrovaskulárním komplikacím jako je retinopatie, neuropatie a k odlišnému charakteru onemocnění, u kterého pozorujeme absolutní nedostatek inzulinu, 4 pacienti, u kterých nebyly dostatečné anamnestické údaje, a to z důvodu časného úmrtí krátce po příchodu na naší koronární jednotku. Dalších 9 pacientů jsme nezařadili proto, že se nám nepodařilo zjistit vstupní hladinu sérové glykemie. Data byla shromažďována retrospektivně ze zdravotnické dokumentace. Cílem studie bylo zjištění 6měsíční mortality. Úmrtí pacientů bylo zjišťováno jednak korespondenčně, respektive při neúspěchu pak ze zdravotní dokumentace.
Definice
Diagnóza AIM byla postavena na základě kriterií Světové zdravotnické organizace [26], tzn. že musela být splněna minimálně 2 z následujících kriterií:
- anginózní bolest trvající déle než 20 min, diagnostický elektrokardiografický (EKG) nález
- biochemický průkaz nekrózy myokardu, přičemž vždy muselo být splněno kritérium biochemického průkazu nekrózy myokardu
Předchozí infarkt byl zjištěn ze zdravotnické dokumentace nebo anamnézy. Známý DM byl definován jako anamnéza DM zjištěná ze zdravotnické dokumentace, od pacienta nebo dle užívané medikace. Podobná definice byla užita u předchozí hypertenze a poruchy lipidového metabolizmu.
Diagnóza městnavého srdečního selhání za hospitalizace byla založena na základě nejméně 2 z těchto kritérií: oboustranné chrůpky bazálně na plicích, třetí srdeční ozva, nebo známky městnání na rentgenogramu.
Laboratorní stanovení
Venózní krev pro stanovení sérové glykemie byla odebírána rutinně hned při přijetí. Vzorky byly analyzovány v nemocniční laboratoři pomocí kolorimetrického analyzátoru MODULAR nebo HITACHI 917.
Analýza dat a statistické zpracování
Data byla statisticky zpracována pomocí t-testu, χ2-testu.
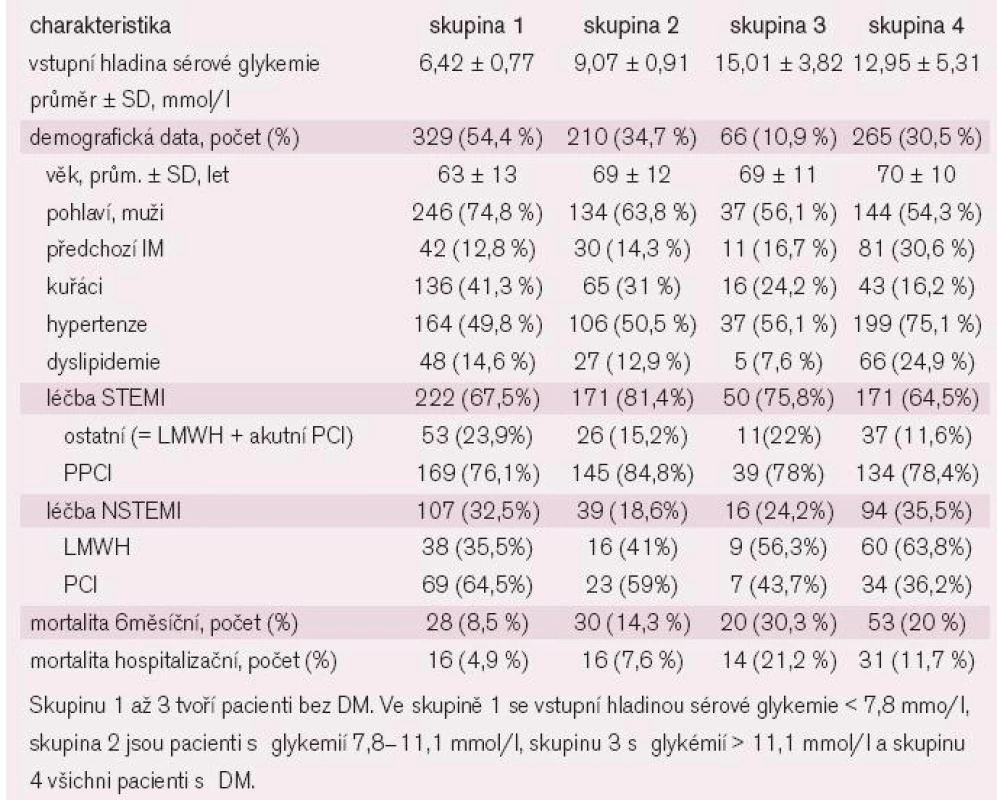
Pacienti byli rozděleni do 4 skupin: 605 dosavadních nediabetiků bylo rozděleno na základě vstupní hladiny sérové glykemie do 3 skupin: skupina 1 (sérová glykemie < 7,8 mmol/l), skupina 2 (7,8–11,1 mmol/l) a skupina 3 (> 11,1 mmol/l). Diabetici tvořili skupinu 4. Tyto 4 skupiny byly srovnány na základě základních a vstupních charakteristik a na základě mortality. Byla provedena Kaplanova-Meierova analýza přežívajících.
Výsledky
Základní charakteristika souboru
Tab. 1 obsahuje základní charakteristiku přijatých pacientů diabetiků i nediabetiků. Pacienti s DM byli starší, měli častěji hypertenzi, bylo mezi nimi více kuřáků, více jich mělo za sebou infarkt myokardu, častěji u nich byla již dříve zjištěná dyslipidemie. Bylo mezi nimi více žen než mezi pacienty, u kterých dosud nebyl DM zjištěn. Průměrná sérová glykemie při přijetí se statisticky významně lišila mezi oběma skupinami. Charakteristika AIM byla obdobná v obou skupinách. U pacientů s DM byl IM častěji léčen konzervativně.
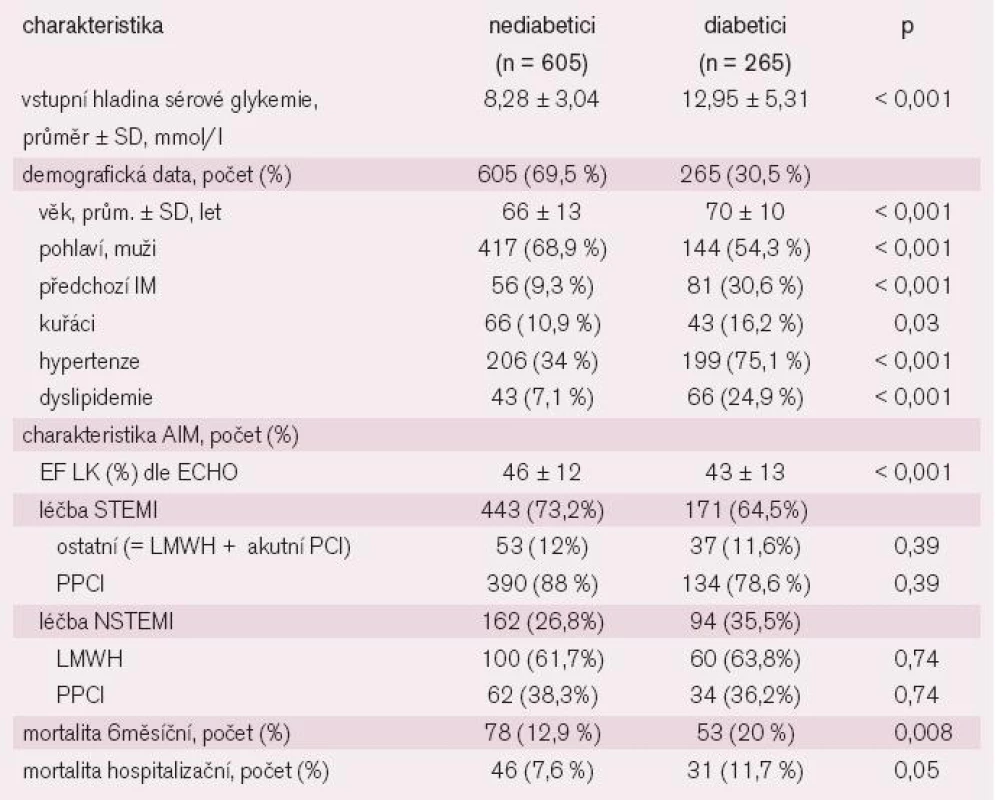
Vstupní hladina sérové glykemie a mortalita
Během 6 měsíců zemřelo 131 pacientů (15,1 %). Mortalita u diabetiků byla 20 % (53/265), u nediabetiků 12,9 % (78/605; p = 0,008; tab. 1). Za hospitalizace zemřelo 77 (8,9 %) pacientů, mortalita u diabetiků byla statisticky významně vyšší 11,7 % (31) než u nediabetiků 7,6 % (46; p = 0,05).
Stratifikace pacientů s diagnózou DM v souladu se vstupní hladinou glykemie
Nediabetici byli rozděleni do skupin podle vstupní hladiny sérové glykemie: 329 pacientů bylo zařazeno do skupiny 1, 210 do skupiny 2, a 66 do skupiny 3 (tab. 2). Všechna data byla srovnatelná s daty diabetiků (skupina 4). Hospitalizační mortalita ve 4 skupinách činila 11,7 %, 21,2 %, 7,6 % a 4,9 %. Kaplanova-Meierova křivka pro jednotlivé skupiny je znázorněna v grafu 1. Krátkodobá prognóza pacientů skupiny 2 v porovnání se skupinou 1 byla signifikantně vyšší (p = 0,03), prognóza pacientů ze skupiny 3 byla srovnatelná s mortalitou pacientů, u kterých byla diagnóza DM známa. Mortalita ve skupině 3 a 4 byla 30,3 % a 20 % (p = 0,07).

Diskuse
Předkládaná studie nejen potvrzuje vztah mezi vstupní hladinou sérové glykemie a mortalitou po AIM, ale navíc potvrzuje významnost této proměnné jako prediktoru krátkodobé mortality u diabetiků a nediabetiků. Ukázali jsme, že pacienti, kteří neměli DM v době AIM, ale měli zvýšenou vstupní hladinu sérové glykemie, měli riziko smrti dokonce vyšší než pacienti trpící DM.
Možné základní mechanizmy vlivu hladiny sérové glykemie na mortalitu
Vztah mezi vstupní hyperglykemií a nemocniční mortalitou u obou skupin pacientů s/bez DM při AIM byl již analyzován [9,10,12,14,20]. K mechanizmům, které se na tomto vztahu podílejí, patří relativní deficit inzulinu indukovaný stresem, zvýšená lipolýza, zvýšená hladina cirkulujících volných mastných kyselin a snížená utilizace glukózy myokardem. Všechny tyto mechanizmy mají negativní vliv na energetický metabolizmus myokardu a jeho funkci při ischemii [14,19,20]. Sama hyperglykemie je škodlivá pro ischemizovaný myokard [21,22], u mnoha pacientů je tento abnormální metabolický stav součástí syndromu inzulinové rezistence, který je spojen se zvýšeným kardiovaskulárním rizikem [23–25]. Hyperglykemie může způsobit také dehydrataci vedoucí k depleci cirkulujícího volumu, snížení tepového objemu a selhání kompromitované levé komory srdeční. Akutní hyperglykemie indukuje navíc oxidativní stres [27], zhoršuje funkci trombocytů [28], koagulaci, a fibrinolýzu [29] stejně jako funkci endotelu [30,31] a zvyšuje riziko reinfarktu, městnavého srdečního selhání nebo smrti. Na druhou stranu může být hyperglykemie indikátorem stresu, který koreluje s rozsahem poškození myokardu po AIM.
Starší studie ukazují, že intravenózní infuze draslíku, glukózy a inzulinu mají za následek rychlejší rezoluci změn na elektrokardiogramu a zvýšení kontraktility myokardu [32]. Další studie pak dokazují, že navození euglykemie pomocí intenzivní inzulinové terapie významně snižuje morbiditu a mortalitu pacientů po AIM [33,34] a u kriticky nemocných v kritickém stavu přijatých na jednotku intenzivní péče [31]. Nicméně výsledky následujících studií DIGAMI II, CREATE-ECLA ani OASIS 6, tento vztah nepotvrdily [35,36].
Vstupní hladina sérové glykemie při AIM a krátkodobá mortalita
AIM může demaskovat preexistující inzulinovou rezistenci a dysfunkci pankreatických β-buněk a identifikovat pacienty s kardiovaskulárními rizikovými faktory spojenými s dysglykemií, kteří mohou mít nejen rozsáhlejší postižení koronárních tepen, ale i vyšší riziko smrti z kardiovaskulárních příčin. Mnoho studií pak ukazuje vyšší riziko smrti u pacientů s AIM s a bez DM [13,37]. U pacientů, kterých byla diagnóza DM v době AIM známa, byl pozorován vztah mezi vstupní hladinou sérové glykemie a vyšším rizikem mortality [37].
Abnormální metabolizmus glukózy u pacientů s předchozí diagnózou DM a u pacientů, u kterých DM dosud diagnostikován nebyl
Předchozí studie ukazují 4% prevalenci nediagnostikovaného DM mezi pacienty s AIM [20,38]. Jiné studie zjistily, že 24 (8,1 %) z 295 pacientů, kterých nebyla diagnóza DM v době AIM známa, mělo vstupní hladinu sérové glykemie 11,1 mmol/l nebo vyšší; tito pacienti však nebyli pro DM vyšetřeni během sledování [39]. Až nedávno byli nediabetici s AIM a vstupní hladinou sérové glykemie nižší než 11,1 mmol/l testování orálním glukózovým tolerančním testem po propuštění a 40 % z nich mělo porušenou glukózovou toleranci, 25 % mělo nediagnostikovaný DM [15]. Pacienti, u kterých byla diagnóza DM známa a jejichž sérová hladina glykemie dosáhla 11,1 mmol/l a vyšší, byli z této studie vyloučeni. Autoři studie odhadují, že skutečná prevalence DM mezi pacienty s AIM je vyšší než 45 %. V naší studii nebyli pacienti podrobování dalšímu vyšetřování v souvislosti s DM. I když byla použita kritéria Světové zdravotnické organizace pro hladinu sérové glykemie ke stratifikaci pacientů, u kterých nebyla diagnóza DM známa [18], zjistili jsme, že 34,7 % mělo hladinu sérové glykemie v hodnotách 7,8-11,1 mmol/l (skupina 2) a 10,9 % s hodnotami glykemie vyšší než 11,1 mmol/l (skupina 3). Významnost nálezu byla prokázána pozorovaným nárůstem hospitalizační mortality ve skupině 2 a krátkodobou mortalitou pacientů, u kterých nebyl DM dosud diagnostikován a u kterých vstupní hladina sérové glykemie dosahovala 11,1 mmol/l nebo více. To byla hladina vyšší než u pacientů, kterých byl DM diagnostikován již v době před AIM. Proto také nemůžeme na základě vstupní sérové hladiny glykemie formulovat jednoznačný závěr týkající se glykometabolické diagnózy po propuštění. Vstupní hladina sérové glykemie může sloužit k identifikaci pacientů ve vysokém krátkodobém riziku smrti. Nemáme definitivní vysvětlení pro pozorovanou zvýšenou mortalitu u pacientů ve skupině 3. Tito pacienti sice neměli v anamnéze DM, ale byla jim pravděpodobně právě proto věnována menší pozornost, co se týče sledování glykometabolického stavu a případného zahájení inzulinové terapie. Další studie by měly prokázat, zda inzulinová terapie u pacientů, u kterých nebyl diagnostikován DM, zlepšuje krátkodobé výsledky po AIM. Dalším možným vysvětlením zvýšené mortality v této skupině může být horší klinický stav pacientů, jehož odrazem je vyšší sérová hladina glykemie.
Je známo, že více než 50 % pacientů s DM 2. typu je nediagnostikováno [40,41]. DM jako kardiovaskulární rizikový faktor je dlouho asymptomatický, tudíž zůstává nepoznán roky a jeho trvání nemůže být přesně určeno. Navíc mohli pacienti prodělat kardiovaskulární příhodu před diagnostikováním DM 2. typu. Tomu by odpovídal fakt že, neexistuje spojitost mezi trváním DM a makrovaskulárním onemocněním. Na druhé straně by to bylo v rozporu se vztahem pozorovaným mezi trváním DM a mikrovaskulárními komplikacemi [25].
Pacienti, u kterých nebyl diagnostikován DM, ale měli vstupní hladinou sérové glykemie 11,1 mmol/l a vyšší, vykazovali základní charakteristiky stejné jako diabetici. U pacientů hospitalizovaných s AIM by se tedy měla hodnotit nejen glykemie, ale také další konvenční rizikové faktory. Celkové zjištěné riziko může odhalit potenciální modifikovatelné rizikové faktory, které lze léčit a které by měly být sledovány po propuštění.
Již předchozí studie zjistila, že koncentrace hemoglobinu A1C v době přijetí a sérová hladina glykemie na lačno před propuštěním byly nezávislým prediktorem abnormálního glukózového metabolizmu ve 3měsíčním sledování [15]. Jiní autoři namítají, že koncentrace hemoglobinu A1C nemůže být rozhodující pro stanovení diagnózy DM, dokonce ani v případě, kdy je jasně abnormální. Tento ukazatel má totiž nízkou senzitivitu a nedostatečně standardizované stanovující metody [44]. V naší studii tento vztah neanalyzujeme.
Limitace studie
Vzhledem k retrospektivnímu charakteru studie jsme nemohli korelovat vstupní hladinu sérové glykemie s faktory jako doba od vzniku příznaků do příchodu do nemocnice nebo doba od posledního jídla. Nepodařilo se nám dostatečně zjistit délku trvání DM, protože z počátku je nemoc asymptomatická a roky může zůstávat nediagnostikovaná. Jak bylo popsáno výše, nebyly dostupné koncentrace hemoglobinu A1C při přijetí ani glykemie na lačno před propuštěním. Nakonec jsme neměli k dispozici ani informace o provedení revaskularizační intervence po propuštění a o jejím vlivu na prognózu.
Závěr
Naše studie byla provedena na poměrně velkém souboru pacientů. Našli jsme vztah mezi vstupní hladinou sérové glykemie a krátkodobou mortalitou nejen u pacientů s diagnostikovaným DM, ale také u těch, u kterých DM v době AIM diagnostikován nebyl. Z pohledu nálezů předchozích studií [15] a našeho pozorování projevovali pacienti ze skupiny 3 trend k vyšší hospitalizační mortalitě. Také úroveň mortality po propuštění byla statisticky signifikantně vyšší než u pacientů se známým DM. konstatujeme tedy, že vstupní hladina sérové glykemie při AIM by mohla být významným parametrem pro stratifikaci rizika pacientů během hospitalizace i po propuštění.
MUDr. Radka Adámková1
doc. MUDr. Stanislav Janoušek, CSc.1
MUDr. Aleš Tomášek1
MUDr. Jana Tůmová2
MUDr. Zdeňka Čermáková2
MUDr. Jan Kaňovský1
prof. MUDr. Jindřich Špinar, CSc.
1
1 Interní kardiologická
klinika LF MU a FN Brno, pracoviště Bohunice
2 Oddělení klinické
biochemie LF MU a FN Brno, pracoviště Bohunice
rada@email.cz
Sources
1.Kandel WB, McGee DL. Diabetes and cardiovascular disease: the Framingham Study. JAMA 1979; 241 : 2035-2038.
2.Stamler J, Vaccaro O, Neaton JD, Wentworth D. Diabetes, other risk factors and 12-yr cardiovascular mortality for men screened in the Multiple Risk Factor Intervention Trial. Diabetes Care 1993; 16 : 434-444.
3.Hammoud T et al. Léčba koronární nemoci: možnosti u pacientů s diabetes mellitus. JACC-CZ 2001; 1 : 31-41.
4.Malmberg K, Ryden L. Myocardial infarction in patients with diabetes mellitus. Eur Heart J 1988; 9 : 259-264.
5.Behar S, Boyko V, Reicher-Reiss H, Goldbourt U. SPRINT Study Group. Ten year survival after acute myocardial infarction: comparison of patiens with and without diabetes: Secondary Prevention Reinfarction Israeli Nifedipine Trial. Am Heart J 1997; 133 : 290-296.
6.Woodfield SL et al. Angiographyc findings and outcome in diabetic pateints treated with thrombolytic therapy for acute myocardial infarction: the GUSTO-I experience. J Am Coll Cardiol 1996; 28 : 1661-1669.
7.Tschöpe D, Bode CH. Impaired glukose tolerance – a new risk factor? Europ Heart J 2004; 25 : 1969.
8.Mak KH, Moliterno DJ et al. Influence of diabetes mellitus on clinical outcome in the trombolytic era of acute myocardial infarction. J Am Coll Cardiol 1997; 30 : 171-179.
9.O´Sullivan JJ, Conroy RM, Robinson K et al. In-hospital prognosis of patients with fasting hyperglycemia after first myocardial infarction. Diabetes Care 1991; 14 : 758-760.
10.Fava S, Aquilina O, Azzopardi J et al. The prognostic value of blood glucose in diabetic patients with acute myocardial infaction. Diabet Med 1996; 13 : 80-83.
11.Sewdarsen M, Vythilingum S, Jialal I, Becker PJ. Prognostic importance of asmission plasma glucose in diabetic and non-diabetic patients with acute myocardial infarction. Q J Med 1989; 71 : 461-466.
12.Mak KH, Mah PK, Tey BH et al. Fasting blood sugar level: a determinant for in-hospital outcome in patients with first myocardial infarction and without glucose intolerance. Ann Acad Med Singapore 1993; 22 : 291-295.
13.Norhammar AM, Ryden L, Malmberg K. Admission plasma glucose: independent risk factor for long.term prognosis after myocardial infarction even in nondiabetic patients. Diabetes Care 1999; 22 : 1827-1831.
14.Capes SE, Hunt D, Malmberg K, Gerstein HC. Stress hyperglycemia and increased risk of death after myocyrdial infarction in patients with and without diabetes: a systematic overview. Lancet 2000; 355 : 773-778.
15.Norhammar A, Tennerz A, Nilsson G et al. Glucose metabolism in patients with acute myocardial infarction and no previous diagnosis of diabetes mellitus: a prospective study. Lancet 2002; 359 : 2140-2144.
16.Bartnik M, Malmberg K, Norhammar A et al. Newly detected abnormal glukose tolerance: an important predictor of long-term outcome after myocardial infarction. Europ Heart J 2004; 25 : 1990-1997.
17.Report of the Expert Committee on the Diagnosis and Classification of Diabetes Mellitus. Diabetes Care 1997; 20 : 1183-1197.
18.Alberti KG, Zimmel PZ. Definition, diagnosis and classification of diabetes mellitus and its complications, part 1: diagnosis and classification of diabetes mellitus provisional report of a WHO consultation. Diabet Med 1998; 15 : 539-553.
19.Vetter NJ, Strange RC, Adams W, Oliver MF. Initial metabolic and hormonal response to acute myocardial infarction. Lancet 1974; 1 : 284-288.
20.Oswald GA, Smith CC, Betteridge DJ, Yudkin JS. Determinants and importance of stress hyperglycaemia in non-diabeticpatients with myocardial infarction. BMJ 1986; 293 : 917-922.
21.Oliver MF, Opie LH. Effects of glucose and fatty acids on myocardial ischemia and arrhythmias. Lancet 1994; 343 : 155-158.
22.Bellodi G, Manicardi V, Malavasi V et al. Hyperglycemiaand prognosis of acute myocardial infarction in patients without diabetes mellitus. Am J Cardiol 1989; 64 : 885-888.
23.Reaven GM. Banting lecture 1988: role of insulin resistance in human disease. Diabetes 1988; 37 : 1595-1607.
24.Heine RH, Dekker JM. Beyond postprandial hyperglycemia: metabolix factors associated with cardiovascular disease. Diabetologia 2002; 45 : 461-475.
25.Haffnet SM, Stern MP, Hazuda HP et al. Cardiovasculat tisk factors in confirmed presiabetic individuals: does the clock for coronary heart disease start ticking before the onset of clinical diabetes? JAMA 1990; 263 : 2893-2898.
26.Nomenclature and criteria for diagnosis of ischemie heart disease: report of the Joint International Society and Federation of Cardiology/World Health Orfanization task force on standardization of clinical nomenclature. Circulation 1979; 59 : 607-609.
27.Brownlee M, Cerami A, Vlassara H. Advanced glycosylation end products in tissue and the biochemical basis of diabetic complications. N Engl J Med 1988; 318 : 1315-1321.
28.Davi G, Catalano I, Averna M et al. Thromboxane biosynthesis and platelet function in typu II diabetes mellitus. N Engl J Med 1990; 322 : 1769-1774.
29.Jain SK, Nagi DK, Slavin BM et al. Insulin therapy in typu 2 diabetic subjects suppresses plasminogen activator inhibitor (PAI-1) activity and proinsulin-like molecules independently of glycaemic control. Diabet Med 1993; 10 : 27-32.
30.Kawano H, Motoyama T, Hirashima O et al. Hyperglycaemia rapidly suppresses flow-mediated endothelium-dependent vasodilation of brachial artery. J Am Coll Cardiol 1999; 34 : 146-154.
31.Williams SB, Goldfine AB, Timimi FK et al. Acute hyperglycemia attenuates endothelium-dependent vasodilation in humans in vivo. Circulation 1998; 97 : 1695-1701.
32.Sodi-Pallares D, Testelli MR, Fishleder BL et al. Effects of an intravenous infusion of a potassium-glucose-insulin solution on the electrocardiographic signs of myocardial infarction: a preliminary report. Am J Cardiol 1962; 5 : 166-181.
33.Malmberg K, Ryden L, Efendic S et al. Ramdomized trial of insulin-glucose infusion followed by subcutaneous insulin treatment in diabetic patients with acute myocardial infarction (DIGAMI study): effects on mortality at 1 year. J Am Coll Cardiol 1995; 26 : 57-65.
34.Malmberg K, Norhammar A, Wedel H, Ryden L. Glycometabolic state at admission: important risk marker of mortality in conventionally treated patients with diabetes mellitus and acute myocardial infarction: long-term results from the Diabetes and Insulin-Glucose Infusion in Acute Myocardial Infarction (DIGAMI) study. Circulation 1999; 99 : 2626-2632.
35.Janoušek S, Hlinomaz O. Novinky ze světového kardiologického kongresu v Barceloně. Interv Akut Kardiol 2006; 6 : 220-222.
36.Malmberg K, Rydén L, Wedel H et al. Intense metabolit kontrol by means of insulin in patients with diabetes mellitus and acute myocardial infarction (DIGAMI 2): effects on motality and morbidity. Eur Heart J 2005; 26 : 650-661.
37.Balkau B, Bertrais S, Ducimetiere P, Eschwege E. Is there a glycemie threshold for mortality risk? Diabetes Care 1999; 22 : 696-699.
38.Tenerz A, Lonnberg I, Berne C et al. Myocardial infarction and prevalence of diabetes mellitus: is increased casual blood glucose at admission a reliable criterion for the diagnosis of diabetes? Eur Heart J 2001; 22 : 1102-1110.
39.Bolk J, van der Ploeg TJ, Cornel JH et al. Impaired glucose metabolism predicts mortality after a myocardial infarction. Int J Cardiol. 2001; 79 : 207-214.
40.King H, Rewers M. Global estimates for prevalence of diabetes mellitus and impaired glucose tolerance in adults. Diabetes Care 1993; 16 : 157-177.
41.Mooy JM, Grootenhuis PA, de Vries H et al. Prevalence and determinants of glucose intolerance in a Caucasian population: the Hoorn Study. Diabetes Care 1995; 18 : 1270-1273.
Labels
Paediatric cardiology Internal medicine Cardiac surgery CardiologyArticle was published in
Cardiology Review

2007 Issue 2
-
All articles in this issue
- Význam echokardiografie pro implantaci biventrikulárního stimulátoru u nemocných se srdečním selháním
- Infarkt myokardu u starších pacientů
- Vstupní hladiny sérové glykemie jako rizikový faktor u pacientů s akutním infarktem myokardu
- Akutní koronární syndromy - terapie hyperglykemie
- Fixní kombinace ezetimibu a simvastatinu (Inegy) v léčbě hypercholesterolemie / kombinace nebo monoterapie?
- Duální antiagregační terapie v prevenci mozkového infarktu
- Akutní infarkt myokardu u nemocných s renálním selháním II: Kontrastová nefropatie, moderní eliminační léčebné metody, význam stanovení troponinu
- Cardiology Review
- Journal archive
- Current issue
- About the journal
Most read in this issue
- Duální antiagregační terapie v prevenci mozkového infarktu
- Akutní koronární syndromy - terapie hyperglykemie
- Infarkt myokardu u starších pacientů
- Akutní infarkt myokardu u nemocných s renálním selháním II: Kontrastová nefropatie, moderní eliminační léčebné metody, význam stanovení troponinu
