Perikarditidy
Pericarditis
The term pericarditis denotes inflammatory pericardial diseases of both infectious and non-infectious etiology. Usually it is a relatively non-serious disease where the significance lies primarily in differential diagnosis. However, it may involve potentially life-threatening complications, whether acute (tamponade) or in the long-term (constrictive pericarditis). Therefore, proper diagnosis and treatment of these diseases is very important.
Keywords:
pericarditis – viral pericarditis – tamponade – constrictive pericarditis
:
D. Zemánek
:
II. interní klinika kardiologie a angiologie 1. LF UK a VFN v Praze
:
Kardiol Rev Int Med 2015, 17(4): 300-306
:
Cardiology Review
Pojmem perikarditidy označujeme onemocnění srdečních obalů spojená se zánětem, a to jak infekčním, tak neinfekčním. Ve velké většině se jedná o relativně nezávažné onemocnění, jehož význam spočívá především v diferenciální diagnóze. Nicméně sem patří také stavy potenciálně ohrožující život pacienta, ať už akutně (tamponáda) nebo v dlouhodobém průběhu (konstriktivní perikarditida). Proto je správná diagnóza a léčba těchto onemocnění velmi důležitá.
Klíčová slova:
perikarditida – virová perikarditida – tamponáda – konstriktivní perikarditida
Perikarditidou nazýváme zánět srdečního obalu, který je tvořen viscerálním a parietálním listem. Zánět v perikardu může být izolován pouze na perikard (typicky idiopatická virová perikarditida) nebo může být součástí či komplikací jiného onemocnění (renální selhání, systémové choroby pojiva). Podle klinického průběhu rozeznáváme několik typů perikarditid jako akutní, rekurentní a spojenou s postižením myokardu. Jednotlivé typy budou probrány v samostatných kapitolách [1]. Patřičná pozornost bude také věnována nejzávažnějším komplikacím perikarditidy – tamponádě a konstriktivní perikarditidě.
Akutní perikarditida
Akutní perikarditida je nejčastější onemocnění perikardu. V literatuře se udává, že akutní perikarditida je diagnostikována přibližně u 0,1 % nemocných přijímaných do nemocnic a až u 5 % nemocných vyšetřovaných pro bolest na hrudi na oddělení akutního přijmu, u kterých je vyloučen infarkt myokardu [2,3]. Dříve rozlišovaná suchá a vlhká forma akutní perikarditidy jsou dnes považovány za různé fáze jednoho onemocnění. Samotná akutní perikarditida je poměrně nezávažné onemocnění, které často probíhá téměř asymptomaticky nebo může být skryté v příznacích základního onemocnění.
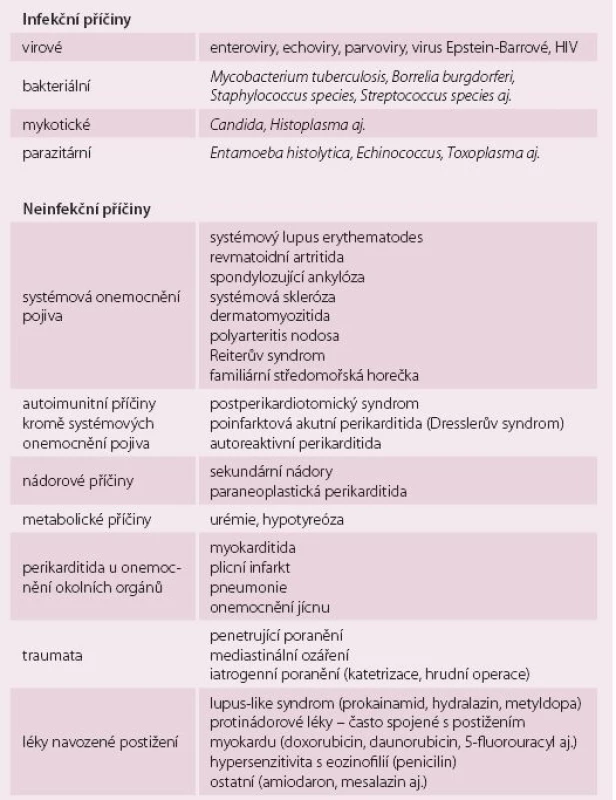
Jedná se o poměrně heterogenní skupinu onemocnění. Společným jmenovatelem je zánět perikardu způsobený různými příčinami. Podle etiologie pak dělíme akutní perikarditidy do dvou základních skupin: infekční a neinfekční (autoimunitně zprostředkované, metabolické, nádorové aj.) [4]. Infekční příčiny jsou častější. Jedná se především o virové infekce (enteroviry, echoviry, parvoviry), méně často se můžeme setkat s bakteriální nebo vzácně s mykotickou příčinou. Autoimunitně podmíněné perikarditidy reprezentují choroby pojivové tkáně nebo vaskulitidy. Do této skupiny patří také perikarditida po infarktu myokardu (Dresslerův syndrom) a postperikardiotomický syndrom u pacientů po kardiochirurgických operacích. V dnešní době využívající řadu invazivních diagnostických nebo léčebných metod se čím dál častěji můžeme setkat i s iatrogenními příčinami (poškození perikardu různými katetry a elektrodami). Nejčastější příčiny perikarditidy jsou uvedeny v tab. 1. V klinické praxi se často používá termín idiopatická perikarditida, který označuje většinou virovou akutní perikarditidu, u které nebylo stanoveno etiologické agens.
Typickým projevem je perikardiální bolest. Perikardiální bolest bývá ostrá a bodavá, někdy může být i tupá nebo řezavá. Lokalizována může být retrosternálně, ale také prekordiálně. Nemá vazbu na námahu, avšak zhoršuje se kašlem, hlubokým dýcháním, polykáním a rotací hrudníku, naopak ustupuje v předklonu. Doprovodnými příznaky mohou být dušnost, slabost a únava, především v případě velkého perikardiálního výpotku. Onemocnění je doprovázeno subfebriliemi či febriliemi (zejména pak u virové nebo bakteriální etiologie), schváceností (bakteriální, tuberkulózní či mykotická perikarditida). Teploty však mohou, zejména u starších jedinců, zcela chybět. U virové (idiopatické) perikarditidy často předchází bolestem na hrudi respirační či gastrointestinální infekce. Při fyzikálním vyšetření se můžeme setkat s perikardiálním třecím šelestem, jeho výskyt je však velmi měnlivý, co se týče místa a intenzity. Nález často mizí a znovu se objevuje v průběhu několika hodin. Je způsoben třením zánětlivě změněných listů perikardu o sebe a v okamžiku, kdy se objeví výpotek, vymizí. Je popisován jako drsný a škrábavý („připomíná křupání zmrzlého sněhu při chůzi po něm“). Významná tachykardie, paradoxní pulz a především hypotenze (systolický tlak menší než 100 mm Hg) by měly budit podezření na možnost útlaku srdečních oddílů výpotkem. U nemocného s purulentní perikarditidou bývá přítomný klinický obraz sepse či septického šoku.
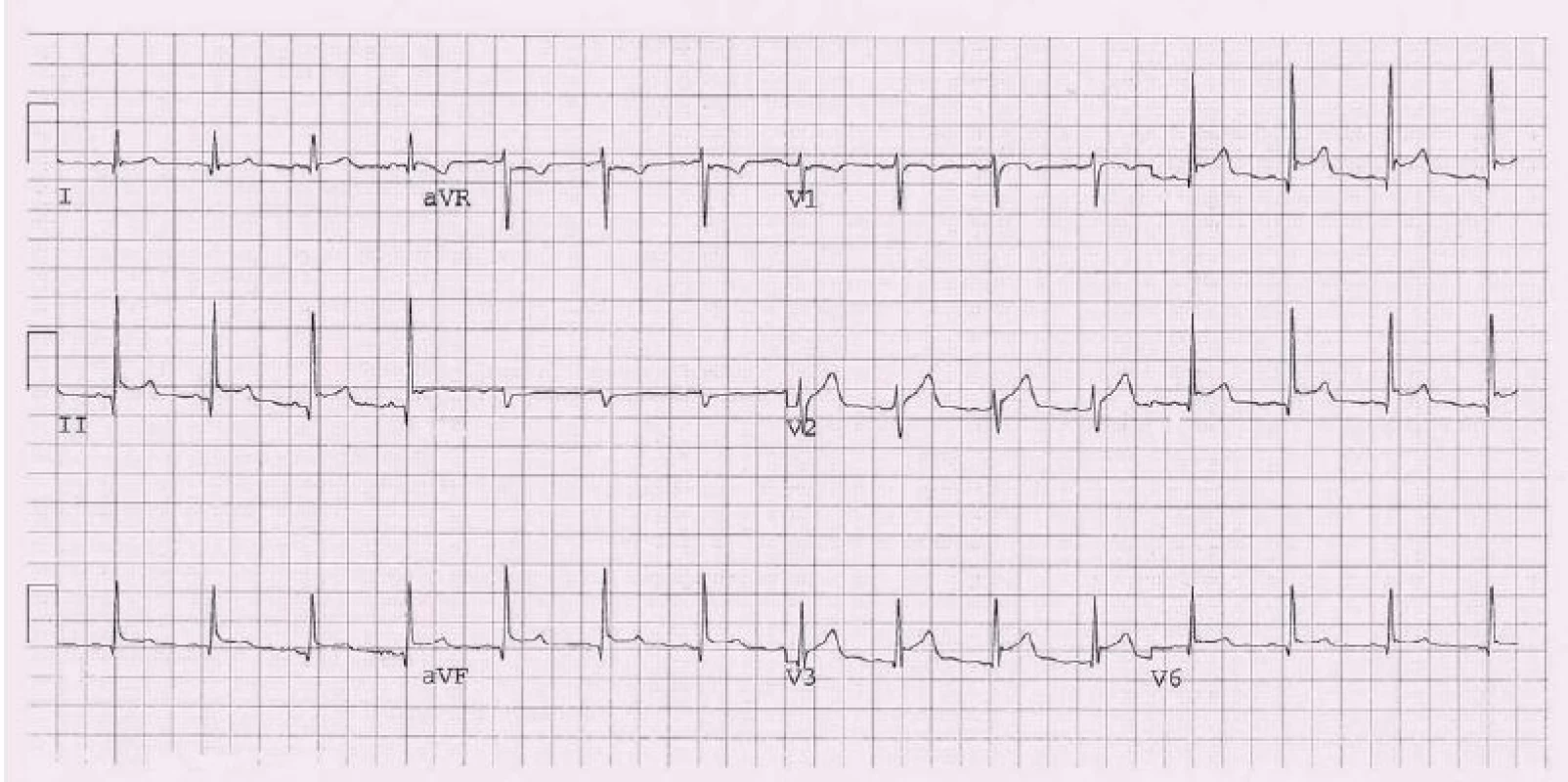
Přestože je akutní perikarditida zpravidla relativně nezávažné onemocnění, je správné stanovení diagnózy velmi důležité především v rámci diferenciálně diagnostické rozvahy při bolesti na hrudi. Vlastní diagnóza je pak založena na klinickém obraze, laboratorních výsledcích a vyšetřovacích metodách. Elektrokardiografie je u perikarditidy jednou ze základních diagnostických metod. Vlastní nález u perikarditidy může být velmi pestrý, neboť dochází k jeho změnám v čase. V typickém případě se nejprve můžeme setkat s konkávními elevacemi ST úseku, které se postupně normalizují, a objevují se negativní vlny T. Tyto změny jsou většinou patrné ve všech svodech (s výjimkou aVR a V1), vzácněji mohou ale také být lokalizované jako u infarktu myokardu. K úpravě dochází v řádu týdnů až měsíců. Tento obraz se však vyskytuje asi jen u 50–60 % pacientů (obr. 1) [5]. Kromě změn ST úseku a vlny T se můžeme setkat s depresemi PR úseku, které mohou být i jediným nálezem.
Echokardiografie není příliš přínosná pro vlastní diagnózu a její význam spočívá především v odlišení jiných závažných stavů spojených s bolestí na hrudi. Vlastní nález malého perikardiálního výpotku diagnózu akutní perikarditidy podporuje, ale není její podmínkou. Kromě diferenciální diagnózy je nejdůležitější úkol echokardiografie v rozpoznání srdeční tamponády, která se může vzácně vyskytovat (více viz níže). Skiagram hrudníku nebývá informativní, rozšíření srdečního stínu nastává pouze u objemných perikardiálních výpotků. Při laboratorním vyšetření nalézáme nespecifické projevy zánětlivého procesu, jako je elevace C-reaktivního proteinu, zvýšená sedimentace a leukocytóza. Pokles hladiny C-reaktivního proteinu má vztah k riziku rekurence a především k riziku vzniku konstriktivní perikarditidy (CP) [6]. Perikardiální punkce a eventuální perikardiální biopsie jsou vyhrazeny pro stavy s rozsáhlým perikardiálním výpotkem, především u podezření na bakteriální, tuberkulózní nebo nádorovou perikarditidu. Vyšetření by mělo být vždy doplněno kultivačním a cytologickým laboratorním vyšetřením.
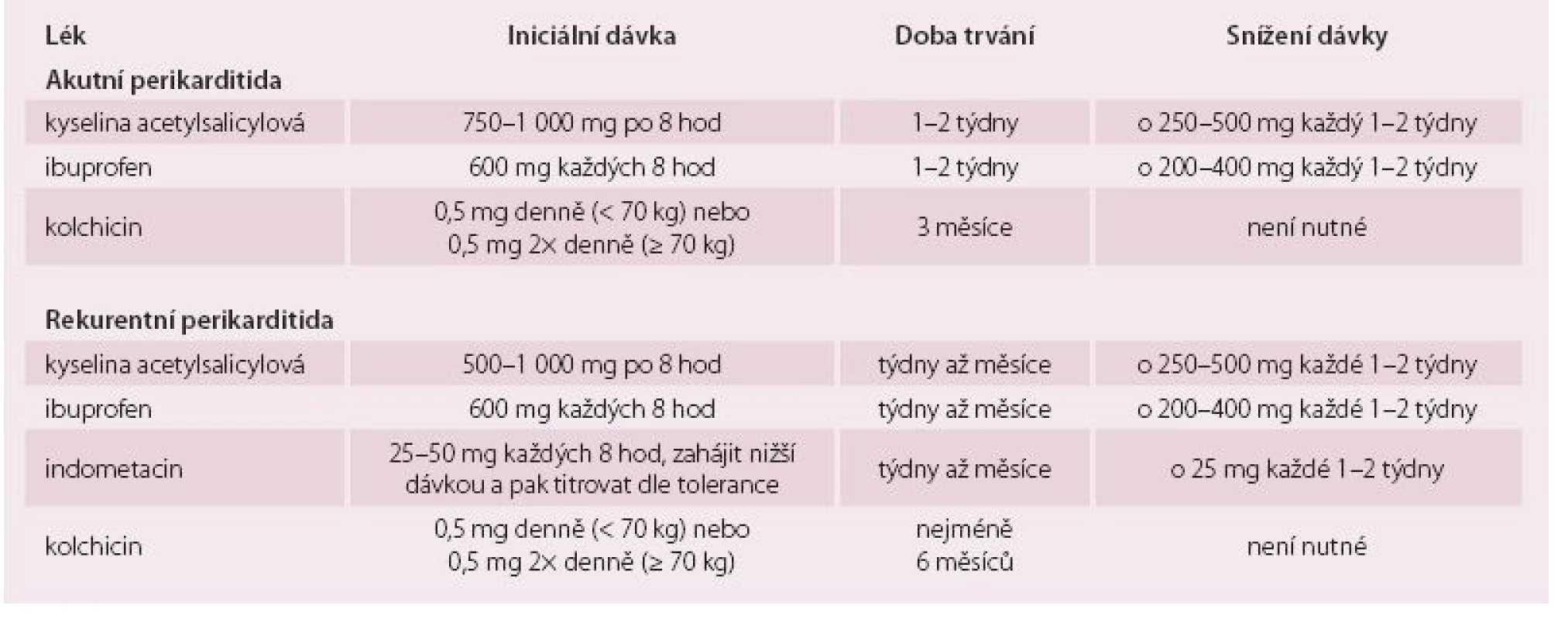
Léčba závisí na příčině perikarditidy a závažnosti klinického průběhu onemocnění. Jejím cílem je úleva od symptomů a/ nebo zabránění vzniku komplikací. Mezi komplikace řadíme především vznik tamponády a zabránění přechodu do chronické formy vrcholící vznikem CP. U nekomplikované primární (nejčastěji virové) perikarditidy vystačíme většinou s klidem na lůžku a symptomatickou léčbou. Ta je založena na podávání nesteroidních antirevmatik ve vysoké dávce. Podáváme např. aspirin nebo ibuprofen ve vysokých dávkách (tab. 2) [7]. Nesteroidní antirevmatika podáváme do ústupu obtíží a poklesu zánětlivých parametrů (C-reaktivní protein). K této léčbě se dnes doporučuje přidat kolchicin. Kolchicin má časté gastrointestinální nežádoucí účinky a jeho vysoká dávka může být dokonce smrtelná (dávka 40 mg). Při léčbě perikarditidy však podáváme významně nižší dávky (0,5 mg jednou nebo dvakrát denně v závislosti na hmotnosti nemocného), a tak je výskyt nežádoucích účinků méně častý (přibližně u 10 %) než např. při léčbě dnavého záchvatu [8]. Léčba kolchicinem je doporučována v delším časovém úseku až tří měsíců s možností redukce dávek v průběhu posledních týdnů (např. podávání 0,5 mg obden). Kortikoidy byly dříve lékem volby u protrahované nebo komplikované akutní perikarditidy. Protože se však ukázalo, že jejich paušální podání vede k častější rekurenci perikarditidy, je v dnešní době jejich podávání na místě téměř výhradně u autoimunitně podmíněné perikarditidy. Také některé další vyvolávající příčiny mají odlišnou léčbu. U purulentní (bakteriální) perikarditidy podáváme antibiotika podle citlivosti se současnou chirurgickou drenáží perikardu. Tuberkulózní perikarditida se pak léčí intenzivními režimy založenými na kombinaci antituberkulotik.
Rekurentní perikarditida
U zhruba 15–30 % pacientů s akutní idiopatickou (virovou) perikarditidou dojde během následujícího období k relapsu [9]. Zvýšené riziko je především u pacientů, kde nebyla dobrá odpověď na léčbu nesteroidními antirevmatiky, a také u žen. Podle některých autorů zvyšuje riziko rekurentní perikarditidy léčba první ataky kortikoidy. Při vlastní epizodě rekurentní perikarditidy nemusí být vždy bolest na hrudi doprovázena laboratorními známkami celkového zánětu jako u akutní perikarditidy. Pro diagnózu je naopak velmi zásadní údaj o předchozí prodělané akutní perikarditidě. Velmi důležité je u rekurentní perikarditidy vyloučení autoimunitní příčiny, a to i v případě, že původní epizoda byla uzavřena jako idiopatická (virová) perikarditida.
Léčba rekurentní perikarditidy se podobá léčbě akutní perikarditidy, ale na rozdíl od ní je agresivnější. Opět sice podáváme minimálně po dobu dvou týdnů nesteroidní antirevmatika, ale prakticky vždy doplňujeme léčbu kolchicinem v nízké dávce podle váhy nemocného, a to až na dobu šesti měsíců (tab. 2) [10]. Klinický problém představuje skupina pacientů (asi 10–15 %), kteří pro nežádoucí účinky musí ukončit léčbu kolchicinem. U těchto pacientů a také tam, kde není dobrá odpověď na léčbu, je doporučována léčba nízkými dávkami kortikoidů přidaná k původní léčbě. Při jejich podávání však musíme mít jistotu, že se nejedná o aktivní bakteriální infekci. Dalším problémem je, že ačkoli vedou k rychlé úpravě klinického stavu, zvyšují pravděpodobnost přechodu do chronicity [11]. Navíc může být v některých případech problém s relapsem při ukončení nebo snížení dávky. V tomto případě by mělo být zváženo podávání jiných imunosupresiv jako např. azathioprinu nebo cyklosporinu A [12].
Perikarditida spojená postižením myokardu
Perikarditida a myokarditida mají podobné příčiny, proto není překvapením, že se často mohou vyskytovat společně. Pokud v klinickém obraze dominuje perikarditida s laboratorními známkami postižení myokardu, pak hovoříme o myoperikarditidě. Tato diagnóza je stanovena, pokud u pacienta s klinickým obrazem perikarditidy nacházíme mírně zvýšené markery myokardiálního postižení (troponiny) bez patrného postižení funkce levé komory (LK) srdeční při zobrazovacích metodách. Jejich hodnota je jen mírně zvýšená a nemá typický vzestup a pokles jako u infarktu myokardu. Téměř vždy je pak doprovázena i elevací ST úseku. Pokud je patrná porucha kinetiky LK, tak hovoříme o perimyokarditidě.
Krátkodobá hospitalizace je u těchto pacientů doporučena ke správnému stanovení diagnózy a léčby. U některých pacientů se nevyhneme provedení selektivní koronarografie nebo CT koronarografie k vyloučení akutního koronárního syndromu. Alternativou je vyšetření pomocí magnetické rezonance k zobrazení postižení myokardu a vyloučení nekrózy způsobené ischemií. Vlastní léčba je podobná jako u perikarditidy a je založena na empirickém podávání nesteroidních antirevmatik. Vzhledem k údajům o jejich negativním účinku na myokard (pouze experimentální data) doporučují někteří autoři spíše nižší dávky. Kolchicin není na rozdíl od akutní perikarditidy doporučován pro absenci klinických zkušeností v této indikaci. Lékem druhé volby tak stále zůstávají kortikoidy [13]. V případě významné dysfunkce LK a při známkách srdečního selhání je třeba u těchto nemocných postupovat jako u jiných typů myokarditidy, včetně provedení endomyokardiální biopsie. Jednoznačná shoda panuje v restrikci sportovní a výkonné fyzické aktivity, která se doporučuje po dobu šesti měsíců. Prognóza pacientů je zpravidla dobrá a při dodržení doporučení se výskyt srdečního selhání a mortalita v budoucnu blíží nule.
Konstriktivní perikarditida
CP je klinický syndrom podmíněný fibrotizací a často i kalcifikacemi perikardu, což vede ke vzniku tuhého nepoddajného srdečního obalu. Většinou se jedná o konečné stadium zánětlivého postižení perikardu. Dlouhou dobu byla hlavní příčinou vzniku CP tuberkulóza. Ještě i dnes se s ní můžeme setkat především u imunokompromitovaných nemocných. Během posledních desetiletí však došlo k poměrně významné změně, a tak je dnes nejčastější příčinou opakovaná virová perikarditida. Pravděpodobnost vzniku CP po virové perikarditidě je sice nízká (pod 1 %), ale vzhledem k tomu, že se jedná o poměrně časté onemocnění, představuje příčinu asi u 45 % případů [14]. Předchozí kardiochirurgická operace je odpovědná za přibližně 30 % onemocnění. Další relativně častou příčinou je postradiační poškození u pacientů po ozařování u nádorového onemocnění v oblasti hrudníku (např. pro M. Hodgkin nebo pro karcinomy mammy).
U CP brání tuhý perikard normálnímu diastolickému plnění komor. Plnění je tak ukončeno dříve, protože rozepínající se komory narazí během diastoly na mez, která je jim dána tuhým perikardem. V tomto okamžiku dojde k vyrovnání tlaků nejen mezi komorou a odpovídající síní, ale také mezi oběma srdečními komorami. Tento jev nazýváme „ekvalizace“ plnicích tlaků. Důsledkem je zvýšení konečných diastolických tlaků komor a zvýšení diastolického tlaku v síních. Zvýšený tlak v síních společně s nízkým srdečním výdejem je následně zodpovědný za většinu klinických obtíží pacientů. Ty odpovídají příznakům srdečního selhání, především pravostranného. Pacienti si stěžují na otoky dolních končetin, pocity plnosti břicha, nechutenství, plynatost, dušnost, a únavu. Obecně lze říci, že symptomy vznikají postupně až plíživě a vzhledem k jejich nespecifickému charakteru bývají pacienti často opakovaně vyšetřováni různými jinými lékařskými specialisty, zejména gastroenterology. Nález při fyzikálním vyšetření odpovídá pravostrannému srdečnímu selhání. U 1/ 3 pacientů se můžeme setkat s tzv. pulsus paradoxus (pokles systémového tlaku při hlubokém nádechu), který je typický rovněž pro srdeční tamponádu.
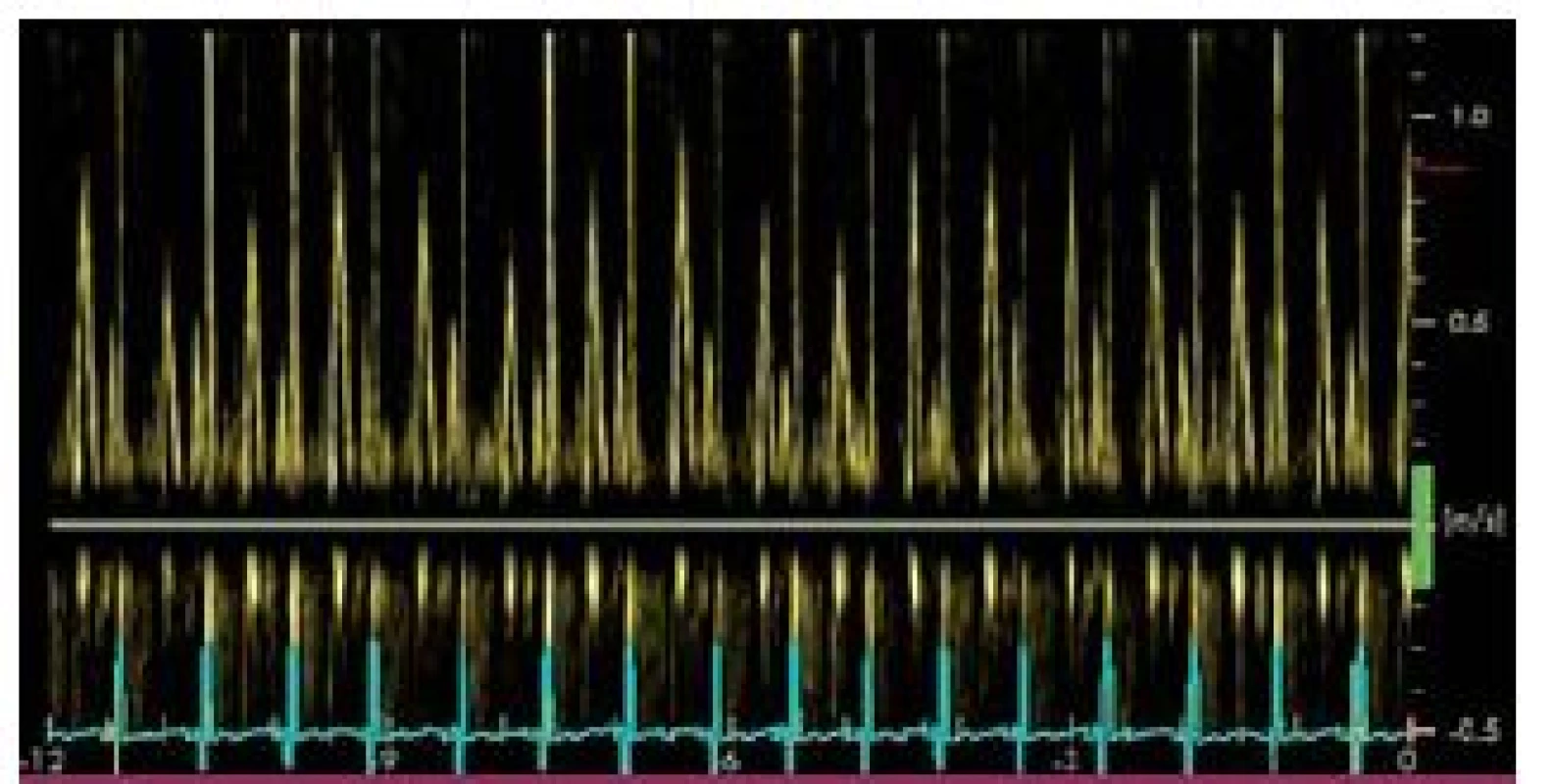
Echokardiografie je základní vyšetřovací metodou, která dokáže nejen vyslovit podezření, ale většinou i diagnózu přímo určit. Setkáváme se s nezvětšenou LK, která má dobrou systolickou funkci. Vlastní ztluštění perikardu není při echokardiografii dobře hodnotitelné a spíše se zaměřujeme na vyšetření typických známek odpovídajících hemodynamickému charakteru onemocnění. Při hodnocení průtoku mitrální chlopní je pro CP typická vysoká časně diastolická vlna E s krátkým trváním a nízká pozdně diastolická vlna A. Charakteristická je také respirační variabilita transmitrálního, případně transtrikuspidálního toku (obr. 2). Naopak při vyšetření pohybu mitrálního prstence pomocí tkáňově dopplerovského zobrazení jsou velikosti vln odpovídající systole, časné a pozdní diastole prakticky normální, protože myokard komor u tohoto onemocnění postižen nebývá. Typickou známkou CP je tzv. septal bounce, tedy prudký pohyb septa na počátku diastoly nejprve směrem doleva (dovnitř komory) a následně směrem doprava. Septal bounce zesiluje v hluboké inspiriu.
Počítačová tomografie a magnetická rezonance jsou dnes metodou volby při hodnocení morfologického nálezu u CP. Obě jsou lepší než echokardiografie v hodnocení ztluštění perikardu (obr. 3). Normální perikard by měl být tenčí než 2 mm a naopak ztluštění perikardu nad 4 mm v přítomnosti známek srdečního selhání ukazuje na možnou srdeční konstrikci. Počítačová tomografie je pak suverénní metodou v hodnocení kalcifikací perikardu (obr. 4). Srdeční katetrizace s hemodynamickým vyšetřením zůstává i v dnešní době nejlepší metodou ke stanovení klinicky významné CP a měla by být provedena před plánovaným kardiochirurgickým výkonem. Typickým nálezem je tvar křivky v obou komorách charakteru „dip a plató“. Vzhledem k tomu, že se v diastole vyrovnává tlak v celém srdci, nacházíme téměř stejnou hodnotu nejen v LK a síni, ale také v pravé komoře (PK) a síni (rozdíl by neměl přesáhnout 3–5 mm Hg). Významným přínosem je také simultánní měření tlaků v LK a PK prokazující významné zvýšení mezikomorové interdependence s divergentními (diskordantními) změnami tlaků v exspiriu a inspiriu. Zatímco v inspiriu tlak v PK stoupá, levokomorové tlaky klesají. V exspiriu je tomu právě naopak.
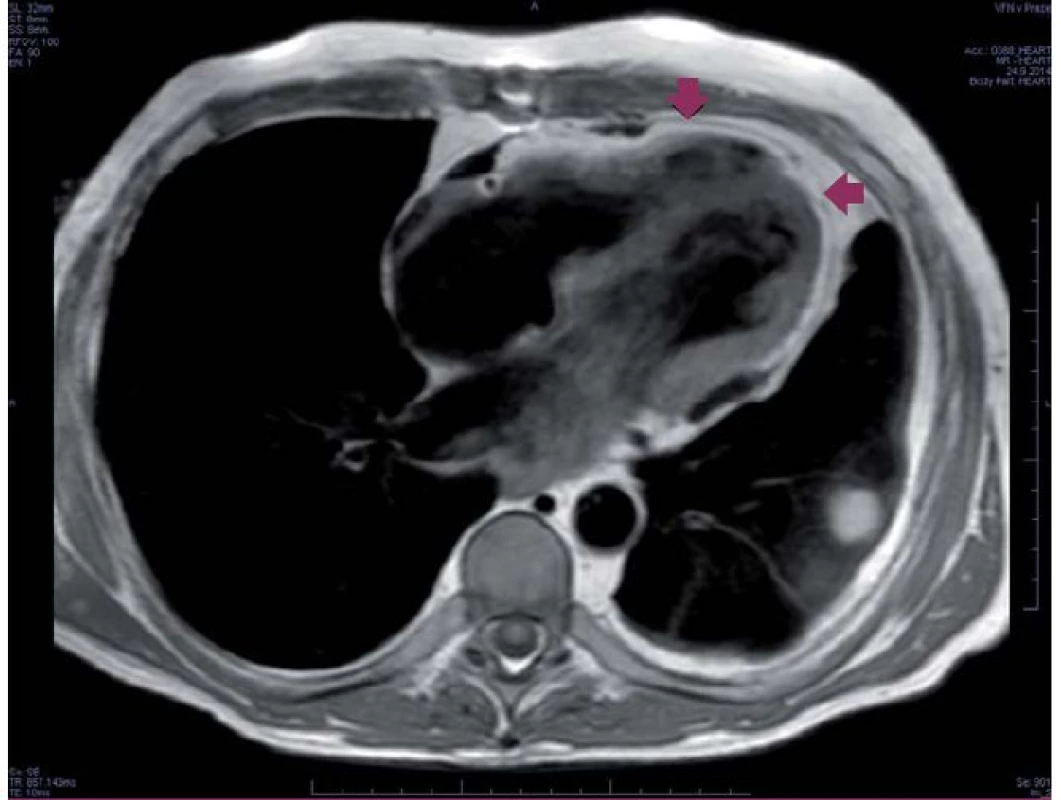
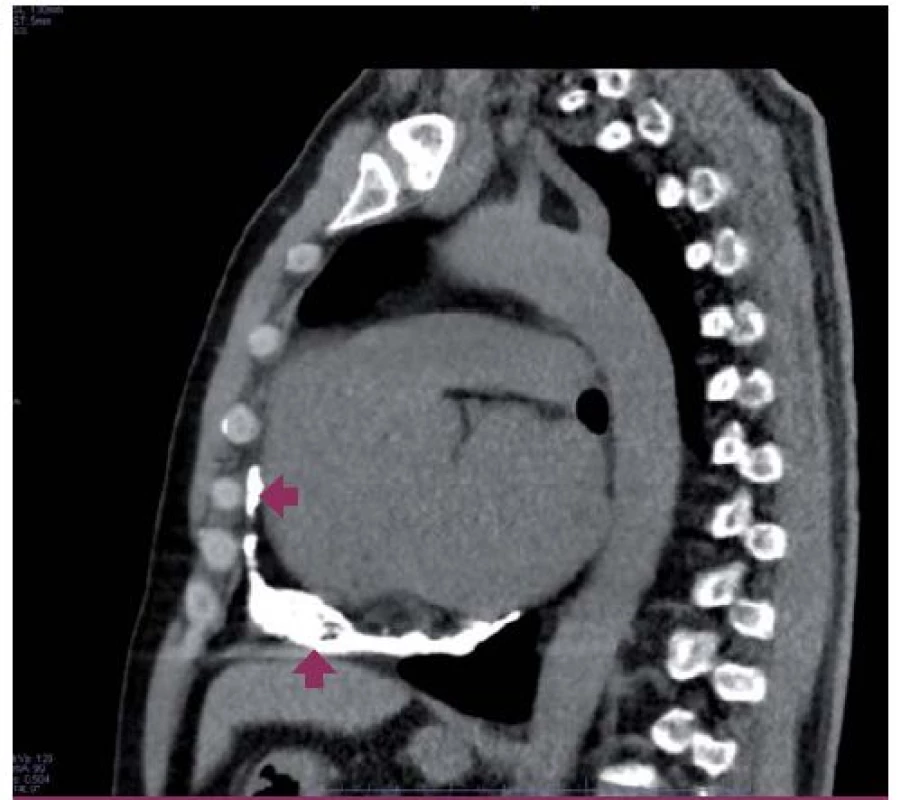
Při vlastní interpretaci nálezu je důležité, že se jedná o funkční (hemodynamickou) diagnózu a nikoli morfologickou. Tuto skutečnost podtrhuje zejména existence tzv. efuzivně-konstriktivní perikarditidy. Na rozdíl od klasické CP, kdy perikardiální tekutina většinou prakticky chybí, mají nemocní s touto formou konstrikce perikardiální výpotek. Stav může upomínat tamponádu, avšak kvůli změnám viscerálního perikardu nevede drenáž výpotku k normalizaci hemodynamiky.
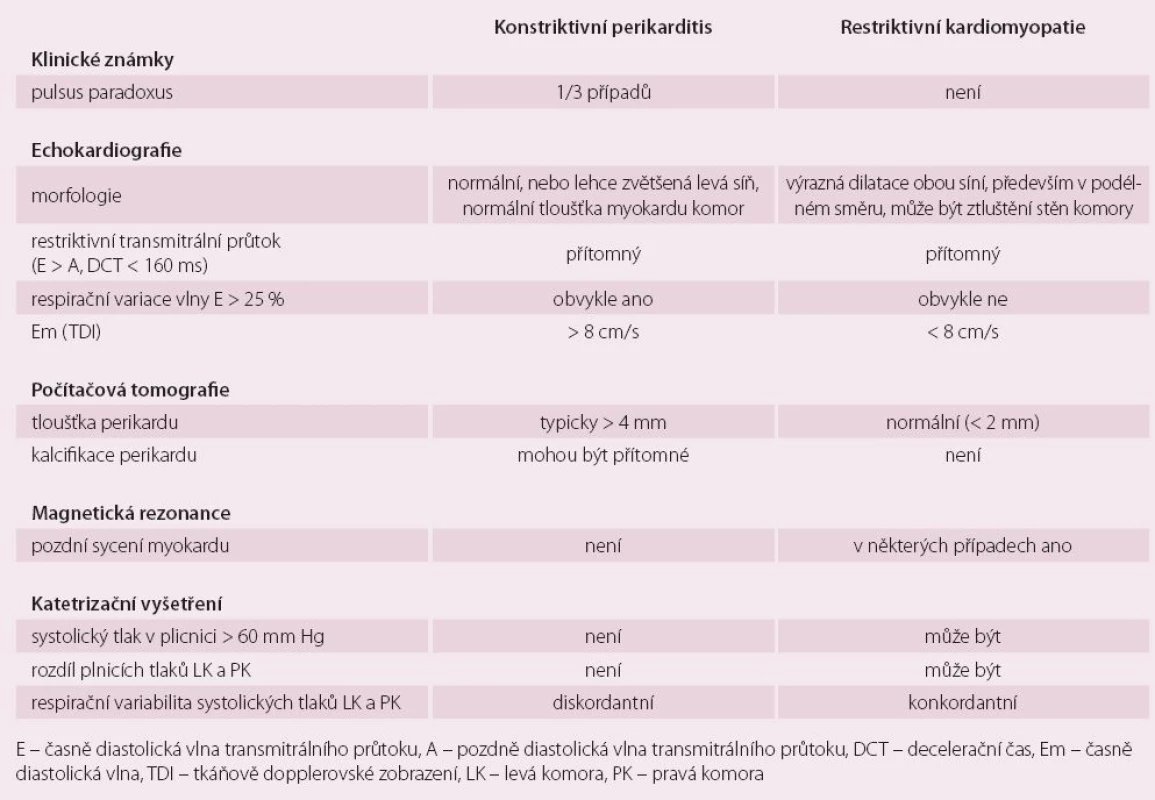
Dalším diferenciálně diagnostickým problémem je odlišení CP od restriktivní kardiomyopatie. Na základě klinického obrazu nelze tato onemocnění spolehlivě odlišit, neboť obě jednotky jsou charakterizovány podobnými klinickými příznaky vyplývajícími ze zvýšeného žilního tlaku a sníženého srdečního výdeje při nedilatované LK s normální systolickou funkcí. V diferenciální diagnóze má důležitou úlohu echokardiografie a především tkáňově dopplerovské zobrazení, hodnocení respirační variability a průtoku plicními žilami. Počítačová tomografie a magnetická rezonance mají spíše pomocnou úlohu. V případě nejasností je indikováno provedení katetrizačního hemodynamického vyšetření, které by mělo definitivně stanovit diagnózu. Pro CP svědčí tvar tlakové křivky v komorách typu „dip a plató“, vyrovnání diastolických tlaků mezi srdečními oddíly a přítomnost „diskordance“ tlakových křivek během dýchání. Naopak u restrikce se sice můžeme setkat s tvarem křivky typu „dip a plató“, většinou se však liší tlaky v LK a PK a především během respirace je přítomná „konkordance“. Diferenciálně diagnostické známky jsou shrnuty v tab. 3.
Jedinou účinnou léčbou je kardiochirurgická perikardektomie. Ta spočívá v radikálním (co možná největším) odstranění parietálního listu perikardu. Jde však o poměrně náročný a technicky obtížný výkon, a tak by při jeho indikaci nemělo být pochyb o stanovení správné diagnózy. Problémem je také správné načasování výkonu, protože se sice jedná o postupně progresivní onemocnění, nicméně má velmi variabilní klinický průběh. Na druhé straně pokud je diagnóza stanovena u již symptomatického pacienta, pak by operace neměla být zbytečně odkládána. Farmakologická léčba je vyhrazena pro pacienty s vysokým rizikem operace nebo v případě, že se jedná ještě o málo symptomatické pacienty. Spočívá v opatrném podávání diuretik při současné restrikci soli v léčbě známek pravostranného srdečního selhání. Je třeba se vyvarovat používání betablokátorů a blokátorů kalciových kanálů s negativním chronotropním účinkem, protože tachykardie zde představuje kompenzační mechanizmus ke zvýšení srdečního výdeje. U pacientů s fibrilací síní se proto doporučuje pouze mírné snížení srdeční frekvence k hodnotám kolem 80–90 tepů za minutu a lékem první volby je zde digoxin. Specifickou možnost farmakologické léčby představuje v některých případech léčba kauzální příčiny jako např. tuberkulózy. Také zvýšená hladina C-reaktivního proteinu a známky zánětu perikardu na magnetické rezonanci nebo počítačové tomografii identifikují pacienty, kteří mohou profitovat z protizánětlivé léčby [15].
Perikardiální výpotek a srdeční tamponáda
Perikardiální výpotek je součástí onemocnění perikardu. V případě, že je jeho množství tak velké, že má hemodynamické důsledky na srdeční funkci, mluvíme o srdeční tamponádě. Výpotek může být způsoben celou řadou příčin, které mohou způsobit onemocnění perikardu. Liší se pouze svou četností. Zatímco u virové perikarditidy je vznik velkého výpotku se srdeční tamponádou extrémně vzácný, u nádorového onemocnění může být často dokonce prvním příznakem postižení perikardu.
Fyziologicky se v perikardu vyskytuje přibližně 10–50 ml tekutiny. Při malém zvětšení objemu kladou vlákna perikardu malý odpor, který nemá hemodynamický dopad. Při velkém zmnožení tekutiny odpor vláken prudce naroste, což je spojeno se vzestupem intraperikardiálního tlaku. Tento vzestup závisí nejen na absolutní hodnotě objemu, ale také na rychlosti vzniku výpotku. U srdeční tamponády dochází při zvýšení intraperikardiálního tlaku ke zvýšení plnicích tlaků obou srdečních komor. Zároveň výrazně klesá transmurální tlak (rozdíl diastolického tlaku v komoře a intraperikardiálního tlaku) a tím je omezeno plnění komor. Tento efekt je výraznější u PK, neboť má obvykle nižší diastolický tlak než LK. Srdce může tento stav do určité míry kompenzovat zvýšenou kontraktilitou komor a především tachykardií. Nemocní si u akutně vzniklé tamponády stěžují na dušnost a také někdy na tlak na hrudi a palpitace. U pomalu se rozvíjející tamponády dominuje v klinickém obraze slabost, dušnost, nechutenství a pocení. Fyzikální nález u tamponády zahrnuje tachypnoi a tachykardii s možnou progresí klinického stavu do hypotenze až šokového stavu. Nemocní mají zvýšenou náplň krčních žil, pulsus paradoxus (ověřitelný inspiračním poklesem systolického tlaku o více než 10 mm Hg při normálním dýchání), oslabené srdeční ozvy. V EKG obraze se může objevit krom nízké voltáže i elektrický alternans.
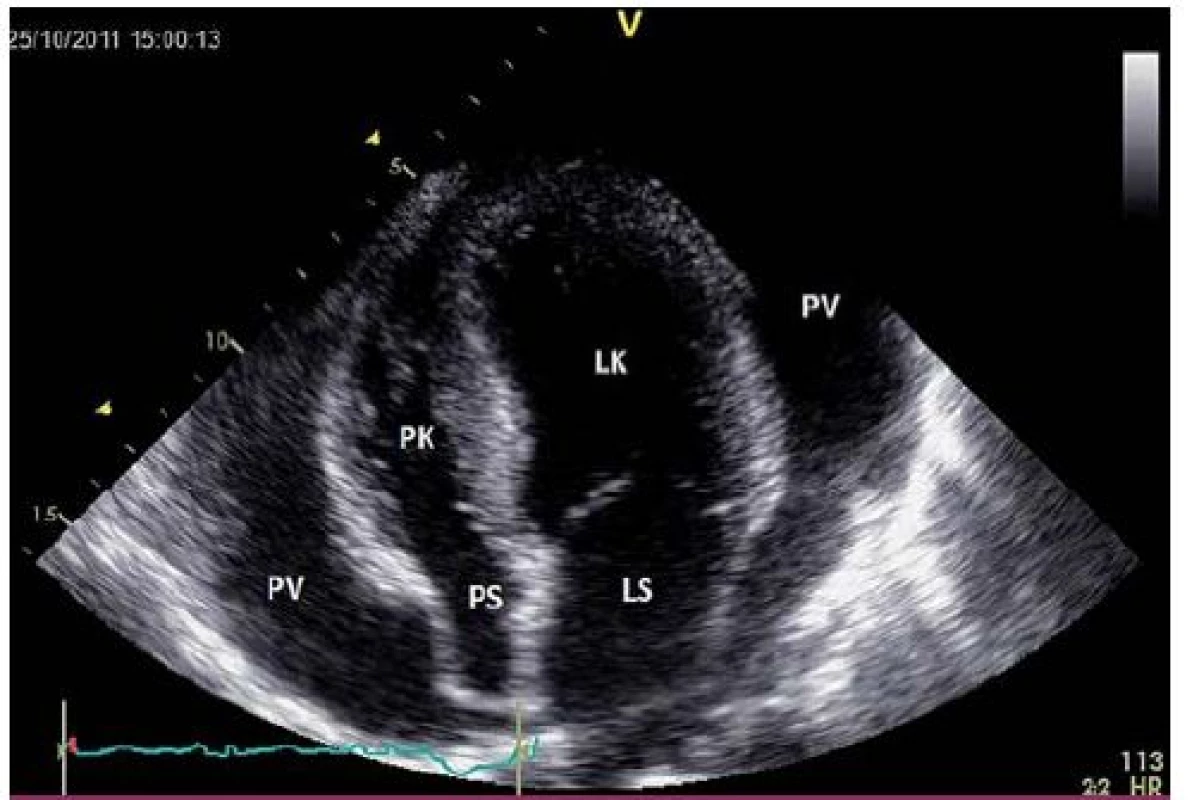
Echokardiografie dokáže nejen rozpoznat tekutinu v perikardu, ale především může posoudit její hemodynamický význam [16]. Perikardiální výpotek se zobrazuje jako echoprázdný prostor mezi listy perikardu, v případě staršího výpotku ale mohou být přítomny echokontrastní stíny. Malý výpotek je často lokalizován za zadní stěnou LK, s narůstajícím objemem je cirkulární. U tamponády se zaměřuje na známky kompromitace plnění srdečních dutin. Typický je časně diastolický kolaps PK (méně senzitivní) a vpadávání pravé síně (senzitivní, ale méně specifické) (obr. 5). V přítomnosti velkých výpotků může být patrný obraz tzv. swingujícího srdce. U lokalizovaných výpotků může dojít k samostatnému kolapsu levostranných srdečních oddílů. Hemodynamický dopad tamponády hodnotíme také podle respirační variability průtoku mitrální a trikuspidální chlopní. Za hranici pro tamponádu považujeme kolísání o více než 25 % u mitrálního a 50 % u trikuspidálního průtoku. Diagnostická perikardiální punkce může být velmi užitečná ve stanovení příčiny výpotku. Jedná se však o vyšetření zatížené možnými závažnými komplikacemi (perforace a lacerace srdečních oddílů, zanesení infekce), a proto bychom k ní měli přistoupit pouze v případě, že přínos převáží její rizika.
Zásadním úkolem u tamponády je evakuace tekutiny z perikardu ať už pomocí perikardiální punkce nebo kardiochirurgické perikardiotomie. K těmto výkonům přistupujeme tehdy, když klinický stav odpovídá hemodynamickému obrazu tamponády při echokardiografii [17]. Perikardiocentézu provádíme pod současnou echokardiografickou, případně skiaskopickou kontrolou v místě anatomicky přístupném k perikardu, nejčastěji subxiphoidálně, alternativně v oblasti srdečního hrotu. V případě, že není možné provést bezpečně perikardiální punkci (malé množství tekutiny v místech přístupných k punkci), přistupujeme k chirurgické perikardektomii. Ta je také indikována u recidivujících výpotků. Pokud by riziko operace bylo příliš velké, můžeme provést perkutánní balonkovou perikardiotomii.
Závěr
Perikarditidy jsou relativně častým onemocněním, se kterým se můžeme setkat v běžné klinické praxi. Přestože se většinou jedná o relativně nezávažné onemocnění, je správná diagnóza velmi důležitá nejen v rámci diferenciální diagnózy bolestí na hrudi. Adekvátní léčba totiž dokáže předejít vzniku jak časných, tak především pozdních komplikací.
Tato práce byla podpořena projektem PRVOUK-P35/ LF1/ 5.
Doručeno do redakce: 20. 9. 2015
Přijato po recenzi: 2. 10. 2015
doc. MUDr. David Zemánek, Ph.D.
david.zemanek@vfn.cz
Sources
1. Adler Y, Charron P, Imazio M et al. 2015 ESC Guidelines for the diagnosis and management of pericardial diseases: The Task Force for the Diagnosis and Management of Pericardial Diseases of the European Society of Cardiology (ESC) Endorsed by: The European Association for Cardio-Thoracic Surgery (EACTS). Eur Heat J 2015; 36 : 2921–2964. doi: 10.1093/ eurheartj/ ehv318.
2. Lange RA, Hillis LD. Clinical practice. Acute pericarditis. N Engl J Med 2004; 351 : 2195–2202.
3. Khandaker MH, Espinosa RE, Nishimura RA et al. Pericardial disease: diagnosis and management. Mayo Clin Proc 2010; 85 : 572–593. doi: 10.4065/ mcp.2010.0046.
4. Imazio M. Contemporary management of pericardial diseases. Curr Opin Cardiol 2012; 27 : 308–317. doi: 10.1097/ HCO.0b013e3283524fbe.
5. Imazio M, Brucato A, Cemin R et al. ICAP Investigators. A randomized trial of colchicine for acute pericarditis. N Engl J Med 2013; 369 : 1522–1528. doi: 10.1056/ NEJMoa1208536.
6. Imazio M, Brucato A, Maestroni S et al. Prevalence of C-reactive protein elevation and time course of normalization in acute pericarditis: implications for the diagnosis, therapy, and prognosis of pericarditis. Circulation 2011; 123 : 1092–1097. doi: 10.1161/ CIRCULATIONAHA.110.986372.
7. Schifferdecker B, Spodick DH. Nonsteroidal anti-inflammatory drugs in the treatment of pericarditis. Cardiol Rev 2003; 11 : 211–217.
8. Imazio M, Bobbio M, Cecchi E et al. Colchicine in addition to conventional therapy for acute pericarditis: results of the COlchicine for acute PEricarditis (COPE) trial. Circulation 2005; 112 : 2012–2016.
9. Imazio M, Spodick DH, Brucato A et al. Controversial issues in the management of pericardial diseases. Circulation 2010; 121 : 916–928. doi: 10.1161/ CIRCULATIONAHA.108.844753.
10. Adler Y, Finkelstein Y, Guindo J et al. Colchicine treatment for recurrent pericarditis: a decade of experience. Circulation 1998; 97 : 2183–2185.
11. Brucato A, Brambilla G, Moreo A et al. Long-term outcomes in difficult-to-treat patients with recurrent pericarditis. Am J Cardiol 2006; 98 : 267–271.
12. Vianello F, Cinetto F, Cavraro M et al. Azathioprine in isolated recurrent pericarditis: a single centre experience. Int J Cardiol 2011; 147 : 477–478. doi: 10.1016/ j.ijcard.2011.01.027.
13. Imazio M, Cooper LT. Management of myopericarditis. Expert Rev Cardiovasc Ther 2013; 11 : 193–201. doi: 10.1586/ erc.12.184.
14. Imazio M, Brucato A, Maestroni S et al. Risk of constrictive pericarditis after acute pericarditis. Circulation 2011; 124 : 1270–1275. doi: 10.1161/ CIRCULATIONAHA.111.018580.
15. Syed Ff, Schaff HV, Oh JK. Constrictive pericarditis – a curable diastolic heart failure. Nat Rev Cardiol 2014; 11 : 530–544. doi: 10.1038/ nrcardio.2014.100.
16. Imazio M, Adler Y. Management of pericardial effusion. Eur Heart J 2013; 34 : 1186–1197. doi: 10.1093/ eurheartj/ ehs372.
17. Ristić AD, Imazio M, Adler Y et al. Triage strategy for urgent management of cardiac tamponade: a position statement of the European Society of Cardiology Working Group on Myocardial and Pericardial Diseases. Eur Heart J 2014; 35 : 2279–2284. doi: 10.1093/ eurheartj/ ehu217.
Labels
Paediatric cardiology Internal medicine Cardiac surgery CardiologyArticle was published in
Cardiology Review

2015 Issue 4
-
All articles in this issue
- Myocarditis and inflammatory cardiomyopathy
- Giant cell myocarditis and cardiac sarcoidosis – update 2015
- Pericarditis
- Venous vascular diseases – an urgent issue in clinical medicine
- Diagnosis, classification and principles of management of cerebrovascular atherosclerotic disease from perspective of angiology
- Evolocumab – antibody against PCSK9 with a profound lipid-lowering effect
- Infectious endocarditis – diagnostics and guidelines
- Adults with congenital heart diseases
- Clinical approach to patients with aortic stenosis
- Indication for intervention and the most appropriate treatment of mitral regurgitation
-
Vztah a klinický význam chronického onemocnění ledvin u pacientů s poruchami srdečního rytmu a/ nebo s implantabilními elektrickými přístroji
Zkrácená komentovaná verze oficiálního stanoviska Evropské společnosti pro srdeční rytmus -
Jak léčit dyslipidemii u pacientů s renální insuficiencí
Výběr z doporučení KDIGO s klinickým komentářem - Prescribing antibiotic treatment in patients on renal replacement therapy
- Cardiology Review
- Journal archive
- Current issue
- About the journal
Most read in this issue
- Pericarditis
- Myocarditis and inflammatory cardiomyopathy
- Adults with congenital heart diseases
- Infectious endocarditis – diagnostics and guidelines
