Ischemie a infarkt myokardu při poruchách nitrokomorového vedení na elektrokardiogramu
Myocardial ischaemia and infarction in intraventricular conduction malfunctions on ECG
Malfunction of the electrical conduction system of the heart can make it difficult or impossible to recognise ischaemia or myocardial infarction. The most problematic ones are left intraventricular blocks, e.g. left bundle branch block or left anterior hemiblock, which disallow the development of pathological Q wave. If the conduction block is secondary to acute ischaemia, we call it an acquired block, which is associated with massive muscle damage. On the other hand, pre-existing blocks do not affect the prognosis, although they are quite frequent. It is important to monitor the patient’s clinical and laboratory status and to assess ST-T changes over time. Acute ischaemia can also be imitated or masked by the existence of an accessory pathway with prograde conduction or by ventricular pacing with an implantable device.
Key words:
electrocardiogram – ECG – heart conduction system – bundle branch block, ischaemia, myocardial infarction
:
D. Pospíšil; M. Sepši; M. Kozák
:
Interní kardiologická klinika LF MU a FN Brno
:
Kardiol Rev Int Med 2017, 19(4): 251-260
Poruchy převodního systému mohou ztížit až znemožnit rozpoznání ischemie či infarktu myokardu na elektrokardiogramu (EKG). Problematické jsou především poruchy vedení v levé komoře, zejména blok levého raménka Tawarova, který znemožní vznik patologického kmitu Q. Pokud převodní porucha vznikne během akutní ischemie, jedná se o získanou poruchu a ta hovoří o velkém rozsahu postižení, naopak preexistující bloky jsou poměrně časté a do prognózy nijak nezasahují. Podstatné je sledovat primární stav a vývoj ST-T změn v čase spolu s hodnocením celkového klinického stavu. Mimo poruchy vedení se na komplikaci EKG obrazu může podílet existence prográdně vedoucí akcesorní spojky nebo přítomnost stimulace pravé komory, které mohou napodobovat i maskovat probíhající ischemii.
Klíčová slova:
elektrokardiogram – EKG – převodní systém srdeční – raménková blokáda – ischemie – infarkt myokardu
Úvod
Elektrické projevy infarktu myokardu (IM) přímo závisí na místě, kde dochází k ischemickým změnám – kde došlo k uzávěru tepny. Postižená tkáň přestává být schopna vedení vzruchu, a proto se depolarizační vlna v dané oblasti rozpadá a šíří cestou viabilního myokardu. Přítomnost některé z blokád v převodním systému způsobí změny, které se na elektrokardiogramu (EKG) mohou zaznamenat velmi podobně ischemickým změnám. Blokády, existence akcesorní spojky nebo přítomnost komorové stimulace mohou napodobovat či v horším případě maskovat probíhající ischemii. Na tuto skutečnost je třeba vždy myslet a pracovat s kompletním klinickým obrazem. V mnoha případech nám může pomoci hlubší znalost konkrétních situací, které mohou nastat, a my se tak můžeme lépe rozhodnout.
Raménkové blokády
Raménkové blokády vznikají na podkladě postižení převodního systému srdečního a vedou ke zpomalení a modifikaci šíření vzruchu distálně od AV uzlu a jsou nejčastějšími poruchami vedení. Průběh depolarizace komor se na základě této skutečnosti stává odlišným od normálu, dle typu a perzistence bloku může vést až k vážným změnám v hemodynamice. Z elektrofyziologického hlediska lze projevy blokád dobře sledovat i kvantifikovat na povrchovém EKG. Při určení etiologie poruch je však třeba myslet diferenciálně diagnosticky – nemusí se jednat o přirozenou degradaci vedení stárnutím, ale raménková blokáda může být i projeven onemocnění srdce.
Blok pravého raménka Tawarova
Blok pravého raménka Tawarova (right bundle branch block, RBBB) je lehčí, hemodynamicky méně významná porucha převodního systému. Etiologicky vzato je třeba myslet nejen na spontánní degeneraci vedení, ale také na postižení pravé komory v důsledku tlakového a objemového přetížení – chlopenní vady, defekty síňového septa, plicní embolie a různých typů kardiomyopatie – idiopatické či kongenitální.
Diferenciálně diagnosticky je třeba se zaměřit především na hypertrofii pravé komory, Brugada syndrom, zadní IM či syndrom preexcitace komor s akcesorní spojkou v levém srdci nebo idioventrikulární rytmus pocházející z levé komory.
Obraz inkompletního RBBB lze spatřit i u jinak zdravých lidí – především u výkonnostních vytrvalostních sportovců se sportovní hypertrofií srdce.
Kompletní RBBB se vyznačuje QRS komplexem šířky ≥ 120 ms, inkompletní blok reprezentuje šířka do 120 ms. Je třeba si uvědomit, že záleží na místě postižení raménka – čím proximálněji je raménko postiženo, tím bude blok „kompletnější“ a šířka QRS větší.
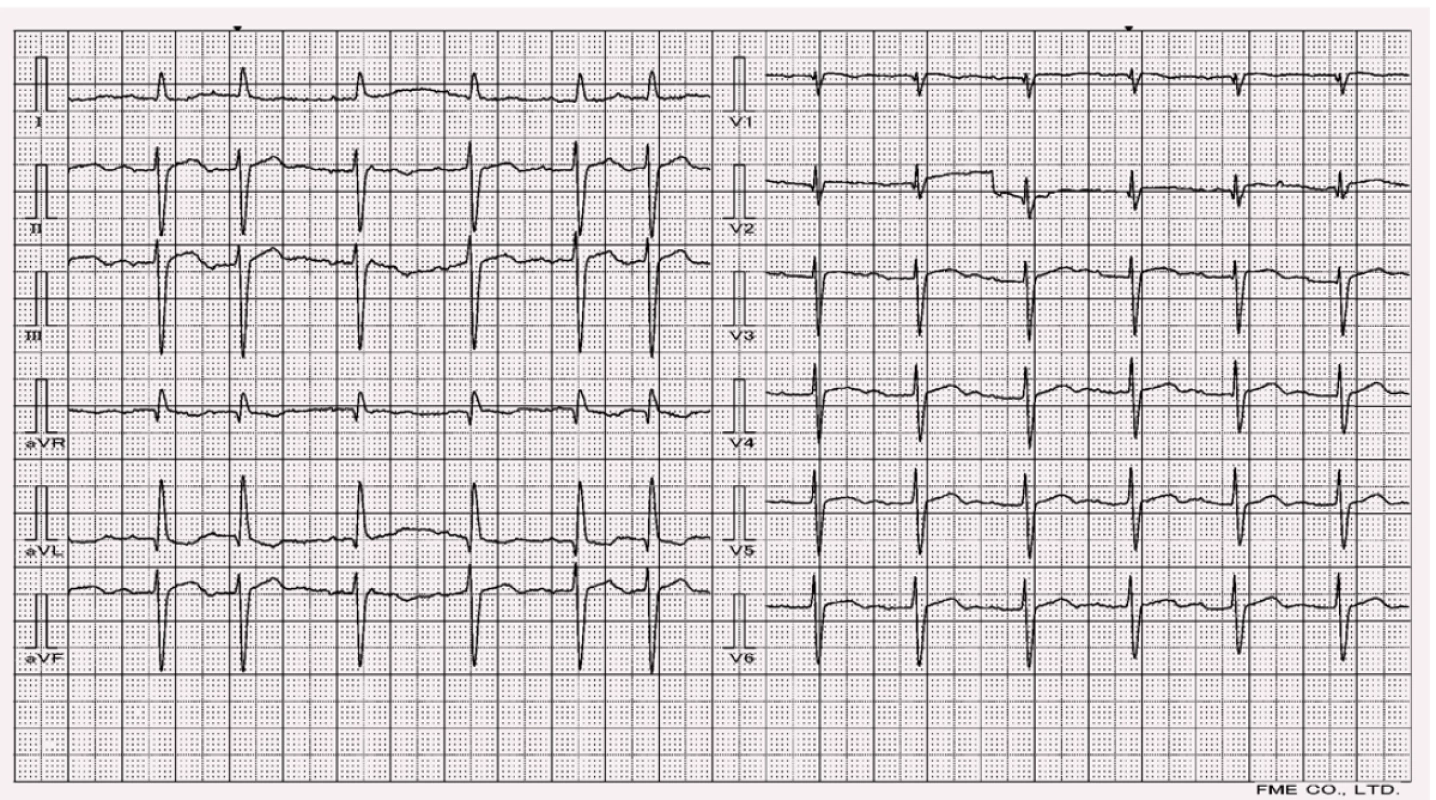
RBBB na EKG morfologicky znamená obraz rSR’ ve svodu V1 a široký, pozitivní qRS s hlubokým S ve svodu V6 (obr. 1).
Blok levého raménka Tawarova
Blok levého raménka Tawarova (left bundle branch block, LBBB) je již signifikantnější porucha převodního systému, při které se levá komora aktivuje opožděně, a to pomalejším vedením vzruchu pracovním myokardem směrem od pravé komory. V důsledku dlouhodobé činnosti komor v asynchronním režimu pak dochází ke změnám vedoucím k negativnímu hemodynamickému vlivu – k srdečnímu selhání. Oproti RBBB je zde vyšší riziko rozvoje AV bloku vyššího stupně (až AV III.) a IM [1].
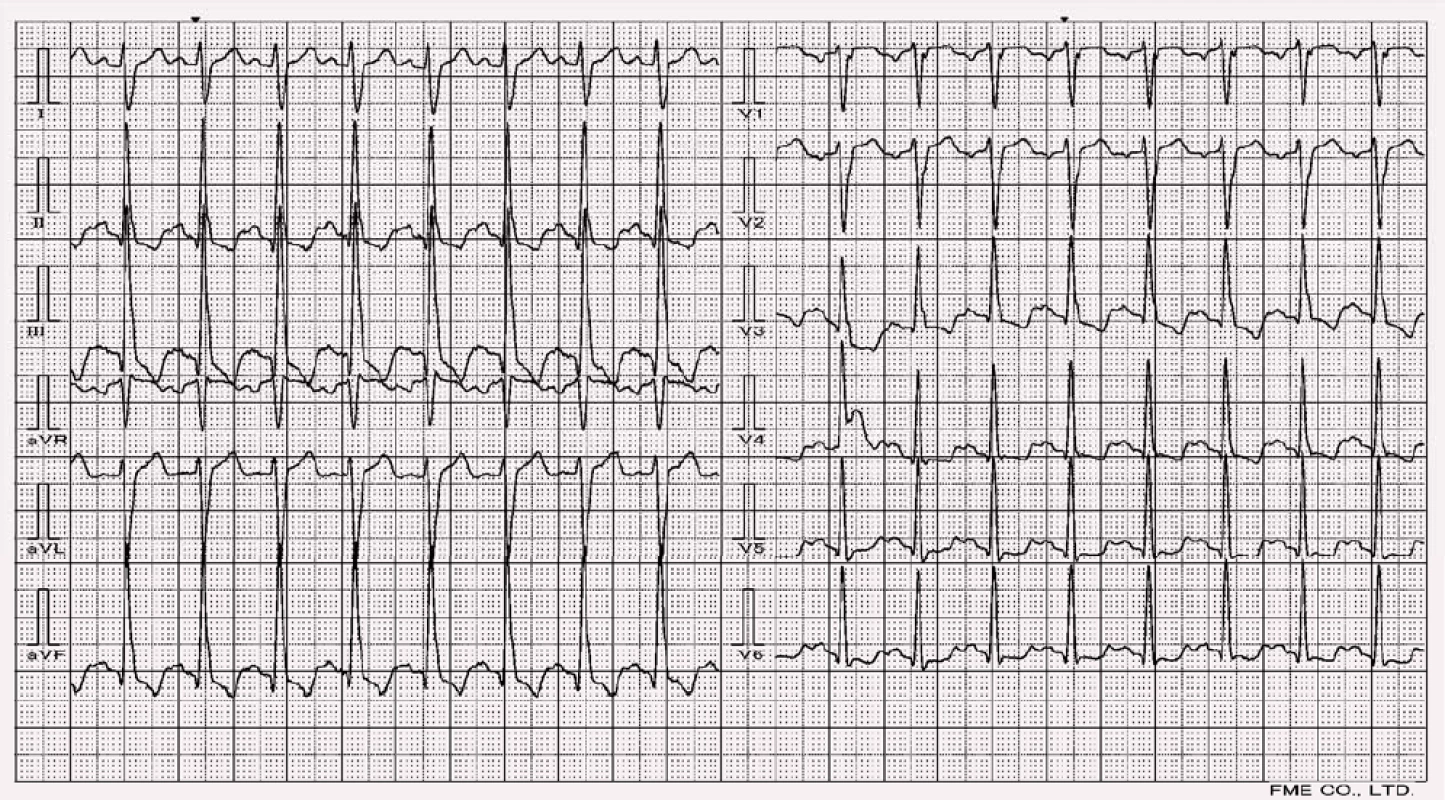
Typické změny na EKG u kompletního bloku zahrnují QRS komplex šířky nad 120 ms, ve svodu V1 vidíme negativní výchylku rS, popřípadě QS a ascendentní elevace ST segmentu ve svodech V1–3. Ve V6 najdeme u některých pacientů pozitivní RsR’ (tvar písmena M). Zároveň pozorujeme inverzní vlny T, a to v laterálních svodech (I, aVL, V5, V6) (obr. 2). Inkompletní LBBB se vyznačuje šířkou QRS do 120 ms. Elektrická osa vykazuje deviaci doleva [2].
Zásadním faktem je, že LBBB ztěžuje diagnostiku IM přední stěny a interventrikulárního septa (IVS). Pokud tento pacient vykazuje symptomatologii bolestí koronárního původu a dojde k rozvoji LBBB, je zvykem k léčbě přistupovat jako k akutnímu IM (AIM) – koronární intervenci, protože tento typ IM je doprovázen pětinásobným výskytem mechanických komplikací (ruptura IVS nebo přední stěny levé srdeční komory). Situace se v poslední době mění – např. AHA guidelines z roku 2009, kde se v případě koronární symptomatologie a nově vzniklého LBBB doporučuje nejprve dovyšetření – bedside echo, kardiomarkery [3].
Diferenciální diagnostika nabízí analogie k RBBB, avšak ve vztahu k levé komoře se bude jednat o hypertrofii levé komory či syndrom preexcitace s akcesorní drahou v pravém srdci.
Levý přední hemiblok
Částečná blokáda levého raménka Tawarova, konkrétně jeho předního fascikulu, se nazývá levý přední hemiblok (left anterior hemiblock, LAH). Samotný nález není klinicky zásadní, ale je třeba myslet na IM či projevy kardiomyopatií nebo obecně degenerativních procesů. Nález LAH bývá často náhodný. Opožděná depolarizace levé komory, která je v této situaci aktivována cestou zadního fascikulu, se týká septa, anterolaterálního segmentu a předního papilárního svalu.
Na EKG pozorujeme QRS normální šíře s posunem osy doleva. Ve svodech II a III nalézáme negativní výchylky QRS spolu s vysokým pozitivním kmitem R ve svodu I a aVL, negativní aVF dále svědčí pro horizontální osu orientovanou doleva.
Levý zadní hemiblok
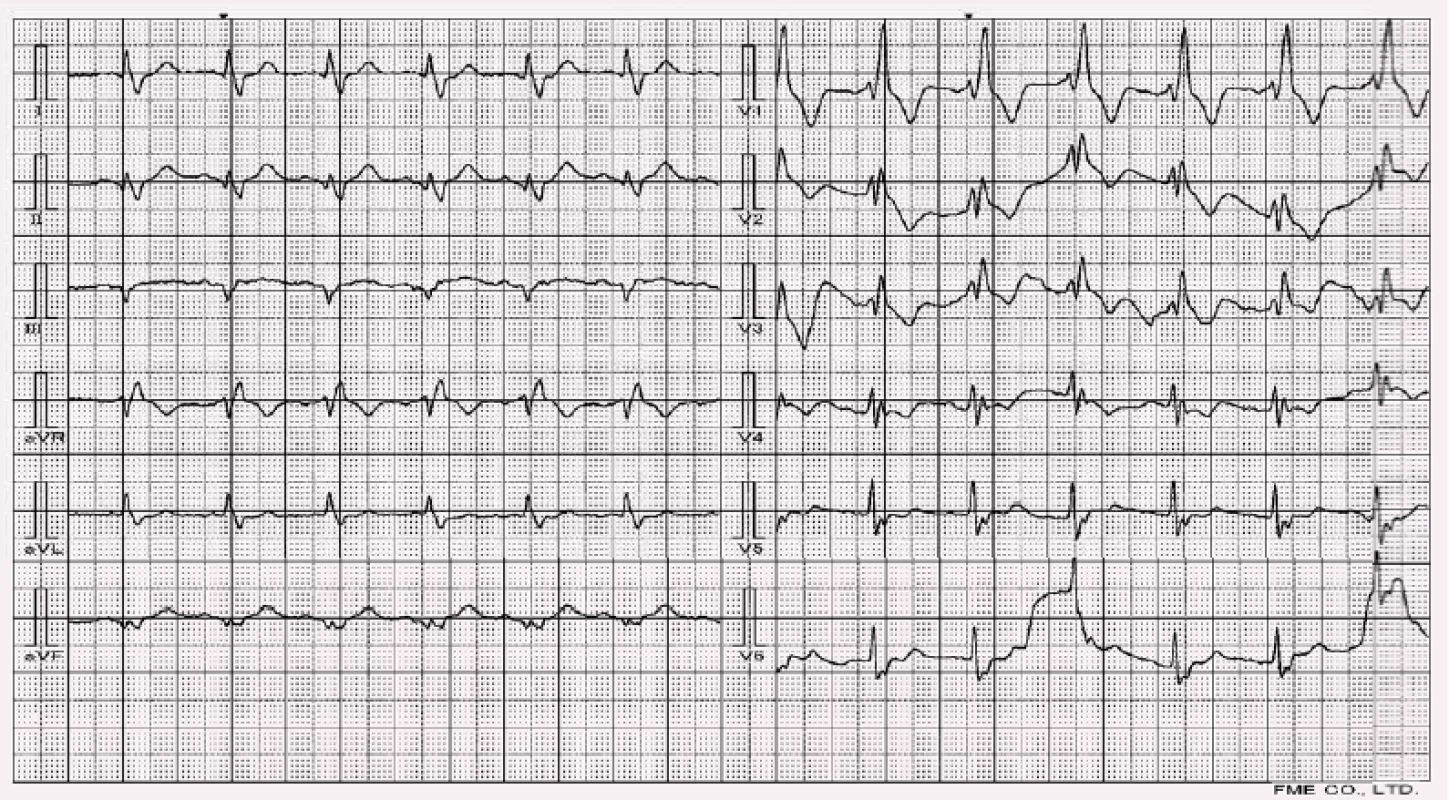
Méně častým nálezem je porucha vedení zadním fascikulem levého raménka Tawarova. Aktivace levé komory je vedena přes přední fascikulus. Vzruch se tedy nejprve šíří anterolaterálně, až poté přes pracovní myokard do zbývajících částí. Součet okamžitých vektorů stáčí elektrickou osu komor doprava. Nález levého zadního hemibloku (left posterior hemiblock, LPH) je oproti LAH klinicky závažnějším, jelikož zadní fascikulus má redundantní arteriální zásobení, je celkově robustnější a jeho poškození může být známkou rozsáhlejšího postižení.
Na EKG najdeme normální šíři QRS komplexu s osou stočenou doprava – nad +120° (pozor na možnou existenci přetížení, hypertrofie pravé komory, která se na EKG sama o sobě může projevovat jako LPH). Ve svodu I a aVL dominuje negativní výchylka QRS komplexu, aVF, II a III jsou většinově nad izoelektrickou linií (obr. 4).
Bifascikulární blok
Ač by název mohl být zavádějící, nejedná se o současný blok dvou fascikulů levého raménka Tawarova, ale kombinaci RBBB spolu s jedním z hemibloků, tedy:
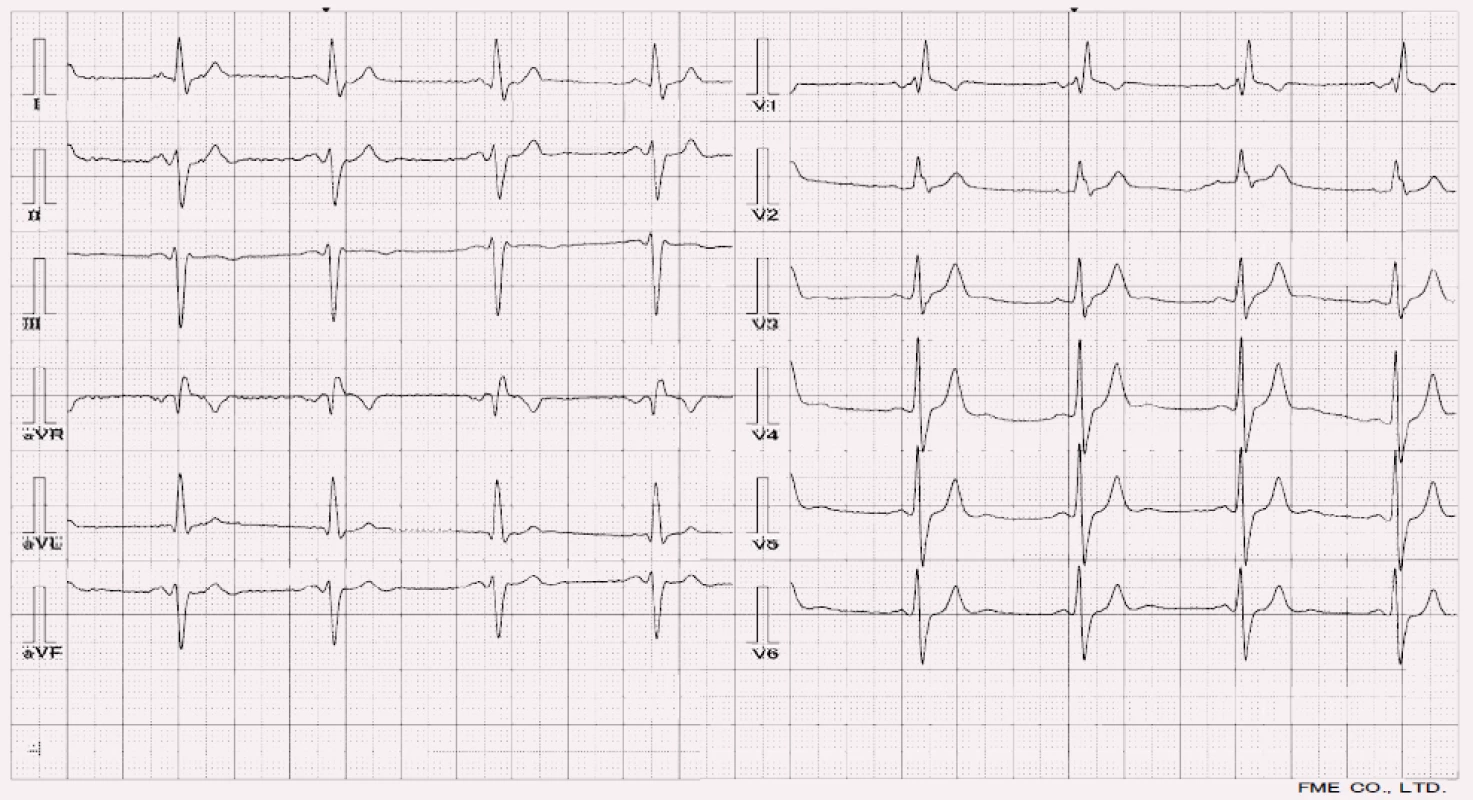
- RBBB + LAH –bna EKG najdeme obraz RBBB s osou stočenou doleva (obr. 5)
- RBBB + LPH – na EKG najdeme obraz RBBB s osou stočenou doprava (obr. 6)
Poznámka: samotné RBBB stáčí osu doprava, LPH také, ve vzájemné kombinaci její deviace doprava zůstává.
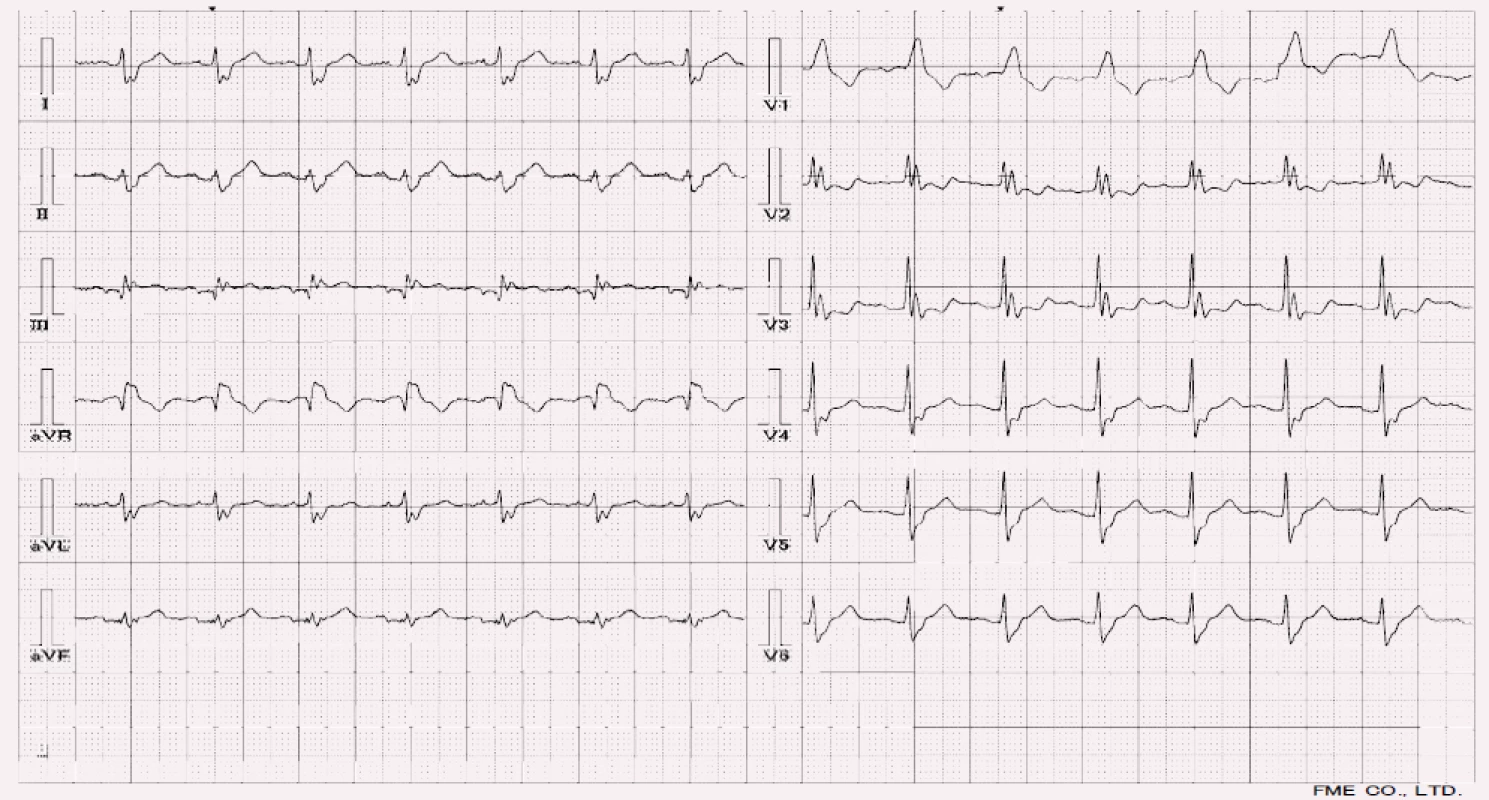
Trifascikulární blok
Pokud dojde k současnému bloku pravého i obou fascikulů levého raménka Tawarova, mluvíme o trifascikulárním bloku. Na EKG najdeme obraz AV bloku III. stupně. Je důležité si uvědomit, že blok nastává až na raménkách, resp. fascikulech, a nikoli jako suprahisální porucha AV uzlu. Obraz na povrchovém je však stejný. Někdy se v literatuře můžeme setkat s nesprávnou formulací, kdy je za trifascikulární blok označován bifascikulární blok v kombinaci s prolongací PQ intervalu [1].
Nespecifické poruchy vedení
Existuje množství změn, které však nejsou vázány na konkrétní, lokalizovanou poruchu převodního systému – nejsou tedy pro žádnou z nich specifické. Stojí za nimi buď přirozené degenerativní procesy nastupující s věkem, či některá z kardiomyopatií obecně.
Ischemie myokardu
Prolongovaná ischemie myokardu (nad 20 – 40 min) je závažný stav, který vede k nekróze kardiomyocytů. Příčinou je náhlý nedostatek krve protékající věnčitou tepnou zásobující konkrétní segment srdeční svaloviny. Uzávěr koronární tepny může být způsoben intrakoronární trombotizací vznikající po ruptuře aterosklerotického plátu a následné formaci trombu či extrakoronární embolizaci – trombus, útržek tkáně či tuku – a také se na procesu může podílet silný spasmus.
Obraz infarktu myokardu na iniciálně normálním EKG
Dle hodnocení EKG rozlišujeme 2 typy IM:
- STEMI (ST elevation myocardial infarction, IM s ST elevacemi)
- NSTEMI (non-ST elevation myocardial infarction, IM bez ST elevací)
Společným jmenovatelem pro akutní koronární syndromy – oba typy IM a ataku nestabilní anginy pectoris (AP) – jsou typické bolesti retrosternální povahy s možnými iradiacemi mezi lopatky, do horních končetin, krku či dolní čelisti (oblast dermatomů C7-T4). Hlavní biochemický marker troponin je pak pozitivní při IM, při AP, kdy nedochází k nekróze kardiomyocytů, nikoli. Výjimečně se AIM nemusí manifestovat bolestmi či bolesti mohou mít i jinou povahu.
Diagnostika dle EKG
Elevace či přetrvávající ST deprese v alespoň dvou sousedních svodech nebo uvedené + navíc nově vzniklý RBBB či LBBB = STEMI.
Bez elevací ST úseků s přítomností pozitivních troponinů, myoglobinu = NSTEMI.
Bez elevací ST úseků či s jejich depresemi, ploché či invertované vlny T, bez přítomnosti pozitivních troponinů = nestabilní angina pectoris.
Specifické změny indikující infarkt myokardu
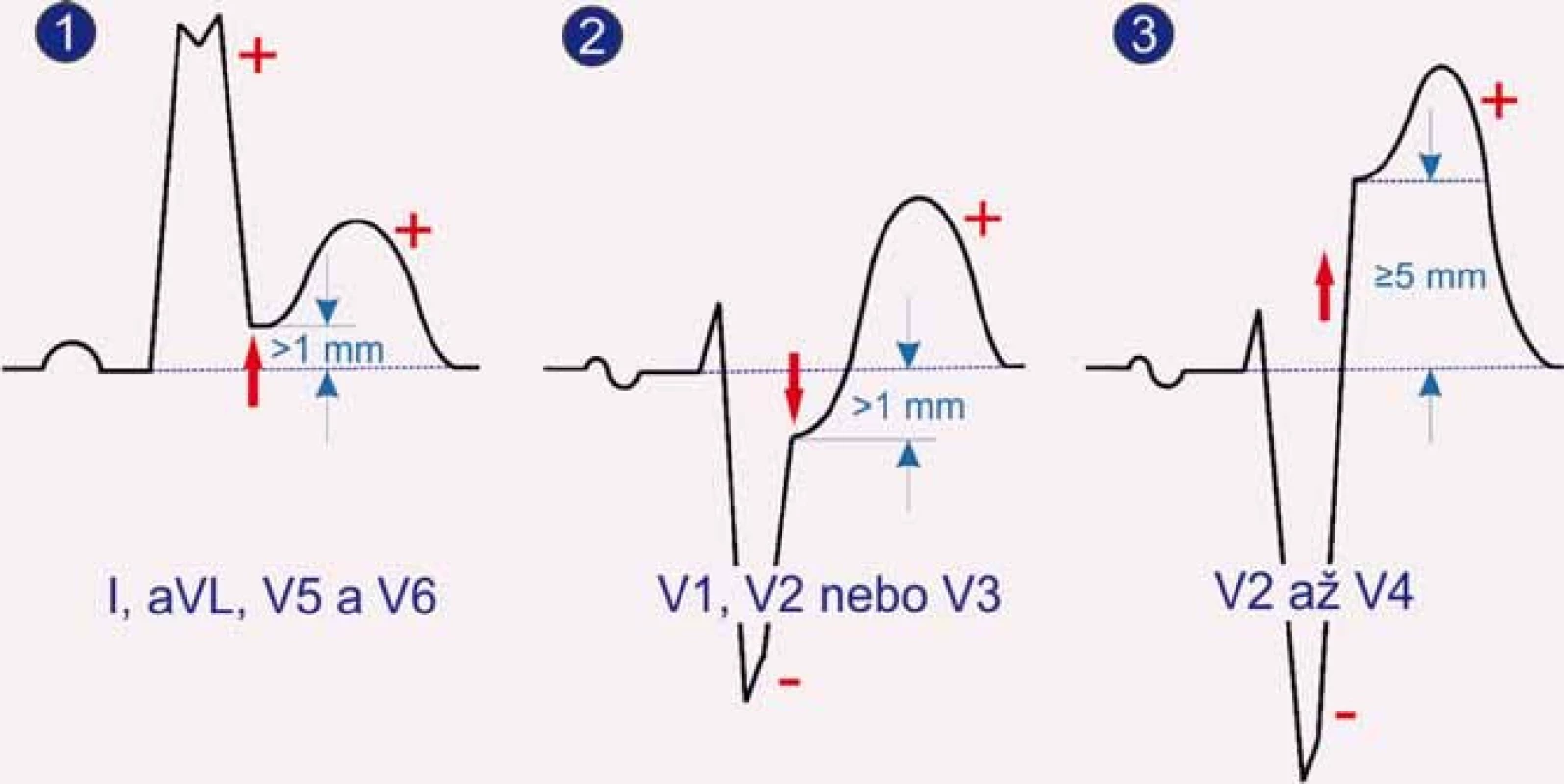
Nová ST elevace o velikosti 2 mm a více ve svodech V2 – V3, 1 mm a více ve svodech V1, V4–V6 či v končetinových svodech u mužů nad 40 let včetně. Pro muže pod 40 let platí ve svodech V2 a V3 hranice 2,5 mm. Pro ženy bez rozdílu věku platí pro svody V2 a V3 hranice 1,5 mm.
Nová horizontální nebo descendentní ST deprese větší nebo rovna 0,5 mm v jakýchkoli 2 sousedních svodech a/nebo inverze T vlny větší nebo rovna 1 mm ve dvou sousedních svodech nebo poměr R/S větší než 1 [4].
Nespecifické známky infarktu myokardu
Stacionární ST elevace či deprese, symetrická negativita T vln, LBBB či RBBB nejasného stáří, patologické Q v jednom svodu.
Lokalizace infarktu myokardu a jeho vliv na iniciálně normální EKG
Změny, které na EKG vznikají v souvislosti s ischemií, lze dle jejich projekce do jednotlivých svodů lokalizovat na konkrétní část myokardu, a proto tohoto jevu s výhodou využíváme. Přímo nad svalovinou levé komory leží prekordiální svody (V1 – V6), které jsou pro tento účel zásadní [5].
Anteriorní (přední) infarkt myokardu
Přední infarkt bývá nejčastěji způsoben uzávěrem RIA (ramus interventricularis anterior). Postižena bývá přední stěna a interventrikulární septum. Sledujeme ST elevace v I, V1–V6, ST deprese ve II, III, aVF. Současné změny především ve svodech I, V5 a V6 ukazují na extenzivitu (zasahuje až anterolaterálně) předního infarktu. K projevům na myokardu řadíme pokles čerpací funkce, defekty mezikomorového septa, aneuryzmata, ruptury a komorové arytmie.
Laterální (boční) infarkt myokardu
Laterální infarkt nastává po uzávěru RCX (ramus circumflexus) a bývá poškozena boční stěna levé komory. ST elevace pozorujeme nejvíce ve svodech I, aVL, V5, V6, deprese ve svodu II, III, aVF.
Inferiorní (dolní, spodní, diafragmatický) infarkt myokardu
Za spodním infarktem stojí uzávěr v povodí ACD nebo RIP (arteria coronaria dextra, ramus interventricularis posterior). Postihuje spodní stěnu levé komory, hrot a může zasáhnout spodní část pravé komory a mezikomorového septa. Jelikož může být obturován ramus nodi atrioventricularis, bývá často symptomem i bradykardie z důvodu rozvoje AV blokády. ST elevace najdeme ve svodech II, III, aVF a deprese zrcadlově v I, aVL, V1–V4.
Zadní (posteriorní) infarkt myokardu
Obturace ramus circumflexus nemusí vést jen k laterálnímu IM, ale může ischemizovat zadní stěnu levé komory. ST elevace nejlépe najdeme v přídatných svodech zezadu – V7, V8, V9 a kontralaterálně najdeme vysoké R a deprese větší než 2 mm ve svodech V1 – V3.
Infarkt myokardu pravé komory
Je poměrně vzácný, viníkem je ucpaná arteria coronaria dextra, může být přidruženo postižení síní. Elevace najdeme ve svodu V1, přídatném svodu V4R, recipročně pak deprese ve svodech I a aVL.
Obraz infarktu myokardu při poruchách nitrokomorového vedení
Blokády ramének mohou být zapříčiněny probíhající ischemií (získaná blokáda) či být způsobeny dřívějšími degenerativními procesy (nebo ischemií v minulosti), a tak neznámo dlouze preexistovat před vznikem IM. V případě, že se při prvním záznamu EKG zároveň vyskytují klinické známky ischemie a je přítomna porucha převodního systému, nemůžeme s jistotou odpovědět na otázku, jak prezence poškození vedení souvisí s aktuálním klinickým obrazem. Spolehlivou odpověď bychom dostali pouze při existenci EKG záznamu před nástupem ischemických změn, což je prakticky obtížně realizovatelné. Ve většině případů naštěstí pomůže hlubší znalost problematiky a důkladná analýza EKG.
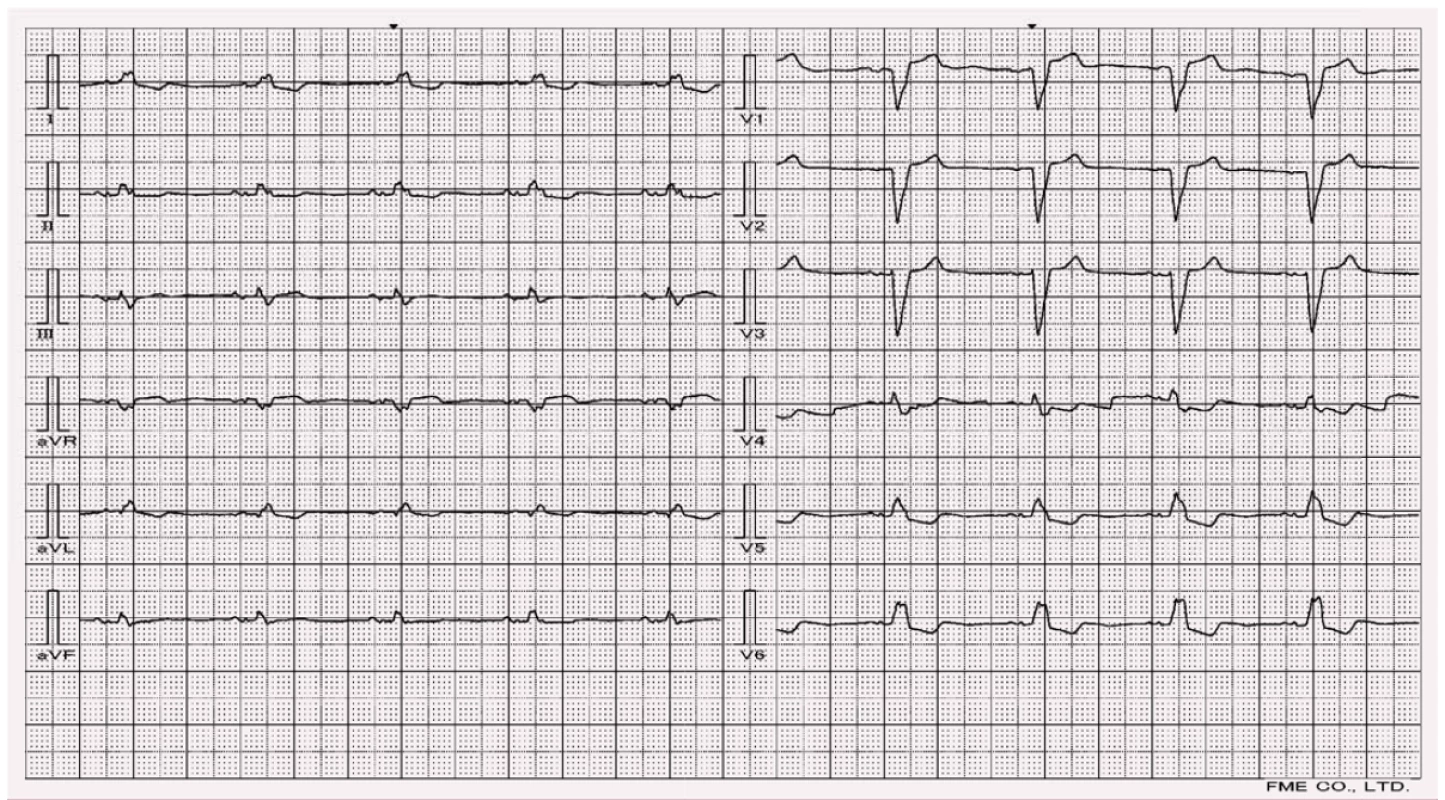
Rozvoj poruchy převodního systému infranodálně – tedy od AV uzlu distálně, který je spojen s akutním IM, je specifickým znakem okluze proximálního segmentu RIA a ukazuje na rozsáhlé postižení levé komory žádající si okamžitou léčbu, nejlépe koronární intervenci. Na EKG se může vyskytnout AV blok II. stupně Mobitzova typu spolu s RBBB, někdy v kombinaci s LAH či LPH. Rozvoj bloku pravého raménka Tawarova je při IM výrazně častější než blok raménka levého. V případě kombinace RBBB s LAH/LPH je prognóza nejhorší – je přítomno rozsáhlé postižení. Časná smrt může nastat do několika dní z důvodu selhání srdce jako pumpy. Přeživší pak mají v následujících dvou týdnech 30% riziko vzniku setrvalé komorové tachykardie či fibrilace komor v terénu zjizvené a remodelované levé komory [6].
Infarkt myokardu vs. blok pravého raménka Tawarova
Znalost, zda je RBBB při AIM získaný či preexistující, je významná skutečnost pro stanovení prognózy. Pacienti s preexistujícím RBBB mají stejnou perihospitalizační mortalitu jako pacienti bez RBBB. Naopak získaná blokáda, jejíž důvody byly popsány výše, vede ke špatné prognóze. K rozlišení, kdy k blokádě došlo, nám může pomoci EKG. Získaná blokáda je ve svodu V1 charakteristická komplexem QR či qR, zatímco preexistující vykazuje RsR’. Preexistující RBBB je častější u starších pacientů [6].
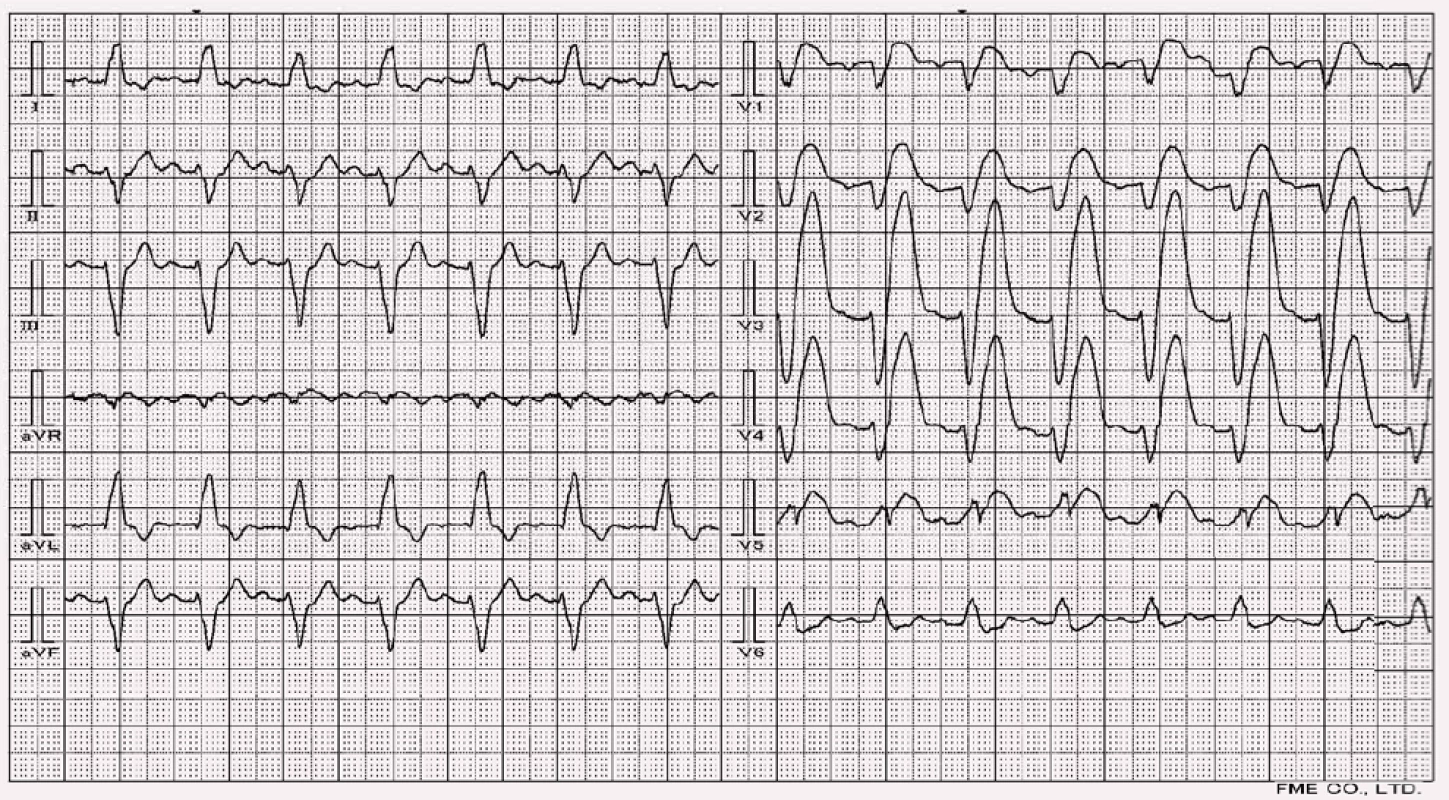
RBBB nemění aktivační vzorec levé komory, takže jen velmi málo ovlivňuje diagnostiku ischemie/IM z EKG, který se tak projeví typickým způsobem (obr. 7 a 8). Za zmínku v této souvislosti stojí infarkt v oblasti septa, který zabrání jeho depolarizaci, a mění tedy iniciální – septální vektor. Ve V1 pak vzniká typické široké QR (podoba s RBBB). Ve V6 mizí septální q a zůstává RS. Boční infarkt znamená hluboké Q ve V6. V případě infarktu spodní stěny se změny promítají do svodu aVF [7].
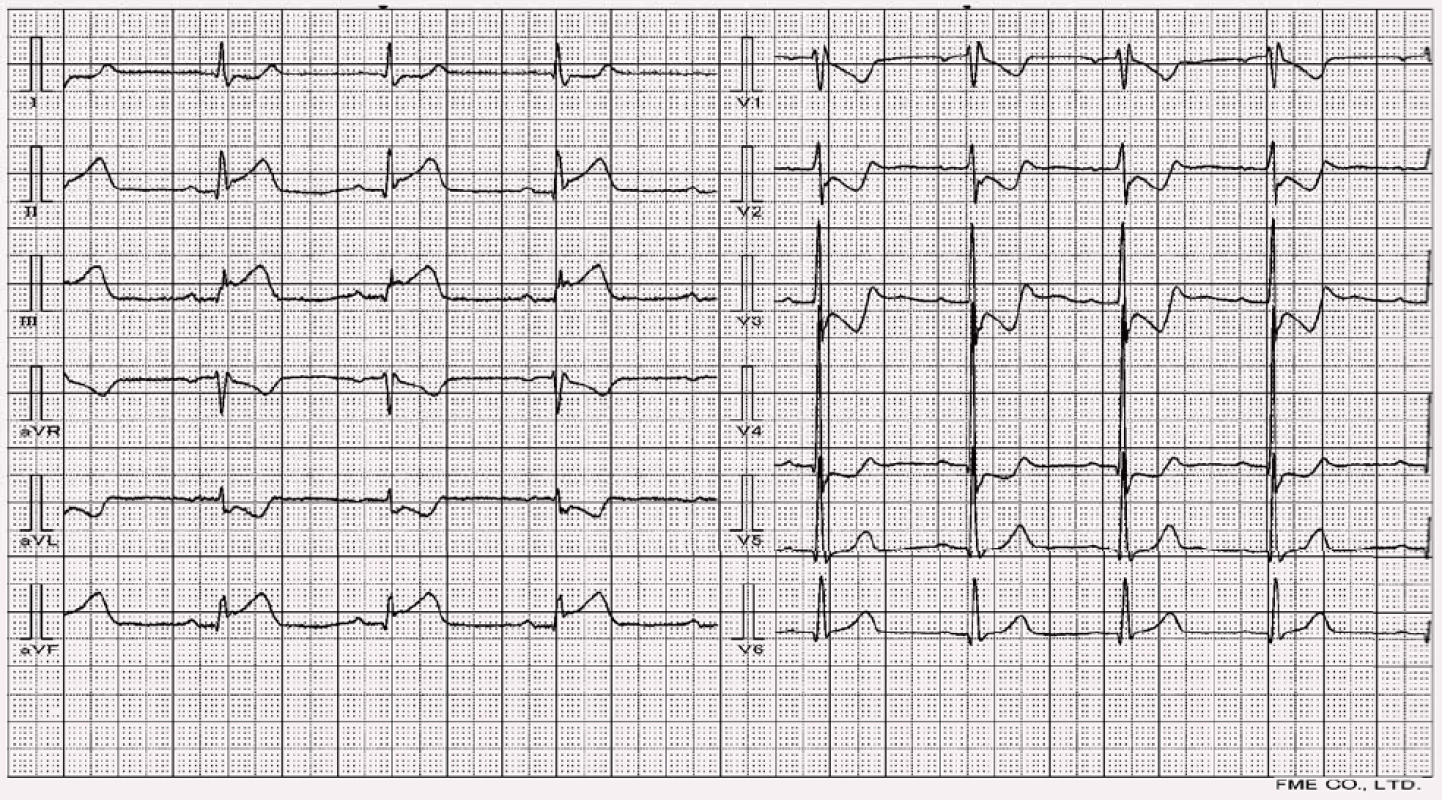
Infarkt myokardu vs. blok levého raménka Tawarova
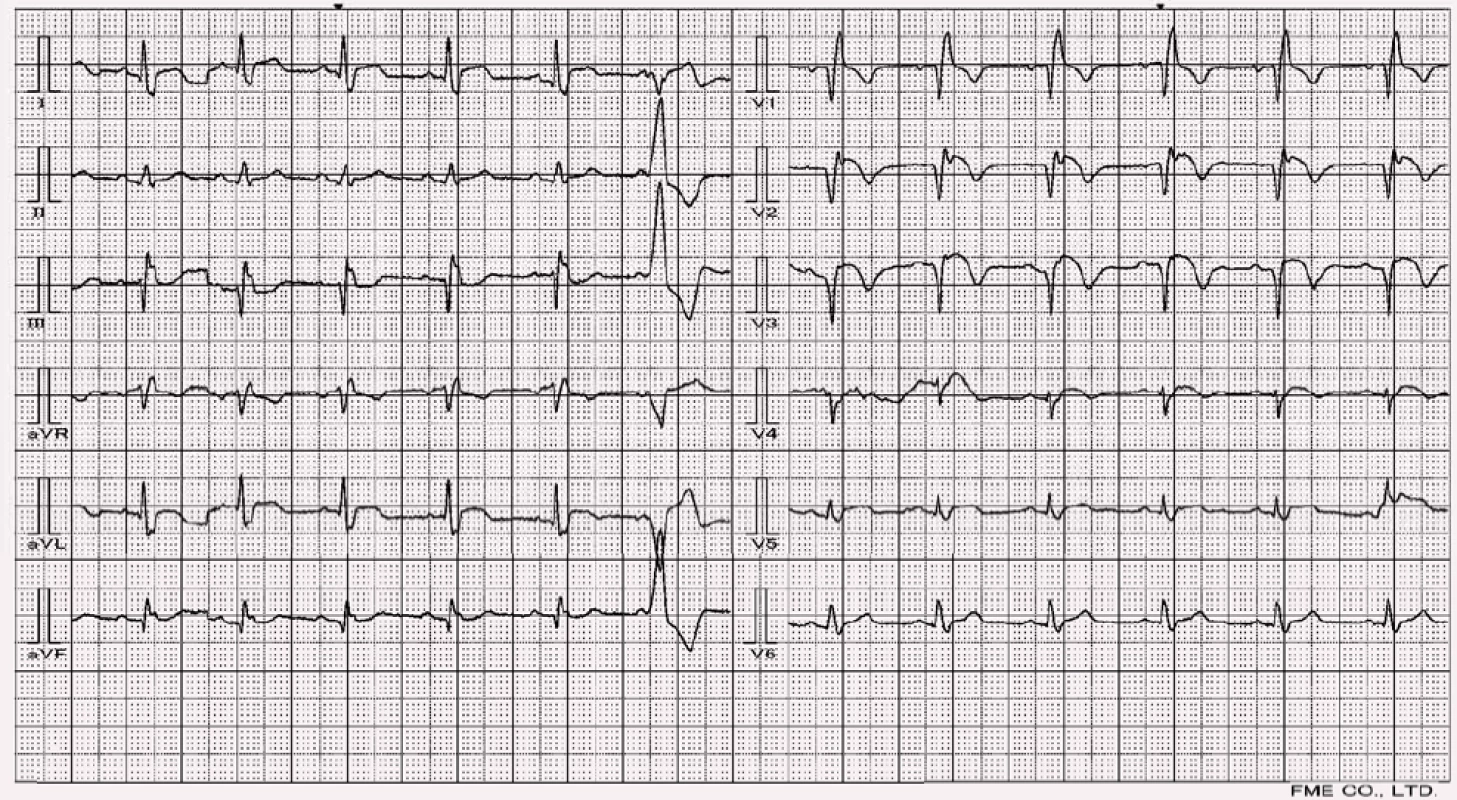
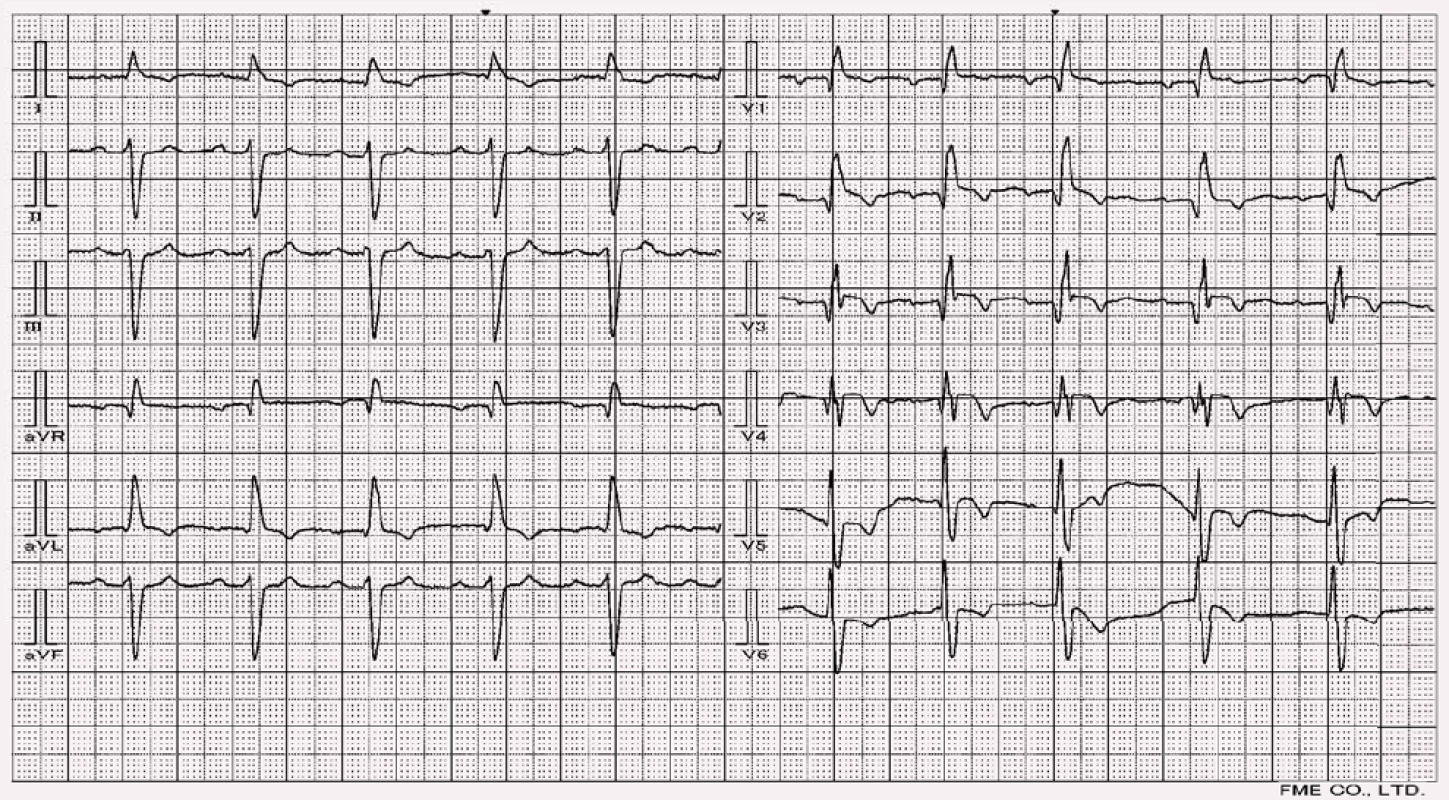
Nově vzniklý kompletní LBBB na podkladě probíhajícího IM je vzácný a závažný jev spojený s extenzivním předním infarktem [6]. Aktivační vzorec levé komory je při prezenci LBBB značně změněn, stejně tak při pravokomorové stimulaci a některých typech komorové preexcitace. Levá komora je aktivována z výstupů pravého raménka a místa, která bývají za normální situace depolarizována jako první (septum, výstupy z fascikulů), se v QRS komplexu výrazně opožďují – je znemožněn vznik patologického kmitu Q. Tyto změny, spolu s následnými repolarizačními změnami, ztěžují až znemožňují diagnostiku ischemie z těchto pozdně aktivovaných částí levé komory. Výzkum diagnostiky IM v terénu myokardu postiženým LBBB stále probíhá a nejčastěji se opíráme o výsledky studie, kterou provedli Sgarbossa et al [8] (obr. 9). Další výzkumy (Shlipak et al [9] a Gula et al [10]) potom ukazují, že především třetí kritérium Sgarbossové (tab. 1.) má nízkou senzitivitu, cca u 50 % pacientů se při AIM v koexistenci s LBBB vůbec nevyskytují.
![Kritéria Dr. Sgarbossové. Aby bylo dosaženo senzitivity 78 % a specificity 90 %, tak by skóre mělo dosáhnout hodnoty alespoň 3 [8].](https://www.prelekara.sk/media/cache/resolve/media_object_image_small/media/image/e56863b23d69e1c2993e30c44ccb699d.png)
Hodnotíme odchylky od obrazu LBBB. Infarkt v septální oblasti má za následek změny lokálních vektorů a převáží vektory ve směru opačném – zleva doprava. To má za následek zvýšení iniciálního r ve svodech zprava a vznik Q ve svodech zleva (vůči septu). Při rozsáhlých infarktech přední stěny dochází v I, aVL, V5, V6 ke snížení amplitudy kmitu R (obr. 10.) a vznikají nízkovoltážní rozeklané komplexy qrs či qs. Velmi důležité je se zaměřit na změny ST-T, a to zejména elevace ST, vznik koronárních negativních vln T či jejich reverze. V případě infarktu spodní stěny se tyto promítají do svodu aVF [7].
EKG při existenci LBBB a bolesti na hrudi není spolehlivým zdrojem informací při diagnostice ischemie či AIM. U většiny pacientů s LBBB a bolestí na hrudi je tento blok preexistující [6].
Infarkt myokardu vs. levý přední hemiblok
LAH je častá porucha převodního systému, která má schopnost maskovat projevy IM přední stěny významnějšího rozsahu. LAH může být preexistující nebo při tomto IM vzniknout.
IM přední stěny malého rozsahu je při preexistujícím LAH ze samotného EKG nezjistitelný, jelikož brání vzniku patologických vln Q v hrudních svodech – počáteční depolarizační vektor směřuje dolů a tím pádem se projevuje jako r maskující patologické Q, které by se za normálního stavu již vytvořilo. Za této situace je vhodné použít etážových svodů – o 1 či 2 mezižebří výše, abychom se vyhnuli situaci, kdy bude pás elektrod ležet nad elektrickým středem srdce. Ke stanovení diagnózy napomohou existující primární změny ST-T.
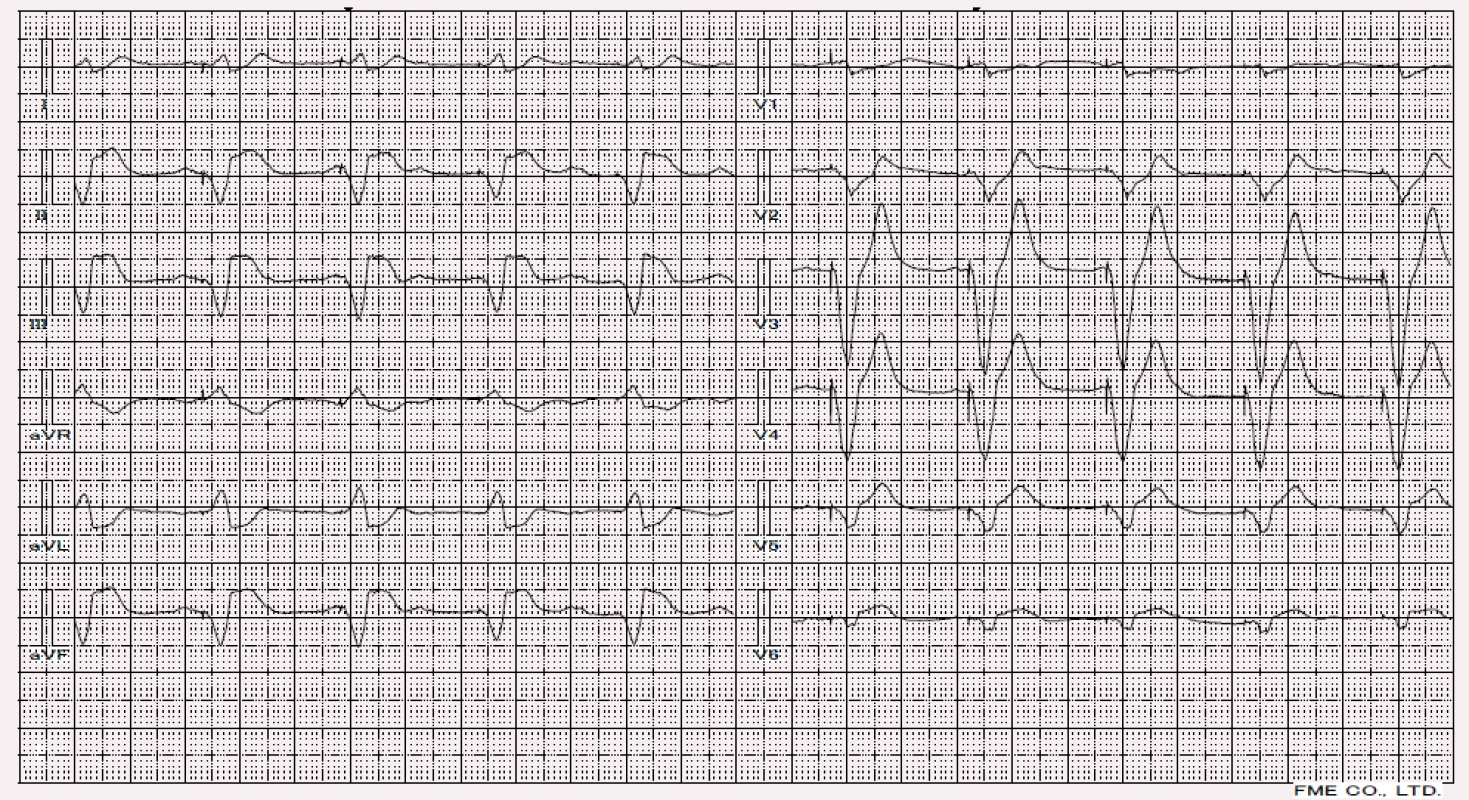
V případě, že je IM dostatečně velkého rozsahu, má potenciál způsobit výpadek vedení v periferní části fascikulu (obr. 11). Postižen tedy bývá vždy fascikl v místě ischemie s tím, že iniciální depolarizační vektor směřuje od nekrózy a terminální vektor k nekróze, úhel mezi nimi je 180°. QRS komplex se rozšiřuje nad 110 ms spolu s následujícím obrazem: QR ve svodu I a aVL, rS ve II, III a aVF a RS ve svodu aVR.obo
Kombinace LAH a spodního infarktu poukazuje na pravděpodobné postižení více tepen a je poměrně častá. V případě, že infarkt není dostatečně významný (postižení nedosahuje až k zadnímu papilárnímu svalu), LAH dokáže svým iniciálním r ve svodech II, III a aVF skrýt patologické Q. Podstatné je hodnotit primární změny ST-T. Z vektorkardiografických analýz platí, že LAH má vždy terminální R ve svodu aVR, jehož vrchol je opožděný vůči vrcholu r v aVR. V případě samotného spodního infarktu je v aVR vždy konečné S, v případě koincidence s LAH pozorujeme q ve svodu II [7].
Infarkt myokardu vs. levý zadní hemiblok
Tento typ bloku je velmi vzácný a neovlivní na EKG infarktový obraz. Anteriorní i posteriorní IM se zobrazí standardně. Periinfarktově získaná blokáda vykazuje rS v I a aVL, Qr v II, III a aVF, QS či rS v aVR [7].
Infarkt myokardu vs. preexcitace komor
Za přítomnosti prográdně vedoucí akcesorní spojky nejsou komory aktivovány standardním způsobem a schopnost maskování probíhajícího IM je závislá na její lokalizaci. Obecně platí, že spojka umístěná kontralaterálně k probíhajícímu infarktu jej může maskovat, u ipsilaterálního umístění k maskování nedojde. Komorová preexcitace také dokáže napodobit obraz ischemie, aniž by jakákoli existovala – inferoposteriorní rychle vedoucí přídatná dráha způsobí iniciální Q v dolních svodech [6]. V případě spojky vedoucí na pravou komoru má vektor delta vlny směr zprava doleva, v hrudních svodech V1, V2 a V3 je delta vlna negativní, a může tak maskovat i napodobit anteroseptální infarkt. Ve frontální rovině se osa delta vlny orientuje v rozmezí 100° až – 30° a při levostranné deviaci se promítá negativně do svodů aVF, II a III, a může tak maskovat či napodobit infarkt spodní stěny.
Na druhou stranu akcesorní spojka na levou komoru zapříčiní delta vlnu s vektorem směřujícím zleva doprava. Související negativita vlny ve svodu aVL může maskovat či napodobit boční infarkt. Ve všech případech jsou důležité změny ST-T a jejich vývoj v čase. Zabránit preexcitaci v nejasných případech lze buď zrychlením převodu v AV uzlu – atropinem, či blokem převodu ve spojce – ajmalinem [7].
Podle [7] může infarkt výjimečně vést ke vzniku preexcitace, a to zřejmě zpomalením vedení v AV uzlu, které umožní aktivaci do té doby latentní prográdně vedoucí akcesorní spojky. V protipólu stojí blok přídatné dráhy při ipsilaterální lokalizaci s infarktem, který ji zablokuje, jak popisuje Wellens et al [6].
Infarkt myokardu versus komorová stimulace
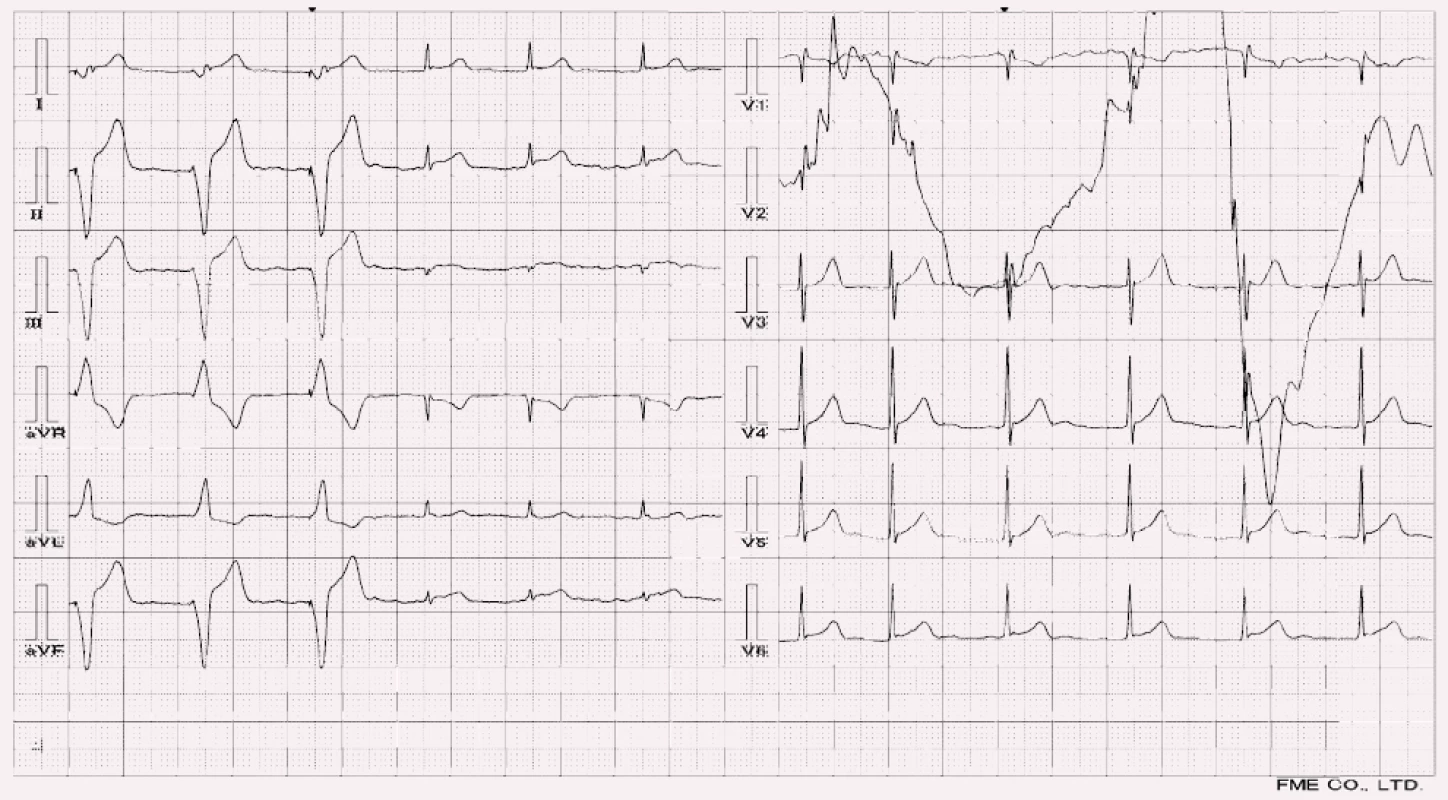
Stimulace komor většinou pochází z elektrody umístěné v pravé komoře. Aktivace levé komory se potom blíží obrazu LBBB, tím pádem je třeba hledat změny jako při LBBB (obr. 12). Přínosným může být vypnutí této stimulace (obr. 13.), pokud je to možné. V tomto případě je ale třeba dát pozor na tzv. memory effect [11], který spočívá v dočasném přetrvávání inverze vln T bezprostředně po vypnutí stimulace. Vlny T jsou konkordantní se stimulovaným aberovaným QRS komplexem a přetrvávají i po vypnutí stimulace, a to především v inferolaterálních svodech (II, III, aVF, V5, 6). Přímo úměrná s předchozí dobou stimulace je doba, po kterou přetrvávají i jejich velikost [11]. Stejný efekt může způsobit intermitentní LBBB.
Závěr
V diagnostice a postupu léčby je zásadní, zda porucha převodního systému vznikla na základě ischemie či existovala již v minulosti. Tuto informaci máme bohužel jen zřídka, v opačném případě bychom mohli lépe zasáhnout a také stanovit prognózu, která je u získaných bloků daleko horší než u preexistujících. U RBBB a u LPH není problém infarkt rozeznat standardním způsobem. Přídatné dráhy dokáží infarkt maskovat i napodobit. LBBB, LAH a komorová stimulace mohou způsobit největší problémy – projevy infarktu či ischemie maskují až znemožňují její nález.
Některé poruchy převodního systému mohou ztížit až znemožnit rozpoznání IM z EKG. Situace může být ještě složitější, pokud je infarkt němý a pacient není symptomatický. V tomto případě pomůžou další diagnostické metody (ultrazvuk srdce, laboratorní vyšetření kardioenzymů apod.).
Podpořeno MZ ČR – RVO (FNBr, 65269705).
Doručeno do redakce: 2. 11. 2017
Přijato po recenzi: 28. 11. 2017
Ing. David Pospíšil
www.fnbrno.cz
pospisil.david@fnbrno.cz
Sources
1. Táborský M, Kautzner J, Linhart A et al. Kardiologie. Praha: Mladá fronta 2017.
2. Strauss DG, Selvester RH, Wagner GS. Defining left bundle branch block in the era of cardiac resynchronization therapy. Am J Cardiol 2011; 107(6): 927 – 934. doi: 10.1016/ j.amjcard.2010.11.010.
3. Surawicz B, Childers R, Deal BJ et al. AHA/ ACCF/ HRS Recommendations for the Standardization and Interpretation of the Electrocardiogram: Part III: intraventricular conduction disturbances: a scientific statement from the American Heart Association Electrocardiography and Arrhythmias Committee, Council on Clinical Cardiology; the American College of Cardiology Foundation; and the Heart Rhythm Society: endorsed by the International Society for Computerized Electrocardiology. Circulation 2009; 119(10): e235 – e240. doi: 10.1161/ CIRCULATIONAHA.108.191095.
4. Thygesen K, Alpert JS, Jaffe AS et al. Third universal definition of myocardial infarction. Eur Heart J 2012; 33(20): 2551 – 2567. doi: 10.1093/ eurheartj/ ehs184.
5. Aschermann M, Widimský P, Veselka J et al. Kardiologie. Praha: Galén 2004.
6. Wellens HJ, Conover M. The ECG in emergency decision making. 2nd ed. St. Louis: Saunders Elsevier 2006.
7. Štejfa M, Šumbera J, Bravený P. Základy elektrokardiografie. Brno: Masarykova univerzita, Lékařské fakulta 1991.
8. Sgarbossa EB, Pinski SL, Barbagelata A et al. Electrocardiographic diagnosis of evolving acute myocardial infarction in the presence of left bundle-branch block. N Engl J Med 1996; 334(8): 481 – 487. doi: 10.1056/ NEJM199602223340801.
9. Shlipak MG, Lyons WL, Go AS et al. Should the electrocardiogram be used to guide therapy for patients with left bundle-branch block and suspected myocardial infarction? JAMA 1999; 281(8): 714. doi: 10.1001/ jama.281.8.714.
10. Gula LJ, Dick A, Massel D. Diagnosing acute myocardial infarction in the setting of left bundle branch block: prevalence and observer variability from a large community study. Coron Artery Dis 2003; 14(5): 387 – 393. doi: 10.1097/ 01.mca.0000085135.16622.e8.
11. Rosenbaum MB, Blanco HH, Elizari MV et al. Electrotonic modulation of the T wave and cardiac memory. Am J Cardiol 1982; 50(2): 213 – 222. doi: 10.1016/ 0002-9149(82)90169-2.
Labels
Paediatric cardiology Internal medicine Cardiac surgery CardiologyArticle was published in
Cardiology Review

2017 Issue 4
-
All articles in this issue
- Antiarrhythmic therapy in patients with atrial fibrillation
- Upstream therapy, what's new?
- Role of intracardiac echocardiography in catheter ablation of heart rhythm disturbances
- A modern view of electric cardioversion of atrial fibrillation
- Sudden cardiac death and its diagnostics
- Myocardial ischaemia and infarction in intraventricular conduction malfunctions on ECG
- The importance of new parameters of contractility and stroke work in evaluation of heart function and prognosis
- Quality of life in patients with long-term mechanical heart support
- Modern pharmacologic treatment of type 2 diabetes mellitus
- Rheumatoid arthritis for cardiologists
- Acute renal failure
- Current fixed antihypertensive two-drug combinations in Slovakia
- Cardiology Review
- Journal archive
- Current issue
- About the journal
Most read in this issue
- Myocardial ischaemia and infarction in intraventricular conduction malfunctions on ECG
- Current fixed antihypertensive two-drug combinations in Slovakia
- Modern pharmacologic treatment of type 2 diabetes mellitus
- Acute renal failure