Léčba arteriální hypertenze u starších osob
Treatment of arterial hypertension in the elderly
Arterial hypertension is one of the most important cardiovascular risk factors. Results of the HYVET and recent SPRINT clinical trials brought plenty of evidence that the treatment of hypertension in older patients is beneficial. Also patients with isolated systolic hypertension benefit from treatment. Specific methods of blood pressure reduction are finding their way into guidelines and we incorporate them into our daily practice, taking into account the patient’s clinical status. One current trend in treating the elderly, as well as other hypertensive patients, is the use of fixed single-pill combinations.
Key words:
arterial hypertension – old age – heart failure – adherence to treatment – diuretic – ACE inhibitors – stroke
Authors:
L. Jelínek; J. Václavík
Authors‘ workplace:
I. interní klinika – kardiologická FN Olomouc, Olomouc
Published in:
Kardiol Rev Int Med 2018, 20(1): 17-21
Overview
Arteriální hypertenze je jedním z nevýznamnějších rizikových faktorů vzniku kardiovaskulárních onemocnění. Důkazy o prospěšnosti terapie ve vyšších věkových skupinách přinesly studie HYVET a nově také studie SPRINT. Vhodné je léčit také izolovanou systolickou hypertenzi. Konkrétní metody snížení tlaku u těchto pacientů se dostávají do guidelines a měli bychom se jimi při léčbě nechat vést s přihlédnutím k aktuálnímu zdravotnímu stavu pacienta. Současným trendem i u starších hypertoniků je kombinační léčba a využívání fixních kombinací.
Klíčová slova:
arteriální hypertenze – stáří – srdeční selhání – adherence k léčbě – diuretika – ACE inhibitory – cévní mozková příhoda
Úvod
Arteriální hypertenze je jedním z nejvýznamnějších rizikových faktorů vzniku kardiovaskulárních (KV) onemocnění. Velké randomizované studie opakovaně prokázaly, že její léčba snižuje KV morbiditu i mortalitu. Často však zaznívala otázka, jak intenzivně a zda vůbec máme léčit pacienty vyšších věkových kategorií. V současnosti nám odpovědi na tyto otázky postupně přibývají.
Máme léčit hypertenzi u starých osob?
Hodnoty systolického krevního tlaku víceméně lineárně rostou s věkem [1]. Většina klinických studií zabývajících se léčbou hypertenze byla provedena na souborech pacientů věkových skupin, které bychom mohli nazvat maximálně střední věk [2,3]. Definice „stáří“ a „starších pacientů“ se v mnoha zdrojích liší, většinou se za starší pacienty považují lidé nad 65 let a za velmi staré lidé nad 80 let. V ČR se v roce 2016 jednalo o přibližně 19 % populace [4].
Vzhledem k prodlužující se délce života je otázka vedení léčby hypertenze ve vyšších věkových kategoriích stále více relevantní. Klinickou praxi prostupovala a stále je přítomna obava ze symptomatické hypotenze a nepřímé úměry mezi mortalitou (a morbiditou) a krevním tlakem (TK) starších pacientů, obzvláště těch velmi starých.
Dvojitě zaslepená, randomizovaná, placebem kontrolovaná studie HYVET (Hypertension in very elderly trial) prokázala, že i u pacientů nad 80 let léčba hypertenze snižuje celkovou mortalitu, KV mortalitu, incidenci cévních mozkových příhod (CMP) a incidenci srdečního selhání (SS). Zařazeni byli pacienti nad 80 let se systolickým tlakem nad 160 mm Hg. Primárně podávaným lékem byl indapamid, a pokud to bylo třeba k dosažení systolického tlaku pod 150 mm Hg, byl do kombinace přidán ACE inhibitor (ACEI) perindopril (obr. 1 a 2) [5].

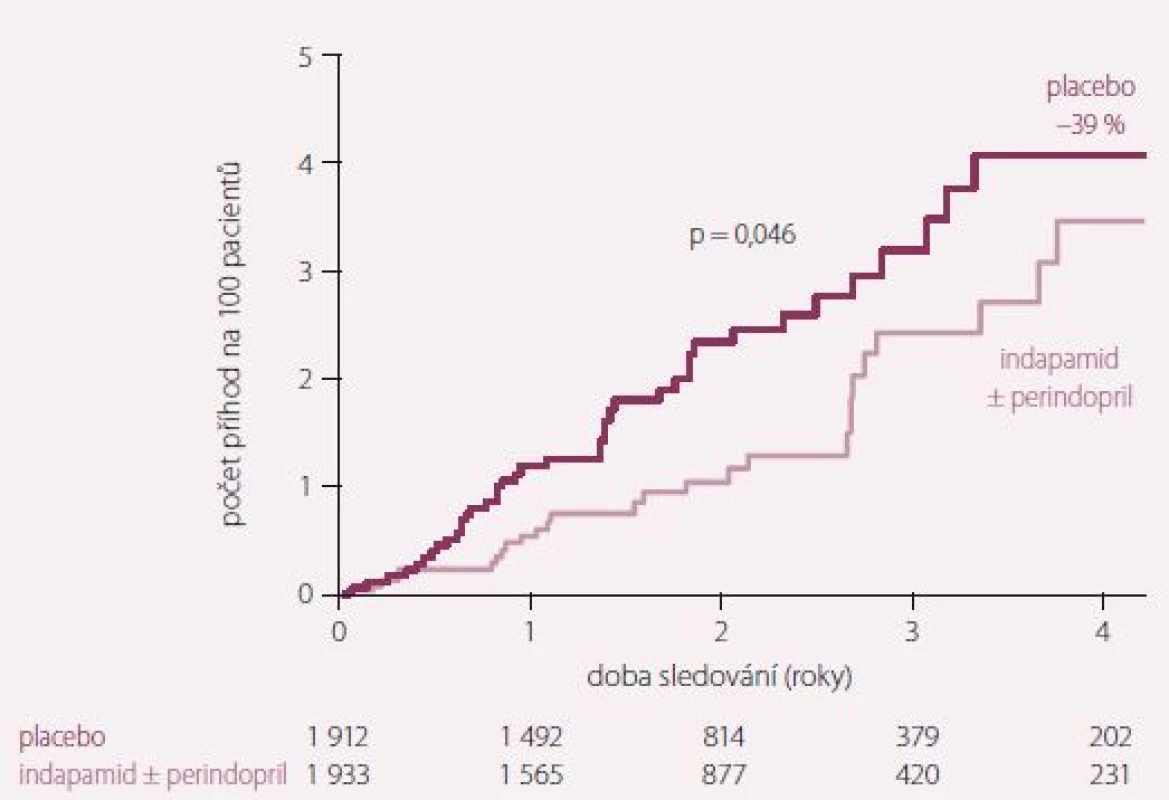
Studie HYVET také vyvrátila mýtus o vyšší incidenci demence u pacientů s adekvátně léčenou hypertenzí v důsledku suspektní hypoperfuze centrálního nervového systému (CNS). Rozdíl v incidenci mezi léčenou a neléčenou kohortou byl staticky nevýznamný [6]. Naopak léčba hypertenze ACEI perindoprilem (s případným přidáním diuretika indapamidu) ve studii PROGRESS u hraničně staré populace (střední věk 64 let) prokázal snížení incidence demence o 12 % oproti neléčené kohortě [7].
Jak intenzivně máme staré pacienty léčit?
Existují tedy důkazy, že snižovat TK má smysl i u starších pacientů. Další otázka zní, jakých cílových hodnot chceme dosáhnout. Zařazování pacientů nad 65 a hlavně nad 80 let věku do klinických studií je obecně těžší, je zde problém nižší mobility, rozvíjející se demence, nechuť k experimentování, nutnost rozšířenější kooperace s rodinou. Již zmíněná studie HYVET zahrnovala obecně zdravější než průměrnou populaci [8]. U pacientů se syndromem geriatrické křehkosti byla v observační studii PARTAGE zahrnující 1 127 pacientů léčených dvěma a více antihypertenzivy nalezena nepřímá úměra mezi mortalitou a TK [9]. Nicméně tento nález lze vysvětlit i koincidencí hypertenze s jinými nemocemi, např. se SS, kdy pacienti užívají identické skupiny léků, které kromě antihypertenzních mají i další biologické účinky, a nízký TK často obecně signalizuje pokročilejší stadium řady jiných chorob.
Jak již bylo zmíněno, existují obavy z těsné kontroly hypertenze. Hranice hypertenze je obecně stanovena na 140 mm Hg tlaku systolického a 90 mm Hg diastolického a tyto hodnoty jsou také cílovými pro léčbu většiny hypertoniků. U starších pacientů guidelines doporučují cílovou hodnotu systolického tlaku pod 150 mm Hg [10].
Nové poznatky přinesla recentní subanalýza rozsáhlé randomizované prospektivní studie SPRINT (Systolic pressure intervention trial), která ukazuje, že intenzivnější léčba hypertenze vede ke snížení incidence KV komplikací, SS a celkové mortality. Ve studii bylo dovoleno lékařům k dosažení cílových tlaků užít širokou škálu léků, nebyly sledovány efekty konkrétních lékových skupin. Design studie porovnával sledované parametry mezi dvěma kohortami – skupinu s běžnou kontrolou a cílovým systolickým tlakem pod 140 mm Hg systoly a skupinu s těsnou kontrolou hypertenze s cílovým systolickým tlakem pod 120 mm Hg. Do studie bylo mimo jiné zařazeno 2 636 pacientů starších 75 let, nejen relativně zdravých, ale i pacientů se syndromem geriatrické křehkosti [11]. Určitým problémem studie SPRINT je zvolená metoda měření TK oscilometrickým přístrojem, bez přítomnosti zdravotnického personálu. Takto získané výsledky jsou konzistentně o minimálně 10 mm Hg nižší než při obvyklejších způsobech měření (obr. 3).
![Výsledky studie SPRINT v podskupine starých pacientu. Intenzivní snižování krevního tlaku vedlo k príznivému ovlivnení primárního cíle bez ohledu na dosažitelnou rychlost chuze nebo krehkost starých pacientu [12].](https://www.prelekara.sk/media/cache/resolve/media_object_image_small/media/image/0194ef0d5cc1586887704aed4208d71d.jpg)
Izolovaná systolická hypertenze
V průběhu života v průměru roste systolický i diastolický TK. Okolo 60. roku věku ale dochází ke zlomu, a zatímco systola stoupá nadále, diastola začne klesat. Dochází ke vzniku izolované systolické hypertenze (ISH). Díky Framinghamské studii bylo zjištěno, že tento fenomén je přítomen ve více než 60 % populace starší 65 let [13]. Hlavní příčinou je postupná ztráta elasticity velkých arterií a s tím spojená neschopnost absorbovat a přenést dále pulzní vlnu. S rozvojem ISH roste pulzní tlak, jehož hodnota je, spolu s tlakem systolickým, prediktorem vzniku ischemické choroby srdeční (ICHS). Tato asociace je obzvláště silná nad 60 let, zatímco pod 50 let je lepším ukazatelem tlak diastolický [14].
Vliv diastolického tlaku na ICHS má tvar takzvané J křivky, riziko stoupá s významně zvýšenými i sníženými hodnotami, pravděpodobný patofyziologický podklad je závislost perfuze myokardu na diastolickém tlaku [15]. Tato souvislost byla popsána na základě dat z observačních studií a způsobuje obavu z přehnání terapeutické intervence. Randomizované kontrolované studie však ukazují, že adekvátně vedená léčba i přes určitý stupeň snížení diastolického TK nevede ke zvýšení rizika ICHS. V již zmíněné studii HYVET na tom byli pacienti v léčené kohortě lépe než pacienti užívající placebo i přes nižší diastolu. V současné době se za bod obratu v J křivce považuje hodnota diastolického tlaku okolo 60 mm Hg u léčených pacientů (obr. 4) [16].
![Vliv věku na krevní tlak (TK) [17].](https://www.prelekara.sk/media/cache/resolve/media_object_image_small/media/image/8252d78f8a3c962e3fff2b2f0e22fb35.jpg)
Čím léčit hypertenzi u starých pacientů?
Nefarmakologická opatření
Stejně jako u mladších populací bychom se, pokud je to možné, vždy měli pokusit v první řadě o snížení TK nefarmakologickými postupy – omezení nadměrného příjmu soli (např. méně předpřipravených průmyslově zpracovaných polotovarů) a snížení hmotnosti u obézních pacientů.
Monoterapie
Farmakoterapie hypertenze ve vyšších věkových kategoriích s sebou nese několik úskalí a rozdílů oproti mladším pacientům. Obecně bychom měli podávání medikace začít v nižších dávkách a jednotlivé zvyšování dávek by mělo následovat s delším časovým odstupem a po menších krocích, např. začít poloviční dávkou a titrovat co 4 týdny [10].
Volba druhu antihypertenziva v monoterapii (hlavně při zahájení léčby) je v populacích mladších i starších pacientů bez indikace ke specifické lékové skupině méně podstatná než samotná terapií dosažená redukce tlaku [2]. Tento princip je doporučen v guidelines a opírá se o metaanalýzy studií s antihypertenzivy. Např. práce australských autorů shrnující 31 studií s více než 190 000 pacienty nenašla signifikantní rozdíl mezi ACEI, betablokátorem, thiazidovým diuretikem a dlouze působícím blokátorem kanálů vápenatých iontů v počtu KV příhod [18].
V případě betablokátorů však existují i důkazy svědčící proti iniciaci léčby hypertenze touto lékovou skupinou. Švédská metaanalýza zahrnující přes 100 000 pacientů poukazuje na nižší snížení relativního rizika CMP o 16 % oproti jiným, v doporučených postupech využívaným antihypertenzivům [19]. Obecně se tedy doporučuje zahájení terapie ACEI (nebo sartanem), blokátorem Ca2+ kanálů nebo thiazidovým diuretikem. U izolované systolické hypertenze máme z klinických studií evidenci pro podávání diuretik a blokátorů kalciových kanálů.
Kombinační terapie
V případě monoterapie je možnost volby mezi několika lékovými skupinami. V případě kombinační terapie však rozsáhlá studie ACCOMPLISH (11 506 pacientů, průměrný věk 68 let) v roce 2008 ukázala, že kombinace benazeprilu a amlodipinu je o 20 % účinnější v prevenci závažných KV příhod než kombinace benazeprilu s hydrochlorothiazidem [20]. V případě kombinací s diuretikem se u starších pacientů jako výhodné ukázaly kombinace s metabolicky neutrálním indapamidem (studie HYVET, PROGRESS, ADVANCE).
Obecně u pacientů s hypertenzí je naprosto zásadní dosáhnout dobré adherence a perzistence k doporučené léčbě. S rostoucím věkem obvykle roste i množství léků, které má pacient na každý den předepsané. Není výjimkou, že pacient dle svého stavu, naměřených hodnot TK i případných potíží mění počet či dávky léků, a tím omezuje kontrolu své hypertenze. Jedním ze způsobů, jak toto omezit, je použít fixní kombinace obsahující více účinných látek. Na českém trhu je nyní k dispozici řada takovýchto vhodných produktů, vč. fixních trojkombinací.
Komorbidity
Se zvyšující se incidencí významných nemocí ovlivňujících výběr antihypertenziva s věkem je nutné tyto komorbidity brát v potaz při výběru vhodné terapie (tab. 1).
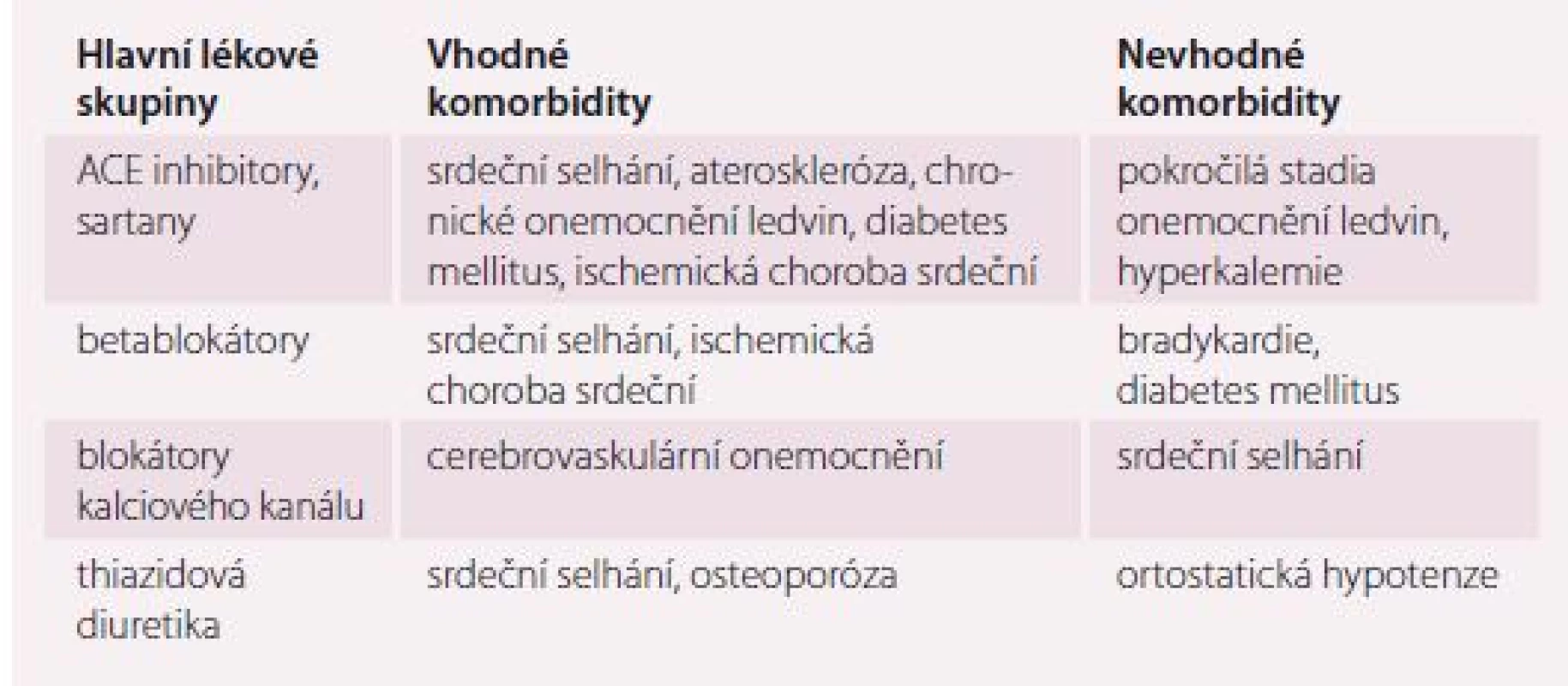
Problém ortostatické hypotenze
Mezi časté potíže starších pacientů patří ortostatická hypotenze, vyskytuje se až u 20 % pacientů nad 65 let věku [21]. Pro diagnostické účely je definována jako pokles systolického tlaku o 20 mm Hg nebo diastolického o 10 mm Hg, změřený během 1 – 3 min po postavení se pacienta. Se vzrůstajícím věkem vzrůstá i její incidence a způsobuje komplikace v léčbě pacientů.
Pacienti s ortostatickou hypotenzí mají často hypertenzi vleže, která může být změřena, a následný zvýšený tlak excesivně léčen. Po vertikalizaci dochází k výraznému poklesu TK, který může vést ke kolapsovým stavům a snížení kvality života pacienta. Antihypertenziva vedoucí často ke vzniku ortostatické hypotenze jsou např. obecně diuretika (zachování intravaskulárního objemu je jedním ze zásadních mechanizmů v prevenci poklesu TK ve stoje) a vazodilatační léky – nitráty a blokátory kalciového kanálu [22].
Samotná přítomnost ortostatické hypotenze je nezávislý rizikový faktor vzniku KV onemocnění, obzvláště diastolický pokles koreluje s rizikem ICHS [23].
Závěr
Lidé se v současnosti dožívají čím dál vyššího věku a více pacientů se dočká zhodnocení svého KV rizika v podobě vzniku nějakého onemocnění. Proto bychom měli léčit i pacienty považované za „starší“. Pětašedesátiletý pacient má v našich podmínkách dobrou šanci žít dalších více než 20 let. Po tuto dobu by měl jistě být léčen podle aktuálních doporučení – lege artis.
Máme důkazy, že léčba hypertenze i ve vyšších věkových skupinách přináší benefit. V současnosti se hledá ideální hodnota TK, které bychom se měli snažit dosáhnout, definitivní odpověď však zatím neexistuje. I ve světle nejnovějších studií stále nepochybně záleží na individuálním přístupu lékaře k pacientovi s přihlédnutím k aktuálnímu zdravotnímu stavu.
Doručeno do redakce: 16. 1. 2018
Přijato po recenzi: 1. 2. 2018
MU Dr. Libor Jelínek
www.fnol.cz
Sources
1. Lawes CM, Vander Hoorn S, Law MR et al. Blood pressure and the global burden of disease 2000. Part II: estimates of attributable burden. J Hypertens 2006; 24(3): 423 – 430.
2. ALLHAT Officers and Coordinatorsforthe ALLHAT CollaborativeResearch Group. The Antihypertensive and Lipid-LoweringTreatment to Prevent Heart Attack Trial. Major outcomes in high-risk hypertensivepatientsrandomized to angiotensin-converting enzyme inhibitor orcalciumchannelblockervsdiuretic: The Antihypertensive and Lipid-Lowering Treatment to Prevent Heart Attack Trial (ALLHAT). JAMA 2002; 288(23): 2981 – 2997.
3. Law MR, Morris JK, Wald NJ. Use of blood pressure lowering drugs in the prevention of cardiovascular disease: meta-analysis of 147 randomised trials in the kontext of expectations from prospective epidemiological studies. BMJ 2009; 338: b1665. doi: 10.1136/ bmj.b1665.
4. Zdravotnická ročenka ČR 2016. Dostupné na: http: / / www.uzis.cz/ system/ files/ zdrroccz2016.pdf.
5. Beckett NS, Peters R, Fletcher AE et al. HYVET Study Group. Treatment of hypertension in patients 80 years of age or older. N Engl J Med 2008; 358(18): 1887 – 1898. doi: 10.1056/ NEJMoa0801369.
6. Skoog I. Antihypertensive treatment and dementia prevention. Lancet Neurol 2008; 7(8): 664 – 665. doi: 10.1016/ S1474-4422(08)70144-3.
7. PROGRESS Collaborative Group. Randomised trial of a perindopril-based blood-pressure-lowering regimen among 6,105 individuals with previous stroke or transient ischaemic attack. Lancet 2001; 358(9287): 1033 – 1041.
8. Kostis JB. Treating hypertension in the very old. N Engl J Med 2008; 358(18): 1958 – 1960. doi: 10.1056/ NEJMe0801709.
9. Benetos A, Labat C, Rossignol P et al. Treatment with multiple blood pressure medications, achieved blood pressure, and mortality in older nursing home residents: The PARTAGE Study. JAMA Intern Med 2015; 175(6): 989 – 995. doi: 10.1001/ jamainternmed.2014.8012.
10. Mancia G et al. Arterial Hypertension (Management of): ESC Clinical Practice Guidelines 2013. Available at: https: / / www.escardio.org/ Guidelines/ Clinical-Practice-Guidelines/ Arterial-Hypertension-Management-of.
11. Williamson JD, Supiano MA, Applegate WB et al. SPRINT Research Group. Intensivevs standard blood pressure control and cardiovascular disease outcomes in adults aged ≥75 years: a randomized clinical trial. JAMA 2016; 315(24): 2673 – 2682. doi: 10.1001/ jama.2016.7050.
12. A randomized trial of intensive versus standard blood-pressure control. N Engl J Med 2017; 377(25): 2506. doi: 10.1056/ NEJMx170008.
13. Franklin SS, Jacobs MJ, Wong ND et al. Predominance of isolated systolic hypertension among middle-aged and elderly US hypertensives: analysis based on National Health and Nutrition Examination Survey (NHANES) III. Hypertension 2001; 37(3): 869 – 874.
14. Franklin SS, Larson MG, Khan SA et al. Does the relation of blood pressure to coronary heart disease risk chase with aging? The Framingham Heart Study. Circulation 2001; 103(9): 1245 – 1249.
15. Kang YY, Wang JG. The J-curve phenomenon in hypertension. Pulse 2016; 4(1): 49 – 60. doi: 10.1159/ 000446922.
16. Treatment of hypertension in older adults, particularly isolated systolic hypertension. Up To Date 2017. Available at: https:/ / www.uptodate.com/ contents/ treatment-of-hypertension-in-older-adults-particularly-isolated-systolic-hyper-tension.
17. Burt VL, Whelton P, Roccella EJ et al. Prevalence ofhypertension in the US adult population. Results from the Third National Health and Nutrition Examination Survey, 1988 – 1991. Hypertension 1995; 25(3): 305 – 313.
18. Turnbull F, Neal B, Ninomiya T et al. Blood Pressure Lowering Treatment Trialists' Collaboration. Effectsof differentr egimens to lower blood pressure on major cardiovascular events in older and younger adults: meta-analysis of randomised trials. BMJ 2008; 336(7653): 1121 – 1123. doi: 10.1136/ bmj.39548.738368.BE.
19. Lindholm LH, Carlberg B, Samuelsson O. Should beta blockers remain first choice in the treatment of primary hypertension? A meta-analysis. Lancet 2005; 366(9496): 1545 – 1553. doi: 10.1016/ S0140-6736(05)67573-3.
20. Jamerson K, Weber MA, Bakris GL et al. ACCOMPLISH Trial Investigators. Benazepril plus amlodipine or hydrochlorothiazide for hypertension in high-risk patients. N Engl J Med 2008; 359(23): 2417 – 2428. doi: 10.1056/ NEJMoa0806182.
21. Gangavati A, Hajjar I, Quach L et al. Hypertension, orthostatic hypotension, and the risk offalls in a community-dwelling elderly population: the maintenance of balance, independent living, intellect, and zest in the elderly of Boston study. J Am Geriatr Soc 2011; 59(3): 383 – 389. doi: 10.1111/ j.1532-5415.2011.03317.x.
22. Figueora JJ, Basford JR, Low PA. Preventing and treating orthostatic hypotension: As easy as A, B, C. Cleve Clin J Mede 2010; 77(5): 298 – 306. doi: 10.3949/ ccjm.77a.09118.
23. Fedorowski A, Stavenow L, Hedblad B et al. Orthostatic hypotension predicts all-cause mortality and coronary events in middle-aged individuals (The Malmö Preventive Project). Eur Heart J 2010; 31(1): 85 – 91. doi: 10.1093/ eurheartj/ ehp329.
Labels
Paediatric cardiology Internal medicine Cardiac surgery CardiologyArticle was published in
Cardiology Review

2018 Issue 1
-
All articles in this issue
- Srdeční selhání ve stáří
- Specifika diagnostiky a léčby ve stáří
- Léčba arteriální hypertenze u starších osob
- Polyfarmakoterapie ve stáří – lékové interakce nejčastěji předepisovaných lékových skupin v kardiologii
- Chronické srdeční selhání a paliativní péče
- Tyreopatie ve stáří a kardiovaskulární postižení
- Přínosy a rizika profylaxe tromboembolické nemoci u geriatrického pacienta
- Imunosenescence a infekční komplikace vyššího věku
- Duální inhibice AT1 receptoru pro angiotenzin II a neprilysinu nebo inhibice angiotenzin konvertujícího enzymu?
- Přehled echokardiografických parametrů v diagnostice srdečního selhání se zachovalou ejekční frakcí levé komory
-
Stručný komentář k novým doporučením pro léčbu hypertenze v USA
2017 ACC/ AHA High Blood Pressure Guideline - Závratě a pády jako častá symptomatologie kardiovaskulárního postižení ve vyšším věku
- Dapagliflozin a studie DECLARE – vstupní charakteristika
- Zvýšená hladina NP u stabilních pacientů 3 měsíce po STEMI je jednoduchý nástroj k predikci dlouhodobé nepříznivé prognózy
- Cardiology Review
- Journal archive
- Current issue
- About the journal
Most read in this issue
- Přehled echokardiografických parametrů v diagnostice srdečního selhání se zachovalou ejekční frakcí levé komory
- Specifika diagnostiky a léčby ve stáří
- Srdeční selhání ve stáří
- Tyreopatie ve stáří a kardiovaskulární postižení
