Analýza nákladů na radioterapii v lůžkové péči – hledání vhodných prediktorů pro potřeby nového prospektivního úhradového modelu
Cost Analysis of Radiotherapy Provided in Inpatient Setting – Testing Potential Predictors for a New Prospective Payment System
Background:
As a part of the development of a new prospective payment model for radiotherapy we analyzed data on costs of care provided by three comprehensive cancer centers in the Czech Republic. Our aim was to find a combination of variables (predictors) which could be used to sort hospitalization cases into groups according to their costs, with each group having the same reimbursement rate. We tested four variables as possible predictors – number of fractions, stage of disease, radiotherapy technique and diagnostic group.
Methods:
We analyzed 7,440 hospitalization cases treated in three comprehensive cancer centers from 2007 to 2011. We acquired data from the I ‑ COP database developed by Institute of Biostatistics and Analyses of Masaryk University in cooperation with oncology centers that contains records from the National Oncological Registry along with data supplied by healthcare providers to insurance companies for the purpose of retrospective reimbursement.
Results:
When comparing the four variables mentioned above we found that number of fractions and radiotherapy technique were much stronger predictors than the other two variables. Stage of disease did not prove to be a relevant indicator of cost distinction. There were significant differences in costs among diagnostic groups but these were mostly driven by the technique of radiotherapy and the number of fractions. Within the diagnostic groups, the distribution of costs was too heterogeneous for the purpose of the new payment model.
Conclusion:
The combination of number of fractions and radiotherapy technique appears to be the most appropriate cost predictors to be involved in the prospective payment model proposal. Further analysis is planned to test the predictive value of intention of radiotherapy in order to determine differences in costs between palliative and curative treatment.
Key words:
health care costs – radiotherapy – radiation oncology – prospective payment system – reimbursement mechanisms – diagnosis-related groups
This study was supported by Institutional Resources for Supporting the Research Organization provided by the Ministry of Health of the Czech Republic to Masaryk Memorial Cancer Institute and from European Social Fund, project „Educational and informative platform for comprehensive cancer centers for support and modernization of education in medical and allied domains“ CZ.1.07/2.4.00/31.0020.
The authors declare they have no potential conflicts of interest concerning drugs, products, or services used in the study.
The Editorial Board declares that the manuscript met the ICMJE “uniform requirements” for biomedical papers.
Submitted:
15. 12. 2013
Accepted:
5. 1. 2014
Authors:
J. Šedo 1; M. Bláha 2; T. Pavlík 2; P. Klika 2; L. Dušek 2; T. Büchler 3; J. Abrahámová 3; V. Šrámek 4; P. Šlampa 5
; L. Komínek 5; P. Pospíšil 5
; O. Sláma 1; R. Vyzula 1
Authors‘ workplace:
Klinika komplexní onkologické péče LF MU a Masarykův onkologický ústav, Brno
1; Institut biostatistiky a analýz, LF a PřF MU, Brno
2; Onkologická klinika 1. LF UK a Thomayerova nemocnice, Praha
3; Onkologická klinika LF UP a FN Olomouc
4; Klinika radiační onkologie LF MU a Masarykův onkologický ústav, Brno
5
Published in:
Klin Onkol 2014; 27(3): 192-202
Category:
Original Articles
Overview
Východiska:
Analyzovali jsme dostupná data o vykázané péči za účelem návrhu nového modelu úhrady radioterapie postaveného na prospektivním principu. Cílem bylo otestovat vysvětlující faktory (prediktory), které by dokázaly nejlépe roztřídit hospitalizační případy do nákladově homogenních skupin. Testovány byly čtyři potenciální prediktory – počet frakcí radioterapie, skupina techniky radioterapie, diagnostické skupiny a stadium onemocnění. Cílem naopak nebyl samotný návrh úhradového modelu jako takového.
Metody:
Analyzováno bylo celkem 7 440 hospitalizačních případů onkologicky nemocných pacientů z let 2007 – 2011 ve třech vybraných zdravotnických zařízeních. Zdrojem dat byla především databáze I ‑ COP vyvinutá Institutem biostatistiky a analýz Masarykovy univerzity ve spolupráci s komplexními onkologickými centry ČR, která na úrovni jednotlivých zdravotnických zařízení propojuje data z Národního onkologického registru s daty o vykázané péči zdravotnických zařízení zdravotním pojišťovnám.
Výsledky:
Při srovnání čtyř potenciálních prediktorů jsme vyhodnotili jako nejsilnější z nich počet aplikovaných frakcí radioterapie a použitou techniku radioterapie. Stadium onemocnění neprokázalo v tomto srovnání dostatečnou rozlišovací schopnost. Mezi diagnostickými skupinami byly identifikovány významné rozdíly v průměrných nákladech, ty však souvisely převážně s rozdílným spektrem použitých technik radioterapie a rozdílným počtem frakcí v jednotlivých skupinách. Uvnitř diagnostických skupin tak byly z hlediska vykázaných nákladů příliš velké rozdíly, které nejsou v případném úhradovém modelu žádoucí.
Závěr:
Pro potřeby prospektivního úhradového systému pro oblast radioterapie může být využita kombinace dvou prediktorů – počet aplikovaných frakcí radioterapie a technika radioterapie. Pro návrh úhradového modelu by byly vhodné další analýzy testující prediktivní schopnost záměru aplikované radioterapie. V současnosti však v ČR neexistují potřebné datové zdroje pro takovéto analýzy.
Klíčová slova:
zdravotní péče – radioterapie – radiační onkologie – prospektivní platební systém – úhrady péče – systém „skupin vztažených k diagnóze“
Východiska
Všechny země vyspělého světa se potýkají s eskalací výdajů na zdravotnictví. Proto roste potřeba vyvíjet a uplatňovat nové propracované úhradové systémy, které mají pomoci k efektivnějšímu nakládání s prostředky ve zdravotnických zařízeních. Setkáváme se se zaváděním systémů postavených na principu prospektivní úhrady, které využívají jako základní platformu klasifikační systém „skupin vztažených k diagnóze“ (diagnosis related groups – DRG) [1]. Základní vlastností systémů prospektivní úhrady [2 – 4] je to, že jednotlivé případy jsou popsány souborem charakteristik (prediktorů), při jejichž znalosti je možné případy roztřídit do skupin podle předpokládané nákladovosti, a tedy i výše úhrady.
Také v ČR je od roku 2007 pro výpočet úhrady za akutní hospitalizační péči využíván klasifikační systém DRG. V české implementaci systému IR ‑ DRG (international ‑ refined DRG) jsou všechny hospitalizační případy radioterapie řazeny do jediné báze a tato báze obsahuje pouze tři skupiny, jejichž relativní váha je odstupňována podle závažnosti kódovaných komplikací či komorbidit. Ve stejné skupině se stejnou úhradou se tak sešly případy hospitalizace nákladově dramaticky odlišné. Hospitalizační případ pacienta přicházejícího k analgetické radioterapii aplikované v jediné frakci se ocitl na úrovni úhrady případu pacienta ozařovaného šest týdnů pro karcinom prostaty nákladnou technikou IMRT (intensity modulated radiation therapy).
Zahraniční srovnání je v oblasti DRG velmi komplikované vzhledem k vysoké heterogenitě národních implementací systému DRG [5 – 6]. V jiných zemích se sice zpravidla setkáváme s jedinou DRG bází pro radioterapii, ovšem zdravotnická zařízení mají dále nad rámec úhrady přes DRG sjednán systém příplatků a náhrad za samotné výkony radioterapie či alespoň za některé modernější techniky. Způsob řešení se sice liší téměř stát od státu [7], ale výše popsané české řešení zřejmě nikde nenalezneme.
Za tímto účelem byl realizován komplexní projekt s pracovním názvem ONCO ‑ DRG ‑ RT, jehož cílem bylo na akademické půdě s využitím nejnovější infrastruktury pro sběr vykazovaných dat poskytované péče a aplikací statistických metod zpracovat dostupná data za účelem přípravy podkladů pro návrh nového modelu úhrady radioterapie postaveného na prospektivním principu, tedy s využitím prediktorů. Cílem práce však nebyl samotný návrh úhradového modelu jako takového.
Projekt spočíval v realizaci retrospektivní analýzy s komplexním zadáním:
- U vybraného souboru hospitalizačních případů radioterapie shromáždit data o vykázané péči zdravotním pojišťovnám.
- Vytvořit sestavu identifikovatelných prediktorů výše vykázaných nákladů (PVN).
- Pomocí analýzy tohoto souboru najít, otestovat a vybrat ty nejvhodnější PVN, které mají nejlepší schopnost vysvětlit pozorované rozdíly v celkových nákladech na hospitalizaci.
Součástí zadání bylo to, že PVP musí být v praxi naprosto jednoznačné, zároveň snadno zadavatelné ze strany poskytovatelů péče a kontrolovatelné ze strany plátců péče (zdravotních pojišťoven) a musí respektovat obecné principy systému DRG [8].
Soubor a metody
Datový soubor
Analyzováno bylo celkem 7 440 případů hospitalizace z let 2007 – 2011 ve třech vybraných zdravotnických zařízeních (podle počtu zařazených případů: Masarykův onkologický ústav, Brno; Fakultní nemocnice Olomouc; Thomayerova nemocnice, Praha). Jedná se o všechny případy hospitalizace v uvedeném období, u kterých byly vykázány výkony radioterapie.
Zdrojem dat byla databáze I ‑ COP [9,10] vyvinutá Institutem biostatistiky a analýz Masarykovy univerzity ve spolupráci s komplexními onkologickými centry ČR, která obsahuje všechna data o vykázané péči zdravotnických zařízení zdravotním pojišťovnám.
Analýza byla zároveň pilotní studií, která měla ověřit funkčnost této databáze a schopnost tyto výstupy analyzovat. Výstupy z této databáze byly již využity ve studii Büchlera et al [11], kteří srovnávali chemoterapeutické režimy FOLFOX a XELOX z pohledu výše vykázaných nákladů.
Ze strany zadavatele analýzy byly vybrány celkem čtyři potenciální PVN splňující zadávací kritéria. Jsou to:
- počet frakcí radioterapie (definovaných jako počet dní, ve kterých je radioterapie aplikována),
- skupina techniky radioterapie,
- skupina onkologické diagnózy,
- stadium onemocnění.
1. Počet frakcí radioterapie
V případě frakcí radioterapie jsme pacienty rozdělili do šesti skupin podle počtu frakcí (1 – 5, 6 – 10, ..., 26+), což orientačně odpovídá počtu týdnů aplikované radioterapie, která nejčastěji probíhá denně od pondělí do pátku.
Stejně tak je zařazení tohoto parametru nezbytné vzhledem k tomu, že radioterapie často probíhá z části ambulantně, a proto je nutné zohlednit, jaká část léčby proběhla za hospitalizace.
Tento parametr je z úhradového pohledu do jisté míry prospektivní vzhledem k tomu, že počet frakcí radioterapie je zpravidla znám již při zahájení hospitalizace a mění se obyčejně pouze v případě komplikací (předčasné ukončení).
2. Skupina techniky radioterapie
Hospitalizační případy byly rozděleny za účelem přehlednější deskripce do skupin podle použité techniky radioterapie (tab. 1).

V případě kombinace technik byli pacienti následně zařazeni do skupiny nejvyšší, přičemž platilo následující pravidlo: TA < TB < TD < TC < TE (skupina TE je tedy považována za nejvyšší). Pro případy kombinující výkony ze skupiny TD a TB byla vytvořena zvláštní skupina TD + TB – toto pravidlo má nejvyšší prioritu.
3. Skupina onkologické diagnózy
Pacienti byli stejně tak arbitrárně rozřazeni podle kódů hlavní onkologické diagnózy (dle Mezinárodní klasifikace nemocí, 10. revize) do celkem 21 podskupin tvořících klinicky homogenní celky.
U každé takové skupiny případů byly uvedeny parametry, jako je počet případů ve skupině, průměrná délka hospitalizace, průměrné náklady, průměrný počet frakcí, polí apod.
4. Studium onemocnění
Pro přiřazení stadia onemocnění k případům bylo nutno přistoupit k následujícím opatřením – v Národním onkologickém registru (NOR) je zaznamenán pouze údaj o stadiu onemocnění v době diagnózy a následně již není aktualizován. Proto byly do analýzy zařazeny pouze ty případy, u nichž doba mezi zápisem do NOR a zahájením léčby byla kratší než 180 dní. Tím jsme eliminovali část případů, které sice byly diagnostikovány v nižším stadiu, ale léčeny až ve stadiu pokročilejším.
Další opatření
Ve výpočtech byla kalkulována aproximovaná sazba 1 Kč/ bod.
Celotělová radioterapie vykazovaná zvláštním kódem byla pro malý počet případů a nekonzistenci dat z analýzy vyřazena.
Z analýzy byly vyloučeny případy, kdy byl věk pacienta nižší nebo roven 18 letům vzhledem ke specifikám těchto nádorových onemocnění oproti dospělé populaci.
Hodnoceny byly pouze náklady na léčbu poskytnutou během hospitalizace – nebyly zahrnuty náklady na tu část radioterapie, která byla prováděna ambulantně.
Z celkových nákladů na hospitalizaci byly navíc odečteny náklady na cílenou terapii, protože tato je z úhrady přes DRG za normálních okolností vyřazena.
V rámci přípravné fáze analýzy byly vyřazeny také ty případy, u kterých bylo jednoznačné podezření na vnitřní nekonzistenci dat. Jednalo se o větší počet (74) případů z oblasti hematoonkologie ze skupiny, kde byly vykázány extrémní neradioterapeutické náklady, přičemž složka nákladů na radioterapii byla v tomto případě zcela zanedbatelná – zde radioterapie byla poskytována jako velmi krátká epizoda jinak velmi komplikované a nákladné komplexní péče. Dále byly vyřazeny ty případy, kde došlo k vnitřní nekonzistenci dat relevantních k dané analýze. Proto se celkový počet analyzovaných případů v jednotlivých analýzách liší.
Statistické metody
Pro hodnocení vlivu sledovaných proměnných na celkové náklady hospitalizace byl použit lineární regresní model. Vzhledem k charakteru pozorovaných hodnot celkových nákladů jsme modelovali jejich dekadický logaritmus. V rámci analýzy jsme vypracovali jeden model zahrnující všechny uvažované diagnózy a dále samostatné modely pro vybrané diagnózy – zhoubné nádory ORL oblasti (C00 – C14), zhoubný novotvar (ZN) kolorekta (C18 – C21), ZN plic (C33,C34), ZN prsu (C50) a ZN hrdla děložního (C53). Výsledkem modelů jsou průměrné náklady referenční skupiny (ty se vztahují ke skupině subjektů s referenčními hodnotami sledovaných proměnných) a koeficienty pro jednotlivé kategorie sledovaných proměnných, které odrážejí relativní nárůst celkových nákladů svázaných s danou kategorií vzhledem ke kategorii referenční. Referenční kategorie sledované proměnné je definována tak, že jí příslušný koeficient je roven 1 (např. v případě stadia onemocnění je referenční kategorií stadium I).Výsledné odhady koeficientů jsou doplněny 95% CI a p ‑ hodnotou. Jako hranice statistické významnosti jsme použili hladinu 0,05. Všechny modely byly adjustovány na vliv zdravotnického zařízení. Pro analýzu jsme použili statistický software R.
Výsledky
Data lze hodnotit na mnoha úrovních a z mnoha pohledů, jejich prezentace v tištěné podobě je však velmi limitovaná, proto přikládáme pouze nejvíce vypovídající tabulky a grafy.
Celkem bylo v databázi ICOP nalezeno 7 525 případů hospitalizace splňujících základní kritéria. Po odstranění nekonzistentních hospitalizací zbylo 7 440 případů hospitalizace, které bylo možno analyzovat. Do analýz zahrnujících stadium onemocnění bylo možno zahrnout přes 3 000 případů (splňujících podmínku 180 dnů od zadání dat do NOR do zahájení terapie).
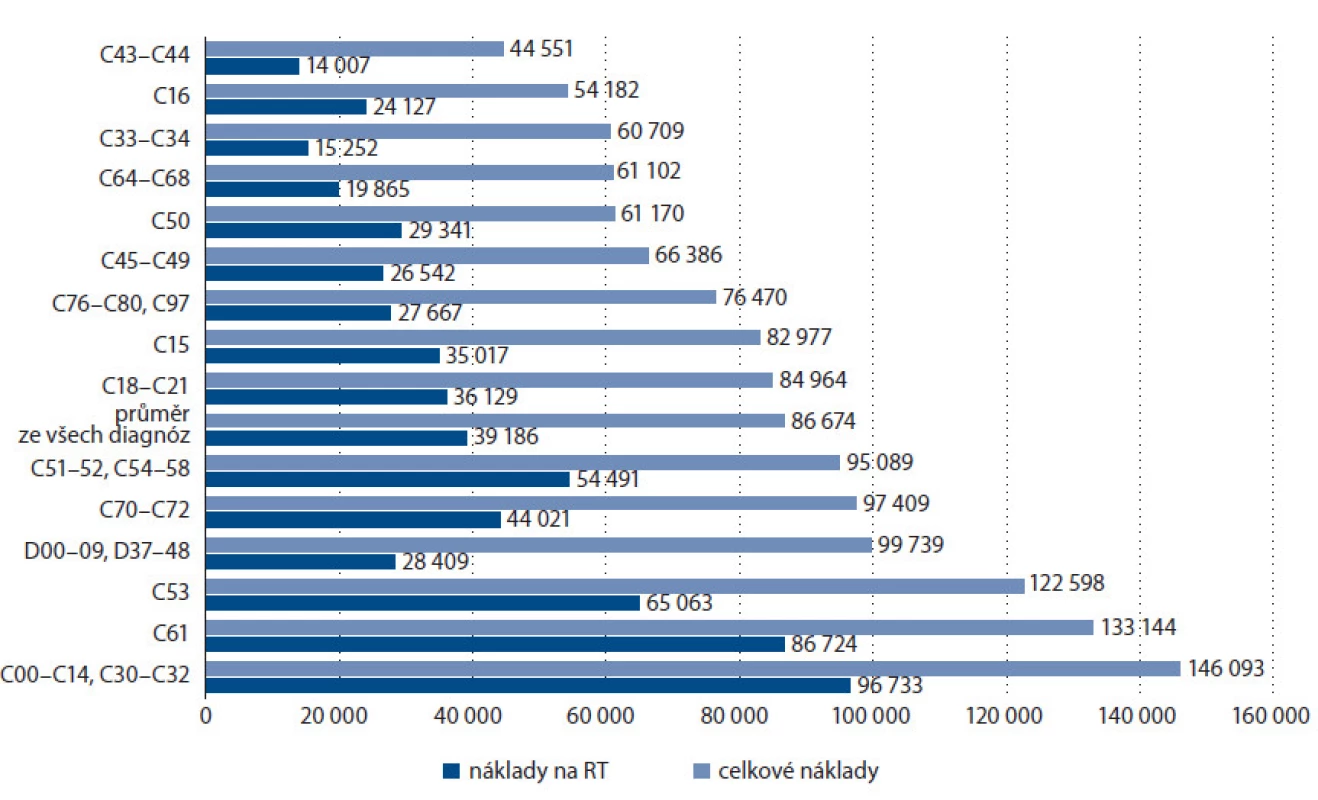
Základní přehled o rozložení nákladů mezi jednotlivými skupinami uvádí tab. 2.
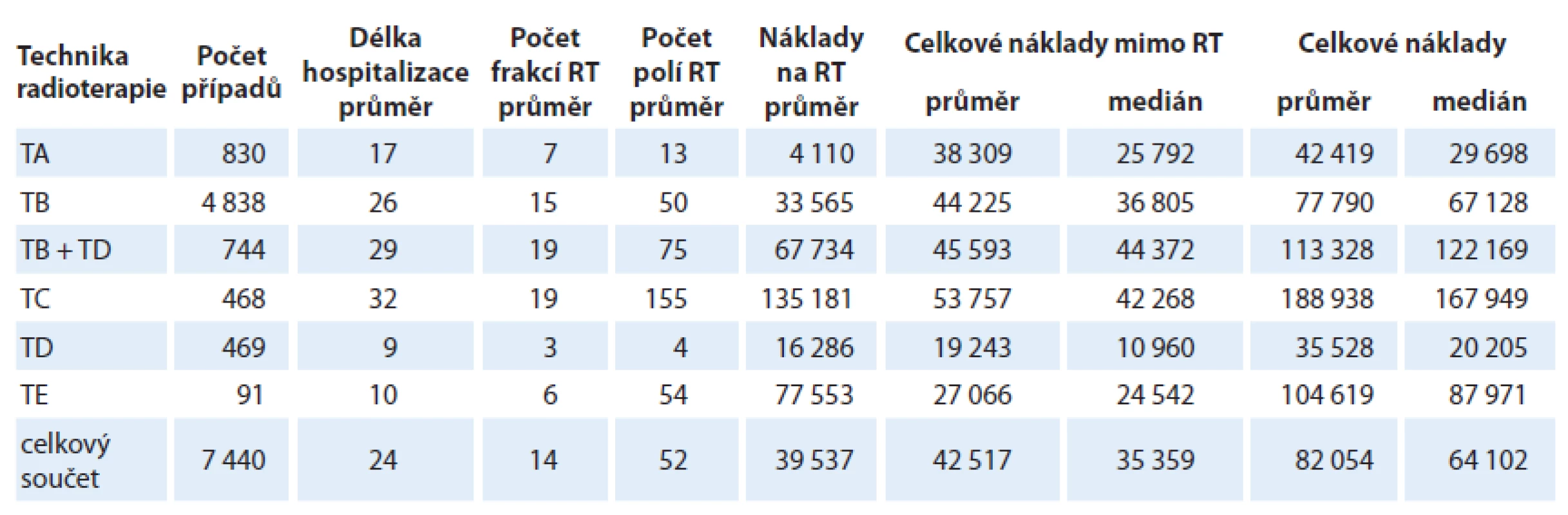
Kromě popisných charakteristik daných skupin považujeme za klíčový parametr především medián celkových vykázaných nákladů, který se mezi skupinami zcela zásadně liší. Potvrzuje se tím předpoklad, že nejvyšší náklady jsou ve skupině TC (IMRT), kde je medián nákladů více než 5násobně vyšší než ve skupině TA, což je dáno především větším počtem frakcí oproti skupině TA a větším počtem vykázaných polí než u TB. Zároveň je však zřejmé, že rozdíly jsou převážně způsobené vykázanými výkony radioterapie, zatímco souhrn ostatních nákladů mimo radioterapii se mezi skupinami liší zcela minimálně a závisí především na délce hospitalizace (a tedy i počtu frakcí).
Celkové vykázané náklady v jednotlivých skupinách podle techniky radioterapie ukazují grafy v obr. 1. Zde je zřejmé, že ve skupinách TB, TC a TB + TD je jednoznačná závislost celkových nákladů na počtu aplikovaných frakcí radioterapie. Důležité však je, že tomu tak není u skupiny TA, kde se náklady s počtem frakcí zvyšují pouze minimálně.
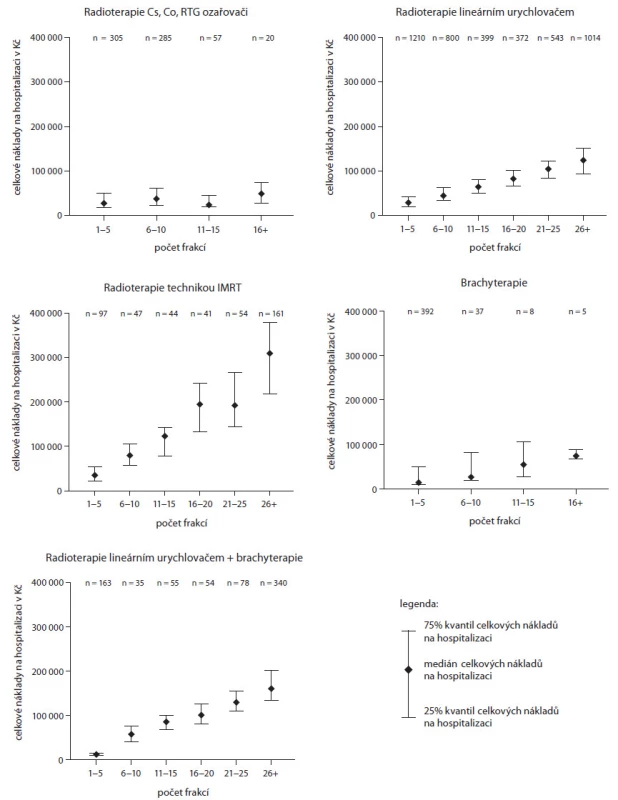
U skupin TD a TE nelze vazbu na počet frakcí hodnotit, protože jejich frakcionace je postavena zcela odlišně od klasických technik teleterapie. V případě brachyterapie (TD) se jedná o 1 – 2 frakce aplikované během hospitalizace, u technik skupiny TE (stereotaxe) se jedná o aplikaci zpravidla v 1, 3, 5 nebo maximálně 8 frakcích, a většina případů tak spadá do skupiny 1 – 5 frakcí.
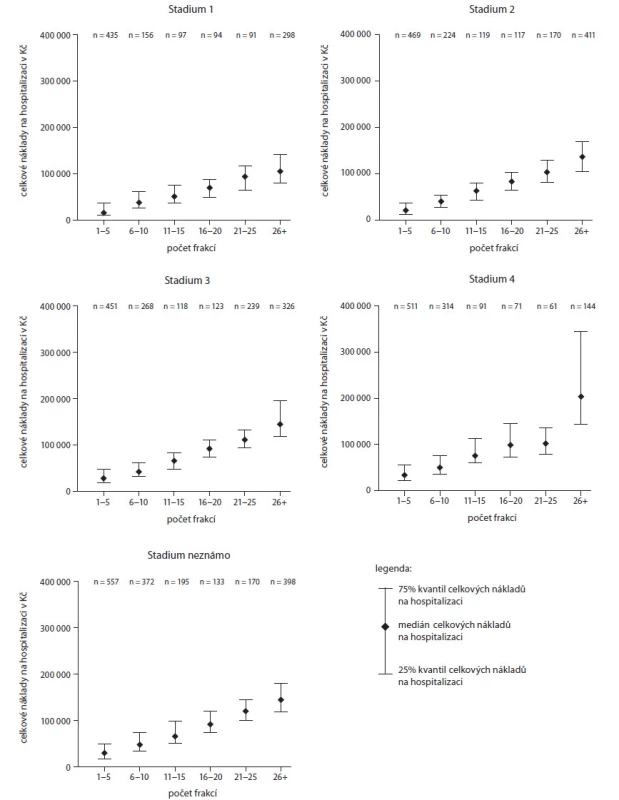
Klíčovým hodnocením analýzy je hodnocení vlivu stadia onemocnění na medián celkových nákladů, které vidíme v obr. 2 a 3. Ani u jedné z nejčastějších diagnóz nelze říci, že by stadium onemocnění zásadně predikovalo vykázané náklady. Ve srovnání s počtem frakcí radioterapie je vliv stadia řádově menší.
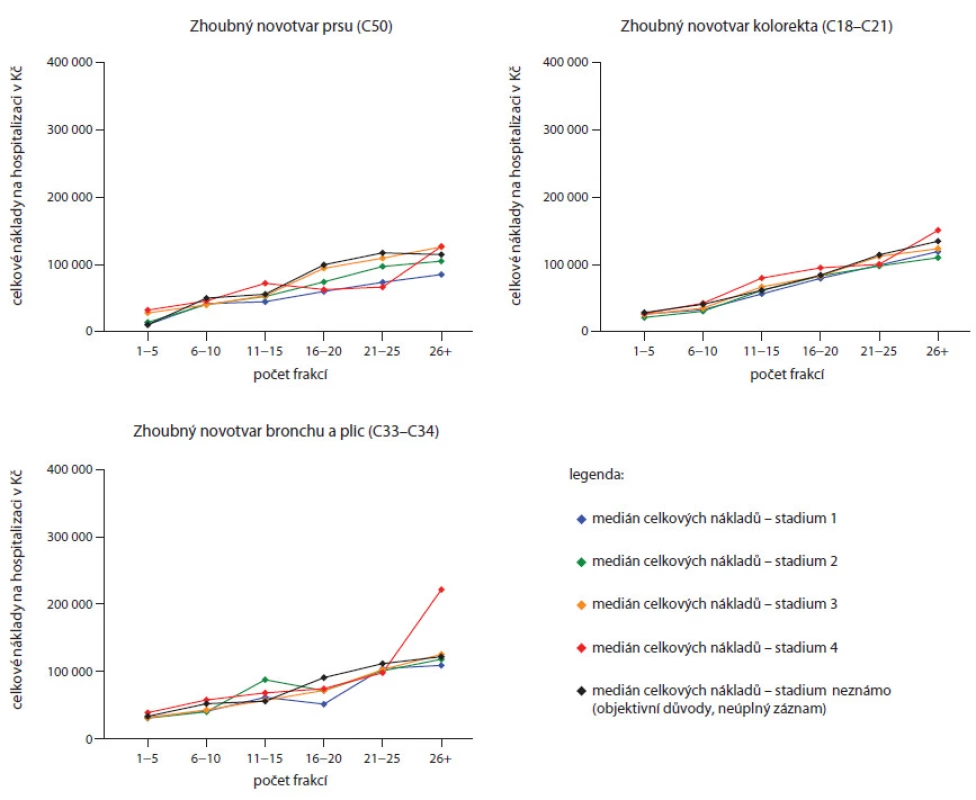
Na grafech v obr. 3 je tato vazba na počet frakcí radioterapie znázorněna a navíc je patrné, že tato vazba zde existuje napříč všemi stadii bez jediné výjimky.
Mezi diagnostickými skupinami byla podle očekávání taktéž sledována heterogenita nákladů (obr. 4, v grafu nejsou pro přehlednost uvedeny ty diagnostické skupiny, které zahrnovaly méně než 75 hospitalizačních případů). V dílčí analýze jsme taktéž dospěli k závěru, že ani použití stadia jako dalšího třídicího kritéria uvnitř diagnostické skupiny predikci nákladů nezlepšuje – vykázané celkové náklady byly v dané skupině překvapivě velmi podobné pro všechna stadia.
Srovnání vlivu jednotlivých proměnných na predikci vykázaných nákladů je znázorněno v tab. 3.
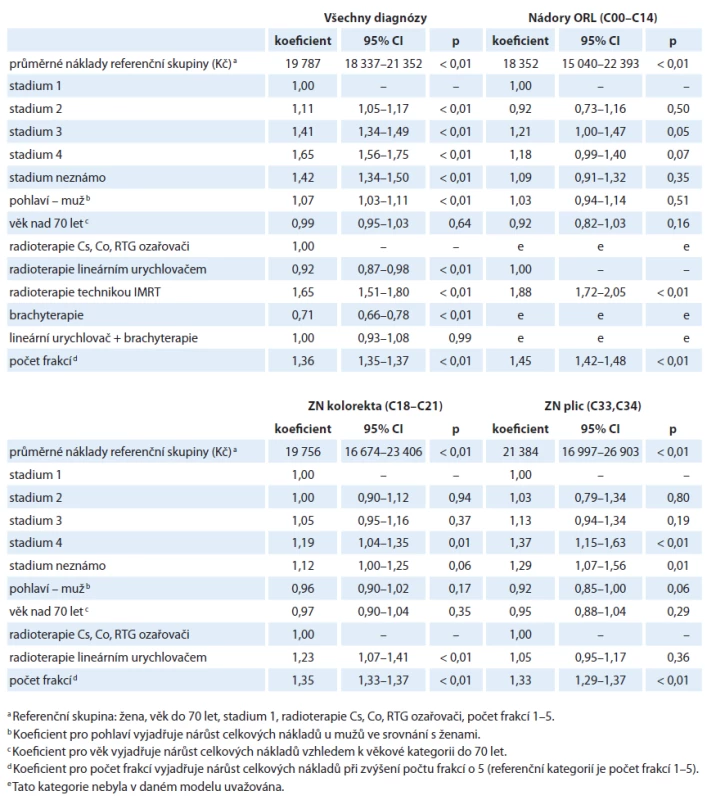
V tomto souhrnném modelu pro všechny diagnózy byly vypočteny průměrné celkové náklady referenční skupiny (žena, věk do 70 let, stadium I, radioterapie Cs, Co, RTG ozařovači, počet frakcí 1 – 5) rovny 19 787 Kč. Jako proměnné statisticky významně zvyšující celkové náklady na hospitalizaci jsme identifikovali stadium onemocnění, pohlaví, techniku radioterapie a zejména počet frakcí. Jednotlivé charakteristiky se však vlivem na celkové náklady výrazně liší. Zatímco v globálním modelu diagnóza ve stadiu II zvyšuje celkové náklady o 11 %, ve stadiu III o 41 % a ve stadiu IV dokonce o 65 %, mezi technikami se výrazně odlišují techniky IMRT a brachyterapie, kde odhad přes všechny diagnózy v prvním případě indikuje zvýšení nákladů o 65 % a v druhém případě naopak snížení nákladů o 29 %. Nutno podotknout, že tyto odhady se vztahují k referenčnímu počtu frakcí, tedy k počtu 1 – 5. Počet frakcí je totiž vzhledem k nákladům naprosto klíčový, navýšení počtu frakcí o pět zvyšuje celkové náklady o 36 %. Při hodnocení výsledků je také potřeba zdůraznit, že náklady byly hodnoceny pouze za tu část péče, která probíhala za hospitalizace. Pokud tedy ozařování malignity u konkrétního případu probíhalo částečně i v ambulantním režimu, tak tyto náklady v analýze zahrnuty nejsou, což je dalším důvodem, proč je počet aplikovaných frakcí pro případný model důležitý.
Vzhledem k omezení některých technik radioterapie pouze na vybrané diagnózy nebyly v případě modelů pro jednotlivé diagnózy vždy použity všechny kategorie sledovaných proměnných. V modelování nákladů souvisejících s nádory ORL tak byly např. uvažovány pouze ozařovací techniky lineárním urychlovačem a technikou IMRT.
Zhodnocení výsledků
Při srovnání čtyř potenciálních prediktorů (PVN) jsme vyhodnotili jako nejsilnější počet aplikovaných frakcí RT a použitou techniku radioterapie.
Se zvyšujícím se počtem frakcí se totiž prodlužuje délka hospitalizace a tím rostou jak náklady na radioterapii, tak i náklady ostatní (ty nazýváme neradioterapeutické). Ve výsledném regresním modelu jsme prokázali, že navýšení počtu frakcí o pět zvyšuje celkové náklady o 36 %, přičemž skupin je šest a rozdíly mezi skupinou 1 – 5 a 26+ jsou tedy více než 4násobné.
Stejně tak je však silným prediktorem i technika použité radioterapie. Jak je zřejmé z tab. 2, rozdíly nákladů ve skupině TA (RTG, Co, Cs) a TC (IMRT) jsou více než 5násobné.
Srovnání toho, která z obou proměnných je silnější, je zřejmě bezpředmětné, protože proměnné na sobě nejsou nezávislé. Naopak, technika užité radioterapie je poměrně úzce svázána s počtem aplikovaných frakcí. Ve skupině TA je např. průměr počtu frakcí sedm, oproti tomu ve skupině TC je počet frakcí více než 2násobný (19). V klinické praxi se ve skupině TA jedná především o krátkou radioterapii s paliativním či vyloženě pouze analgetickým záměrem, kdy je snahou pacienta nezatěžovat dlouhou hospitalizací, v několika málo frakcích ho ozářit a propustit do domácího léčení. Ve skupině TC se naopak téměř výlučně jedná o adjuvantní či kurativní radioterapii, která pacientovi poskytuje šanci na podstatně delší očekávanou délku následného života, a proto je akceptovatelná zásadně delší, preciznější terapie, která je však tedy přirozeně nákladnější.
Jiná situace nastává u dalších dvou zkoumaných prediktorů. Co se týče stadia, hodnocení jeho prediktivní schopnosti je složitější. Z regresního modelu (tab. 3) je zřejmé, že náklady se s pokročilejším stadiem zvyšují, pokud srovnáváme data napříč všemi diagnózami, ale tento vzestup není nikterak zásadní. Situaci ilustrují grafy na obr. 2, ze kterých je zřejmé, že počet frakcí je daleko důležitějším faktorem než stadium onemocnění. Při zkoumání vlivu stadia onemocnění uvnitř jednotlivých skupin není vliv stadia příliš konzistentní s výjimkou stadia IV, které se jeví oproti ostatním stadiím jako nejnákladnější, a to zvláště pokud se zabýváme náklady neradioterapeutickými. To lze vysvětlit tím, že v pokročilejších stadiích jsou používány techniky jednodušší, s převažujícím paliativním záměrem, ale zároveň jsou pacienti s pokročilejším onemocněním v obecně horším zdravotním stavu a je nutno řešit různé komplikace v průběhu léčby, které navyšují ony neradioterapeutické náklady.
Rozdíly ve vykázaných nákladech jsou i mezi jednotlivými diagnostickými skupinami a nejsou nikterak zanedbatelné. Zde byly ovšem mimořádně zajímavé subanalýzy, které nám objasnily, čím jsou tyto rozdíly způsobeny. Při srovnání dat jsme došli k jednoznačnému závěru v tom smyslu, že rozdíly mezi diagnostickými skupinami jsou ve skutečnosti určovány technikou aplikované radioterapie. Pokud si vezmeme např. tři diagnostické skupiny, kde byly náklady nejnižší, zjistíme, že se jedná o skupiny, u nichž jsou využívány pouze techniky ze skupiny TA, naproti tomu u tří skupin s nejvyššími náklady je nejvyšší procentuální zastoupení technik ze skupiny TC (IMRT), tedy té přirozeně nejnákladnější, u skupiny C53 (ZN hrdla děložního) bylo zase vysoké procentuální zastoupení skupiny TB + TD, která je po skupině TC druhá nejnákladnější.
V případě zjednodušeného pohledu na věc by se mohlo zdát, že využití třídění podle diagnostických skupin je velmi výhodné a systému DRG zcela vlastní, proto by mělo být upřednostněno. V neprospěch tohoto třídění však hraje fakt, že uvnitř těchto diagnostických skupin jsou zcela zásadní rozdíly ve vykázaných nákladech v závislosti na použité technice radioterapie a samozřejmě i podle počtu frakcí. Pro odstranění této nehomogenity by pak bylo nutné zahrnutí i těchto dvou uvedených parametrů, což by přehlednosti systému zajisté neprospělo.
Z analýzy také vyplynulo důležité zjištění spočívající v tom, že mezi skupinami nebyly větší rozdíly co do výše neradioterapeutických nákladů. Nabízí se tedy řešení, zda by v uvažovaném úhradovém systému nebylo vhodné oddělit úhradu radioterapie od úhrady ostatních nákladů. Radioterapeutické výkony by pak byly hrazeny výkonově, zatímco zbylé náklady by mohly být hrazeny v rámci systému DRG v několika málo skupinách podle počtu aplikovaných frakcí nebo délky hospitalizace – tyto parametry mají v této souvislosti nejlepší predikční schopnost.
Diskuze
Předložená analýza je ojedinělá v tom, že využívá nově dostupné datové zdroje a na základě reálných dat o vykázané péči je na akademické půdě zpracovává s cílem dodat podklady pro přípravu úhradového modelu uplatnitelného pro konkrétní segment zdravotní péče. Samotná příprava úhradového modelu však již nespadá do kompetence akademických pracovníků – jedná se o správní, místy až politickou záležitost, proto se již řídí jinými pravidly než akademické postupy a analýza ji po předání podkladů dále neřeší a ani nemůže řešit.
Analýza splnila svůj účel pilotního projektu, který otestoval funkčnost databáze I ‑ COP, a to rovnou ve třech zdravotnických zařízeních. Z databáze NOR čerpala klíčová data o stadiu onemocnění a reálné onkologické diagnóze, protože ta není vzhledem k aktuálním pravidlům vykazování DRG dostupná v běžných účtech o vykazované péči.
Přesto jsme si však vědomi řady omezení této analýzy. Musíme mj. zmínit důležité omezení spočívající v tom, že na vstupu analýzy nejsou data o reálných nákladech, ale jedná se o náklady vykázané zařízeními zdravotním pojišťovnám. Uvedené závěry tedy v podstatě kopírují současný úhradový systém, který je postaven především na vykazování výkonů a položek ZUM + ZULP, a je tedy logické, že s rostoucím počtem vykázaných radioterapeutických výkonů rostou i náklady. Za předpokladu správné kalkulace bodových hodnot těchto výkonů jde však o postup, který odpovídá reálným nákladům – např. s rostoucím počtem frakcí rostou reálné náklady prakticky lineárně a jakýkoliv model hodnotící reálné náklady by musel s takovouto aproximací počítat.
Při využití reálných nákladových dat zdravotnických zařízení by se naopak predikční schopnost takové studie vůči ostatním zdravotnickým zařízením snížila. V českém prostředí se zatím stále nedaří zavést mezi zařízeními jednotnou strukturu dat o vykazované péči tak, aby bylo možné jejich srovnání. Ukazuje se to např. při výpočtu relativních vah pro potřeby DRG, kdy v nákladových datech referenčních nemocnic přetrvává řada nesrovnalostí. Dokud nebudou existovat jednotná pravidla pro tvorbu struktury nákladových středisek, může být hodnocení reálných nákladů velmi zavádějící. Přesto by bylo vhodné v následujících studiích převzít metodiku Národního referenčního centra a provést kalkulace nákladů na základě nákladových tarifů přepočítávaných podle odborností k jednotlivým vykazovaným výkonům.
Prospektivní úhradový model by měl být pokud možno postavený optimálně na klinických charakteristikách případu a nikoliv na charakteristikách odvislých od jeho nákladnosti. Jak jsme však uvedli výše, samotná diagnostická skupina nemá dostatečnou prediktivní schopnost, a proto by ji bylo nutné zkombinovat s dalšími nejméně dvěma prediktory. Jedním z velmi dobrých klinických prediktorů by mohl být záměr aplikované radioterapie. Z dostupných datových zdrojů však nebylo možné získat informace o tom, zda byla radioterapie aplikována se záměrem paliativním, kurativním, adjuvantním či neoadjuvantním. Lze se však domnívat, že v případě kombinace prediktorů diagnostická skupina a záměr radioterapie by bylo možné dosáhnout velmi homogenních skupin z hlediska vykázaných nákladů, přičemž by tyto klinické parametry byly pro potřeby prediktivního modelu podstatně výhodnější než dva výše uvedené.
Analýza kombinuje data od tří poměrně rozdílných poskytovatelů zdravotní péče s rozdílným přístrojovým vybavením. V době sběru dat jsme však byli limitováni tím, že systém I ‑ COP nebyl plně implementován v dalších zařízeních, a proto bychom v budoucích analýzách chtěli seskupit data od většího počtu poskytovatelů.
Závěr
Pro potřeby prospektivního úhradového systému v oblasti radioterapie se jeví jako nejvhodnější kombinace dvou prediktorů – počtu aplikovaných frakcí radioterapie a techniky radioterapie. Další dva testované prediktory – diagnostická skupina a stadium onemocnění – nemají v tomto srovnání dostatečnou prediktivní schopnost.
Na základě zjištění, že mezi skupinami nebyly větší rozdíly co do výše ostatních nákladů nezahrnujících radioterapii jako takovou, se tedy nabízí úvaha, zda by v uvažovaném úhradovém systému nebylo vhodné oddělit úhradu radioterapie od úhrady ostatních nákladů. Radioterapeutické výkony by pak byly hrazeny výkonovým principem, zatímco zbylé náklady by mohly být hrazeny v rámci systému DRG v několika málo skupinách, kde by stačil pouze jeden parametr – počet aplikovaných frakcí RT nebo délka hospitalizace.
Byly by vhodné další analýzy testující prediktivní schopnost záměru aplikované radioterapie, a to zřejmě v kombinaci s diagnostickou skupinou, to by však vyžadovalo zapojení dalších datových zdrojů, které zatím nejsou dostupné. Stejně tak by analýzy v budoucnu měly kromě dat o vykázané péči zahrnovat i odhady reálně vynaložených nákladů. Takovéto komplexní analýzy však nejsou zřejmě realizovatelné bez jasného zadání a objednávky ze strany správce zdravotnického systému.
Práce byla podpořena prostředky institucionální podpory MZ ČR poskytnuté Masarykovu onkologickému ústavu a z projektu „Edukační a informační platforma onkologických center pro podporu a modernizaci vzdělávání v lékařských a příbuzných medicínských oborech“ ESFč. CZ.1.07/2.4.00/31.0020.
Autoři deklarují, že v souvislosti s předmětem studie nemají žádné komerční zájmy.
Redakční rada potvrzuje, že rukopis práce splnil ICMJE kritéria pro publikace zasílané do bi omedicínských časopisů.
MUDr. Jiří Šedo
Klinika komplexní onkologické péče LF MU a Masarykův onkologický ústav
Žlutý kopec 7
656 53 Brno
e-mail: jiri.sedo@mou.cz
Obdrženo: 15. 12. 2013
Přijato: 5. 1. 2014
Sources
1. Šedo J. DRG v praxi 2013: Seznámení s českou implementací úhradového systému DRG. Praha: Galén 2013.
2. Jegers M, Kesteloot K, De Graeve D et al. A typology for provider payment systems in health care. Health Policy 2002; 60(3): 255 – 273.
3. Ellis RP, McGuire TG. Insurance principles and the design of prospective payment systems. J Health Econ 1988; 7(3): 215 – 237.
4. Ellis RP, McGuire TG. Optimal payment systems for health services. J Health Econ 1990; 9(4): 375 – 396.
5. Schreyögg J, Stargardt T, Tiemann O et al. Methods to determine reimbursement rates for diagnosis related groups (DRG): a comparison of nine European countries. Health Care Manag Sci 2006; 9(3): 215 – 223.
6. Hope – European Hospital and Healthcare Federation [homepage on the Internet]. HOPE report on DRGs as a financing tool, 2006. Available from: http:/ / www.hope.be/ 05eventsandpublications/ docpublications/ 77_drg_report/ 77_drg_report_2006.pdf.
7. Lievens Y, Van den Bogaert W, Rijnders A et al. Palliative radiotherapy practice within Western European countries: impact of the radiotherapy financing system? Radiother Oncol 2000; 56(3): 289 – 295.
8. Kožený P, Němec J, Kárníková J et al (eds). Klasifikační systém DRG. 1. vyd. Praha: Grada 2010.
9. I ‑ COP EDU [homepage on the Internet]. Edukační a informační platforma onkologických center pro podporu a modernizaci vzdělávání v lékařských a příbuzných medicínských oborech [cited 2013 December 7]. Available from: http:/ / www.icop.cz/ .
10. Blaha M, Janča D, Klika P et al. Project I ‑ COP – architecture of software tool for decision support in oncology. In: Data and Knowledge for Medical Decision Support. Amsterdam: IOS Press 2013 : 186 : 130 – 134.
11. Büchler T, Nohejlová Medková A, Kupec M et al. Porovnání nákladů u režimů XELOX a FOLFOX ‑ 4 v léčbě kolorektálního karcinomu. Klin Onkol 2012; 25(6): 440 – 444.
Labels
Paediatric clinical oncology Surgery Clinical oncologyArticle was published in
Clinical Oncology

2014 Issue 3
- Possibilities of Using Metamizole in the Treatment of Acute Primary Headaches
- Metamizole at a Glance and in Practice – Effective Non-Opioid Analgesic for All Ages
- Metamizole vs. Tramadol in Postoperative Analgesia
- Spasmolytic Effect of Metamizole
- Safety and Tolerance of Metamizole in Postoperative Analgesia in Children
-
All articles in this issue
- Velmi pozdní následky radioterapie – limitující faktor současných radioterapeutických technik
- Neoadjuvantní chemoradioterapie karcinomu rekta v kombinaci s inhibitory receptoru pro růstový epidermální faktor
- Prehľad vplyvu polymorfizmov receptora vitamínu D na vznik a progresiu malígneho melanómu
- Molekulárně cytogenetická analýza chromozomových aberací v buňkách nízkostupňových gliomů a její přínos pro klasifikaci nádoru
- Analýza nákladů na radioterapii v lůžkové péči – hledání vhodných prediktorů pro potřeby nového prospektivního úhradového modelu
- Invertovaný papilóm a jeho zriedkavé formy
- Kazuistika pacienta se značně pokročilým a diseminovaným karcinomem žaludku léčeným preparátem S-1
- Nádorová onemocnění ve starším věku
- Analýza celkového přežití a celkového bezpříznakového přežití u pacientek s luminálním karcinomem A v závislosti na TNM stadiu
- Role bevacizumabu ve druhé linii léčby glioblastomu – zmařené naděje?
- Clinical Oncology
- Journal archive
- Current issue
- About the journal
Most read in this issue
- Velmi pozdní následky radioterapie – limitující faktor současných radioterapeutických technik
- Invertovaný papilóm a jeho zriedkavé formy
- Nádorová onemocnění ve starším věku
- Role bevacizumabu ve druhé linii léčby glioblastomu – zmařené naděje?

