Paraneoplastická vaskulitída u pacientky s karcinómom krčku maternice
Paraneoplastic Vasculitis in a Patient with Cervical Cancer
Background:
Paraneoplastic syndromes precede the diagnosis of malignancy. Early detection of paraneoplastic syndrome may lead to detection of malignancy in its early and potencially curable stage. Differential diagnostic process of rare paraneoplastic vasculitis requires multidisciplinar cooperation between rheumatologists, radiologists and oncologists.
Case:
41‑year ‑ old female patient with cervical cancer in stage IVB (paraaortic lymphadenopathy) and clinical symptoms of acute vasculitis was admitted to our ward for oncological treatment. Chemoradiotheraphy was initiated concurently with corticotherapy. During the treatment we observed alleviation of vasculitis‑related symptoms. Ongoing follow‑up, however, brought no further improvement in vasculitis‑related symptoms. This lead us to suspiction of recurrence, confirmed on CT scan. Paliative chemotherapy was without any effect and due to worsening performance status was terminated.
Conclusion:
The activity of vasculitis was closely associated with the activity of primary malignant disease. Early recognition of paraneoplastic syndrome may contribute not only to diagnosis of malignancy, but is helpfull during follow‑up of these patients.
Key words:
cervical cancer – paraneoplastic syndrome – vasculitis – angiography
The authors declare they have no potential conflicts of interest concerning drugs, products, or services used in the study.
The Editorial Board declares that the manuscript met the ICMJE “uniform requirements” for biomedical papers.
Submitted:
14. 6. 2014
Accepted:
6. 7. 2014
:
F. Kohútek 1; A. Rosík 1; N. Izák 2; M. Tamášová 3; B. Bystrický 1
:
Onkologické oddelenie, FN Trenčín, Slovensko
1; Magnetická rezonancia FUTURUM s. r. o., Trenčín, Slovensko
2; Klinika pneumológie a ftizeológie LF UK a UN Bratislava, Slovensko
3
:
Klin Onkol 2014; 27(4): 287-290
:
Case Report
Východiská:
Paraneoplastické syndrómy často predchádzajú diagnózu malignity. Ich včasná diagnostika môže viesť ku skorému rozpoznaniu okultného karcinómu ešte v kuratívnon štádiu. Diferenciálna diagnostika zriedkavej paraneoplastickej vaskulitídy vyžaduje multidisciplinárnu spoluprácu medzi internistami ‑ reumatológmi, rádiodiagnostikmi a onkológmi.
Prípad:
41 - ročná pacientka s karcinómom cervixu uteru IVB štádium (paraaortálna lymfadenopatia) s klinickými i rádiologickými známkami akútnej vaskulitídy bola prijatá na naše oddelenie k onkologickej liečbe. Začalo sa s chemorádioterapiou, súčasne bola podávaná kortikoterapia. Počas liečby sme pozorovali zmiernenie príznakov vaskulitídy. Pri ďalších dispenzárnych kontrolách sa stav pacientky viac nezlepšoval, čo nás viedlo k podozreniu relapsu malígneho ochorenia, ktoré sa potvrdilo CT vyšetrením. Zahájená paliatívna chemoterapia však nepriniesla očakávaný efekt a kvôli zhoršujúcemu sa výkonnostnému stavu bola ukončená.
Záver:
Aktivita vaskulitídy bola u našej pacientky pomerne úzko spojená s aktivitou malígneho ochorenia. Rozpoznanie paraneoplastického syndrómu má význam nielen v diagnostike malignity, ale aj počas dispenzárnych kontrol.
Kľúčová slová:
karcinóm krčka maternice – paraneoplastický syndróm – vaskulitída – angiografia
Úvod
Paraneoplastický syndróm je syndróm asociovaný s prítomnosťou malígneho ochorenia. Ide o súbor príznakov, ktoré sú spôsobené produktmi, ktoré nádor uvoľnujú do cirkulácie alebo sú spôsobené reakciou imunitného systému pacienta na prítomnosť malígneho ochorenia. Paraneoplastické syndrómy rozdeľujeme podľa lokality manifestácie na: hematologické, endokrinné, vaskulárne, neurologické a neuromuskulárne, reumatologické, očné, kožné a ďalšie, menej časté. Zvláštnu kapitolu predstavujú nešpecifické systémové prejavy malígneho ochorenia (paraneoplastický syndróm v širšom slova zmysle) ako je horúčka, anorexia a kachexia [1].
Vaskulitídy predstavujú heterogénnu skupinu chorôb, charakterizovanú zápalovou infiltráciou a nekrózou cievnej steny. Primárne vaskulitídy sa delia podľa Chapel Hill Consensus Conference (CHCC) na tri skupiny, postihujúce veľké, stredné a malé cievy [2]. Sú buď mediované bunkami, alebo depozitmi imunokomplexov v bunečnej stene. Sekundárne vaskulitídy rozdeľujeme na infekčné, resp. parainfekčné, vaskulitídy pri systémových ochorenia spojivového tkaniva, vaskulitídy navodené liekmi, sekundárne vaskulitídy pri zmiešanej esenciálnej kryoglobulinémii, posttransplantačné vaskulitídy, pseudovaskulitický syndróm a paraneoplastické vaskulitídy.
Paraneoplastické vaskulitídy sprevádzajú pomerne často hematologické malignity. U solídnych nádorov je ich manifestácia menej častá. Prebiehajú spravidla ako vaskulitídy malých ciev s charakteristickými kožnými prejavmi ako sú purpura alebo žihľavka, ale popísané sú aj prípady sekundárnych vaskulitíd stredných a veľkých ciev. U paraneoplastických vaskulitíd obvykle chýbajú laboratórne známky primárnych foriem ako napr. prítomnosť autoprotilátok alebo chladových protilátok. Aktivita vaskulitídy pomerne presne koreluje so základným malígnym ochorením; jeho liečba vedie k zmierneniu priebehu vaskulitídy a k zníženiu frekvencie rekurencie. Štúdia Solans ‑ Laqué et al študovala na súbore 15 pacientov vývoj aktivity vaskulitídy pri liečbe základného malígneho ochorenia. U trinástich pacientov sledovali konkordanciu aktivity vaskulitídy a základného malígneho ochorenia pri progresii ochorenia a stabilizácii vplyvom liečby [3].
Diagnostika
Diagnostický proces má u sekundárnej vaskulitídy dve zložky: prvou je stanovenie diagnózy vaskulitídy, druhou je detekcia malígneho ochorenia ako primárneho etiologického agens vaskulitídy. Rozvoj vaskulitídy môže predchádzať rozvoju klinicky manifestného malígneho ochorenia aj o niekoľko týždňov až mesiacov, čím môže naviesť k pátraniu po malignite. Vaskulitída sa môže tiež manifestovať súbežne s malígnym ochorením alebo môže komplikovať už diagnostikované malígne ochorenie.
Diagnostika vaskulitídy sa opiera o anamnézu, fyzikálne vyšetrenie, vyšetrenie krvi a moču, zobrazovacie metódy a biopsiu postihnutého tkaniva.
Rozsah a zameranie fyzikálneho vyšetrenia sa líši u jednotlivých pacientov podľa rozsahu postihnutia orgánov a orgánových systémov.
Vaskulitídu často sprevádzajú mnohé mimikry, aj iné ochorenia majú podobné prejavy, ale vyžadujú odlišný liečbený prístup, preto je veľmi dôležité vylúčiť iné príčiny zápalu cievnej steny.
V krvnom obraze registrujeme často anémiu, zmenu počtu leukocytov. Zvýšená sedimentácia a elevácia C ‑ reaktívneho proteínu poukazujú na zápalovú aktivitu. V imunologickom vyšetrení môžeme zachytiť protilátky ANCA (antineutrophil cytoplasmic antibodies – protilátky proti cytoplazme neutrofilov). Pozitívne môžu byť odbery na ANA (antinuclear antibodies – protilátky proti jadru), anti‑ds ‑ DNA (anti‑double stranded DNA – protilátky proti dvojvláknovej DNA) cirkulujúce imunokomplexy, stanovenie zložiek komplementu C3 a C4, stanovenie hladín podtried imunoglobulínov a elektroforéza bielkovín. HLA typizácia môže byť pozitívna na genotyp B27. Tieto odbery sú však špecifické pre iné imunitne podmienené ochorenia a u pacienta nás môžu naviesť k primárnej príčine vaskulitídy. V diferenciálne diagnostickej rozvahe je nutné myslieť aj na možný parainfekčný pôvod a na paraneoplastický pôvod ochorenia. Pri obličkovom poškodení detekujeme erytrocytúriu, proteinúriu (selektivita závisí od stupňa postihnutia) a hematúriu (podľa stupňa postihnutia mikroskopickú alebo makroskopickú) [4].
Úloha diagnostických zobrazovacích metód v diagnostike vaskulitídy
Moderné zobrazovacie metódy dokážu významnou mierou prispieť k diagnostike primárnej a aj sekundárnej vaskulitídy. Zo zobrazovacích vyšetrovacích metód využívame sonografiu, CT, MRI a angiografiu. Angiogram môže byť „normálny“ vo viac ako tretine prípadov potvrdených biopsiou.
Magnetická rezonancia, včítane difúzneho váženia, gradientných sekvencií a MRI angiografia (MRI AG) je metódou voľby pri diagnostike a sledovaní vaskulitídy v CNS.
Určiť etiológiu len na základe morfologických zmien v MRI obraze nie je možné. Prejavy vaskulitídy sú rôznorodé. Dochádza ku vzniku neostro ohraničených lézií (v T2 váženiach hyperintenzívnych, v T1 hypointenzívnych), postihujúcich najčastejšie kortex a subkortikálnu bielu hmotu. Môžu postihovať aj hlbokú bielu hmotu, štruktúry hlbokej šedej hmoty a cerebelum. Lézie nekorešpondujú s vaskulárnymi teritóriami. V MRI AG sa znázorňuje ružencovitý vzhľad artérií, tzv. „beading“, segmentárne stenózy, napriamenie, resp. „kinking“ artérií, popisovaný je aj fenomén „pruning“, resp. „tree ‑ in‑bud“. Zlatým štandardom je však digitálna subtrakčná angiografia (DSA). Táto metóda dokáže totiž v subsekundových intervaloch (t.j. kinematograficky) zachytiť jednotlivé fázy angiogramu od včasnej arteriálnej po neskorú venóznu. Takto umožňuje presné posúdenie konkrétnych častí cievneho systému ešte s vyššou presnosťou ako je to u CT‑angiografie a MRI‑angiografie.
Zobrazovacie metódy ako CT umožnia zistiť lokalizáciu postihnutia orgánov a aj origo primárneho onkologického ochorenia.
Uvedené vyšetrenia väčšinou suponujú vaskulitídu, ale často iba poukazujú na postihnutý orgán alebo tkanivo. Samotnú diagnózu vaskulitídy potvrzuje/ vylučuje histologický nález z biopsie. Najčastejšie využívanou je biopsia kože, obličky, pľúc, nervu, temporálnej artérie. Nie vždy je však s ohľadom na lokalizáciu a celkový stav pacienta možná.
Terapia
Symptomatická terapia sekundárnej vaskulitídy sa v podstate nelíši od terapie primárnej vaskulitídy. Podľa guidelines Európskej ligy proti reumatizmu (European League Against Rheumatism – EULAR) z roku 2009 je liečbou prvej voľby vaskulitídy malých a stredných ciev kombinovaná terapia pozostávajúca z glukokortikoidov a cyklofosfamidu. Ako alternatívu cyklofosfamidu možno podať metotrexát. Pri rýchlo progredujúcom renálnom postihnutí je nutné zvážiť plazmaferézu. V udržiavacej terapii sa odporúča kombinovať nízka dávka glukokortikoidov a imunosupresívum (azathioprin, metotrexát, leflunomid alebo cyklofosfamid) po dobu 18 – 24 mesiacov. Alternatívne postupy zahŕňajú podávanie imunoglobulínov i.v. či biologickú liečbu (skúša sa rituximab, infliximab, antitymocytárny globulín) [5].
Kauzálna liečba sekundárnej vaskulitídy spočíva v terapii základného ochorenia. Prezentujeme pacientku s karcinóm cervixu uteru T2aN1M1 (paraaortálna lymfadenopatia vpravo) IVB štádium. Podľa medzinárodných odporučení NCCN (National Comprehensive Cancer Network) je pri takomto rozsahu ochorenia odporučená rádioterapia s rožíreným poľom ožarovania (extended ‑ field radiotherapy) kombinovaná s brachyterapiou a chemoterapiou na báze platinového derivátu [6].
Prípad
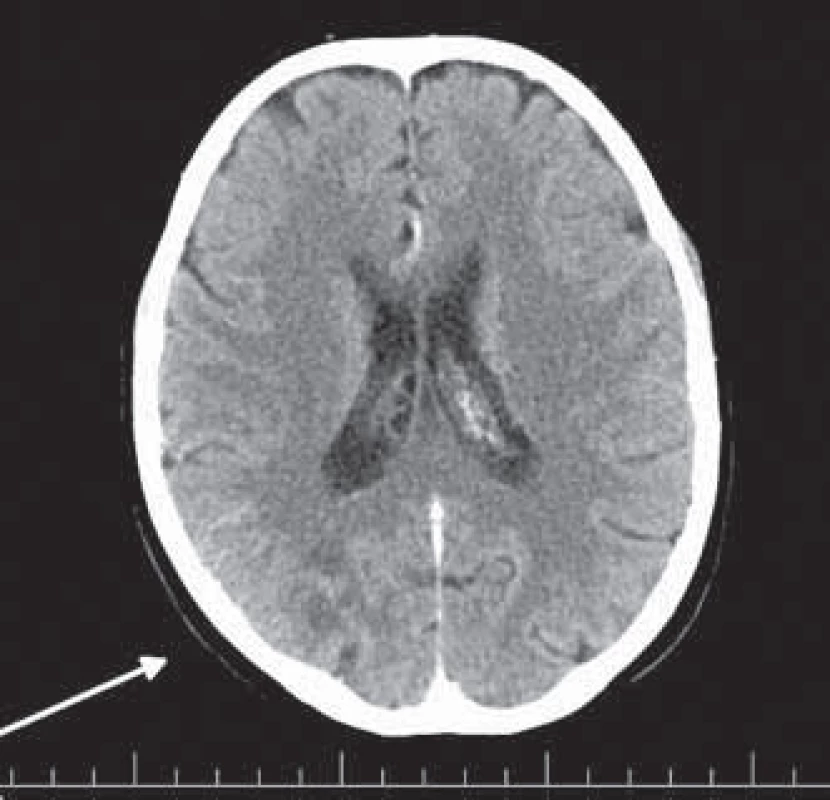
Štyridsaťjedenročná pacientka bez významného predchorobia bola prijatá pre kolaps, vertigo, diplopiu a cefaleu na JIS Neurologického oddelenia. Fyzikálne vyšetrenie pacientky bolo bez nálezu kožných zmien. Bolo realizované vstupné CT vyšetrenie mozgu s nálezom kortikálnej ischémie temporookcipitálne vpravo (obr. 1). Doplnené USG karotických artérii bolo bez nálezu aterosklerotického postihnutia, následná MRI AG mozgu preukázala obraz akútnych ischémii supra ‑ aj infratentoriálne vs pri sekundárnej vaskulitíde (obr. 2, 3). Pre bolesti na hrudníku bolo realizované EKG vyšetrenie s nálezom ischemických zmien inferolaterálne, s pozitivitou kardiošpecifických markerov. Echokardiografické vyšetrenie odhalilo hypokinézu inferolaterálne a mitrálnou regurgitáciu III. stupňa. Pacientke bola podávaná duálna antiagregačná a antikoagulačná liečba, vzhľadom na absenciu známok srdcového zlyhania bola pridaná aj malá dávka ß‑blokátoru. V rámci diferenciálnej diagnostiky akútneho koronárneho syndrómu bola u pacientky realizovaná CT ‑ koronarografia – bez nálezu stenózy v oblasti koronárneho riečiska. Počas liečby pacientka udávala postupné zhoršovanie zraku. Oftalmológ po vyšetrení pacientky konštatoval nález refrakčnej vady, ktorej závažnosť ale nevysvetľovala tak výrazný pokles zrakovej ostrosti. Postupne dochádzalo k rozvoju spastickej kvadruparézy. Na kontrolnom MRI vyšetrení mozgu sme zistili výraznú progresiu postihnutia mozgu na podklade vaskulitídy s významným poškodením zrakového kortexu.

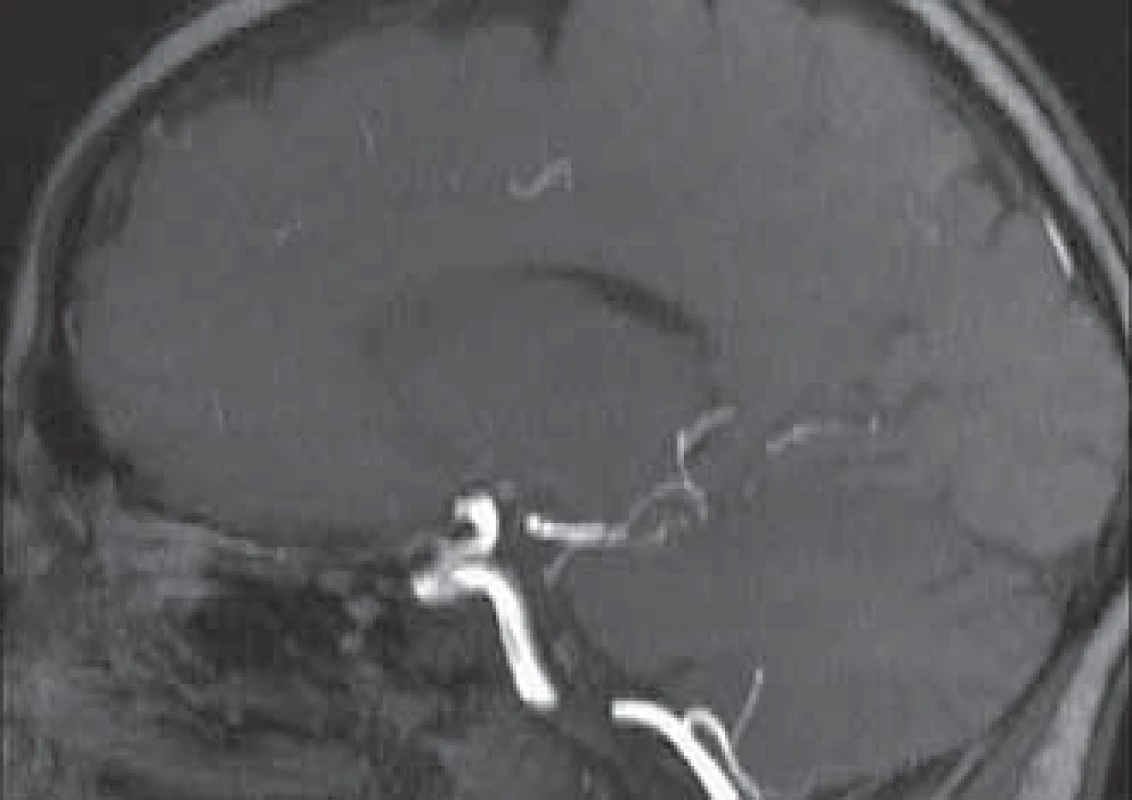
Odbery na antifosfolipidové, ANCA a ANA protilátky boli negatívne. Cirkulujúce imunokomplexy, stanovenie zložiek komplementu C3 a C4, stanovenie hladín podtried imunoglobulínov a elektroforéza bielkovín boli v norme. Hladina antistreptolyzínu O bola signifikantne zvýšená, výtery z hrdla, nosu, kultivačné vyšetrenie moču a hemokultúra boli negatívne. Rovnako boli negatívne aj sérologické vyšetrenia na chlamýdie, mykoplazmy, borrelie, yersinie, ďalej boli negatívne odbery na vírusy hepatitídy B a C, vírus HIV a taktiež screeningové vyšetrenie syfilisu. Výrazne pozitívne však boli onkomarkery Ca 125 a Ca 19-9, pričom SCCA bolo v norme. Pre invazivitu biopstickej diagnostiky na postihnutých orgánoch (mozog, koronárne cievy) histologizácia nebola realizovaná. Vzhľadom na opakovanú metroragiu mimo pravidelný menštruačný cyklus bola pacientka vyšetrená gynekológom, ktorý nachádza kontaktne krvácajúci exofyticky rastúci tumor cervixu uteru. Histologicky išlo o epidermoidný nerohovatejúci karcinóm, G2. Na základe klinického vyšetrenia a zobrazovacích metód bolo štádium choroby stanovené na T2aN1M1 (paraaortálna lymfadenopatia vpravo), IVB štádium. Po prezentácii na multidisciplinárnom onkologickom mítingu bola indikovaná kombinovaná externá rádioterapia s brachyterapiou. Konkomitantne podávaná chemoterapia nebola u pacientky vzhľadom na celkový zlý stav podávaná. Súčasne so začatím rádioterapie začala aj terapia metylprednisolónom; podali sme trojdňový pulz v dávke 500 mg denne, následne sme pokračovali tri dni v podávaní dávky 80 mg. Po tejto liečbe došlo len k veľmi miernemu zlepšeniu zraku a svalovej sily dolných končatín. Pokračovali sme v kortikoterapii prednisonom v dávke 60 mg denne a veľmi pozvoľna sme dávky znižovali. Pacientke bolo aplikovaná externá rádioterapia na oblasť malej panvy a paraaort. uzliny v dávke 46 Gy, súčasne bolo podaná brachyterapia v dávke šiestich frakcií po 5 Gy na bod A. V priebehu onkologickej terapie sa čiastočne lepší svalová sila dolných končatín (pacientka už v sprievode rehabilitačných pracovníkov prešla niekoľko krokov) a mierne sa zlepšuje zraková ostrosť. Opakované kontrolné EKG vyšetrenia boli s nálezom čiastočnej úpravy nálezu vo zvodoch aVF a V4 - V6 (oploštenie negatívnych T vĺn v zmienených zvodoch). Pred prepustením pacientky sme na základe klinického vyšetrenia skonštatovali regresiu lokálneho nálezu o cca 25 %.
O tri mesiace po prepustení bola pacientka vyšetrená v rámci dispenzárnej starostlivosti. Fyzikálnym vyšetrením došlo k totálnej regresii nálezu (t.j. bez známok reziduálnej choroby) na cervixe, doplnený ster na cytologické vyšetrenie bol bez záchytu malígnych buniek. Pacientka subjektívne udávala nezlepšenie zraku oproti stavu pri prepustení z oddelenia, taktiež naďalej vyžadovala sprievod pri chôdzi. Na kontrolnom MRI bol nález progresie rozsahu defektov so zmenami, ktoré prechádzali do chronicity a s pretrvávaním známok vaskulitídy (obr. 4, 5).
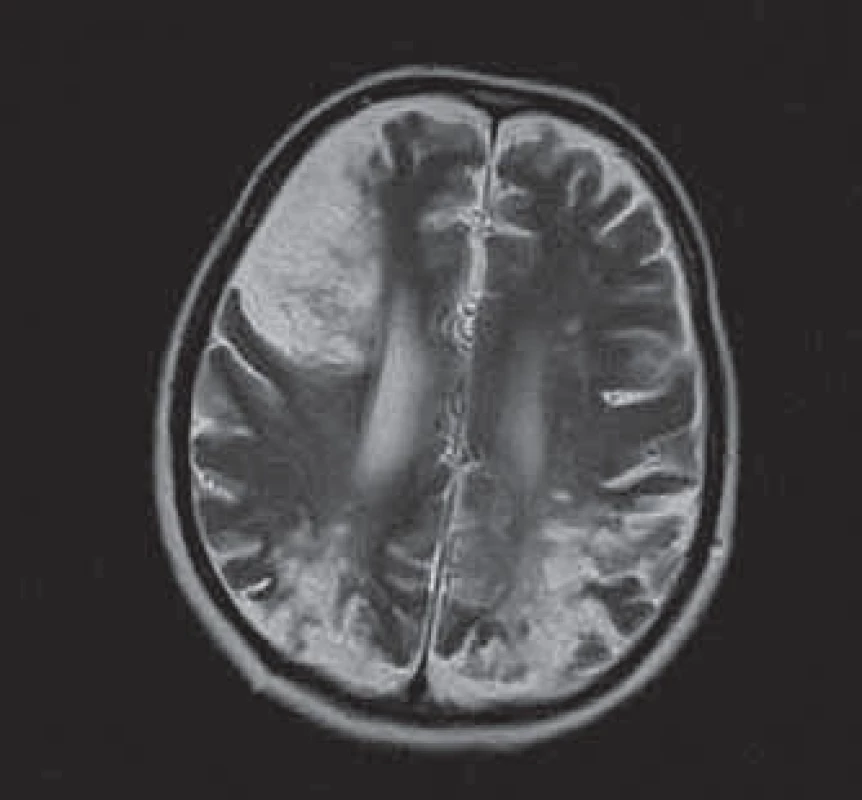
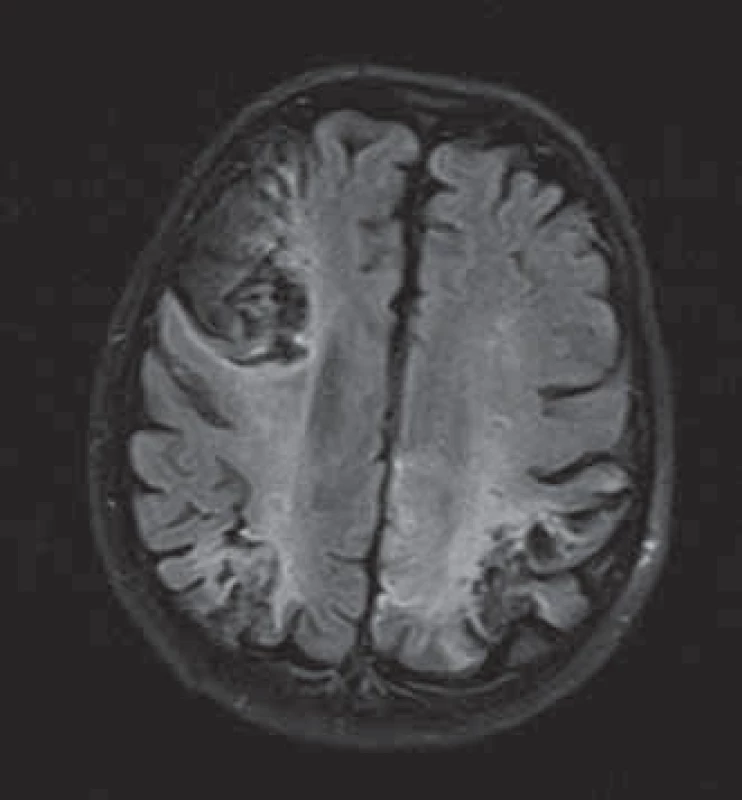
Realizovali sme re‑stagingové CT vyšetrenie – s progresiou ochorenia v zmysle nárastu parailiakálnej a paraaortálnej lymfadenopatie, súčasne došlo k ďalšiemu vzostupu onkomarkerov CEA a Ca 19 - 9. Na multidisciplinárnom mítingu bolo preto rozhodnuté o začatí prvej línie paliatívnej chemoterapie v režime carboplatina, paclitaxel. Počas podávania chemoterapie sa klinický stav pacientky pomaly zhoršoval, bola pripútaná na lôžko s progresiou porúch zraku a reči. Po troch cykloch sme chemoterapiu pre celkové zhoršenie stavu a klinickú inefektivitu ukončili.
Záver
Sekundárna vaskulitída stredných a veľkých ciev ako sprievodný znak solídnych tumorov je zriedkavá. Diagnostika vyžaduje vysoko invazívny zákrok (napr. biopsia mozgového tkaniva u našej pacientky), od ktorej sa často upúšťa ak je potvrdená primárna malignita vyžadujúca onkologickú liečbu. Onkologická liečba u pacientov s paraneoplastickou vaskulitídou často vedie k zlepšeniu príznakov vaskulitídy, ktorej aktivita koreluje s aktivitou nádorového ochorenia. Agresívna onkologická liečba v plných dávkach u takýchto pacientov je však neraz náročná pre komplikácie navodené vaskulitídou alebo dlhotrvajúcou liečbou imunosupresívami.
V súlade s odbornou literatúrou, aj v našom prípade sme pozorovali prechodné zlepšenie vaskulitídy počas kombinovanej onkologickej liečby a liečby kortikosteroidmi. Opakované CT vyšetrenie potvrdilo naše obavy relapsu ochorenia v paraaortálnych a parailikálnych uzlinách pri postupnom neurologickom zhoršovaní sa pacientky. Začatá paliatívna chemoterapia nepriniesla žiaden klinický benefit pacientke a bola ukončená pre výraznú klinickú progresiu (imobilita, kôrová slepota, mitrálna regurgitácia 4. stupňa).
Autoři deklarují, že v souvislosti s předmětem studie nemají žádné komerční zájmy.
Redakční rada potvrzuje, že rukopis práce splnil ICMJE kritéria pro publikace zasílané do biomedicínských časopisů.
MUDr. Filip Kohútek
Onkologické oddelenie
FN Trenčín
Legionárska 28
911 01 Trenčín
Slovensko
e-mail: filip.kohutek@gmail.com
Obdrženo: 14. 6. 2014
Přijato: 6. 7. 2014
Sources
1. Adam Z, Chlupová G et al. Systémové a paraneoplastické projevy maligních onemocnení. Vnitř Lék 2007; 53(3): 253 – 285.
2. Jennette JC, Falk RJ, Bacon PA et al. 2012 Revised International Chapel Hill Consensus Conference Nomenclature of Vasculitides. Arthritis Rheum 2013; 65(1): 1 – 11. doi: 10.1002/ art.37715.
3. Solans ‑ Laqué R1, Bosch ‑ Gil JA, Pérez ‑ Bocanegra C et al. Paraneoplastic vasculitis in patients with solid tumors: report of 15 cases. J Rheumatol 2008; 35(2): 294 – 304.
4. Bečvář R, Rovenský J. Sekundárne vaskulitídy pri systémových ochoreniach spojivového tkaniva a poliekové vaskulitídy. Vaskulárna medicína 2010; 2(3): 120 – 126.
5. Mukhtyar C, Guillevin L, Cid MC et al. EULAR recommendations for the management of primary small and medium vessel vasculitis. Ann Rheum Dis 2009; 68(3): 310 – 317. doi: 10.1136/ ard.2008.088096.
6. NCCN.org [homepage on the Internet]. Clinical practice guidelines in oncology: cervical cancer. National Comprehensive Cancer Network; 2013 [cited 2013 Nov 1]. Available from: http:/ / www.nccn.org/ professionals/ physician_gls/ pdf/ cervical.pdf.
Labels
Paediatric clinical oncology Surgery Clinical oncologyArticle was published in
Clinical Oncology

2014 Issue 4
- Possibilities of Using Metamizole in the Treatment of Acute Primary Headaches
- Metamizole vs. Tramadol in Postoperative Analgesia
- Spasmolytic Effect of Metamizole
- Metamizole at a Glance and in Practice – Effective Non-Opioid Analgesic for All Ages
- Safety and Tolerance of Metamizole in Postoperative Analgesia in Children
-
All articles in this issue
- Paraneoplastic Vasculitis in a Patient with Cervical Cancer
- Acupuncture in the Treatment of Symptoms of Oncological Diseases in the Western World
- Dendritic Cell Vaccines Against Non‑ small Cell Lung Cancer – an Emerging Therapeutic Alternative
- Pacient s Cowdenovým syndromem způsobeným mutací v genu PTEN (archiv 2. LF UK a FN v Motole)
- Anticipated Efficacy of HPV Vaccination in Prophylaxis Against Nongenital Cancers
- The Cost Study of First- line Treatment of Metastatic Colorectal Carcinoma with Bevacizumab- containing Regimen in the Czech Republic
- Screening of Malnutrition Risk Versus Indicators of Nutritional Status and Systemic Inflammatory Response in Newly Diagnosed Lung Cancer Patients
- Relation between Carbonic Anhydrase IX Serum Level, Hypoxia and Radiation Resistance of Head and Neck Cancers
- Brazilian Story of the R337H p53 Mutation
- Impact of Anakinra Treatment on Cytokine and Lymphocytes/ Monocytes Profile of an Erdheim-Chester Patient
- Positron Emission Tomography Combined with Computed Tomography for Diagnosis of Synchronous Tumors
- Clinical Oncology
- Journal archive
- Current issue
- About the journal
Most read in this issue
- Brazilian Story of the R337H p53 Mutation
- Acupuncture in the Treatment of Symptoms of Oncological Diseases in the Western World
- Paraneoplastic Vasculitis in a Patient with Cervical Cancer
- Screening of Malnutrition Risk Versus Indicators of Nutritional Status and Systemic Inflammatory Response in Newly Diagnosed Lung Cancer Patients
