OCT nálezy a dlouhodobé výsledky vitrektomie u jamky terče s makulopatií
:
M. Kováčová; M. Meliška; B. Kalvodová
:
Oční klinika, 1. lékařská fakulta, Univerzita Karlova a Všeobecná fakultní nemocnice, Praha, přednostka doc. MUDr. Jarmila Heissigerová, Ph. D., MBA
:
Čes. a slov. Oftal., 73, 2017, No. 5-6, p. 171-177
:
Original Article
Cíl:
Vyhodnotit OCT nálezy jamky terče (JT) s makulopatií a dlouhodobé klinické výsledky pars plana vitrektomie (PPV) u makulopatie na podkladě JT.
Metodika:
Do retrospektivní studie bylo zařazeno 6 očí 6 pacientů (3 ženy a 3 muži). Do souboru jsme nezařadili pacienta pouze s JT bez makulopatie. Nemocní byli sledováni v letech 2008–2017, průměrný věk pacientů v době prvního vyšetření byl 40,3 let (15–70 let). Doba zhoršování zrakové ostrosti (ZO) byla v rozmezí od dvou dnů do několika let. U všech pacientů jsme vyšetřili ZO na ETDRS optotypech, provedli jsme biomikroskopii předního a zadního segmentu oka a stav sítnice jsme fotograficky dokumentovali. Papilární, peripapilární a makulární oblasti jsme v průběhu sledování hodnotili optickou koherenční tomografií (OCT). U 4 očí byla provedena 23-G bezstehová PPV s aktivní ablací zadní hyaloidní membrány a dočasnou plynovou vnitřní tamponádou sítnice perfluoropropanem (16% C3F8). U 2 operovaných očí byl peroperačně odebrán vzorek tkáně z oblasti jamky terče a odeslán k histologickému vyšetření.
Výsledky:
Průměrná ZO sledovaného souboru byla při vstupním vyšetření 0,10 (rozmezí od 0,05 do 0,16). OCT nálezy potvrdily u 2 očí makulární retinoschízu vnější vrstvy sítnice (RSE) komplikovanou přítomností subretinální tekutiny (ST) pouze u 1 oka, u 4 očí RSE a vnitřní vrstvy (RSI) sítnice a s přítomností ST u 2 očí. Gliální tkáň a/nebo kondenzace sklivce v JT se vyskytovala u 5 očí souboru. U 4 operovaných očí s RSE a RSI jsme v pooperačním období dosáhli zlepšení anatomického nálezu v makule a zlepšení ZO. U jednoho pacienta s komunikací JT s RSE se v pooperačním období toto spojení uzavřelo. Průměrná předoperační ZO byla 0,11 (rozmezí od 0,05 do 0,16), průměrná konečná zraková ostrost byla 0,5 (rozmezí od 0,25 do 0,63), průměrný zisk písmen byl +30 (rozmezí od +10 do +45). Průměrná doba sledování po operaci byla 59 (36–96 měsíců).
Závěr:
Spektrální OCT ukazuje na variabilitu morfologie JT a související makulopatie. Vitreomakulární trakce gliální tkáně a/nebo kondenzovaného sklivce v JT kombinovaná s neodloučenou zadní hyaloideou by mohla být jedním z faktorů ovlivňujících vznik makulární retinoschízy a/nebo sekundárního serózního makulárního odchlípení. Kompletní odloučení sklivce od papily zrakového nervu a makuly je účinná chirurgická léčba vedoucí k úspěšnému přiložení makulární retinoschízy a ke zlepšení funkce oka.
Klíčová slova:
jamka terče, intrapapilární proliferace, makulární retinoschíza, OCT, pars plana vitrektomie, odloučení zadní hyaloidní membrány
Úvod
Jamka terče (JT) je vzácná vrozená anomálie, jejíž patogeneze není dosud zcela objasněna. Předpokládá se, že jde o poruchu vývoje primitivní epiteliální papily zrakového nervu a o poruchu uzávěru fetální oční štěrbiny. Histologicky se jedná o herniaci dysplastické retinální tkáně fokálním peripapilárním sklerálním otvorem [2]. Prevalence JT se pohybuje od 0,02 do 0,19 % [19]. Většinou se jedná o jednostrannou afekci. Pouze v 10–15 % jsou postiženy obě oči a často pak jde o autosomálně dominantně dědičné onemocnění. Biomikroskopicky je JT okrouhlé či vertikálně oválné pohárkovité nebo kráterovité prohloubení žlutobílé, šedé či černé barvy (obr. 6b). Lokalizována je nejčastěji při temporálním okraji terče s přilehlou peripapilární atrofií a přesuny pigmentu, může však být lokalizována v kterékoli jeho části. V průběhu života (nejčastěji ve 2. až 3. decenniu) dochází asi u 25–75 % pacientů s JT k poklesu zrakové ostrosti (ZO) v důsledku vzniku makulární retinoschízy vnější (RSE) a/nebo vnitřní vrstvy sítnice (RSI), degenerativních procesů v zevních vrstvách sítnice a pigmentového epitelu sítnice a sekundárního odchlípení sítnice s a/nebo bez přítomnosti subretinální tekutiny (ST) [21, 22]. Etiopatogeneze makulopatie, stejně jako původ intraretinální nebo ST není zcela známý. Do JT může pronikat zkapalněný sklivec při částečném odloučení zadní sklivcové membrány nebo může jít o cerebrospinální tekutinu ze subarachnoidálního prostoru [7]. Tekutina také může být produkována Bruchovou membránou nebo pigmentovým epitelem sítnice. Ve většině případů makulopatie s JT není odloučena zadní plocha sklivce (PVD, posterior vitreous detachment). Předpokládá se, že pars plana vitrektomie (PPV) s chirurgickým PVD je účinnou léčbou makulopatie u JT [1, 9, 6, 4, 15].
Metodika
Do retrospektivní studie bylo zařazeno 6 očí 6 pacientů (3 ženy a 3 muži) s jednostranným nálezem JT s makulopatií. Do souboru jsme nezařadili pacienta pouze s JT bez makulopatie. Nemocní byli sledováni v letech 2008–2017, průměrný věk pacientů v době prvního vyšetření byl 40,3 let (15–70 let). Trvání doby zhoršování ZO bylo od dvou dnů do několika let. U všech pacientů jsme vyšetřili ZO podle ETDRS optotypů, provedli jsme biomikroskopické vyšetření na štěrbinové lampě a vyšetření fundu v arteficiální mydriáze pomocí nekontaktní VOLK Super Field čočky 90D a 60D a stav sítnice jsme fotograficky dokumentovali (tab. 1). Při hodnocení nálezů optickou koherenční tomografií (OCT/ SLO OTI, OCT Spectralis Heidelberg Engineering) jsme se zaměřili jak na konfiguraci papily zrakového nervu a na přítomnost gliální tkáně a/nebo kondenzace sklivce v JT, tak na OCT charakteristiky makulopatie. Tyto zahrnovaly komunikaci makulární retinoschízy s JT, přítomnost makulární RSE a/nebo RSI, nález ST a stav vitreoretinálního rozhraní (tab. 2). U 4 očí byla provedena 23-G tříportová bezstehová PPV s aktivní ablací zadní hyaloidní membrány. K vizualizaci struktur sklivce jsme použili 0,15% trypanovou modř (MembraneBlue, D.O.R.C. International, Rotterdam, the Netherlands) nebo suspenzi Triamcinolone acetonidu (40 mg). Operaci jsme ukončili dočasnou vnitřní plynovou tamponádou sítnice perfluoropropanem (16% C3F8). U 2 operovaných očí (pacientka č. 2, pacient č. 4) byl peroperačně odebrán vzorek tkáně z oblasti JT a odeslán k histopatologickému vyšetření. Po operaci pacienti dodržovali 2 dny pronační polohu. Laserovou fotokoagulaci temporálního okraje papily ani sloupnutí vnitřní limitující membrány (ILM) sítnice jsme neprováděli. Dva pacienty jsme neoperovali, a to 54letého muže s několik let trvajícím poklesem ZO a dále 70letou ženu, která se dostavila k vyšetření na pohotovostní ambulanci Oční kliniky při přechodném pobytu v ČR a následně odjížděla zpět do zahraničí.
Výsledky
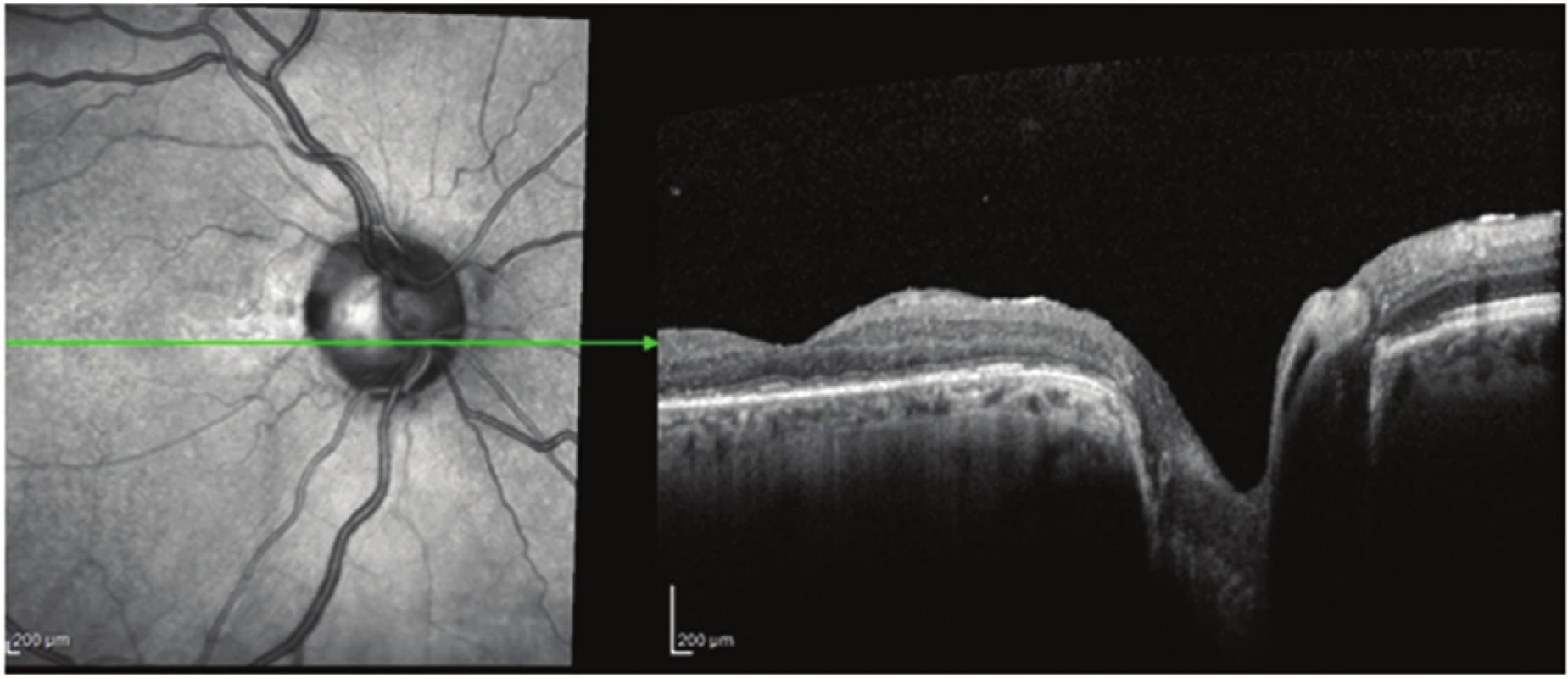
Klinické charakteristiky a nálezy OCT u všech pacientů sledované studie ukazují tabulky 1 a 2. Průměrný věk pacientů celého souboru byl 40,3 let (15–70 let), průměrný věk operovaných pacientů byl 29,5 let (15–52 let). Průměrná ZO celého sledovaného souboru byl při vstupním vyšetření 0,10 (rozmezí od 0,05 do 0,16). Operovali jsme 4 z 6 sledovaných očí (67 %). Průměrná předoperační ZO byla 0,11 (rozmezí od 0,05 do 0,16). Všechny vitrektomované oči byly fakické, jeden pacient (č. 6) podstoupil ke konci období sledování operaci katarakty s implantací nitrooční čočky pro rozvoj pooperačního nukleárního zákalu. Indikací k operaci katarakty byl symptomatický pokles ZO. OCT nález potvrdil jen u 2 očí makulární RSE kombinovanou na jediném oku přítomností ST. U všech 4 očí indikovaných k PPV jsme podle OCT prokázali makulární RSE, tak RSI a u 2 očí byla též přítomna ST (obr. 1). Makulární odchlípení s přítomností ST se v našem souboru vyskytovalo u 50 % očí. Komunikaci JT s makulární RSE jsme zjistili u jednoho operovaného oka a u 2 neoperovaných očí. Intrapapilární proliferace (IPP) byla přítomna u 5 ze 6 očí sledovaného souboru a u všech vitrektomovaných očí. Peroperačně odstraněná proliferace z JT u 2 očí byla bezprostředně fixována ve 2,5% glutaraldehydu a odeslána k dalšímu zpracování elektronovou mikroskopií. U pacientky č. 2 potvrdilo histologické vyšetření odebraného vzorku v polotenkých řezech krátký proužek s řídkou kompozicí, v ultratenkých řezech složenou zčásti homogenními, zčásti naznačeně polygonálními jemnými krystalickými strukturami pravděpodobně hyaluronátu a zbytky z kolagenních fibril. U pacienta č. 4 byla odebraná tkáň tvořena řídkým kolagenním vazivem prostoupeným buňkami fibrohistiocytární povahy.
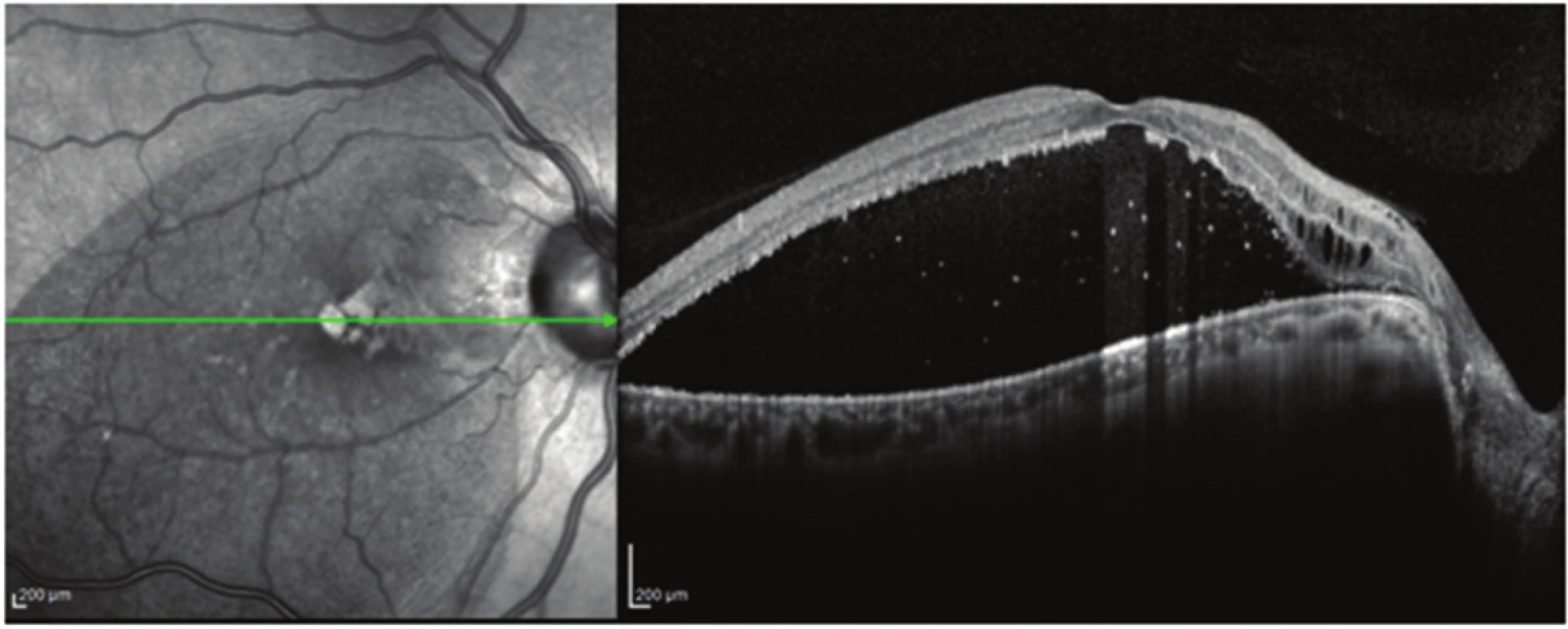
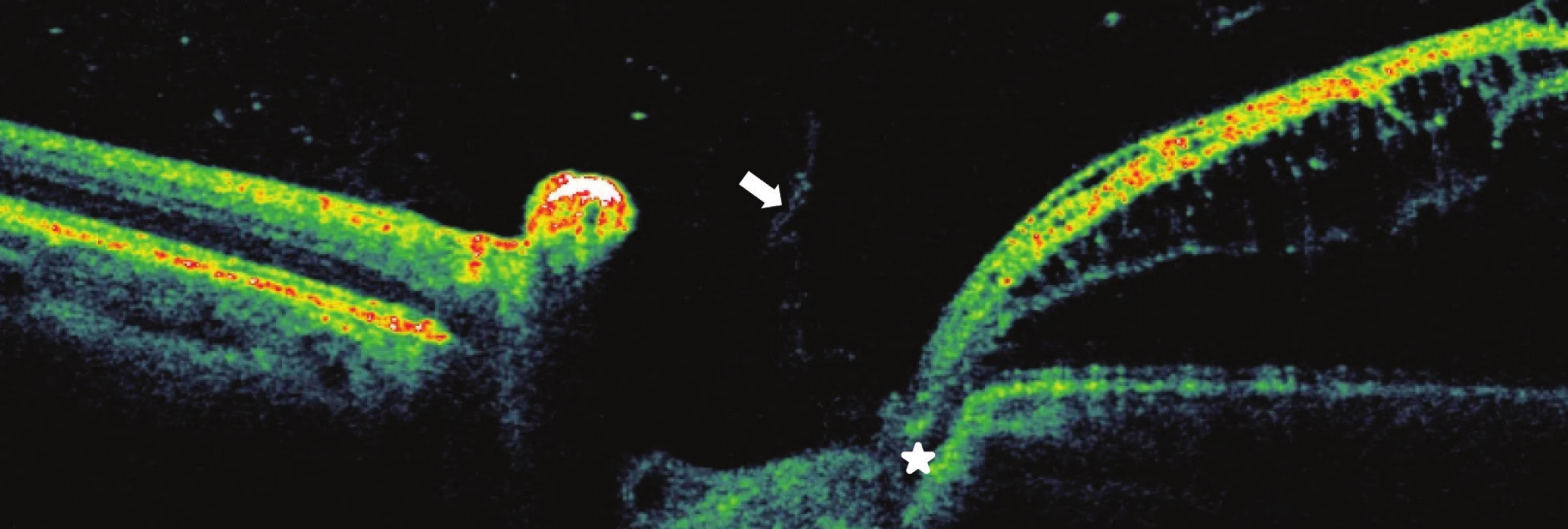
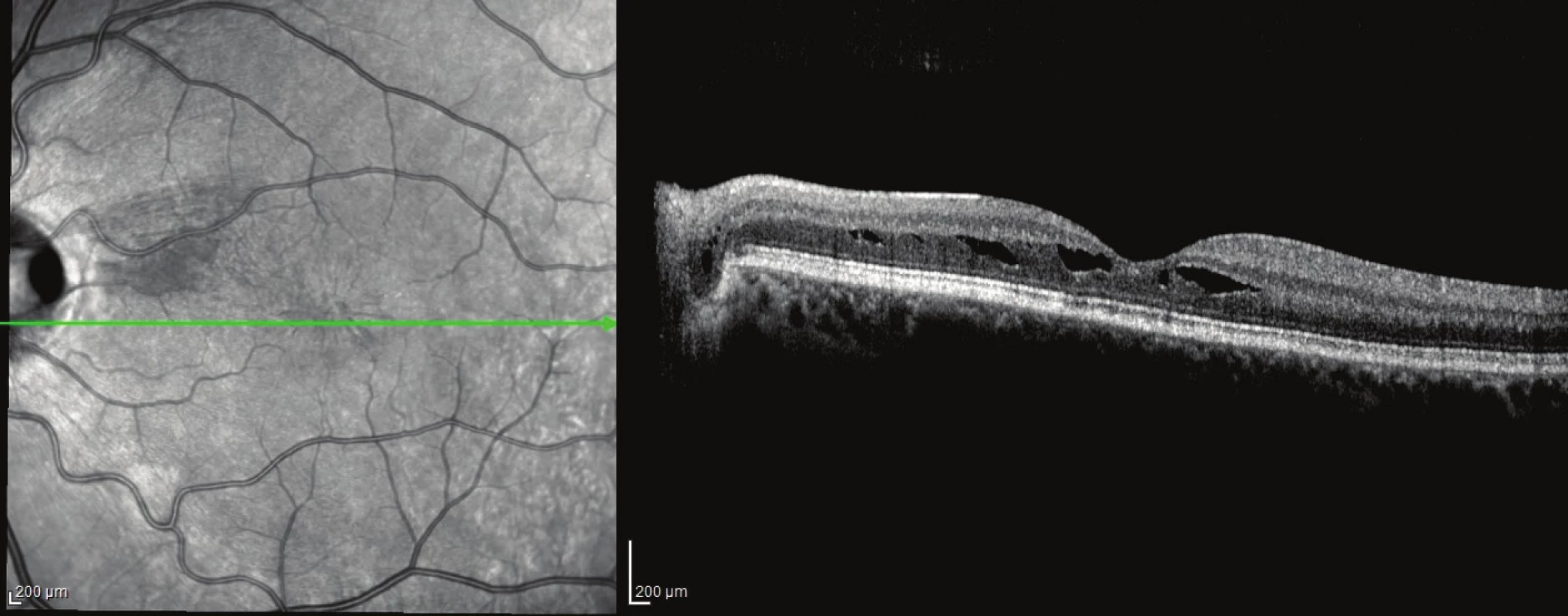
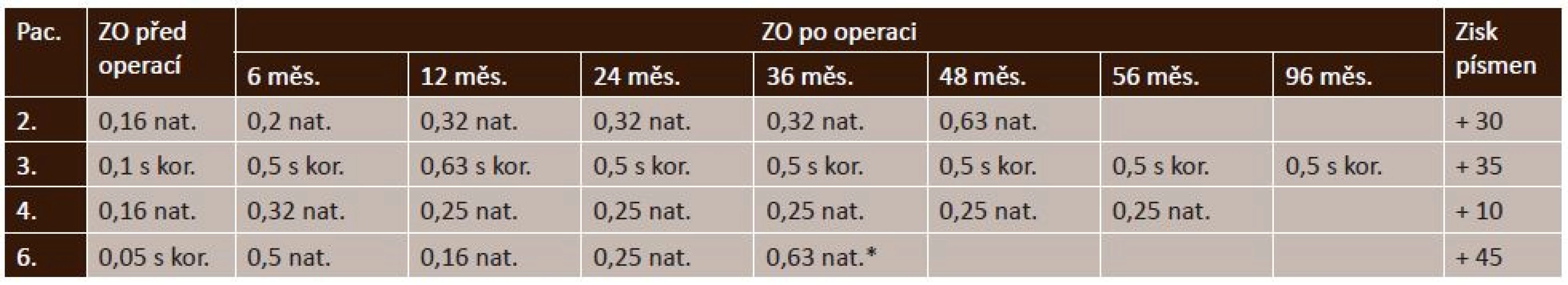
U 4 operovaných očí s RSE a RSI jsme v pooperačním období dosáhli zlepšení anatomického nálezu v makule. Po resorpci ST se subfoveální odchlípení opětovné přiložilo (obr. 2 a 3). U jednoho pacienta s komunikací JT s RSE se v pooperačním období toto spojení uzavřelo (obr. 3 a 4). ZO se zlepšila u všech očí, a to z průměrné hodnoty 0,11 na průměrnou konečnou ZO 0,5 (rozmezí od 0,25 do 0,63), průměrný zisk písmen byl +30 (rozmezí od +10 do + 45), (tab. 3). Průměrná doba sledování po operaci byla 59 (36–96 měsíců), (tab. 3).
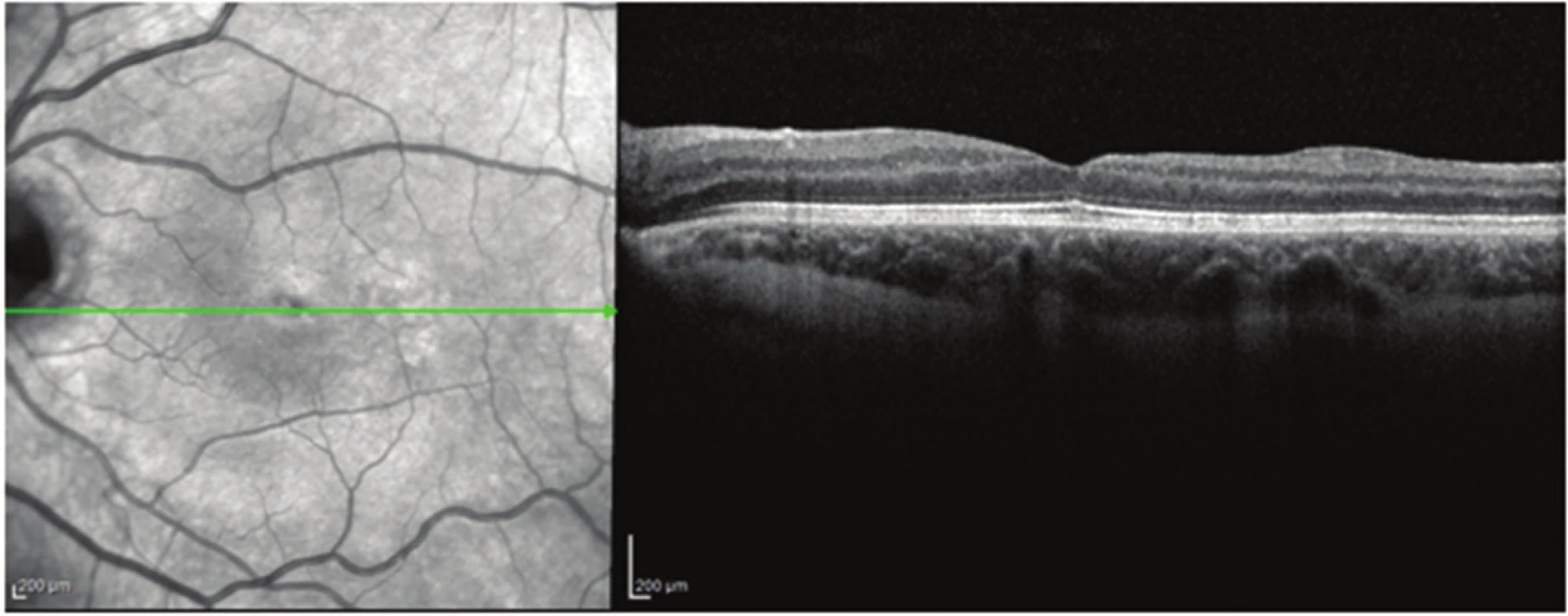
Diskuse
V současné době i přes významné pokroky v zobrazovacích metodách není stále zřejmé, ve které vrstvě sítnice, vnější nebo vnitřní, dochází k prvotním schízickým změnám. Lincoff a spol. již v roce 1988 předpokládali, že makulární odchlípení u JT má bilaminární strukturu výjimečnou ve srovnání s jinými odchlípeními sítnice. Autoři se také domnívali, že se nejdříve tekutina kumuluje ve vrstvě nervových vláken a následně pozvolna proniká k neuroepitelu sítnice skrze preformovaný defekt mezi vnitřní a vnější vrstvou sítnice [12]. V našem souboru jsme diagnostikovali u jednoho oka zevní lamelární defekt s makulárním odchlípením (obr. 6a). Recentní studie s využitím OCT potvrdily u JT přítomnost makulární retinoschízy následovanou makulárním odchlípením [18, 16, 11, 8].


Moon a spol. (2006) zaznamenali makulární retinoschízu pouze vnějších vrstev sítnice [14]. Tento nález jsme zjistili u dvou našich pacientů, přičemž u jednoho z nich byla RSE komplikována přítomností ST s patrným preformovaným defektem mezi vnější vrstvou sítnice a subretinálním prostorem (obr. 7a, b). Autoři dále upozorňují i na možnost průniku tekutiny z JT přímo do subretinálního prostoru. Také Maertz a spol. (2017) dokumentovali u 4 očí ze souboru 16 očí s JT a PP, sledovaných pomocí SD-EDI-OCT, hyporeflexní prostor se strukturou podobnou trámčině, která souvisela se stěnou JT [13]. V našem souboru 6 pacientů jsme zaznamenali komunikaci JT s RSE u 2 očí a u RSE a RSI u jednoho oka.


U 5 z 6 (83 %) sledovaných pacientů našeho souboru jsme prokázali a u všech operovaných očí jsme potvrdili přítomnost gliální tkáně a/nebo kondenzace sklivce v JT, což se shoduje s pozorováním Gregory-Roberts, která udává 89 % výskyt [2]. Fibrózní tkáň v oblasti zrakového nervu může být pozůstatkem Bergmeisterovy papily (astrocytů, které proliferovaly kolem a. hyaloidea v průběhu 12. gestačního týdne a které dostatečně neregredovaly) nebo může jít o gliální tkáň nezávislou na cévním systému hyaloidey [2]. Histologie vzorků IPP, odebraných u 2 očí našeho souboru během PPV, prokázala kolagenní fibrily a řídké kolagenní vazivo s buňkami fibrohistiocytární povahy. Předpokládáme, že v budoucnu bude analýza této tkáně prováděna na větším souboru vzorků. Přestože patogeneze vzniku makulopatie u JT není jednoznačně objasněna, předpokládá se, že určitý podíl na vzniku serózního odchlípení sítnice a/nebo makulární schízy má přítomná gliální tkáň a/nebo kondenzace sklivce v jamce terče [1, 2]. V našem souboru jsme u všech operovaných očí IPP odstranili.
Haruta a spol. (2012) se domnívají, že PPV je účinnější u očí s neodloučenou zadní plochou sklivce než u těch, kde je zadní plocha sklivce již odloučena [3]. Aktivní PVD, navíc asistovaná intravitreálně podávaným Triamcinolonem, odstraňuje vitreomakulární trakci jako jednu z možných příčin makulární retinoschízy. Hirakata a spol. ve dvou sděleních, publikovaných v roce 2005, vysvětlují vznik makulární retinoschízy tím, že kontrakce sklivcových fibril nazdvihne fibroproliferativní tkáň z JT a následně pronikne tekutina z JT do vnitřních vrstev sítnice [5, 6]. U pacientů našeho souboru, kteří podstoupili PPV, jsme peroperačně neprovedli sloupnutí ILM. Názory na peeling ILM u očí s makulární retinoschízou u JT nejsou zcela jednoznačné. Shukla a spol. (2012) u 7 pacientů s JT, makulární retinoschízou a centrální zevní sítnicovou dehiscencí dosáhli po PPV se sloupnutím ILM velmi dobrých chirurgických výsledků navzdory možnému vzniku makulární díry v plné tloušťce, která vznikla za měsíc po PPV u 57,1 % očí [17]. Kim a al. (2012) doporučují sloupnutí ILM zejména u očí s odloučenou zadní plochou sklivce, u kterých na povrchu sítnice jsou zbytky kortikálního sklivce spolu se sklivcovým buněčným detritem [10]. Souhlasíme s názorem Rayata a spol. (2015), kteří při primární operaci nepovažují sloupnutí ILM za nezbytné a domnívají se, že aktivní PVD může být dostatečná [15]. Sloupnutí ILM je dle autorů vhodné, pokud je prováděna opakovaná PPV při primárním anatomickém neúspěchu, k dosažení dalšího omezení makulární trakce. Všichni operovaní pacienti v našem souboru měli dočasnou vnitřní plynovou tamponádu sítnice perfluoropropanem (16% C3F8). Plynová nitrooční tamponáda společně s polohováním hlavy pacienta přispívá k pneumatickému přemístění tekutiny extramakulárně a obnovení funkce hematoretinální bariéry zejména pigmentového epitelu sítnice [20, 9].
Závěr
Spektrální OCT ukazuje variabilitu morfologie a makulopatie. Vitreomakulární trakce gliální tkáně a/nebo kondenzovaného sklivce v JT kombinovaná s neodloučenou zadní hyaloideou by mohla být jedním z faktorů ovlivňujících vznik makulární retinoschízy a/nebo sekundárního serózního makulárního odchlípení. Kompletní odloučení sklivce od papily zrakového nervu a makuly je účinná chirurgická léčba, která vede k úspěšnému přiložení makulární retinoschízy a ke zlepšení funkce oka.
Poděkování
Autorky děkuji prof. MUDr. Jaroslavě Duškové, CSc., FIAC z Ústavu patologie 1. LF UK a VFN v Praze za zpracování a vyhodnocení histologického vyšetření odebraných vzorků tkáně.
Autoři práce prohlašují, že vznik i téma odborného sdělení a jeho zveřejnění není ve střetu zájmu a není podpořeno žádnou farmaceutickou firmou.
Do redakce doručeno dne 14. 9. 2017
Do tisku přijato dne 26. 1. 2018
MUDr. Magdalena Kováčová
Oční klinika 1. LF UK
U Nemocnice 2
128 08 Praha 2
Sources
1. Barz-Schmidt, K.U., Heimann, K., Esser, P.: Vitrectomy for macular detachment associated with optic nerve pits. Int. Ophthalmology, 19; 1996 : 323–329.
2. Gregory-Roberts, E.M. , Mateo, C. ,Corcóstegui B. et al.: Optic dick pit morphology and Retinal detachment. Optical Coherence Tomography with Intraoperative Correlation. Retina, 33; 2013 : 363–370.
3. Haruta, M., Kamada, R., Umeno, Y.: Vitrectomy for optic disc pit-associated maculopathy with or without preoperative posterior vitreous detachment. Clin Ophthalmology, 6; 2012 : 1361–1364.
4. Hirakata, A., Inoue, M., Hiraoka, T. et al.: Vitrectomy without laser treatment or gas tamponade for macular detachmemnt associated with an optic disc pit. Ophthalmology, 119; 2012 : 810–818.
5. Hirakata, A., Hida, T., Ogasawara, A. et al.: Multilayered retinoschisis associated with optic disc pit, Jpn J Ophthalmol,49; 2005 : 414–416.
6. Hirakata, A., Okada, AA., Hida, T. et al.: Long-term results of vitrectomy without laser treatment for macular detachment associated with an optic disc pit. Ophthalmology, 112; 2005 : 1430–1435.
7. Christoforidis, J.B., Terrell, W. , Davidorf, F.H.: Histopathology of optic nerve pit - associated macolopathy. Clin Ophthalmol, 6; 2012 : 1169–1174.
8. Imamura, Y., Zweifel, S.A., Fujiwara, T. et al.: High-resolution optical coherence tomography findings in optic pit maculopathy. Retina, 30; 2010 : 1104–1112.
9. Kalvodová, B., Říčařová, R., Kuthan, P. et al.: Vitrektomie u jamky terče zrakového nervu s makulopatií. Čs. Oftal., 55; 1999 : 123–127.
10. Kim, KS, Lee, SB, Lee, WK.: Vitrectomy and internal limiting membrane peeling with and without gas tamponade for myopic foveoschisis. Am J Ophthalmol, 153; 2012 : 320–326.
11. Krivoy, D., Gentile, R., Liebmann, J.M. et al.: Imaging congenital optic disc pits and associated maculopathy using optical coherence tomography. Arch. Ophthalmol, 114; 1996 : 165–170.
12. Lincoff, H., Lopez, R., Kreissig, I. et al.: Retinoschisis associated with optic nerve pits. Arch Ophthalmol, 106; 1988 : 61–67.
13. Maertz, J., Mohler, K., Kolb, J.P. et al.: Intrapapillary proliferation in optic disk pits. Retina, 37; 2017 : 906–914.
14. Moon, S, Kim, J, Spaide, R: Optic pit maculopathy without inner retinal schisis cavity. Retina, 26; 2006 : 113–116.
15. Rayat, J.S., Rudnisky, CH. J., Waite, Ch. et al.: Long term outcomes for optic disk pit maculopathy after vitrectomy. Retina, 35; 2015 : 2011–2017.
16. Rupak, R.,Waanbah, A.D., Mathur, G. et al.: Optical Coherence Tomography characteristics in eyes with optic pit macolopathy. Retina, 33; 2013 : 771–774.
17. Shukla, D., Kalliath, J., Tandon, M. et al.: Vitrectomy for optic disk pit with macular schisis and outer retinal dehiscence. Retina, 32; 2012 : 1337–1342.
18. Sobol, W. M., Blodi, C.F., Weingeist, T.A. et al.: Long – term visual outcome in patients with optic nerve pit and serous retinal detachment of the macula. Ophthalmology, 97; 1990 : 1539–1542.
19. Tittler, E.H. , Khaderi, K.R., Sadun, A.A.: Optic Disc Pitting and Associated Serous Macular Detachment. http://www.retinalphysician.com/issues/2010/nov-dec/optic-disc-pitting-and-associated-serous-macular-detachment
20. Travassos, A.S., Regadas, I., Alfaiate, M. et al.: Optic pit: novel surgical management of complicated cases. Retina, 2013; 33 : 1708–1714.
21. Tzu, J.H., Flynn, H.W., Berrocal, A.M. et al.: Clinical manifestations of optic pit maculopathy as demonstrated by spectral domain optical coherence to mography. Clin Ophthalmol, 7; 2013 : 167–172.
22. Young R. C., Tzu, J.H., Flynn H.W.: Optic Pit Maculopathy: Where Is the Fluid? Retinal Physician, 10; 2013 : 52–55.
Labels
OphthalmologyArticle was published in
Czech and Slovak Ophthalmology

2017 Issue 5-6
-
All articles in this issue
- OCT Findings and Long-term Follow-up Results of Vitrectomy in Patients with Optic Disc Pit and Associated Maculopathy
- PERSISTENT HYALOID ARTERY – PERFORM A SURGERY OR NOT?
- Combination of Intravitreal Corticosteroid with Anti-vegf in Macular Edema Secondary to Retinal Vein Occlusion
- Sarkoidosis and its Eye Ocular Manifestation (an Analysis of Six Case Report)
- Results of Treatment of Diabetic Retinopathy by the Laser System PASCAL
- Ciliary body melanoma treatment by stereotactic radiosurgery
- The treatment results in patients with lmphoma disease in the orbit
- The Difference between Ganglion Cell Complex and Nerve Fiber Layer in the Same Altitudinal Halves of the Retina in Hyper-tension and Normal-tension Glaucomas
- Xerosis in Patient with Vitamin A Deficiency – a Case Report
- Recommended procedure for eye examination for infants and children of pre-school age in regular outpatient practice
- Czech and Slovak Ophthalmology
- Journal archive
- Current issue
- About the journal
Most read in this issue
- Sarkoidosis and its Eye Ocular Manifestation (an Analysis of Six Case Report)
- Recommended procedure for eye examination for infants and children of pre-school age in regular outpatient practice
- PERSISTENT HYALOID ARTERY – PERFORM A SURGERY OR NOT?
- The treatment results in patients with lmphoma disease in the orbit

