Farmakoterapie kardiovaskulárních chorob u populace v České republice
Pharmacotherapy of cardiovascular diseases in the population of the Czech Republic
On the basis of frequency analysis under ATC classification, 48.5% of included pharmaceuticals were found to belong to group C, i.e., agents with an impact on the cardiovascular system. The largest number of pharmaceuticals was prescribed to persons of the age group of 61 years of age and over. It confirms the statistic data saying that cardiovascular diseases increase with age. Only 8.7% of patients to whom group C pharmaceuticals were prescribed used monotherapy. The most widely employed pharmaceuticals were beta–blockers, which are used in the therapy of hypertension, ICD, arrhythmia, coronary insufficiency, and cardiomyopathia. They have a positive impact on cardiovascular mortality and morbidity. 91.3% of patients used combination therapy. The largest number of prescribed pharmaceuticals was a combination of 3 active substances of this group. Combination therapy makes it possible to decrease the doses of each active substance in contrast to monotherapy, where the maximal doses are used, thus increasing the risk of side effects. Pharmacotherapy of cardiovascular disease should be in relation to a concrete patient and his or her other diseases.
Key words:
pharmacotherapy – cardiovascular diseases – monotherapy – combination therapy
:
L. Práznovcová
:
Univerzita Karlova v Praze, Farmaceutická fakulta Hradec Králové, Katedra sociální a klinické farmacie
:
Čes. slov. Farm., 2009; 58, 28-34
:
Original Articles
Frekveční analýzou léčiv dle ATC klasifikace bylo zjištěno, že 48,5 % do analýzy zahrnutých léčivých přípravků tvoří léčiva ze skupiny C – léčiva ovlivňující kardiovaskulární systém. Nejvíce léčivých přípravků bylo předepsáno osobám ve věkové skupině 61 let a více. Potvrzují se tak statistické údaje, že výskyt kardiovaskulárních onemocnění stoupá s věkem. Pouze 8,7 % pacientů, jímž byla předepsána léčiva ze skupiny C, užívalo monoterapii. Nejvíce používaných látek bylo ze skupiny beta-blokátorů. Používají se v terapii hypertenze, ICHS, arytmií, srdečního selhání a kardiomyopatií. Příznivě ovlivňují kardiovaskulární mortalitu a morbiditu. Kombinovanou terapii užívalo 91,3% pacientů. Nejvíce byla předepisována kombinace tří účinných látek této skupiny. Kombinovaná terapie umožňuje snížení dávek jednotlivých účinných látek oproti monoterapii, kdyby se použila dávka maximální a zvýšilo by se riziko výskytu nežádoucích účinků. Farmakoterapie kardiovaskulárních chorob by měla být zvolena individuálně pro každého pacienta dle závažnosti choroby a přidružených chorob.
Klíčova slova:
farmakoterapie – kardiovaskulární choroby – monoterapie – kombinovaná terapie
Úvod
Kardiovaskulární onemocnění
Kardiovaskulární onemocnění (KVO) jsou hlavní příčinou úmrtí ve většině průmyslově vyspělých zemí, jako jsou USA, Kanada, Austrálie, ale i Evropa, kde na ně ročně zemřou více než 4 miliony osob. Zhruba polovina úmrtí na nemoci oběhové soustavy je v evropských zemích způsobena ischemickou chorobou srdeční a přibližně v jedné třetině případů je příčinou úmrtí cévní mozková příhoda. Podíl KVO na celkové úmrtnosti je nižší v zemích Evropské unie (EU) než v zemích ostatních. Existují i výrazné regionální rozdíly. Nejnižší úmrtnost na KVO je v zemích kolem Středozemního moře (Francie, Itálie, Španělsko, Portugalsko, bývalá Jugoslávie a Řecko). Nejvyšší úmrtnost na KVO mají v současné době země bývalého východního bloku. V České republice (ČR) jsou nemoci oběhové soustavy rovněž hlavní příčinou úmrtí. Z celkového počtu zemřelých 104 441 osob v roce 2006, zemřelo na KVO 52 560 osob, což stanoví 50,3 % všech úmrtí. Nejčastěji se jednalo u obou pohlaví o chronickou ischemickou chorobu srdce, akutní infarkt myokardu, aterosklerózu a cévní mozkovou příhodu. Obecně lze říci, že ženy častěji trpí na nemoci oběhové soustavy než muži. V roce 2006 zemřelo na tyto nemoci 28 750 žen a 23 810 mužů. Počet úmrtí na kardiovaskulární onemocnění souvisí s věkem. Největší jejich zastoupení je u nejstarších osob, kdežto v nejnižších věkových skupinách se nemoci oběhové soustavy podílejí na úmrtí pouze nepatrně. Jak vyplývá ze statistických údajů za rok 2006, po 45. roku převažují ve struktuře příčin smrti novotvary, i když zastoupení KVO roste. Po dosažení maximálního podílu na celkovém počtu úmrtí ve věkové skupině 55–69 let se v dalších věkových skupinách podíl novotvarů na celkovém počtu úmrtí snižuje a začínají převažovat nemoci oběhové soustavy. Jejich zastoupení s věkem roste a v nejvyšší věkové kategorii osob starších 95 let dosahoval podíl kardiovaskulárních onemocnění 75 % 1, 2).
Farmakoterapie ICHS
Cílem farmakoterapie je snížení mortality a morbidity, zlepšení kvality života a snížení potřeby chirurgické léčby. Farmakoterapii se vždy kombinuje s nefarmakologickými opatřeními (zákaz kouření, redukce váhy, dostatek pohybu, dietní opatření apod.). V primární prevenci se podávají léky, které zabraňují rozvoji aterosklerózy, která je hlavní příčinou ICHS, jako jsou hypolipidemika a antiagregační látky pro snížení rizika vzniku trombózy. V sekundární prevenci je k dispozici celá řada léků 3).
Nitráty
Nitráty působí dilataci stenotických koronárních artérií. Mechanismus účinku spočívá v tom, že organické nitráty dodávají molekulu oxidu dusnatého (NO), který se váže na receptory buněk hladkého svalu cévní stěny. Dochází k aktivaci guanylátcyklasy a následnému zvýšení obsahu cyklického guanosinmonofosfátu (cGMP), který omezuje přístup vápníku do aktinomyozinového komplexu hladké svalové buňky cévní stěny a dochází k vazodilataci. Nitráty vedou k symptomatické úlevě, jejich příznivé ovlivnění mortality však nebylo prokázáno (studie GISSI 3, ISIS-4). Nitráty jsou nejčastěji používané léky v léčbě anginy pectoris jak při akutní bolesti, tak i v profylaxi záchvatů ischémie. Jejich časté užívání vede ke ztrátě účinku v důsledku vývoje tolerance. Lze tomu zabránit vynecháním nitrátů na dobu 10–12 hodin (obvykle přes noc). V tomto období lze podat molsidomin (CORVATON, MOLSIHEXAL), na který prakticky nevzniká tolerance. Strukturou není nitrát, ale konečný účinek je shodný s nitráty 4) (tab. 1).
Blokátory kalciových kanálů
Blokátory kalciových kanálů (BKK, antagonisté vápníku) jsou látky, které specificky inhibují průnik Ca2+ do buněk srdečního svalu, buněk převodního systému a buněk hladkého svalstva cévní stěny. Výsledkem tohoto působení je snížení stažlivosti, zpomalení šíření vzruchu a vazodilatace 5). BKK jsou velmi heterogenní skupinou léků. Dihydropyridinové přípravky mají vysokou cévní selektivitu, dominuje u nich účinek vazodilatační, kardiodepresivní účinky jsou klinicky zanedbatelné. Léčebně se využívají v léčbě hypertenze a anginy pectoris, včetně vazospastické. U verapamilu dominují účinky na myokard a na převodní systém, které vedou ke snížení kontraktility a zpomalení srdeční frekvence. Proto byl dříve užíván hlavně jako antiarytmikum při léčbě supraventrikulárních tachyarytmií. Dnes je ceněn i jako účinné antihypertenzivum a jeho antianginózní účinky jsou srovnatelné s ß-blokátory. Diltiazem má oba účinky, vazodilatační i kardiodepresivní, zhruba v rovnováze 4) (tab. 2).
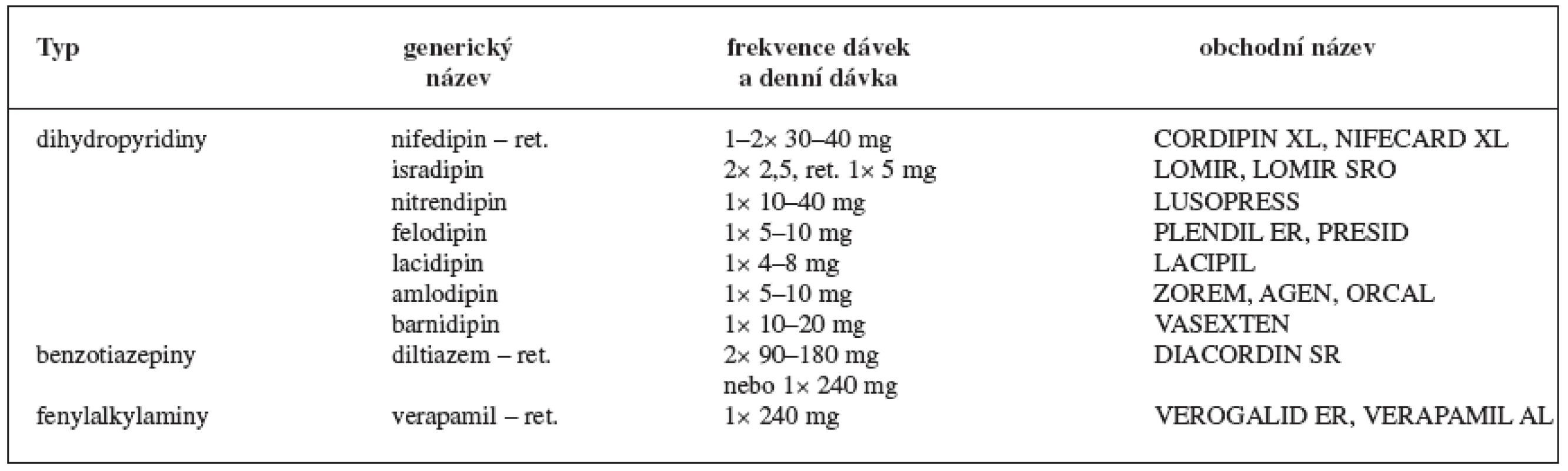
ß-blokátory
ß-blokátory zůstávají stále jednou ze základních skupin léků u všech forem ICHS s výjimkou vazospastické AP, u které mohou vyvolat nebo zesilovat koronární spazmy. Kromě léčby ICHS jsou též nepostradatelnými léky u hypertenze, arytmií, kardiomyopatií a též chronického srdečního selhání. Ve všech výše uvedených indikacích, na základě mnoha studií, prokázaly snížení mortality i morbidity. Většina léčebných účinků je dána blokádou ß1-receptorů („kardioselektivita“), naopak větší počet specifických vedlejších účinků je dán blokádou ß2-receptorů. Jejich antianginózní účinek je založen na snížení spotřeby kyslíku v myokardu při negativně inotropním a negativně chronotropním působení. Zvyšují fibrilační práh při akutní ischémii myokardu a mají antiarytmický účinek. Ukončení léčby ß-blokátory nesmí být náhlé, musí se vysazovat postupně během několika dnů, jinak hrozí vznik akutního infarktu při náhlém vzestupu spotřeby kyslíku v myokardu. ß-blokátory dělíme na selektivní, blokující především ß1-receptory, a neselektivní (např. metipranol, propranolol), které blokují nejen receptory β1, ale i β2, a proto mají také účinky bronchokonstrikční a metabolické. Důležitou roli hraje také vnitřní sympatomimetická aktivita (ISA). β-blokátory s ISA mohou způsobit po navázání na ß-receptor jeho strukturální změnu analogickou změně vyvolané agonisty. Nemají tak výrazný bradykardizující účinek, mají však zřetelně menší (nebo žádný) vliv na mortalitu nemocných po prodělaném IM, proto se pro sekundární prevenci nedoporučují. Novější ß-blokátory s jen mírně vyjádřenou ISA (z neselektivních bopindolol, ze selektivních acebutolol a celiprolol) však mají kardioprotektivní účinek zachován (tab. 3).
Inhibitory angiotensin konvertujícího enzymu
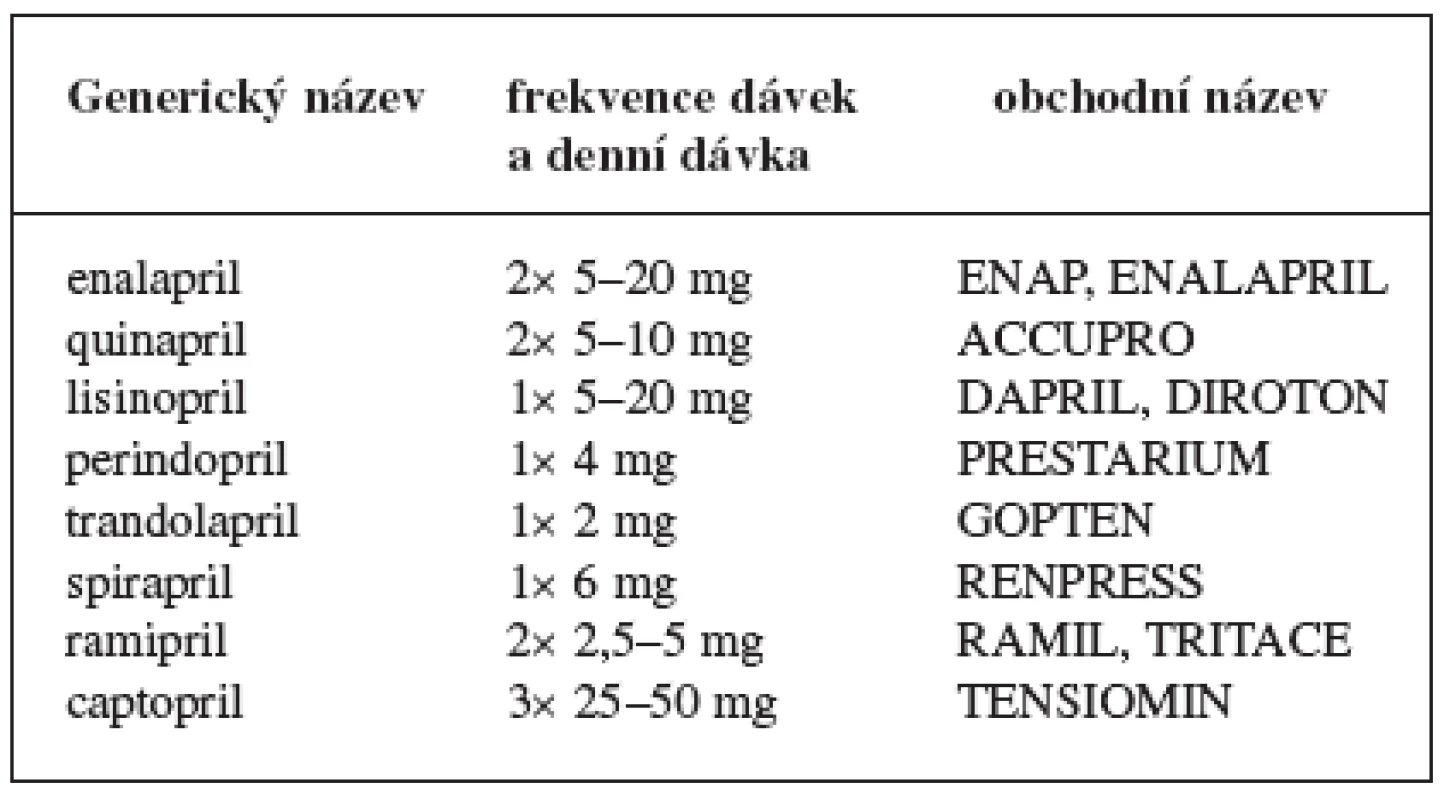
Angiotensin II (složka renin-angiotensinového systému) se významnou měrou podílí na patofyziologii nejrůznějších kardiovaskulárních onemocnění, především hypertenze, remodelaci myokardu při srdečním infarktu, chronického srdečního selhání a v neposlední řadě i na rozvoji aterosklerózy. Inhibitory angiotensin konvertujícího enzymu (ACEI) inhibují angiotensin konvertující enzym, a tím zabrání přeměně angiotensinu I na angiotensin II. Současně inhibice angiotensin konvertujícího enzymu zabraňuje rozpadu vazodilatačních kininů, hlavně bradykininu, který zvyšuje tvorbu prostacyklinu, stimuluje produkci oxidu dusnatého v endotelu, inhibuje agregaci destiček a jejich adhezivitu. Snižuje stimulaci výdeje aldosteronu kůrou nadledvin. Výsledky nedávno ukončených klinických studií HOPE s ramiprilem a EUROPA s perindoprilem ukazují, že z chronického preventivního podávání ACEI profitují všichni nemocní s manifestní ICHS. Proto by měl ACEI dostávat každý nemocný po prodělaném IM, pokud ovšem nemá kontraindikace a lék dobře toleruje 4) (tab. 4).
Blokátory receptoru pro angiotensin II
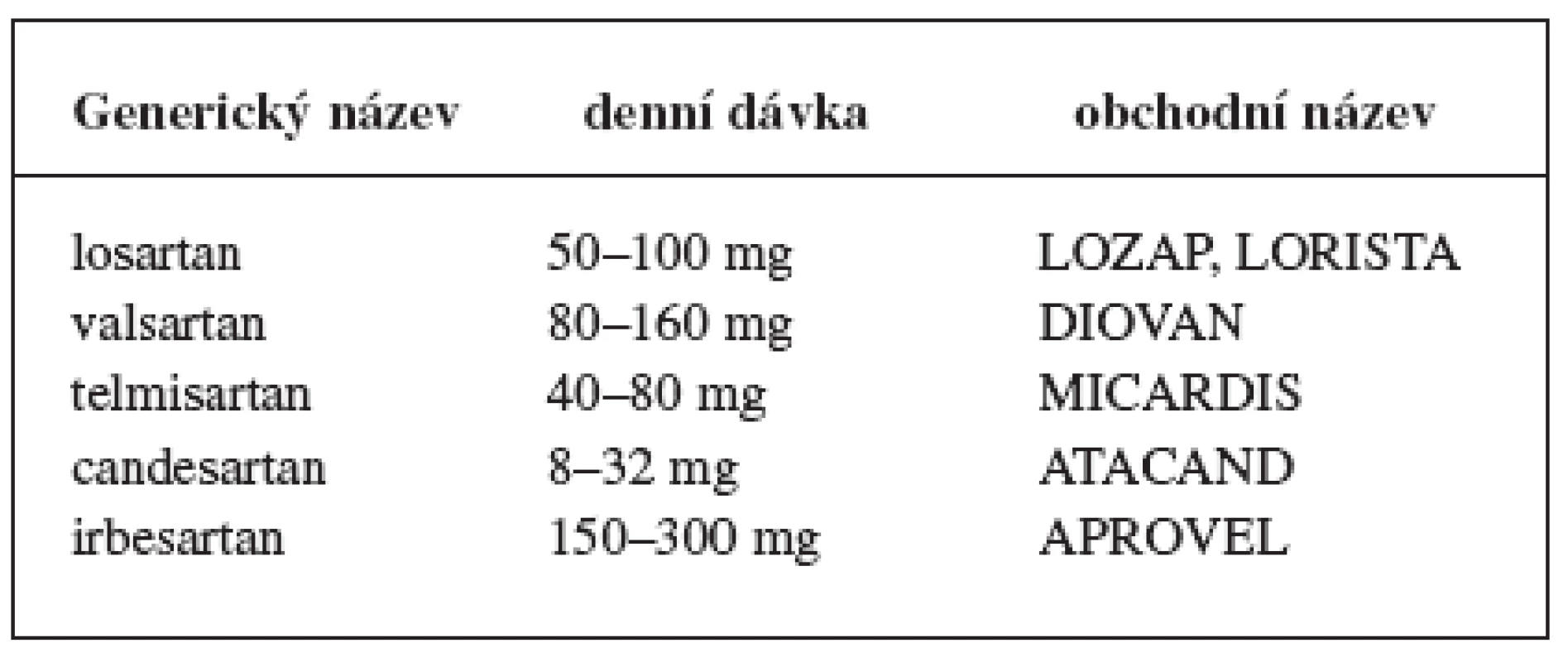
Jsou známy dva typy receptorů pro angiotenzin II, receptor AT1 a AT2. Blokátory receptoru pro angiotensin (sartany) antagonizují AT1-receptor, který zprostředkovává většinu klinicky známých účinků angiotensinu II. Navíc při blokádě AT1-receptorů množství angiotenzinu II v plazmě stoupá, váže se pravděpodobně na AT2-receptor. Jeho stimulace má právě opačné účinky než stimulace AT1-receptoru, tj., zprostředkuje vazodilataci a brzdí buněčný růst. Na rozdíl od ACEI nedochází k inhibici kinázy a hromadění kininů, především bradykininu, který je obviňován z nejčastějšího nežádoucího účinku ACEI, a to dráždivého kašle.
Sartany jsou indikovány v léčbě hypertenze a nemocným po IM většinou tehdy, pokud pacient netoleruje ACEI pro suchý kašel (tab. 5).
Antiagregační a antikoagulační léčba
Zabránit vzniku trombotického uzávěru tepny je možné protidestičkovou či antikoagulační léčbou. Nejužívanějším lékem s antiagregačním účinkem je kyselina acetylsalicylová (ANOPYRIN) v obvyklém dávkování 1× denně 100 mg p.o. Antiagregační účinek je dán ireverzibilní blokádou cyklooxygenázy-1, klíčového enzymu v syntéze tromboxanu A2, který je nezbytný k aktivaci krevních destiček. Podání kyseliny acetylsalicylové (ASA) je indikováno u všech nemocných s ICHS, s výjimkou případů její nesnášenlivosti. Dlouhodobá léčba výrazně snižuje riziko reinfarktu nebo úmrtí. Alternativním antiagreganciem kyseliny acetylsalicylové je clopidogrel (PLAVIX) v dávce 1× denně 75 mg. Je blokátorem destičkových receptorů ADP. Má méně nežádoucích účinků a podle výsledků velké studie CAPRIE snižuje výskyt aterotrombotických komplikací bez ohledu na jejich lokalizaci asi o 9 % více než kyselina acetylsalicylová. Avšak vzhledem k jeho vysoké ceně je preskripce omezena na specialisty. U nemocných po zavedení koronárního stentu je doporučována jako prvá volba kombinace clopidogrelu s ASA v prevenci okluze ošetřené koronární tepny. Použití jiných léků (indobufen, dipyridamol) nemá opodstatnění. Antikoagulační léky (warfarin, trombinové inhibitory) se kombinují s kyselinou acetylsalicylovou u vysoce rizikových nemocných. Léčba warfarinem však s sebou nese nutnost pravidelného monitorování a i při lege artis vedené léčbě se vyskytují krvácivé komplikace 4).
Trombolytika (fibrinolytika)
Trombolytika jsou látky, které aktivací plazminogenu umožňují rozpouštění krevních sraženin. Uplatnění nacházejí v léčbě trombóz a akutního IM, kdy rozpouštějí krevní sraženinu, která vedla k ucpání některé koronární tepny. Ze zástupců lze zmínit streptokinasu, urokinasu, tkáňový aktivátor plazminogenu (t-PA), alteplasu, anistreplasu, saruplasu aj.
Hypolipidemika
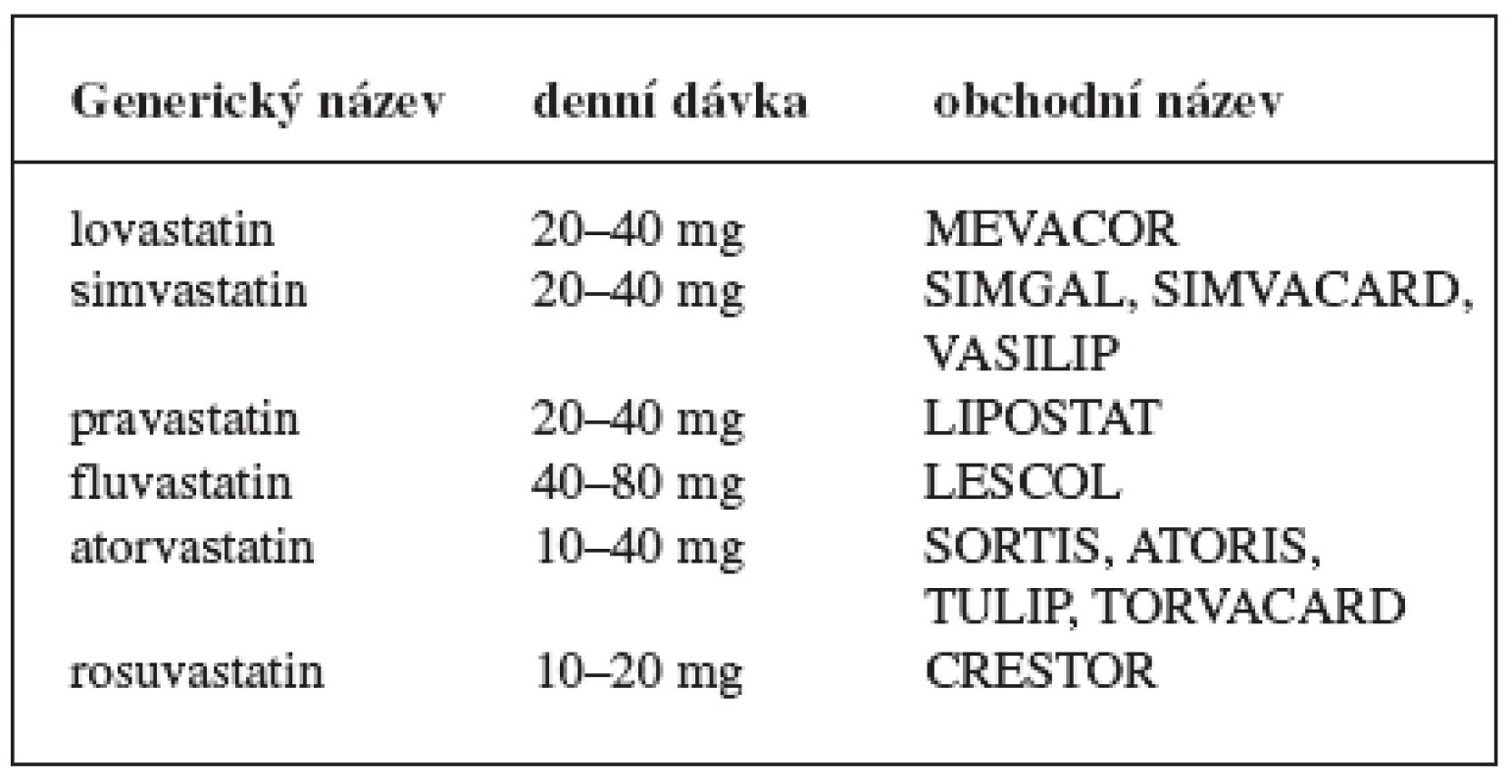
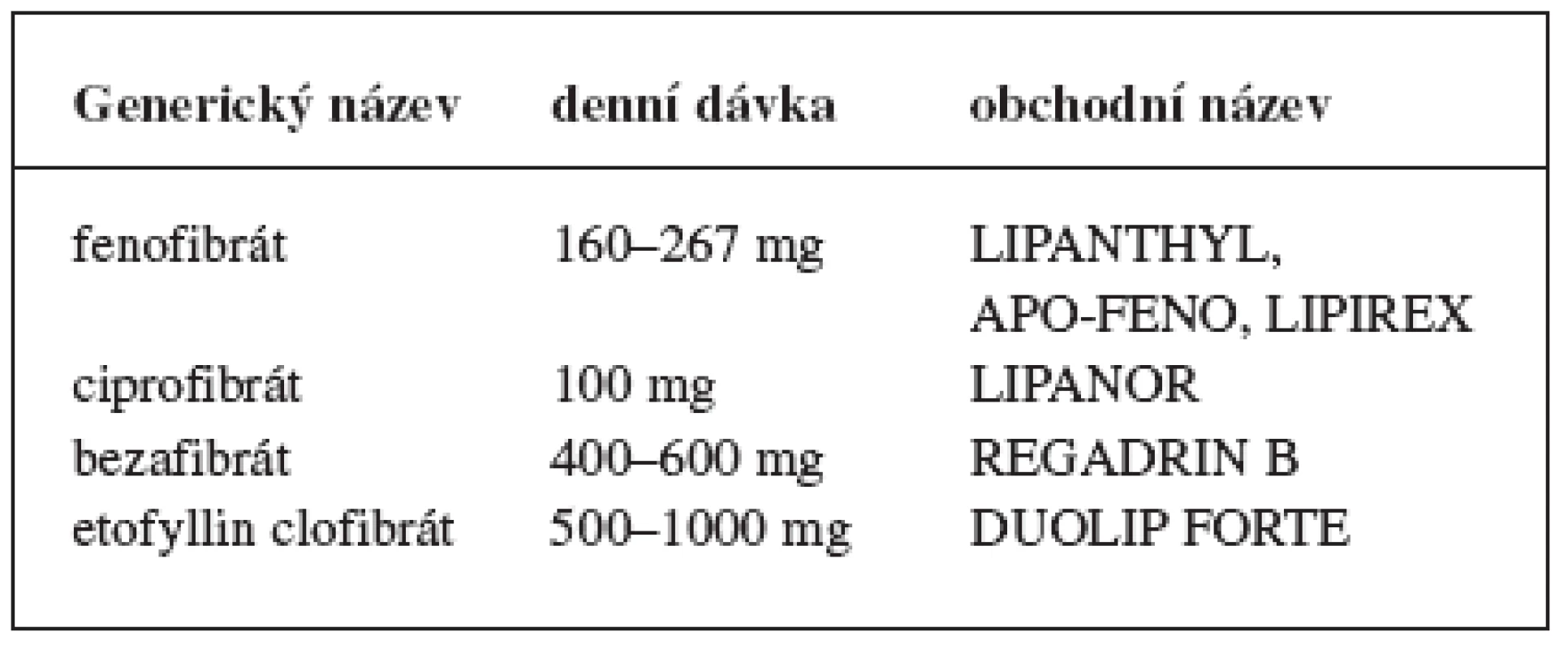
Nesprávné hodnoty cholesterolu se pokládají za známky vyššího koronárního rizika. Dosáhnout vhodných hodnot režimovým opatřením, které je však vždy nezbytné, je v mnoha případech nemožné a je třeba zahájit hypolipidemickou léčbu. Přednost v léčbě se dává statinům, u kterých preventivní studie prokázaly, že při dlouhodobém podávání výrazně snižují koronární i celkovou mortalitu a rovněž snižují nutnost revaskularizačních výkonů. Podobné důkazy u fibrátů zatím chybějí, ale i přesto jsou u řady nemocných indikovány. Statiny blokují reduktázu HMG-CoA (3 hydoxy-3-methylglutarylkoenzym A). Dochází tak ke snížení syntézy cholesterolu a indukci tvorby buněčných receptorů, které vychytávají cholesterol. Fibráty působí jako agonisté nitrojaderných receptorů, tzv. PPAR. Ve výsledku fibráty snižují hladiny celkového cholesterolu, LDL-cholesterolu a triglyceridů, HDL-cholesterol se zvyšuje. Nový přístup představují látky, které selektivně inhibují absorpci cholesterolu ve střevě. Prvním lékem této skupiny je ezetimib. Je sice účinný i v monoterapii, ale jeho hlavní význam je v kombinační léčbě se statiny nebo fibráty 4) (tab. 6, 7).
Ostatní léky
Trimetazidin (PREDUCTAL, PREDUCTAL MR) patří do skupiny metabolických modulátorů (také inhibitory 3-KAT). Jeho antianginózní účinky jsou podmíněny ovlivněním metabolismu kardiomyocytů – při ischémii přesunuje výrobu ATP od na kyslík náročnější ß-oxidace mastných kyselin ke glykolýze, která je na spotřebu kyslíku šetrnější. U nemocných s AP snižuje výskyt anginózních záchvatů a spotřebu nitroglycerinu, zvyšuje toleranci zátěže a anginózní práh. Je vhodný především pro kombinační léčbu u nemocných, u kterých nejsou potíže uspokojivě kontrolovány monoterapií. Kombinovat ho lze s ß-blokátory, blokátory kalciových kanálů i nitráty.
Ivabradin (PROCOROLAN) je zástupcem nové skupiny léků, tzv. bradinů (také blokátorů proudu If). Tyto látky selektivně zpomalují spontánní depolarizaci buněk sinusového uzlu a zpomalují srdeční frekvenci. Jeho místo v léčbě AP je jako alternativa k ß-blokátorům u nemocných se sinusovým rytmem, kteří mají k betablokátorům kontraindikace nebo je netolerují. Vzhledem k vysoké ceně je u nás jeho preskripce omezena na specialisty 4).
Pokusná část
Průzkum se uskutečnil v období listopad – prosinec 2007 v Lékárně Pod podloubím v Třinci v Moravskoslezském kraji. Jednotliví respondenti byli vybráni náhodně z pacientů, kteří přišli do lékárny s lékařským předpisem. Celkový počet respondentů byl 150, 98 žen a 52 mužů. Údaje, které pacienti neposkytli, jako výrobce, ATC skupina nebo účinná látka léčivého přípravku, byly doplněny z databáze AISLP, která zahrnuje všechny registrované léčivé přípravky. ATC systém (anatomicko-terapeuticko-chemický systém) umožňuje třídění léčiv na základě nejčastěji užívané indikace podle chemických a terapeutických vlastností a podle toho, jaký anatomický systém ovlivňují. Přiřazuje každé léčivé látce kód, který má pět úrovní 4).
Všechny výpočty v tabulkách byly provedeny v programu Microsoft Excel, procentuální hodnoty byly zaokrouhleny na jedno desetinné místo. Při hodnocení léků předepsaných lékařem pacientovi byly podrobněji analyzovány léky C skupiny ATC klasifikace, tedy léky určené pro léčbu kardiovaskulárního systému. Bylo zjištěno, jaký podíl do analýzy zahrnutých přípravků tvořila léčiva této ATC skupiny a jakým věkovým skupinám pacientů byly nejčastěji předepisovány. Dále jsou uvedeny již konkrétní účinné látky C skupiny použité v monoterapii nebo kombinované terapii. Monoterapií se rozumí léčba jedním léčivým přípravkem obsahujícím jednu účinnou látku. V kombinované terapii může být použito více léčivých přípravků nebo pouze jeden přípravek obsahující dvě a více účinných látek (tzv. kombinovaný přípravek). V této práci jsou uvedeny kombinace látek v rámci samotné C skupiny ATC klasifikace. Kombinovaný přípravek je v tabulkách vyznačen tak, že pod jednou skupinou C se nachází více účinných látek.
Výsledky a diskuze
U kardiovaskulární preskripce byla provedena frekveční analýza skupiny C ATC klasifikace.
Jak vyplývá z tabulky 8, frekvenční analýza těchto léků dosahovala až 48,5 % ze všech předepsaných léků. Nejvíce léčivých přípravků C skupiny bylo předepsáno osobám ve věkové skupině 61 let a více. Potvrzují se takto statistické údaje, že výskyt kardiovaskulárních onemocnění stoupá s věkem 4).
Pouze 8,7 % pacientů, jimž byla předepsána léčiva ze skupiny C, užívalo monoterapii. Nejvíce látek použitých právě v monoterapii bylo ze skupiny ß-blokátorů. Používají se v terapii hypertenze, ICHS (s výjimkou variantní anginy pectoris), arytmií, srdečního selhání a kardiomyopatii. Příznivě ovlivňují kardiovaskulární mortalitu a morbiditu. Zajímavostí je, že v monoterapii byl předepsán i přípravek s obsahem rilmenidinu, léku používaného v terapii hypertenze. Je to agonista imidazolinových receptorů v kardiovaskulárních řídících centrech prodloužené míchy. Toto centrálně působící antihypertenzivum díky absenci mortalitních studií se doporučuje používat spíše v kombinační léčbě především s diuretikem, BKK nebo ACEI. Méně výhodná kombinace je s ß-blokátorem 4). Přehled účinných látek je uveden v tabulce 9.
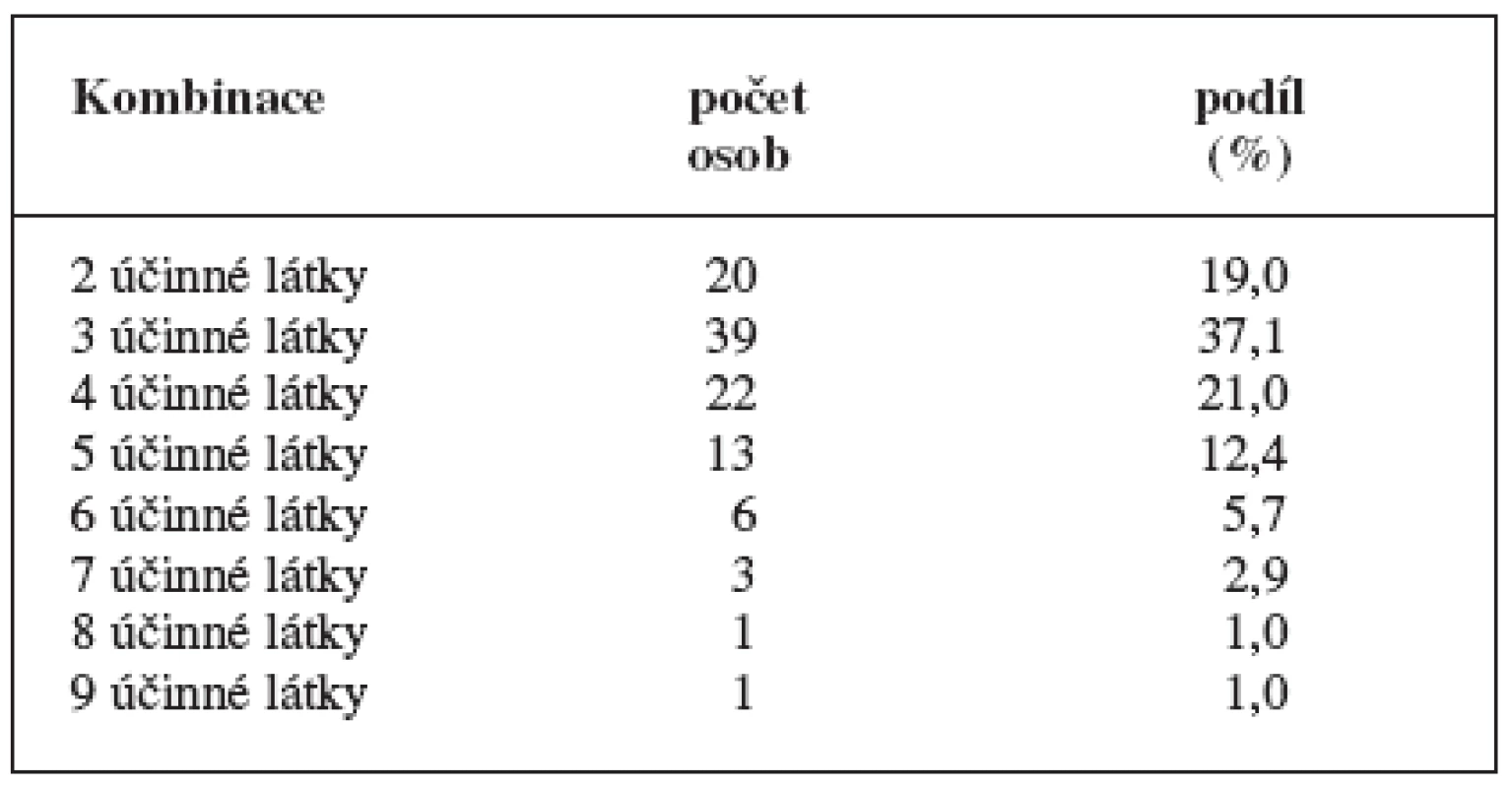
Kombinovanou terapii užívalo 91,3% pacientů, jimž byla předepsána léčiva ze skupiny C. Z tabulky 10 vyplývá, že nejvíce se předepisovala kombinace tří účinných látek této C skupiny.
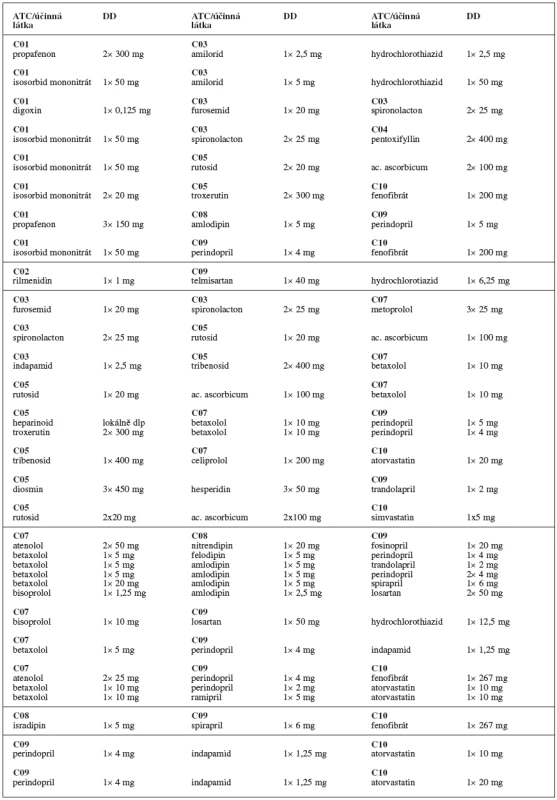
Výskyt interakcí, popřípadě kontraindikací mezi těmito látkami byl další analyzovaný okruh. Poměrně často docházelo k současnému podání kalium šetřícího diuretika (spironolacton, amilorid) a inhibitoru ACE (cilazapril, qinapril, perindopril, ramipril). Tady je potřeba zvýšené opatrnosti pro riziko vzniku hyperkalémie. ACEI snižují plazmatické hladiny aldosteronu, což vede k retenci draslíku a kalium šetřící diuretika vedou ke snížení exkrece draslíku 6). K dalším interakcím v preskripci docházelo při kombinacích látek s digoxinem. Monitorovat plazmatické hladiny draslíku je potřeba při současném podání digoxinu s klíčkovým nebo thiazidovým diuretikem, kdy v důsledku hypokalémie navozené diuretikem může docházet ke zvýšení toxicity digoxinu. Naproti tomu při kombinaci digoxinu se spironolactonem (kalium šetřícím diuretikum) je možné zvýšení plazmatických koncentrací digoxinu. Digoxin je substrátem P-glykoproteinu a spironolacton díky inhibici tohoto P-glykoproteinu způsobuje pravděpodobně snížení non-renální exkrece digoxinu. Ke zvýšení plazmatických hladin digoxinu může dojít také při současném podávání digoxinu a diltiazemu. V preskripci se vyskytla i kombinace propafenonu s metoprololem. Metoprolol je biotransformován na CYP2D6, kdežto propafenon tento cytochrom inhibuje. Dochází tedy ke zpomalení biotranformace metoprololu a následnému zvýšení jeho hladiny v plazmě a snížení jeho celkové clearence. V tomto případě je vhodné snížit dávky metoprololu 6).
Obecně lze říci, že předepsané kombinace léků ze skupiny C dle ATC klasifikace byly použity správně, pouze v několika případech by mohlo dojít k nežádoucím účinků vyplývajícím z interakce. Přímé kontraindikace se v kardiovaskulární preskripci nevyskytovaly. Dávkování jednotlivých účinných látek může být různé. Závisí na několika faktorech, například zda látka je podávána v monoterapii, nebo v kombinované terapii, závisí na typu onemocnění, na jeho závažnosti. Dobrým příkladem může být upřednostnění kombinované terapie před monoterapii v léčbě hypertenze. Kombinovaná terapie umožňuje nejen zesílení antihypertenzního účinku, ale i snížení dávek jednotlivých účinných látek oproti monoterapii, kdy by se použila dávka maximální, a zvýšilo by se riziko výskytu nežádoucích účinků. Přehled kombinací tří účinných látek skupiny C (dle klasifikace ATC ) je uveden v tabulce 11.
Závěr
Farmakoterapie kardiovaskulárních chorob je v České republice srovnatelná s farmakoterapií ve vyspělých státech. Nemoci oběhové soustavy jsou nejčastější příčinou úmrtí celosvětově včetně České republiky, i když v posledních 20 letech mají u nás klesající tendenci. O závažnosti situace nám vypovídá i kardiovaskulární preskripce, kdy téměř polovina předepsaných léčiv byla určena právě k léčbě kardiovaskulárních onemocnění.
Veliký význam v boji proti těmto nemocem má kardiovaskulární preskripce, zejména správná volba léku, ať již v monoterapii, nebo v kombinované terapii zvolena individuálně pro každého pacienta dle závažnosti jeho choroby a přidružených onemocnění. Rovněž farmaceut má nezastupitelnou roli v této terapii. Jeho úkolem je motivovat pacienta k léčbě, podat mu kvalitní a odborné informace z oblasti farmak a zdůraznit význam dobré compliance pacienta, aby léčba byla pro pacienta nejefektivnější. Je nezbytné klást důraz i na prevenci těchto chorob, která může uchránit pacienta před nepříjemnými projevy nemoci a také pozitivně ovlivňuje ekonomické aspekty, kdy se snižují náklady na léčbu nemocí oběhové soustavy. Fyzická aktivita, vhodná strava, abstinence kouření a snížení stresových situací mají blahodárný vliv jak na psychickou, tak i na fyzickou stránku člověka, kdy se snižuje riziko obezity, která je často nedílnou součástí kardiovaskulárních onemocnění.
Došlo 6. ledna 2009 / Přijato 20. ledna 2009
Adresa pro korespondenci:
PharmDr. Lenka Práznovcová, Ph.D.
Katedra sociální a klinické farmacie FaF UK
Heyrovského 1203, 500 05 Hradec Králové
e-mai: lenka.praznovcova@faf.cuni.cz
Sources
1. Ústav zdravotnických informací a statistiky ČR: Zemřelí 2006 [online]. Praha: Vydává Ústav zdravotnických informací a statistiky v ČR, 2007 [cit. 2007-11-19]. Dostupný z WWW: http://www.uzis.cz/download.php?ctg= 10&search_name=Zem%F8el%ED%202®ion=100&kind=1&mnu_id=5300>. ISSN 1210-9967.
2. Cífková, R.: Epidemiologie kardiovaskulárních onemocnění. Mimořádná příloha Postgraduální medicíny: Preventivní kardiologie 2006; 8, 6–12.
3. Špinar, J., Vítovec, J. et al. Ischemická choroba srdeční [online]. c2005, poslední revize 28. 2. 2008 [cit. 2008-02-28]. Dostupný z WWW: http://www.zdravcentra.cz/cps/ rde/xchg/ zc/xsl/3141_1587.html.
4. Feberová, R.: Diplomová práce 2008; 17–24, 34–36, 46, 49, 51–52, 54–55.
5. Ústav zdravotnických informací a statistiky ČR: Zemřelí 2006 [online]. Praha: Vydává Ústav zdravotnických informací a statistiky v ČR, 2007 [cit. 2007–11–19]. Dostupný z WWW: http://www.uzis.cz/download.php?ctg= 10&search_name=Zem%F8el%ED%202®ion=100&kind=1&mnu_id=5300>. ISSN 1210–9967.
6. Kontrolní modul lékových interakcí [program na CD-ROM]. Verze 2006 pro Windows 2000 a vyšší. Praha: Infopharm 2006.
7. Automatizovaný informační systém léčivých přípravků (AISLP) [databáze online]. Praha: Zentiva 2008 [cit. 2008–04–09]. Dostupný z WWW: https://www.zdravcentra. cz/cps/rde/xchg/zc/xsl/aislp.html/papp/zc_aislp/a02dd1: Databáze léků AISLP.
Labels
Pharmacy Clinical pharmacologyArticle was published in
Czech and Slovak Pharmacy

2009 Issue 1
-
All articles in this issue
- The standard prescriptions for the preparation of pharmaceuticals in pharmacies II. Proposals for innovation and standardization of prescriptions for dermal treatment
- Chitosan pellets produced by extrusion-spheronisation
- Pharmacotherapy of cardiovascular diseases in the population of the Czech Republic
- A study of the properties of compacts from directly compressible fructose
- Evaluation of pellet friability
- Czech and Slovak Pharmacy
- Journal archive
- Current issue
- About the journal
Most read in this issue
- The standard prescriptions for the preparation of pharmaceuticals in pharmacies II. Proposals for innovation and standardization of prescriptions for dermal treatment
- Pharmacotherapy of cardiovascular diseases in the population of the Czech Republic
- Chitosan pellets produced by extrusion-spheronisation
- Evaluation of pellet friability