Diabetes mellitus 1. typu v dětském věku – souvislost základního onemocnění s orálním zdravím
Oral Health in Children with Type 1 Diabetes Mellitus
Background:
Diabetes mellitus type 1 is a chronic autoimmune disease with the first clinical manifestations occurring mostly in childhood. In most European countries including the Czech Republic, its incidence has been rising.
Diabetes has been thoroughly investigated by all medical specialties, yet, many clinical issues have remained unclear. There have been a number of studies published also in dentistry; however, unambiguous conclusions have been reached only concerning the relationship between diabetes and periodontal diseases. A number of studies have shown higher amounts of dental plaque and increased incidence of chronic gingivitis in both adults and children with diabetes. Periodontitis in children is rare both in healthy subjects and in children with type 1 diabetes. Yet some of the findings of well-performed studies (such as confirmed differences in oral microbial flora or impacts of diabetes compensation and complications on periodontal health) indicate a higher risk of periodontitis in children with type 1 diabetes. Regarding the impact of diabetes on dental caries development, the results of clinical trials are inconsistent. However, it has been confirmed that some of minor caries risk factors are more or less prevalent in a diabetic population compared to a non-diabetic control group. Quantitative and qualitative salivary changes in diabetics have also been confirmed, even though particular detailed results of individual studies vary. Oral health studies focusing on behavioural features of diabetic patients yield even more interesting insights.
The results of studies investigating the relationship between diabetes type 1 and oral health clearly indicate the need for continued, thorough research in this area.
Keywords:
diabetes mellitus type 1 – oral health – periodontal diseases – dental caries
:
M. Novotná; Z. Broukal; J. Dušková
:
Ústav klinické a experimentální stomatologie 1. LF UK a VFN, Praha
:
Česká stomatologie / Praktické zubní lékařství, ročník 113, 2014, 4, s. 76-86
:
Review Article
Věnováno prof. MUDr. Janu Kilianovi, DrSc., k životnímu jubileu
Předmět sdělení:
Diabetes mellitus 1. typu je chronické onemocnění vznikající na autoimunitním podkladě s počátkem manifestace převážně v dětském věku. Incidence tohoto onemocnění má ve většině zemí Evropy včetně České republiky vzestupný trend.
Diabetu je trvale věnována velká pozornost ve všech oblastech medicíny, přesto mnohé aspekty zůstávají neobjasněny. Množství studií vzniklo a vzniká i v oboru stomatologie, ale obecně platných závěrů bylo dosaženo pouze ve sledování vztahu mezi diabetem a nemocemi parodontu. V mnoha studiích byl prokázán vyšší výskyt plaku a větší incidence chronické gingivitidy jak u dospělých, tak u dětských diabetiků. Parodontitida v dětském věku je onemocnění s raritním výskytem u zdravých jedinců i u dětí s diabetem 1. typu. Přesto některé skutečnosti ověřené v dostatku validních studií (odlišné mikrobiální osídlení dutiny ústní, vliv kompenzace a event. i výskytu komplikací diabetu na stav parodontu) naznačují vyšší riziko vzniku a vývoje parodontitidy u dětí s diabetem 1. typu. Ve sledování vlivu diabetu na vznik a rozvoj zubního kazu se výsledky klinických studií neshodují. Bylo však potvrzeno, že některé dílčí rizikové faktory vzniku zubního kazu jsou v diabetické populaci zastoupeny více a jiné naopak méně, ve srovnání s kontrolní skupinou nediabetiků. Prokázány jsou i kvantitativní a kvalitativní změny sliny diabetiků, dílčí výsledky jednotlivých studií se však liší. Zajímavý pohled na problematiku diabetu 1. typu a orálního zdraví přinášejí studie zabývající se určitými behaviorálními rysy pacientů.
Z výsledků dosud publikovaných studií zabývajících se vztahem mezi diabetem 1. typu jako základním onemocněním a stavem ústní dutiny jednoznačně vyplývá potřeba i nadále věnovat tomuto tématu na výzkumném poli mimořádnou pozornost.
Klíčová slova:
diabetes mellitus 1. typu – orální zdraví – parodontopatie – zubní kaz
DIABETES – DEFINICE A AKTUÁLNÍ KLASIFIKACE
Diabetes mellitus je souhrnný název pro skupinu chronických metabolických onemocnění, jejichž základním rysem je hyperglykémie.
V současnosti se užívá klasifikace diabetu podle ADA (American Diabetes Association), kde se klade důraz na etiologii onemocnění [6] (tab. 1).
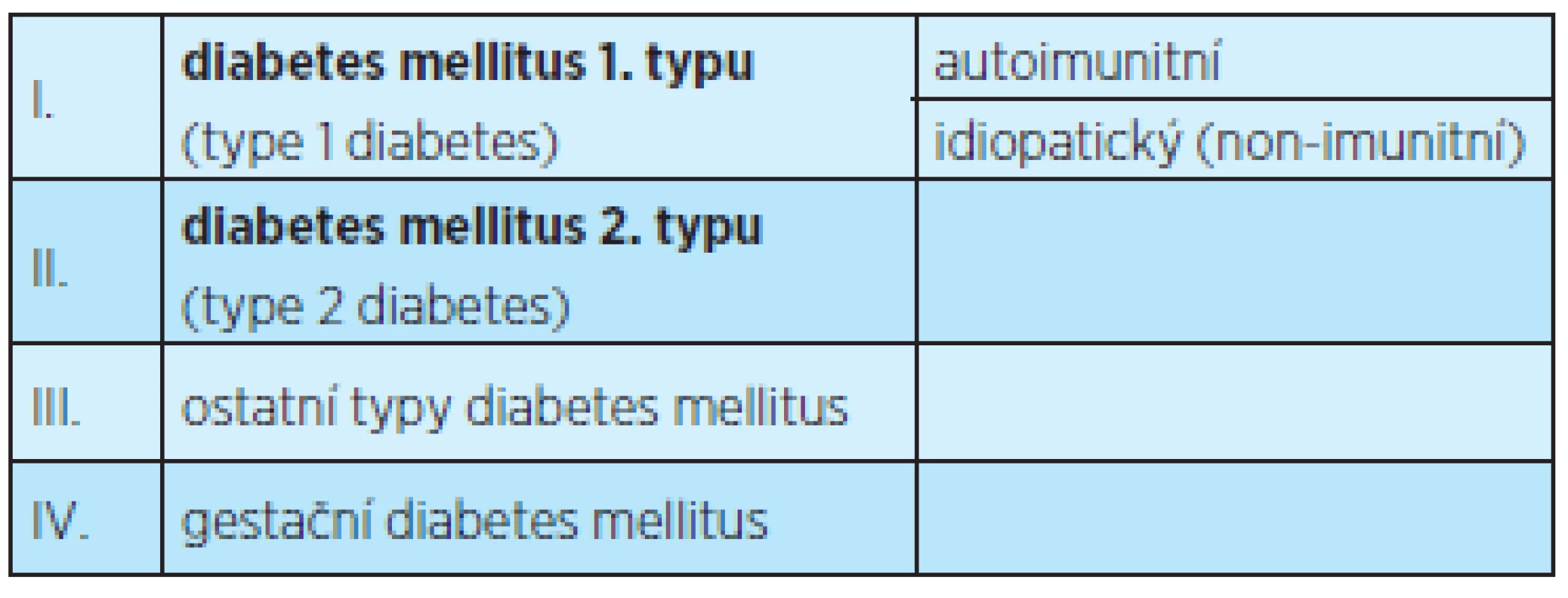
Dříve užívané dělení podle WHO (World Health Organization) z roku 1985 bylo založeno na terapii onemocnění (tab. 2).
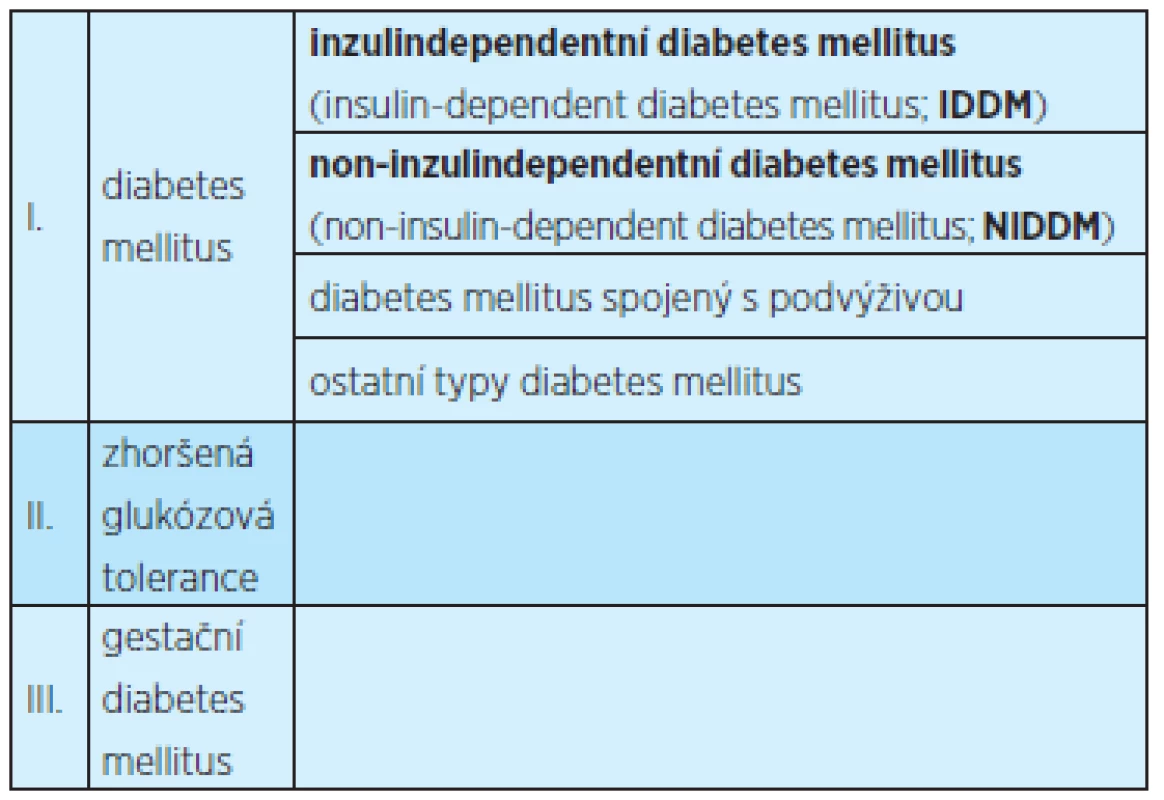
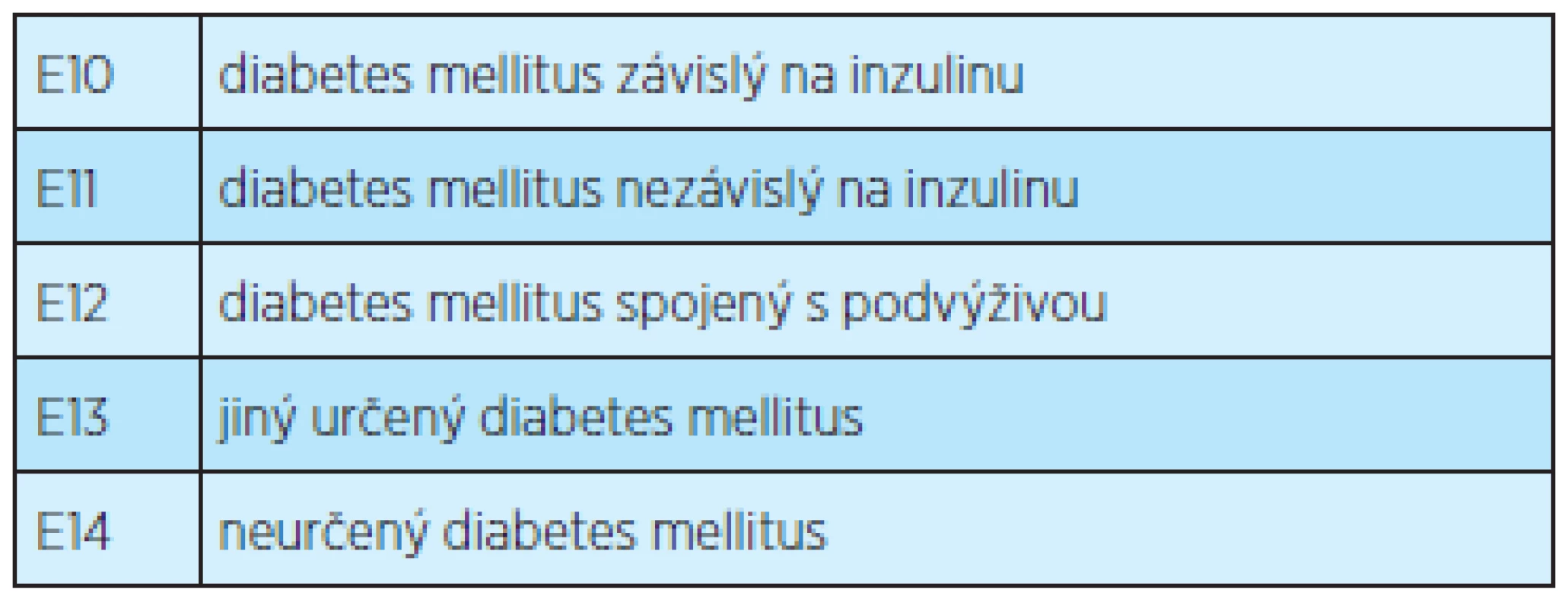
V MKN-10 (Mezinárodní klasifikace nemocí a přidružených zdravotních problémů: desátá revize) jsou diabetu přiřazeny diagnózy E10 – E14 [42] (tab. 3).
Tento přehled se zabývá výhradně souvislostí mezi diabetem 1. typu a orálním zdravím.
DIABETES MELLITUS 1. TYPU – ETIOLOGIE
Diabetes mellitus je závažným a poměrně častým chronických onemocněním dětského věku, naprostou většinu pacientů tvoří děti s autoimunitním diabetem 1. typu. Základem onemocnění je autoimunitní inzulitida, která vede k destrukci beta buněk Langerhansových ostrůvků pankreatu produkujících hormon inzulin a k manifestaci choroby. Onemocnění se projeví u geneticky predisponovaných jedinců (polygenní genetická predispozice) po interakci s vlivy vnějšího prostředí [23]. Odhaduje se, že genetická i negenetická složka se podílí na etio-patogenezi onemocnění přibližně stejnou měrou. Hlavními předpokládanými faktory vnějšího prostředí asociovanými s rizikem vzniku autoimunitní inzulitidy jsou infekce enteroviry (coxsackie virus typ B), některé nutriční faktory (předčasná expozice proteinům kravského mléka a vysoký příjem produktů kravského mléka v dětství, s tím související délka kojení, dále nitráty a nitrity a deficit vitaminu D) a faktory perinatálního období a časného dětství (např. vyšší věk matky, nižší pořadí narození, omezený kontakt s jinými dětmi). Podkladem hypotézy o negativním účinku příjmu kravského mléka v postnatálním období je opakovaně popsaná inverzní korelace mezi délkou kojení a rizikem diabetu, vysvětlením potom teorie o autoimunitní reakci na podkladě antigenních mimikrů, kdy suspektními jsou hovězí albumin a hovězí inzulin, obsažené v kravském mléce [10, 13]. Z tohoto důvodu se nedoporučuje zatěžovat novorozence z diabetických rodin kravským mlékem před šestým až osmým měsícem věku [23]. Za zmínku stojí i tzv. hygienická hypotéza o užitečnosti stimulace vyvíjejícího se imunitního systému antigenními podněty (zejména běžnými infekčními agens) a jejich tolerogenním působením, která byla podpořena výsledky některých epidemiologických studií výskytu diabetu 1. typu. Předpokládá se, že se z našeho prostředí se zvyšujícím se životním standardem vytratila nějaká dříve běžná infekční expozice [10, 13].
Za prudkým nárůstem incidence diabetu 1. typu v posledních desetiletích patrně stojí právě faktory vnějšího prostředí, tedy změna expozice některému z negenetických faktorů, protože takto výrazné zvýšení proporce rizikových genotypů pro vznik diabetu 1. typu v populaci nelze předpokládat. Vzhledem k dosud ne zcela objasněné patogenezi onemocnění nejsou účinná preventivní opatření možná [10].
Výskyt onemocnění je převážně non-familiární, pouze 5–10 % tvoří sourozenci diabetických dětí či děti diabetických rodičů [23]. U monozygotních dvojčat byl prokázán současný výskyt DM 1. typu ve 23–53 % [10].
Prvními klinickými příznaky diabetu u dětí bývá polyurie a polydipsie způsobená překročením renálního prahu pro vylučování glukózy. Z důvodu kalorických ztrát při glykosurii pacienti hubnou, přestože chuť k jídlu se obvykle zvyšuje. S další progresí inzulitidy a zvýšením glykémie je toto období vystřídáno nechutenstvím, únavou a nevýkonností dětí. Z dechu bývá cítit aceton a často se objevují bolesti břicha a zvracení jako průvodní symptomy metabolického rozvratu – diabetické ketoacidózy. Hyperventilace (Kussmaulovo dýchání) je kompenzačním mechanismem vzniklého stavu. Možná porucha vědomí je důsledkem metabolické acidózy a značné dehydratace organismu.
Laboratorní diagnostika onemocnění spočívá v průkazu hyperglykémie, glykosurie a ketonurie.
Léčba diabetu 1. typu je v současnosti postavena na intenzifikovaných inzulinových programech, které jsou charakterizovány snahou o napodobení fyziologické sekrece inzulinu, pravidelným sledováním metabolických parametrů vnitřního prostředí pacientem nebo jeho rodinou a edukací pacienta a jeho rodiny [23].
DIABETES MELLITUS 1. TYPU – VÝSKYT V ČESKÉ REPUBLICE
Incidence diabetu 1. typu se, v důsledku genetických rozdílů a patrně i vlivem dosud omezeně poznaných negenetických vlivů, signifikantně liší mezi etniky a národy.
V Evropě nacházíme severojižní gradient incidence, kdy nejvyšší incidenci má Finsko (40,2//100 000/rok), naopak nejnižší incidenci vykazují státy Balkánu, zejména Makedonie (3,2/100 000/rok), výjimkou je potom ostrov Sardinie [11, 12, 62] (graf 1).

V evropském srovnání je incidence v ČR na středně vysoké úrovni, přičemž setrvale stoupá a tento trend je viditelný zejména v nejmladší věkové kategorii 0–4 roky (ale absolutní nárůst incidence je ve všech věkových kategoriích přibližně shodný). Přestože se kontinuálně zvyšuje incidence diabetu 1. typu u všech věkových kategorií, nelze hovořit o „epidemii“ diabetu 1. typu. Navíc se předpokládá, že se nárůst incidence v příštích desetiletích zpomalí nebo zastaví, podobně jako dříve po strmém nárůstu četnosti v zemích severní Evropy a ve Velké Británii [12]. V posledních letech se diabetes mellitus 1. typu manifestuje přibližně u tří set českých dětí ročně [10].
Incidence diabetu 1. typu mezi lety 1989–2003 byla v ČR 12,0/100 000/rok, přičemž byl zaznamenán vysoký meziroční nárůst – celková incidence měla vzestupný trend s průměrným ročním přírůstkem 6,8 % u dětí 0–14 ukončených let (incidence v roce 1989 byla 6,8/100 000/rok, v roce 2003 však už 18,3/100 tisíc/rok; riziko každého českého dítěte onemocnět diabetem 1. typu se tedy za toto období prakticky ztrojnásobilo!) [12] (graf 2).
![Věkově specifická incidence diabetu 1. typu v ČR v letech 1989–1993, 1994–1998 a 1999–2003; převzato z [12]](https://pl-master.mdcdn.cz/media/image/6727256f3781895c68620a8ccc6fc58c.jpg?version=1537794366)
Průměrná incidence za dané období v podskupinách podle věku byla 8,2/100 000/rok pro děti 0–4 roky, kde výrazně převažovali chlapci, 13,0//100 000/rok pro děti 5–9 let, kde převažovaly dívky a 14,9/100 000/rok pro děti 10–14 let, kde byl poměr pohlaví vyrovnaný a kde se projevila i sezonnost manifestace – nejvyšší incidence byla na podzim a na přelomu zimy a jara [12].
Ze staršího zhodnocení vyplývá, že incidence v ČR mezi lety 1990–1997 byla 10,1/100 000/rok, průměrný roční přírůstek incidence byl 4,3 % u dětí ve věku 0–14 ukončených let. Ve skupině dětí ve věku 0–4 roky byl roční přírůstek dokonce 6,9 % a byl zde signifikantní rozdíl výskytu mezi pohlavími (poměr chlapci : dívky byl 1,33). „Velký peak“ záchytu onemocnění byl v období puberty (chlapci 13 let, dívky 12 let), „malý peak“ v období začátku školní docházky (chlapci 7 let, dívky 5 let věku) [11] (graf 3).
![Věk manifestace diabetu 1. typu u chlapců a dívek v České repbubl lice; převzato z [11]](https://pl-master.mdcdn.cz/media/image/969ca74c39ef6636b27b15ad892f7c15.jpg?version=1537795405)
V populaci v ČR v roce 2005 bylo 50 000 diabetiků 1. typu (podle ÚZIS) [62].
Prevalence v ČR v roce 2003 byla 1,01 případu/1000 dětí 0–14 ukončených let a nelišila se signifikantně mezi chlapci a dívkami [12].
Odhadovaná prevalence v ČR pro rok 2013 je 1,69 případu/1000 dětí ve věku 0–14 ukončených let (pro střední variantu vývoje obecné populace) [12].
STAV ORÁLNÍHO ZDRAVÍ U DĚTÍ S DIABETES MELLITUS 1. TYPU
Souvislostí mezi diabetem 1. typu jako základním onemocněním a různými aspekty orálního zdraví se zabývalo a zabývá velké množství studií na celém světě. Některé skutečnosti byly již přesvědčivě potvrzeny, o jiných se stále vede diskuse a výsledky jednotlivých studií se často diametrálně liší, což je dáno rozdílnou metodikou výzkumných projektů, ale i multifaktoriální etiologií většiny patologických stavů v dutině ústní. Existuje pouze omezené množství studií, kde skupinu pacientů tvořili výhradně diabetici 1. typu v dětském věku, což je dáno pravděpodobně relativní vzácností tohoto onemocnění. Častější jsou studie týkající se dospělých diabetiků 1. typu, kde většinu výsledků by snad bylo možno uplatnit i na dětskou populaci. Případové studie či literární přehledy s dospělými diabetiky bez rozlišení typu a terapie diabetu jsou nejčetnější. Platnost závěrů pro děti s diabetem 1. typu je podle nás sporná, vzhledem k zásadním rozdílům mezi oběma typy diabetu a pravděpodobné převaze diabetiků 2. typu ve studiích.
Souhrn poznatků v dostupné odborné knižní literatuře
Protože toto téma má již mnohaletou tradici, jsou i v běžně dostupných českých a do češtiny přeložených odborných knihách obsaženy různě obsáhlé statě o souvislosti diabetu 1. typu a orálního zdraví.
Ve většině knih pediatrie a endokrinologie jsme nenašli k tomuto tématu žádné zmínky. Pouze v knize „Diabetologie a vybrané kapitoly z metabolismu“ T. Pelikánové byla připomínka v odstavci „Ostatní komplikace diabetu informace o vyšším sklonu diabetiků k infekcím“, kde kromě jiných byly jmenovány i „infekce v dutině ústní včetně nemocí periodontu“ [49]. „Diabetologie“ (J. Škrha et al.) vydaná v roce 2009 věnuje parodontálním infekcím celý odstavec. Zmiňuje zvýšenou prevalenci parodontitidy u diabetiků, teorii zhoršení kompenzace diabetu probíhající parodontitidou a také hypotézu o možné indukci diabetu (2. typu) parodontitidou [62].
V učebnicích se stomatologickou tematikou byla souvislost mezi diabetem 1. typu a patologiemi v dutině ústní popisována podrobněji.
„Dětská stomatologie“ J. Komínka z roku 1988 věnuje dané problematice celý odstavec a zmiňuje následující: chronické gingivitidy, které zejména bez léčby přecházejí do těžké parodontopatie, dále angulární cheilitidy a glositidy, glosodynie a stomatodynie, u kterých je nižší kazivost snad v důsledku omezení sacharidů ve stravě, časté symetrické zduření slinných žláz a urychlení zubního věku u dětských diabetiků [31]. Prakticky totožné informace uvádí i J. Mazánek ve „Stomatologickém repetitoriu“ [38]. V knize „Zubní kaz a jeho prevence v časném dětském věku“ autorek V. Merglové a R. Ivančakové jsou děti s diabetem označeny jako riziková skupina pro vznik zubního kazu včetně časného dětského kazu [39]. Z moderní zahraniční literatury uvádíme pro srovnání informace z „Handbook of Pediatric Dentistry“ převážně australských autorů z roku 2008, kde se popisuje následující: onemocnění parodontu jako nejběžnější orální nález u dětí se špatně kompenzovaným diabetem, dále xerostomie resp. snížení produkce sliny jako rizikový faktor časného dětského kazu, změněná orální mikroflóra se zvýšeným množstvím kvasinek Candida albicans, hemolytických streptokoků a stafylokoků, zhoršené hojení po chirurgických výkonech (zejména u špatně kompenzovaných diabetiků). Dále se doporučuje antibiotická profylaxe před chirurgickými výkony [9].
Je třeba zmínit, že v dalších citovaných knihách se stomatologickou tematikou nejsou orofaciální příznaky rozděleny podle typu diabetu a věku a z mnoha indicií se dá soudit, že často jde o příznaky onemocnění u diabetiků 2. typu v dospělém věku. Přesto považujeme za vhodné některé informace přidat do přehledu.
Učebnice parodontologie zmiňují diabetes mellitus jako sekundární etiologický faktor při vzniku parodontopatií. „Záchovná stomatologie a parodontologie“ (E. Hellwig, J. Klimek, T. Attin) popisuje stav následovně: „… hyperglykémie zvyšuje hladinu glukózy ve slině a v sulkulární tekutině, což podporuje růst bakterií subgingiválního plaku. Dále vznik zánětlivého onemocnění podporuje zvýšená endogenní aktivita kolagenáz, alterace funkce neutrofilních granulocytů, mikroangiopatie a hyposialie. Jako podpora chirurgické terapie parodontu je doporučeno podání antibiotik, konkrétně minocyklinu, který také brzdí aktivitu již zmíněné kolagenázy;“ [21]. R. Slezák v publikaci „Praktická parodontologie“ obviňuje ze zvýšené prevalence parodontopatií u diabetiků zejména nedostatek času vážně nemocných pacientů a jejich nezájem o terapii život neohrožujících stavů [58].
V knize „Základy ústní a čelistní chirurgie“ J. Pazdery jsou stručně zmíněny zásady a možné komplikace ošetřování pacientů diabetiků. Antibiotická profylaxe před chirurgickými výkony se doporučuje u pacientů s hodnotou glykémie 10 mmol/l a vyšší. Z klinických symptomů jsou zmíněny obtížně léčitelné parodontitidy, hyperplazie slinných žláz (diabetická sialóza), xerostomie jako důsledek dehydratace a zvýšená vnímavost k infekcím [48]. Otázka možnosti implantologické léčby (samozřejmě v dospělém věku) je formulována v monografii A. Šimůnka „Dentální implantologie“. Dekompenzovaný diabetes je absolutní kontraindikací, u kompenzovaného pacienta je implantace s jistým rizikem možná, terapie inzulinem a juvenilní diabetes jsou však považovány za přitěžující okolnosti při rozhodování o vhodnosti zavedení implantátu [61].
I v Kilianově knize „Prevence ve stomatologii“ je diabetu věnována kapitola. Jako typické projevy onemocnění v dutině ústní autor uvádí xerostomii, pálení a suchost jazyka a nebolestivé zduření příušních žláz. Vyšší vnímavost k infekci a zhoršená hojivost je připisována snížené fagocytární schopnosti granulocytů a mikroangiopatii. Mezi pravidly ošetřování diabetiků autor uvádí užití lokálních anestetik s nižší než 4% koncentrací a bez vazokonstrikční přísady. Adrenalin (jeden z antagonistů inzulinu) sice zvyšuje glykémii pouze nevýznamně, zato hrozí vznik nekrózy z důvodu ischemie tkáně, zejména po vpichu na tvrdé patro. Antibiotická profylaxe se v knize doporučuje u všech typů diabetu, stejně jako včasná léčba vysokými dávkami antibiotik v případě zánětu v orofaciální oblasti [28].
Obsáhle a přehledně je zpracována kapitola o diabetu ve velmi aktuální knize „Rukovět zubního lékaře – pacient se zdravotním rizikem“ (R. Houba, J. Zemen, V. Bartáková), některá uvedená tvrzení nejsou ovšem podle našeho názoru dosud zcela jednoznačně prokázána. Mezi orofaciálními klinickými příznaky jsou jmenovány následující: těžká marginální parodontitida, zejména u diabetu 1. typu, souvislost mezi závažností parodontitidy a kompenzací či výskytem komplikací diabetu a zpětné negativní ovlivnění základního onemocnění probíhající parodontitidou, snížená ústní hygiena, hyposalivace a související atrofie sliznice a jejich následky pro ošetření snímatelnými náhradami. Dalšími příznaky jsou stomatodynie, glosodynie, poruchy chuti, neuralgie n. V., periferní paréza n. VII., kandidóza v souvislosti se zvýšenou hladinou glukózy ve slině, vyšší výskyt kazů blízkých dřeni, vyšší výskyt zubů s apikální parodontitidou (tedy vyšší riziko neúspěchu endodontické léčby), v závislosti na kompenzaci i nekonstantní symetrické recidivující zduření parotid na podkladě sialózy a acetonový foetor ex ore. Dále autoři obsáhle popisují rizika, komplikace a opatření v zubní péči. Za rizikovější skupinu považují diabetiky 1. typu. Autoři mimo jiné uvádějí zhoršené hojení ran, snazší šíření infekce v dutině ústní a až tři dny přetrvávající bakteriémii po chirurgickém výkonu v souvislosti s mírou kompenzace diabetu. V souvislosti s užitím lokálních anestetik jsou autoři shovívavější než Kilian – vedle anestetik bez adrenalinu doporučuje i anestetika s nízkým obsahem adrenalinu (1 : 200 000) v maximální dávce do šesti mililitrů. U pacientů léčených inzulinem je podle autora nutné profylaktické i terapeutické zajištění všech chirurgických výkonů antibiotiky a v případě rozvíjejícího se odontogenního zánětu navrhuje léčbu kombinací běžného širokospektrého antibiotika s metronidazolem. Implantologická léčba diabetiků 1. typu se nedoporučuje [22].
První díl „Stomatologie“ J. Šedého také zmiňuje některé souvislosti diabetu s dutinou ústní, více podrobností autor slibuje v plánovaném IV. díle své monografie. Uváděné informace se z velké části shodují s výše zmíněnými z knihy R. Houby a kol., text je ovšem hůře přehledný. U pacientů léčených inzulinem autor doporučuje podat antibiotickou profylaxi chirurgických výkonů, nutnost antibiotické terapie není zmíněna [60].
JEDNOTLIVÉ ASPEKTY ORÁLNÍHO ZDRAVÍ PODLE VÝSLEDKŮ STUDIÍ
Gingivitida, zubní plak, zubní kámen, parodontitida
Převážná většina doposud publikovaných studií se shoduje, že výskyt chronické gingivitidy je u pacientů s diabetem 1. typu podstatně vyšší než u zdravé populace a zároveň stoupá s věkem. Ve skupině 5–9letých diabetických dětí byl průměrný index zánětu gingivy (nabývající hodnot 0–3) 1,54 ± 0,5, v kontrolní skupině 1,14 ± 0,5, ve skupině 10–14letých diabetických dětí 1,98 ± 0,6, v kontrolní skupině 1,17 ± 0,5 [47]. Ve švýcarské klinické studii hodnotící experimentální gingivitidu, navozenou třítýdenním vynecháním hygieny, nebyl zjištěn rozdíl v hodnotě plak indexu či v bakteriálním složení plaku mezi diabetiky 1. typu a kontrolní zdravou skupinou, ale diabetici reagovali na iritaci plakem časnějším a těžším zánětem gingivy, což odpovídalo signifikantně vyšší hladině některých prozánětlivých biomarkerů v gingivální tekutině [53, 54]. Jiný výzkum uvádí asi 21% prevalenci gingivitidy a přibližně 6% prevalenci parodontitidy u rozsáhlé skupiny brazilských dětských diabetiků s průměrným věkem 13 ± 3,5 roku [68]. Skupina litevských dětských diabetiků ve věku 10–15 let vykazovala prevalenci gingivitidy v 27 % proti 13 % v kontrolní skupině [55]. Podobně indexy kvantifikující výskyt zubního plaku a zubního kamene vycházejí téměř ve všech studiích odlišně pro diabetickou a zdravou skupinu s vyšším výskytem zubního plaku [15, 34] a s vyšší a časnější tvorbou zubního kamene u diabetických dětí, signifikantní rozdíl mezi skupinami se objevuje v období puberty [47, 55].
Parodontitida není součástí klinické symptomatologie kterékoli formy diabetes mellitus, přesto se můžeme setkat s označením „šestá chronická komplikace diabetu“ (mezi pět typických patří retinopatie, nefropatie, polyneuropatie, makroangiopatie – ateroskleróza a syndrom diabetické nohy). Bylo jednoznačně potvrzeno, že jedinci trpící diabetem mají asi trojnásobně zvýšené riziko vzniku a vývoje parodontitidy – diabetes je označován za predisponující faktor [50]. K rozvoji parodontitidy dochází u diabetiků v nižších věkových kategoriích než u celkově zdravé populace [16, 66]. U dětských diabetiků začíná destrukce parodontu obvykle v období adolescence [24, 34], někdy i dříve [33]. Byl prokázán vztah mezi nedostatečnou kompenzací základního onemocnění (vyšší hodnota HbA1c) a výskytem diabetických komplikací ke vzniku a rozvoji parodontitidy, a to i u dětských diabetiků 1. typu [16, 50, 52, 68]. Některé studie uvádějí i souvislost mezi délkou trvání diabetu a závažností parodontitidy [66, 68]. Na druhou stranu byl prokázán negativní vliv probíhající zánětlivé parodontitidy na hodnoty glykémie, kdy vysvětlením je zvýšení inzulinové rezistence tkání působením systémových mediátorů zánětu [50]. V posledních letech byla potvrzena i logická teorie o zlepšení metabolické kontroly diabetu terapií parodontitidy [50], přestože některé dřívější studie ji nepodporují [35, 52, 65]. Podle aktuálních klinických studií klesla díky úspěšné terapii parodontitidy hodnota HbA1c (reprezentující dlouhodobou kompenzaci diabetu) o 0,4 % [50], úspěchu bylo ale dosaženo spíše u pa-cientů s diabetem 2. typu [8].
Na vzniku a vývoji parodontitidy se uplatňuje patrně diabetická mikroangiopatie, narušená imunitní odpověď, a tedy nižší rezistence diabetiků k infekcím, odlišná mikroflóra dutiny ústní a poruchy metabolismu kolagenu [24]. In vitro byl prokázán i přímý negativní vliv hyperglykémie a hypoglykémie na buňky závěsného aparátu zubů, přičemž hyperglykémie působí negativně i nepřímo, stimulací buněk imunitního systému k uvolňování zánětlivých cytokinů [46]. V poslední době vzniklo množství studií na téma biochemických principů poškození parodontu při diabetu, jejich interpretace však přesahuje rámec tohoto sdělení.
Zubní kaz
V otázce výskytu zubního kazu nedochází mezi studiemi ke shodě. Zde je namístě připomenout, že zubní kaz je multifaktoriální onemocnění a zatímco některé ověřené faktory hovoří pro vyšší riziko výskytu kazu při onemocnění diabetem 1. typu, jiné naopak riziko vzniku kazu snižují.
Ke vzniku zubního kazu je kromě tvrdých zubních tkání zapotřebí přítomnosti kariogenních bakterií v dutině ústní, přívodu fermentovatelných sacharidů jako výživového substrátu pro kariogenní bakterie a dostatečného času pro tvorbu zralého plaku a vznik zubního kazu. Hlavním obranným mechanismem proti vzniku zubního kazu je slina a nelze nezmínit význam hygieny dutiny ústní (četnost a důkladnost odstraňování plaku ovlivní faktor času) a příjmu sloučenin fluoru. Z odborných studií vyplývá, že:
- množství kariogenních bakterií, zejména Streptococcus mutans, je u diabetické skupiny vyšší a podíl jedinců s vysokými hladinami kariogenních bakterií (zejména Streptococcus mutans) je v diabetické skupině vyšší (viz odst. Mikroflóra dutiny ústní);
- podle výživových doporučení by strava diabetických dětí měla optimálně obsahovat málo jednoduchých sacharidů (zejména tzv. vnějších sacharidů – angl. extrinsic sugars, které jsou do potravin přidávány; příjem tzv. vnitřních sacharidů – angl. intrinsic sugars, obsažených převážně v ovoci a zelenině, není třeba omezovat) a frekvence příjmu potravy by měla být proti zdravým vrstevníkům vyšší, zde je ovšem nutné zvážit míru compliance pacientů (viz odst. Strava);
- slina diabetiků vykazuje kvantitativní i kvalitativní změny (viz odst. Slina);
- hygiena a edukace je u diabetické a zdravé skupiny podle většiny studií podobná (viz odst. Hygiena dutiny ústní).
Mezi studie prokazující menší výskyt zubního kazu diabetických dětí proti zdravým vrstevníkům patří Orbakova studie, která zároveň udává vyšší incidenci zubního kazu stálých zubů u špatně kompenzovaných dětí [47]. Rozsáhlá Lalova studie udává menší výskyt zubního kazu dočasných zubů u diabetických dětí proti kontrolní skupině [32]. Ve studii autorky Siudikiene s dětmi ve věku 10–15 let byla incidence zubního kazu za dva roky sledování stejná v obou skupinách [57] a v rozsáhlé studii Lally byl rovněž výskyt kazu u obou dětských skupin stejný [34]. Ke stejnému závěru došli i autoři aktuálních studií z Brazílie, Egypta a Belgie, kde skupiny pacientů tvořilo shodně asi 50 diabetických dětí [5, 19, 63]. Opačných výsledků bylo dosaženo např. ve studii Mirallese, ovšem šlo o studii s dospělými diabetiky 1. typu [41]. V dětské populaci potom vyšší kazivost u diabetiků naznačují nedávné výzkumy z Kuvajtu, Indie a Portorika [1, 37, 51]. Množství v nedávné době publikovaných lokálních studií potvrzuje aktuálnost tohoto tématu.
Hledisko významu kompenzace diabetu bylo částečně potvrzeno ve studii autorky Siudikiene, kde byl porovnáván výskyt zubního kazu a množství Streptococcus mutans u dětských diabetiků s dobrou a špatnou metabolickou kontrolou podle hodnot HbA1c [56].
Studie kvantifikující výskyt zubního kazu indexem kpe a KPE ukazuje často nesignifikantní rozdíl mezi skupinami [14], dílčí komponenty indexu však naznačují vyšší výskyt kazu u kontrolní skupiny, více výplní u diabetiků a rovněž více extrahovaných zubů u diabetiků [15, 40, 47].
Ve studiích na dospělých diabeticích 1. typu také nebylo dosaženo shody z hlediska výskytu zubního kazu, některé studie udávají vyšší výskyt krčkových a aproximálních kazů u diabetiků event. kazů kořene, což se uvádí v souvislosti s vyšším obsahem glukózy ve slině a v sulkulární tekutině [14, 43].
Slina
Diskutuje se jak o změnách kvantitativních, tak kvalitativních. Udává se snížení sekrece sliny, zejména nestimulované. Podle studie Moreiry byla nestimulovaná sekrece sliny u dětských diabetiků 0,15 ± 0,1ml/min. a u kontrolní skupiny 0,36 ± 0,2 ml/min., u stimulované sekrece sliny nebyl rozdíl signifikantní [45]. Podobného výsledku bylo dosaženo i ve studii Lópeze, kde byla nestimulovaná sekrece sliny u dětských diabetiků 0,15 ±0,1 ml za min. a u kontrolní skupiny 0,25 ± 0,1 ml/min. [36]. Snížené množství nestimulované i stimulované sliny u dětských diabetiků prokázala Siudikiene [57]. Z kvalitativních parametrů je nutné zmínit nižší pufrovací kapacitu a nižší pH sliny (pH sliny dětských diabetiků 6,0 ± 0,8 proti 7,0 ± 0,6 u kontrolní skupiny) [45], dále vyšší viskozitu sliny, vyšší obsah sacharidů, glukózy a celkového proteinu ve slině [36, 57], vyšší obsah protilátek IgA a IgG [25, 57, 64], ale nižší obsah bílkovin s antimikrobiálními vlastnostmi – lyzozymu a laktoferinu [69]. V otázce obsahu vápenatých iontů nejsou studie jednotné – některé udávají vyšší obsah [45] a jím zdůvodňují i větší a časnější tvorbu zubního kamene, jiné naopak nižší obsah ve slině diabetických dětí [36].
Podle výzkumu autorky Siudikiene byla mezi diabetickými dětmi prokázána souvislost mezi incidencí zubního kazu a obsahem glukózy ve slině [57].
Mikroflóra dutiny ústní
Odlišné mikrobiální osídlení dutiny ústní u diabetiků a zdravých jedinců může mít zásadní vliv na výskyt parodontopatií i zubního kazu jakožto onemocnění způsobených bakteriemi.
Je potvrzeno, že zastoupené druhy parodontálních patogenů, jejich množství, lokalita a doba výskytu se u diabetické a zdravé populace liší [66], což bylo prokázáno i u dětských diabetiků v období puberty [15, 16]. Konkrétní mikrobiologické nálezy parodontálních patogenů přesahují rámec tohoto sdělení.
V otázce množství kariogenních mikroorganismů nepanuje mezi studiemi jednota. Podle některých bylo množství Streptococcus mutans a laktobacilů shodné u diabetické a zdravé skupiny [19, 57, 66], podle jiných byl výskyt kariogenních bakterií u diabetiků vyšší, ale tento rozdíl nebyl signifikantní a podíl diabetiků s vysokými hladinami Streptococcus mutans ve slinách byl signifikantně vyšší proti kontrolní skupině [14]. Podle mikrobiologické studie Duškové byl signifikantní rozdíl v množství S. mutans v subgingiválním plaku v neprospěch diabetické skupiny dětí [15].
Frekvence výskytu kvasinek v dutině ústní byla podle některých studií shodná [19, 57], podle některých větší u diabetických dětí [56]. Podle studie Duškové byla Candida sp. izolována u 43 % diabetických dětí a byla zjištěna korelace mezi přítomností kvasinek a kompenzací diabetu [17, 18]. V dutině ústní dospělých diabetiků 1. typu bylo potvrzeno rozmanitější zastoupení druhů kvasinek, kdy kromě nejčastější C. albicans se ve větší míře vyskytovaly i další druhy kandid. U pacientů s diabetem byly také signifikantně častěji zachyceny mutace kandid s rezistencí k běžným antimykotikům [2, 7].
K vyslovení jednoznačných závěrů o výskytu kariogenních mikroorganismů a kvasinek by bylo zapotřebí dalších mikrobiologických studií na dětské diabetické populaci.
Strava
Doporučený jídelníček pro děti s DM 1. typu se prakticky shoduje s pravidly racionální výživy. Měl by být omezen příjem tuků a v některých případech i bílkovin (u pacientů s nefropatií), proti tomu se v aktuálních doporučeních zvyšuje procento sacharidů, které by měly tvořit 50–60 % kalorického příjmu. Většinu by měly zastupovat složené sacharidy, škroby a vláknina, sacharóza (cukr řepný) se povoluje do dávky 30 g/den. Vynechány by měly být potraviny a nápoje s vysokou koncentrací jednoduchých sacharidů, které významně ovlivňují hodnotu postprandiální glykémie. Kvůli tomuto efektu jsou ovšem doporučeny jako „terapie“ u hypoglykemických stavů (četnost příjmu těchto „záchran“ může být vysoká, u některých hůře kompenzovaných dětí i několikrát denně, často i v nočních hodinách). Od konzumace náhradních sladidel a dia výrobků u dětí se dnes spíše upouští [49].
Pokud jde o četnost příjmu potravy, záleží do určité míry na typu terapie – zda pacient k aplikaci inzulinu užívá pero (a jaký má inzulinový režim), či pumpu. Obecně je ovšem četnost příjmu potravy u diabetiků vyšší, typicky se doporučuje šest jídel denně [23, 49].
Otázka compliance v oblasti výživy je však zejména u dospívajících pacientů sporná, přibližně polovina pacientů v tomto věku je považována za non-complying [18].
Hygiena dutiny ústní
Hygiena a edukace je u diabetické a zdravé skupiny dětí podobná [14, 55], event. některé studie hovoří ve prospěch diabetické skupiny [4].
Byla prokázána účinnost motivace dětí s diabetem k péči o chrup – hodnoty indexu zánětu gingivy a indexu kvantifikujícího výskyt zubního plaku po dvou letech motivační intervence signifikantně klesly [17].
Prekancerózy a tumory v dutině ústní
Některé studie dokazují, že diabetes u dospělých pacientů je rizikovým faktorem vzniku leukoplakií. Orální leukoplakie byla diagnostikována u 6,2 % dospělých diabetiků (1. a 2. typu) proti 2,2 % pacientů z kontrolní nediabetické skupiny, u obou skupin byli častěji postiženi kuřáci [3]. Výskyt prekanceróz dutiny ústní byl u diabetické populace (1. a 2. typu) rovněž signifikantně vyšší – 8,0 % versus 3,2 % [67]. Dále v retrospektivní studii pacientů s orálními malignitami bylo prokázáno vyšší procento diabetiků než v celkové populaci (14,6 % pacientů mělo diabetes a 9,7 % porušenou glukózovou toleranci) [67]. Z uvedených studií vyplývá, že diabetes může potencovat negativní účinky kouření na sliznice dutiny ústní a že jej lze považovat za rizikový faktor orálních premalignit a malignit. Význam prevence kouření mládeže s diabetem je tedy i z tohoto důvodu zásadní.
Vývoj a prořezávání zubů
Ohledně zubního věku se výsledky studií významně liší, podle některých je zubní věk diabetických dětí normální, podle některých opožděný a podle jiných urychlený. Studií zabývajících se zubním věkem diabetických dětí, zejména publikovaných po roce 2000, je však obecně velmi málo. Podle Orbaka byl u dětských diabetiků v porovnání se zdravými vrstevníky zubní vývoj před desátým rokem věku urychlen, následně druhá fáze prořezávání byla opožděna a v důsledku toho bylo období mezi ztrátou dočasných zubů a erupcí stálých zubů delší [47]. Lal v rozsáhlé studii s 270 dětskými diabetiky porovnávanými se zdravými vrstevníky naopak prokázal shodný zubní věk ve věkové skupině 6–10 let a urychlený vývoj a prořezávání zubů u diabetiků ve věkové skupině 10–14 let, dále souvislost urychleného prořezávání s gingivitidou a větší odchylky v prořezávání u dívek v obou skupinách. Nebyl prokázán vliv trvání ani kompenzace diabetu na prořezávání zubů [32].
Ztráta zubů
Některé studie s dětskými diabetiky potvrdily více zubů extrahovaných pro kaz (v indexech kpe a KPE) proti kontrolní skupině [47].
Ve studiích na dospělých diabeticích 1. typu nacházíme proti kontrolním skupinám stejného věku více pacientů s částečnou či úplnou ztrátou zubů, roli zde však hraje velké množství dalších faktorů (byla prokázána souvislost se SES, úrovní vzdělání, úrovní hygieny) [44].
Větší ztráta zubů u diabetiků je důsledkem prokázaného častějšího, časnějšího a závažnějšího průběhu parodontitidy (viz výše). Bylo naznačeno i horší hojení periapikálních ložisek po endodontickém ošetření zubů proti kontrolním zdravým pacientům [20]. Dále se pravděpodobně uplatňuje radikálnější sanace ložisek fokální infekce zubními lékaři u celkově nemocných pacientů včetně pacientů s diabetem.
Vliv metabolické kontroly (kompenzace)
O dlouhodobé metabolické kontrole diabetu svědčí zejména hladina glykovaného hemoglobinu HbA1c (pod 7 % značí dobrou kompenzaci v posledních dvou měsících), ale i celková denní dávka inzulinu a kolísání glykémií.
S metabolickou kontrolou diabetu koreluje nejen riziko akutních komplikací, ale i rozvoj chronických diabetických komplikací – u diabetu 1. typu, zejména neuropatie a mikroangiopatie. U špatně kompenzovaných pacientů se snižuje fagocytární schopnost leukocytů a je nepříznivě ovlivněna protilátková i buněčná imunita [26, 49], dochází ke zvýšení rizika bakteriálních infekcí [23].
Vliv kompenzace a výskytu chronických komplikací diabetu na přítomnost parodontopatií byl spolehlivě prokázán [16, 18, 52, 68], na rozdíl od zubního kazu. Některé studie prokázaly pozitivní korelaci mezi hladinou glykovaného hemoglobinu HbA1c a množstvím Streptococcus mutans a rovněž výskytem kandid v dutině ústní [17, 18].
Behaviorální aspekty
Pozitivní korelace mezi metabolickou kontrolou diabetu a výskytem patologií v dutině ústní může kromě objektivních biologických faktorů souviset i s psychologickými rysy jednotlivých pacientů – s jejich uvědomělým chováním a sebepéčí jak v otázce základního onemocnění, tak v otázce péče o dutinu ústní, přičemž příčiny úspěchu nebo neúspěchu jak v otázce metabolické kontroly diabetu, tak orálního zdraví jsou podobné – obojí může pacient z velké míry ovlivnit každodenní pravidelnou a důslednou péčí a starostlivostí. Toto bylo potvrzeno ve studiích se skupinou 149 diabetiků závislých na inzulinu, kde bylo provedeno dotazníkové šetření, klinické zhodnocení orálního zdraví a analýza diabetologických lékařských záznamů pacientů. Konkrétně bylo např. prokázáno, že skupina diabetických pacientů bez projevů gingivitidy měla v 82 % i dobrou metabolickou kontrolu a nižší průměrnou hodnotu HbA1c než skupina diabetických pacientů trpících gingivitidou [30]. Pacienti, kteří udávali vyšší frekvenci čištění zubů a měli nižší hodnoty plak indexu, měli nižší průměrnou hodnotu HbA1c [59]. Na druhou stranu byla prokázána korelace mezi nečištěním mezizubních prostor a nedodržováním instrukcí týkajících se terapie diabetu [30]. Závěry těchto originálních finských studií jsou následující: míra úsilí a vytrvalosti v překonávání překážek („self-efficacy“) koreluje se zdravotním stavem pacientů a je možné ji ovlivnit motivací a instruktáží. Bylo dokázáno, že zlepšení pacientových schopností v oblasti péče o dutinu ústní může zvýšit jeho potenciál zvládnout domácí léčbu diabetu, a naopak. Dále nebyla potvrzena souvislost mezi vnějším či vnitřním lokusem kontroly („locus of control“) a způsobem zdravotně uvědomělého chování a zdravotním stavem v těchto dvou oblastech. Psychologický rys míry sebeúcty („self-esteem“) ovlivňuje jak provádění ústní hygieny, tak pravidelnou fyzickou aktivitu a úspěšné zvládání terapie diabetu inzulinem. Dále byla zjištěna shodná míra přisuzování příčin úspěchu a neúspěchu podle Weinerovy atribuční teorie jak v oblasti orálního zdraví, tak v oblasti diabetu [29, 30, 59]. Platnost těchto závěrů i pro dětskou, a zejména dospívající populaci se dá předpokládat.
ZÁVĚR
Z výsledků dosud publikovaných studií zabývajících se vztahem mezi diabetem 1. typu jako základním onemocněním a stavem dutiny ústní jednoznačně vyplývá potřeba i nadále věnovat tomuto tématu na výzkumném poli mimořádnou pozornost.
Publikace vznikla za podpory grantu PRVOUK 28/LF/6 a SVV 2014.
MDDr. Marta Novotná
Ústav klinické a experimentální stomatologie
1. LF UK a VFN
Karlovo nám. 32
121 11 Praha 2
e-mail: novotna@vus.cz
Sources
1. Akpata, E. S., Alomari, Q., Mojiminiyi, O. A., Al-Sanae, H.: Caries experience among children with type 1 diabetes in Kuwait. Pediatr. Dent., roč. 34, 2012, č. 7, s. 468–472.
2. Al-Attas, S. A., Amro, S. O.: Candidal colonization, strain diversity, and antifungal susceptibility among adult diabetic patients. Ann. Saudi Med., roč. 30, 2010, č. 2, s. 101–108.
3. Albrecht, M., Bánóczy, J., Dinya, E., Tamás, G. Jr.: Occurrence of oral leukoplakia and lichen planus in diabetes mellitus. J. Oral Pathol. Med., roč. 21, 1992, č. 8, s. 364–366.
4. Alves, C., Brandão, M., Andion, J., Menezes, R.: Oral health knowledge and habits in children with type 1 diabetes mellitus. Braz. Dent. J., roč. 20, 2009, č. 1, s. 70–73.
5. Alves, C., Menezes, R., Brandão, M.: Salivary flow and dental caries in Brazilian youth with type 1 diabetes mellitus. Indian J. Dent. Res., roč. 23, 2012, č. 6, s. 758–762.
6. American Diabetes Association: Diagnosis and classification of diabetes mellitus. Diabetes Care, 2012, 35, suppl. 1, s. 64–71.
7. Bremenkamp, R. M., Caris, A. R., Jorge, A. O., Back-Brito, G. N., Mota, A. J., Balducci, I., Brighenti, F. L., Koga-Ito, C. Y.: Prevalence and antifungal resistance profile of Candida spp. oral isolates from patients with type 1 and 2 diabetes mellitus. Arch. Oral Biol., roč. 56, 2011, č. 6, s. 549–555.
8. Calabrese, N., D‘Aiuto, F., Calabrese, A., Patel, K., Calabrese, G., Massi-Benedetti, M.: Effects of periodontal therapy on glucose management in people with diabetes mellitus. Diabetes Metab., roč. 37, 2011, č. 5, s. 456–459.
9. Cameron, A. C., Widmer, R. P.: Handbook of pediatric dentistry, third ed. Mosby Elsevier, 2008, s. 312–313.
10. Cinek, O.: Deskriptivní, analytická a genetická epidemiologie dětského diabetu 1. typu. In Perušičová, J., ed. Diabetologie 2005. Praha, Triton, 2005, s. 121–185.
11. Cinek, O., Lánská, V., Koloušková, S., Šumník, Z., Šnajderová, M., Rønningen, K. S., Vavřinec, J., and Collaborators of the Czech Childhood Diabetes Registry: Type 1 diabetes mellitus in Czech children diagnosed in 1990–1997: a significant increase in incidence and male predominance in the age group 0–4 years. Diabet. Med., roč. 17, 2000, č. 1, s. 64–69.
12. Cinek, O., Šumník, Z., Vavřinec, J.: Dětský diabetes mellitus v České republice: stále více a čím dál dříve. Čas. Lék. čes., roč. 144, 2005, s. 266–271.
13. Dřevínek, P., Šumník, Z., Cinek, O.: Vlivy zevního prostředí v etiopatogenezi dětského diabetes mellitus 1. typu. Diabet. Metab. Endokrin. Výž., roč. 4, 2001, s. 158–164.
14. Dušková, J., Broukal, Z.: Kazivost chrupu a některé indikátory orálního zdraví u pacientů s diabetes mellitus (literární přehled). Čs. Stomat., roč. 95, 1995, č. 5, s. 193–199.
15. Dušková, J., Broukal, Z.: Stav chrupu a mikrobiologické nálezy u dětí s insulin-dependentním diabetes mellitus (IDDM). Čs. Stomat., roč. 96, 1996, č. 4, s. 125–131.
16. Dušková, J., Broukal, Z.: Vztah diabetes mellitus a onemocnění parodontu se zřetelem k mikrobiologickým nálezům v dutině ústní (literární přehled). Čs. Stomat., roč. 92, 1992, č. 6, s. 347–349.
17. Dušková, J., Nováková, K., Broukal, Z., Venháčová, J., Loníková, P.: Účinnost individuální prevence orálních onemocnění u dětí s diabetem – výsledky po třech letech motivační intervence. Diabet. Metab. Endokrin. Výž., roč. 3, 2000, suppl. 1, s. 9–10.
18. Dušková, J., Nováková, K., Venháčová, J., Broukal, Z., Průšová, D., Szotkowská, J: Orální zdraví u dětí s diabetem a úspěšnost individuální prevence (výsledky tříleté klinické studie). Čes.-slov. Pediat., roč. 55, 2000, č. 12, s. 772–776.
19. El-Tekeya, M., El Tantawi, M., Fetouh, H., Mowafy, E., Abo Khedr, N.: Caries risk indicators in children with type 1 diabetes mellitus in relation to metabolit control. Pediatr. Dent., roč. 34, 2012, 7, s. 510–516.
20. Fouad, A. F.: Diabetes mellitus as a modulating factor of endodontic infections. J. Dent. Educ., roč. 67, 2003, 4, s. 459–467.
21. Hellwig, E., Klimek, J., Attin, T.: Záchovná stomatologie a parodontologie. 1. čes. vyd. Praha, Grada, 2003, s. 263, 315.
22. Houba, R., Zemen, J., Bartáková, V.: Rukověť zubního lékaře, pacient se zdravotním rizikem. 2. vyd., Praha, Česká stomatologická komora, 2012, s. 57–60.
23. Hrodek, O., Vavřinec, J., et al.: Pediatrie. 1. vyd. Praha, Galén, 2002, s. 355–368.
24. Iughetti, L., Marino, R., Bertolani, M. F., Bernasconi, S.: Oral health in children and adolescents with IDDM – a review. J. Pediatr. Endocrinol. Metab., roč. 12, 1999, (5 Suppl. 2), s. 603–610.
25. Javed, F., Sundin, U., Altamash, M., Klinge, B., Engström, P. E.: Self-perceived oral health and salivary proteins in children with type 1 diabetes. J. Oral. Rehabil., roč. 36, 2009, č. 1, s. 39–44.
26. Jirkovská, A., Dušková, J.: Doporučení diabetologa pro stomatologickou péči o diabetiky. Čs. Stomat., 97, 1997, č. 4, s. 183–186.
27. Karvonen, M., Viik-Kajander, M., Moltchanova, E., Libman, I., LaPorte, R., Tuomilehto, J.: Incidence of childhood type 1 diabetes worldwide. Diabetes Mondiale (DiaMond) Project Group. Diabetes Care, roč. 23, 2000, č, 10, s. 1516–1526.
28. Kilian, J., et al.: Prevence ve stomatologii. 1. vyd. Praha, Galén, 1999, s. 175–176.
29. Kneckt, M. C., Keinänen-Kiukaanniemi, S. M., Knuuttila, M. L., Syrjälä, A. M.: Self-esteem as a characteristic of adherence to diabetes and dental self-care regimens. J. Clin. Periodontol., roč. 28, 2001, č. 2, s. 175–180.
30. Kneckt, M. C., Syrjälä, A. M., Knuuttila, M. L.: Attributions to dental and diabetes health outcomes. J. Clin. Periodontol., roč. 27, 2000, č. 3, s. 205–211.
31. Komínek, J.: Dětská stomatologie : učebnice pro lékařské fakulty. 1. vyd. Praha, Avicenum, 1988, s. 291.
32. Lal, S., Cheng, B., Kaplan, S., Softness, B., Greenberg, E., Goland, R. S., Lalla, E., Lamster, I. B.: Accelerated tooth eruption in children with diabetes mellitus. Pediatrics, roč. 121, 2008, č. 5, s. 1139–1143.
33. Lalla, E., Cheng, B., Lal, S., Kaplan, S., Softness, B., Greenberg, E., Goland, R. S., Lamster, I. B.: Diabetes mellitus promotes periodontal destruction in children. J. Clin. Periodontol., roč. 34, 2007, č. 4, s. 294–298.
34. Lalla, E., Cheng, B., Lal, S., Tucker, S., Greenberg, E., Goland, R. S., Lamster, I. B.: Periodontal changes in children and adolescents with diabetes: a case-control study. Diabetes Care, roč. 29, 2006, č. 2, s. 295–299.
35. Llambés, F., Silvestre, F. J., Hernández-Mijares, A., Guiha, R., Caffesse, R.: The effect of periodontal treatment on metabolic control of type 1 diabetes mellitus. Clin. Oral. Investig., roč. 12, 2008, č. 4, s. 337–343.
36. López, M. E., Colloca, M. E., Páez, R. G., Schallmach, J. N., Koss, M. A., Chervonagura, A.: Salivary characteristics of diabetic children. Braz. Dent. J., roč. 14, 2003, č. 1, s. 26–31.
37. López del Valle, L. M., Ocasio-López, C.: Comparing the oral health status of diabetic and non-diabetic children from Puerto Rico: a case-control pilot study. P. R. Health Sci. J., roč. 30, 2011, č. 3, s. 123–127.
38. Mazánek, J., Urban, F., a kol.: Stomatologické repetitorium. 1. vyd. Praha, Grada Publishing, 2003, č. 179.
39. Merglová, V., Ivančaková, R.: Zubní kaz a jeho prevence v časném dětském věku. 1. vyd. Praha, Havlíček Brain Team, 2009, s. 38, 70, 75, 77.
40. Miko, S., Ambrus, S. J., Sahafian, S., Dinya, E., Tamas, G., Albrecht, M. G.: Dental caries and adolescents with type 1 diabetes. Br. Dent. J., roč. 208, 2010, č. 6, s. E12.
41. Miralles, L., Silvestre, F. J., Hernández-Mijares, A., Bautista, D., Llambes, F., Grau, D.: Dental caries in type 1 diabetics: influence of systemic factors of the disease upon the development of dental caries. Med. Oral Patol. Oral Cir. Bucal., roč. 11, 2006, č. 3, s. 256–260.
42. MKN – 10: Mezinárodní klasifikace nemocí a přidružených zdravotních problémů: desátá revize, aktualizovaná verze k 1. 1. 2013. ISBN 92 4 154649 2.
43. Moore, P. A., Weyant, R. J., Etzel, K. R., Guggenheimer, J., Mongelluzzo, M. B., Myers, D. E., Rossie, K., Hubar, H., Block, H. M., Orchard, T.: Type 1 diabetes mellitus and oral health: assessment of coronal and root caries. Community Dent. Oral Epidemiol., roč. 29, 2001, č. 3, s. 183–194.
44. Moore, P. A., Weyant, R. J., Mongelluzzo, M. B., Myers, D. E., Rossie, K., Guggenheimer, J., Hubar, H., Block, H. M., Orchard, T.: Type 1 diabetes mellitus and oral health: assessment of tooth loss and edentulism. J. Public Health Dent., roč. 58, 1998, 2, s. 135–142.
45. Moreira, A. R., Passos, I. A., Sampaio, F. C., Soares, M. S., Oliveira, R. J.: Flow rate, pH and calcium concentration of saliva of children and adolescents with type 1 diabetes mellitus. Braz. J. Med. Biol. Res., roč. 42, 2009, č. 8, s. 707–711.
46. Nishimura, F., Takahashi, K., Kurihara, M., Takashiba, S., Murayama, Y.: Periodontal disease as a complication of diabetes mellitus. Ann. Periodontol., roč. 3, 1998, č. 1, s. 20–29.
47. Orbak, R., Simsek, S., Orbak, Z., Kavrut, F., Colak, M.: The influence of type 1 diabetes mellitus on dentition and oral health in children and adolescents. Yonsei Med J., roč. 49, 2008, č. 3, s. 357–365.
48. Pazdera, J.: Základy ústní a čelistní chirurgie. 2. vyd. Olomouc, Univerzita Palackého, 2011, s. 295.
49. Pelikánová, T.: Diabetologie a vybrané kapitoly z metabolismu. 1. vyd. Praha, Triton, 2003, s. 15–93.
50. Preshaw, P. M., Alba, A. L., Herrera, D., Jepsen, S., Konstantinidis, A., Makrilakis, K., Taylor, R.: Periodontitis and diabetes: a two-way relationship. Diabetologia, roč. 55, 2012, č. 1, s. 21–31.
51. Rai, K., Hegde, A. M., Kamath, A., Shetty, S.: Dental caries and salivary alterations in type 1 diabetes. J. Clin. Pediatr. Dent., roč. 36, 2011, č. 2, s. 181–184.
52. Salvi, G. E., Carollo-Bittel, B., Lang, N. P.: Effects of diabetes mellitus on periodontal and peri-implant conditions: update on associations and risks. J. Clin. Periodontol., roč. 35, 2008, 8 Suppl., s. 398–409.
53. Salvi, G. E., Franco, L. M., Braun, T. M., Lee, A., Persson, G. R., Lang, N. P., Giannobile, W. V.: Pro-inflammatory biomarkers during experimental gingivitis in patients with type 1 diabetes mellitus: a proof-of-concept study. J. Clin. Periodontol., roč. 37, 2010, č. 1, s. 9–16.
54. Salvi, G. E., Kandylaki, M., Troendle, A., Persson, G. R., Lang, N. P.: Experimental gingivitis in type 1 diabetics: a controlled clinical and microbiological study. J. Clin. Periodontol., roč. 32, 2005, č. 3, s. 310–316.
55. Siudikiene, J., Maciulskiene, V., Dobrovolskiene, R., Nedzelskiene, I.: Oral hygiene in children with type I diabetes mellitus. Stomatologija, roč. 7, 2005, č. 1, s. 24–27.
56. Siudikiene, J., Machiulskiene, V., Nyvad, B., Tenovuo, J., Nedzelskiene, I.: Dental caries and salivary status in children with type 1 diabetes mellitus, related to the metabolic control of the disease. Eur. J. Oral Sci., roč. 114, 2006, č. 1, s. 8–14.
57. Siudikiene, J., Machiulskiene, V., Nyvad, B., Tenovuo, J., Nedzelskiene, I.: Dental caries increments and related factors in children with type 1 diabetes mellitus. Caries Res., roč. 42, 2008, č. 5, s. 354–362.
58. Slezák, R.: Praktická parodontologie. 1. vyd. Praha, Quintessenz, cop., 1995, s. 36.
59. Syrjälä, A. M., Kneckt, M. C., Knuuttila, M. L.: Dental self-efficacy as a determinant to oral health behaviour, oral hygiene and HbA1c level among diabetic patients. J. Clin. Periodontol., roč. 26, 1999, č. 9, s. 616–621.
60. Šedý, J.: Stomatologie I. 1. vyd. Praha, Triton, 2012, s. 942–943.
61. Šimůnek, A., a kol.: Dentální implantologie. 1. vyd. Hradec Králové, Nucleus, 2001, s. 57–58.
62. Škrha, J., et al.: Diabetologie. 1. vyd. Praha, Galén, 2009, s. 3–10, 345–350, 373.
63. Tagelsir, A., Cauwels, R., van Aken, S., Vanobbergen, J., Martens, L. C.: Dental caries and dental care level (restorative index) in children with diabetes mellitus type 1. Int. J. Paediatr. Dent., roč. 21, 2011, č. 1, s. 13–22.
64. Tenovuo, J., Lehtonen, O. P., Viikari, J., Larjava, H., Vilja, P., Tuohimaa, P.: Immunoglobulins and innate antimicrobial factors in whole saliva of patients with insulin-dependent diabetes mellitus. J. Dent. Res., roč. 65, 1986, č. 1, s. 62–66.
65. Tervonen, T., Lamminsalo, S., Hiltunen, L., Raunio, T., Knuuttila, M.: Resolution of periodontal inflammation does not guarantee improved glycemic control in type 1 diabetic subjects. J. Clin. Periodontol., roč 36, 2009, č. 1, s. 51–57.
66. Thorstensson, H.: Periodontal disease in adult insulin-dependent diabetics. Swed. Dent. J., Suppl., roč, 107, 1995, s. 1–68.
67. Ujpál, M., Matos, O., Bíbok, G., Somogyi, A., Szabó, G., Suba, Z.: Diabetes and oral tumors in Hungary: epidemiological correlations. Diabetes Care, roč. 27, 2004, č. 3, s. 770–774.
68. Xavier, A. C., Silva, I. N., Costa, F. de, O., Corrêa, D. S.: Pe-riodontal status in children and adolescents with type 1 diabetes mellitus. Arq. Bras. Endocrinol. Metabol., roč. 53, 2009, č. 3, s. 348–354.
69. Zalewska, A., Knaś, M., Kuźmiuk, A., Waszkiewicz, N., Niczyporuk, M., Waszkiel, D., Zwierz, K.: Salivary innate defense system in type 1 diabetes mellitus in children with mixed and permanent dentition. Acta Odontol. Scand., roč 28, 2013, č. 2.
Labels
Maxillofacial surgery Orthodontics Dental medicineArticle was published in
Czech Dental Journal

2014 Issue 4
- What Effect Can Be Expected from Limosilactobacillus reuteri in Mucositis and Peri-Implantitis?
- The Importance of Limosilactobacillus reuteri in Administration to Diabetics with Gingivitis
-
All articles in this issue
- Impact of Inhalation of Factory-Prepared Equimolar Mixture Nitrous Oxide/Oxygen during Dental Setting on Children´s Behavior
- Oral Health in Children with Type 1 Diabetes Mellitus
- Orofacial Injuries in Children of Primary Schools in Pilsen
- Resorption of Root Apex during Orthodontic Tooth Intrusion Using Light and Heavy Forces
- Czech Dental Journal
- Journal archive
- Current issue
- About the journal
Most read in this issue
- Oral Health in Children with Type 1 Diabetes Mellitus
- Resorption of Root Apex during Orthodontic Tooth Intrusion Using Light and Heavy Forces
- Orofacial Injuries in Children of Primary Schools in Pilsen
- Impact of Inhalation of Factory-Prepared Equimolar Mixture Nitrous Oxide/Oxygen during Dental Setting on Children´s Behavior
