Lichen sclerosus. Souborný článek
Lichen Sclerosus. Review
Lichen sclerosus is a chronic inflammatory skin disease affecting children and adults, mostly women, leading to atrophy of the epidermis, fibrosis and scarring, often accompanied by pruritus. It most often affects the anogenital area, where it causes functional impairment and is associated with an increased risk of vulvar skin cancer, however it can also occur in other localizations. The pathogenesis of the disease is unclear. Various factors are considered, including genetic predisposition and local irritation. The autoimmune nature of the disease, mediated by Th1 cell cytokines, accompanied by the increased expression of microRNA-155 and the production of antibodies to extracellular matrix glycoprotein 1, is most commonly proposed. The diagnosis is usually clinical, biopsy is mostly not necessary. The treatment of choice are strong topical corticosteroids (clobetasol), circumcision is often curative in men. For more extensive skin involvement, application of phototherapy is possible (especially UVA1, less UVB311), rarely systemic therapy with methotrexate and corticosteroids is used. Due to the chronic nature of the disease and the possible development of malignancy, long-term follow-up of patients is recommended.
Keywords:
lichen sclerosus – Pathogenesis – diagnosis – clinical manifestation – therapy – follow–up
Authors:
J. Štork
Authors‘ workplace:
Dermatovenerologická klinika 1. LF UK a VFN přednosta prof. MUDr. Jiří Štork, CSc.
Published in:
Čes-slov Derm, 95, 2020, No. 6, p. 195-205
Category:
Reviews
Overview
Lichen sclerosus je chronické kožní zánětlivé onemocnění postihující děti i dospělé, převážně ženy. Nemoc vede k atrofii epidermis, fibróze a jizvení a je často provázená pruritem. Nejčastěji postihuje oblast anogenitální, kde často působí poruchy funkce a je spojeno se zvýšeným rizikem vzniku karcinomu kůže vulvy, může se však vyskytovat i v jiných lokalizacích. Patogeneze nemoci je nejasná. Uplatňují se různé faktory včetně genetické predispozice a lokální iritace. Nejčastěji se zvažuje autoimunitní charakter nemoci zprostředkované cytokiny Th1 buněk, provázené zvýšenou expresí microRNA-155 a tvorbou protilátek proti glykoproteinu 1 extracellulární matrix. Diagnóza je většinou klinická, biopsie zpravidla není nutná. Lékem volby jsou velmi silné lokální kortikosteroidy (clobetasol), u mužů je často kurativní cirkumcize. U rozsáhlejšího postižení je možná aplikace fototerapie (zejména UVA1, méně UVB311), výjimečně se uplatňuje systémová terapie metotrexátem a kortikoidy. Vzhledem k chronickému charakteru onemocnění a možnému vzniku malignity je vhodné dlouhodobé sledování nemocných.
Klíčová slova:
lichen sclerosus – patogeneze – diagnóza – klinický obraz – léčba – sledování
ÚVOD
Lichen sclerosus (LS) je chronické, recidivující, kožní zánětlivé onemocnění, které může vést ke vzniku atrofie, jizvení, poruchám funkce v oblasti genitálu, se zvýšeným rizikem vzniku karcinomu vulvy. Rozlišují se dvě základní formy nemoci. Nejčastější je forma nogenitální, méně častá je forma extragenitální, vzácně postihující i sliznici, popisovány jsou i formy smíšené. V minulosti užívaná synonyma označující toto onemocnění (Lichen sclerosus et atrophicus, Kraurosis vulvae/penis, Balanitis xerotica obliterans, Vulvární dystrofie, „white spot disease“) jsou nyní nahrazena souhrnným termínem lichen sclerosus [14, 18]. Jedná se o onemocnění, které je v oblasti zájmu různých oborů. V Německu (v Bádensko-Württembersku v roce 2014) kód pro LS L 90.0 nejčastěji vykázali gynekologové v 69 %, dermatovenerologové ve 14 %, ve 12 % praktičtí lékaři a v 5 % urologové [27]. Protože toto onemocnění ohrožuje nemocné závažným funkčním postižením, výrazným snížením kvality života, vznikem malignity a současně bývá diagnostikováno s několikaletým zpožděním, kdy dojde k již ireverzibilním změnám, předkládáme přehled současných poznatků ke zvýšení povědomí o této chorobě [28, 31].
EPIDEMIOLOGIE
LS postihuje muže i ženy v poměru 1 : 3–10. Přehledná práce hodnotící 4 516 publikovaných případů LS u dětí udává poměr 1,7 : 1,0 naznačující, že výskyt u chlapců je v dermatologické literatuře podhodnocen [2]. Onemocnění se objevuje v kterémkoliv věku s vrcholy vzniku u prepubertálních dětí a u postmenopauzálních žen. Prevalence není přesně známa, udávaný výskyt je nejspíše podhodnocený. Odhady udávají, že LS činí v dermatologickém veřejném zařízení 0,1–0,3 % všech pacientů [60], vulvární LS nemocných v gynekologické praxi 1,7 % [16] u premenarcheálních dívek byl pozorován v 0,1 % [47], u žen nad 80 let ve 3 % [27], u mužů se odhady v populaci pohybují kolem 0,0014–0,07 % [14].
PATOGENEZE
Patogeneze onemocnění je nejasná. Uvažuje se zejména o roli různých rizikových faktorů. Zejména se zvažuje role autoimunitních mechanismů, dále role infekce a lokálních vlivů, genetické predispozice, sdružených chorob, léků.
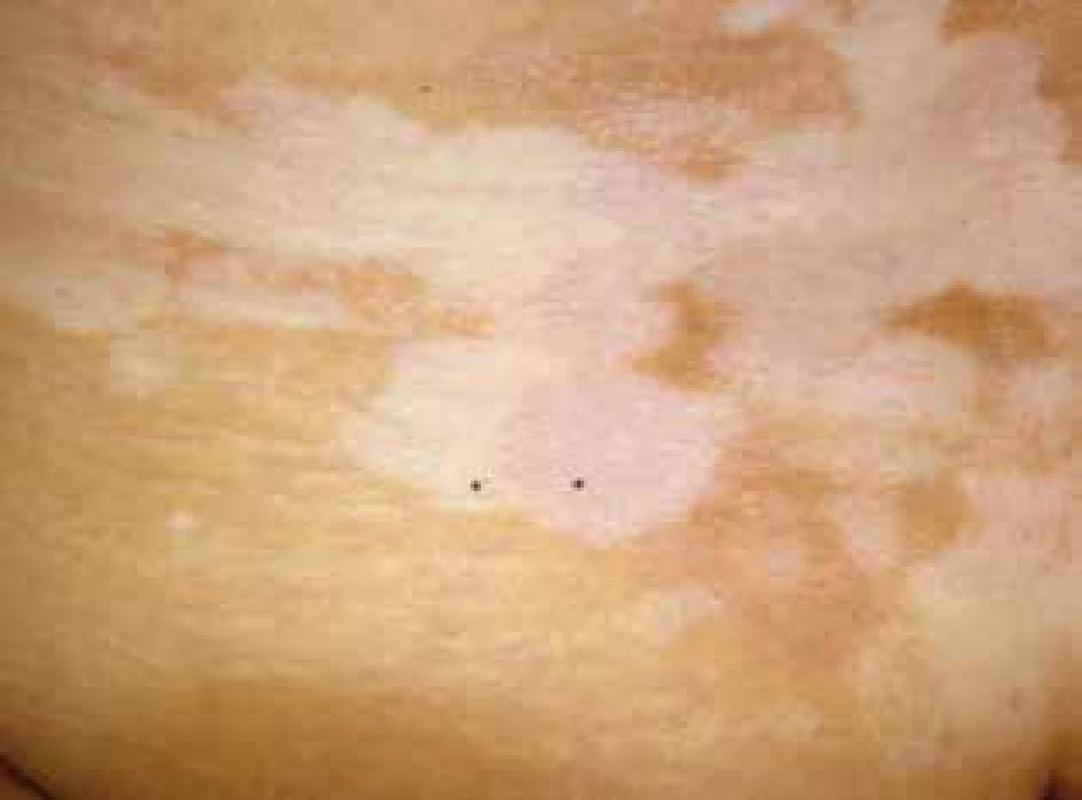
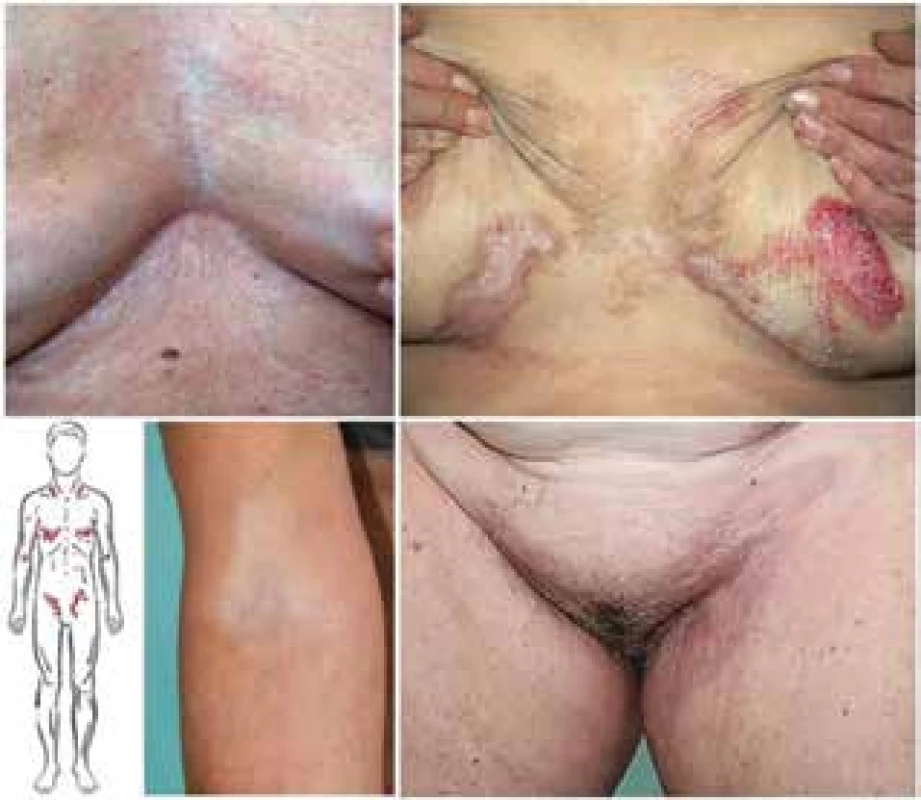
Pro roli imunitního systému u žen svědčí pozorovaný společný výskyt LS s autoimunitními chorobami v 21,5 % případů, v rodinné anamnéze byly přítomné u 21 % a u 42 % byly nalezeny autoprotilátky (proti štítnici, gastrickým parietálním buňkám, hladkému svalu, mitochondriím, antinukleární). Nejčastěji byla pozorována autoimunitní thyreoiditis (12 %) dále alopecia areata, vitiligo, diabetes mellitus a perniciózní anémie [39] – obr. 1. U mužů je výskyt autoimunitních onemocnění výrazně nižší, často se neliší od normální populace, a proto vyšetřování z hlediska těchto onemocnění nebývá doporučováno [25]. U dětí byl pozorován výskyt asi u 1,5 % případů, takřka výlučně dívek (93 %), jednalo se zejména o vitiligo, morfeu, autoimunitní thyreoiditis, alopecia areata [2].
Protilátky proti glykoproteinu 1 extracellulární matrix (ECM 1), který je součástí bazální membrány epidermis spoluzodpovědný za soudržnost epidermis a dermis, byly zjištěny u 74 % žen s LS, avšak autoimunita proti ECM1 sama o sobě nebyla dostatečná ke vzniku nemoci [44]. Dále byla pozorována zvýšená účast monoklonálních T lymfocytů v tkáni LS [49]. Profil genové exprese ukazuje, že LS je zánětlivé onemocnění zprostředkované cytokiny Th1 buněk, které jsou spjaty se vznikem autoimunity [56]. Pozorovaná zvýšená exprese microRNA-155 vede ke snížení regulačními T lymfocyty zprostředkované suprese autoreaktivních T buněk a možné ztrátě tolerance vůči autoantigenům se vznikem zánětu a navození autoimunity. Současně stimulují proliferaci fibroblastů vedoucí k fibróze [50, 57]. Navíc microRNA-155 inhibuje tumor supresorové geny FOXO3 a CDKN1B, což vede k výraznější syntéze kolagenu [31, 50, 57]. Protilátky proti ECM1 ovlivňují jejich regulační vazbu na matrix metalopeptidázu 9 (MM9), k následné intenzivnější syntéze kolagenu, zejména kolagenu 5, a ložiskovému narušení bazální membrány epidermis [57]. Fibróza je dále umocňována dysregulací keratinocytárního proteinu galectinu-7 řízeného p53, který inhibuje růst fibroblastů a dále zvyšuje syntézu kolagenu. Zánět zprostředkovaný cytokiny Th1 buněk vede také k uvolnění reaktivních forem kyslíku, oxidativnímu stresu, který přispívá k inaktivaci tumor supresorových genů p53 a CDKN2A, buněčné proliferaci a maligní transformaci. Proces provází zvýšená účast různých cytokinů (interleukin-1 /IL-1/, IL-12, IL-2, IL-5, IL-6, IL-10, tumor necrosis factor-alpha (TNF-α), interferon gamma (IFN-γ), IFN typu I) [8, 13, 57]. Patogenetický význam těchto nálezů však není zcela jasný, bývá spojován s autoimunitní reakcí [27]. Nález protilátek anti BP180 u nemocných s genitálním LS nebyl v dalších pracích shledán odlišný proti normální populaci a je považován za epifenomén v důsledku odhalení antigenů bazální membrány traumatem škrábání [3, 45].
Primární role infekce byla zvažována u řady činitelů zahrnujících zejména Borrelia burgdorfderi a HPV, ale i virus Epstein Barrové, virus hepatititidy C, jejichž sdružení bylo pozorováno v 0–70 % případů [20]. V současné době však kauzální role infekce není dostatečně prokázána [13].
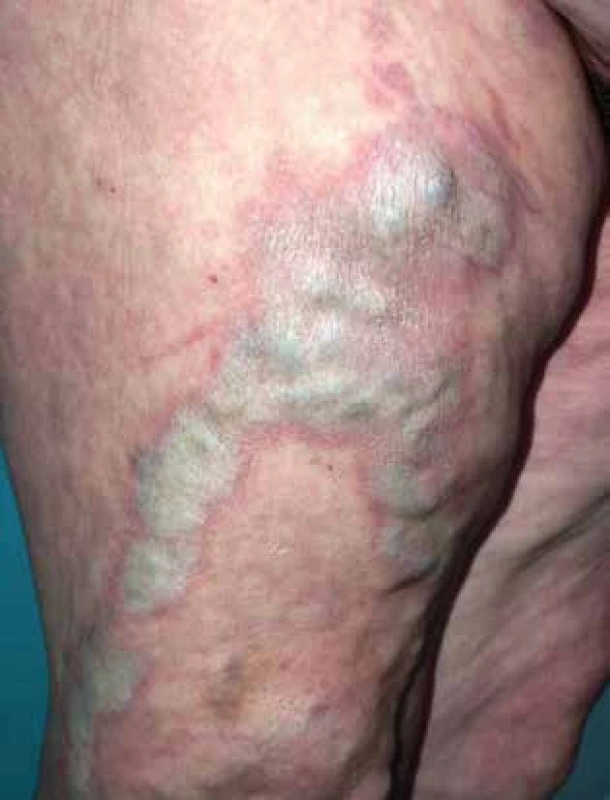
Při vzniku onemocnění hrají roli i místní faktory. Zvýšené riziko vzniku představuje traumatizace, frikce, iritace, operace a ozdoby v genitální oblasti, zvýšený výskyt u neobřezaných mužů, vznik projevů LS na normálním štěpu v postiženém terénu a naopak vymizení LS ve štěpu aplikovaném na normální kůži [13, 62]. LS vykazuje přítomnost Koebnerova fenoménu, proto je zvažována etiologická role iritace vnímavého epitelu (obr. 2). Chronické dráždění v místech okluze látkami, jako je např. stolice a moč, může hrát roli při vzniku projevů nemoci. V souladu s tím, je i pozorovaný zvýšený výskyt LS u obézních osob [6, 22].
Mezi klinické rizikové faktory patří obezita (vyšší BMI), diabetes mellitus, expozice radiačnímu či ultrafialovému záření, je popsána vzácná souvislost s léky (inhibitory ACE, betablokátory, nivolumabu – anti PD1--ligand inhibitoru) [6, 13, 22, 41, 61].
Genetickou predispozici podporuje zvýšený výskyt LS v rodinné anamnéze přibližně u 12 % žen. Studie humánního leukocytárního antigenu (HLA) udávají častější výskyt HLA DQ7 u žen i u mužů, u žen pak, proti kontrolám, DQ8 DQ9, u mužů DR11 a DR12. Zatím však nálezy neukazují na specifický imunogenetický profil, který by obecně určoval náchylnost k tomuto onemocnění [13].
Vzhledem k tomu, že LS vulvy postihuje zejména prepubertální dívky a peri - či postmenopauzální ženy, je možná role pohlavních hormonů. Výskyt LS též negativně koreloval s aplikací antikoncepce obsahující pouze progesteron [21]. Příznivý účinek lokální aplikace testosteronu, estrogenů, progesteronu, substituční hormonální léčby však nebyl prokázán [27].
KLINICKÝ OBRAZ
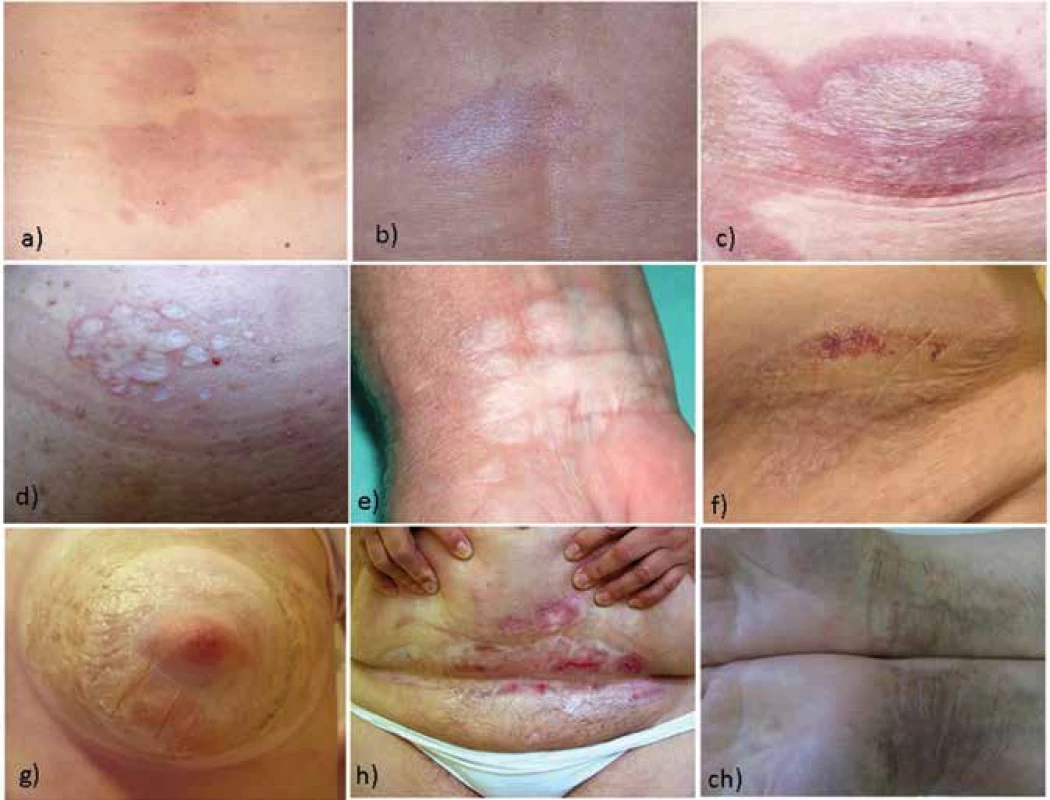
Kožní projevy LS mohou začínat jako erytém, případně s tvorbou splývajících bělavých lesklých makul a bělavých drsných papul splývajících do ložisek až ploch, se zřaseným povrchem, někdy indurovaných, drsných na pohmat s patrnou folikulární hyperkeratózou (obr. 3). Fibróza, snadná zranitelnost a ztráta pružnosti tkáně může vést ke vzniku bolestivých prasklin a erozí, jizvení se znetvořením tkáně, ekchymózám a teleangiektaziím.
LS anogenitalis žen
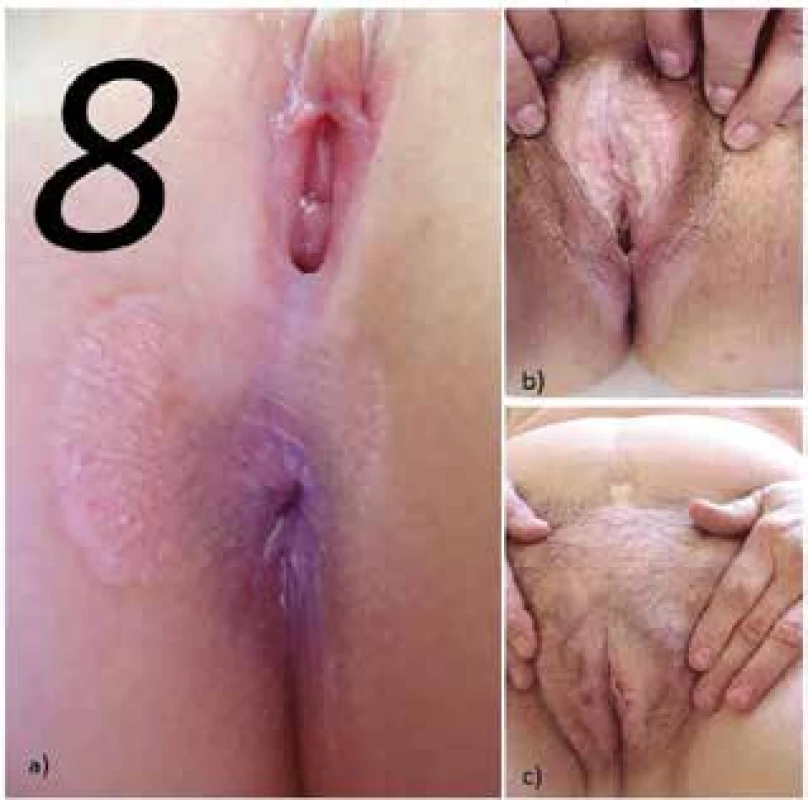
Onemocnění se objevuje asi u 9–23 % žen premenarcheálně, průměrného věku 54–76 let, u 41–17 % ve fertilním období, u 50–60 % žen postmenopauzálně, průměrného věku 55–60 let [10, 39]. Projevy se mohou vyskytovat pouze na malém okrsku kůže, mohou však zasahovat i rozsáhlé oblasti vulvy, perinea, partie perianální, třísel, intergluteální rýhy a okolí. Cirkulární postižení genitálu a perianální spojené postižením perinea svým uspořádáním připomíná číslici osm (obr. 4). Nejčastěji bývají postižena labia minora v 87 %, dále perineum v 85 %, clitoris v 72 % a perianální oblast v 50 % [53]. Extragenitální výskyt byl pozorován v 11–13 % [10, 39]. Na rozdíl od lichen planus projevy LS nepostihují sliznici vaginy a cervixu, pokud nedochází k vaginálnímu prolapsu a dlaždicové metaplazii chronicky drážděného epitelu [37, 63], může však dojít k postižení slizničního přechodu vestibula a k případnému zúžení introitu [42]. Onemocnění zpravidla začíná jako periklitoriální erytém, který se šíří na labia minora a dále. Fibróza, křehkost tkáně a silné svědění, často rušící spánek, vedou k snadné traumatizaci, tvorbě hemoragií, bolestivých prasklin dyspareunii až apaneurii, dysurii, případně obtížné defekaci. Jizvení může vést ke ztrátě labia minora, zúžení introitu, zanoření klitoris srůsty postiženého preputia vedoucí někdy až k jeho uzavření a vzniku smegmatické pseudocysty.
Chronické dráždění může vést k vulvární melanóze, pozánětlivým nepravidelným tmavě hnědým až černým hyperpigmentacím. Dráždění přítomných melanocytárních névů chronickým zánětem často vede ke vzniku změn, které často imitují melanom a jsou obtížně interpretovatelné histologicky. Přestože tyto léze jsou prakticky vždy benigní a melanom v těchto souvislostech raritní, podezřelé pigmentace by měly být bioptovány a ověřeny histologicky [14, 42].
Prepubertálně nejčastějším příznakem onemocnění je pruritus, případně pálení, bolestivost, dysurie, konstipace, nejčastějším klinickým nálezem je hypopigmentace a atrofie kůže [2, 58]. Většina nemocných má postižení genitálu, vzácnější je postižení pouze extragenitální [2,9 %], případně současné postižení obou (2,8 %) [2]. Průměrná doba do diagnózy bývá udávána kolem 18 měsíců [2]. Nález jizevnatých změn a hemoragií může vést k podezření na pohlavní zneužívání, navíc jím LS může být vyprovokován či zhoršován v rámci Koebnerova fenoménu. Podezření podporuje nález u starších prepubertálních dívek, špatná odpověď na léčbu, výskyt pohlavně přenosného onemocnění [14, 42]. Někdy bývá popisován výskyt „infantilní perineální protruze“ u prepubertálních dívek v souvislosti s LS. Jedná se o jazykovitou kožní výchlipku v perineálním raphe preanálně, která bývá častěji pozorována v souvislosti se zácpou, průjmy, análními fisurami, případně může být familiární [26].
Známky LS zpravidla zcela nevymizí v období puberty, přetrvávání často ovlivňuje kvalitu života i v dospělém věku, výsledky studií jsou však značně rozdílné od 20 % do 97 % sledovaných žen [42]. Kompletní remise před menarché bývá udávána kolem 25–31 % dívek [2, 54].
V těhotenství se projevy většinou zlepšují, aplikace lokálních kortikosteroidů je považována za bezpečnou během těhotenství i postpartum. Pokud není přítomné výrazné jizvení, porod přirozenou cestou je možný s provedením časné episiotomie zabraňující roztržení tkáně [36].
LS genitalis mužů
Onemocnění u dospělých nejčastěji vzniká v 3.–4. dekádě věku, asi u jedné třetiny s diagnózou stanovenou 2 roky od objevení prvních příznaků [12, 27]. Pouze 6 % pacientů při vzniku onemocnění jsou osoby po cirkumcizi, která tak představuje ochranný faktor manifestace LS. Onemocnění se zpravidla projevuje jako šedobělavé makuly, papuly, někdy se zřaseným povrchem, hemoragiemi, postupně může přejít v tvorbu fibrózy, vedoucí ke křehkosti tkáně, purpuře, erozím, puchýřům. Nejčastěji, kolem 70 % případů, bývá postiženo preputium, kde často vzniká zužující se fibrotický prstenec, posléze fimóza, případně parafimóza (obr. 5). Často je postižen glans penis (60 %), méně je současně postiženo preputium i glans penis (40 %), v 17 % se nachází postižení meatu uretry, kde jizvení může vést ke zúžení i uretry, dysurii až obstrukci [12, 58]. Přes polovinu nemocných udává bolestivou erekci, či erektilní dysfunci, kolem 18 % má urologické potíže, 29 % nemocných je asymptomatických [12].
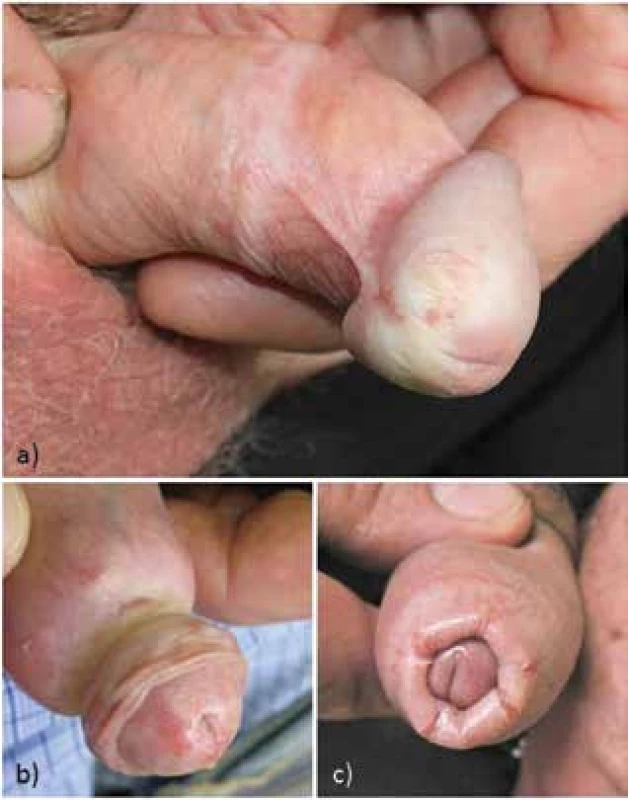
LS u chlapců vzniká nejčastěji ve věku kolem 8,6 roků s diagnózou stanovenou v průměru 12,5 měsíců od prvních příznaků. Extragenitální postižení bylo pozorováno pouze u 0,4 % nemocných, perianální postižení, stejně jako u dospělých je vzácné [2, 14]. Z počtu 1 178 chlapců podstoupivších cirkumcizi pro fimózu u 40 % byly prokázány histologické změny LS [30].
LS extragenitalis
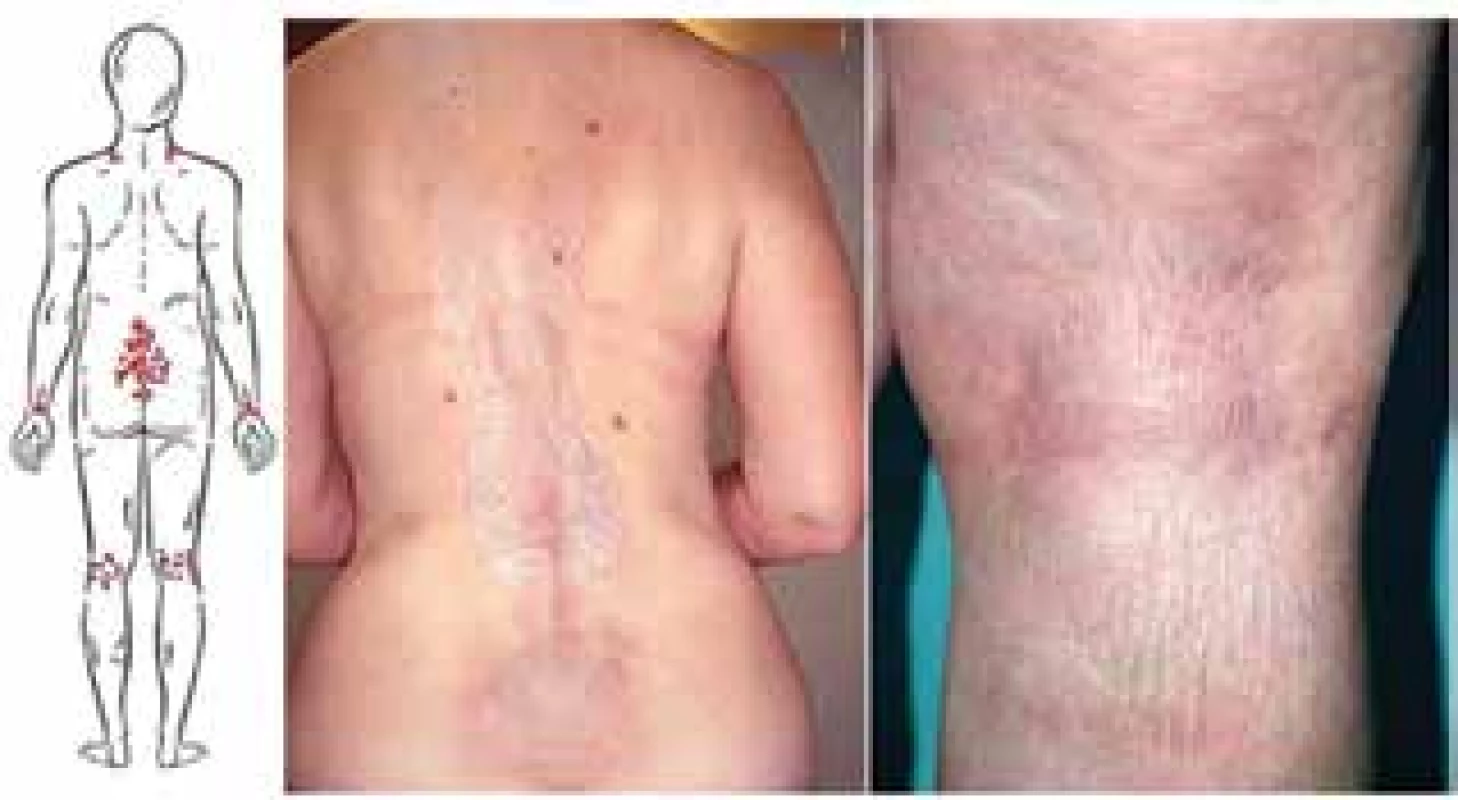
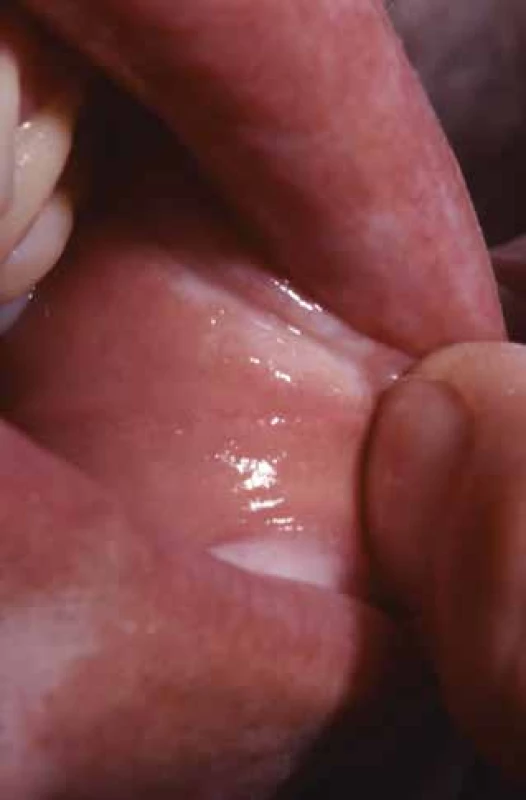
Extragenitální forma LS představuje asi 6–20 % nemocných s LS u dětí je však vzácná [2, 28, 46]. Onemocnění často začíná jako erytematózní makuly, někdy v šikmém světle s bělavým skvrnitým leskem, případně vznikem bělavých makulopapul splývajících do ložisek, často drsných na pohmat pro folikulární hyperkeratózu, zřaseným povrchem podmíněným atrofií epidermis, s případnou fibrózní indurací, někdy s prosáklým povrchem, který může přecházet až do puchýřů (viz obr. 3). Křehkost tkáně vede k erozím a hemoragiím, mohou být patrné teleangiektazie, anulární či Blaschkoidní uspořádání [36]. Predilekční lokalizaci představuje střed lumbální krajiny s přechodem na horní partie intergluteální rýhy, oblast submamární, laterální partie mam, axily, rýhy třísel s přilehlými partiemi podbřišku a stehen, laterální strany baze krku (jakoby pod ramínky podprsenky), zápěstí volárně, loketní a podkolenní jamky (obr. 6, 7). Výjimečně postihuje ústní sliznici a raritně nehty [1, 48] – obr. 8. V rámci koebnerizace může vznikat v jizvách po radioterapii traumatu, operacích, nad varixy apod. (viz obr. 2). Nevyjasněný je vztah LS k diagnóze morfey, protože známky obou nemocí se mohou projevovat u stejného jedince současně (i v jedné biopsii), mohou přecházet jedna v druhou. Retrospektivní studie 471 nemocných s morfeou prokázala extragenitální formu LS u 4 % a genitální u 1,7 % nemocných, prospektivní studie při cíleném vyšetření prokázala genitální LS u 38 % nemocných s morfeou [34, 38].
DIAGNÓZA
Diagnóza onemocnění je většinou klinická. Biopsie se provádí v případě diagnostických rozpaků, podezření na neoplazii (tvorba hyperkeratotických projevů, okrsek nereagující na terapii), verifikace pigmentových změn. Histologické vyšetření může však být i u klinicky typických případů nediagnostické, a proto necharakteristický nález nevylučuje diagnózu LS. Pro diagnózu v nejasných případech je nutná klinicko-patologická korelace a komunikace mezi klinikem a dermatopatologem. Některé případy, kdy není možné odlišit LS od lichen planus, jsou označovány jako překryvný syndrom a často špatně reagují na léčbu. Překrývání může být patrné i v případě LS a morfey, případně psoriázy [7, 14, 55]. V diferenciální diagnóze připadá v úvahu i jizvící pemfigoid. Biopsie by měla být odebrána z aktivní části indurace [36].
Typický histologický obraz zahrnuje atrofickou epidermis krytou folikulárně akcentovanou hyperkeratózou se známkami vakuolární degenerace bazální vrstvy s inkontinencí pigmentu (obr. 9). V koriu subepidermálně je přítomný pruh edému a eozinofilně homogenizovaného kolagenu s ojedinělými melanofágy, pod kterým je patrný pás intersticiálního a perivaskulárního mononukleárního infiltrátu, často s eozinofily a plazmocyty. Může být však přítomna i hyperkeratóza bez atrofie epidermis vzhledu lichen simplex chronicus, spongióza, erytrocytární extravazáty, ektazie kapilár, chybějící elastika subepidermálně, lichenoidní infiltrát s apoptotickými keratinocyty v epidermis [7].
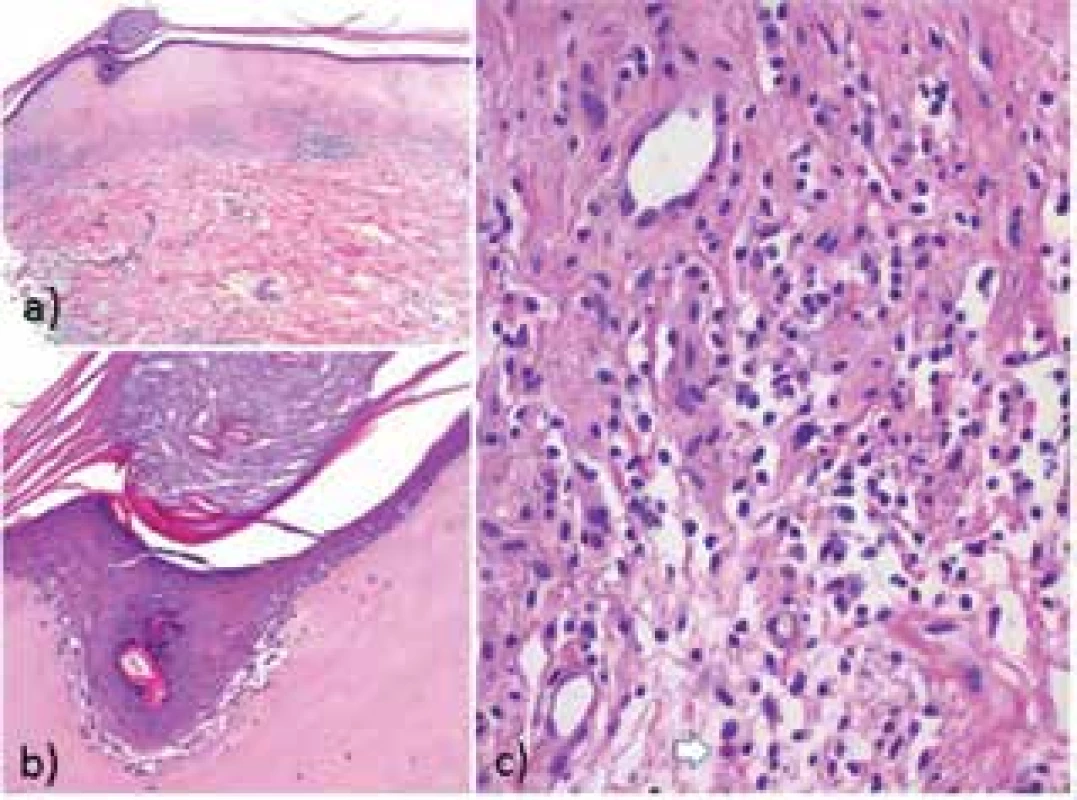
Diferenciální diagnostika
Diferenciálně diagnosticky připadá v úvahu odlišení lichen planus, lichen simplex chronicus, lokalizované sklerodermie, vitiliga, jizvicího pemfigoidu, dermatitidy kontaktní atopické a seoboroické, psoriázy, análních fisur, hemoroidů, deficience estrogenů, kandidové infekce.
U atypických a hyperkeratotických projevů nereagujících na léčbu je nutné vyloučit možnost malignity – jak intraepiteliální neoplazie, tak případně dlaždicobuněčného karcinomu, vznik melanomu je vzácný. Riziko vzniku malignity u LS vulvy je odhadováno pod 5 % žen [42]. Včasná diagnóza a léčba vedou pravděpodobně ke snížení tohoto rizika. Studie porovnávající 357 žen důsledně dodržujících léčbu se 150 ženami s nedůslednou léčbou vykázala vznik malignity u důsledné skupiny v 0 %, u nedůsledné ve 4,7 % nemocných [35].
LÉČBA
Důležitou součástí léčby jsou opatření, která směřují zejména k eliminaci dráždivých vlivů, které vzhledem k izomorfnímu Koebnerovu fenoménu mohou vést ke zhoršování a vzniku projevů. Doporučuje se volné spodní prádlo (hedvábné je spojováno s menšími příznaky než bavlněné), volný oděv, šetrná mýdla a emolientia bez parfemace, suché prostředí, vysazení intimní kosmetiky, zabránit styku s močí, osušování provádět přiložením ručníku a nikoliv třením apod. U obézních osob jsou záhodná opatření k redukci hmotnosti. Nemoc mohou zhoršovat i sportovní aktivity jako např. jízda na koni či cyklistika. Lékem volby jsou velmi silné lokální kortikosteroidy (clobetasol propionát 0,05%).
Anogenitální LS žen
Dospělé ženy a dívky s anogenitálním LS by měly být léčeny clobetasol propionátem 0,05% v masti po dobu 3 měsíců. Podle směrnic Britské dermatologické asociace je doporučováno schéma, první měsíc aplikace 1krát denně na noc, druhý měsíc obden, třetí měsíc 2krát týdně střídavě s emolientii [36]. Doporučená dávka na aplikaci je polovina jednotky bříška prstu („fingertip unit“ – 0,5 g), 30gramová tuba by měla být maximální dávkou na tři měsíce. Evropská doporučení navrhují aplikaci 1–2krát denně jedné jednotky bříška prstu na celou oblast genitálu se snížením počtu aplikací po 1 měsíci podle závažnosti nemoci [27]. Pokud dojde k ústupu příznaků, pokračuje nemocná v aplikaci emolientií a kortikosteroidy podle potřeby. Při nedostatečné kontrole příznaků je nutná kontrola dodržování opatření, ujistit se o diagnóze, případně titrovat léčbu podle potřeby k prevenci jizevnatých změn. Randomizovaná kontrolovaná studie prokázala, že nejsilnější lokální kortikosteroidy (clobetasol propionát 0,05%) vedly k remisi subjektivních příznaků u 75 % pacientek s anogenitálním LS oproti 10 % v kontrolní skupině s placebem. Současně došlo k významnému zlepšení makroskopického a histologického nálezu [4]. Aplikace kortikoidů snižuje riziko vzniku jizevnatých změn, vzniku malignity, a proto mnozí autoři doporučují trvalou udržující léčbu 2krát týdně [31, 35]. Srovnávací studie prokázala stejnou účinnost lokální léčby clobetasolu s 0,1% mometason furoátem [59], který může představovat alternativu. Lokální aplikace inhibitorů calcineurinu vykazuje příznivý, ale menší, účinek na projevy LS a představují možnost druhé volby léčby [15, 17]. Dlouhodobá aplikace kalcineurinových inhibitorů může vést k náchylnosti pro virové infekce (herpes), proto herpes genitalis představuje kontraindikaci této léčby, souvislost s možným vznikem malignity dosud nebyla prokázána [28].
Kontrola je vhodná po 3 měsících léčby, v případě dobrého účinku následující kontrola po 6 měsících léčby a dále 1krát ročně. Nemocné musí být řádně poučeny o péči, sebekontrole v rámci prevence neoplazie a nutnosti kontroly při změnách příznaků či nálezu. Při přetrvávajících obtížích jsou nutné kontroly na pracovišti příslušné specializace (dermatovenerologické, gynekologické, urologické), případně zvážit provedení kontrolní biopsie (zejména k vyloučení vulvární intraepitelální neoplazie či dlaždicobuněčného karcinomu), po operačním uvolnění srůstů je nutná aplikace kortikoidů k prevenci jejich recidivy. Spontánní remise onemocnění jsou nejspíše vzácné. Chybějí dostatečné údaje o prognóze dívek s LS, některé práce zaznamenaly spontánní remisi v 25–31 % případů [2, 54].
Jako další léčebná volba bývá někdy uváděna intralezionální aplikace kortikosteroidů, fototerapie – zejména UVA1, kancerogenní potenciál omezuje užití lokální PUVA terapie a UVB, zmínky možného uplatnění uvádí calcipotriol lokálně, orální retinoidy, salazopyrin, cyklosporin p. o., aplikaci depotního penicilinu či cefalosporinu i. m., vitaminu A + E, vitaminu D, intralezionální adalimumab aj. [18, 27, 52].
Další publikované neověřené přístupy k léčbě zahrnují lokální retinoidy, aplikaci trombocyty obohacené plazmy a kmenových buněk tukové tkáně, fotodynamickou léčbu, vysoce intenzivní ohniskový ultrazvuk („high-intensity focused ultrasound“), frakční CO2 a ErbiumYAG laser [27, 31].
Chirurgické výkony jsou u LS vulvy omezeny na léčbu nádorů, fimózu klitoris, stenózu introitu a labiální adheze, rozsáhlejší výkony nejsou doporučovány, příznivý účinek může mít povrchní ablace CO2 laserem [27, 31].
LS genitálu mužů
U genitálního LS mužů je doporučována aplikace clobetasol propionátu 0,05% v masti 1krát denně po dobu 1–3 měsíců v kombinaci s emolentii. Doporučená dávka v jedné aplikaci je jedna jednotka bříška prstu („fingertip unit“) odpovídající 0,5g masti z tuby, přičemž 30gramová tuba by měla být dostačující dávkou na tři měsíce [36]. Při postižení meatu uretry je záhodná aplikace pomocí vatové štětičky. U pacientů s rezistentními projevy je možné zvážit intralezionální aplikaci kortikosteroidů, u nemocných s fimózou nereagující 1–3 měsíce na léčbu je doporučována cirkumcize. V tomto případě je vhodné zajistit, aby odebraná tkáň byla odeslána k histologickému vyšetření k ověření diagnózy a vyloučení neoplastických změn. Vznik dysurických obtíží vyžaduje konzultaci urologa. Lokální aplikace 0,05% momethason furoátu byla účinná na časné fáze vzniku LSA u chlapců [29]. I když tacrolimus v masti je méně účinný než lokální kortikoidy, je někdy doporučován jako další léčebná volba, případně jako adjuvantní léčba po chirurgickém výkonu s vědomím rizika teoretického kancerogenního potenciálu [11, 18, 19, 27, 43]. U chlapců, kde se očekává vyléčení, tato léčba nebývá doporučována [27].
Kontroly jsou vhodné po 3 měsících léčby, v případě dobrého účinku další kontrola pak po 6 měsících léčby a dále 1krát ročně. Pacient má být řádně poučen o prevenci a možných příznacích vzniku penilní intraepiteliální neoplazie či dlaždicobuněčného karcinomu. U nemocných vyžadujících cirkumcizi jsou nutné kontroly po operačním výkonu a v případě aktivity nemoci dále léčit lokálními kortikoidy, při vzniku lézí podezřelých z malignity provést biopsii. U nemocných s přetrvávající symptomatologií je nutné dlouhodobé sledování, v případě vzniku urologických obtíží včasná urologická kontrola. Tříměsíční léčba kortikosteroidy, případně cirkumcize, vede u nekomplikovaných případů v časných fázích nemoci k trvalé remisi či ústupu nemoci v 73–100 % případů [13, 27].
Další léčebné možnosti jsou obdobné jako u LS u žen.
Chirurgická léčba cirkumcizí u LS omezeného na glans a preputium je kurativní v 90–100 % případů, u perzistujících projevů na glans je možné zvážit povrchní vaporizaci laserem („resurfacing“) či aplikaci kožních štěpů, v případě jizvení připadají v úvahu plastické operace, zejména meatu, uretry s uplatněním štěpů bukální sliznice, perineální uretrostomie, léčba nádorů [23, 27].
Extragenitální LS
Léčba extragenitální formy je svízelná, k dispozici je málo údajů o její účinnosti a výběr léčiv vychází z malých nekontrolovaných studií, kazuistik a studií terapie genitální formy. Protože se jedná o benigní onemocnění, je možné v případě projevů bez známek aktivity, po dohodě s nemocnými, aplikovat pouze emolientia. Lékem volby pro extragenitální LS jsou lokální kortikosteroidy, případně aplikace tacrolimu, fototerapie nejlépe UVA1, případně celková léčba kortikosteroidy a metotrexátem.
U aktivního onemocnění s erytémy, svěděním, jsou první volbou silné lokální kortikosteroidy. Projevy neragující na 2–3měsíční léčbu či při rozsáhlem postižení a aktivitě nemoci je lékem volby fototerapie [24, 51]. Nejčastěji je doporučována aplikace UVA1 záření ve 40 sezeních [32]. V případě nedostupnosti je možná aplikace UVB311 ve standardním režimu ve 40 aplikacích, jsou popsané případy příznivého účinku orální či lokální PUVA terapie [9, 24]. Při neúspěchu léčby, výjimečně, je možné zvážit systémovou léčbu. Nejčastěji je aplikován metotrexát v dávce 10–20 mg/1krát týdně v monoterapii, případně v kombinaci s pulzní léčbou metylprednisolonem i. v. v dávce 1 gram tři dny po sobě 1krát měsíčně, celkem po dobu 6 měsíců, případně v kombinaci s prednisonem p. o. v dávce 1 mg/kg/den či 40–60 mg/den [24, 34]. Kalcineurinové inhibitory jsou zpravidla málo účinné, citované další léčby, které nejsou dostatečně podložené, zahrnují lokální kalcipotriol, fotodynamickou léčbu, pulzní barviový laser, vaporizaci CO2 laserem. Uplatnění jiné systémová léčby je dokladováno jednotlivými případy, případně použitím v léčbě anogenitální formy (např. perorální retinoidy, cyclosporin, hydroxychlorochin) [24, 51].
Postižení ústní sliznice většinou nevyžaduje léčbu (viz obr. 8). Většinou se jedná o asymptomatické bělavé okrsky, výjimečně působící svědění, pálení či pocit napětí. V případě potřeby jsou uváděny lokální a intralezionální kortikosteroidy, kalcineurinové inhibitory, případně jiné přístupy [24].
Onemocnění je chronické s obtížně odhadnutelnými exacerbacemi a remisemi, není spojeno s výskytem kožních malignit.
ZÁVĚR
Lichen sclerosus je chronické zánětlivé onemocnění postihující především anogenitální oblast dospělých i dětí. Úporné svědění a jizvení spojené s možnou mutilací genitálu a poruchami funkce sexuální, urologické a defekační výrazně snižují kvalitu života. Povědomost o příznacích vede ke včasné diagnóze a léčbě, která může zabránit jizvení a trvalému poškození. Lékem volby jsou velmi silné lokální kortikosteroidy (clobetasol) u mužů pak, v případě nedostatečné účinnosti, včasná cirkumcize. Vzhledem k tomu, že onemocnění je chronické s obtížně odhadnutelnými exacerbacemi a remisemi, na genitálu s možným rizikem kožních malignit, je nutné dlouhodobé sledování těchto nemocných, spolupráce dermatovenerologa, gynekologa, urologa a praktického lékaře.
Do redakce došlo dne 7. 9. 2020.
Adresa pro korespondenci:
prof. MUDr. Jiří Štork, CSc.
Dermatovenerologická klinika 1. LF UK a VFN
U Nemocnice 499/2
128 00 Praha 2
e-mail: jiri.stork@vfn.cz
Sources
1. AZEVEDO, R. S., ROMAÑACH, M. J., DE ALMEIDA, O. P. et al. Lichen sclerosus of the oral mucosa: clinicopathological features of six cases. Int J Oral Maxillofac Surg., 2009, 38, p. 855.
2. BALAKIRSKI, G., GROTHAUS, J., ALTENGARTEN, J. et al. Paediatric lichen sclerosus: a systematic review of 4516 cases. Br J Dermatol., 2020, 182, p. 231–233.
3. BALDO, M., BHOGAL, B., GROVES, R. W., POWELL, J., WOJNAROWSKA, F. Childhood vulval lichen sclerosus: autoimmunity to the basement membrane zone protein BP180 and its relationship to autoimmunity. Clin Exp Dermatol., 2010, 35, p. 543–545.
4. BRACCO, G. L., CARLI, P., SONNI, L. et al. Clinical and histologic effects of topical treatments of vulval lichen sclerosus. A critical evaluation. J Reprod Med., 1993, 38, p. 37–40.
5. BRODSKÁ, P., PIZINGER, K. Klinický případ: Bělavá ložiska s hemoragickými puchýři na hrudníku. Čes-slov Derm., 2011, 86 (6), s. 285–287.
6. BUNKER, C. B. Atopy, the barrier, urine and genital lichen sclerosus. Br J Dermatol., 2013, 169, p. 953.
7. CALONJE, E., LEWIS, F., BUNKER, CH. et al. Diseases of anogenital skin. P. 470 In: Calonje, E., Brenn, T., Lazar, A., Billings, S. McKee‘s Pathology of the Skin. 5th Ed., Elsevier, 2019, Hardcover ISBN: 9780702069833.
8. CLAY, F. E., CORK, M. J., TARLOW, J. K. et al. Interleukin 1 receptor antagonist gene polymorphism association with lichen sclerosus. Hum Genet, 1994, 94, p. 407–410.
9. COLBERT, R. L., CHIANG, M., CARLIN, C. S., FLEMING, M. Progressive extragenital lichen sclerosus successfully treated with narrowband UV-B phototherapy. Arch Dermatol., 2007, 143 (1), p. 19.
10. COOPER, S. M., GAO, X. H., POWELL, J. J. et al. Does treatment of vulvar lichen sclerosus influence its prognosis? Arch Dermatol., 2004, 140, p. 702–706.
11. EBERT, A. K., ROSCH, W. H., VOGT, T. Safety and tolerability of adjuvant topical tacrolimus treatment in boys with lichen sclerosus: a prospective phase 2 study. Eur Urol., 2008, 54, p. 932–937.
12. EDMONDS, E. V., HUNT, S., HAWKINS, D. et al. Clinical parameters in male genital lichen sclerosus: a case series of 329 patients. J Eur Acad Dermatol Venereol., 2012, 26, p. 730–737.
13. FERGUS, KB., LEE, AW., BARADARAN, N. et al. Pathophysiology, Clinical Manifestations, and Treatment of Lichen Sclerosus: A Systematic Review. Urology, 2020, 135, p. 11−19.
14. FISTAROL, S. K., ITIN, P. H. Diagnosis and Treatment of Lichen Sclerosus. Dermatol., 2013, 14, p. 27–47.
15. Funaro, D., Lovett, A., Leroux, N. et al. A double-blind, randomized prospective study evaluating topical clobetasol propionate 0.05% versus topical tacrolimus 0.1% in patients with vulvar lichen sclerosus. J Am Acad Dermatol., 201, 71, p. 84–91.
16. GOLDSTEIN, A. T., MARINOFF, S. C., CHRISTOPHER, K. et al. Prevalence of vulvar lichen sclerosus in a general gynecology practice. J Reprod Med., 2005, 50, p. 4772–4780
17. Goldstein, A. T., Creasey, A., Pfau, R., Phillips, D., Burrows, L. J. A double-blind, randomized controlled trial of clobetasol vs. pimecrolimus in patients with vulvar lichen sclerosus. J Am Acad Dermatol., 2011, 64, p. 99–104.
18. HASEGAWA, M., ISHIKAWA, O., ASANO, Y. et al. Diagnostic criteria, severity classification and guidelines of lichen sclerosus et atrophicus. Journal of Dermatology, 2018, 45, p.891–897.
19. HENGGE, U. R., KRAUSE, W., HOFMANN, H. et al. Multicentre, phase II trial on the safety and efficacy of topical tacrolimus ointment for the treatment of lichen sclerosus. Br J Dermatol., 2006, 155, p. 1021–1028.
20. HERCOGOVÁ, J., TOMÁNKOVÁ, M., FROSSLOVÁ, D. et al. Sklerodermie, lichen sclerosus et atrophicus a protilátkx proti Borrelia burgdorferi. Čes--slov Derm.,1994, 69, s. 8–10.
21. HIGGINS, C. A., CRUICKSHANK, M. E. A population-based case-control study of aetiological factors associated with vulval lichen sclerosus. J Obstet Gynaecol., 2012, 32, p. 271–275.
22. HOFER, M. D., MEEKS, J. J., MEHDIRATTA, N., GRANIERI, M. A., CASHY, J., GONZALEZ, C. M. Lichen sclerosus in men is associated with elevated body mass index, diabetes mellitus, coronary artery disease and smoking. World J Urol., 2014, 32, p. 105–108.
23. CHUNG, A. S. J., SUAREZ, O. A. Current treatment of lichen sclerosus and stricture. World J Urol., 2019 on line, https://doi.org/10.1007/s00345-019-03030-z.
24. JACOBE, H. Extragenital lichen sclerosus. UpToDate 2019, Topic 15838 Version 13.0
25. KANTERE, D., ALVERGREN, G., GILLSTEDT, M. et al. Clinical features, complications and autoimmunity in male lichen sclerosus. Acta Derm Venereol., 2017, 97, p. 365–369.
26. KHACHEMOUNE, A., GULDBAKKE, K. K., EHRSAM, E. Infantile perineal protrusion. J Am Acad Dermatol., 2006, 54, p. 1046–1049.
27. KIRTSCHIG, G., BECKER, K., GÜNTHERT, A. et al. Evidence-based (S3) guideline on (anogenital) Lichen sclerosus. J Eur Acad Dermatol Venereol., 2015, 10, e1–e43.
28. KIRTSCHIG, G. Lichen Sclerosus – Presentation, Diagnosis and Management. Dtsch Arztebl Int., 2016, 113, p. 336–343.
29. KISS, A., CSONTAI, A., PIROT, L., NYIRADY, P., MERKSZ, M., KIRALY, L. The response of balanitis xerotica obliterans to local steroid application compared with placebo in children. J Urol., 2001, 165, p. 219–220 (Level II).
30. KISS, A., KIRALY, L., KUTASY, B. et al. High incidence of balanitis xerotica obliterans in boys with phimosis: prospective 10-year study. Pediatr Dermatol., 2005, 22, p. 305–308.
31. KRAPF, J. M., MITCHELL, L., HOLTON, M. A. et al. Vulvar Lichen Sclerosus: Current Perspectives. International J Women‘s Health, 2020, 12, p. 11–20.
32. KREUTER, A., GAMBICHLER, T., AVERMAETE, A. et al. Low-dose ultraviolet A1 phototherapy for extragenital lichen sclerosus: results of a preliminary study. J Am Acad Dermatol., 2002, 46 (2), p. 251.
33. KREUTER, A., TIGGES, C., GAIFULLINA, R. et al. Pulsed high-dose corticosteroids combined with low-dose methotrexate treatment in patients with refractory generalized extragenital lichen sclerosus. Arch Dermatol., 2009, 145 (11), p. 1303.
34. KREUTER, A., WISCHNEWSKI, J., TERRAS, S. et al, Coexistence of lichen sclerosus and morphea: A retrospective analysis of 472 patients with localized scleroderma from a German tertiary referral center. J Am Acad Dermatol., 2012, Dec; 67(6), p. 1157–1162.
35. LEE, A., BRADFORD, J., FISCHER, G. Long-term Management of Adult Vulvar Lichen Sclerosus: A Prospective Cohort Study of 507 Women. JAMA Dermatol., 2015, 151, p. 1061.
36. LEWIS, F. M., TATNALL, F. M., VELANGI, S. S. et al. British Association of dermatologists guidelines for the management of lichen sclerosus. 2018, Br J Dermatolol., 2018, 178, p. 839–853.
37. LONGINOTTI, M., SCHIEFFER, Y. M., KAUFMAN, R. H. Lichen sclerosus involving the vagina. Obstet Gynecol., 2005, 106 (5 Pt 2), p. 1217–1219.
38. LUTZ, V., FRANCÈS, C., BESSIS, D. et al. High Frequency of Genital Lichen Sclerosus in a Prospective Series of 76 Patients With Morphea. Arch Dermatol., 2012,148 (1), p. 24–28.
39. MEYRICK, T., RIDLEY, R. H., CM., MCGIBBON C. M. et al. Lichen sclerosus et atrophicus and autoimmunity: a study of 350 women. Br J Dermatol., 1988, 118, p. 41–46.
40. MORREL, B., VAN EERSEL, R., BURGER, C. W. et al. The long-term clinical consequences of juvenile vulvar lichen sclerosus: A systematic review. J Am Acad Dermatol., 2020, 82, p. 469–477.
41. MORRIS, B. J., KRIEGER, J. N. Penile inflammatory skin disorders and the preventive role of circumcision. Int J Prev Med., 2017, 8, p. 32.
42. NEILL, S. M., LEWIS, F. M., TATNALL, F. M. et al. British Association of Dermatologists’ guidelines for the management of lichen sclerosus 2010. Br J Dermatol., 2010, 163, p. 672–682.
43. NGUYEN, ALEXANDER T. M., HOLLAND, ANDREW J. A. Balanitis xerotica obliterans: an update for clinicians. European Journal of Pediatrics, 2020, 179, p. 9–16.
44. OYAMA, N., CHAN, I., NEILL, S. M. et al. Autoantibodies to extracellular matrix protein 1 in lichen sclerosus. Lancet, 2003, 362, p. 118.
45. PATSATSI, A., KYRIAKOU, A., MANTAS, A. et al. Circulating anti-BP180 NC16a and anti-BP230 autoantibodies in patients with genital lichen sclerosus do not correlate with the disease activity and pruritus. Acta Dermato Venereol., 2014, 94, p. 711–712.
46. POWELL, J. J., WOJNAROWSKA, F. Lichen sclerosus. Lancet, 1999, 353, p. 1777.
47. POWELL, J., WOJNAROWSKA, F. Childhood vulvar lichen sclerosus: an increasingly common problem. J Am Acad Dermatol., 2001, 44, p. 803–806.
48. RAMRAKHA-JONES, V. S., PAUL, M., MCHENRY, P. et al. Nail dystrophy due to lichen sclerosus? Clin. Exp. Dermatol., 2001, 26, p. 507–509.
49. REGAUER, S., REICH, O., BEHAM-SCHMID, CH. Monoclonal gamma-T-Cell Receptor Rearrangement in Vulvar Lichen Sclerosus and Squamous Cell Carcinomas American Journal of Pathology, 2002, 160 (3), p. 1035–1045.
50. REN, L., ZHAO, Y., HUO, X. et al. MiR-155-5p promotes fibroblast cell proliferation and inhibits FOXO signaling pathway in vulvar lichen sclerosis by targeting FOXO3 and CDKN1B. Gene., 2018, 653, p. 43–50.
51. SAUDER, M. B., LINZON-SMITH, J., BEECKER, J. Extragenital bullous lichen sclerosus. J Am Acad Dermatol., 2014, 71 (5), p. 981.
52. SHELLEY, W. B., SHELLEY, E. D., AMURAO, C. V. Treatment of lichen sclerosus with antibiotics. International Journal of Dermatology, 2006, 45, p. 1104–1106.
53. SIMPKIN, S., OAKLEY, A. Clinical review of 202 patients with vulval lichen sclerosus: a possible association with psorasis. Australas J Dermatol., 2007, 48, p. 28–31.
54. SMITH, S. D., FISCHER, G. Childhood onset vulvar lichen sclerosus does not resolve at puberty: a prospective case series. Pediatr Dermatol., 2009, 26, p. 725–729.
55. ŠTORK, J. Bělavý pruh atrofie kůže čela. Čes-slov Derm., 1993, 68 (4), s. 229–230.
56. TERLOU, A., SANTEGOETS, L. A. M., VAN DER MEIJDEN W. I. et al. An autoimmune phenotype in vulvar lichen sclerosus and lichen planus: a Th1 response and high levels of MicroRNA-155. J Invest Dermatol., 2012,132, p. 658–666.
57. TRAN, D. A., TAN, X., MACRI, C. H. J. et al. Lichen Sclerosus: An autoimmunopathogenic and genomic enigma with emerging genetic and immune targets. Int. J. Biol. Sci. 2019, 15, p. 1429–1439.
58. VALÍČKOVÁ, J., KOCÁNOVÁ, E., BUČKOVÁ, H. Lichen sclerosus et atrophicus anogenitalis u dětí: retrospektivní analýza souboru nemocných z období 2006–2010. Čes-slov Dermatol., 2012, 87 (4), s. 141–144.
59. VIRGILI, A., GORGHI, A., TONI, G., MINGHETTI, S., CORAZZA, M. First randomized trial on clobetasol propionate and mometasone furoate in the treatment of vulvar lichen sclerosus: results of efficacy and tolerability. Br J Dermatol., 2014, 171, p. 388–396.
60. WALLACE, H. J. Lichen sclerosus et atrophicus. Trans St Johns Hosp Dermatol Soc., 1971, 57, p. 9–30.
61. WERNHAM, A. G. H., SHAH, F., VELANGI, S. Nivolumab PD-1 inhibitor immunotherapy associated with vulvar, perineal and perianal lichen sclerosus. Clin Exp Dermatol., 2019, 44, e22-e23.
62. WHIMSTER, I. W. An experimental approach to the problem of spottiness. Br J Dermatol., 1965, 77, p. 397.
63. ZENDELL, K., EDWARDS, L. Lichen Sclerosus With Vaginal Involvement: Report of 2 Cases and Review of the Literature. JAMA Dermatol., 2013, 149 (10), p. 1199–1202.
Labels
Dermatology & STDs Paediatric dermatology & STDsArticle was published in
Czech-Slovak Dermatology
2020 Issue 6
Most read in this issue
- Lichen Sclerosus. Review
- Bleeding Nodule in the Navel
- Pyoderma Gangrenosum in a Pregnant Patient. Case Report
- Textile Clothing as a Part of Comprehensive Skin Care
