Onemocnění v oblasti patelofemorálního kloubu u dětí
Patello-femoral disorders in children
Patello-femoral joint in paediatric patients can be affected by various inherited, traumatic or acquired conditions. Congenital pathologies usually relate to inherited abnormality or anatomic variations. The acquired or pathology usually develops in early school age and later in adolescence. The optimal treatment options depends on the clinical presentation and type of pathology and involves both conservative and surgical therapy. The main role in surgical management represents mini - invasive approach to treatment. The patella-femoral problems should be addressed in specialized centers dealing with paediatric orthopaedics and traumatology.
KEY WORDS:
patello-femoral join, patella, dislocation, congenital disorder, medio-patellar plica, fracture
:
V. Havlas; V. Hladký
:
Klinika dětské a dospělé ortopedie a traumatologie 2. LF UK a FN Motol, Praha
:
Čes-slov Pediat 2017; 72 (3): 187-194.
:
Review
Patelofemorální kloub u dítěte může být postižen onemocněním vrozeným, traumatem, nebo získanou vývojovou patologií. Vrozené poruchy patelofemorálního kloubu vznikají na podkladě vrozené vady, abnormality nebo anatomické variace. Získané poruchy postihují často děti předškolního věku a dospívající. Jedná se zejména o traumata nebo jejich následky. Volba nejvhodnější terapie dané patologie se odvíjí od klinického projevu postižení. Uplatňuje se jak léčba chirurgická, tak konzervativní. Podobnost příznaků jednotlivých patologických stavů může vést k nesprávné diagnostice. Významné postavení v léčbě zastává v současné době miniinvazivní operativa. Problematika patelofemorálního kloubu u dítěte by měla být vždy řešena ve specializovaném centru zaměřeném na dětskou ortopedii a traumatologii.
KLÍČOVÁ SLOVA:
patelofemorální kloub, patela, luxace, vrozená vada, mediopatelární plika, zlomenina
ÚVOD
Autoři v tomto přehledovém článku představují čtenáři základní vrozené, získané a úrazové patologie v oblasti patelofemorálního skloubení u dětských pacientů tak, jak se s nimi setkává dětský ortoped a traumatolog ve své běžné praxi. Cílem je podání základního přehledu o příčinách, diagnostice a terapii s důrazem na klinické využití v praxi.
VROZENÉ VADY
● Dysplazie pately
Charakteristika a etiopatogeneze
Patela je největší sezamskou kostí lidského těla. Její tvar se může na podkladě vrozených dispozic měnit. V naší lékařské praxi se nejčastěji setkáváme s parciální hypoplazií mediální facety pately. Aplazie pately se může vyskytovat buď izolovaně, nebo jako součást vrozených anomálií, hypoplazii pozorujeme např. u kongenitální luxace pately, viz dále [1].
Patela je zásadní anatomickou strukturou extenzorového aparátu kolene, působí jako páka k přenosu síly m. quadriceps femoris na bérec a snižuje tak silové nároky na stehenní svalstvo při extenzi kolene [2]. Tvar pately může do jisté míry ovlivnit biomechaniku PF kloubu. Kongruence mezi patelou a trochleou poskytuje významnou stabilizační funkci. V roce 1941 popisuje Wiberg tři základní tvary pately, klasifikaci dále rozšiřuje v roce 1964 Baumgartl o další tři typy [3].
Diagnostika
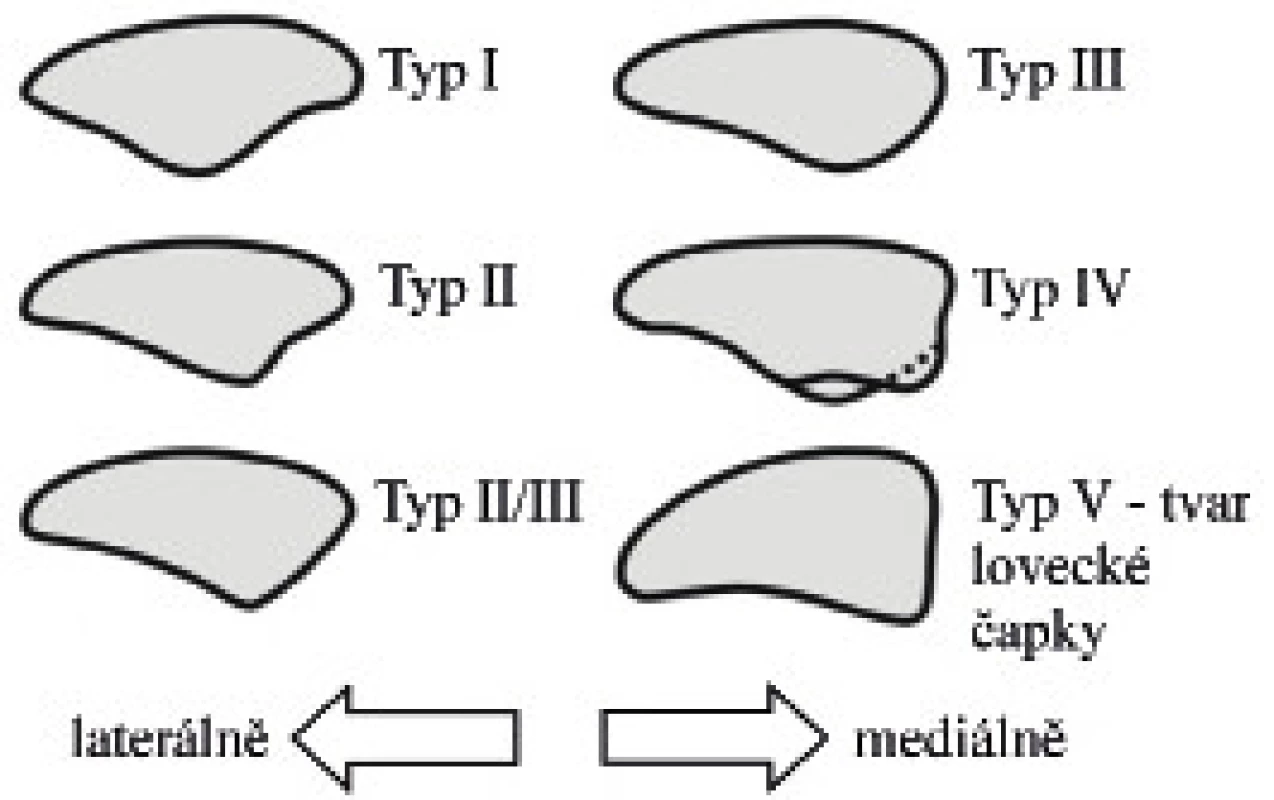
V základní a značně orientační diagnostice patelární dysplazie se většinou opíráme o axiální rentgenový (dále RTG) snímek pately. Hodnotíme tvar, velikost, sklon a popř. lateralizaci. K popisu tvaru využíváme Wibergovu-Baumgartlovu klasifikaci (obr. 1). Zatímco u typu I jsou laterální i mediální faceta konkávní a stejnoměrně vyjádřeny, u typu V mediální faceta chybí, zde hovoříme o tzv. tvaru lovecké čapky. Nutno podotknout, že vlastní tvar pately nemusí vždy znamenat dysfunkci PF kloubu. Na druhé straně u pacientů s patelofemorálními obtížemi téměř vždy nacházíme jistý stupeň dysplazie. U malých dětí, kde patela ještě není osifikovaná, lze s výhodou ke zobrazení využít i magnetickou rezonanci (dále MRI). CT vyšetření používáme spíše zřídka z důvodu vysoké radiační zátěže.
Terapie
Při symptomech rezultujících z patelární dysplazie je bezpochyby metodou volby rehabilitační (dále RHB) péče. Neadekvátní tvar pately vede k určité nestabilitě čéšky při pohybu. Posílení svalstva by mělo být cíleno na šikmou porci m. vastus medialis. Dále doporučujeme ke zmírnění bolestí kinesiotaping. Na sportovní zátěž lze využít klasický taping pately vedoucí k odlehčení laterální facety. Stejnou funkci plní i patelární ortéza [4].
V případě neúspěchu konzervativní terapie přistupujeme k operačnímu řešení. Při přetížení laterální facety bez subluxace provádíme laterální release, tj. povolení laterálních retinakul pately. Výkon lze provést artroskopicky i z otevřené incize [5]. Pro úplnost uvádíme i osteotomie pately spočívající ve zlepšení kontaktu mediální facety s mediálním kondylem femuru [6]. Výkon považujeme za vysoce rizikový a na našem pracovišti ho neprovádíme.
● Dysplazie trochley
Charakteristika a etiopatogeneze
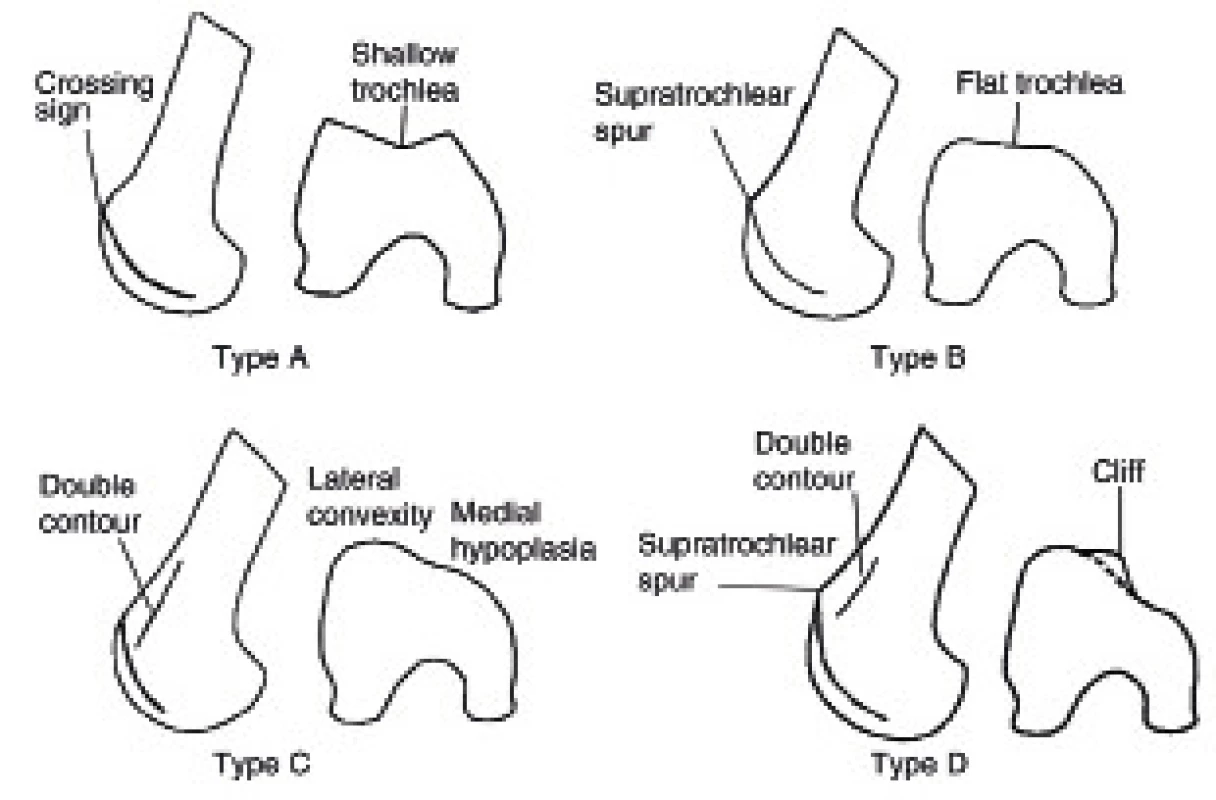
Zatímco při záchytu dysplazie pately může být pacient zcela bez patelofemorálních obtíží, trochleární dysplazie je významnou příčinou instability patelofemorálního kloubu. Jedná se o zásadní strukturu stabilizující patelu při flexi kolena nad 25 stupňů. Podle Dejoura je právě dysplazie trochley hlavní příčinou nestability kloubu [7]. Trochlea představuje klínovitou drážku v distálním femuru, ve které se patela posouvá – hovoříme o tzv. trackingu pately. Dejourova klasifikace rozlišuje 4 základní tvarové typy trochley (obr. 2).
Diagnostika
Již prostý axiální RTG snímek pately napoví o tvaru trochley. S výhodou je však provedení tzv. Merchantových projekcí [8], kdy je prováděn axiální snímek patelofemorálního skloubení ve 30, 60 a 90 stupních flexe v kolenním kloubu. Dokonalou představu však dokreslí až MRI či CT s využitím 3D zobrazení.
Terapie
Dysplazii trochley je nutno většinou řešit chirurgickou korekcí. Tu však lze provádět až na zralém skeletu, tj. po uzávěru růstových plotének. Principem terapie je zlepšit containment pately. Toho lze dosáhnout elevací laterální facety či prohlubující trochleoplastikou. Jedná se o výkony, které zajišťují při správném provedení dobrý terapeutický efekt. Jsou však zatíženy poměrně vysokou mírou komplikací (např. osteonekróza či artrofibróza).
● Patela bipartita
Charakteristika a etiopatogeneze
Čéška je podle literatury v 77 % založena jedním, ale až ve 23 % dvěma a třemi osifikačními jádry. Primární osifikační jádro se zpravidla objevuje mezi 4. a 6. rokem a případné sekundární jádro až ve 12 letech věku [9, 10]. Většinou v průběhu vývoje dochází k jejich spontánnímu spojení, ve 2–6 % může dojít k jejich perzistenci a vzniká tak patella bipartita (PB), vzácně patella tripartita [11]. Saupe v roce 1943 popsal 3 základní typy PB, a to v závislosti na poloze přídatného fragmentu: u typu I (5 %) je akcesorní fragment distálně, u typu II (20 %) laterálně a u typu III (75 %) v oblasti superolaterálního pólu pately. Pravděpodobnou příčinu bolestivé PB ozřejmuje v roce 1995 Iossifidis, který popisuje nezbytnost zevního násilí a traumatu potřebného k iniciaci porušení integrity fibrokartilaginózní zóny mezi fragmenty pately, které se následně projeví jako tzv. „anterior knee pain“ [12].
Diagnostika
PB je většinou asymptomatická a bývá zachycena jen náhodně. Pouze ve 2 % případů se vyskytuje symptomatická PB , a to většinou na základě předcházejícího traumatu, typicky u mladých pacientů ve věku do 20 let a aktivních sportovců [10]. Vrozená symptomatická PB je popisována zřídka [9]. Nejčastějšími symptomy je bolestivost pately vzniklá na základě přímého traumatu – pádu, kopnutí, či nepřímého (kolo, horolezectví). Diagnostika se kromě klinického nálezu opírá zejména o RTG obrazy v předozadní a bočné projekci (obr. 3), případně doplněné o axiální Merchantovy projekce [9, 10]. Vyšetření MRI je metodou volby při určování diagnózy a dalšího směru léčby v případě symptomatické PB [13].
Terapie
Léčba symptomů je především konzervativní, tj. klidový režim, lokální použití nesteroidních antirevmatik (NSA), pravidelný stretching kvadricepsu, fyzikální terapie, event. použití ortézy [14]. Operace je zvažována pouze u pacientů, kteří nereagují na dlouhodobou konzervativní léčbu. Mezi operační možnosti řadíme odstranění bolestivého fragmentu, laterální release, snesení úponu m. vastus lateralis a osteosyntézu fragmentů [15].
● Plica syndrom
Charakteristika a etiopatogeneze
Ačkoli podle literatury syndrom mediopatelární pliky (MP pliky) není příliš častý [16], naše klinická praxe dosvědčuje opak. Jedná se o tenký pruh vazivové tkáně a synovie (synoviální duplikatura), který mechanicky dráždí mediální kondyl femuru při pohybu kolene. Bylo popsáno, že v 87 % kolen je přítomna suprapatelární, v 72 % mediopatelární a v 86 % infrapatelární plika [16]. Klinické obtíže působí ojediněle infrapatelární plika, ale klinicky manifestní bývá zejména MP plika. Přímý úraz může způsobit zánětlivé změny a jizvení v oblasti MP pliky, vedoucí k jejímu zbytnění [17]. Dalším repetitivním drážděním, např. při nadměrných sportovních aktivitách, může docházet k jejímu dalšímu zesílení a následně pak reakci na mediálním femorálním kondylu se vznikem bolestivých symptomů [18].
Diagnostika
MP plika se projevuje nespecifickými bolestmi v mediální části kolene, které jsou často i klidové. Příznaky mnohdy imitují postižení vnitřního menisku [16, 18]. Pro danou patologii je typická citlivost až výrazná bolestivost mediálního kondylu femuru, někdy cítíme přeskakování MP pliky pod prsty při převodu kolena z extenze do flexe [16, 18].
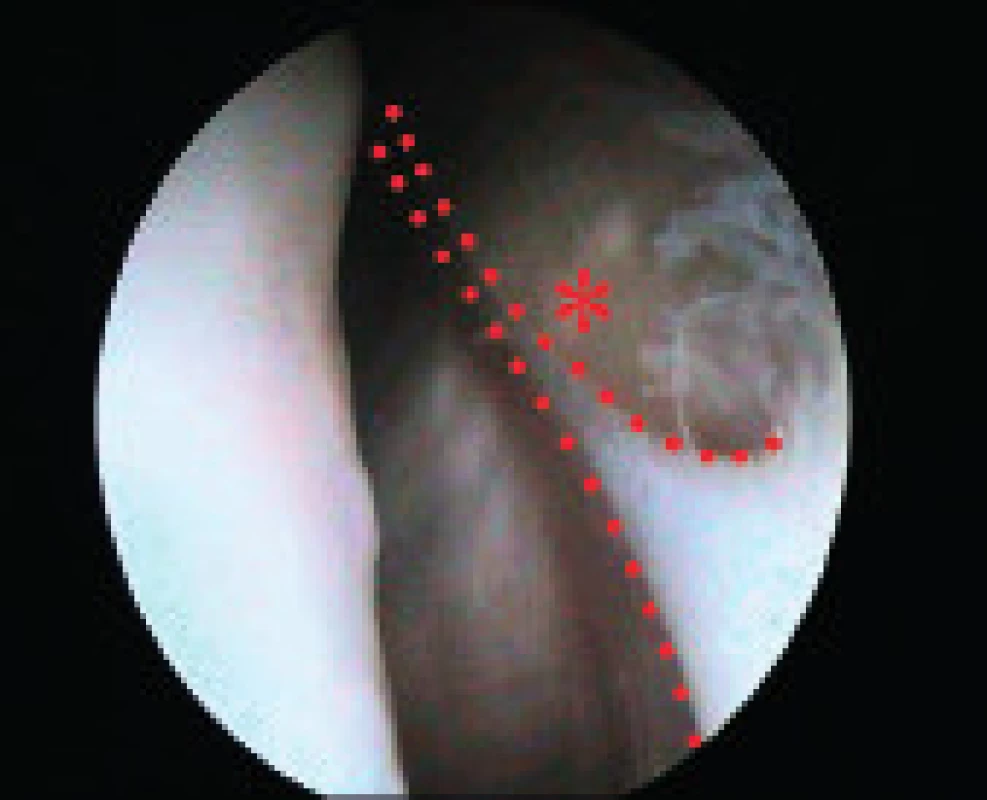
RTG nález je vždy negativní [17]. MRI hypertrofickou mediopatelární pliku může a nemusí zachytit, běžně tedy v klinické praxi vyšetření nevyužíváme. Artroskopie kolene bývá často jedinou možností potvrzení diagnózy syndromu MP pliky (obr. 4).
Terapie
Léčba bývá nejprve konzervativní. Je zahájena klidovým režimem s omezením pohybových aktivit, event. doplněna analgetickou terapií. Samotná discise MP pliky je často nezbytným řešením. MP plika však může následně recidivovat [16], proto je lépe provést kompletní artroskopickou resekci až na úroveň kloubního pouzdra. Po operaci doporučujeme okamžitý pohyb v kolenním kloubu se zahájením včasné rehabilitace [16].
● Nail-patella syndrom
Charakteristika a etiopatogeneze
Nail-patella syndrom (dále NPS) lze v literatuře také nalézt jako Fongovu nemoc, hereditární onychodystrofii, onychoosteodysplazii, či Turner–Kieserův syndrom. Jedná se o velmi vzácné genetické onemocnění, jehož incidence se udává cca 1 : 50 000. Familiární výskyt je udáván v 88 %. Většinou je onemocnění rozpoznatelné již po porodu či v raném dětství podle typických znaků [19].
Charakteristická je tetráda symptomů, resp. typických změn v oblasti nehtů, kolenních kloubů, loketních kloubů a přítomnosti tzv. „iliac horns“ (kyčelních exostóz). Dále jsou popisovány také deformity hlezna a nohou (např. pes equinovarus, pes calcaneovalgus, pes planus aj.) V oblasti páteře je častá bederní hyperlordóza či skolióza. Ve 30–50 % jsou postiženy ledviny, přičemž asi 5 % může vyústit v terminální renální selhání [19]. Dále je dobré pomýšlet na možný výskyt glaukomu s otevřeným úhlem [20].
Diagnostika
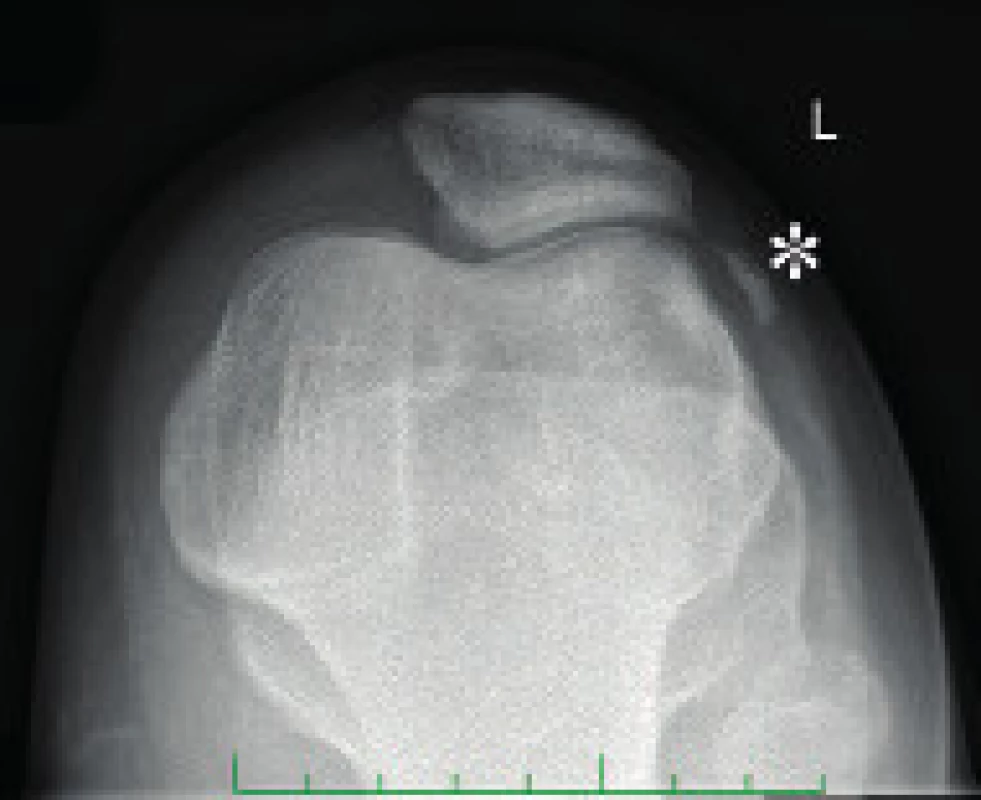
NPS lze odhalit již prenatálně v rámci ultrazvukové diagnostiky plodu ve třetím trimestru. Např. je možno zobrazit patognomické exostózy kyčelních kostí. Diagnostika se však opírá především o klinické vyšetření po porodu a dále v době růstu dítěte. Dále využíváme zpravidla zobrazení RTG (obr. 5) a MRI. Z genetických testů lze zjistit mutaci v genu LMX1B [21].
Terapie
Ortopedická péče je součástí multioborové spolupráce. RHB je rovněž neopomenutelná. Ke korekci deformit využíváme korekčních dlah či individuálních ortéz. Velmi často jsou však vady obtížně korigovatelné a operačnímu řešení se tak nevyhneme. U pacienta s NPS je nutno však počítat i s možnými komorbiditami, zejména postižením ledvin či očí [22].
● Vrozená luxace pately
Charakteristika a etiopatogeneze
Vrozená (kongenitální) luxace pately je vzácné onemocnění extenzorového aparátu kolenního kloubu s variabilním klinickým obrazem [23]. K vrozené luxaci pately dochází při poruše vnitřní rotace myotomu, který formuje femur, kvadriceps a extenzorový aparát. Tato porucha vzniká v období mezi 8. a 10. týdnem embryonálního vývoje a obvykle se projeví časně po porodu jako genu valgum s flekční kontrakturou a zevní rotací tibie [24]. Vrozená luxace pately je často spojena s genetickými syndromy postihujícími klouby a pojivové tkáně. Jsou to například Downův syndrom, Larsenův syndrom, artrogrypóza, nail-patella syndrom, Rubinstein-Taybiho syndrom, Ellis van Creveld syndrom, diastrofická dysplazie a jiné [23, 24]. Většina těchto případů je diagnostikována hned po porodu.
Diagnostika
Vrozená luxace pately může být ve svém klinickém obrazu různorodá. Nejvíce pacientů má značné flekční kontraktury kolene, takže onemocnění je zpozorováno velmi rychle. Avšak některé formy jsou diagnostikovány až ve školním věku, kdy se projevují relativní slabostí kvadricepsu. Společným znakem je genu valgum, flekční kontraktura a zevní rotace tibie s hypoplastickou patelou [23, 24].
Kromě klinického nálezu využíváme RTG vyšetření [13, 24]. Předozadní snímek nám může ukázat hypoplazii laterálního kondylu femuru, zúžení kloubních prostor a pozici tibie vůči femuru. Velikost a poloha pately se ovšem nejlépe posoudí z bočné nebo axiální projekce [24]. Radiografickou diagnostiku však často ztěžuje zpoždění osifikace pately, proto je výhodné použít v raném věku pacienta ultrazvuk nebo MRI [24].
Terapie
Onemocnění obvykle vyžaduje včasnou chirurgickou léčbu zahrnující komplexní korekční operace v oblasti extenzorového aparátu. Obvykle se operuje v prvním roce života [23, 25, 26].
● Habituální luxace pately
Charakteristika a etiopatogeneze
Habituální (vývojová) luxace se na rozdíl od vrozené luxace obvykle začne projevovat až s vertikalizací dítěte. Postižení může být oboustranné a někdy může být pa-cientem dobře tolerováno a zjistí se až v pozdním dětství, kdy nacházíme deformitu kloubu u jinak asymptomatického dítěte [23].
Diagnostika
Oproti vrozené luxaci není u habituální luxace patela dislokována permanentně. Při flexi je umístěna anatomicky v interkondylickém žlábku a postranními retinakuly je tažena laterálně až při extenzi. Predisponující faktory jsou obvykle patela alta, hypoplastický laterální kondyl femuru, mělký femorální sulkus a rozsáhlá antetorze femorálního krčku. Vše je obvykle patrné na RTG snímku [24].
Terapie
Chirurgická léčba zahrnuje povolení laterálních retinakul s mediálním posunem a s případnou distální augmentací úponu ligamentum patellae. V léčebném cyklu je zvažována např. distální femorální derotační osteotomie [23, 24, 27].
ONEMOCNĚNÍ Z PŘETÍŽENÍ
● Sinding-Larsen Johanssonův syndrom
Charakteristika a etiopatogeneze
Sinding-Larsen Johanssonův syndrom (SLJS) je postižení apofýzy distálního pólu čéšky, vznikající nadměrným tahem a přetížením. Klinicky je charakterizován bolestí a citlivostí v oblasti dolního pólu pately. Na RTG snímku se zde může zobrazovat fragmentace kosti [17, 27].
Etiologie onemocnění je vysvětlována jako zánět vzniklý tahem ligamentum patellae s následnou osifikací v oblasti distálního pólu pately [27]. Nejpravděpodobnější příčinou vzniku chronických zánětlivých změn je opakovaná mikrotraumatizace v místě úponu patelárního ligamenta na dolní pól čéšky. Toto poškození může být následováno rozvojem kalcifikací v oblasti úponu nebo může vést dokonce k částečné avulzi distálního pólu čéšky. SLJS je řazen mezi aseptické nekrózy kostní [17]. Postihuje častěji chlapce, typicky mezi 10. a 14. rokem věku, kteří se věnují sportům s opakovanými výskoky. SLJS je brán jako dětský ekvivalent „jumper’s knee“ u dospělých [27].
Diagnostika
V klinickém nálezu dominuje bolestivost dolního pólu čéšky, citlivost při palpaci, často po předchozím přetížení či úrazu. Charakteristické je kulhání. Bolesti pacient udává zejména při zátěži (chůze do schodů, výskoky, hluboký dřep, nošení těžkých břemen), event. po intenzivnějším cvičení. Často se ale může bolest vyskytovat i při minimální aktivitě [17, 26].
Diagnostika se nejčastěji opírá o klinický nález a nativní RTG vyšetření. Na RTG pozorujeme drobné kalcifikace v oblasti dolního pólu čéšky [13]. Při nejasnostech indikujeme MRI.
Terapie
Počáteční léčba je konzervativní a spočívá v ledování a použití NSA. Dále RHB se zaměřením na protahování a úpravu pohybových aktivit. Pacientovi doporučujeme vyhnout se klekům, skokům, chůzi do schodů, běhům a dřepům. Patelární páska umístěná při aktivitě mezi čéšku a tuberozitu může také pomoci k potlačení symptomů. Běžná doba trvání onemocnění je mezi 3 a 12 měsíci [27].
Chirurgická léčba zahrnující lokální revizi, debridement, návrty, případně nářezy šlachy, resekci postiženého pólu čéšky nebo mikrotenotomii, je indikována vzácněji a zpravidla až po ukončení kostního růstu [17].
● Morbus Osgood-Schlatter
Charakteristika a etiopatogeneze
Morbus Osgood-Schlatter je choroba popisovaná jako zánětlivé postižení patelárního ligamenta a přiléhající chrupavky apofýzy v oblasti tuberositas tibiae, které je většinou způsobeno nadměrným tahem patelárního ligamenta, jehož následkem vznikají ve zmíněných strukturách mikrotraumata [28]. Choroba je charakterizována otokem v oblasti tuberozity a bolestí, která se stupňuje při zátěži a sportovních aktivitách. Onemocnění se manifestuje častěji u chlapců, a to obvykle ve věku časné adolescence, a patří mezi aseptické nekrózy. Klinické projevy většinou odezní v období ukončení růstu [27]. Na etiologii onemocnění není jednotný názor, ale většinou se vyskytuje v souvislosti se zvýšenou fyzickou zátěží [27].
Diagnostika
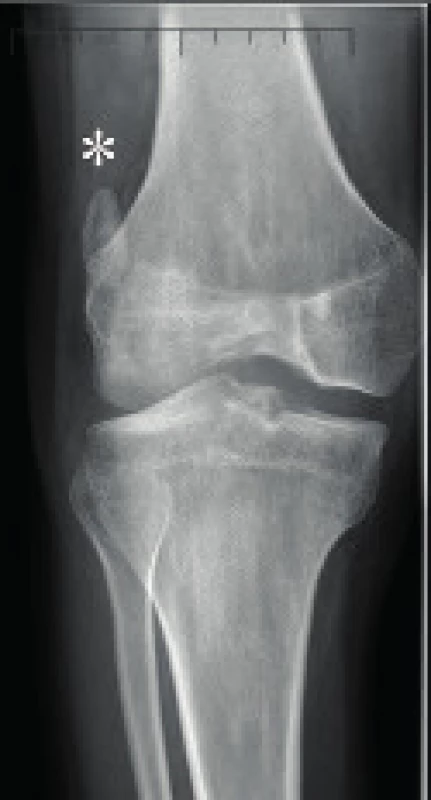
Typicky nacházíme otok v oblasti tuberositas tibiae a distální části patelárního ligamenta. Při palpaci nacházíme tuhé a bolestivé zvětšení tuberozity. U pozdních forem se v oblasti tuberozity může pod povrchem patelárního ligamenta tvořit osifikace patrná na RTG [13, 30] (obr. 6).
Ze zobrazovacích metod se dá kromě standardního RTG případně využít MRI, a to zejména u klinicky atypických případů. MRI hraje roli v určování stagingu, prognózy průběhu onemocnění a v předoperačním plánování [13, 28, 29, 30].
Terapie
Léčba je nejčastěji konzervativní. Spočívá především v úpravě pohybové aktivity a nasazení NSA lokálně i celkově. K urychlení hojení zánětu je možno zvážit také krátkodobou imobilizaci kolenního kloubu v ortéze. Obvykle je doporučováno speciální cvičení se zaměře-ním na protahování kvadricepsu a hamstringů. Úprava stavu je většinou pomalá. Doba 12–18 měsíců není výjimkou.
Až 90 % pacientů je s úspěchem vyléčeno konzervativně. V případech, kde selhává dlouhodobá konzervativní léčba, je zvažována chirurgická intervence, a to po ukončení kostního růstu [29].
ÚRAZY V OBLASTI PATELOFEMORÁLNÍHO KLOUBU
● Akutní luxace pately
Charakteristika onemocnění
Akutní luxace pately se vyskytuje nejčastěji v adolescentním věku a méně často v časném dětství [31–34]. Oproti luxaci u dospělých, u adolescentů vychází z určitých predispozic, které činí čéšku méně stabilní – tzv. malalignment syndrom. Jsou to mělká femorální rýha, valgózní a patologicky rotované koleno, vazivová laxita a další. Pacienti s vazivovou laxitou trpí akutními luxacemi častěji, většinou však neutrpí průvodní osteochondrální zlomeninu. Častěji bývají postižena děvčata než chlapci [32].
Diagnostika
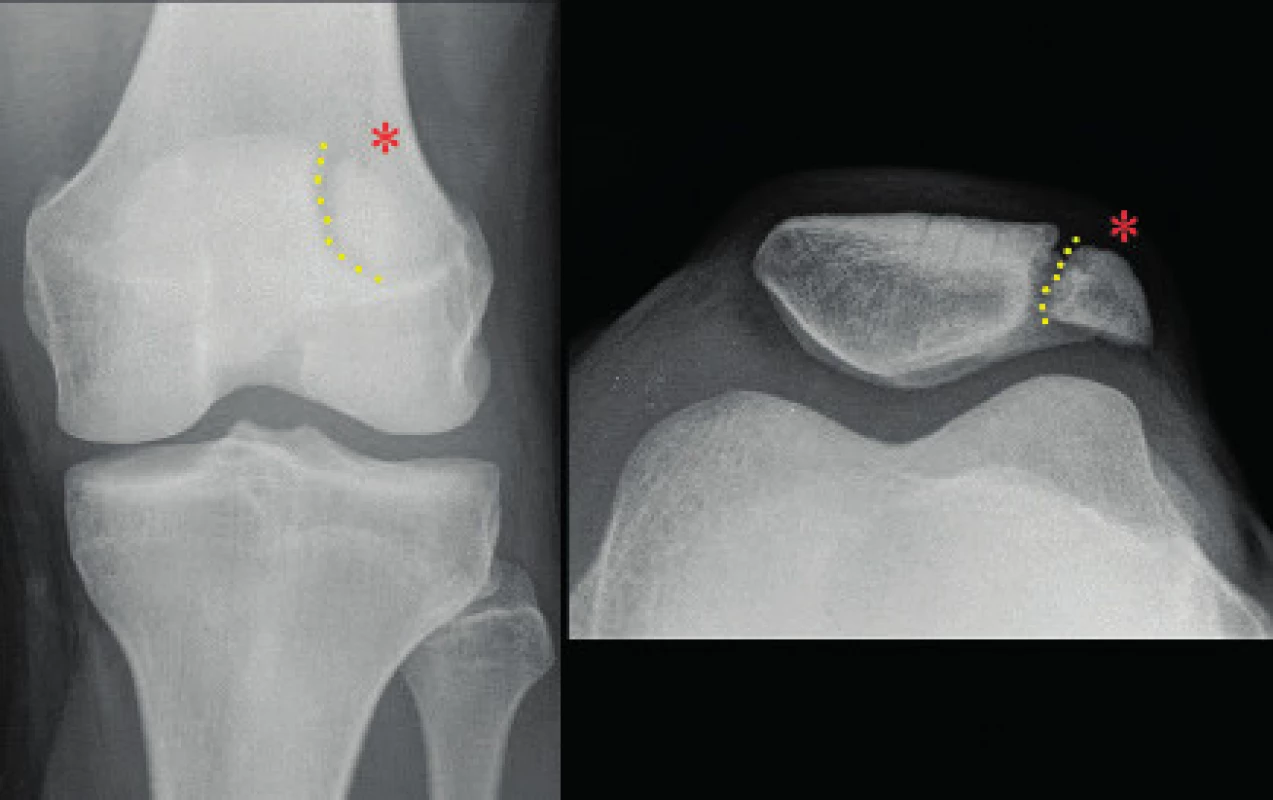
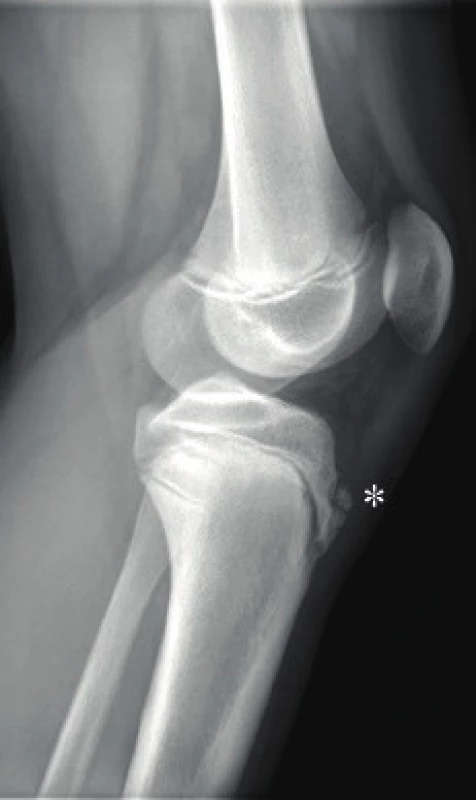
Většina luxací se reponuje spontánně a následná diagnostika pak není jednoduchá. Po repozici pately nacházíme většinou zbytkový nález, jako je parapatelární citlivost a pozitivní apprehension test (tzv. Fairbankovo znamení) [31–33]. Mediální závěsný aparát pately bývá poškozen, citlivost může být i v oblasti mediálního femorálního epikondylu. Mediálně může být hmatný defekt m. vastus medialis, v oblasti jeho úponu na čéšku. Hemarthros bývá pozorován v důsledku poškození kloubního pouzdra, osteochondrálního defektu nebo poškození zkřížených vazů. Po úraze nám RTG vyšetření (AP, bok kolene a axiální projekce pately) může zobrazit fragment kosti či osteochondrální poranění (obr. 7). Vyšetření CT nebo MRI indikujeme v případě diagnostických pochybností či v rámci předoperačního plánování [13].
Terapie
Indikací k operaci u akutní luxace v dětském věku je prokázaná či suspektní osteochondrální zlomenina laterálního kondylu femuru nebo čéšky, avulze šlachy m. vastus medialis z pately a jasná nestabilita pately s významnou lateralizací. Operační léčba je indikována přibližně u 5–10 % pacientů [35].
V naprosté většině případů indikujeme primár-ně konzervativní terapii. Léčba spočívá v provedení šetrné repozice luxované pately. Následně fixujeme poraněné koleno rigidní ortézou v 30stupňové flexi na 4 týdny [35].
Nedílnou součástí léčby je intenzivní RHB, která navazuje na fázi imobilizace. Je zaměřena na posílení m. vastus medialis obliquus. Běžná zátěž je dovolena po 6 týdnech a sport za 3 měsíce od úrazu.
U 1/6 dětí po akutní luxaci pately pozorujeme recidivující luxace, u 2/6 se dostaví následné patelofemorální symptomy a 3/6 pacientů jsou bez následků [30].
● Recidivující luxace pately
Charakteristika a etiopatogeneze
Recidivující luxace pately vzniká jako komplikace akutní luxace v 1/6 případů. Ačkoli je riziko reluxace vyšší s každou další luxací, je mnoho pacientů, kteří jsou s úspěchem léčeni bez nutnosti chirurgického zásahu. Často je patrný podíl malalignment syndromu (tj. anatomických odchylek destabilizujících patelu) v kombinaci s minimálním úrazem [30].
Diagnostika
Nejčastějším symptomem je bolest. Je lokalizována do prepatelární krajiny. Pacienti mohou mít zvýšený Q úhel, zvýšenou vazivovou laxitu a pozitivní Fairbankovo znamení. Bolest se většinou zhoršuje při běhu, skocích, dřepech a chůzi do schodů. Otok je běžným steskem pacientů, ale je jen výjimečně nalezen při fyzikálním vyšetření [16, 35]. Často nacházíme laterální subluxaci pately v extenzi. Čéška opisuje při převodu do flexe tvar písmene J, proto nazýváme tento klinický příznak „J znamení“. Na RTG sledujeme polohu čéšky v axiálních Merchanotových projekcích, nejčastěji ve 30stupňové flexi můžeme pozorovat lateralizaci nebo subluxaci čéšky [13].
Terapie
Na prvním místě je u dětských pacientů konzervativní léčba k potlačení symptomů, úprava pohybových aktivit, NSA, případně ortéza stabilizující čéšku a strukturovaná fyzioterapie s posilováním svalstva, především m. vastus medialis obliquus [36].
Chirurgická léčba je obvykle indikována u dlouhodobě rehabilitovaných pacientů, bez úspěchu konzervativní léčby. Výběr metody musí být individualizován [35]. V případě otevřených růstových plotének lze operovat pouze na měkkých tkáních, provádí se nejčastěji kombinace laterálního releasu s rafáží mediálních retinakul (tj. posílení sil medializujících patelu) [37].
Po uzávěru růstových plotének často indikujeme operaci podle Elmslie–Trillata [34]. Jedná se o jednu z možných variant transpozice tibiální tuberozity. Indikačním kritériem je patologicky zvýšený Q úhel, tj. úhel svírající osa ligamentum patellae a kvadricepsu, avšak k přesnému zhodnocení je vhodné použít MRI či CT sumace (sumace řezu v oblasti tibiální tuberozity a femorálního sulku). Hodnotíme tzv. TT – TG distanci, resp. vzdálenost (tibial tubercle – trochlear groove) (obr. 8).
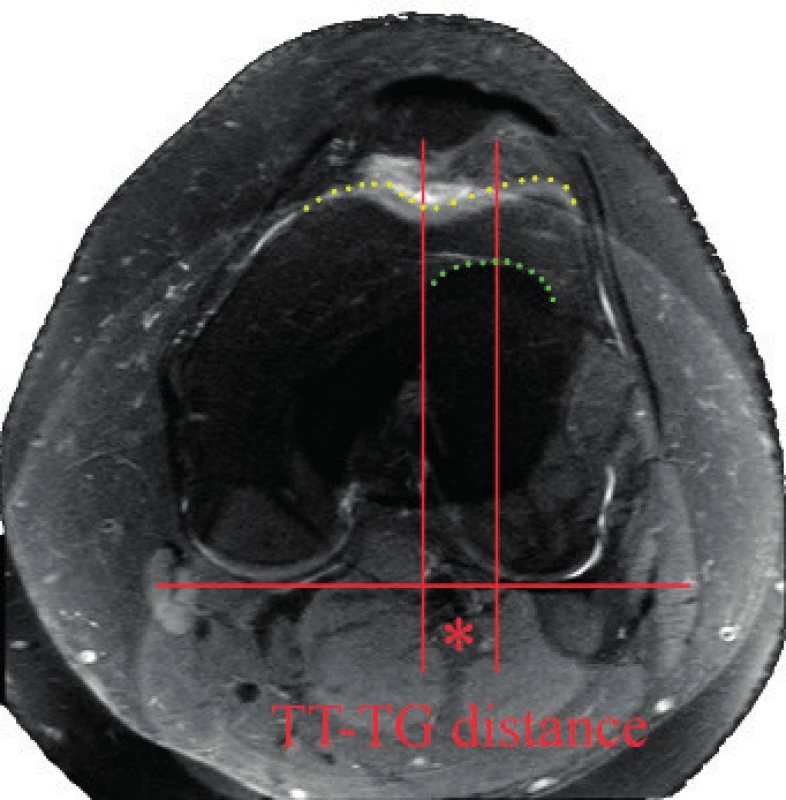
Všechny chirurgické léčebné postupy by měly následovat cílený a strukturovaný rehabilitační program k obnovení hybnosti a dynamické stability kolenního kloubu.
● Sleeve zlomenina pately
Charakteristika onemocnění
Tento typ zlomeniny není příliš častý. Jedná se o avulzi okraje pately, kdy dochází k roztržení a periostu a dislokaci fragmentu s částí přilehlé chrupavky. Sleeve zlomenina vzniká vždy úrazovým mechanismem provázeným silnou kontrakcí kvadricepsu při flektovaném koleni [17, 38], nejčastěji při běhu, výskoku, či kopu. Jedná se o typické poranění odrazové nohy. Tento typ zlomeniny může postihovat spodní, horní, mediální i laterální část čéšky [27].
Klinický nález a diagnostika
Obvykle nalézáme palpačně hmatný defekt v oblasti postiženého pólu čéšky a nemožnost plné extenze v koleni. Bolest, hematom a omezení hybnosti kloubu jsou hlavními klinickými známkami tohoto typu zlomeniny [18].
Diagnostika může být obtížná, pokud fragment neobsahuje kostěnou část a není tak patrný na RTG snímku [17, 18, 27]. V těchto případech je vhodné provedení srovnávacího snímku druhé končetiny, přičemž na postižené straně je čéška proximalizována. V případě diagnostických rozpaků je namístě provedení MRI [13].
Možnosti léčby
Doporučuje se otevřená repozice, s provedením vnitřní fixace volného fragmentu a sádrová fixace na 4–6 týdnů. Je-li přítomný pouze malý kostěný fragment, lze provést adaptační suturu obou konců vstřebatelným materiálem [17, 18, 27].
● Příčná zlomenina pately
U dětí s otevřenými růstovýmí štěrbinami je tento typ vzácný. Příčnou zlomeninu pately vidíme častěji u dospívajících. Diagnostika, příznaky a léčba se neliší od zlomenin u dospělých pacientů [18, 27].
Práce byla podpořena v rámci projektu koncepčního rozvoje výzkumné organizace MZ ČR č. 00064203 (FN Motol).
Došlo: 7. 12. 2016
Přijato: 2. 3. 2017
Doc. MUDr. Vojtěch Havlas, Ph.D.
Klinika dětské a dospělé ortopedie a traumatologie
2. LF UK a FN Motol
V Úvalu 84
150 06 Praha 5
e-mail: vojtech.havlas@lfmotol.cuni.cz
Sources
1. Tecklenburg K, Dejour D, Hoser C, Fink C. Bony and cartilaginous anatomy of the patellofemoral joint. Knee Surg Sports Traumatol Arthrosc 2006 Mar; 14 (3): 235–240. Epub 2005 Oct 28.
2. Schindler OS, Scott WN. Basic kinematics and biomechanics of the patello-femoral joint. Part 1: The native patella. Acta Orthop Belg 2011 Aug; 77 (4): 421–431.
3. Barnett AJ, Gardner RO, Lankester BJ, et al. Magnetic resonance imaging of the patella: a comparison of the morphology of the patella in normal and dysplastic knees. J Bone Joint Surg Br 2007 Jun; 89 (6): 761–765.
4. Buchanan G, Torres L, Czarkowski B, Giangarra CE. Current concepts in the treatment of gross patellofemoral instability. Int J Sports Phys Ther 2016 Dec; 11 (6): 867–876.
5. Pink M, Skládal M, Širokovský J, Pařízek A. Porovnání výsledků otevřené a artroskopické techniky ošetření syndromu zevní hyperprese pately. Ortopedie 2011; 6 : 257–260.
6. Rhee SJ, Pavlou G, Oakley J, et al. Modern management of patellar instability. Int Orthop 2012 Dec; 36 (12): 2447–2456.
7. Dejour H, Walch G, Nove-Josserand L, Guier C. Factors of patellar instability: an anatomic radiographic study.Knee Surg Sports Traumatol Arthrosc 1994; 2 (1): 19–26.
8. Tecklenburg K, Dejour D, Hoser C, Fink C. Bony and cartilaginous anatomy of the patellofemoral joint. Knee Surg Sports Traumatol Arthrosc 2006 Mar; 14 (3): 235–240.
9. Adachi N, Ochi M, Yamaguchi H, et al. Vastus lateralis release for painful bipartite patella. Arthroscopy 2002; 18 : 404–411.
10. Azarbod P, Agar G, Patel V. Arthroscopic excision of a painful bipartite patella fragment. Arthroscopy 2005; 21 : 1006.
11. Enomoto H, Nagosi N, Okada E, et al. Hemilaterally symptomatic bipartite patella associated with bone erosions arising from a gouty tophus: A case report. The Knee 2006; 13 : 474–477.
12. Iossifidis A, Brueton RN, Nunan TO. Bone-scintigraphy in painful bipartite patella. Eur J Nucl Med 1995 Oct; 22 (10): 1212–1213.
13. Kocher MS, DiCanzio J, Zurakowski O, Micheli LJ. Diagnostic performance of clinical examination and selective magnetic resonance imaging in the evaluation of intra-articular knee disorders in children and adolescents. Am J Sports Med 2001; 29 (3): 292.
14. Thomas AL, Wilson RH, Thompson TL. Quadriceps avulsion through a bipartite patella. Orthopaedics 2007; 30 : 491–492.
15. Werner S, Durkan M, Jones J, et al. Symptomatic bipartite patella: three subtypes, three representative cases. J Knee Surg 2013; 26 (Suppl 1): 72–76.
16. Havlas V, Trc T. Arthroscopy in children. Acta Chir Orthop Traumatol Cech 2004; 71 (3): 152–156.
17. Staheli LT, Beaty J. Practice of Pediatric Orthopaedics. Philadelphia: Lippincott Williams and Wilkins, 2001 : 1–448.
18. Rang M, Pring M, Wenger D. Rang´s Children Fractures. 3rd ed. Philadelphia: Lippincott Williams and Wilkins, 2005 : 1–311.
19. Sweeney E. Nail-Patella syndrome. https://www.ncbi.nlm.nih.gov//books/NBK1132/.
20. Romero P, Sanhueza F, Lopez P, et al. Mutation in the LMX1B gene in patients with nail-patella syndrome associated with glaucoma. Mol Vis 2011; 17 : 1929–1939.
21. Witzgall R. How are podocytes affected in nail-patella syndrome? Pediatr Nephrol 2008; 23 : 1017–1020.
22. Sweeney E, Fryer A, Mountford R, et al. Nail patella syndrome: a review of the phenotype aided by developmental biology. J Med Genet 2003; 40 : 153–162.
23. Eilert RE. Congenital dislocation of the patella. Clin Orthop Relat Res 2001; 389 : 22.
24. Koplewitz BZ, Babyn PS, Cole WG. Congenital dislocation of the patella. Am J Roentgenol 2005; 184 (5): 1640–1646.
25. Wada A, Fujii T, Takamura K, et al. Congenital dislocation of the patella. J Child Orthop 2008; 2 (2): 119–123.
26. Ghanem I, Wattincourt L, Seringe R. Congenital dislocation of the patella. Part II: Orthopaedic management. J Pediatr Orthop 2000 Nov-Dec; 20 (6): 817–822.
27. Busch MT. Care of the young athlete. In: Morrissy RT, Weinstein SL. Lovell and Winter´s Pediatric Orthopaedics. Philadelphia: Lippincott Williams & Wilkins, 2000 : 1–1445.
28. Blankstein A, Cohen I, Heim M. Ultrasonography as a diagnostic modality in Osgood-Schlatter disease: A clinical study and review of the literature. Arch Orthop Trauma Surg 2001; 121 : 536.
29. Gholve PA, Scher DM, Khakharia S, et al. Osgood Schlatter syndrome. Curr Opin Pediatr 2007; 19 (1): 44–50.
30. Hirano A, Fukubayashi T, Ishii T. Magnetic resonance imaging of Osgood-Schlatter disease: The course of the disease. Skeletal Radiol 2002; 31 : 334.
31. Andrish J. Surgical options for patellar stabilization in the skeletally immature patient. Sports Med Arthrosc 2007; 15 (2): 82–88.
32. Fithian DC, Paxton EW, Stone ML. Epidemiology and natural history of acute patellar dislocation. Am J Sports Med 2004; 32 : 1114.
33. Arendt EA, Fithian DC, Cohen E. Current concepts of lateral patella dislocation. Clin Sports 2002; 21 : 499.
34. Kautzner J, Hladký V, Phillipou T, Havlas V. Traumatická luxace patelly u dětí a adolescentů. Ortopedie 2014; 8 : 179–183.
35. Bensahel H, Souchet P, Pennecot GF, Mazda K. The unstable patella in children. J Pediatr Orthop B 2000; 9 (4): 265–270.
36. Colvin AC, West RV. Patellar instability. J Bone Joint Surg Am 2008 Dec; 90 (12): 2751–2762.
37. Arendt EA. MPFL reconstruction for PF instability. The Soft (Tissue) Approach. Revue de Chirurgie Orthopédique et Traumatologique 2009; 95 (8): 371–374.
Labels
Neonatology Paediatrics General practitioner for children and adolescentsArticle was published in
Czech-Slovak Pediatrics

2017 Issue 3
- What Effect Can Be Expected from Limosilactobacillus reuteri in Mucositis and Peri-Implantitis?
- The Importance of Limosilactobacillus reuteri in Administration to Diabetics with Gingivitis
-
All articles in this issue
- Pepsin in secretion from the upper respiratory tract as a marker of extraesophageal reflux in children
- Cri du chat syndrome in the newborn diabetic mother
- Patello-femoral disorders in children
- Legg-Calve-Perthes disease
- RSV infection in late preterm infants
- Febrile seizures – information for parents
- Care for children with haemophilia in the Czech Republic
- Quality of life of pediatric patients with haemophilia in the Czech Republic – experiences of one centre
- Risks of late haemophilia diagnosis
- The correlation between grade of adenoid hypertrophy verified by nasofiberendoscopy and grade of nasal obstruction objectivised by rhinomanometry
- The effect of adenoids and endoscopic adenoidectomy on nasal patency in children
- Czech-Slovak Pediatrics
- Journal archive
- Current issue
- About the journal
Most read in this issue
- Patello-femoral disorders in children
- Legg-Calve-Perthes disease
- Pepsin in secretion from the upper respiratory tract as a marker of extraesophageal reflux in children
- RSV infection in late preterm infants
