ATYPICKÁ SEKUNDÁRNÍ MALIGNITA PO RADIOTERAPII PROSTATY
Untypical secondary cancer after radiotherapy for prostate cancer
On two case studies from our department we present emergence of untypical secondary malignant disease at patients with a primary adenocarcinoma of prostate having been treated by conventional curative radiotherapy. We want to point out a general risk of secondary malignity, which can be omitted in practice, and certain diagnostic pitfalls as well.
Key words:
Secondary cancer, prostate cancer, radiotherapy, spinocellular cancer, malignant melanoma.
Authors:
Petr Tureček; Martin Sutorý
Authors‘ workplace:
Urologie, Úrazová nemocnice Brno
Published in:
Ces Urol 2017; 21(4): 314-318
Category:
Case report
Overview
Na dvou kazuistikách z našeho pracoviště prezentujeme vznik netypického sekundárního maligního onemocnění u pacientů s primárním adenokarcinomem prostaty, léčených konvenční kurativní radioterapií. Chceme poukázat na obecné riziko sekundárních malignit, které může být v praxi opomíjeno, a také na určitá diagnostická úskalí.
Klíčová slova:
Sekundární malignita, karcinom prostaty, radioterapie, spinocelulární karcinom, maligní melanom.
ÚVOD
K základní léčbě lokalizovaného karcinomu prostaty patří, spolu s operačním řešením, i radioterapie. Radioterapie bývá indikována starším, rizikovějším pacientům, při podezření na lokálně pokročilé onemocnění, v terénu pro operaci nepříznivém, případně si ji pacienti volí sami jako alternativu obávaného operačního řešení. V případě nekomplikovaného průběhu a dobrého efektu se radioterapie jeví jako téměř ideální léčba karcinomu prostaty. Naopak rozvinuté nežádoucí účinky jsou pro pacienta zpravidla velmi frustrující a pro ošetřujícího urologa obtížně řešitelné, navíc mohou zastírat jiné závažné onemocnění. Na našich kazuistikách prezentujeme dva případy vzniku fatální malignity u pacientů, kteří podstoupili konvenční kurativní radioterapii adenokarcinomu prostaty, po které bylo základní onemocnění v remisi.
KAZUISTIKA 1
Pacient, narozený 1944, bez komorbidit, kuřák. Pro PSA 7,51 ng/ml a suspektní palpační nález byla provedena biopsie prostaty s diagnózou adenokarcinomu prostaty GS 3+4, pozitivních deset z deseti vzorků. Indikována neoadjuvantní hormonální blokáda a externí radioterapie. Provedena externí kurativní radioterapie s aplikací 36 Gy na prostatu a 44 Gy na pánev. Po ukončení radioterapie pacient pravidelně docházel k aplikacím degarelixu (80 mg sc. 1x měsíčně) na naši urologickou ambulanci, hodnoty PSA s poklesem k nule. Po 17 měsících od ukončení radioterapie pacient přišel pro akutní močovou retenci. Pro nemožnost zavedení katétru byla provedena punkční epicystostomie a diagnostikována striktura uretry v bulbomembranózní části. Následně byla uretra zprůchodněna pomocí optické uretrotomie, pacient zacvičen v autodilataci a epicystostomie zrušena. Po dvou měsících začíná autodilatace váznout a při jednom z pokusů o sondáž prochází katétr do rekta. Poté byla znovuzavedena epicystostomie jako trvalé řešení. Při jedné z výměn epicystostomického katétru, 23 měsíců od ukončení radioterapie pacient poukazuje na bulku na penisu velikosti 5 mm.
Provedená biopsie prokazuje spinocelulární karcinom s pozitivním resekčním okrajem. Při přijetí, za tři týdny po předchozí biopsii, pacient upozorňuje na deviaci penisu při erekci a zatuhnutí při bazi penisu. Byla provedena re‑resekce na glandu a punkční biopsie z kořene penisu. Z obou lokalit je opět pozitivní infiltrace spinocelulárním karcinomem. V průběhu dalších 14 dní dochází k infiltraci perinea, která je považována za infekt v důsledku vytvoření rektouretrální rozpadové postaktinické píštěle. Je indikováno provedení akutní derivační sigmoideostomie. Při operaci zjištěno i suspektní metastatické postižení jater, z kterého odebíráme vzorky k histologickému vyšetření. Současně provedena i punkční biopsie infiltrátu perinea, obou crus penis a oblasti ozářené prostaty. Ze všech bioptovaných lokalit je popsána masivní infiltrace spinocelulárním karcinomem.
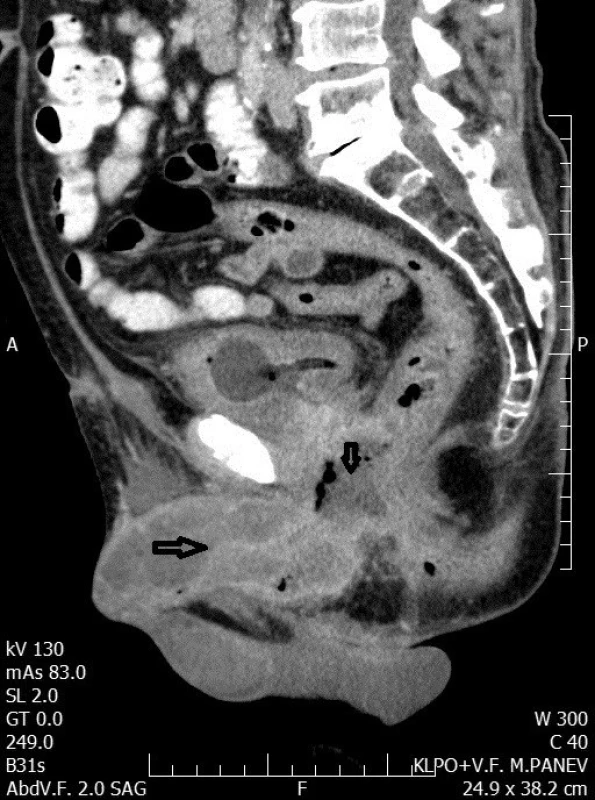
Po 24 měsících od ukončení radioterapie adenokarcinomu prostaty byl pacient předán naší ambulancí zpět do péče onkologického centra, po několika měsících umírá na generalizaci onemocnění.
KAZUISTIKA 2
Pacient, narozený 1928, léčený s hypertenzí a ischemickou chorobu srdeční. Po externí kurativní radioterapii prostaty v roce 2005 byl urologicky pravidelně sledován, PSA bylo dlouhodobě stabilizováno. Při kontrole v prosinci roku 2015 si pacient stěžuje na otok pravé dolní končetiny a uzlinu v třísle. Provedeno ultrasonografické a CT vyšetření pánve a retroperitona s nálezem inguinální lymfadenopatie nejasného původu, vpravo uzliny do velikosti 20 mm, vlevo do 16 mm.
V lednu 2016 exstirpována na chirurgii zvětšená uzlina z pravého třísla, histologicky bez malignity. Poté vzniká úporná lymfatická píštěl ve třísle, která se hojí až po třech týdnech. Postupně dochází k otoku obou dolních končentin, po diuretické terapii nastává přechodné zlepšení. Po měsíci se ale opět objevila progrese otoků dolních končetin. V dubnu 2016 bylo provedeno kontrolní CT vyšetření – popsána výrazná progrese lymfadenopatie v tříslech, pakety uzlin v retroperitoneu, nepřehledné poměry v malé pánvi s infiktrátem cévami a uzlinami a vícečetná metastatická ložiska jater. Mnohočetná meta ložiska do 10 mm popsána i na rentgenovém vyšetření plic. Provedené gastroskopické a kolonoskopické vyšetření bylo bez známek malignity, tumor markery byly v normě. Při TRUS byl zjištěn suspektní útvar v malé pánvi vpravo, těsně přiléhající k prostatě. Po transrektální biopsii útvaru byla stanovena diagnóza maligního melanomu. S tímto byl pacient předán do péče onkologického centra. Po dalším měsíci zmírá na generalizaci do jater a plic.


DISKUZE
U pacientů se zhoubným onemocněním může být zvýšené riziko duplicitní malignity. Vysvětluje se genetickou zátěží, působením karcinogenů z prostředí, životosprávou i intenzivnějším vyšetřováním a sledováním pacientů s primární malignitou. U karcinomu prostaty ale pouze jedna ze sedmi provedených studií z let 1985–1998 nasvědčuje zvýšení rizika sekundární malignity (1).
V případě karcinomu prostaty v ČR, dle databáze Národního onkologického registru, z celkového počtu 64 218 nově zjištěných karcinomů v letech 1976–2005 bylo 11 183 (17,4 %) případů spojeno s vícečetnými novotvary. Průměrný interval mezi primárním a následnými novotvary byl 4,1 roku. Z 5 236 následných novotvarů po primárních karcinomech prostaty byly nejpočetnější nádory kůže 28,6 %, trávicí 26,7 %, močové 17,8 % a respirační 10,9 % soustavy (2).
Radioterapie je vedle operačního řešení základní léčebnou modalitou karcinomu prostaty, s výhodou pro starší a rizikovější pacienty, v případě lokálně pokročilého onemocnění, při kontraindikaci operačního zákroku a jako záchranná (salvage) terapie. Oproti operaci se radioterapie liší ve spektru vedlejších učinků. Z časového hlediska se rozlišují dva typy nežádoucích reakcí – časné a pozdní. Časné vznikají během vlastní radioterapie a bezprostředně po ní, jsou reverzibilní a k jejich ústupu dochází vesměs do tří měsíců od skončení radioterapie. Nejčastěji se týkají GIT v podobě průjmů, tenesmů, urgentní defekace, enteroragie a urologických symptomů.
Intenzita časné reakce může predikovat závažnost pozdních následků. Chronické následky se vyvíjí 3–18 měsíců od ukončení radioterapie, zejména v podobě poradiační proktitidy, méně často poradiační chronické cystitidy či striktury uretry. Pět a více let od ozáření se objevují pozdní následky, mezi které patří sekundární malignity (3, 5).
Radiace obecně má karcinogenní potenciál, ale určit přesný podíl radioterapie na vzniku sekundární rakoviny, v kombinaci genetických faktorů, vlivu prostředí, apod., je složité.
Riziku sekundárních malignit po radioterapii prostaty se věnuje řada studií, jejich výstupy nejsou vždy ve shodě, ale nejrozsáhlejší a nejvíce konzistentní studie popisují mírné, ale signifikantní zvýšení rizika (6).
Brenner a kolektiv ve své obsáhlé studii na základě dat ze SEER registru porovnávají 51 584 mužů s KP léčených radioterapií se 70 539 muži léčenými pouze operací. Výsledek potvrzuje zvyšující se pravděpodobnost sekundární malignity v čase – po pěti letech připadal jeden případ solidního tumoru na 290 pacientů léčených RT, po deseti letech jeden na 70 pacientů (4). Dostupné údaje pocházejí od pacientů léčených zejména starší radiační technikou, modernější metody nelze prozatím jednoznačně hodnotit, ale např. u radioterapie s modulovanou intenzitou svazku (IMRT) bylo vysloveno podezření na vyšší riziko vzniku sekundárních malignit (7).
Nejčastěji se vyskytují tumory tkání přiléhajících k ozářené oblasti – karcinomy tračníku, rekta a měchýře (8). Je popisován i zvýšený výskyt tumorů vzdálených orgánů, zejména plic. Uvedené údaje platí pro pacienty, kteří podstoupili konvenční externí radioterapii. U brachyterapie nebylo zvýšení rizika sekundární malignity prokázáno (1).
ZÁVĚR
Podíl radioterapie na vznik sekundárních tumorů u pacientů z našich kazuistik je diskutabilní a nelze přesně specifikovat. Mnohem častější jsou akutní a chronické nežádoucí účinky radioterapie, kterými si může lékař vysvětlovat celou řadu obtíží pacienta. Nicméně je radno pomýšlet i na riziko sekundární malignity, které se, s postupem času od provedené radioterapie, zvyšuje.
Střet zájmů: žádný
Prohlášení o podpoře: Autor prohlašuje, že zpracování článku nebylo podpořeno farmaceutickou firmou.
Došlo: 9. 10. 2017
Přijato: 28. 11. 2017
Kontaktní adresa:
MUDr. Petr Tureček
Urologie, Úrazová nemocnice Brno Ponávka 139/6, 662 50 Brno
e‑mail: tupe@seznam.cz
Sources
1. Bostrom PJ, Soloway MS. Secondary cancer after radiotherapy for prostate cancer: should we be more aware of the risk? European Urology 2007; 52 : 973–982.
2. Geryk E, Dítě P, Kozel J, Štampach R, Kubíček P, Odehnal J. Další primární novotvary u nemocných s karcinomem prostaty ve srovnání s jeho incidencí, mortalitou a prevalencí. Onkologie 2010; 4(2): 89–93.
3. Klementová Y. Radioterapie karcinomu prostaty – nežádoucí účinky léčby. Urolog. praxi 2011; 12(1): 59–60.
4. Brenner DJ, Curtis RE, Hall EJ, Ron E. Second malignancies in prostate carcinoma patients after radiotherapy compared with surgery. Cancer 2000; 1/88(2): 398–406.
5. Čoupková I, Čoupek P, Krupa P, Šlampa P. Komplikace spojené s radioterapií karcinomu prostaty, jejich prevence a léčba. Urolog. praxi 2011; 12(5): 292–294.
6. Murray L, Henry A, Hoskin P, Siebert FA, Venselaar J. On behalf of the PROBATE group of the GEC ESTRO. Radiotherapy and Oncology 2014; 110 : 213–228.
7. Sountoulides P, Koletsas N, Kikidakis D, Paschalidis K, Sofikitis N. Secondary malignancies following radiotherapy for prostate cancer. Ther Adv Urol. 2010; 2(3): 119–125.
8. Wallis ChJD, Mahar AL, Choo R, et al. Second malignancies after radiotherapy for prostate cancer: systematic review and meta‑analysis. BMJ 2016; 352: i851.
Labels
Paediatric urologist Nephrology UrologyArticle was published in
Czech Urology

2017 Issue 4
-
All articles in this issue
- LAPAROSKOPICKÁ EXTRAPERITONEÁLNÍ RADIKÁLNÍ PROSTATEKTOMIE NERVY ŠETŘÍCÍ – VIDEO
- DOMÁCÍ VYŠETŘENÍ SPERMIOGRAMU POMOCÍ CHYTRÉHO MOBILNÍHO TELEFONU? VÍTEJTE V ÉŘE TELESPERMATOLOGIE
- VYUŽITÍ PRŮTOKOVÉ CYTOMETRIE PRO STANOVENÍ KVALITY EJAKULÁTU U MUŽŮ S PORUCHOU REPRODUKCE
- SOLITÁRNÍ KOSTNÍ METASTÁZA V PALCI RUKY JAKO PRIMOMANIFESTACE BILATERÁLNÍHO SVĚTLOBUNĚČNÉHO RENÁLNÍHO KARCINOMU pT1a U PACIENTA SE SPORADICKOU TRIPLICITOU UROLOGICKÝCH MALIGNIT
- PARATESTIKULÁRNÍ MALIGNÍ MEZOTELIOM
- AGRANULOCYTÓZA PO ANALGETICKÉ LÉČBĚ RENÁLNÍ KOLIKY
- ATYPICKÁ SEKUNDÁRNÍ MALIGNITA PO RADIOTERAPII PROSTATY
- K POZORUHODNÉMU ŽIVOTNÍMU JUBILEU doc. MUDr. Radko Petříka, CSc.
- CO SE UDÁLO NA VÝROČNÍ KONFERENCI ČUS SPOJENÉ S CEM V ŘÍJNU 2017 V PLZNI?
- VÝSLEDKY SOUTĚŽE ČUS O NEJLEPŠÍ VĚDECKOU PUBLIKACI ZA ROK 2016
- LYNCHŮV SYNDROM V RUKÁCH UROLOGA
- LAUDATIO K ŽIVOTNÍMU VÝROČÍ doc. MUDr. Jana Krhuta, Ph.D.
- doc. MUDr. Miloš Broďák, Ph.D., SLAVÍ ŽIVOTNÍ JUBILEUM
- Czech Urology
- Journal archive
- Current issue
- About the journal
Most read in this issue
- AGRANULOCYTÓZA PO ANALGETICKÉ LÉČBĚ RENÁLNÍ KOLIKY
- DOMÁCÍ VYŠETŘENÍ SPERMIOGRAMU POMOCÍ CHYTRÉHO MOBILNÍHO TELEFONU? VÍTEJTE V ÉŘE TELESPERMATOLOGIE
- doc. MUDr. Miloš Broďák, Ph.D., SLAVÍ ŽIVOTNÍ JUBILEUM
- VYUŽITÍ PRŮTOKOVÉ CYTOMETRIE PRO STANOVENÍ KVALITY EJAKULÁTU U MUŽŮ S PORUCHOU REPRODUKCE
