Autoimunní forma chronické pankreatitidy a IgG4 pozitivní mastitida
Autoimmune form of chronic pancreatitis and IgG4 positive mastitis
The autoimmune form of pancreatitis (AIP) is frequently linked to the simultaneous impairment of other bodily organs. This applies particularly to the 1st subtype of the AIP form of lymphoplasmatic sclerosing pancreatitis (LPSP). This type of autoimmune pancreatitis is accompanied by concurrent sclerosing cholangitis, sialadenitis, retroperitoneal fibrosis, sicca syndrome and other ultrapancreatic lesions. A typical symptom is a high level of IgG4 immunoglobulin in blood serum and tissues. In our report, and for the first time in specialist literature, we describe the current findings of AIP (according to Asian criteria) and IgG4 positive mastitis, histologically verified in a patient with previously diagnosed Mikulicz syndrome. The effects of corticoid therapy supported the diagnosis of AIP and simultaneously led to the eradication of recurrent mastitis. Our findings confirm the fact that we are currently increasingly confronted with a group of multi-system autoimmune diseases, including autoimmune pancreatitis and its extrapancreatic symptoms. Timely diagnosis and the correct therapy can be effective against a high percentage of cases.
Key words:
autoimmune pancreatitis – immunoglobulin G4 – mastitis
Authors:
Petr Dítě 1
; I. Novotný 2; Z. Kinkor 3; M. Hermanová 4; J. Trna 1; J. Lata 5; M. Růžička 6; Marie Přecechtělová 1; Bohuslav Kianička 7
Authors‘ workplace:
Interní gastroenterologická klinika, FN Brno
1; Gastroenterologické oddělení, Masarykův onkologický ústav, Brno
2; Bioptická laboratoř s. r. o. a Šiklův ústav patologie, FN a LF UK, Plzeň
3; I. patologicko-anatomický ústav FN a LF MU, Brno
4; Lékařská fakulta FN Ostrava
5; Sheikh Khalifa Med. City – Cleveland Clinic, Abu Dhabi
6; II. interní klinika FN u sv. Anny, Brno
7
Published in:
Gastroent Hepatol 2011; 65(1): 22-25
Category:
Clinical and Experimental Gastroenterology: Case Report
Overview
Autoimunní forma pankreatitidy (AIP) je velice často spojena se současným postižením dalších orgánů. Platí to zvláště u 1. subtypu AIP – forma lymfoplazmatické sklerozující pankreatitidy (LPSP). Tento typ autoimunní pankreatitidy bývá provázen současnou sklerozující cholangitidou, sialoadenitidou, retroperitoneální fibrózou, sicca syndromem a dalšími ultrapankreatickými lézemi. Typickým je průkaz vysoké hodnoty imunoglobulinu IgG4 v krevním séru a tkáních. V našem sdělení, v literatuře poprvé, uvádíme současný nález AIP (dle asijských kritérií) a IgG4 pozitivní mastitidy, histologicky ověřené, u nemocné s již dříve diagnostikovaným Mikuliczovým syndromem. Efekt terapie kortikoidy podpořil diagnózu AIP a současně vedl k vymizení recidivujících mastitid. Naše nálezy potvrzují skutečnost, že jsme v současnosti stále více konfrontováni se skupinou multisystémových autoimunních onemocnění, kam autoimunní pankreatitida a její extrapankreatické příznaky patří. Včasná diagnostika a správná terapie může tyto stavy ve vysokém procentu případů efektivně ovlivnit.
Klíčová slova:
autoimunní pankreatitida – imunoglobulin G4 – mastitida
Pozorování a popis idiopatické formy chronické pankreatitidy spojené s minimem subjektivních klinických symptomů, ikterem a nápadnou hypergamaglobulinemií publikoval poprvé v r. 1961 H. Sarles [1].
V r. 1995 popsal Yoshida případ 68leté ženy, u které byl zjištěn obstrukční ikterus, difuzně zvětšený pankreas, difuzně nepravidelný průsvit pankreatického vývodu (bez významnějších stenóz a dilatací), vysoká hodnota gamaglobulinů a bioptický průkaz pankreatické fibrózy [2]. Po nasazení steroidů došlo k plné úpravě klinických a morfologických příznaků. Toto onemocnění bylo tehdy poprvé označeno jako autoimunní pankreatitida (jako paralela autoimunní hepatitidy).
V současné době je autoimunní forma pankreatitidy histopatologicky dělena do dvou typů [3]. Typ 1 je v podstatě charakterizován nálezy, které byly popsány Yoshidou a později dalšími autory, tj. postihuje převážně muže v 50.–60. roce věku, histologicky je typickým průkaz periduktálních lymfoplazmatických infiltrátů, obliterující arteriolitidy (venulitidy), pomnožení fibrózních struktur [4,5]. Ve vysokém procentu je prokazována pozitivita IgG4 (v 95–98 % všech případů) v histologické tkáni a až abundantní hladina IgG4 v krevním séru [6]. Velice častým je současný průkaz dalších onemocnění buď autoimunně indukovaných, anebo změnami imunologickými provázených, jako je sklerozující cholangitida [6], retroperitoneální fibróza [7], IgG4 pozitivní tubulointersticiální nefritida [8], chronická sklerozující sialoadenitida [9], Sjögrenův syndrom [10] a další onemocnění.
2. typ autoimunní pankreatitidy se vyskytuje nejčastěji již ve 4. dekádě života; u mužů a žen je výskyt ve stejném procentu všech onemocnění, významný je histologický průkaz duktuly destrutující pankreatitidy, kdy jsou kromě lymfoplazmatických infiltrátů identifikovány granulocytární epiteliální léze s částečnou nebo plnou obstrukcí pankreatických vývodů [11].
Dalším rozdílem oproti typu 1 je absence pozitivity IgG4 v bioptické tkáni a normální hladina IgG4 v krevním séru. Tento typ autoimunní formy pankreatitidy je spojen se současným výskytem nespecifických střevních zánětů. Výskyt ikteru je u těchto nemocných spíše vzácný [12].
V našem kazuistickém sdělení uvádíme případ současného výskytu autoimunní formy pankreatitidy s IgG4 pozitivní mastitidou a Mikuliczovým syndromem.
Popis případu
58letá žena byla doporučena k vyšetření pro nevýrazné, ale dlouhodobé dyspeptické potíže z onkologické ambulance, kde byla vyšetřována pro nejasnou a recidivující mastitidu.
V předchorobí uvedla nemocná v r. 1976 diagnostikovanou tyreoiditidu. Poslední tři roky sledována na oční klinice FN Brno a histologicky byl prokázán Mikuliczův syndrom dodatečně s nálezem pozitivity IgG4 v bioptickém vzorku. Provedeno i vyšetření slinné sekrece, ale vyšetření potvrdilo jen její nevýznamné snížení.
V r. 2006 pozorovala pacientka zduření pod dolním úhlem čelisti vpravo, vysloveno podezření na malignitu a provedena exstirpace útvaru. Histologicky se jednalo o fibrotizovanou slinnou žlázu.
V r. 2009 vyšetřena na onkologickém oddělení pro opakované mastitidy, provedena biopsie z ložiska a zjištěna přítomnost IgG4 v odebraných vzorcích. Uzavřeno jako IgG4 pozitivní mastitida (obr. 1,2). Pro dyspeptické potíže doporučeno ke gastroenterologickému vyšetření.
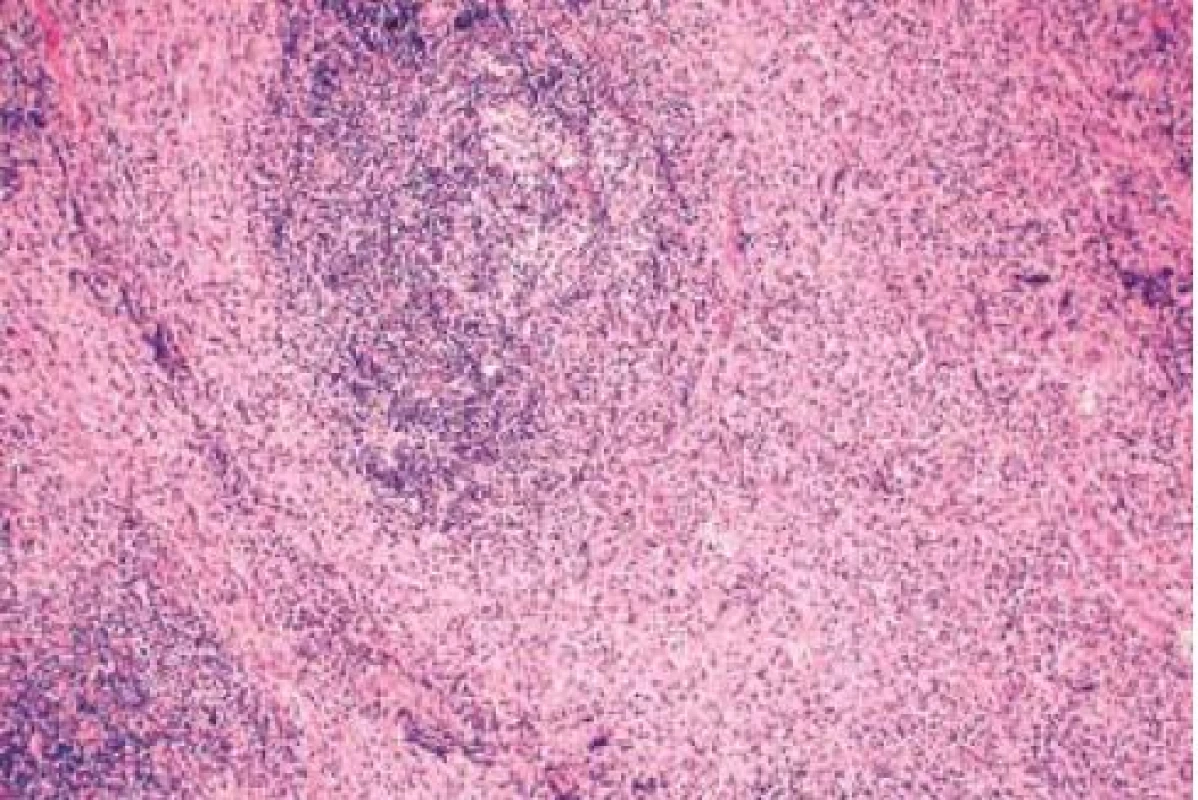
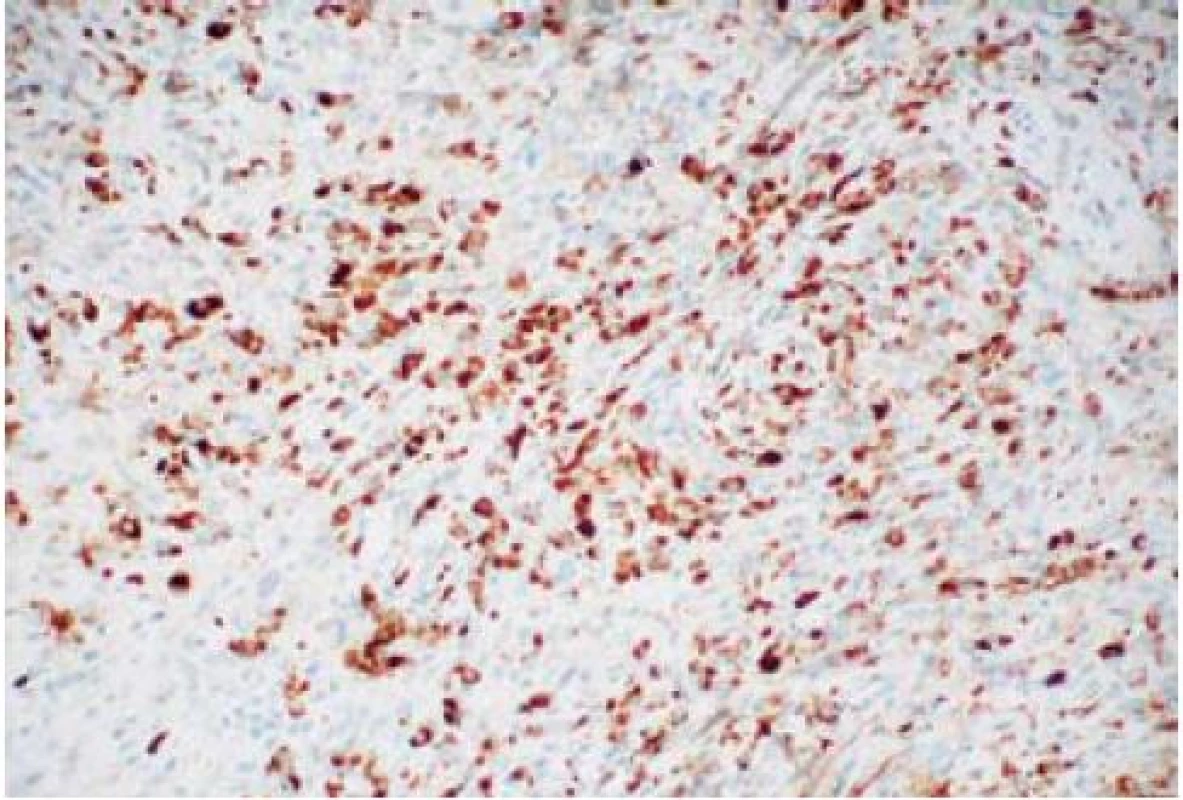
Protože bylo pomýšleno na autoimunitní formu pankreatitidy, byla vyšetřena plazmatická hladina imunoglobulinů. Zjištěna vysoká celková hladina IgG (29,77 g/l), hladina IgG4 více než trojnásobek normy – 920 mg/l. Revmatoidní faktor vysoce pozitivní, pozitivní protilátky proti pankreatickým vývodům. Nález uzavřen dle japonských klinických kritérií jako autoimunní pankreatitida s IgG4 pozitivní mastitidou a dříve diagnostikovaným Mikuliczovým syndromem.
Při sonografickém vyšetření nalezen pro autoimunní formu pankreatitidy typický obraz – klobásovitý tvar žlázy a její celkové zvětšení. Po nasazení steroidů došlo ke zmenšení velikosti žlázy (obr. 3).
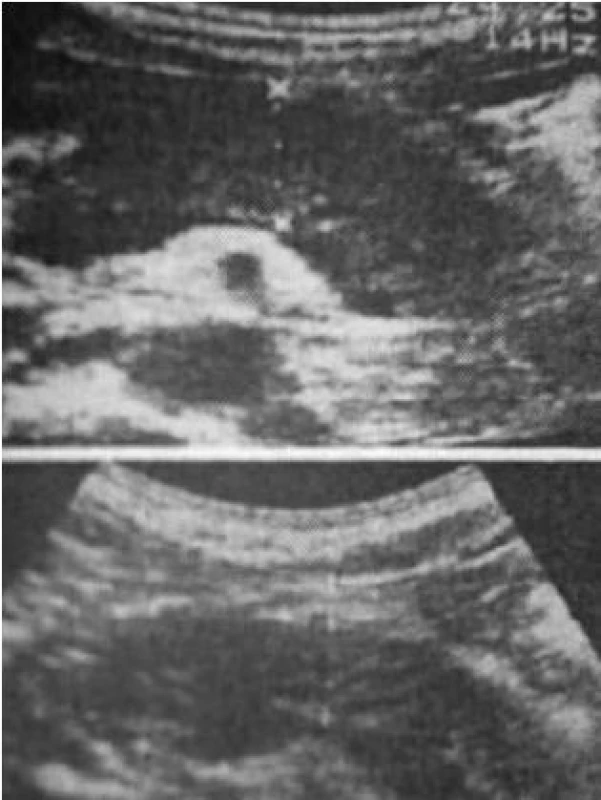
Při endosonografickém vyšetření popsán pankreas prosáklý, zvětšen difuzně, pankreatický vývod velmi štíhlý, vnější kontury neostré a nerovné.
Nemocné nasazeny kortikoidy v iniciální dávce 40 mg po dobu 14 dnů, pak byla dávka snižována o 5 mg s udržovací dávkou 10 mg po dobu tří měsíců.
Nemocná je rok od skončení léčby kortikoidy bez dyspeptických potíží, došlo k úpravě biochemických parametrů, k normalizaci echogenity a velikosti pankreatu při sonografii. Po 20měsíčním období dispenzarizace nedošlo k recidivě mastitidy.
Diskuze
V současné době je obecně přijato, že autoimunní forma pankreatitidy patří do skupiny multisystémových onemocnění charakterizovaných histomorfologickými změnami tkání a současnou přítomností imunoglobulinu IgG4 v plazmě a/nebo v tkáních [13,14]. Rovněž termín IgG4-related sclerosing disease je používán v literatuře stále častěji [15,16].
Autoimunní forma pankreatitidy je často spojena s postižením dalších orgánů, především hepatobiliární oblasti [17], dále s nálezem nefropatií [18], fibrotizující sialoadenitidy, retroperitoneální fibrózy a dalších orgánů [7,9,19].
V současné době je histologicky autoimunní forma pankreatitidy rozdělena do dvou subtypů. 1. typ, který je častější než typ 2, má z klinického pohledu popis symptomů a diagnostických kritérií prakticky shodný s tím, co by bylo původně popisováno pod termínem autoimunní forma pankreatitidy a pod pojmem lymfoplazmatická sklerotizující pankreatitida – LSPS [20].
Tento typ je provázen častými extrapankreatickými komplikacemi a je řazen mezi skupinu ISD chorob (IgG4 – associated systemic disease) pro něž je, na rozdíl od 2. typu autoimunní formy pankreatitidy, typickým nálezem přítomnost IgG4 globulinu v séru a tkáních společně s průkazem fibrotizace parenchymu postižených orgánů.
V našem sdělení uvádíme nemocnou řadu let dispenzarizovanou jako Mikuliczův syndrom. Diagnostikovali jsme autoimunní formou pankreatitidy typ 1 – dle asijských kritérií [21], které jsme použili proto, že se u nemocné nejednalo o fokální postižení pankreatu, a proto nebyla indikována biopsie pankreatu, která je součastí diagnostických kritérií HISOR-t [22].
Poprvé v literatuře jsme u nemocné s autoimunní formou pankreatitidy nalezli IgG4 pozitivní mastitidu, kde byla stanovena diagnóza na základě vysoké pozitivity IgG4 v séru i stanovením IgG4 a v histologickém vzorku punktátu z prsu. Pro diagnózu autoimunní pankreatitidy a IgG4 cholangitidy svědčí rovněž pozitivní klinická odpověď po nasazení kortikoidů, včetně neobjevení se recidivy mastitidy po více než 20 měsíců.
Recidiva autoimunní pankreatitidy po vysazení kortikoidů není u pacientky odhadnutelnou (popsána je asi ve 12–15 % případů). Jestliže by k ní došlo, je indikována léčba steroidy a azathioprinem.
Autoři deklarují, že
v souvislosti s předmětem studie nemají žádné
komerční zájmy.
The authors declare they have no
potential conflicts of interest concerning drugs, products, or
services used in the study.
Práce byla podpořena grantovým projektem IGA NS 9861-4.
Redakční rada potvrzuje, že
rukopis práce splnil ICMJE kritéria pro publikace zasílané do
biomedicínských časopisů.
The Editorial Board declares that
the manuscript met the ICMJE „uniform requirements“ for
biomedical papers.
prof.
MUDr. Petr Dítě, DrSc.
Interní
gastroenterologická klinika
FN
a LF MU Brno
Jihlavská
20, 625 00 Brno
pdite@med.muni.cz
Sources
1. Sarles H, Sarles JC, Muratote R et al. Chronic inflammatory sclerosis of the pancreas-an autonomous pancreatic disease? Am J Dig Dis 1961; 6 : 688–698.
2. Yoshida K, Toki F, Takeuchi TA et al. Chronic pancreatitis cause by an autoimmune abnormality.Proposal of the concept of autoimmune pancreatitis. Dig Dis Sci 1995; 40 : 1561–1568.
3. Park DH, Kim MHD, Chari ST. Recent advances in autoimmune pancreatitis. Gut 2009; 58 : 1680–1689.
4. Sugumar A, Smyrk TC, Takahashi N et al. Lymphoplasmatic sclerosing pancreatitis (LPSP) and idiopathioc duct centric pancreatitis (IDCP) are distinct clinical forms of autoimmune pankreatitis (AIP). Pancreas 2008; 37 : 497.
5. Kawaguchi K, Koika M, Tsuruta K et al. Lymphoplasmatic sclerosing pancreatitis with cholangitis : a variant of primary sclerosing cholangitis extensively involing pancreas. Hum Pathol 1991; 22 : 387–395.
6. Kamisawa T, Egawa N, Nakajima H. Autoimmune pancreatitis is a systemic autoimmune disease. Am J Gastroenterol 2005; 98 : 2811–2812.
7. Kamisawa T, Matsukawa M, Ohkawa M. Autoimmune pancreatitis associated with retroperitoneal fibrosis. JOP 2005; 6: 260–263.
8. Takahashi N, Kawashima A, Fletcher JG et al. Renal involvement in patiens with autoimmune pancreatitis.CT and MR imaging findings. Radiology 2007; 242 : 791–801.
9. Kamisawa T, Nakajima H, Hishima T. Close correlation between chronic sclerosing sialoadenitis and immunoglobulin G4. Intern Med J 2008; 36 : 527–529.
10. Kamisawa T, Nakajima H, Egawa N et al. IgG4 -related sclerosing disease incorporating sclerosing pancreatitis, cholangitis, sialoadenitis and retroperitoneal fibrosis with lymphadenopathy. Pancreatology 2006; 6 : 132–137.
11. Sugumar A, Kloppel G, Chari ST. Autoimmune Pancreatitis: Pathologic subtypes and their implications for its diagnosis. Am J Gastroenterol 2009; 104: 2208–2210.
12. Frulloni CS, Scatolini C, Falconi M et al. Autoimmune pancreatitis differences between the focal and difuse forms in 87 patiens. Am J Gastroenterol 2009; 104: 1119–1127.
13. Kamisawa T, Funata N, Hayashi Y et al. A new clinicopathological entity of IgG4 -related autoimmune disease. J Gastroenterol 2003; 38 : 982–984.
14. Deshpande V, Chiocca S, Finkelberg D et al. Autoimmune pancreatitis : a systemic immune complex mediated disease. Am J Surg Pathol 2006; 30 : 1537–1545.
15. Deheragode MG, Church NI, Rodriguez-Justo M et al. The use of immunoglobulin G4 immunostaining in diagnosing pancreatic and extrapancreatic involvement in autoimmune pancreatitis. Clin Gastroenterol Hepatol 2007; 5 : 1229–1234.
16. Kamisawa T, Okamoto A. Autoimmune pancreatitis: propsal of IgG4-related sclerosing cholangitis. J Gastroenterol 2006; 41 : 613–625.
17. Kamisawa T, Egawa N, Nakajima H. Autoimmune pankreatitis is a systemic autoimmune disease. Am J Gastroenterol 2003; 98 : 2811–2812.
18. Watson SJ, Jenkins DA, Bellamy CO. Nephropathy in IgG4 -related systemic disease. Am J Surg Pathol 2006; 30 : 1472–1477.
19. Hirano K, Kawabe T, Komatsu Y et al. High-rate pulmonary involvement in autoimmune pankreatitis. Intern Med J 2006; 36 : 58–61.
20. Sugumar A, Smyrk TC, Takahashi N et al. Lymphoplasmatic sclerosing pankreatitis (LPSP) and idiopathic duct centric pancreatitius (IDCP) are distinct clinical forms of autoimmune pancreatituis (AIP). Pancreas 2008; 37 : 497.
21. Otsuki M, Chung JB, Okazaki K et al. Asian diagnostic kriteria for autoimmune pancreatitis: concensus of the Japan-Korean Symposium on Autoimmune Pancreatitis. J Gastroenterol 2008; 43 : 403–408.
22. Chari ST. Diagnosis of autoimmune pancreatitis using its five cardinal features: introducing the Mayo Clinic´s HISORt criteria. J Gastroenterol 2007; 42 (Suppl. 18): 39–41.
Labels
Paediatric gastroenterology Gastroenterology and hepatology SurgeryArticle was published in
Gastroenterology and Hepatology
2011 Issue 1
- Possibilities of Using Metamizole in the Treatment of Acute Primary Headaches
- Metamizole at a Glance and in Practice – Effective Non-Opioid Analgesic for All Ages
- Metamizole vs. Tramadol in Postoperative Analgesia
- Spasmolytic Effect of Metamizole
- The Importance of Limosilactobacillus reuteri in Administration to Diabetics with Gingivitis
-
All articles in this issue
- Úvodník vedoucího redaktora časopisu
- Tahle země není pro mladý
- Dynamická scintigrafie jícnu v diagnostice refluxní choroby jícnu
- Autoimunní forma chronické pankreatitidy a IgG4 pozitivní mastitida
- CMV kolitida po orgánových transplantacích
- Úspěšné použití klipu OTSC® (Over-The-Scope Clip) při léčbě iatrogenní perforace tračníku
- Je možný návrat k pôvodnej biologickej liečbe u pacienta s Crohnovou chorobou?
- Jak postupovat při ztrátě odpovědi na biologickou léčbu u nemocných s idiopatickými střevními záněty?
- Nejen NOTESy v Barceloně
- Akútna mezenteriálna ischemia
- Gastroenterology and Hepatology
- Journal archive
- Current issue
- About the journal
Most read in this issue
- CMV kolitida po orgánových transplantacích
- Je možný návrat k pôvodnej biologickej liečbe u pacienta s Crohnovou chorobou?
- Akútna mezenteriálna ischemia
- Autoimunní forma chronické pankreatitidy a IgG4 pozitivní mastitida
