Prevence žilní trombózy a plicní embolie na interním oddělení
Prevention of venous thrombosis and pulmonary embolism in the department of internal medicine
From recent large controlled studies it is known that prevention of venous thrombosis and pulmonary embolism with heparin or low-molecular heparin in patients treated in the internal departments is indicated, effective and safe in all patients who have two and more risk factors for these disorders and who are not contraindicated. However, it is not known how the prevention is performed in practice, therefore we analysed clinical records of deceased with diagnosis of pulmonary embolism during two years and we studied clinical records of 411 patients hospitalised in the 3rd Medical Department of the 1st Faculty of Medicine and General Teaching Hospital during last months. We assessed the risk of venous thrombosis and pulmonary embolism and how their prevention with heparin or low-molecular heparin is practised. 69 patients died with the diagnosis of pulmonary embolism during two years. Autopsy was done in 40 patients and the diagnosis was confirmed in 25%. We found that pharmacological prevention was performed in 52%. The prevention was indicated in 200 patients from 411 hospitalised patients, i.e. in 48.7%. In these patients, where the pharmacological prevention was indicated, in fact it was not performed in 49% and it was done in 51%. In these patients the prevention was performed sufficiently in 60%, while suboptimal doses of heparin or low-molecular heparin were used in 40%. The situation was least favourable in patients with malignant tumours. The degree of pharmacological prevention of venous thrombosis and pulmonary embolism is not ideal in our clinic; however it is similar or even better than it is shown in world research literature where this topic seems to be still sporadic. The results imply that prevention of thromboembolic disease in patients in hospital's internal departments is not performed extensively and intensively enough.
Key words:
venous thrombosis – pulmonary embolism – prevention – heparin
Authors:
J. Spáčil1 ,2; J. Spáčilová 1
Authors‘ workplace:
III. interní klinika 1. lékařské fakulty UK a VFN, Praha, přednosta prof. MUDr. Š. Svačina, DrSc., MBA
1; Subkatedra angiologie IPVZ, vedoucí MUDr. J. Spáčil, CSc.
2
Published in:
Vnitř Lék 2005; 51(5): 518-522
Category:
Original Contributions
Overview
Z velkých kontrolovaných studií z posledních let je známo, že prevence žilní trombózy a plicní embolie heparinem nebo nízkomolekulárním heparinem u nemocných léčených na interních odděleních je indikovaná, účinná a bezpečná u všech nemocných, kteří mají dva a více rizikových faktorů pro tato onemocnění a nemají kontraindikace. Není známo, jak se prevence u nás v praxi provádí, a proto jsme analyzovali chorobopisy zemřelých s diagnózou plicní embolie za dva roky a prostudovali chorobopisy 411 nemocných z posledních měsíců na III. interní klinice 1. LF UK a VFN. Posuzovali jsme riziko žilní trombózy a plicní embolie a provádění jejich prevence heparinem nebo nízkomolekulárním heparinem. S diagnózou plicní embolie za dva roky zemřelo 69 nemocných. 40 nemocných bylo pitváno a diagnóza byla potvrzena u 25 %. Zjistili jsme, že farmakologická prevence byla prováděna u 52 %. Ze 411 hospitalizovaných nemocných byla prevence indikovaná u 200 pacientů, tj. u 48,7 %. U pacientů, u kterých byla farmakologická prevence indikována, nebyla prováděna u 49 % a byla prováděna u 51 %. U nich byla prevence prováděna dostatečně v 60 % a u 40 % byly použity suboptimální dávky heparinu nebo nízkomolekulárního heparinu. Nejméně příznivá situace byla u nemocných s maligními tumory. Stav farmakologické prevence žilní trombózy a plicní embolie na naší klinice není ideální, avšak je obdobný nebo lepší, než uvádějí dosud ojedinělé práce ve světovém písemnictví. Výsledky svědčí pro názor, že prevence tromboembolické nemoci u pacientů na interních odděleních nemocnic není prováděna dostatečně široce a intenzivně.
Klíčová slova:
žilní trombóza – plicní embolie – prevence – heparin
Úvod
Je všeobecně známo, že tromboembolická nemoc je zákeřná. Žilní trombóza i plicní embolie se mnohdy projevují nespecifickými potížemi a vážná nebo i smrtelná plicní embolie může být prvním, nebo zdánlivě prvním projevem onemocnění. I na pracovišti zabývajícím se touto problematikou je diagnostika plicní embolie obtížná. Na kardiologickém pracovišti IKEM Praha v 70. a 80. letech 20. století byla plicní embolie, která byla při pitvě (propitvanost 97 %!) určena jako příčina smrti, správně klinicky diagnostikována u 50–60 % pacientů. Pokud byla plicní embolie považována jen za jednu z příčin smrti, tak byla diagnostikována jen u 16–47 % [1]. Obdobná situace byla i v USA v 90. letech minulého století [2]. I včasná a přesná diagnóza může být považována do jisté míry za selhání lékařské péče. Musíme usilovat o prevenci žilní trombózy a plicní embolie. Prevence je velmi podrobně rozpracovaná v jednotlivých chirurgických oborech a pro určité druhy operací [3]. Doporučení se postupně upřesňují. Na interních odděleních jsou plicní embolií ohroženi především nemocní s vážnými chorobami, u kterých zhoršení stavu nebo úmrtí nemusí být překvapivé. Prevenci plicní embolie se věnuje menší pozornost a je rozpracována mnohem méně podrobně než v chirurgii a i ve významných publikacích [3,4] je jí věnováno málo pozornosti. Prevencí se však u těchto nemocných musíme zabývat, neboť je známo, že většina nemocných s plicní embolií a žilní trombózou (62–89 %) pochází z nechirurgických oborů [5,6,7,8,9]. V posledních letech bývá za přelomovou studii považována studie Medenox, která prokázala u 1 102 hospitalizovaných nemocných s akutním interním onemocněním, že podávání 40 mg enoxaparinu podkožně denně bezpečně sníží riziko žilního tromboembolizmu ve srovnání s placebem. Enoxaparin v dávce 20 mg však účinný nebyl. Většina nemocných byla léčena na standardním interním oddělení [10]. V roce 2000 o této studii a stavu problematiky referoval prof. Čepelák [11]. Téhož roku byla publikována práce, která prokázala snížení výskytu žilní trombózy po nadroparinu (0,4 nebo 0,6 ml podle váhy) oproti placebu u nemocných s akutní dekompenzací chronické obstrukční choroby bronchopulmonání [12]. V roce 2003 byly zveřejněny výsledky studie u pacientů se srdeční insuficiencí nebo závažným respiračním onemocněním (studie Prince). Enoxaparin (40 mg denně) se ukázal nejméně stejně účinný jako heparin 5 000 j. po 8 hodinách při prevenci žilního tromboembolizmu [13]. Výsledky velké studie Prevent s 3 706 akutně interně nemocnými (srdeční nebo respirační insuficience, infekce, třetina pacientů byla ve věku nad 75 let) byly zveřejněny na sjezdu v Birminghamu [14]. Dalteparin (5 000 j.) oproti placebu snížil riziko žilního tromboembolizmu o 45 %, příznivý vliv byl prokazatelný i po 90 dnech.
V nynější retrospektivní práci jsme se pokusili udělat přehled, jak se nyní provádí farmakologická prevence žilní trombózy na interním pracovišti a upozornit na tuto problematiku. Nezabývali jsme se diagnostikou ani léčbou žilní trombózy a plicní embolie.
Metodika
Probrali jsme chorobopisy nemocných zemřelých na III. interní klinice 1. LF UK a VFN, u kterých mezi diagnózami byla i diagnóza plicní embolie, z let 2001 a 2002. Nesledovali jsme, zda tato diagnóza byla stanovena již při přijetí nebo až během pobytu nemocného. Zaměřili jsme se na to, zda u nich byla prováděná farmakologická prevence.
Dále jsme prohlédli chorobopisy všech nemocných, kteří byli léčeni na klinice koncem roku 2003 a začátkem roku 2004. Zjišťovali jsme, zda prevence žilní trombózy byla indikována a jak byla prováděna. Interně nemocní mívají středně velké riziko, tj. žilní trombózu na bérci u 10–20 %, proximální žilní trombózu u 2–4 % a klinicky diagnostikovanou plicní embolii u 1–2 % [3]. Rizikové faktory jsou uvedeny v tab. 1. V této práci jsme za klid na lůžku (3 a více dní) považovali nejen nemožnost pohybu z důvodu choroby, ale i ordinovaný klid na lůžku, pobyt na jednotce intenzivní péče a značně zhoršenou hybnost nemocného a omezenou pohyblivost dlouhodobými infuzemi. Za věk zvyšující riziko jsme považovali stáří nad 40 let. Prevence je obvykle indikována při přítomnosti 2 a více rizikových faktorů [15], což je na interních odděleních při léčebných hospitalizacích běžné. Za kontraindikace se považuje krvácení, aktivní peptický vřed, nedávné intrakraniální krvácení, těžká nekontrolovatelná hypertenze, získané nebo vrozené poruchy koagulace (zejména prodloužení INR), trombocytopenie, renální insuficience s kreatininem nad 300 μmol/l (zvýšené riziko krvácení při obvyklém dávkování). Za kontraindikaci jsme považovali i podávání transfuze erymasy. Za kontraindikaci jsme nepovažovali mírnější stupeň tak zvané anémie chronických onemocnění, i když bylo přítomno maligní onemocnění trávicího traktu. Při věku nad 90 let jsme prevenci považovali za neindikovanou. Takto zvolená kritéria pro farmakologickou prevenci žilní trombózy a plicní embolie způsobila, že jsme prevenci považovali za indikovanou i u hraničních situací a poměrně zřídka za neindikovanou nebo kontraindikovanou. Stav prevence na naší klinice se tak jeví v méně příznivém světle.
![Nejvýznamnější rizikové faktory žilní trombózy u nemocných s interními chorobami [10,12,13,15].](https://www.prelekara.sk/media/cache/resolve/media_object_image_small/media/image/b97b3bfa5304705ad7ea3d48f16e07e6.png)
Shromažďování materiálu jsme ukončili po prohlídce 411 chorobopisů, z nichž jsme získali soubor 200 chorobopisů pacientů, u kterých byla prevence indikovaná. Při obvyklém souběhu více diagnóz jsme vybrali tu, která v dané situaci byla pro tromboembolickou nemoc nejrizikovější. Za dostatečně prováděnou farmakologickou prevenci jsme považovali buď podávání heparinu forte 5 000 j. po 8 hodinách nebo enoxaparinu 40 mg po 24 hodinách. Menší dávky byly považovány za nedostatečné. Za nedostatečnou prevenci jsme považovali i nasazení farmakologické prevence až v průběhu hospitalizace, pokud byla indikovaná od počátku pobytu.
V současnosti se u nemocných s rizikovými faktory žilní trombózy a plicní embolie nepovažuje za indikované pátrat preventivně po žilní trombóze na dolních končetinách a po plicní embolii. Na klinice to také neprovádíme, a proto se nemůžeme vyjádřit k účinnosti prevence v našich podmínkách.
Výsledky
Základní údaje o zemřelých s diagnózou plicní embolie jsou uvedeny v tab. 2. Při úmrtí byla mezi diagnózami uvedena plicní embolie u 69 osob, tj. u 17 % všech zemřelých. Pozoruhodný je vysoký věk zemřelých. Prevence byla prováděna asi u poloviny zemřelých a výskyt pitevně prokázané plicní embolie měl tendenci být u nich nižší.

Výsledky analýzy provádění prevence žilní trombózy a plicní embolie u pacientů interního oddělení jsou uvedeny v tab. 3 a 4.
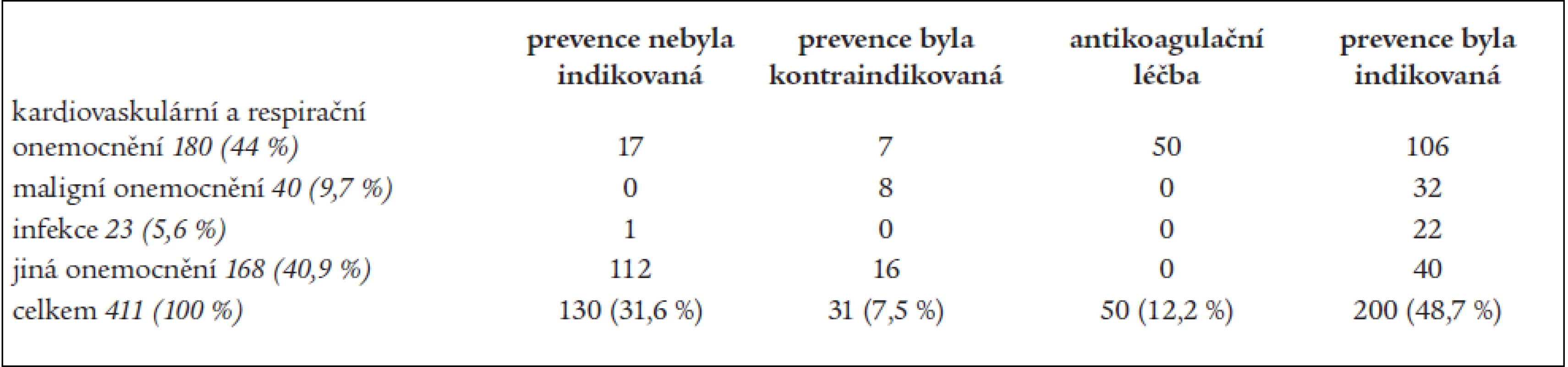
Průměrný věk našich 411 neselektovaných hospitalizovaných nemocných byl 64 let (rozmezí 17–97 let) a z tab. 3 je patrné, že mezi našimi pacienty bylo nejvíce nemocných s kardiovaskulárními a respiračními onemocněními (180, tj. 44 %). Z nich u 106 osob (59 %) byla prevence žilní trombózy a plicní embolie indikovaná. Nemocní s malignitami tvořili necelých 10 %. Infekční onemocnění dominovalo u 5,6 %. Velkou skupinu jiných onemocnění tvořili nemocní s jinými diagnózami (např. jaterní onemocnění, dekompenzace diabetu, intoxikace) a pacienti hospitalizovaní z diagnostických důvodů.
V celé skupině nemocných nebyla prevence indikovaná u 31,6 %. Většinou se jednalo o diagnostické pobyty (klinika je zaměřená na endokrinologii a metabolické choroby), a proto také nejvíce nemocných bylo ve skupině s jinými onemocněními.
Prevence byla kontraindikovaná u 7,5 % všech nemocných. 12,2 % nemocných (všichni s kardiovaskulárními chorobami) mělo plnou antikoagulační léčbu chronickou (např. pro fibrilaci síní, stav po plicní embolii a žilní trombóze) nebo proto, že to stav při přijetí vyžadoval.
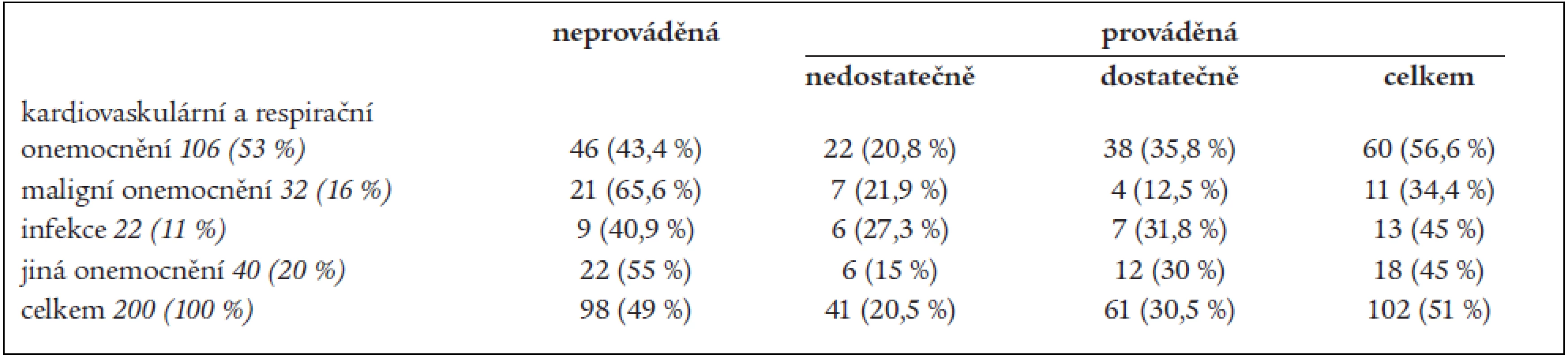
Prevenci jsme považovali za indikovanou u 200 osob našeho souboru (48,7 % všech hospitalizovaných nemocných) (tab. 4). Farmakologická prevence nebyla prováděna u 49 % z nich, nejčastěji pro obavy z krvácení (vysoký věk, maligní onemocnění trávicího traktu, jaterní choroby aj) a také z opomenutí. Farmakologická prevence byla prováděna u 51 %. V nemocnici máme k dispozici heparin forte a z nízkomolekulárních heparinů obvykle enoxaparin. Jejich podávání během pobytu se u některých nemocných měnilo, a proto neuvádíme počty nemocných s jednotlivými léky. Nejlepší situace v prevenci a relativně nejméně problematická je u nemocných s kardiovaskulárními a respiračními chorobami a nejméně příznivá je u nemocných s malignitami a ve skupině „jiná onemocnění“. V celém souboru 102 nemocných, u kterých byla prevence prováděna, nebyla u 41 nemocných (40 %) prováděna dostatečně intenzivně, a to zejména u nemocných s pokročilým maligním onemocněním a ve skupině „jiných chorob“.
Nezaznamenali jsem klinicky patrné krvácení při provádění prevence.
Diskuse
Neznáme přesně, jak důsledně se prevence v nemocnicích provádí. Víme, že u nemocných, kteří byli postiženi žilní trombózou nebo plicní embolií, nebyla u 33–48 % farmakologická prevence prováděna, i když byla indikována [3,7,8,9]. Z těchto sestav však nevíme, u kolika nemocných byla prevence prováděna a zabránila vzniku uvedených komplikací. Prevence se provádí dokonaleji na chirurgickém pracovišti a na jednotce intenzivní péče než na interním oddělení [16]. Prevence tromboembolizmu je důležitá na jednotkách intenzivní péče, avšak provádí se jen u 38–47 % vhodných pacientů [17]. Na interním oddělení v Itálii byla u 112 pacientů, u kterých byla prevence indikovaná, prováděna u 46 % [18]. Z obdobných studií v USA vyplývá, že prevence byla provedena u 31 % [19] nebo dokonce jen u necelých 5 % nemocných [20]. Naše výsledky jsou podobné jako ve studii Vallanoa et al ze Španělska [16]. Tato práce se zabývala prováděním prevence v celé nemocnici u 397 pacientů a jsou uvedeny některé údaje z interního oddělení. Průměrný věk na interním oddělení byl 60 let, na naší klinice 64 let. Kontraindikace prevence byla u 11 %, na naší klinice u 7,5 %. Plná antikoagulační léčba byla u 15 %, u nás u 12 %. Farmakologická prevence byla prováděna u 58 %, u nás u 51 %. Intenzita prevence nebyla hodnocena. Je zřejmé, že prevence žilní trombózy se na naší klinice provádí obdobně jako v Itálii nebo ve Španělsku a lépe než v USA. Nepochybně máme v prevenci stále nedostatky a zvláště u nemocných s onkologickými onemocněními je riziko plicní embolie a žilní trombózy přes jasná doporučení stále velmi podceňováno [3,20]. Ani na jiných pracovištích nebude situace asi lepší, plicní embolii se u těchto nemocných nevěnuje pozornost [22,23]. Podle nedávného přehledu se prevence u skoro 4 000 nemocných s maligními nádory v různých kontinentech provádí jen u necelých 5 % pacientů (nepočítaje operace) [21]! Obavy z krvácení a pochybnosti o významu prevence žilní trombózy a plicní embolizace při generalizaci tumoru, zvláště jedná-li se o terminální stav, přetrvávají. Je nutné si uvědomit, že plicní embolie obvykle nezabíjí okamžitě a dechová tíseň může být hrozná.
Přes pokroky v prevenci žilní trombózy a plicní embolie zůstává u interně nemocných mnoho otázek otevřených. Obecné indikace a kontraindikace a dávkování jsou jednoduché. Posouzení u konkrétního pacienta je mnohdy obtížné a vždy musíme individuálně posoudit přínos, riziko i dávkování. Prevence se nyní provádí i ve věku nad 75 let. Je indikovaná i u osob velmi starých, nad 85 let? Máme se řídit „biologickým věkem“? Prevence je plně indikovaná u těžkých stavů, vyžadujících léčení na jednotce intenzivní péče včetně koronární jednotky, pokud nejsou jasné kontraindikace. Je známo, že rizikovým faktorem je klid na lůžku 3 a více dní. Jak jsou ohroženi velmi málo pohybliví nemocní, kteří jsou však schopni opustit lůžko? Z uvedených studií je zřejmé, že prevence žilní trombózy a plicní embolie je indikovaná u nemocných s těžkou srdeční a respirační insuficiencí. Není známo, zda prevenci vyžadují i osoby s menším stupněm insuficience. Není známo, jak jsou ohroženi staří nemocní se zhoršenou pohyblivostí při drobné mozkové příhodě, při dekompenzaci mozkové aterosklerózy nebo při vertebrobazilární insuficienci. Uvádí se, že prevence je indikovaná u osob s maligním onemocněním, obvykle se neuvažuje o stadiu onemocnění. Jistě je prevence indikovaná u pokročilých stavů, vyžadujících hospitalizaci, a zvláště při chemoterapii se zavedeným centrálním žilním katétrem. Pochybnosti jsou u nemocných s generalizovaným tumorem a s anémií. Jsou-li jasné známky krvácení nebo krevních ztrát, je farmakologická prevence kontraindikovaná. V jiných případech je situace méně jasná. Prevence je indikovaná u nemocných s těžkým infekčním onemocněním. Sepse nebo těžká akutní exacerbace bronchitidy nebo bronchopneumonie při přítomnosti dalších rizikových faktorů jsou indikací k prevenci. A co méně závažné stavy? Častou diagnózou u starých osob je zhoršení celkového stavu při dekompenzaci diabetes mellitus, při málo symptomatické infekci močových cest. Pro tuto skupinu nemocných nemáme jasné informace. Nejasnosti jsou u nemocných s těžkou hepatální lézí s rizikem koagulopatie a krvácení z jícnových varixů. Existují další nemoci, kde zatím nemáme přesné znalosti, zda prevenci provádět. Při provádění farmakologické prevence je třeba být si vědom rizika krvácení a aktivně po něm pátrat. Na naší klinice jsme klinicky zjevné krvácení při podávání heparinů u těchto pacientů nepozorovali. Může se na tom podílet použití menších dávek heparinu.
Přes uvedené sporné chorobné stavy u některých pacientů je nyní zřejmé, že mnoho nemocných na interních odděleních má prospěch z provádění prevence žilní trombózy. A u mnoha nemocných, zvláště s maligním onemocněním a u nemocných s jiným než kardiovaskulárním onemocněním, se farmakologická prevence žilní trombózy a plicní embolie neodůvodněně neprovádí. Farmakologická prevence, indikace i kontraindikace by měly být zváženy u všech nemocných, a je-li prevence indikovaná, tak by měla být zahájena co nejdříve, v dostatečné intenzitě a po celou dobu, po kterou zvýšené riziko trvá. Nemocné je třeba pečlivě průběžně sledovat. Podávání nízkomolekulárních heparinů je nejméně tak účinné a bezpečné jako podávání standardního nefrakcionovaného heparinu a je mnohem jednodušší. Je možné, že různé preparáty heparinů o nízké molekulární hmotnosti mají velmi podobný preventivní účinek, není to však u všech prokázané. V současné době máme doklady pro použití enoxaparinu (40 mg), nadroparinu (0,4 nebo 0,6 ml, podle váhy) a dalteparinu (5 000 j.) [10,12,13,14].
Je zřejmé, že i dokonale prováděná prevence u mnoha pacientů nezabrání onemocnění. Lze očekávat, že nová antitrombotika (např. ximelgatran, fondaparinux) přispějí ke zlepšení situace. Nejdůležitější však je na možnost a nutnost prevence myslet.
MUDr. Jiří Spáčil, CSc.
www.vfn.cz
e-mail: spacil.jiri@vfn.cz
Doručeno do redakce: 7. 7. 2004
Přijato po recenzi: 26. 8. 2004
Sources
1. Urbanová D, Staněk V. Tromboembolické příhody na kardiologickém pracovišti. Čas Lék Čes 1990; 129(24): 747–750.
2. Pineda LA, Hathwar VS, Grant BJB. Clinical suspicion of fatal pulmonary embolism. Chest 2001;120 : 791–795.
3. Geerts WH, Heit JA, Clagett GP et al. Prevention of venous thromboembolism. Sixth ACCP consensus conference on antithrombotic therapy. Chest 2001; 119(1): 132S–159S.
4. Widimský J, Malý J. Akutní plicní embolie a žilní trombóza. Praha: Triton 2002.
5. Lindblad B, Sternby NH, Bergqvist D. Incidence of venous thrombolism verified by necropsy over 30 years. Brit Med J 1991; 320 : 709–710.
6. Horlander KT, Mannino DM, Leeper KV. Pulmonary embolism mortality in the United States, 1979–1998: an analysis using multiple-cause mortality data. Arch Intern Med 2003; 163(14): 1711–1717.
7. Goldhaber SZ, Visani L, DeRosa M. Acute pulmonary embolism: clinical outcomes in the International cooperative pulmonary embolizm registry (ICOPER). Lancet 1999; 353 : 1386–1389.
8. Morgenthaler TI, Ryu JH. Clinical characteristic of fatal pulmonary embolism in a referral hospital. Mayo Clin Proc 1995; 70 : 417–424.
9. Goldhaber SZ, Tapson VF. A prospective registry of 5451 patients with ultrasound - confirmed deep vein thrombosis. Am J Cardiol 2004; 93 : 259–262.
10. Samama MM, Cohen AT, Darmon JY et al. A comparison of enoxaparin with placebo for the prevention of venous thromboembolizm in acutely ill medical patients. N Engl J N Med 1999; 341(11): 793–800.
11. Čepelák V. Prevence rizika hluboké žilní trombózy u interních nemocných. Inter Med Prax 2000; 5 : 24–28.
12. Fraisse J, Holzapfel L, Coulaud JM et al. Nadroparin in the prevention of deep vein thrombosis in acute decompensated COPD. Am J Respir Crit Care Med 2000; 161 : 1109–1114.
13. Kleber FX, Witt C, Vogel G et al. Randomized comparison of enoxaparin with unfractionated heparin for the prevention of venous thromboembolizm in medical patients with heart failure or severe respiratory disease. Am Heart J 2003; 145(4): 614–621.
14. Leizorovicz A, Cohen AT, Turpie AGG et al. Ranomized, placebo-controlled trial of dalteparin for the prevention of venous thromboembolism in acutely ill medical patients. Circulation 2004; 110 : 874–879.
15. Anderson FA, Spencer FA. Risk factors for venous thromboembolism. Circulation 2003; 107: I9–I16.
16. Vallano A, Arnau De Bols JM, Permanyer Miralda G et al. Use of venous thrombprophylaxis and adherence to guideline recommendations: cross-sectional study. Thromb J 2004; 2(1): 3–10.
17. Geerts W, Selby R. Prevention of venous thromboembolism in the ICU. Chest 2003; 124 : 357S–363S.
18. Ageno W, Squizzato A, Ambrosini F et al. Thrombosis prophylaxis in medical pateints: a retrospective review of clinical practice patterns. Haematologica 2000; 87(7): 746–750.
19. Stark JE, Kilzer WJ. Venous thromboembolic prophylaxis in hospitalized medical patients. Ann Paharmacother 2004; 38(1): 36–40.
20. McGarra LJ, Thompson D. Retrospective database analysis of the prevention of venous thromboembolism with low-moleculary-weight heparin in acutely ill medical inpatients in community practise. Clin Ther 2004; 3(3): 419–430.
21. Lee AYY, Levine MN. Venous thromboembolism and cancer: risks and outcomes. Circulation 2003; 107 : 1.17–1.21.
22. Kakkar AK, Levine M, Pinedo HM et al. Venous thrombosis in cancer patients: Insights from the Frontlinie survey. The Oncologist 2003; 8 : 381–388.
23. Elbl L. Poškození kardiovaskulárního aparátu při léčbě onkologických onemocnění. Vnitř Lék 2002; 48(7): 619–625.
24. Gorbunov EA, Wechsler J. Prognóza a prognostické faktory v onkologii a onkochirurgii. Vnitř Lék 2004; 50(1): 61–65.
Labels
Diabetology Endocrinology Internal medicineArticle was published in
Internal Medicine

2005 Issue 5
-
All articles in this issue
- Prevence žilní trombózy a plicní embolie na interním oddělení
- Příčina klinických projevů chronické žilní nedostatečnosti u pacientů s nadváhou a obezitou
- Urgentní endoskopická papilosfinkterotomie u osob starších 70 let
- Prietok cez portálnu vénu a kongestívne poškodenie pečene u chorých s pokročilým srdcovým zlyhávaním
- Katetrová ablace atrioventrikulární nodální reentry tachykardie (neinvazivní možnosti diagnostiky, okamžité a jednoroční výsledky sledování skupiny 40 nemocných s provedenou radiofrekvenční ablací v roce 2002)
- Vazospastická angina pectoris – patogeneza, diagnostika a léčba
- Prodloužené podávání nízkomolekulárních heparinů v prevenci pooperační trombózy
- Genetické testy v predikcii účinnosti a toxicity chemoterapie u onkologických pacientov
- Pneumologická problematika pacientů s diabetes mellitus
- Obstrukční spánková apnoe, hypertenze a erektilní dysfunkce
- Lokalizace zdroje recidivujícího krvácení v tenkém střevě u hemoragické hereditární teleangiektazie pomocí scintigrafie s in vivo označenými erytrocyty pomocí 99mTc−pertechnetátu
- Systémová AL−amyloidóza s dominující klinickou manifestací v trávicím traktu
- Naše zkušenosti s léčbou membranózní nefropatie cyklosporinem
- Akútna myokarditída, výskyt, diagnostika a liečba v spádovej nemocnici
- Internal Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue
- Akútna myokarditída, výskyt, diagnostika a liečba v spádovej nemocnici
- Vazospastická angina pectoris – patogeneza, diagnostika a léčba
- Naše zkušenosti s léčbou membranózní nefropatie cyklosporinem
- Pneumologická problematika pacientů s diabetes mellitus
