Rezistentná hypertenzia v staršom veku
Resistant hypertension in the elderly
The issue of resistant hypertension is complex and from the clinical aspect very current, especially in the elderly. For the diagnosis of resistant hypertension in routine practice, ambulatory blood pressure monitoring is a proven method to distinguish it from the white coat hypertension. Fixed combinations of antihypertensive drugs helps to improve compliance not only in geriatric patients, but are also indicated in hypertensive patients with diabetes mellitus, metabolic syndrome, in patients with target organ damage, renal disease, coronary heart disease and post stroke conditions. Especially in the population of older hypertensive patients, listed diseases with polymorbidity are frequently present.
Key words:
resistant hypertension – definition of resistant hypertension – occurrence of resistant hypertension – causes of resistant hypertension – ambulatory blood pressure monitoring – atherosclerosis
Authors:
Ľ. Gašpar; I. Balažovjech
Authors‘ workplace:
II. interná klinika Lekárskej fakulty UK a UN Bratislava, Slovenská republika, prednosta doc. MU Dr. Ľudovít Gašpar, CSc.
Published in:
Vnitř Lék 2013; 59(6): 459-462
Category:
80th birthday prof. MUDr. Karla Horkého, DrSc., FACP (Hon.)
Overview
Problematika rezistentnej hypertenzie je komplexná a z klinického aspektu veľmi aktuálna, obzvlášť u osôb staršieho veku. Pre jej diagnostiku, v rámci odlíšenia hypertenzie bieleho plášťa, sa v rutinnej praxi osvedčila metóda ambulantného monitorovania krvného tlaku. Fixné kombinácie antihypertenzív prispievajú ku zlepšeniu compliance nielen u geriatrických pacientov, ale sú indikované aj u hypertonikov s diabetes mellitus, metabolickým syndrómom, u pacientov s prítomným poškodením cieľových orgánov, renálnym ochorením, ischemickou chorobou srdca a stavoch po náhlych cievnych mozgových príhodách. Práve v populácii starších hypertonikov je častý výskyt uvedených ochorení s polymorbiditou.
Kľúčové slová:
rezistentná hypertenzia – definícia rezistentnej hypertenzie – výskyt rezistentnej hypertenzie – príčiny rezistentnej hypertenzie – AMTK – ateroskleróza
Úvod
Artériová hypertenzia je rezistentná (refraktérna) na liečbu, ak terapeutický plán, zahŕňajúci dodržiavanie zásad správnej životosprávy a medikamentózna liečba najmenej trojkombináciou antihypertenzív (vrátane diuretika) v dostatočnej (adekvátnej) dávke, nevedú k dosiahnutiu cieľových hodnôt systolického a diastolického krvného tlaku.
Adekvátnou dávkou je maximálna dávka liečiva, použitého v kombinácii, pri ktorej pacient liečbu znáša a je schopný dodržiavať liečebný režim.
Dodržiavanie liečby pacientom (adherencia ku liečbe) je definované ako miera spolupráce pri dodržiavaní predpisov a odporúčaní lekára.
Osobitnou kategóriou je účinne liečená rezistentná hypertenzia, pri ktorej sa síce dosiahli cieľové hodnoty krvného tlaku, avšak s použitím 4 a viacerých antihypertenzív.
Títo pacienti majú zvýšenú pravdepodobnosť sekundárnej príčiny artériovej hypertenzie, ale i horšiu prognózu so zvýšeným rizikom náhlej cievnej mozgovej príhody (NCMP), infarktu myokardu (IM), chronického srdcového zlyhávania a obličkovej insuficiencie [1].
Dôležité je odlíšiť pravú rezistenciu na liečbu od „nepravej“ – pseudorezistencie. Sem prináležia prípady nedodržiavania komplexného liečebného režimu pacientom, ale i ignorovanie odporúčaných diagnostických a liečebných postupov samotným lekárom. Patrí sem i hypertenzia podmienená prostredím ambulancie (hypertenzia bieleho plášťa), ako i prípady nerozpoznaných foriem sekundárnej hypertenzie – napr. renovaskulárna hypertenzia. Pri úvahách o rezistentnej hypertenzii je dôležité odlíšiť i pseudohypertenziu podmienenú hromadením solí vápnika v médii a. brachialis (médiokalcinóza). V takto zmenených cievach je znížená ich stlačiteľnosť manžetou tlakomera. Médiokalcinóza sa častejšie pozoruje u pacientov s diabetes mellitus, pri chronickej obličkovej nedostatočnosti, pri hyperparatyreóze, chronickom nikotinizme, hyperurikémii a autonómnej neuropatii. Je markerom zvýšeného kardiovaskulárneho rizika [2].
Najčastejšie príčiny rezistentnej a pseudorezistentnej artériovej hypertenzie v staršom veku sú v tab. 1.
![Najčastejšie príčiny rezistentnej a pseudorezistentnej artériovej hypertenzie v staršom veku (modifi kované podľa [3]).](https://www.prelekara.sk/media/cache/resolve/media_object_image_small/media/image/b20eca94ef8174fd501c93ab0dcb1999.png)
Príklady ateroskleroticky zmenených ciev sú na obr. 1 a 2.
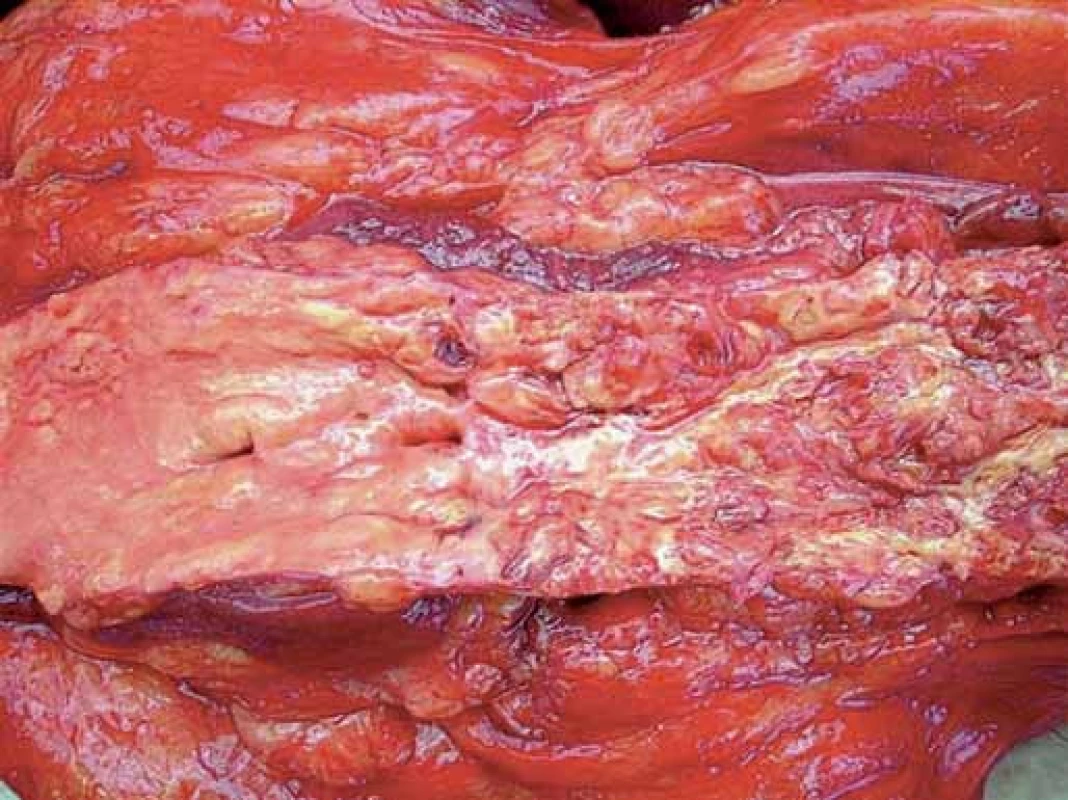
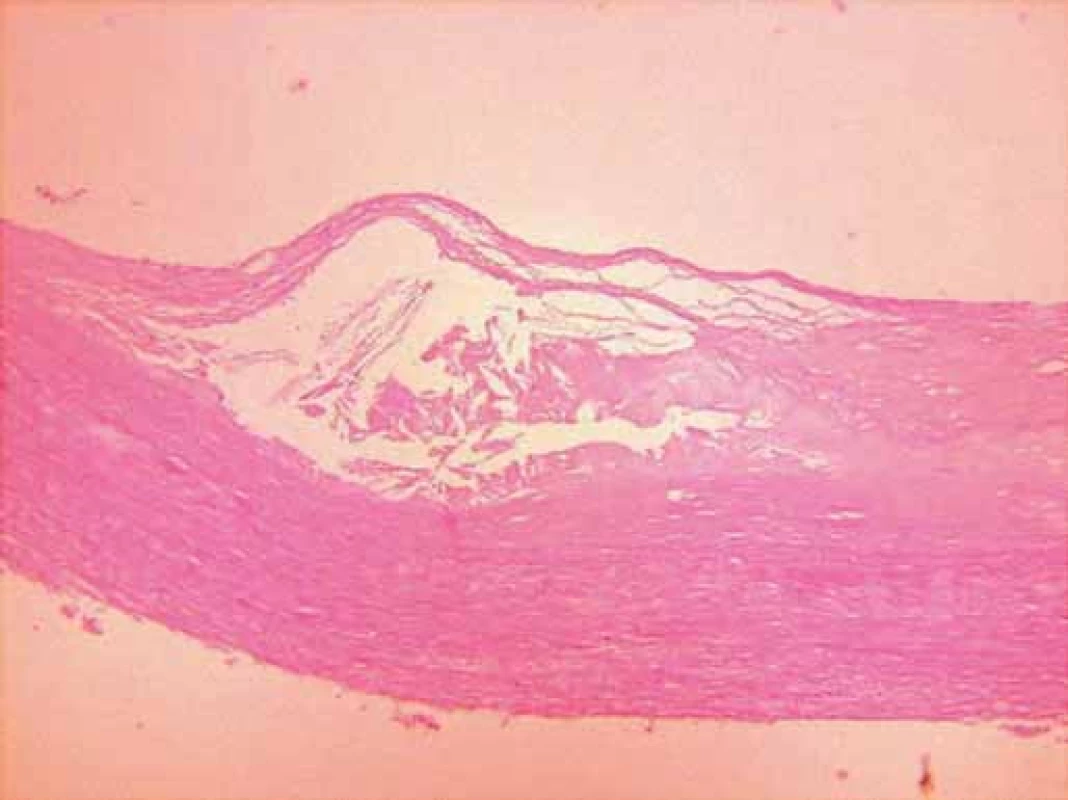
Aterotrombóza
Proces aterotrombózy je spravidla difúzny, pričom dominantná klinická manifestácia v rôznych častiach cievneho riečiska, či už vo forme ischemickej choroby srdečnej (ICHS), NCMP alebo periférneho artériového obliterujúceho ochorenia (PAOO), je závislá na viacerých faktoroch. Ateroskleróza zohráva kľúčovú úlohu v etiopatogenéze väčšiny kardiovaskulárnych ochorení. Toto generalizované chronické zápalové ochorenie cievnej steny vedie ku variabilnej kombinácii zmien v intime tepien, ktoré pozostávajú z fokálnej akumulácie lipidov, krvi a krvných produktov, spojivového tkaniva a kalciových depozitov. Tieto anatomicko‑histologické zmeny spolu s funkčnými zmenami vedú ku zúženiu priesvitu tepien a nedostatočnému krvnému zásobeniu tkanív. Na jej rozvoji sa podieľajú mnohé rizikové faktory, ktoré možno rozdeliť na neovplyvniteľné a ovplyvniteľné.
Rizikové faktory aterosklerózy
Hlavnými rizikovými faktormi aterosklerózy sú predovšetkým artériová hypertenzia, dyslipidémia, aterogénna diéta, fyzická inaktivita, fajčenie, obezita, diabetes mellitus, inzulínová rezistencia, genetické faktory, ale i samotný proces starnutia. Preto neprekvapuje, že asi 50 % všetkých úmrtí v Európe je podmienených práve kardiovaskulárnymi ochoreniami. Podľa Národného centra zdravotníckych informácií patria kardiovaskulárne ochorenia aj na Slovensku k najčastejším príčinám hospitalizácie v zdravotníckych zariadeniach a tvoria najväčší podiel zo všetkých príčin smrti [4].
ESH/ ESC odporúčania z roku 2007 [5] i s aktualizáciou v roku 2009 [6] medzi rizikovými faktormi vzniku kardiovaskulárnych komplikácií na prvom mieste taktiež uvádzajú artériovú hypertenziu, čo vyplýva i z jej vysokej prevalencie v Európe, obzvlášť v populácii mužov. Predstavuje rizikový faktor pre srdcové zlyhávanie, ischemickú chorobu srdca a cievne mozgové príhody. So starnutím populácie možno očakávať nárast výskytu artériovej hypertenzie, s kumuláciou problémov v oblasti medicínskej, sociálnej aj ekonomickej.
Aj keď ku klinickému ochoreniu často dochádza náhle (akútne koronárne syndrómy, NCMP), v rozvoji kardiovaskulárnych ochorení môžeme spravidla identifikovať istú postupnosť v ich vývoji. Je to predovšetkým identifikácia rizikových faktorov, ďalej nález subklinického poškodenia cieľových orgánov a napokon samotné klinické ochorenie. Táto postupnosť nám dáva časový priestor pre prevenciu, včasnú diagnostiku a liečbu subklinických nálezov ako i komplexnú liečbu a rehabilitáciu pri klinickom ochorení.
Definícia a klasifikácia artériovej hypertenzie seniorov sa nelíši od klasifikácie hypertenzie u mladších jedincov. Európska hypertenziologická spoločnosť (ESH) a Európska kardiologická spoločnosť (ESC) okrem klasifikácie hypertenzie podľa hodnôt krvného tlaku kladú veľký dôraz na stratifikáciu celkového kardiovaskulárneho rizika. Táto stratifikácia zohľadňuje okrem hodnôt systémového krvného tlaku prítomnosť rizikových faktorov (vek, fajčenie, dyslipidémia, pozitívna rodinná anamnéza kardiovaskulárnej príhody, abdominálna obezita, abnormálny glukózový tolerančný test), prítomnosť poškodenia cieľových orgánov (srdce, mozog, obličky, cievy, sietnica), pridružené ochorenia (diabetes mellitus, obličkové ochorenie) a prekonané cievne príhody (IM, NCMP).
S pribúdajúcim vekom dochádza ku zvýšeniu cievnej tuhosti predovšetkým veľkých ciev, zníženiu citlivosti baroreceptorov a zvýšeniu aktivity sympatikového nervového systému. Znižuje sa schopnosť organizmu vylučovať sodík v dôsledku poklesu obličkových funkcií, častým nálezom je i inzulínová rezistencia a endotelová dysfunkcia. Endotelová dysfunkcia vedie ku nedostatočnej reaktivite ciev na vazodilatačné stimuly a k remodelácii cievnej steny s tendenciou k vývinu rezistentnej hypertenzie [7].
Výskyt pravej rezistentnej hypertenzie v populácii hypertonikov kolíše v závislosti od použitej metodiky pre jej identifikáciu a homogénnosti resp. heterogénnosti sledovaných súborov. de la Sierra et al [8] vyšetrili 68 045 pacientov s artériovou hypertenziou, pričom rezistentná hypertenzia na základe vyšetrenia v ambulancii bola nájdená u 12,2 % členov súboru. Keď sa ale k potvrdeniu nálezu pravej rezistentnej hypertenzie použila i metodika ambulantného monitorovania krvného tlaku (AMTK), tak jej skutočný výskyt v súbore klesol na 7,6 %.
Prevalenciu rezistentnej hypertenzie v krajinách centrálnej a východnej Európy sledovala BP - CARE Study [9]. Sledovanie sa uskutočnilo v 9 krajinách tejto geografickej oblasti v čase od 1. 2. 2008 do 30. 3. 2008 a analyzovaných bolo 7 923 pacientov. Z tohto súboru bolo 1 312 pacientov vyšetrených pomocou metodiky AMTK, pričom pravá rezistentná hypertenzia bola po vylúčení prípadov non‑adherencie ku liečbe a prípadov hypertenzie bieleho plášťa zistená v 19,4 %. Z demografických i antropometrických údajov vyplynulo, že pacienti s pravou rezistentnou hypertenziou boli v porovnaní so skupinou efektívne liečenej hypertenzie a skupinou s nedostatočne liečenou hypertenziou s TK nad 140/ 90 mm Hg s počtom antihypertenzív menej ako 3,resp. 3 a viac bez diuretika, signifikantne starší, mali signifikantne vyšší výskyt obezity ako i centrálnej obezity a obličkového ochorenia. Pacienti s rezistentnou hypertenziou mali tiež oveľa častejší výskyt kardiovaskulárnych komorbidít, a to srdcového zlyhávania, NCMP a tranzitornej ischemickej ataky (TIA). V porovnaní so skupinou nedostatočne liečenej hypertenzie mali tiež častejší výskyt ICHS.
Dôležitou kapitolou pri úvahách o rezistentnej hypertenzii je problematika adherencie ku antihypertenzívnej liečbe. Pri kvantitatívnom stanovení sérových koncentrácií antihypertenzív pomocou kvapalinovej chromatografie s tandemovou hmotnostnou detekciou (LC - MS/ MS) bolo u pacientov s rezistentnou hypertenziou v Centre pre výskum, diagnostiku a liečbu artériovej hypertenzie v Prahe zistené, že zo 120 analyzovaných hospitalizovaných pacientov boli všetky antihypertenzíva detekované v 83 %, zatiaľ čo u 73 ambulantných pacientov iba v 39 % [10]. Tieto údaje napovedajú, že v rámci pátrania po príčine rezistentnej (pseudorezistentnej) hypertenzie treba bezpodmienečne myslieť na problematika compliance ako i dlhodobej adherencie ku antihypertenzívnej liečbe.
Riziko kardiovaskulárnych ochorení exponencionálne narastá s hodnotou BMI, a to ako u mužov, tak i u žien [11,12]. Metabolický syndróm má taktiež negatívny dopad na kardiovaskulárne zdravie a mortalitu. S prítomnosťou metabolického syndrómu stúpa prevalencia ICHS, akútnych koronárnych syndrómov, NCMP, ako i celkovej a kardiovaskulárnej mortality [13].
Najvyššie riziko kardiovaskulárnych ochorení vo vzťahu ku fajčeniu bolo pozorované u mladých jedincov. Preto musí byť zdravotnícka osveta o zdravotnej škodlivosti nikotinizmu zameraná ťažiskovo na túto vekovú skupinu [14,15].
Mnohé štúdie potvrdili vzťah medzi zníženými hodnotami členkovo - brachiálneho tlakového indexu (ABI) a kardiovaskulárnou morbiditou a mortalitou. Avšak i hodnoty ABI nad 1,3, ktoré sú vyjadrením nálezu mediokalcinózy, predstavujú významný marker kardiovaskulárneho rizika, keďže počas 3-ročného sledovania bola v porovnaní s normálnymi hodnotami ABI signifikantne zvýšená celková mortalita i mortalita z kardiovaskulárnych príčin [16]. Výskyt kardiovaskulárnych komplikácií v závislosti od poklesu hodnoty glomerulárnej filtrácie taktiež exponencionálne narastá, pričom najväčšie riziko úmrtia, kardiovaskulárnych príhod a hospitalizácií majú osoby s obličkovým zlyhávaním v najvyššom štádiu K/ DOQI [17].
Dôkazom správnosti komplexnej liečby artériovej hypertenzie je signifikantná redukcia hlavných následkov – celkovej mortality, NCMP, IM a kardiálnej insuficiencie.
Najčastejším problémom pri liečbe hypertenzie je nedosiahnutie cieľových hodnôt krvného tlaku. S tým súvisí pretrvávanie nálezu endotelovej dysfunkcie, progresívne zvyšovanie tuhosti ciev s poškodením cieľových orgánov i s hypertrofiou ľavej komory a zvýšeným rizikom vzniku NCMP, ako i kognitívneho deficitu. K modifikovateľným rizikovým faktorom NCMP patria predovšetkým artériová hypertenzia, fibrilácia predsiení, ďalšie organické srdcové ochorenia, fajčenie, diabetes mellitus, obezita, metabolický syndróm, dyslipoproteinémia, abúzus alkoholu, prekonaný TIA a psychosociálny stres.
Napriek pokrokom v diagnostike i liečbe artériovej hypertenzie je pálčivým a univerzálnym problémom nedosiahnutie cieľového krvného tlaku. Odhaduje sa, že až 50 % liečených hypertonikov nedosahuje dlhodobo hodnoty TK pod 140/ 90 mm Hg [18].
Chronoterapia v liečbe hypertenzie
Výsledky viacerých prospektívnych štúdií u pacientov s rezistentnou hypertenziou poukazujú na to, že čas podávania antihypertenzív môže byť pre kontrolu krvného tlaku a pre správne modelovanie cirkadiánneho profilu dôležitejší než len zmena lieku. Implementácia chronoterapie do rutinnej klinickej praxe môže významne prispieť ku lepšej kontrole TK (večerné dávkovanie lieku) najmä u pacientov s rezistentnou hypertenziou, ako potvrdzujú i výsledky viacerých štúdií a autorov [19,20].
Závery
U pacientov s rezistentnou hypertenziou nachádzame veľmi vysoký kardiovaskulárny rizikový profil, predovšetkým pre rozvinuté komponenty metabolického syndrómu, často je prítomný sleep - apnea syndróm a stavy po kardiovaskulárnych príhodách (IM, NCMP, TIA).
U časti pacientov s podozrením na rezistentnú hypertenziu treba myslieť i na zlú adherenciu ku liečbe, poniektorí z nich lieky neužívajú vôbec.
Ak sa potvrdí, že pacient nedosahuje cieľové hodnoty krvného tlaku, treba v ďalších diagnostických krokoch identifikovať prípadné nerozpoznané reverzibilné príčiny pseudorezistencie na liečbu a vylúčiť hypertenziu podmienenú prostredím ambulancie, t.j. podstatne častejšie využívať vyšetrovaciu metódu AMTK. V rámci manažmentu týchto pacientov treba vylúčiť, resp. priaznivo ovplyvniť nedostatočné dodržiavanie odporúčanej životosprávy, nedostatočné dodržiavanie predpísanej dávky a intervalu podávania antihypertenzív a predovšetkým zlepšiť adherenciu ku liečbe. Systematická edukácia pacienta má pri plnení tejto úlohy významné postavenie, keďže mnohí majú obavy z možných nežiaducich účinkov liečby, pričom čerpajú informácie z príbalových letákov a rôznych neodborných laických zdrojov, vrátane informácií z internetu. Súčasne treba ale tiež zdôrazniť skutočnosť, že v starobe časté a progredujúce znižovanie kognitívnych či zmyslových funkcií, prítomnosť rôznych psychiatrických a somatických ochorení, znižuje schopnosť pacienta pochopiť a realizovať odporúčané pokyny lekára. Preto je veľmi dôležitá snaha o zjednodušenie režimu farmakoterapie. Pri zachovaní adekvátnej dávky účinných látok v kombinácii môžu byť významne zlepšené výsledky antihypertenzívnej liečby.
Objektívnym a prehlbujúcim sa problémom je i otázka sociálnej dostupnosti liečby z pohľadu doplatkov za lieky, obzvlášť u pacientov s chronickými ochoreniami a v dôchodkovom veku.
Riešenia musia byť komplexné, sú to úlohy nielen pre výkonné, ale i legislatívne a riadiace zložky celého zdravotníckeho systému s presahom na celú spoločnosť.
doc. MU Dr. Ľudovít Gašpar, CSc.
www.fnspba.sk/ Nemocnica- Stare‑Mesto
e‑mail: ludovitgaspar@gmail.com
Doručeno do redakce: 18. 2.2013
Sources
1. Calhoun DA, Jones D, Textor S et al. Resistant hypertension: diagnosis, evaluation, and treatment: a scientific statement from the American Heart Association Professional Education Committee of the Council for High Blood Pressure Research. Hypertension 2008; 51 : 1403 – 1419.
2. Gašpar Ľ, Makovník M, Hlinšťáková S et al. Médiokalcinóza – marker zvýšeného kardiovaskulárneho rizika. Vask Med 2011; 3 : 29 – 31.
3. Widimský J. Léčba hypertenze v každodenní praxi. Med pro Praxi 2010; 7 : 257 – 262.
4. Aktualizácia Národného programu podpory zdravia v Slovenskej republike, rok 2011. Bratislava: ÚVZ SR 2011 : 1 – 22.
5. Mancia G, De Backer G, Dominiczak A et al. 2007 Guidelines for the management of arterial hypertension: the task force for the management of arterial hypertension of the European Society of Hypertension (ESH) and of the European Society of Cardiology (ESC). J Hypertens 2007; 25 : 1105 – 1187.
6. Mancia G, Laurent S, Agabiti - Rosei E et al. Reappraisal of European guidelines on hypertension management: a European Society of Hypertension Task force document. J Hypertens 2009; 27 : 2121 – 2158.
7. Gavorník P, Dukát A, Gašpar Ľ et al. Endotelová dysfunkcia a multiorgánovomultivaskulárna (polyorgánovopolyvaskulárna) choroba. Forum Diab 2012; 1 : 77 – 85.
8. de la Sierra A, Segura J, Banegas JR et al. Clinical features of 8 295 patients with resistant hypertension classified on the basis of ambulatory blood pressure monitoring. Hypertension 2011; 57 : 898 – 902.
9. Grassi G, Cifkova R, Laurent S et al. Blood pressure control and cardiovascular risk profile in hypertensive patients from central and eastern European countries: results of the BP - CARE study. Eur Heart J 2011; 32 : 218 – 225.
10. Štrauch B, Chytil L, Kurcová I et al. Jak posoudit non‑compliance k farmakoterapii u těžké rezistentní hypertenze? Cor Vasa 2011; 53 : 429 – 432.
11. Gelber RP, Gaziano JM, Orav EJ et al. Measures of obesity and cardiovascular risk among men and women. J Am Coll Cardiol 2008; 52 : 605 – 615.
12. Gašpar Ľ, Poliak P, Makovník M et al. Obezita a artériová hypertenzia. Vnitř Lék 2010; 56 : 1074 – 1077.
13. Mottillo S, Filion KB, Genest J et al. The metabolic syndrome and cardiovascular risk. A systematic review and meta‑analysis. J Am Coll Cardiol 2010; 56 : 1113 – 1132.
14. Ezzati M, Henley J, Thun MJ et al. Role of smoking in global and regional cardiovascular mortality. Circulation 2005; 112 : 489 – 497.
15. Ochaba R, Rovný I, Bielik I. Ochrana detí a mládeže – tabak, alkohol a drogy. Bratislava: ÚVZ SR 2009 : 1 – 185.
16. Criqui MH, Ninomiya JK, Wingard DL et al. Progression of peripheral arterial disease predicts cardiovascular disease morbidity and mortality. JACC 2008; 52 : 1736 – 1742.
17. Go AS, Chertow GM, Fan D et al. Chronic kidney disease and the risks of death, cardiovascular events, and hospitalization. N Engl J Med 2004; 351 : 1296 – 1305.
18. Egan BM, Zhao Y, Axon RN. US trends in prevalence, awareness, treatment, and control of hypertension, 1988 – 2008. JAMA 2010; 303 : 2043 – 2050.
19. Staessen JA, Thijs L, Fagard R et al. Predicting cardiovascular risk using conventional vs ambulatory blood pressure in older patients with systolic hypertension. Systolic Hypertension in Europe Trial Investigators. JAMA 1999; 282 : 539 – 546.
20. Hermida RC, Ayala DE, Fernández JR et al. Chronotherapy improves blood pressure control and reverts nondipper pattern in patients with resistant hypertension. Hypertension 2008; 51 : 69 – 76.
Labels
Diabetology Endocrinology Internal medicineArticle was published in
Internal Medicine

2013 Issue 6
-
All articles in this issue
- Adherence a perzistence se zaměřením na léčbu hypertenzních pacientů
- Diuretika v monoterapii a v kombinaci s diuretiky a nediuretiky v léčbě hypertenze
- Hypertenze u pacientů s polycystickými ledvinami – incidence, patogeneze, prognóza, terapie
- Primární hyperaldosteronizmus: častá forma sekundární hypertenze s vyšším kardiovaskulárním rizikem
- Chronická obstrukční plicní nemoc pohledem nových doporučení – souhrn aktuálního fenotypově zaměřeného standardu České pneumologické a ftizeologické společnosti pro internisty
- Účinnost léčby anagrelidem u nemocných s Ph‑ negativními myeloproliferativními chorobami: ovlivnění výskytu trombózy ve výstupech Registru pacientů s diagnózou esenciální trombocytemie a trombocytemie provázející jiné myeloproliferativní onemocnění léčených Thromboreductinem® ke konci roku 2012
- Počátky České kardiologické společnosti a české kardiologie
- Moderní trendy v inzulinoterapii
- Vplyv tuhosti aorty na centrálnu hemodynamiku a na kardiovaskulárny systém
- Lipidy a veľkosť lipoproteínových častíc u pacientov s novozisteným a doposiaľ neliečeným diabetes mellitus 2. typu
- Metabolický syndróm a prediabetické stavy
- Rezistentná hypertenzia v staršom veku
- Epigenetická cytostatika a jejich role v protinádorové léčbě
- Environmentálny estrogén bisfenol A a jeho účinky na organizmus človeka
- Jak ovlivňuje gravidita onemocnění hypofýzy
- Diferenciálna diagnóza a liečba hyponatriémie
- Internal Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue
- Diferenciálna diagnóza a liečba hyponatriémie
- Jak ovlivňuje gravidita onemocnění hypofýzy
- Diuretika v monoterapii a v kombinaci s diuretiky a nediuretiky v léčbě hypertenze
- Environmentálny estrogén bisfenol A a jeho účinky na organizmus človeka
