Přidružená onemocnění u srdečního selhání
Comorbidities in heart failure
Comorbidities are important parts of care in patients with heart failure. Comorbidities, as well as their treatments, directly influence the course of heart failure. We present the most comorbidities a their therapy with regard to left ventricular dysfunction.
Key words:
comorbidities – heart failure
Authors:
Jiří Vítovec 1; Lenka Špinarová 1; Jindřich Špinar 2
Authors‘ workplace:
I. interní kardio-angiologická klinika LF MU a FN u sv. Anny v Brně
1; Interní kardiologická klinika LF MU a FN Brno, pracoviště Bohunice
2
Published in:
Vnitř Lék 2018; 64(9): 867-873
Category:
Reviews
Overview
Přidružená onemocnění jsou důležitou součástí péče o nemocné se srdečním selháním. Nejen jejich přímé ovlivnění srdeční funkce, ale také léčba přidružených onemocnění může ovlivnit průběh srdečního selhání. Proto jsou uvedena a rozebrána nejčastější přidružená onemocnění a jejich léčba s ohledem na porušenou funkci levé komory.
Klíčová slova:
přidružená onemocnění – srdeční selhání
Srdeční selhání a přidružená onemocnění – úvod
Komorbidity hrají při srdečním selhání velkou úlohu a mohou ovlivnit diagnostiku i léčebnou strategii, včetně výběru medikace pro léčbu srdečního selhání (tab. 1). Látky používané pro léčbu komorbidit mohou vést ke zhoršení srdečního selhání. Léčba komorbidit představuje hlavní součást komplexní péče o pacienty se srdečním selháním. Řadu komorbidit aktivně léčí specialisté v této oblasti a tito lékaři se řídí vlastními speciálními doporučenými postupy [1,2].

Angina pectoris a ischemická choroba srdeční
Farmakologická léčba
Anginu pectoris zlepšují betablokátory a u vybraných pacientů také ivabradin. Bylo též prokázáno, že jistý příznivý účinek vykazuje u pacientů se srdečním selháním a anginou pectoris trimetazidin, pokud se přidá k betablokátorům. U srdečního selhání byly hodnoceny i některé další účinné antianginózní látky a byla prokázána jejich bezpečnost (např. amlodipin, nikorandil a nitráty). Bezpečnost dalších antianginózních léků, např. ranolazinu, není známa, zatímco jiné látky, konkrétně diltiazem a verapamil, jsou u pacientů se sníženou ejekční frakcí (EF) považovány za nebezpečné (i když u zachovalé EF mohou být používány). Naopak blokátory systému renin angiotenzin-aldosteron (RAAS) – ACE inhibitory či sartany (Angiotensin II Receptor Blocker – ARB) by v léčbě nemocných se srdečním selháním a anginou pectoris neměly chybět.
Revaskularizace myokardu
Volbu mezi aortokoronárním bypassem (Coronary Artery Bypass Grafting – CABG) a perkutánní koronární intervencí (Percutaneous Coronary Intervention – PCI) musí provést kardiologický tým po pečlivém zvážení pacientova klinického stavu, anatomie koronárních tepen, předpokládané úplnosti revaskularizace, současně přítomných chlopenních vad a komorbidit (tab. 2) [3].
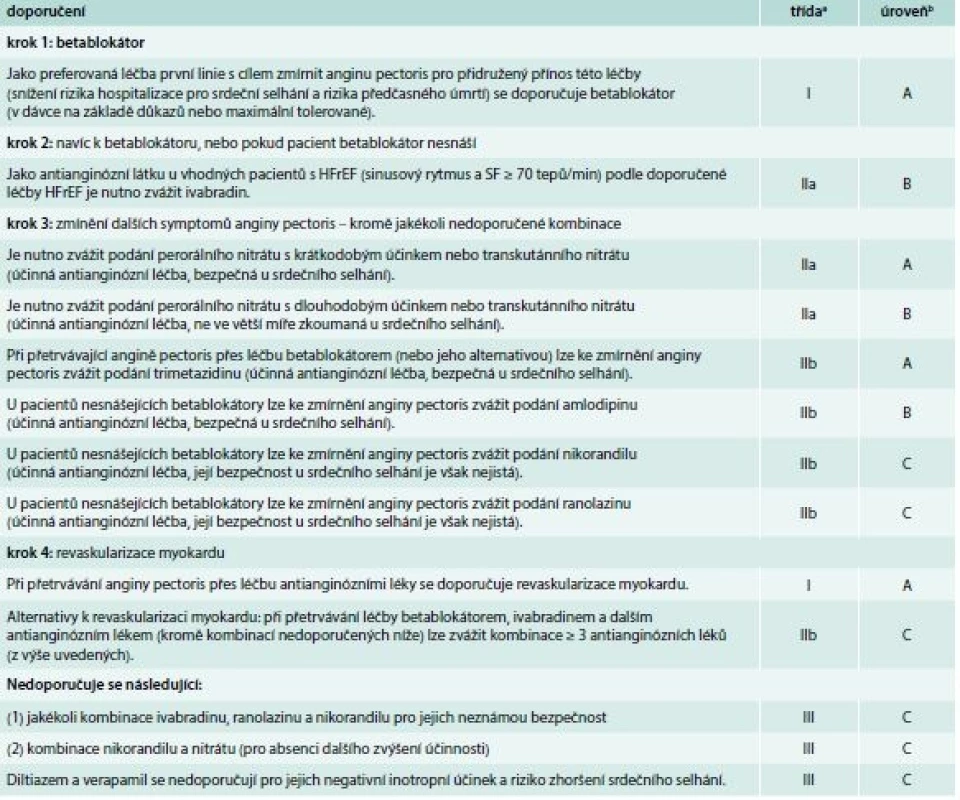
atřída doporučení búroveň důkazů
Kachexie a sarkopenie
Kachexie je generalizovaný proces chřadnutí postihující všechny části těla. U srdečního selhání lze kachexii diagnostikovat a definovat jako ztrátu hmotnosti o ≥ 6 % celkové tělesné hmotnosti v předchozích 6–12 měsících, samozřejmě o kachexii nejde při ztrátě hmotnosti po ústupu otoků či ascitu. Mezi možné způsoby léčby patří užívání látek zvyšujících chuť k jídlu, zátěžové cvičení a užívání anabolik včetně testosteronu spolu s konzumací výživových doplňků a s prováděním antikatabolických intervencí [4].
Nádorová onemocnění
Některá chemoterapeutika mohou vyvolávat (nebo zhoršovat) systolickou dysfunkci LK i srdeční selhání. U pacientů podstupujících kardiotoxickou chemoterapii je naprosto nezbytné stanovit EF LK před léčbou a po ní. U pacientů, u nichž dojde k rozvoji středně těžké až těžké systolické dysfunkce LK, je nutno chemoterapii vysadit a zahájit léčbu srdečního selhání. Po zlepšení funkce LK je nutno znovu zvážit rizika a přínos další chemoterapie. Ozařování mediastina může rovněž vést k řadě dlouhodobých kardiálních komplikací. Srdeční biomarkery (natriuretické peptidy a troponiny) lze použít k vyhledávání pacientů s vyšším rizikem kardiotoxicity a mohou být užitečné při monitorování podávání a dávkování kardiotoxických cytostatik [5].
Centrální nervový systém
(včetně depresí, cévních mozkových příhod a dysfunkce autonomního systému)
Dysfunkce autonomního systému je u srdečního selhání, zvláště těžkého, častá. V kombinaci s nízkým krevním tlakem může zvýšit pravděpodobnost omdlévání a poranění a může i interferovat s optimálním dávkováním betablokátorů, inhibitorů ACE, sartanů či antagonistů mineralokortikoidních receptorů. Snížení závažnosti posturální hypotenze si může vyžádat snížení dávek diuretik.
Deprese se u srdečního selhání vyskytuje často a je spojena s horším klinickým stavem a nepříznivou prognózou. Selektivní inhibitory zpětného vychytávání serotoninu jsou považovány za bezpečné. Je třeba mít na paměti, že je nutno vyvarovat se podávání tricyklických antidepresiv, protože mohou vyvolávat hypotenzi, zhoršení srdečního selhání a arytmie [6].
Diabetes mellitus
U pacientů s diabetem (DM) se srdečním selháním je nutno glykemii korigovat postupně a uvážlivě, přičemž je třeba dávat přednost látkám, u nichž byla prokázána jejich bezpečnost a účinnost, např. metforminu; který u pacientů se srdečním selháním představuje lék volby, je však kontraindikován u těžkého poškození ledvin nebo jater a není doporučen u nemocných ve funkční třídě NYHA IV.
Pacientům s DM 1. typu (DM1T) je nutno podávat inzulin a inzulinem léčit také symptomatickou hyperglykemii u pacientů s DM 2. typu (DM2T) a vyčerpáním B-buněk pankreatických ostrůvků. Inzulin je však vysoce účinný hormon zadržující sodík a v kombinaci se snížením glykosurie může zhoršit retenci tekutin a srdeční selhání tak ještě zhoršit.
Deriváty sulfonylurey (SU) byly rovněž spojeny s rizikem zhoršení srdečního selhání, a jejich podání je proto nutno velmi zvažovat. Autoři tohoto článku se spíše kloní k názoru, že deriváty SU jsou u srdečního selhání nevhodné.
Tiazolidindiony (glitazony) vedou k zadržování sodíku a vody a ke zvyšování rizika zhoršení srdečního selhání a hospitalizace, a proto se u pacientů se srdečním selháním nedoporučují.
Inhibitory dipeptidylpeptidázy 4 (DPP4i; gliptiny), které zvyšují sekreci inkretinu, a agonisté receptoru pro glucagon-like peptid 1 (GLP1) s dlouhodobým účinkem, které sice působí jako mimetika inkretinu, ale nesnižují a dokonce mohou zvýšit riziko kardiovaskulárních příhod a zhoršit srdeční selhání. Na základě evropských doporučení z roku 2018 (position statement of ESC) ale nejsou kontraindikovány [7,8].
V nedávné době bylo popsáno ve studii EMPA-REG, že inhibitor sodíko-glukózového kotransportéru SGLT2 v ledvinách – empagliflozin – významně snížil počet hospitalizací pro srdeční selhání a mortalitu, avšak incidenci infarktu myokardu a cévních mozkových příhod u diabetiků s vysokým kardiovaskulárním (KV) rizikem neovlivnil [9,10]. SGLT2 inhibitor empagliflozin je uveden i v ESC Guidelines pro léčbu DM u nemocných se srdečním selháním s indikací třídy doporučení IIa a úroveň důkazů B [1,2]. Výsledky potvrdila i studie CANVAS s podáváním kanagliflozinu a na podzim roku 2018 se očekávají výsledky studie DECLARE sledující podávání dapagliflozinu.
Obecně je v léčbě DM2T u pacientů se srdečním selháním za větší riziko považována hypoglykemie než hyperglykemie, proto za uspokojivou kompenzaci považujeme glykovaný hemoglobin kolem 60 mmol/mol.
Erektilní dysfunkce
Některé látky používané v léčbě srdečního selhání (např. tiazidová diuretika, spironolakton a betablokátory) mohou erektilní dysfunkci zhoršit. Je prokázáno, že inhibitory fosfodiesterázy 5 (iPDE5) mají příznivé hemodynamické a antiremodelační účinky a zvyšují zátěžovou toleranci i zlepšují kvalitu života pacientů se srdečním selháním. U pacientů užívajících nitráty však jsou kontraindikovány [11].
Dna a artritida
Hyperurikemie je u srdečního selhání spojena s nepříznivou prognózou. Dnavé ataky je vhodnější řešit podáváním kolchicinu spíše než nesteroidními antiflogistiky (NSA). I když intraartikulárně aplikované kortikosteroidy představují alternativu pro monoartikulární dnu, systémové kortikoidy vedou k retenci sodíku a vody.
Artritida představuje častou komorbiditu a je běžným důvodem pro užívání léků jak volně prodávaných, tak předepsaných, které mohou zhoršit renální funkce i srdeční selhání; jedná se zvláště o NSA [12].
Hypokalemie a hyperkalemie
Se srdečním selháním jsou spojeny jak hypokalemie, tak hyperkalemie, oba stavy jsou rovněž spojeny s mnoha léky užívanými v léčbě srdečního selhání. Oba stavy mohou zhoršit komorové arytmie. Kličková a tiazidová diuretika snižují hodnoty draslíku v séru, zatímco inhibitory ACE, sartany a antagonisté mineralokortikoidních receptorů (mineralocorticoid receptor antagonist – MRA) mohou hodnoty draslíku v séru zvýšit.
Řešení akutní hyperkalemie (> 6,0 mmol/l) si může vyžádat krátkodobé vysazení draslík zadržujících látek a inhibitorů RAAS; tento krok je však nutno omezit na minimum a inhibitory RAAS je třeba znovu opatrně nasadit co nejdříve za současného monitorování hodnot draslíku [13]. Ve výjimečných případech je třeba použít hemodialýzu.
Hyperlipidemie
Zvýšené hodnoty LDL-cholesterolu se u srdečního selhání nevyskytují často; pacienti s pokročilým selháním často vykazují nízké koncentrace LDL-cholesterolu, které jsou spojeny s nepříznivější prognózou. Nejsou k dispozici žádné důkazy, na jejichž základě by bylo možno doporučit u většiny pacientů se srdečním selháním zahájit léčbu statiny [14]. U pacientů, kteří již statiny v léčbě ICHS či DM s vysokým KV rizikem anebo hyperlipidemie užívají, lze pokračování této léčby doporučit. Zatím nemáme žádná data o inhibitorech PCSK9 u nemocných se srdečním selháním.
Hypertenze
Hypertenze je spojena se zvýšeným rizikem rozvoje srdečního selhání; antihypertenzní léčba incidenci srdečního selhání výrazně snižuje (s výjimkou α-adrenoreceptorových blokátorů, které brání rozvoji srdečního selhání méně účinně než jiná antihypertenziva), tab. 3.

atřída doporučení
b
Blokátory vápníkového kanálu diltiazem a verapamil se nesmí pacientům se srdečním selháním podávat pro svůj negativně inotropní účinek (předpokládá se však, že u zachovalé EF jsou bezpečné), podávání moxonidinu je třeba se u srdečního selhání vyvarovat. Pokud nestačí k úpravě krevního tlaku ACEI (nebo sartan), betablokátor, MRA a diuretikum, jsou dalšími antihypertenzivy hydralazin (není v ČR k dispozici) a amlodipin/felodipin, u nichž byla při léčbě systolického srdečního selhání prokázána bezpečnost [15]. Cílový krevní tlak u nemocných se srdečním selháním není znám, obecně ale platí, že tlak < 120/80 mm Hg je spojen s horší prognózou.
Deficit železa a anémie
S deficitem železa se lze u srdečního selhání setkat často, i. v. aplikace železa ve formě karboxymaltózy (ferric carboxymaltose – FCM) proto může dlouhodoběji zlepšit funkční kapacitu nemocných, zmírnit symptomy a zvýšit kvalitu života. U pacientů s deficitem železa je nutno pátrat po jakýchkoli potenciálně léčitelných/reverzibilních příčinách (např. gastrointestinálních zdrojích krvácení). Anémie (definovaná jako koncentrace hemoglobinu < 130 g/l u mužů a < 120 g/l u žen) se u srdečního selhání vyskytuje často. Erytropoetin-stimulující látka darbepoetin α klinické výsledky u srdečního selhání a mírnou až středně těžkou anémií ale nezlepšil, naopak zvýšil incidenci tromboembolických příhod, a proto se nedoporučuje. Podávání železa je dle guidelines doporučeno při hladině feritinu < 100 μg/l, indikace IIa A. Výskyt anémie v klinických studiích a v registrech je 20–40 % [1,2,16].
Dysfunkce ledvin
(včetně chronického onemocnění ledvin, akutního poškození ledvin, kardiorenálního syndromu a zbytnění prostaty)
Srdeční selhání a chronické onemocnění ledvin se často vyskytují současně, mají hodně společných rizikových faktorů (diabetes, hypertenze, hyperlipidemie), s následným zhoršením prognózy. Protože jsou pacienti s těžkou renální dysfunkcí (eGFR < 30 ml/min/1,73 m2) systematicky vyřazováni z randomizovaných klinických studií, nejsou pro tuto skupinu pacientů k dispozici léky, jejichž účinnost by byla doložena důkazy.
Přestože u pacientů se srdečním selháním mohou blokátory RAAS často vést k poklesu GF, jedná se obvykle o malé snížení, a pokud se nejedná o výrazný pokles, nesmí vést k vysazení léčby. U pacientů s velmi nízkou glomerulární filtrací (GF) mohou být diuretika, zvláště tiazidová, méně účinná.
Hypertrofie prostaty je u starších mužů častá. Blokátory α-adrenoreceptorů vyvolávají hypotenzi a retenci sodíku a vody, a proto u srdečního selhání nemusí být bezpečné. Proto se v medikamentózní léčbě hypertrofie prostaty u pacientů se srdečním selháním obecně dává přednost inhibitorům 5-α-reduktázy [17].
Onemocnění plic
(včetně astmatu a chronické obstrukční plicní nemoci)
Vzhledem k překrývání symptomů a známek, ale i vzhledem k interpretaci výsledků spirometrie, zvláště u srdečního selhání, může být stanovení diagnózy chronické obstrukční plicní nemoci (CHOPN) a astmatu obtížné. Spirometrii je nutno provádět u pacientů stabilizovaných a euvolemických po dobu nejméně 3 měsíců, aby se zabránilo zkreslujícímu účinku městnání krve v plicích, vyvolávajícímu vnější kompresi alveolů a bronchiol.
Betablokátory u astmatu představují absolutní kontraindikaci, ne však u CHOPN, u níž je relativní kontraindikací, i když přednost se dává selektivnějším antagonistům β1-receptorů (tzn. bisoprololu, metoprololu ZOK nebo nebivololu). Dlouhodobá bezpečnost kardioaktivních inhalačních aerosolů není známa a nutnost jejich použití u pacientů se srdečním selháním je třeba zvážit, zvláště proto, že jejich přínos u astmatu a CHOPN může být pouze symptomatický, bez zjevného účinku na mortalitu. Perorální kortikosteroidy mohou vyvolávat retenci sodíku a vody a potenciálně tak vést ke zhoršování srdečního selhání; tento problém se však u inhalovaných kortikosteroidů nepředpokládá. Neinvazivní ventilace přidaná ke klasické léčbě zlepšuje výsledky pacientů s akutním respiračním selháním v důsledku hyperkapnické exacerbace CHOPN nebo srdečního selhání při akutním otoku plic [18].
Obezita
I když obezita představuje nezávislý rizikový faktor rozvoje srdečního selhání, je prokázáno, že po stanovení této diagnózy je obezita spojena s nižší mortalitou ve velkém rozmezí hodnot BMI (body mass index), jedná se o tzv. paradox obezity, pozorovaný i u jiných chronických onemocnění. Pokud při srdečním selhání dochází ke ztrátě hmotnosti, je to spojeno s vyšší mortalitou a morbiditou, závažnějšími symptomy a nízkou kvalitou života. U pacientů se srdečním selháním a mírným stupněm obezity (BMI < 35 kg/m2) nelze snižování hmotnosti doporučit [19].
Poruchy spánku a poruchy dýchaní ve spánku
Nejčastějšími typy jsou centrální spánková apnoe (CSA) a obstrukční spánková apnoe (OSA). Součástí komplexního přístupu k léčbě pacientů se srdečním selháním je odebrání spánkové anamnézy. CSA je u srdečního selhání nejčastější formou poruchy dýchání ve spánku a srdeční selhání je naopak nejčastější příčinou CSA, mezi nimi tedy existuje těsná souvislost. V diagnostice se používá noční polysomnografie.
Pacienty s OSA a hodnotou AHI (apnoea/hypopnoea index) > 30 za hod lze léčit buď kontinuálním přetlakem v dýchacích cestách (continuous positive airway pressure – CPAP), dvojúrovňovým přetlakem v dýchacích cestách (bi-level positive airway pressure – BiPAP), adaptivní servoventilací (ASV) a noční inhalací kyslíku [20,21].
Chlopenní srdeční vady
Na celém procesu rozhodování na základě komplexního posouzení poměru rizika a přínosu různých léčebných strategií se musí podílet multidisciplinární „kardiologický tým“ (heart team) se zvláštními znalostmi v oblasti léčby chlopenních srdečních vad. Všem pacientům je samozřejmě nutno poskytovat optimální farmakoterapii (tab. 4) [22].

atřída doporučení
búroveň důkazů
Aortální stenóza
Pokud je průměrný tlakový gradient > 40 mm Hg, neexistuje u symptomatických pacientů pro náhradu aortální chlopně teoreticky žádná spodní hranice EF LK.
Transaortální implantace chlopně (transaortic valve implantation – TAVI) se doporučuje u pacientů s těžkou aortální stenózou, kteří nejsou podle „kardiotýmu“ vhodní k chirurgickému řešení a jejich předpovídaná délka přežití po TAVI > 1 rok. Možnost provedení TAVI je rovněž třeba zvážit u vysoce rizikových pacientů s těžkou aortální stenózou, kteří sice ještě mohou být vhodní k chirurgickému řešení, u nichž však „kardiotým“ dává na základě individuálního profilu rizik a anatomické vhodnosti přednost TAVI.
Aortální regurgitace
U pacientů s těžkou aortální regurgitací se doporučuje valvuloplastika nebo náhrada aortální chlopně u všech symptomatických nemocných i u asymptomatických pacientů s klidovou EF LK ≤ 50 %, kteří jsou jinak vhodní k operaci.
Mitrální regurgitace
Primární (organická) mitrální regurgitace
Chirurgické řešení je indikováno u symptomatických pacientů s těžkou organickou mitrální regurgitací bez kontraindikací k operaci. Rozhodnutí, zda chlopeň nahradit nebo provést valvuloplastiku, závisí hlavně na anatomii chlopně, dostupných odborných zkušenostech a pacientově stavu.
Sekundární mitrální regurgitace
Účinná medikamentózní léčba (včetně resynchronizační terapie u vhodných nemocných) vedoucí k reverzní remodelaci LK může funkční mitrální regurgitaci zmírnit.
Operace se doporučuje i u pacientů s těžkou mitrální regurgitací, kteří podstupují aortokoronární bypass (CABG) při EF LK > 30 %. Jako možnost se také u vhodných pacientů nabízí využití mitra-clipu.
Trikuspidální regurgitace
Sekundární (funkční) trikuspidální regurgitace (TR) často komplikuje přirozený průběh srdečního selhání v důsledku dilatace anulu a nedostatečnosti cípů chlopně při zvýšeném tlaku anebo objemu pravé komory. Indikace pro chirurgickou korekci sekundární TR komplikující srdeční selhání dosud nebyly přesně stanoveny.
Závěr
Přidružená onemocnění u pacientů se srdečním selháním jsou velmi komplexní, musíme vzít na zřetel jednak vzájemné ovlivnění těchto dvou či více postižení, a jednak vlivy farmakologické – léčba jak přidruženého onemocnění, tak léčba srdečního selhání se navzájem mohou ovlivňovat. Lékař musí vždy zvažovat míru rizika a prospěchu z daných diagnostických a hlavně léčebných postupů. Někdy je obtížné rozhodnout, co je příčina a co následek, např. jestli hypertenze je příčina srdečního selhání nebo přidružené onemocnění, a srdeční selhání vzniká z důvodu např. dilatační kardiomyopatie. Každopádně hypertenze je nejčastější doprovodné onemocnění a vyskytuje se až u 80 % nemocných se srdečním selháním, následována fibrilací síní a DM, jejichž výskyt se udává kolem 40 %, samozřejmě v závislosti na tíži onemocnění, věku atd.
prof. MUDr. Jiří Vítovec, CSc., FESC
I. interní kardio-angiologická klinika LF MU a FN u sv. Anny v Brně
Doručeno do redakce 18. 7. 2018
Přijato po recenzi 13. 8. 2018
Sources
- Ponikowski P, Voors AA, Anker SD et al. 2016 ESC Guidelines for the diagnosis and treatment of acute and chronic heart failure: The Task Force for the diagnosis and treatment of acute and chronic heart failure of the European Society of Cardiology (ESC)Developed with the special contribution of the Heart Failure Association (HFA) of the ESC. Eur Heart J 2016; 37(27): 2129–2200. Dostupné z DOI: <http://dx.doi.org/10.1093/eurheartj/ehw128>.
- Špinar J, Hradec J, Špinarová L et al. Summary of the 2016 ESC Guidelines on the diagnosis and treatment of acute and chronic heart failure. Cor Vasa 2016; 58(5): 455–494.
- Windecker S, Kolh P, Alfonso F et al. 2014 ESC/EACTS Guidelines on myocardial revascularization: The Task Force on Myocardial Revascularization of the European Society of Cardiology (ESC) and the European Association for Cardio-Thoracic Surgery (EACTS)Developed with the special contribution of the European Association of Percutaneous Cardiovascular Interventions (EAPCI). Eur Heart J 2014; 35(37): 2541–2619. Dostupné z DOI: <http://dx.doi.org/10.1093/eurheartj/ehu278>.
- von Haehling S, Anker SD. Treatment of cachexia: an overview of recent developments. J Am Med Dir Assoc 2014; 15(12): 866–872. Dostupné z DOI: <http://dx.doi.org/10.1016/j.jamda.2014.09.007>.
- Suter TM, Ewer MS. Cancer drugs and the heart: Importance and management. Eur Heart J 2013; 34(15): 1102–1111. Dostupné z DOI: <http://dx.doi.org/10.1093/eurheartj/ehs181>.
- Newhouse A, Jiang W. Heart failure and depression. Heart Fail Clin 2014; 10(2): 295–304. Dostupné z DOI: <http://dx.doi.org/10.1016/j.hfc.2013.10.004>.
- Niessner A, Tamargo J., Koller L et al. Non-insulin antidabetic pharmacotherapy in patients with established cardiovascular disease: a position paper of the European Society of Cardiology Working Group on Cardiovascular Pharmacotherapy. Eur Heart J 2018; 39(24): 2274–2281. Dostupné z DOI: <http://dx.doi.org/10.1093/eurheartj/ehx625>.
- Seferovic PE, Petrie MC, Filippatos GS et al. Type 2 diabetes mellitus and Heart failure: a position paper of the European Society of Cardiology. Eur J Heart Fail 2018; 20(5): 853–872. Dostupné z DOI: <http://dx.doi.org/10.1002/ejhf.1170>.
- Kubíčková M, Šmahelová A. Diabetes mellitus a srdeční selhání. Kardiol Rev Int Med 2014; 16(5): 352 - 354.
- Vítovec J, Špinar J, Špinarová L. Empagliflozin a srdeční selhání. Hypertenze a KV prevence 2016; 5(2): 19–23.
- Giagulli VA, Moghetti P, Kaufman JM et al. Managing erectile dysfunction in heart failure. Endocr Metab Immune Disord Drug Targets 2013; 13(1): 125–134.
- Anker SD. Uric acid and survival in chronic heart failure: validation and application in metabolic, functional, and hemodynamic staging. Circulation 2003; 107(15): 1991–1997. Dostupné z DOI: <http://dx.doi.org/10.1161/01.CIR.0000065637.10517.A0>.
- Desai AS. Hyperkalemia in patients with heart failure: incidence, prevalence, and management. Curr Heart Fail Rep 2009; 6(4): 272–280.
- Tavazzi L, Maggioni AP, Marchioli R et al. Effect of rosuvastatin in patients with chronic heart failure (the GISSI-HF trial): a randomised, double-blind, placebo-controlled trial. Lancet 2008; 372(9645): 1231–1239. Dostupné z DOI: <http://dx.doi.org/10.1016/S0140–6736(08)61240–4>.
- Widimský J Jr, Filipovský J, Ceral J et al. Doporučení pro diagnostiku a léčbu arteriální hypertenze ČSH 2017. Hypertenze a KV prevence 2018; 7(Suppl): 2–22.
- Vítovec J, Špinar J, Špinarová L. Léčba anémie a nedostatku železa u chronického srdečního selhání. Kardiol Rev Int Med 2014; 16(5): 364–369.
- Damman K, Testani JM. The kidney in heart failure: an update. Eur Heart J 2015; 36(23): 1437–1444. Dostupné z DOI: <http://dx.doi.org/10.1093/eurheartj/ehv010>.
- Guder G, Brenner S, Stork S et al. Chronic obstructive pulmonary disease in heart failure: accurate diagnosis and treatment. Eur J Heart Fail 2014; 16(12): 1–10. Dostupné z DOI: <http://dx.doi.org/10.1002/ejhf.183>.
- Kenchaiah S, Evans JC, Levy D et al. Obesity and the risk of heart failure. N Engl J Med 2002; 347(5): 305–313. <http://dx.doi.org/10.1056/NEJMoa020245>.
- Ludka O, Kára T, Drozdová A et al. Spánková apnoe a kardiovaskulární onemocnění. Kardiol Rev Int Med 2013; 15(2): 87–93.
- Nakamura S, Asai K, Kubota Y et al. Impact of sleep-disordered breathing and efficacy of positive airway pressure on mortality in patients with chronic heart failure and sleep-disordered breathing: a meta-analysis. Clin Res Cardiol 2015; 104(3): 208–216. Dostupné z DOI: <http://dx.doi.org/10.1007/s00392–014–0774–3>.
- Linhartová K. Kočková R, Línková H. 2017 ESC/EACTS Guidelines for the management of valvular heart disease. Cor Vasa 2017; 59(5): e562-e591. Dostupné z DOI: <https://doi.org/10.1016/j.crvasa.2017.10.006>.
Labels
Diabetology Endocrinology Internal medicineArticle was published in
Internal Medicine

2018 Issue 9
-
All articles in this issue
- Patofyziologie, příčiny a epidemiologie chronického srdečního selhání
- Čo vieme o epidemiológii srdcového zlyhávania na Slovensku a vo svete
- Diagnostika srdečního selhání: nová klasifikace srdečního selhání
- Farmakologická léčba chronického srdečního selhání
- Přidružená onemocnění u srdečního selhání
- Poruchy srdečního rytmu a srdeční selhání
- Otto Kahler a jeho rod (ke 125. výročí smrti): I. Předkové
- Ambulantní léčba proximální hluboké žilní trombózy
- Internal Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue
- Diagnostika srdečního selhání: nová klasifikace srdečního selhání
- Patofyziologie, příčiny a epidemiologie chronického srdečního selhání
- Ambulantní léčba proximální hluboké žilní trombózy
- Čo vieme o epidemiológii srdcového zlyhávania na Slovensku a vo svete
