Kyselina acetylsalicylová v primární prevenci kardiovaskulárních onemocnění
Acetylsalicylic acid in primary prevention of cardiovascular disease
Acetylsalicylic acid is an effective and widely accepted essential drug in the secondary prevention of ischemic events. Its role in primary prevention has been studied for several decades and still remains controversial. Initial studies showed a reduction in both myocardial infarctions and ischemic strokes, without affecting overall or cardiovascular mortality, but the enrolled subjects were not treated with modern drugs and procedures in primary preventive care as they do today. Recently published studies have also not shown a mortality benefit, but in some sub-populations and groups of patients, the clinical benefit of aspirin continues to outweigh the risks associated with its long-term use. This review article will discuss the development of ASA in primary prevention, the results of the latest studies of the year 2018 and their meta-analyses, current indications for ASA treatment, as well as future perspectives.
Keywords:
Aspirin – primary prevention – clinical benefit – ischemic risk – risk of bleeding
Authors:
Roman Miklík 1,2,3; Otakar Jiravský 3
Authors‘ workplace:
Interní oddělení, Vojenská nemocnice Brno
1; Kardiologická klinika, Fakultní nemocnice a Lékařská fakulta Univerzity Karlovy v Plzni, Plzeň
2; Nemocnice Agel Třinec‑Podlesí, Třinec
3
Published in:
Vnitř Lék 2022; 68(4): 240-245
Category:
Review Articles
Overview
Kyselina acetylsalicylová je efektivním a všeobecně uznávaným základním lékem v sekundární prevenci ischemických příhod. Její role v primární prevenci je studována několik desetiletí a stále zůstává kontroverzní. Prvotní studie prokazovaly redukci infarktů myokardu i ischemických iktů, bez ovlivnění celkové nebo kardiovaskulární mortality, ale zařazené subjekty nebyly v rámci primárně preventivní péče léčeny moderními léky a postupy tak jako dnes. Nedávno publikované studie také neprokázaly mortalitní benefit, ale u některých sub‑populací a skupin pacientů klinický přínos aspirinu nadále převažuje nad riziky spojenými s jeho dlouhodobým užíváním. V tomto přehledovém článku bude probrán vývoj ASA v primární prevenci, výsledky nejnovějších studií roku 2018 a jejich meta‑analýz, současné indikace léčby ASA a také výhledy do budoucna.
Klíčová slova:
aspirin – primární prevence – ischemické riziko – klinický benefit – riziko krvácení
Úvod
Odvar z vrbové kůry (latinsky vrba = salix) používali již staří Sumerové a Egypťané před 3500 lety jako účinné analgetikum a antipyretikum. Acetylovou skupinu k salicylové kyselině přidal až německý chemik Felix Hoffmann v roce 1897, a tím výrazně omezil výskyt gastroiritačních nežádoucích účinků (1). Dnes víme, že acetylsalicylová kyselina (ASA) je blokátorem obou lidských izoforem enzymu cyklooxygenázy – COX-1 a COX-2, čímž narušuje jejich gastroprotektivní účinky na žaludeční mukózu. V nízkých dávkách ASA inhibuje především COX-1. Důsledkem je snížená produkce tromboxanu A2 z kyseliny arachidonové, která v důsledku vede k nižší agregabilitě krevních destiček. Vyšší dávky ASA inhibují inducibilní COX-2, a tím způsobují snížení produkce prostaglandinu PGE2 a prostacyklinu PGI2. Tato inhibice je zodpovědná za analgetické a antipyretické účinky aspirinu, na druhou stranu ale může působit vazokonstrikci, renální dysfunkci, hyponatremii, a také pro‑agregačně (2). První studie s aspirinem byla publikována v roce 1974 a prokázala statisticky nevýznamné snížení mortality nemocných po infarktu myokardu (3). Toto zjištění bylo přesto přijato s nadšením a spustilo vlnu sekundárně preventivních studií, na jejichž závěrech je i po 40 letech postavení aspirinu v sekundární prevenci aterosklerotických příhod celosvětově uznáváno. Role aspirinu v primární prevenci tak jednoznačná není, a vyvíjela se v průběhu dekád s výsledky publikovaných studií, které se poté promítaly v mezinárodních doporučeních. Přelomovým rokem byl rok 2018, kdy byly publikované tři rozsáhlé, primárně preventivní, placebem kontrolované studie u nemocných s diabetem mellitem (4), středním aterosklerotickým rizikem bez diabetu mellitu (5), a u starších pacientů (6). V tomto přehledovém článku budou zmíněny jak historické, tak zejména recentní studie a doporučení ohledně ASA v primární prevenci, a zodpovězeny otázky stran indikace zahájení nebo přerušení léčby tímto preparátem.
Studie a role ASA v primární prevenci do roku 2018
Dvě historicky nejstarší studie z konce osmdesátých let 20. století – „British male doctors trial (7)“ a „US physicians' health study (8)“ – měly společné to, že zařadily dobrovolníky z řad mužů lékařů (nikoliv žen lékařek), kteří užívali v aktivní léčbě 300–500 mg ASA denně nebo odpovídající placebo/žádnou léčbu. Dobu sledování měly obdobnou v rozmezí 5–6 let, a ani jedna ze studií neprokázala snížení kardiovaskulární a celkové mortality. Zatímco menší britská studie (5 139 mužů) vyšla pro aspirin neutrálně, větší americká studie (22 071 mužů) prokázala výrazné snížení výskytu fatálních i nefatálních infarktů myokardu ve skupině s ASA (139 vs. 239; relativní riziko [RR] 0,56, 95% interval spolehlivosti [CI] 0,45–0,70; p < 0,0001), ale také zvýšenou incidenci závažných krvácení (RR 1,32, 95% CI 1,25–1,40; p < 0,0001). I přes nedostatky tehdejší doby v designu a definicích ischemických endpointů tyto studie naznačily budoucí vývoj v této oblasti – často rozporuplné výsledky různých studií a částečný benefit terapie ASA znevážený rizikem komplikací.
V dalších studiích se investigátoři zaměřili na rizikovější skupiny pacientů (diabetiky, hypertoniky, s hyperlipidemií, kuřáky, obézní a starší pacienty) a začali používat nižší dávku ASA 75–100 mg denně. V italské studii „Primary Prevention Project“ z roku 2001, která randomizovala 4 495 rizikových subjektů k terapii ASA 100 mg denně nebo bez terapie ASA (nezaslepeně), byla zjištěna 44% redukce kardiovaskulárních úmrtí (RR 0,56, 95% CI 0,31–0,99) a 23% redukce všech kardiovaskulárních příhod (RR 0,77, 95% CI 0,62–0,95) při terapii aspirinem, bez ovlivnění celkové mortality. Velkých krvácení bylo 4× více při terapii ASA (6 vs. 24, p = 0,0008) v průběhu čtyř let sledování (9).
V neposlední řadě je ve výčtu historických studií nutné zmínit největší primárně preventivní studii provedenou na ženské populaci – americkou „Women’s Health Study“, která randomizovala 39 876 dobrovolnic z oblasti zdravotnictví starších 45 let k užívání 100 mg ASA obden nebo placeba, a sledovala je po dobu 10 let (ukončeno v březnu 2004). Výskyt kombinovaného ischemického endpointu se v celé populaci mezi skupinami významně nelišil (RR 0,91, 95% CI 0,80–1,03, p = 0,13), ale ve skupině s ASA bylo o 24 % méně ischemických iktů (RR 0,76, 95% CI 0,63–0,93, p=0,009). Tento benefit byl opět „vykoupen“ 22procentním nárůstem gastrointestinálních krvácení (3,8 % vs. 4,6 %, RR 1,22, 95% CI 1,10–1,34, p < 0,001) a častějším výskytem žaludečních vředů o 32 % (RR 1,32, 95% CI 1,16–1,50, p < 0,001). Studie také provedla četné sub‑analýzy a zjistila významnou redukci ischemických příhod při terapii ASA u nekuřaček a žen starších 65 let. Závěrečným bonusem autorů této práce byla meta‑analýza publikovaných studií té doby, která ukázala významné snížení rizika srdečních infarktů u mužů (RR 0,68, 95% CI 0,54–0,86, p = 0,001) a ischemických iktů u žen (RR 0,81, 95% CI 0,69–0,96, p = 0,01) (10). Na základě těchto výsledků a několika dalších meta‑analýz byla nízká dávka aspirinu v roce 2007 doporučena Evropskou kardiologickou společností v primární prevenci u rizikových nemocných (SCORE risk > 10%) za předpokladu dobré kontroly krevního tlaku (11).
Pohled na význam ASA v primární prevenci kardiovaskulárních příhod se dále formoval na základě novějších studií, které zařazovaly pacienty léčené statiny, s výrazně lepší kontrolou hypertenze a nižším podílem kuřáků. Na druhou stranu, bylo zařazováno výrazně více diabetických a obézních pacientů (JPAD, POPAPAD), pacientů s vícečetnými riziky (JPPP), nebo specifické sub‑populace, například s nízkým kotníko‑pažním indexem (AAA). V důsledku zavedení univerzální definice infarktu myokardu a zpřesnění jeho biochemické diagnostiky se zvýšil počet stanovených nefatálních srdečních infarktů, ale celková a kardiovaskulární mortalita se v průběhu let ve studiích i u pacientů na placebu začala snižovat, pravděpodobně v důsledku zavedení nových léčiv a postupů. Možná vlivem těchto faktů vycházel aspirin v těchto studiích neutrálně; pouze japonská JPPP (Japanese Primary Prevention Project) z roku 2014 s celkovým počtem 14 464 subjektů s riziky (diabetes mellitus 34 %, hyperlipidemie 72 %, hypertenze 85 %, průměrný věk 71 let, kouření 13 %) prokázala významné snížení nefatálních infarktů ve větvi s ASA (poměr rizik [HR] 0,53, 95% CI 0,31–0,91; p=0,02), ale opět za cenu významného zvýšení krvácení vyžadujícího krevní převod nebo hospitalizaci (HR 1,85, 1,22–2,81; p = 0,004) (12). Evropská doporučení pro prevenci kardiovaskulárních onemocnění z roku 2016 na tyto závěry zareagovala a jednoznačně nedoporučila užívání ASA u nemocných v primární prevenci (míra doporučení III [úroveň důkazů A] u diabetiků, míra doporučení III [B] v celkové populaci) (13).
Primárně preventivní studie s ASA v roce 2018
Přelomovým rokem byl rok 2018, kdy byly publikovány tři rozsáhlé randomizované, placebem kontrolované studie s ASA 100 mg denně, z nichž každá cílila na jinou rizikovou populaci. Mezinárodní studie ARRIVE (Aspirin to Reduce Risk of Initial Vascular Events) randomizovala 12 546 žen (> 60 let) a mužů (> 55 let) se stanoveným desetiletým kardiovaskulárním rizikem 10–20 % (střední riziko 17,3 %) dle uznávaných evropských i amerických rizikových skórovacích systémů. Pacienti s diabetem mellitem, anamnézou žaludečního krvácení nebo se současnou rizikovou medikací (antikoagulancia, nesteroidní antiflogistika) nebyli zařazeni. V průběhu pětileté střední doby sledování nebyl zaznamenán významný rozdíl ve výskytu primárního ischemického endpointu složeného z kardiovaskulárního úmrtí, infarktu myokardu, nestabilní anginy pectoris, cévní mozkové příhody nebo tranzitorní ischemické ataky mezi subjekty s ASA oproti placebové větvi (HR 0,96, 95% CI 0,81–1,13; p = 0,60), nelišil se ani výskyt jednotlivých součástí kombinovaného endpointu. Gastrointestinálních krvácení bylo více ve větvi s ASA (HR 2.11, 95% CI 1,36–3,28; p = 0,0007), četnost hemoragických cévních mozkových příhod byla v obou skupinách podobná (8/6270 vs. 11/6276). Přestože se na konci ukázalo, že výskyt sledovaných příhod byl výrazně nižší, než předpověděly skórovací systémy, a relevantnost závěrů lze tedy spíše aplikovat na populaci s nižším kardiovaskulárním rizikem, studie poskytla důležitou informaci o vztahu compliance k léčbě ASA a výskytem ischemických příhod. V per‑protokol analýze, kam byli zahrnuti pouze subjekty správně a trvale užívající medikaci, byl zjištěn významný pokles incidence infarktu myokardu téměř o polovinu ve skupině užívajících ASA (HR 0,53, 95% CI 0,36–0,84, p = 0,0056) a silný trend k poklesu primárního kombinovaného endpointu (5). Bohužel, ani výskyt krvácivých komplikací v per‑protokol analýze, ani četnost gastroprotektivní medikace inhibitory protonové pumpy (PPI) nebyly publikovány.
Přestože u diabetiků bylo prokázáno cca třikrát vyšší riziko kardiovaskulárních příhod (14), předchozí primárně preventivní studie s ASA zařazovaly diabetiky velmi zřídka nebo měli maly počet pacientů. Zajímavým a terapeuticky atraktivním zjištěním jiných meta‑analýz byla snížená incidence gastrointerstinálních nádorů (zejména kolorektálního karcinomu) o 30–40 % při terapii ASA (15). Druhá významná studie z roku 2018 – britská studie ASCEND (A Study of Cardiovascular Events in Diabetes) se zaměřila na diabetickou populaci s dalšími cévními riziky, ale bez klinicky manifestní aterosklerotické příhody (4). U 15 480 mužů a žen minimálního věku 40 let zjišťovala efektivitu preventivního podávání ASA 100 mg denně na snížení incidence ischemických příhod, ale také na snížení výskytu gastrointestinálních nádorů a bezpečnost léčby. Při střední době sledování 7,4 let bylo užívání aspirinu spojeno s 12% redukcí primárního kombinovaného cévního endpointu (nefatální infarkt myokardu, nefatální ischemická mozková příhoda nebo tranzitorní ataka, vaskulární úmrtí s vyřazením mozkových krvácení, RR 0,88, 95% CI 0,79–0,97, p = 0,01); jednotlivé složky kombinovaného cíle nebyly významně ovlivněny. Stran krvácivých komplikací nebyl rozdíl ve výskytu mozkových (0,3 % vs. 0, 3 %) ani fatálních krvácení (0,2 % vs. 0,2 %), ale závažných hemorrhagií z gastrointerstinálního traktu i celkově všech závažných krvácení bylo ve skupině s ASA o 36 %, respektive 29 % více (RR 1,36, 95 % CI 1,05–1,75; a RR 1,29, 95% CI 1,09–1,52, p = 0,003). Nutno podotknout, že čtvrtina subjektů ve studii užívala PPI. Lze tedy shrnout, že mírný protektivní účinek u diabetické populace užívání ASA měla, zejména u mladších (< 60 let) obézních diabetiků, ale bylo spojeno s neúměrně vysokým rizikem krvácení. Bohužel, pozitivní vliv ASA na snížení incidence nádorů trávicího traktu, respektive všech nádorů, při již relativně dlouhodobém sledování v této studii také nebyl potvrzen (2,0 % vs. 2,0 %, RR 0,99, 95% CI 0,80–1,24; a 11,6 % vs. 11,5 %, RR 1,01, 95% CI 0,92–1,11).
Největší primárně preventivní studií s ASA byla americko‑australská studie ASPREE (Aspirin in Reducing Events in the Elderly), která se zaměřila na populaci starších pacientů (běloši > 70 let, černoši a Hispánci > 65 let). Vyšší věk je dlouhodobě známý rizikový faktor cévních příhod, ale také krvácivých příhod. Vaskulární příhody mají velký podíl na rozvoji demence a nesoběstačnosti starších nemocných (16). Studie ASPREE tedy nehodnotila pouze výskyt klasických kardiovaskulárních příhod (včetně hospitalizací pro srdeční selhání) a krvácivých komplikací (sekundární cíle), ale jako primární kombinovaný endpoint byla zvolena kombinace úmrtí, demence a fyzické nesoběstačnosti. Účastníci studie nesměli mít dekompenzovanou hypertenzi, demenci, indikaci antikoagulace nebo vysoké riziko anémie, a museli být plně soběstační. V průběhu téměř pětiletého sledování nebyl pozorován rozdíl v kombinovaném primárním endpointu mezi skupinami s ASA a bez ASA (HR 1,01; 95% CI 0,92–1,11, p = 0,79), nicméně celková mortalita byla vyšší ve skupině s ASA (HR 1,14, 95% CI 1,01–1,29) (17). Sekundární kombinovaný kardiovaskulární endpoint se mezi skupinami také nelišil (HR 0,95, 95% CI 0,83–1,08); rozdíl nebyl ani v jediné individuální složce. Nicméně riziko intra - i extrakraniálního krvácení bylo neúměrně zvýšeno ve větvi s ASA (HR 1,38, 95% CI 1,18–1,62, p < 0,001). PPI protekci měla pouze čtvrtina subjektů, a riziko krvácení z horního trávicího traktu bylo téměř dvojnásobné ve skupině s ASA (HR 1,87, 95% CI 1,32–2,66). V souvislosti s předchozí studií ASCEND za zmínku stojí fakt, že ve studii ASPREE měly subjekty užívající ASA vyšší riziko úmrtí na nádorové onemocnění (HR 1,31; 95% CI 1,10–1,56), potažmo kolorektální karcinom (HR 1,77; 95% CI 1,02–3,06). Závěrem lze shrnout, že studie ASPREE nepotvrdila předpoklad benefitu preventivního užívání nízkodávkované ASA u starší populace, naopak poukázala na nepřiměřená negativa tohoto postupu ve smyslu krvácení i zvýšené mortality (6).
Souhrnné výsledky zmíněných tří primárně preventivních studií jsou uvedeny v tabulce 1.
Recentní meta‑analýzy primárně preventivních studií s ASA
Zveřejnění výsledků studií z roku 2018 vedlo k provedení několika rozsáhlých meta‑analýz. Mahmoud et al. (18) zahrnul 11 studií se 157 248 subjekty a střední dobou sledování 6,6 let. Zjistili, že aspirin nebyl spojen s nižší celkovou mortalitou (HR 0,98, 95% CI 0,93–1,02, p = 0,30), ale se zvýšeným výskytem velkého krvácení (HR 1,47, 95% CI 1,31–1,65, p < 0,0001) a intrakraniálního krvácení (RR 1,33, 95% CI 1,13–1,58, p = 0,001). Významné snížení rizika infarktu myokardu o 18 % zjištěné při analýze všech studií bylo anulováno při sub‑analýze studií publikovaných po roce 2000 (HR 0,90, 95% CI 0,79–1,02; p = 0,10). Podobné závěry byly nalezeny u sub‑populace diabetiků a subjektů s vysokým kardiovaskulárním rizikem.
Zheng et al. (19) provedli meta‑analýzu 13 preventivních studií s celkovým počtem 164,225 subjektů (věk 53–74 let, 47 % mužů, 19 % diabetiků, střední 10leté riziko 10,2 %) a délkou sledování 1 050 511 paciento‑roků. Aspirin snížil výskyt kardiovaskulární mortality, nefatálního infarktu myokardu a nefatální cévní mozkové příhody (HR 0,89, 95% CI 0,84–0,95), s absolutním snížením rizika o 0,38 % (k zabránění jedné příhody nutno léčit 265 subjektů). Vliv na kardiovaskulární nebo celkovou mortalitu byl neutrální. Z hlediska bezpečnosti byl zjištěn zvýšený výskyt závažných krvácivých příhod (HR 1,43, 95% CI 1,30–1,56) s absolutním zvýšením rizika o 0,47 % (na každých léčených 210 subjektů vznikne jedno velké krvácení). Při sub‑analýze 9 studií publikovaných až po roce 2000 s ASA 100 mg denně byla zjištěna redukce primárního kombinovaného ischemického endpointu o 9 % a ischemického iktu o 20 % (HR 0,91, 95% CI 0,84–0,98; respektive HR 0,80, 95% CI 0,74–0,86), ale za cenu neúměrně zvýšeného rizika velkého krvácení o 39 %, intrakraniálního krvácení o 34 % a závažného gastrointestinálního krvácení o 48 % (HR 1,39, 95% CI 1,26–1,53; HR 1,34, 95 % CI 1,13–1,60; HR 1,48, 95% CI 1,28–1,71). Tato meta‑analýza nepotvrdila jakoukoli souvislost terapie ASA s incidencí nebo úmrtím na zhoubný nádor.
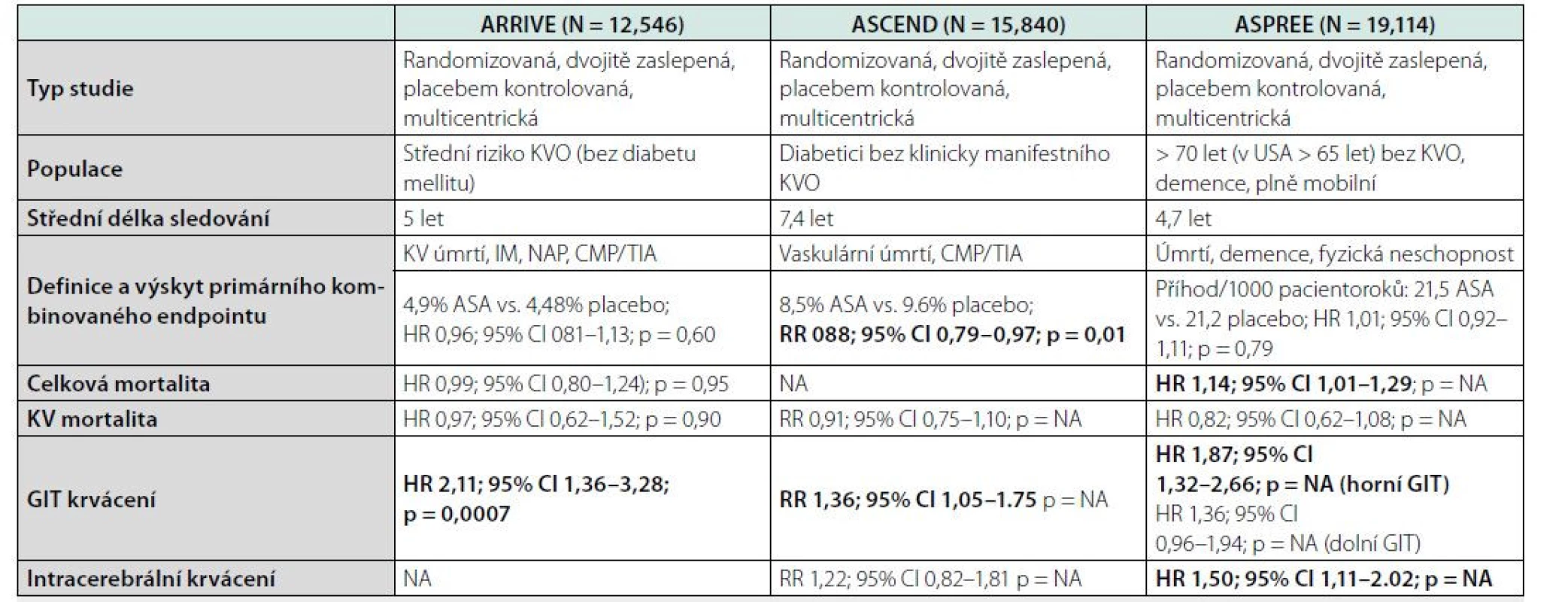
Tučně vyznačeny významné rozdíly mezi skupinou ASA a placebem.
Gelbenegger et al. (20) čerpali ze stejných studií jako předchozí autoři a dospěli k podobným výsledkům. Svoji práci ale obohatili o analýzu čistého klinického benefitu. Zjistili, že přínos terapie ASA adjustovaný na riziko mortality jednotlivých nežádoucích příhod byl neutrální (střední navýšení o 0,034 %; 95% CI -0,184 – +0,252 %), a také benefit ze snížení výskytu kombinovaného ischemického endpointu byl zcela znevážen výskytem závažného krvácení (RR 1,01; 95% CI 0,97–1,05, p = 0,54). Autoři nalezli významnou interakci efektu léčby aspirinem na redukci nežádoucích kardiovaskulárních příhod (MACE) u tří podskupin subjektů: 1/Pacienti na terapii statinem měli 12% redukci rizika MACE (RR 0,88, 95% CI 0,80–0,96), pacienti bez terapie statinem riziko snížené neměli. Vysvětlením této interakce může být lipid‑stabilizační a částečný anti‑agregační účinek statinů a synergismus účinku s ASA. 2/ Nekuřáci měli 10% redukci rizika MACE (RR 0,90, 95% CI 0,82–0,99), kuřáci dokonce vykazovali trend k vyššímu riziku MACE při terapii ASA (RR 1,11, 95% CI 0,96–1,28, p = 0,16). Příčinou této interakce může být snížení anti‑agregačního účinku ASA kouřením. 3/Muži měli 11% redukci rizika MACE (RR 0,89, 95% CI 0,83–0,95, p = 0,0008), tento benefit nebyl pozorován u žen. Vyšší efektivita aspirinu u mužů již byla zjištěna ve starších meta‑analýzách, a je zřejmě spojena s celkově vyšším kardiovaskulárním rizikem u mužů a přítomností specifických rizikových faktorů (např. zastoupení kuřáků).
Současná doporučení a budoucí perspektivy
Oproti doporučením před rokem 2018, kdy byl aspirin v primární prevenci de facto zavržen, současná platná doporučení přiznávají jistou kontroverzi v datech, a v selektovaných případech preventivní užívání umožňují. Konkrétně, americká ACC/AHA 2019 guidelines (21) doporučují zvážit podávání 75–100 mg ASA denně v prevenci aterosklerotických příhod u dospělých subjektů ve věku 40–70 let, kteří jsou ve vyšším kardio-vaskulárním riziku (tedy včetně diabetiků), ale nemají zvýšené riziko krvácení (míra doporučení IIb [A]). Rutinní podávání aspirinu osobám starším 70 let nebo osobám s vyšším rizikem krvácení je nedoporučeno (míra doporučení III [B,C]). Evropská ESC 2021 guidelines (22) doporučují zvážení indikace nízkodávkované ASA u diabetiků s vysokým nebo velmi vysokým kardiovaskulárním rizikem, bez současné kontraindikace k léčbě ASA (míra doporučení IIb [A]), a důrazně nedoporučují nasazení ASA subjektům s nízkým/středním kardiovaskulárním rizikem z důvodu převažujícího budoucího rizika krvácení (míra doporučení III [A]). Z obou doporučení souhlasně vyznívá nutnost korekce a modulace ovlivnitelných rizikových faktorů (kouření, obezity, hypertenze, diabetu mellitu, hyperlipidemie atd). Pozitivní efekt těchto opatření je neoddiskutovatelný, a nezvyšují riziko krvácení.
Ze závěrů doporučení vyplývá, že indikaci ASA v primární prevenci je třeba důkladně zvažovat a ctít pravidlo „primum non nocere“. Bezpečnost podávání antiagregační terapie lze zřejmě zvýšit preventivním užíváním inhibitorů protonové pumpy. Evropská doporučení tuto možnost připouští. Původní obavy z dlouhodobých nežádoucích účinků užívání PPI (pneumonie, zlomeniny, střevní infekce [zejména Clostridium difficile], chronické selhání ledvin, demence nebo i zvýšená mortalita) byly minimálně v horizontu tříletého sledování vyvráceny (23). Svoji roli ve zvýšení bezpečnosti může sehrát i volba aspirinové formule. Enterosolventní tablety s delším uvolňováním jsou považovány za bezpečnější, nicméně jejich efektivita inhibice tvorby tromboxanu a následný anti‑agregační potenciál je mnohem nižší než rychle působícího aspirinu (24). V tomto ohledu je nadějná nová formule – aspirin‑phosphatidylcholinový komplex (PL2200), který má prokázanou stejnou efektivitu, ale významně redukuje riziko žaludečních ulcerací o 70 % (25). Tento aspirin zatím není v naší republice k dispozici.
Stanovení kalciového skóre a jeho přínos v upřesnění rizika aterosklerotických příhod nad rámec skórovacích systém je využíváno například k posouzení indikace statinové terapie. V rozhodovacím procesu o zahájení preventivní ASA dosud využíváno nebylo. Nicméně, v recentní americké ‘Dallas Heart Study’ (26) autoři po dobu 10 let sledovali 2 191 subjektů s různým aterosklerotickým rizikem (nízké skóre dle ASCVD score <5%, střední 5–20%, vysoké > 20%), kteří neužívali ASA, ale měli stanovené kalciové skóre (0,1–99, > 100). V průběhu sledování měli nejvíce krvácení, ale i ischemických příhod subjekty s nejvyšším kalciovým skóre (> 100 vs. 0: HR 2,6; 95% CI 1,5–4,3; respektive HR 5,3; 95% CI 3,6–7,9). Při estimační analýze na základě známých dat o užívání ASA v primární prevenci bylo zjištěno, že nasazení ASA pravděpodobně přinese klinický benefit subjektům, kteří mají vysoké kalciové skóre nad 100, ale pouze za předpokladu, že mají nízké riziko krvácení a střední až vysoké riziko ischemických kardiovaskulárních příhod. U subjektů s vysokým rizikem krvácení by terapie ASA vedla ke klinickému poškození, bez ohledu na hodnotu kalciového skóre. Kombinace stanovení kalciového skóre + celkového ischemického a krvácivého rizika je velmi nadějným postupem při zvažování indikace ASA v primární prevenci.
V běžné praxi je a bude možné se setkat s pacienty bez anamnézy kardiovaskulárního onemocnění, asymptomatické stran bolestí na hrudi, bez námahových klaudikací a bez neurologického deficitu, kteří užívají aspirin. Doporučení neřeší otázku vysazení již zavedené ASA. V sekundární prevenci vede přerušení terapie ASA ke zvýšenému riziku kardiovaskulárních příhod (27), data pro primární prevenci chybí, a není tedy možné dát jednoznačnou odpověď. Logicky se nabízí postup ukončení terapie ASA u pacientů, kteří ji dlouhodobě špatně tolerují (dyspepsie, hematomy), mají anamnézu závažného krvácení/vředu, nebo při nálezu asymptomatických laboratorních odchylek (anémie, hematurie) nehledě na jejich rizikovost stran kardiovaskulárních příhod. U subjektů s nízkým/středním rizikem kardiovaskulárních příhod (stanovení dle doporučených kalkulátorů, např: https:// www.u‑prevent. com (22)) je na místě vysazení ASA. Pacienti ve vysokém riziku, a z nich zejména muži, nekuřáci a pacienti na terapii statiny, mohou při dobré toleranci v prevenci ASA pokračovat, i s možností přidání PPI do medikace. U kuřáků je na místě indikaci ASA zvážit, vzhledem k závěrům již zmíněné meta‑analýzy (20). Klíčová je intervence k dosažení abstinence kouření a korekce dalších rizikových faktorů. V případě nerozhodnosti může finálně napomoci stanovení již zmíněného kalciového skóre.
Závěr
Aspirin v primární prevenci kardiovaskulárních onemocnění prošel dlouhým a složitým vývojem, přesto existuje mnoho kontroverzí. Dle současných poznatků aspirin nesnižuje fatální kardiovaskulární příhody u pacientů, kteří ještě neměli první ischemickou příhodu, ale významně zvyšuje riziko krvácení. Úmrtnost na kardiovaskulární onemocnění v důsledku zlepšené prevence, farmakoterapie a léčebných postupů v posledních desetiletích dramaticky klesla, přesto u pacientů s vysokým kardiovaskulárním, ale nízkým krvácivým rizikem může terapie ASA přinášet benefit, a to zejména ve smyslu redukce nefatálních ischemických příhod. Zdá se, že aspirin stále snižuje riziko nefatálního infarktu myokardu, i když v současné době méně konzistentně a přesvědčivě. Indikaci ASA je nutné individuálně zvažovat, rozhodovat se na základě znalosti celkového ischemického a krvácivého rizika, s eventuálním využitím stanovení kalciového skóre.
KORESPONDENČNÍ ADRESA AUTORA:
MUDr. Roman Miklík, Ph.D.
Interní oddělení, Vojenská nemocnice Brno
Zábrdovická 3, 615 00 Brno
Cit. zkr: Vnitř Lék. 2022;68(4):240-245
Článek přijat redakcí: 12. 4. 2022
Článek přijat po recenzích: 13. 5. 2022
Sources
1. Desborough MJR, Keeling DM. The aspirin story – from willow to wonder drug. Br J Haematol 2017;177(5):674-83.
2. Smith JB, Araki H, Lefer AM. Thromboxane A2, prostacyclin and aspirin: effects on vascular tone and platelet aggregation. Circulation 1980;62(6 Pt 2):V19-25.
3. Elwood PC, Cochrane AL, Burr ML et al. A Randomized Controlled Trial of Acetyl Salicyclic Acid in the Secondary Prevention of Mortality from Myocardial Infarction. Br Med J 1974;1(5905):436-40.
4. Bowman L, Mafham M, Wallendszus K et al. Effects of Aspirin for Primary Prevention in Persons with Diabetes Mellitus. N Engl J Med 2018;379(16):1529-39.
5. Gaziano JM, Brotons C, Coppolecchia R et al. Use of aspirin to reduce risk of initial vascular events in patients at moderate risk of cardiovascular disease (ARRIVE): a randomised, double‑blind, placebo ‑ controlled trial. Lancet Lond Engl 2018;392(10152):1036–46.
6. McNeil JJ, Wolfe R, Woods RL et al. Effect of Aspirin on Cardiovascular Events and Bleeding in the Healthy Elderly. N Engl J Med 2018;379(16):1509-18.
7. Peto R, Gray R, Collins R et al. Randomised trial of prophylactic daily aspirin in British male doctors. Br Med J Clin Res Ed 1988;296(6618):313-6.
8. Steering Committee of the Physicians’ Health Study Research Group. Final report on the aspirin component of the ongoing Physicians’ Health Study. N Engl J Med 1989;321(3):129-35.
9. Roncaglioni MC. Low‑dose aspirin and vitamin E in people at cardiovascular risk: a randomised trial in general Practice. The Lancet 2001;357(9250):89-95.
10. Ridker PM, Cook NR, Lee I‑M et al. A Randomized Trial of Low‑Dose Aspirin in the Primary Prevention of Cardiovascular Disease in Women. N Engl J Med 2005;352(13):1293–304.
11. Graham I, Atar D, Borch‑Johnsen K et al. European guidelines on cardiovascular disease prevention in clinical practice: executive summary: Fourth Joint Task Force of the European Society of Cardiology and Other Societies on Cardiovascular Disease Prevention in Clinical Practice. Eur Heart J 2007;28(19):2375-414.
12. Ikeda Y, Shimada K, Teramoto T, et al. Low‑Dose Aspirin for Primary Prevention of Cardiovascular Events in Japanese Patients 60 Years or Older With Atherosclerotic Risk Factors: A Randomized Clinical Trial. JAMA 2014;312(23):2510-20.
13. Piepoli MF, Hoes AW, Agewall S et al. 2016 European Guidelines on cardiovascular disease prevention in clinical practice: The Sixth Joint Task Force of the European Society of Cardiology and Other Societies on Cardiovascular Disease Prevention in Clinical Practice Developed with the special contribution of the European Association for Cardiovascular Prevention & Rehabilitation (EACPR). Eur Heart J 2016;37(29):2315-81.
14. Sarwar N, Gao P, Seshasai SRK et al. Diabetes mellitus, fasting blood glucose concentration, and risk of vascular disease: a collaborative meta‑analysis of 102 prospective studies. Lancet Lond Engl 2010;375(9733):2215-22.
15. Rothwell PM, Wilson M, Elwin CE et al. Long‑term effect of aspirin on colorectal cancer incidence and mortality: 20-year follow‑up of five randomised trials. Lancet Lond Engl 2010;376(9754):1741-50.
16. Yazdanyar A, Newman AB. The burden of cardiovascular disease in the elderly: morbidity, mortality, and costs. Clin Geriatr Med 2009;25(4):563-77.
17. McNeil JJ, Woods RL, Nelson MR, et al. Effect of Aspirin on Disability‑free Survival in the Healthy Elderly. N Engl J Med 2018;379(16):1499-508.
18. Mahmoud AN, Gad MM, Elgendy AY et al. Efficacy and safety of aspirin for primary prevention of cardiovascular events: a meta‑analysis and trial sequential analysis of randomized controlled trials. Eur Heart J 2019;40(7):607-17.
19. Zheng SL, Roddick AJ. Association of Aspirin Use for Primary Prevention With Cardiovascular Events and Bleeding Events: A Systematic Review and Meta‑analysis. JAMA 2019;321(3):277-87.
20. Gelbenegger G, Postula M, Pecen L et al. Aspirin for primary prevention of cardiovascular disease: a meta‑analysis with a particular focus on subgroups. BMC Med 2019;17(1):198.
21. Arnett DK, Blumenthal RS, Albert MA et al. 2019 ACC/AHA Guideline on the Primary Prevention of Cardiovascular Disease: A Report of the American College of Cardiology/ American Heart Association Task Force on Clinical Practice Guidelines. Circulation 2019;140(11):e596-646.
22. Visseren FLJ, Mach F, Smulders YM et al. 2021 ESC Guidelines on cardiovascular disease prevention in clinical practice. Eur Heart J 2021;42(34):3227-337.
23. Moayyedi P, Eikelboom JW, Bosch J, et al. Safety of Proton Pump Inhibitors Based on a Large, Multi‑Year, Randomized Trial of Patients Receiving Rivaroxaban or Aspirin. Gastroenterology 2019;157(3):682-691.
24. Bhatt DL, Grosser T, Dong J et al. Enteric Coating and Aspirin Nonresponsiveness in Patients With Type 2 Diabetes Mellitus. J Am Coll Cardiol 2017;69(6):603-12.
25. Cryer B, Bhatt DL, Lanza FL et al. Low‑dose aspirin‑induced ulceration is attenuated by aspirin‑phosphatidylcholine: a randomized clinical trial. Am J Gastroenterol 2011;106(2):272-7.
26. Ajufo E, Ayers CR, Vigen R et al. Value of Coronary Artery Calcium Scanning in Association With the Net Benefit of Aspirin in Primary Prevention of Atherosclerotic Cardiovascular Disease. JAMA Cardiol 2021;6(2):179-87.
27. Biondi‑Zoccai G, Wu Y, Serrano Jr. et al. Aspirin underuse, non ‑ compliance or cessation: Definition, extent, impact and potential solutions in the primary and secondary prevention of cardiovascular disease. Int J Cardiol 2015;182 : 148-54.
Labels
Diabetology Endocrinology Internal medicineArticle was published in
Internal Medicine

2022 Issue 4
-
All articles in this issue
- Hlavní téma – Pneumologie
- COVID-19 and post-COVID – Jekyll and Hyde of modern medicine
- Antifibrotic therapy and its indications for interstitial pulmonary fibrosis
- Neo/adjuvant immunotherapy in the treatment of non‑small cell lung cancer
- Prevention and treatment of cancer associated venous thromboembolism – interdisciplinary consensus
- Acute kidney injury due to antimicrobial therapy
- Development of recommendations for the use of venoactive drugs in the treatment of chronic venous disease – where they are effective and where they are not
- Acetylsalicylic acid in primary prevention of cardiovascular disease
- Had care of arterial hypertension patients been advanced in 2021?
- Urapidil: an unknown / known antihypertensive
- Hlavní teze směřování interny v příštích letech
- Internal Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue
- Development of recommendations for the use of venoactive drugs in the treatment of chronic venous disease – where they are effective and where they are not
- Antifibrotic therapy and its indications for interstitial pulmonary fibrosis
- Urapidil: an unknown / known antihypertensive
- Acetylsalicylic acid in primary prevention of cardiovascular disease
