Pyogenní abscesy jater
Pyogenic Abscesses of the Liver
Pyogenic abscesses of the liver represent a serious nosologic unit with high morbidity and mortality rates. Their diagnostics is based on ultrasonography, computer tomography or MRI, or positrone emission tomography. The principal treatment procedure includes percutaneous draining of the abscess cavity under the ultrasound or CT control. The authors present a group of 83 subjects hospitalized from 2000 to 2006 for pyogenic abscesses of the liver. Obstruction of the bile ducts, acute cholecystitis and resections of the liver or pancreas for malignancies were recorded as the commonest causes of the abscesses. Percutaneous drainage was the treatment method of choice in 67.5% of the subjects and it included management of the causative factors and administration of antibiotics. The hospitalization period was affected by the following factors: septic conditions (p < 0.04), ALT levels (p < 0.003) – cut off 3.0 mkat/l, the abscess diameter, which may have required reoperation, (p < 0,05), diabetes mellitus (p < 0.05) and septic conditions (p < 0.001). The need for re-hospitalization due to a relaps of the pyogenic abscess of the liver correlated significantly with the following: a number (> 2) of abscesses (p < 0.04), C - reactive protein levels (p < 0.005) – cut off > 100 mg/l and septic conditions (p < 0.007). Furthermore, significat correlation was detected between the mortality rates and sepsis (p < 0.05).
Key words:
pyogenic abscess of the liver – ethiopathogenesis – treatment – morbidity and mortality rates factors
:
V. Třeška; T. Skalický; V. Liška; H. Mírka; D. Šmíd; M. Vachtová
:
Radiodiagnostická klinika FN a LF UK, přednosta: doc. MUDr. B. Kreuzberg, CSc.
; Chirurgická klinika FN a LF UK v Plzni, přednosta: prof. MUDr. V. Třeška, DrSc.
:
Rozhl. Chir., 2007, roč. 86, č. 6, s. 284-287.
:
Monothematic special - Original
Pyogenní abscesy jater představují závažnou nosologickou jednotku s vysokou morbiditou a mortalitou nemocných. Diagnostika je prováděna pomocí ultrasonografie, výpočetní tomografie, event. magnetické rezonance, nebo pozitronové emisní tomografie. Dominujícím způsobem léčby je perkutánní drenáž abscesové dutiny pod sonografickou nebo výpočetně tomografickou kontrolou. Autoři prezentují 83 nemocných hospitalizovaných v období 2000–2006 pro pyogenní absces jater. Nejčastějšími příčinami byla obstrukce žlučových cest, akutní cholecystitida a resekce jater, pankreatu pro malignitu. Metodou léčebné volby byla perkutánní drenáž v 67,5 % případů s odstraněním vyvolávající příčiny a podáním antibiotik. Na délku hospitalizace měl vliv septický stav (p < 0,04), hladina ALT (p < 0,003) – cut off 3,0 mkat/l, pro nutnost opakovaného výkonu pak průměr abscesu (p < 0,05), diabetes mellitus (p < 0,05) a septický stav (p < 0,001). Pro opakovanou hospitalizaci z hlediska recidivy pyogenního abscesu jater byl významný počet (> 2) abscesů (p < 0,04), hladina C reaktivního proteinu (p < 0,005) – cut off > 100 mg/l a septický stav (p < 0,007). Pro mortalitu nemocných pak byla významná sepse (p < 0,05).
Klíčová slova:
pyogenní jaterní absces – etiopatogeneze – léčba – faktory morbidity a mortality
ÚVOD
Pyogenní abscesy jater (PAJ) představovaly ještě v nedávné minulosti závažný problém s vysokou mortalitou nemocných. Ochsner [1] v roce 1938 referuje o problematické diagnostice, prakticky z dnešního pohledu vždy pozdní, která byla následována chirurgickou, otevřenou drenáží s výslednou 40% mortalitou. Teprve nové možnosti diagnostiky – ultrasonografie (USG) a výpočetní tomografie (CT) umožnily včasnou diagnostiku abscesů jater s následnou perkutánní, punkční drenáží. První práce, která referuje o úspěšné perkutánní drenáži jaterních abscesů u 14 nemocných, je práce McFadzeana z roku 1953 [2]. Prakticky od této doby dochází postupně ke změně léčebné strategie z původní otevřené chirurgické drenáže na perkutánní drenáž, nebo jen na perkutánní diagnostickou aspiraci s cílenou aplikací antibiotik. Chirurgická drenáž zůstala léčebnou metodou jen pro malou skupinu nemocných, u kterých je drenáž pod CT, nebo USG kontrolou málo účinná.
SOUBOR NEMOCNÝCH, METODA
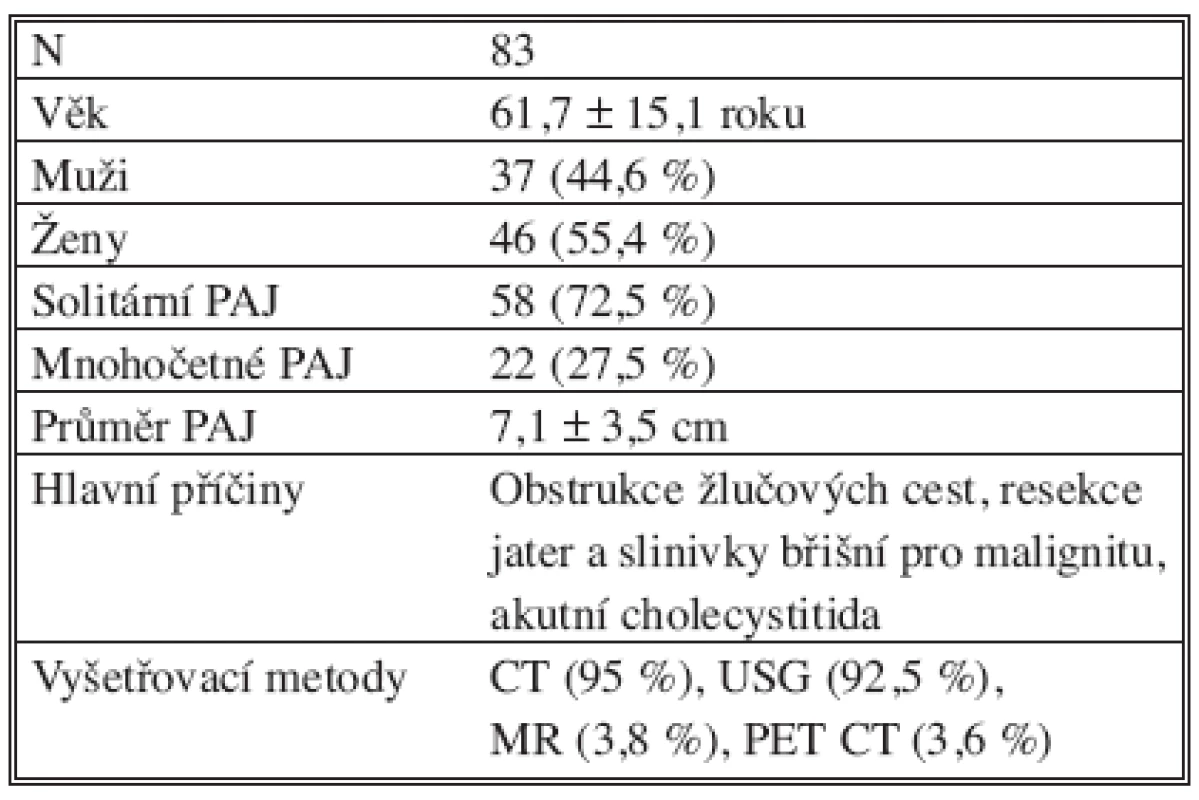
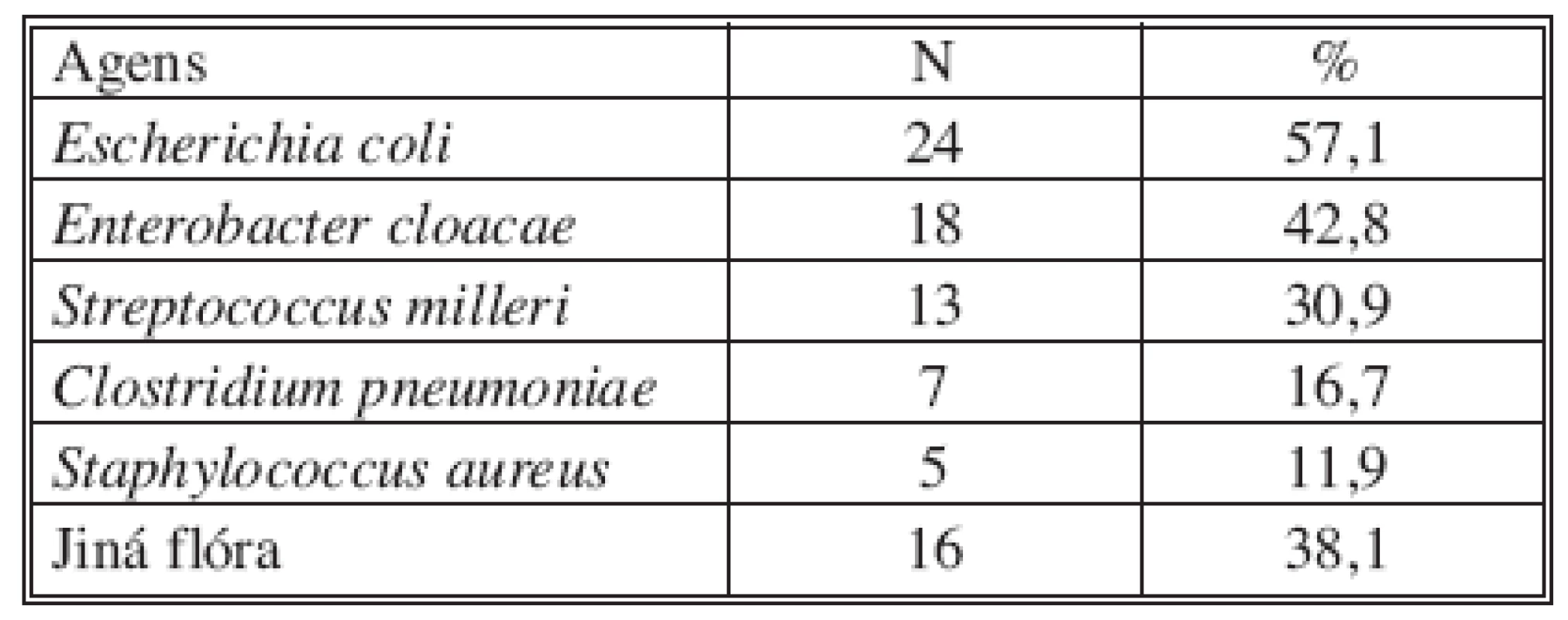
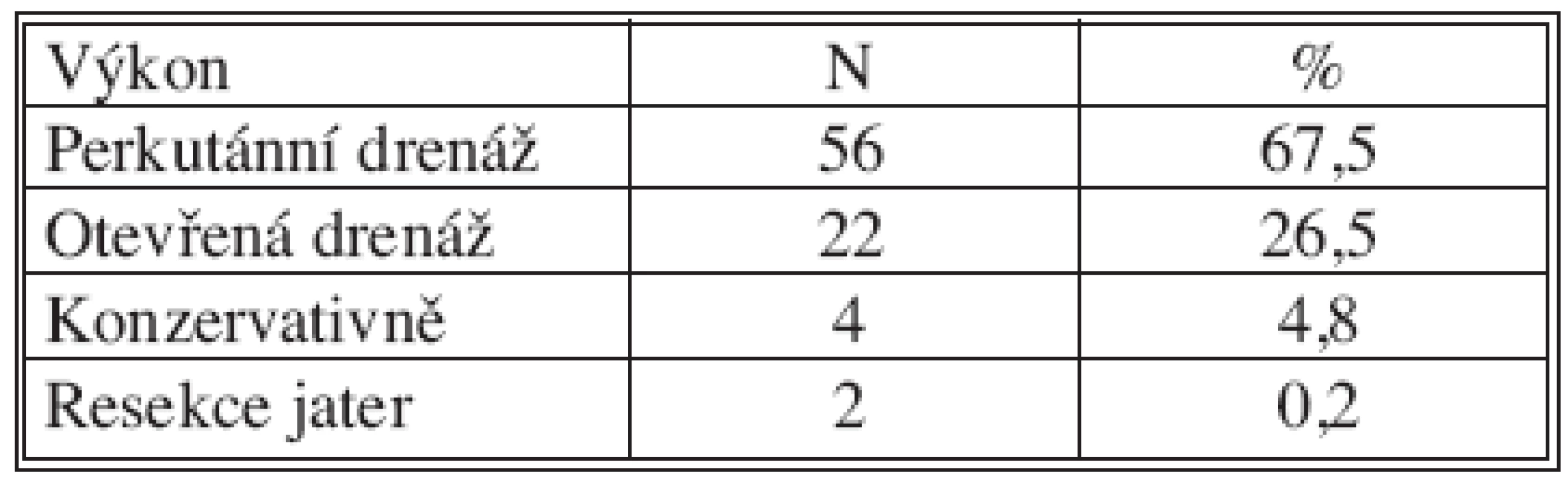
Na chirurgické klinice FN v Plzni jsme hospitalizovali od 1. 1. 2000 do 1. 8. 2006 celkem 83 nemocných s PAJ. Průměrný věk nemocných byl 61,7–15,1 roku, mužů bylo 37 (44,6 %) a žen 46 (55,4 %). Solitárních abscesů bylo 58 (72,5 %) a mnohočetných 22 (27,5 %). Průměrná velikost abscesu byla 7,1–3,5 cm. Příčinami PAJ byly nejčastěji maligní, zřídka benigní obstrukce žlučových cest spojené s cholangoitidou, akutní cholecystitidou a stavy po resekcích jater, slinivky břišní pro malignitu. Nezanedbatelnou skupinu tvořily PAJ z neznámé příčiny. Z diagnostických zobrazovacích metod jsme nejčastěji použili CT (95 %), USG (92,5 %), magnetická rezonance (MR) a pozitronová emisní tomografie (PET CT) byly použity ve 3,8 %, resp. 3,6 % případů (Tab. 1). Pozitivní bakteriologická kultivace byla u 62 (74,7 %) a negativní u 21 (25,3 %) případů. Pozitivní hemokulturu jsme zjistili u 8 (10 %) nemocných. Septický průběh onemocnění byl u 23 (28,8 %) nemocných. Nejčastějšími bakteriologickými agens byly Escherichia coli a Enterobacter cloacae u 57,1%, resp. 42,8 % případů, následovaly Streptokoky u 30,9 %, Clostridium pneumoniae u 16,7 %, Stafylokoky u 11,9 %, jiná flóra (Enterococcus faecalis, Bacteroides, Streptococcus ß hemolyticus) byla zastoupena u 38,1 % případů (Tab. 2). 56x (67,5 %) jsme provedli drenáž PAJ pod CT, 22x (26,5 %) jsme provedli otevřenou drenáž, 4x (4,8 %) jsme postupovali konzervativně pomocí antibiotik a 2x (0,2 %) bylo nutné resekovat játra (Tab. 3).
U nemocných jsme pomocí Log-rank testu a Wilcoxonova testu (program S.A.S. verze 6.12) hodnotili statistickou významnost (p < 0,05) pohlaví, věku, průměru a počtu PAJ, diabetu, počtu krevních transfuzí, pozitivní hemokultury, sepse, bakteriologického nálezu, sérové hladiny AST, ALT,GMT,alkalické fosfatázy, bilirubinu, C reaktivního proteinu, leukocytózy při příjmu nemocného pro délku hospitalizace > 21 dní, opakovaný výkon (perkutánní drenáž, operace), opakovanou hospitalizaci a úmrtí nemocného.
VÝSLEDKY
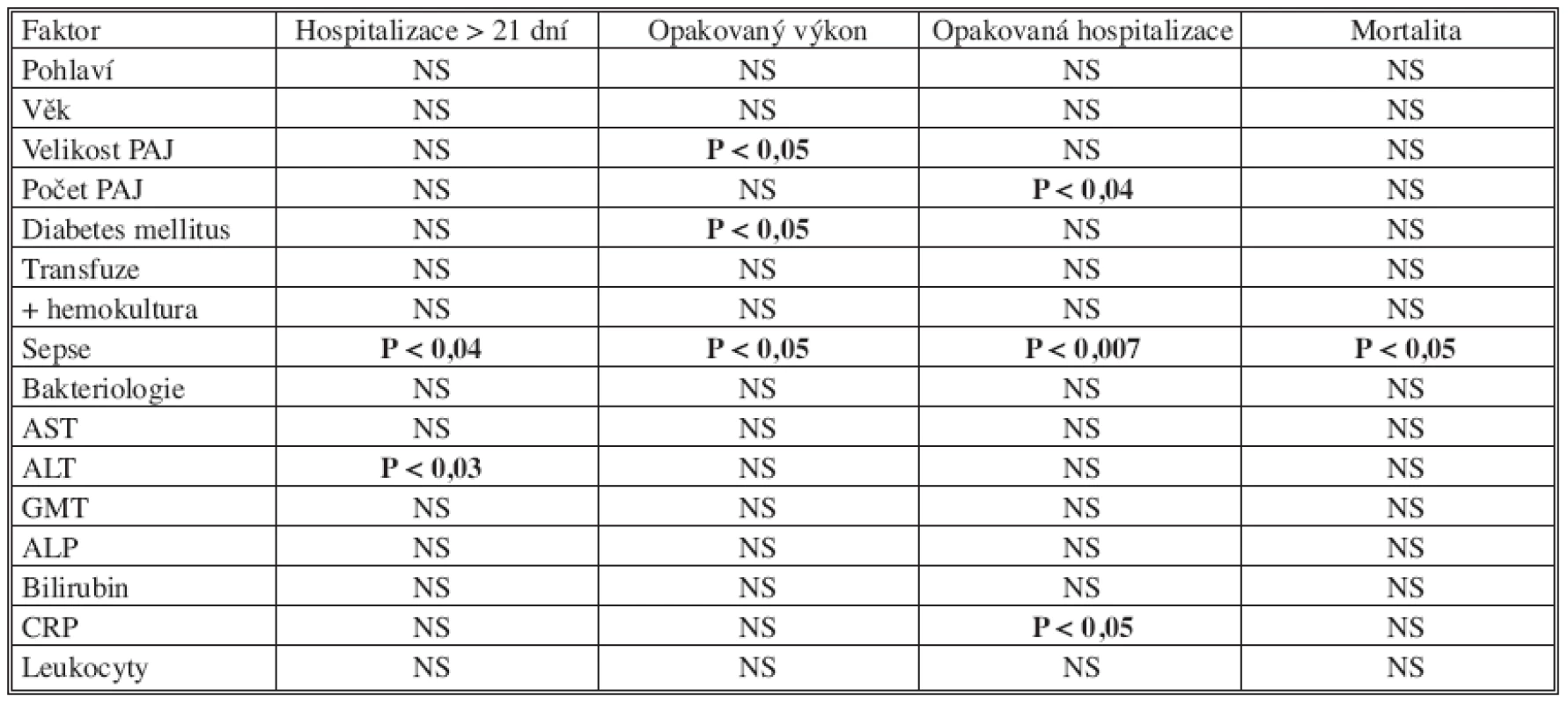
Průměrný pobyt nemocného na Jednotce intenzivní péče byl 5,2 ± 9,9 dní, průměrná délka hospitalizace byla 17,5 ± 13,8 dne. Zemřelo 21 (25,3 %) nemocných, z toho 8 (38,1 %) nemocných na generalizaci základního onemocnění, při kterém vznikl PAJ. Na délku hospitalizace měl vliv septický stav (p < 0,04), hladina ALT (p < 0,003) – cut off 3,0 mkat/l. Pro nutnost opakovaného výkonu pak průměr PAJ (p < 0,05), diabetes mellitus (p < 0,05) a septický stav (p < 0,001). Pro opakovanou hospitalizaci z hlediska recidivy PAJ byl významný počet (> 2) abscesů (p < 0,04), hladina C reaktivního proteinu (p < 0,005) – cut off > 100 mg/l a septický stav (p < 0,007). Pro mortalitu nemocných pak sepse (p < 0,05) – Tab. 4.
DISKUSE
Mohlo by se zdát, že incidence PAJ v současné době sofistikovaných diagnostických a léčebných metod bude klesat. Opak je však pravdou. Incidence PAJ celosvětově stoupá a pohybuje se kolem 20 nemocných na 100 000 hospitalizovaných. Došlo sice k významnému poklesu PAJ vzniklých na podkladě portální pyemie v důsledku včasné a účinné léčby primárních zánětlivých afekcí v břišní dutině. Nicméně se stoupajícím stářím populace stoupá i výskyt malignit v hepatopankreatobiliárním systému [3, 4], stoupá rovněž počet imunokompromitovaných nemocných, diabetiků, což s sebou přináší vzestup incidence nejrůznějších zánětlivých komplikací, mezi které patří i PAJ [5, 6].
Z hlediska etiologie můžeme PAJ rozdělit do 4 skupin: biliární, portální, arteriální, na traumatickém podkladě a kryptogenní. K bilárním příčinám PAJ patří benigní, nebo maligní obstrukce žlučových cest s následnou cholangoitidou, různé diagnostické, nebo terapeutické endoskopické, nebo perkutánní výkony na žlučových cestách [7]. Tyto abscesy vznikají rovněž přímým přestupem infekce z okolí do jaterního parenchymu, jak tomu může být u komplikovaně probíhající akutní cholecystitidy. Portální PAJ jsou dnes zastoupeny v příčinách podstatně méně než v minulosti a vyvolávající příčinou portální pyemie je akutní apendicitida, divertikulitida, nebo jiné zánětlivé afekce v břišní dutině. Výjimkou nejsou ani maligní nádory především tlustého střeva a žaludku [8]. Bakteriální endokarditida, instrumentální angiografické výkony nebo intravenózní aplikace nejrůznějších látek jsou nejčastější příčinou hematogenních, arteriálních PAJ. Tupé nebo penetrující poranění jater může způsobit nekrózu jaterního parenchymu s tvorbou bilomu, nebo hematomu s následnou vysokou predispozicí k tvorbě PAJ. Do této skupiny patří i PAJ vznikající po resekčních, nebo ablačních výkonech na játrech. Poměrně významné procento (15–35 %) zaujímají tzv. kryptogenní PAJ, kde vyvolávající příčinu nelze dostupnými diagnostickými prostředky zjistit (Tab. 5).

Nejčastějšími bakteriálními agens PAJ jsou gram negativní aeroby Escherichia coli, Klebsiella pneumoniae [10], Pseudomonas aeruginosa, Proteus, Enterobacter cloacae. PAJ, které vznikají na biliárním či portálním podkladě jsou často polymikrobiální s aerobními gram-negativními a anaerobními mikroorganismy. Bacteroidy jsou nejčastějšími agens z anaerobních mikroorganismů. PAJ jiného hematogenního než portálního původu jsou často monobakteriální se zastoupením stafylokoků (Staphylococcus aureus), streptokoků (Streptococcus milleri) a enterokoků [11]. V současnosti nejsou nijak vzácné ani specifické infekce (Mycobacterium tuberculosis). Diagnostika vyvolávajícího agens je velmi důležitá pro včasnou cílenou antibiotickou léčbu. K základním diagnostickým prostředkům patří punkce hnisu, nebo vyšetření hemokultury. Bohužel však až 15 % případů je bakteriologicky negativních.
Symptomatologie PAJ je různá, k typickým příznakům patří teploty, únava, nechutenství, ztráta na váze, bolest v epigastriu a v pravém podžebří. Ikterus přichází asi u 50 % nemocných s PAJ. Laboratorně zjišťujeme leukocytózu, zvýšený C-reaktivní protein, bilirubin, u některých nemocných anémii a hypoalbuminemii. K základním diagnostickým prostředkům patří USG, CT, PET CT a MR zejména u nemocných s podezřením na biliární typ PAJ, kde můžeme využít magnetickou rezonanční cholangiografii [12, 13].
Léčba PAJ spočívá vedle antibiotické léčby podle citlivosti vyvolávajícího agens v drenáži a řešení ložiska infekce, které vedlo ke vzniku PAJ. V úvodní fázi léčby tedy ještě před získáním kultivace patologického agens je důležité podat širokospektrá baktericidní antibiotika s účinností na gram negativní a gram pozitivní aeroby a anaeroby (aminoglykosidová antibiotika s metronidazolem, nebo třetí generace cefalosporinů s metronidazolem). Po zjištění mikroorganismu z punkčního odběru nebo hemokultury pak změníme antibiotika podle citlivosti. Většinu PAJ léčíme perkutánní drenáží po CT, nebo USG kontrolou dostatečně silným drénem, který slouží nejen k drenáži abscesu, ale i k proplachům abscesového ložiska antiseptickými roztoky (Betadin, Per-steril apod.). Perkutánní drenáž s cílenou antibiotickou léčbou je dnes úspěšná u více než 90 % nemocných. Mnohočetné drobné abscesy jater nejsou indikací k drenážní léčbě, ale pouze antibiotické léčbě. Obecně se udává, že antibiotická léčba by měla trvat přibližně 6 týdnů, ale samozřejmě vše závisí na klinickém stavu nemocného [14, 15]. Otevřená chirurgická drenáž [16] je indikována v případech selhání perkutánní drenáže v důsledku její nedostatečnosti (hustý hnis s tkáňovým detritem), nebo při komplikacích (krvácení, intraperitoneální prosakování hnisu). Před zavedením silného trubicového drénu do ložiska po evakuaci hnisu, je vhodné explorovat abscesovou dutinu prstem a rozrušit veškerá septa této dutiny. V některých případech je indikována resekce jater. Jedná se o případy PAJ s vyzrálou silnou fibrózní stěnou, kde selhává drenážní léčba, dále u nemocných s podezřením na rozpad primárního nebo sekundárního jaterního nádoru, u hepatolitiázy, či u velkých PAJ, které destruují značnou část jaterního parenchymu [17]. Na našem pracovišti jsme takovou resekci jater provedli u dvou nemocných s velmi dobrým léčebným efektem.
PAJ jsou v současné době stále závažným medicínským problémem především u populace nemocných oslabených systémovým onemocněním. Metodou volby je u většiny nemocných cílená antibiotická léčba s perkutánní drenáží abscesového ložiska a radikálním řešením primárního zdroje infekce.
Práce byla podpořena grantem IGA MZ NR 8301-3 a VZ MSM 0021620819.
Prof. MUDr. V. Třeška, DrSc.
Chirurgická klinika FN a LF UK v Plzni
Alej Svobody 80
304 60 Plzeň
Sources
1. Ochsner, A. Pyogenic absces of the liver: an analysis of 47 cases with review of the literature. Am. J. Surg, 1938, 40, s. 292–319.
2. McFadzean, A. J. Solitary pyogenic liver abscess treated by close aspiration and antibiotics: a report of 14 consecutive cases with recovery. Br. J. Surg., 41, s. 141–152.
3. Chen, S. Y., Lin, Ch., Chang, H. M., Yu, J. C., Yu, C. Y., Chang, F. Y., Hsieh, C. B. Hepatobiliary and pancreatic: Gas - forming pyogenic liver abscess. J. Gastroenterol. Hepatol., 2007, 22, s. 133–138.
4. Rockey, D. C. Hepatobiliary infections. Curr. Opin. Gastroenterol., 2001, 17, s. 257–261.
5. Toshikuni, N., Kai, K., Sato, S., Kitano, M., Fujisawa, M. Pyogenic liver abscess after choledochoduodenostomy for biliary obstruction caused by autoimmune pancreatitis. World J. Gastroenterol., 2006, 12, s. 6397–6400.
6. Manfredi, R., Sabbatani, S., Marinacci, G. Nocardiosis as the first opportunistic disease in a patient with missed HIV infection. Pathomorphism of presentation, clinical course, and evolution. Recenti Prog. Med., 2006, 97, s. 262–265.
7. Huang, C. J., Pitt, H. A., Lipsett, P. A., et al. Pyogenic hepatic abscess: changing trends over 42 years. Ann. Surg., 1996, 223, s. 600–609.
8. Gamberini, S., Anania, G., Incasa, E., Zangirolami, A., Tampieri, M., Boari, B., Benea, G., Manfredini, R. Staphylococcus hemolyticus liver abscess as an uncommon presentation of silent colonic cancer: a case report. J. Am. Geriatr. Soc., 2006, 54, s. 1619–1620.
9. Bahloul, M., Chaari, A., Bouaziz-Khlaf, N., Kallel, H., Herguefi, L., Chelly, H., Ben, H. C., Bouaziz, M. Multiple pyogenic liver abscess. World J Gastroenterol, 2006, 12,s. 2962-2963.
10. Golia, P, Sadler, M. Pyogenic liver abscess: Klebsielly as an emerging pathogen. Emerg. Radiol., 2006, 13, s. 87–88.
11. Smith, B. M., Zyromski, N. J., Allison, D. C. Community-acquired methicillin-resistant Staphylococcus liver abscess. J. Gastroenterol. Hepatol., 2007, 141, s. 110–111.
12. Grunder, R., Baumann, U. A. Diagnosis and treatment of a liver abscess with contrast-enhanced ultrasound. Schweiz Rundsch. Med. Prax., 2006, 95, s. 1233–1236.
13. Kim, S. B., Je, B. K., Lee, K. Y., Lee, S. H., Chung, H. H., Cha, S. H. Computed tomographic differences of pyogenic liver abscesses causedby Klebsiella pneumoniae and non-Klebsiella pneumoniae. J. Comput. Assist. Tomogr., 2007, 31, s. 59–65.
14. Sommariva, A, Donisi, P. M., Leoni, G., Ardit, S., Renier, M., Gnocato, B., Tremolada, C. Pyogenic liver abscess: is drainage always possible? Eur. J. Gastroenterol. Hepatol., 2006, 18, s. 435–436.
15. Muorah, M., Hinds, R., Verma, A., Yu, D., Samyn, M., Mieli-Vergani, G., Hadzic, N. Liver abscesses in children: a single center experience in the developed world. J. Pediatr. Gastroenterol. Nutr., 2006, 42, s. 201–206.
16. Chong, V. H. Large pyogenic liver abscess: open surgical drainage for all? Ann. Surg., 2006, 244, s. 163–164.
17. Strong, R. W., Fawcett, J., Lynch, S. V. Hepatectomy for pyogenic liver abscess. HPB, 2003, 5, s. 86–90.
Labels
Surgery Orthopaedics Trauma surgeryArticle was published in
Perspectives in Surgery

2007 Issue 6
- Possibilities of Using Metamizole in the Treatment of Acute Primary Headaches
- Metamizole vs. Tramadol in Postoperative Analgesia
- Spasmolytic Effect of Metamizole
- Metamizole at a Glance and in Practice – Effective Non-Opioid Analgesic for All Ages
-
All articles in this issue
- Pyogenic Abscesses of the Liver
- Complications of the Laparoscopic Appendectomy
- Controversy in the Indication of Surgical Treatment of Acute Bleeding for Peptic Ulcers in Gastroduodenum
- Delayed Reconstructions of Soft Tissue Defects of the Face
- Surgical Harvesting of Small Bowel Intended for Transplantation
- Benign Lymphoepithelial Cyst of the Pancreas: A Case Report
- Unusual Complication of Portal Hypertension in Toxoalimentary Cirrhosis of the Liver
- A Synchronous Tumor of the Rectum and Kidney. A Case Review
- Brachial Artery Pseudoaneurysm – Infrequent Complication Secondary to Parenteral Drug Abuse
- Laparoscopic Management of Epidermoid Spleen Cyst
- Disorder of Vertebral Metastasis
- Perspectives in Surgery
- Journal archive
- Current issue
- About the journal
Most read in this issue
- Laparoscopic Management of Epidermoid Spleen Cyst
- Complications of the Laparoscopic Appendectomy
- Pyogenic Abscesses of the Liver
- Disorder of Vertebral Metastasis
