Lymfadenektomie u papilárního karcinomu štítné žlázy
Lymphadenectomy in Papillary Thyroid Cancer
Introduction:
Papillary carcinoma is the most frequent malign tumour of the thyroid with rising incidence and metastasising in lymphatic veins.
Aim:
Diagnosing our patients and comparing the TNM stages to metastases found in lymphatic nodes.
Materials, methods: A retrospective study of 1,353 patients treated at our department between 2005 and 2008.
Results:
220 (16.3%) malign thyroid tumours have been found among 1,353 patients. Papillary carcinoma has been found in 180 cases, according to the TNM classification T1mic 80x (44.4%), T1 58x (32.2%), T2 29x (16.1%), T3 8x (4.4%), T4 5x (2.8%). Multifocal incidence of papillary carcinoma has been observed in 42 patients (23.3%). Lymphadenectomy cervicocentral 18x, ipsicervicolateral 52x, contracervicolateral 1x. In total, 351 nodes were removed and 113 nodes had metastasis of papillary carcinoma. 2 patients had permanent paresis of the NLR (1.11%), nerve at risk 0.56%, transitory paresis 5.56%.
Conclusion:
The basic surgical treatment of the thyroid with papillary carcinoma is total thyroidectomy with cervicocentral lymphadenectomy. Ipsilateral lympadenectomy is indicated in the case of nodes found sonographically or tumour size T2.
Key words:
papillary carcinoma of the thyroid – total thyroidectomy – lymphadenectomy
:
B. Dudešek; J. Gatěk
; J. Duben; L. Hnátek; J. Kotoč; K. Kotočová; P. Vážan *
:
Chirurgické oddělení, Nemocnice ATLAS a. s., Zlín, Univerzita Tomáše Bati ve Zlíně
přednosta: prim. MUDr. Jiří Gatěk, Ph. D.
; Bioptická a cytologická laboratoř, vedoucí lékař MUDr. Josef Velecký
*
:
Rozhl. Chir., 2010, roč. 89, č. 9, s. 543-547.
:
Monothematic special - Original
Úvod:
Papilární karcinom je nejčastější zhoubný novotvar štítné žlázy se stále stoupající incidencí metastazující lymfogenně.
Cíl:
Vyhodnocení vlastního souboru pacientů a porovnání TNM stadií s nálezem metastáz v lymfatických uzlinách.
Materiál, metodika:
Retrospektivní studie souboru 1353 pacientů operovaných na oddělení v letech 2005 až 2008.
Výsledky:
V souboru 1353 pacientů bylo prokázáno 220 (16,3 %) maligních onemocnění štítné žlázy. Papilární karcinom byl nalezen v 180 případech, podle TNM klasifikace T1mic 80x (44,4 %), T1 58x (32,2 %), T2 29x (16,1 %), T3 8x (4,4 %), T4 5x (2,8 %). Multifokální výskyt papilárního karcinomu byl u 42 pacientů (23,3 %). Lymfadenektomie cervikocentrální 18x, ipsicervikolaterální 25x, kontracervikolaterální 1x. Celkem bylo odstraněno 351 uzlin a 113 uzlin bylo s metastázou papilárního karcinomu. U 2 pacientů byla trvalá paréza zvratného nervu tj. 1,11 %, „nerv at risk“ 0,56 %, 10x (5,56 %) přechodná paréza.
Závěr:
Základním výkonem na štítné žláza postižené papilárním karcinomem je totální tyreoidektomie s cervikocentrální lymfadenektomií.V případě sonograficky prokázaného nálezu uzlin nebo při velikosti tumoru T2 je indikována ipsilaterální lymfadenektomie.
Klíčová slova:
papilární karcinom štítné žlázy – totální tyreoidektomie – lymfadenektomie
ÚVOD
Papilární karcinom (PTC) je nejčastější zhoubný novotvar štítné žlázy se stále stoupající incidencí. K rizikovým faktorům patří typ a velikost tumoru, věk, metastázy v krčních uzlinách a lokální šíření nádoru (invaze) [2, 5, 7, 8]. Dralle zdůrazňuje význam klasifikace TNM [8]. Goretzki uvádí jako jeden z faktorů přežití úplné odstranění tumoru [5]. Závažným biologickým prognostickým faktorem je hladina plazmatického tyreoglobulinu (TG), kdy s rostoucí hladinou TG klesá šance na přežití [2, 7]. Papilární karcinom štítné žlázy metastazuje lymfogenně a postižení lymfatických uzlin krku je velmi časté, avšak vliv metastáz karcinomu do lymfatických uzlin na přežití je kontroverzní. Nádor se může se vyskytovat ve formě jednoho ložiska nebo může být ve štítné žláze více ložisek nádoru. Tato multifokalita se podle TMN klasifikace značí malým m a je vždy indikována k doléčení radiojódem. Základním léčebným postupem je u papilárního karcinomu provedení totální tyreoidektomie (TTE) s lymfadenektomií v centrálním segmentu a následná aplikace radioaktivního jódu 131 [2, 3, 5, 7, 8, 9].
MATERIÁL A METODA
Na chirurgickém oddělení nemocnice Atlas ve Zlíně bylo operováno v období od ledna 2005 do prosince 2008 pro tyreopatii 1 353 pacientů. V retrospektivní studii jsme se zaměřili na maligní nádory štítné žlázy, zvláště na papilární karcinom. U papilárního karcinomu byl sledován typ vlastního papilárního karcinomu, velikost, stadium nádoru, multifokální výskyt, postižení lymfatických uzlin a pohlaví pacientů. Do skupiny papilárního mikrokarcinomu (PMC) byly podle definice zařazeny všechny papilární karcinomy, které byly menší než 10 mm v největším rozměru. Pacienti byli operováni v celkové anestezii v poloze na zádech s mírně zvednutou horní polovinou těla a s lehkým zakloněním hlavy. U všech pacientů s karcinomem byla provedena totální tyreoidektomie. U 41 (22,8 %) byla TTE provedena ve dvou dobách. Jednostranná totální lobektomie (LT) indikovaná pro nález jednostranné nodosity byla doplněna druhostrannou LT při potvrzené diagnóze karcinomu v původním laloku. V druhostranném laloku byl v 6 (14,6 %) případech nalezen papilární mikrokarcinom, jednalo se tedy o multifokální variantu onemocnění. Viditelné uzliny byly vždy odstraněny a histologicky vyšetřeny barvením na hematoxilin&eozin. Imunohistochemické metody vyšetřování uzlin nebyly použity. U všech pacientů byl k identifikaci n. laryngeus recurrens (NLR) použit peroperační neuromonitoring. Všichni pacienti měli provedeno ORL vyšetření před operací a následně kontrolní ORL vyšetření druhý den po operaci.
VÝSLEDKY
Pro tyreopatii bylo operováno 1 353 pacientů a z toho u 220 (16,3 %) (Graf 1) bylo prokázáno maligní onemocnění štítné žlázy. U 180 (81,8 %) (Graf 2) byl diagnostikován papilární karcinom. V souboru 180 pacientů s papilárním karcinomem bylo 156 (86,7 %) žen a 24 (13,3 %) mužů, poměr 6,5 : 1. Průměrný věk pacientů byl 54,5 roku (17–82 let). V souboru 180 pacientů s papilárním karcinomem bylo 100 (55,6 %) PTC a 80 (44,4 %) PMC (Graf 3). Podle klasifikace TMN bylo v souboru: T1mic 80x (44,4 %), T1 58x (32,2 %), T2 29x (16,1 %), T3 8x (4,4 %) a T4 5x (2,8 %).


Multifokální varianta nádoru byla popsána u 42 (23,3 %) pacientů. Velikost multifokálního karcinomu v souboru podle TNM klasifikace byla následující: T1mic 19 z 80 PMC (23,8 %) T1 11 (11 %) pacientů ze 100 PTC, T2 7 (24,1 %) pacientů z 29, T3 4 (50 %) pacienti z 8 a T4 u 1 (20 %) pacienta z 5 (Graf 4).
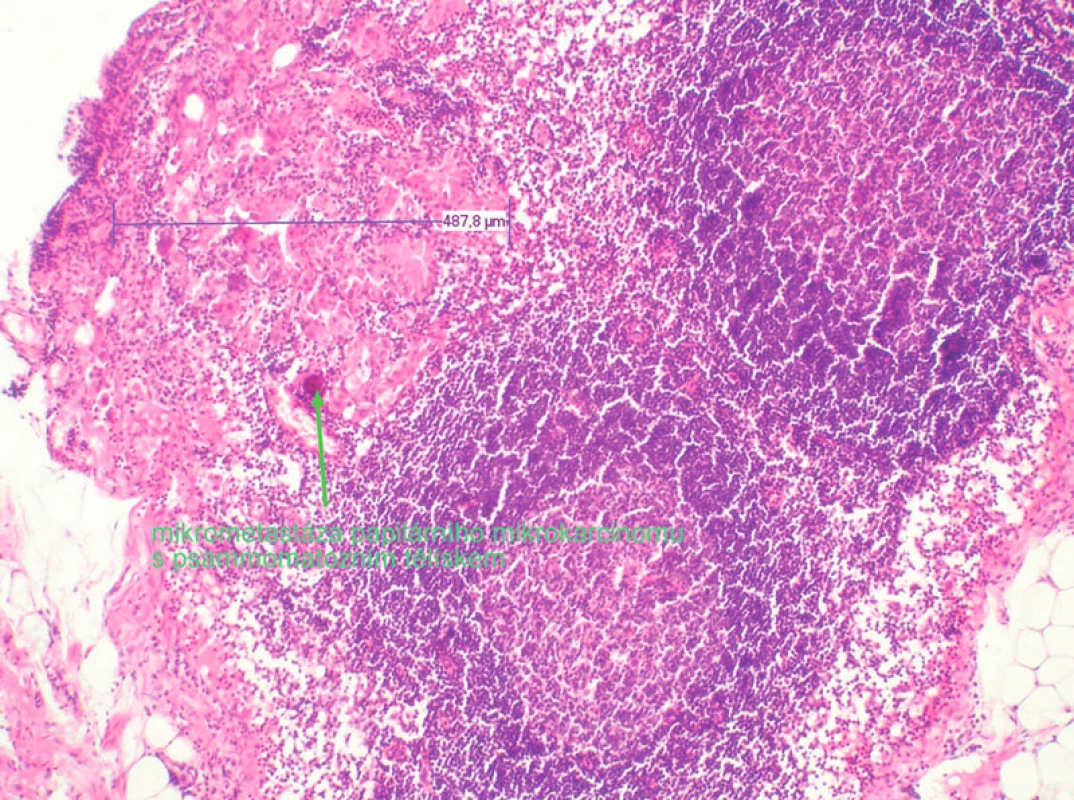
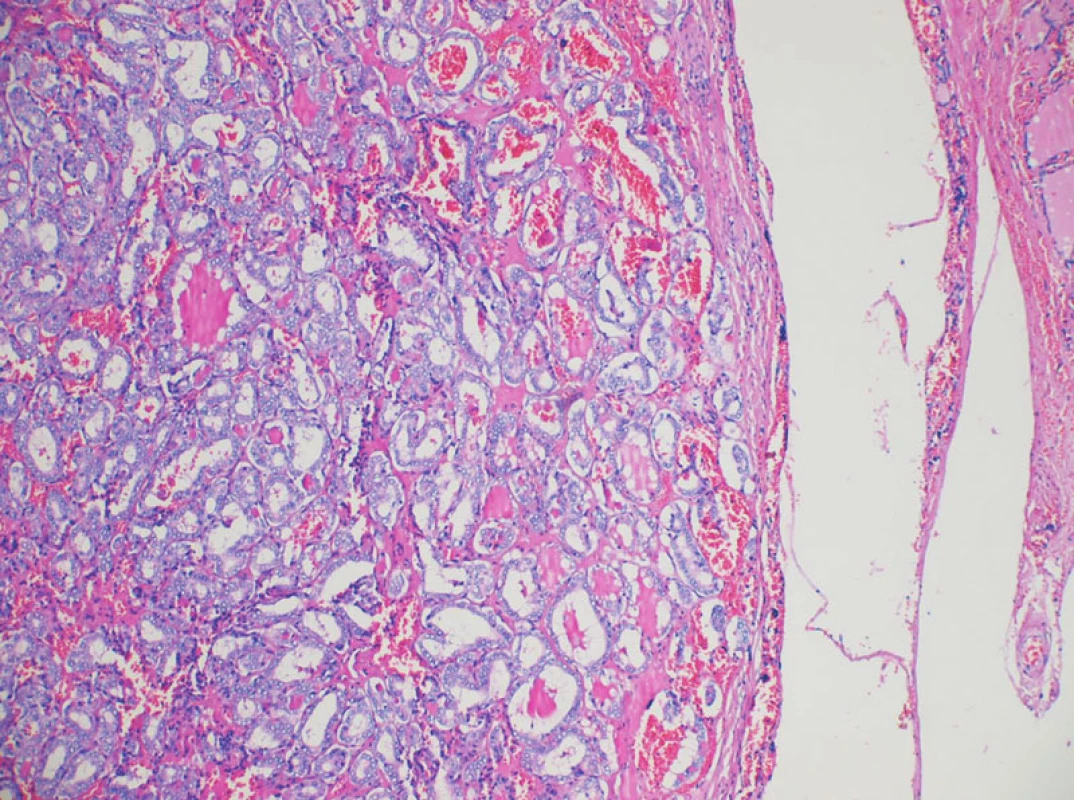
V případě kdy FNAB prokázala tumor štítné žlázy, který byl zařazen podle TNM jako T2, nebo byly sonograficky popsány zvětšené suspektní uzliny, byl výkon na štítné žláze doplněn výkonem na krčních uzlinách. Celkem bylo provedeno 18 lymfadenektomií v centrálním kompartmentu (area VI) (cervikocentrální resekce), při kterých bylo odstraněno 108 uzlin (rozmezí 1–16), průměrně na pacienta 6 uzlin, z toho bylo celkem 24 (rozmezí 0–5) pozitivních uzlin tj. průměrně 1,4 uzliny na pacienta. Nejvíce uzlin odstraněných u jednoho pacienta z centrálního kompartmentu bylo 16, nejvíce pozitivních uzlin u jednoho pacienta bylo pět. Dalším výkonem prováděným na lymfatických uzlinách byla ipsicervikolaterální lymfadenektomie , kdy TTE byla doplněna o odstranění uzlin v centrálním a laterálním kompartmentu na straně nálezu tumoru. Ipsicervikolaterální lymfadenektomie byla provedena celkem 25x, bylo odstraněno 351 uzlin (rozmezí 2–32), průměrně na pacienta 14 uzlin. Celkem bylo 113 (rozmezí 0–21) uzlin pozitivních (Obr. 1), průměrně na pacienta 4,5 uzliny, nejvíce odstraněných uzlin u jednoho pacienta bylo 32 uzlin, nejvíce pozitivních uzlin u jednoho pacienta bylo 21. Výkon na krčních uzlinách druhostranných byl proveden jednou (kontracervikocentrální lymfadenektomie). Celkem bylo odstraněno 19 uzlin, nález na uzlinách byl negativní. Odstraněno a vyšetřeno bylo 578 uzlin u 84 pacientů, průměr 6,9 uzliny na pacienta, ve 154 (26,6 %) uzlinách u 32 (17,8 %) pacientů byla zjištěna metastáza papilárního karcinomu. Výskyt metastáz v uzlinách ve vztahu k velikosti tumoru dle TNM klasifikace: T1mic metastázy v krčních uzlinách u 7 pacientů z 80 tj. 8,8 %, u T1 u 9 z 58 tj. 15,5 %, u T2 10 z 29 tj. 34,5 %, u T3 3 z 8 tj. 37,5 %, u T4 bylo postižení uzlin u 3 z 5 pacientů tj. 60 % (Obr 2,3).
V souboru 180 pacientů jsme registrovali trvalou parézu n. laryngeus recurrens 2x (1,11 %), což představuje „nerve at risk“ 0,56 %. Desetkrát (5,56 %) se objevila přechodná paréza, která průměrně odezněla za 8 týdnů. Ve třech (1,67 %) případech jsme vzhledem k anatomickým poměrům, které nedávaly šanci na zachování integrity a funkce NLR, provedli resekci nervu, abychom dodrželi radikalitu operace a odstranili celou masu tumoru. Sledování pooperační hypokalcemie a hypoparatyreózy po TTE indikované pro maligní onemocnění nebylo předmětem této práce.
DISKUSE
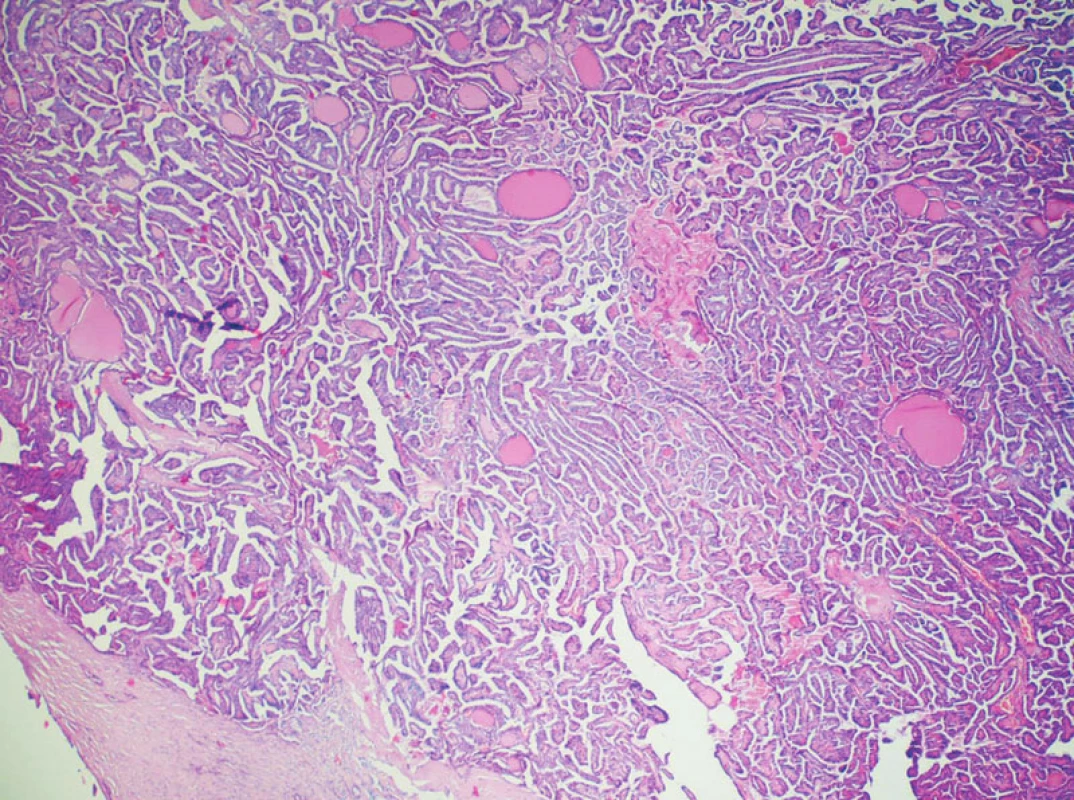
Maligní nádory štítné žlázy jsou poměrně vzácné a vyskytují se u mužů v 0,5 % a u žen v 1,5 %, ze všech maligních nádorů [1]. PTC je nejčastějším nádorovým onemocněním a vyskytuje se v 50–80 % [1]. PTC byl zastoupen v sestavě Němce z let 1992–1996 v 69 % [7], Vorländer uváděl 59 % [3] a Wolf ve své studii z roku 1989 registroval 37,6 % PTC a 31,8 % FTC [4], Goretzki srovnával výskyt PTC ve třech časových dekádách: 1980–1985 50 %, 1986–2000 59 % a v období 2001–2006 73 % PTC [5], což potvrzuje vzestup incidence PTC. V našem souboru tvoří PTC 81,8 % všech nádorových onemocnění štítné žlázy. Vysoký výskyt PTC (81,8 %) v sestavě je způsoben vysokým záchytem PMC. PTC se dělí na několik podtypů. Výskyt klasické varianty PTC se udává mezi 10–20 %, většina PTC je však smíšených. Folikulární varianta PTC (FVPTC), která byla poprvé popsána před 30 lety, se vyskytuje nejčastěji a zůstává i přes rozvoj imunohistochemických (HBME1, galactin-3, cytokeratin 19) a molekulárně genetických vyšetření (přestavba RET/PTC, mutace BRAF genu, mutace RAS, přestavba PAX8-PPAR gamma) kontroverzní oblastí onkopatologie štítné žlázy. Zdá se, že diagnostická kategorie FVPTC zahrnuje ve skutečnosti tři skupiny nádorů: 1. varianta – relativně nízce maligní opouzdřené FVPTC, 2. varianta – neopouzdřené FVPTC s intermediární prognózou a 3. varianta – vysoce agresivní, široce invazivní, často multicentrický či difuzní FVPTC [2, 6]. Dalšími typy papilárního nádoru štítné žlázy je PTC z vysokých buněk s vysokou mitotickou aktivitou a agresivním šířením do okolí, PTC z válcových buněk a difuzní sklerozující typ s horší prognózou a častějšími recidivami. Mezi vzácnější formy PTC patří solidní typ PTC z jasných buněk a oxyfilní PTC [1, 2]. V našem souboru byla ale nejčastější diagnostikována klasická varianta PTC (Obr. 2), celkem 92x (51,1 %). FVPTC (Obr. 3) byla 81x (45 %). U 5 pacientů (2,8 %) byla popsána oxyfilní varianta PTC a ve dvou případech (1,1 %) varianta PTC z válcových buněk. Délku přežití pacientů po chirurgickém odstranění karcinomu ovlivňují různé faktory. Velmi důležitým faktorem je věk. Je také základní jednotkou ve skórovacím systému různých autorů např. AGES (age, granding, extent, size), AMES (age, metastases, extent, size). Úkolem skórovacích systémů je předpovídat prognózu onemocnění. Věk 45 let (muži 40, ženy 50) je v řadě prací udáván jako hranice mezi málo rizikovou a vysoce rizikovou skupinou. Výsledky grantové práce Němce prokázaly od 20 let věku postupně se zvyšující riziko z hlediska délky života [7]. Vyšší věk s agresivním typem tumoru, větší velikostí, vyšším stadiem TNM a vzdálenými metastázami patří také podle Dralleho k nepříznivým prognostickým faktorům [8]. Goretzki, stejně jako Dralle, také uvádí věk spolu s typem tumoru, vzdálenými metastázami, invazí tumoru jako důležitý prognostický faktor. Mimo uvedené charakteristiky nádoru zdůrazňuje význam kompletního (totálního) odstranění nádoru na prognózu pacienta [2, 5, 7, 8].
Tumor nad 3cm považuje řada autorů za významný nepříznivý rizikový faktor a velikost tumoru nad 5 cm za velmi rizikový [2]. Podle Němce je úmrtnost u nádoru T1 7,8 %, T2 8,8 %, T3 12,2 % a T4 42,1 % [7].
S velikostí tumoru souvisí také postižení lymfatických uzlin. Je znám celkový počet uzlin na krku, který je cca 150. Dralle rozděluje uzliny na krku do následujících kompartmentů: cervikocentrální, cervikolaterální a horní mediastinální [8, 9]. Podle Robbinsona jsou lymfatické uzliny krku rozděleny do VI sektorů [8]. Metastázy do lymfatických uzlin (pozitivní kompartment) při nádorovém onemocnění štítné žlázy (papilární a medulární karcinom) udává Dralle ve své sestavě u cervikocentrálních uzlin 44 %, ipsicervikolaterálních 34 %, kontralaterálcervikolaterálních 14 % a horních mediastinálních uzlin 10 % [8, 9]. Podle Němce je úmrtnost u karcinomu štítné žlázy bez metastáz v uzlinách (N0) 15,4% a v případě metastatického postižení ipsilaterálních uzlin (N1a) 16,3% prakticky stejná. Při oboustranném postižení uzlin nebo kontralaterálním (N1b) je úmrtnost dvojnásobná 28,9 % [7]. Standardní výkon u prokázaného PTC je TTE s disekcí uzlin v centrálním kompartmentu (cervikocentrální resekce) [2, 3, 8, 9]. Ipsicervikolaterální lymfadenektomie se provádí při klinicky zjevných, sonograficky detekovaných uzlinách a v případech, kdy velikost tumoru je více než 20 mm (T2) [2, 3, 8, 9]. I přesto, že došlo k dalšímu zkvalitnění lokalizace a odběru tkáně štítné žlázy pomocí FNAB, není ještě předoperační diagnostika v rukou endokrinologů taková, jakou bychom potřebovali a diagnóza karcinomu štítné žlázy je pak častým překvapením během operačního výkonu nebo při histologickém vyšetření. Postižení krčních uzlin metastázou PTC je v celém našem souboru 17,8 % nižší, než udává Němec 22,5 % a je výrazně nižší než prezentuje Dralle 44 %. Zavedením imunohistochemických metod, by toto číslo bylo jistě vyšší, jak dokazují výsledky vyšetření uzlin u nádorového onemocnění prsu [21]. Šestá verze klasifikace zhoubných nádorů TNM podle UICC z roku 2002 na rozdíl od předchozí páté verze z roku 1997 zařazuje do T1 kategorie tumory štítné žlázy s velikostí do 2 cm. V předchozí páté verzi byly do T1 zařazeny nádory štítné žlázy do 1 cm, tedy mikrokarcinomy. V nové verzi jsou tak ve stejné skupině T1 spolu zařazeny mikrokarcinomy, nádory do 10 mm v největším rozměru a dále nádory větší než 10 mm a menší než 20 mm, jde tedy o heterogenní skupinu stran velikosti nádoru. Řada pracovišť proto uvádí obě dvě klasifikace, aby tuto heterogenní skupinu T1 rozlišila [2, 8, 10, 13]. V případě mikrokarcinomu je užíván termín okultní či incidentální mikrokarcinom, kterým se vyjadřuje jeho skrytí ve štítné žláze a náhodnost jeho nalezení. Prognóza těchto pacientů je velmi dobrá [2, 7, 13]. V některých systematických studiích se četnost výskytu okultních papilárních mikrokarcinomů pohybuje mezi 30–40 % [6]. Dvořák uvádí výskyt mikrokarcinomů v ČR mezi 4–9 % [2]. Prevalence mikrokarcinomů je vysoká. Velký vliv má také způsob zpracování materiálu. Klasické zpracování materiálu je po řezech silných 5 mm [11]. Ve finské studii při řezech žlázy silných 4 mikrometry byla četnost výskytu PMC 36,6 % a u 77 % zachyceného PMC byla velikost patologického ložiska menší než 1 mm [2]. V našem souboru byl materiál zpracován po řezech 3 mm silných, což vysvětluje vysoký výskyt PMC – 44,4 %. Pisanu analyzoval 810 pacientů operovaných v letech 1998–2007 a popsal PTC u 297 pacientů. Výskyt PMC byl 50,2% [10]. Roh operoval 72 pacientů s PMC a provedl disekci uzlin centrálního kompartmentu. Pozitivní uzliny byly u 29 (40,3 %) pacientů [12]. Wada udává metastázy PTC v uzlinách centrálního segmentu 64,1 % a ve 44,5 % v laterálních segmentech [16]. V případě nálezu PMC při jednostranném výkonu LT vždy výkon radikalizujeme a v druhé době provedeme LT na druhé straně a tím TTE ve dvou dobách. Při následné operaci vždy provedeme disekci uzlin centrálního segmentu. Náš postup je radikální a je odlišný od doporučeného postupu podle AACE/AAES, který doporučuje u PMC jen LT, pokud není přítomna invaze do pouzdra, angioinvaze nebo metastázy v uzlinách [14]. V našem souboru jsme při dvoudobém výkonu v 6 (14,6 %) případech nalezli PMC i v druhém laloku. Z důvodu multifokality nálezu PMC byli tito pacienti doléčení radiojódem 131I. V kolorektální a mammární chirurgii je dán minimální počet uzlin, které je nutno odstranit a vyšetřit, pak je lymfadenektomie u těchto výkonů považována za lege artis provedenou a pacient je rámci klasifikace TNM adekvátně zařazen (20). V tyreoidální chirurgii není stanoven minimální počet uzlin, který má být v jednotlivých kompartmentech odstraněn. Proto po provedené lymfadenektomii z počtu uzlin není jasné, zda byl výkon dostatečný. Kontrola rozsahu a kvality provedeného výkonu je možná sonograficky. Sono vyšetření kontroluje rozsah výkonu na štítné žláze a může odhalit, případně změřit velikost ponechaného rezidua laloku štítné žlázy. Při vyšetření lze zjistit ponechané uzliny. Druhou možností detekce residua je pak celotělová scintigrafie 99mTc MIBI, kdy přítomná ložisková akumulace je průkazem rezidua štítné žlázy nebo uzlinového syndromu. Správně provedenou operaci štítné žlázy ve smyslu dostatečné radikality lze také dobře kontrolovat u pacientů, kteří byli doléčeni radiojodem 131I. Sledujeme celkovou 24 hodinovou akumulaci, která musí být do 2 % [2]. Při této hodnotě je považován chirurgický výkon za dostatečně radikální a správně provedený. Této hodnoty lze však dosáhnout jen v případě řádně provedené TTE. AACE/AAES připouští v guidelines možnost provedení místo TTE i nTTE (např. ponechání 1 g tkáně kontralaterálně k ochraně horního příštítného tělíska a NLR). Avšak práce Mayo kliniky, Hay a kolektiv prokázaly snížení mortality a rekurence PTC v případě provedení radikálního výkonu. Podobné výsledky prezentuje Bilimoriaho [18, 19]. Radikálnější výkony ať již na samotné štítné žláze, či výkony na lymfatických uzlinách krku, prodlužují čas operace a tím zvyšují možnost pooperačních komplikací. Ze specifických pooperačních komplikací se jedná zvláště o zvýšený výskyt poranění NLR, pooperační hypokalcemie i hypoparatyreózy. Podle AACE/AAES u PTC se riziko poranění NLR pohybuje v rozsahu 2 %. V naší sestavě došlo k trvalé paréze jen ve dvou případech tj. 1,11 %, tzn. „nerv at risk“ 0,56 % [9, 15].
ZÁVĚR
V komplexní léčbě je nutná těsná spolupráce a důvěra mezi endokrinologem a tyreoidálním chirurgem. Endokrinolog ve spolupráci s patologem by měl co možná nejpřesněji stanovit diagnózu tyreopatie, tedy prokázat maligní nádor před chirurgickým výkonem. Při prokázaném karcinomu nebo je-li vysoce suspektní, pak chirurg provádí operační výkon odlišný než při prosté koloidní strumě. Je provedena TTE, kdy v případě aplikace radiojódu 131I je reziduální akumulaca za 24 hodin do 2 % a s lymfadenektomií v centrálním segmentu (bilaterální cervikocentrální resekce). V případě sono nálezu zvětšených uzlin v laterálním segmentu na straně nádoru je provedena lymfadenektomie laterálních segmentů (ipsicervikolaterální lymfadenektomie). Pokud se vyskytují zvětšené uzliny kontralaterálně je provedena lymfadenektomie i na protilehlé straně (kontralateralní cervikolaterální lymfadenektomie). V případě nálezu mikrokarcinomu při provedené lobektomie doporučujeme výkon radikalizovat a provést lobektomii i na druhé straně a tím TTE ve dvou dobách. Při nálezu lymfatických uzlin v centrálním segmentu je nutné tyto odstranit. Z týmové spolupráce má pacient jednoznačně prospěch. Chirurgický výkon je radikálnější (je odstraněna celá žláza spolu s tumorem štítné žlázy + uzliny, ve kterých mohou být metastázy), tím je snížen počet aplikací radiojódu 131I a pacient má lepší prognózu proti výkonům méně radikálním.
Práce vychází k jubileu prim. MUDr. Jiřího Gaťka, Ph.D.
MUDr. Bohumil Dudešek
tř. T. Bati 5135
760 01 Zlín
e-mail: chirurgie@nemocniceatlas.cz
Sources
1. Gerharz, C. D. Maligne Schilddrüsenturmore. se 123, Siewert J. R., Rothmund M., Schumpelick V., Praxis der Viszeralchirurgie (Endokrine Chirurgie), Heidelberg 2007.
2. Dvořák, J. Rakovina štítné žlázy. Praha 1997, s. 63–64.
3. Vorländer, C., Lienenlüke, R. H., Wahl, R. A. Lymphknotendissektion beim papillären und follikulären Schilddrüsenkarzinom. Chirurg, 2008, 79, s. 564–570.
4. Wolf, H., Schimpfle, B. Die chirurgische Therapie des Schilddrüsenkarzinoms. Zentr. bl. Chir., 1989, 114, s. 1202–1208.
5. Goretzki, P., Dotzenrath, C. Differenzierte Schilddrüsenkarzinome. s. 131–146, Siewert J. R., Rothmund M., Schumpelick V. Praxis der Visceralchirurgie (Endokrine Chirurgie), Springer 2007.
6. Ryška, A. Co je nového v patologii štítné žlázy. Čes.-slov. Patol., 2008, 44, No. 4., s. 90–95.
7. Němec, J., a spol. Tyreoidální onkologie, Závěrečná zpráva o řešení grantu IGA MZ ČR 1995, registrační číslo 1429-3.
8. Dralle, H., Machens, A., Brauckhoff, M., Ukkat, J., Sekulla, C., Nguyen-Thanh, P., Lorenz, K., Gimm, O. Chirurgie der Schilddrüsenkarzinome. Onkologie, 2005, 11, s. 58–69.
9. Dralle, H., Gimm, O. Lymphadenektomie beim Schilddrüsencarcinom. Chirurg, 1996, 67, s. 788–806.
10. Pisanu, A., Reccia, I., Nardello, O., Uccheddu, A. Risk Factors for Nodal metastasis and recurrence Amog patiens with Papillary Thyroid Mirocarcinoma: Differences in Clinical relevance between Nonincidental and Inciental Tumors. World J. Surg., 2009, 33, s. 460–468.
11. Rosai, J. Rosai and Ackerman‘s Surgical Pathoogy. Mosby New York, 2004, 2970.
12. Roh, J. L., Kim, J. M., Park, C. I. Central cervical nodal metastasis from papillary thyroid microcarcinoma : pattern and factors predictive of nodal metastasi. Ann. Surg. Oncol., 2008, 15(9), s. 2482–2486.
13. Roti, E., degli Uberti, E. C., Bondanelli, M., Braverman, L. E. Thyroid papillary microcarcinoma: a descriptive and meta-analysis study. Eur. J. Endocrinol., 2008, 159(6), s. 659–673.
14. AACE/AAES Medical /Surgical Guidelines for Clinical Practice: Management of Thyroid Carcinoma. Endocrine Practice, 2001, 7(3), s. 202–220.
15. Thomusch, O., Sekulla, C., Dralle, H. Rolle der Totalen Thyreoidektomie im primären Therapiekonzept der benignen Knotenstruma. Chirurg, 2003, 74, s 437–443.
16. Wada, N., Duh, Q.-Y., Sugino, K., Iwasaki, H., et al. Lymf Node Metastasis From 259 Papillary Thyreoid Microcarcinomas: Frequancy, Pattern of Occurence and Reccurence, and Optimal Stretegy for Neck Dissection. Annals of Surgery, 2003, 237, s. 399–407.
17. Scheidt, A., Käufer, C. Stellenwert der zweizeitigen Thyreoidektomie beim Schilddrüsenkarzinom. Akt. Chir., 1992, 27, s. 121–125.
18. Hay, I. D., Mc Conahey, W. M., Goellner, J. R. Managing Patients with Papillary Thyroid carcinoma: Insights Gained from The Mayo Clinics‘ Experience of Traiting 2,512 Consecutive Patients During 1940 Through 2000. Trans. Am. Clin. Climatol., 2002, 113, s. 241–260.
19. Bilimorie, K. Y., Bentrem, D. J., Ko, C. Y., Stewart, A. K., Winchester, D. S., Talamonti, M. S., Sturgeon, A. K. Extent of Surgery Affects Survival for Papillary Thyroid Cancer. Ann. Surg., 2007, 246(3), 375–384.
20. Giulliano, A., Dale, P., Turner, R., Morton, D., Evans, S., et al. Improved Axillary Staging of Breast Cancer with Sentinel Lymphadenectomy. Ann. Surg., 1995, 222, s. 394–401.
21. Motomura, K., Komoike, Y, Inaji, H., et al. Multiple sectioning and immunohistochemical staining of sentinel nodes in patiens with breast cancer. Br. J. Surg., 2002, 89, 1032–1034.
Labels
Surgery Orthopaedics Trauma surgeryArticle was published in
Perspectives in Surgery

2010 Issue 9
- Possibilities of Using Metamizole in the Treatment of Acute Primary Headaches
- Metamizole vs. Tramadol in Postoperative Analgesia
- Metamizole at a Glance and in Practice – Effective Non-Opioid Analgesic for All Ages
-
All articles in this issue
- Unusual Approach to a Liver Metastasis Resection
- Post-traumatic Pseudocyst of the Spleen
- Rapid Infection of Bone and Soft Tissues of the Upper Extremity – Case Report
- Proximal Humeral Fracture Complicated by Axillary Artery Lesion – A Case Review
- Augmentation of Decompressive Craniectomy Using COM 30 Bandage in the Treatment of Refractory Intracranial Hypertension
- Radial Nerve Palsy Caused by a Nonunion of the Humeral Shaft – A Case Report
- Lymphadenectomy in Papillary Thyroid Cancer
- Lung Hernia Following Limited Thoracotomy
- Replantation of IMA and Accessory Right RA during Infrarenal AAA Repair and a Current View on Indications for IMA Replanting
- Portal Vein Branch Embolization in Patients with Primary Inoperable Liver Tumors
- Perspectives in Surgery
- Journal archive
- Current issue
- About the journal
Most read in this issue
- Rapid Infection of Bone and Soft Tissues of the Upper Extremity – Case Report
- Lymphadenectomy in Papillary Thyroid Cancer
- Post-traumatic Pseudocyst of the Spleen
- Radial Nerve Palsy Caused by a Nonunion of the Humeral Shaft – A Case Report